Реабилитация при псориатическом артрите

Общие сведения
Псориатическим артритом (сокр. ПсА) называется хроническое воспалительное заболевание, сочетающиеся с псориазом и поражающее суставы, причем преимущественно мелкие — межфаланговые, позвоночные, крестцово-подвздошные и т.д. Код псориатического артрита по мкб-10: М07.0-М07.3 или L40.5.
От псориаза обычно страдает не более 2-3% населения, при этом артрит обнаруживается в 13-47% случаев вне зависимости от пола, у людей среднего возраста – 20-50 лет, у детей наблюдается крайне редко. Инвалидизация и наиболее тяжелое течение псориатической болезни характерно для мужчин молодого возраста. Патология может осложняться дополнительными висцеральными поражениями поджелудочной железы, лимфатической системы, почек, а также вызывать различные неврологические и психиатрические симптомы.
Псориатический артрит является серонегативным, так как у больных не обнаруживается ревматоидный фактор, то есть в сыворотке крови не невозможно найти антитела к Fс-фрагменту иммуноглобулина G, поэтому болезнь считается особой нозологической формой артрита, ассоциированной с псориазом.
Патогенез
В основе патологии лежит патологический процесс – синовит, проявляющийся в виде увеличения объема и скопления выпота (биологической жидкости) в полостях суставов. Суставной синдром представляет собой утолщение синовиальной оболочки суставов, увеличение периартикулярных межмышечных соединений и разрастание внутрисуставных жировых тканей.
Деструктивные изменения суставов обычно происходят под воздействием фактора некроза опухолей, внеклеточного белка ФНО-α, активирующего клетки эндотелия и стимулирующего пролиферацию фибробластов. При этом возникает экспрессия матриксной металлопротеиназы, стимуляция синтеза коллагеназы и простагландина PGЕ2, активация остеокластов и регуляция продукции некоторых хемокинов. Важную роль также играет формирование взаимодействия иммунокомпетентных клеток с кератиноцитами, клетками синовиальной оболочки, цитокинами, нарушения процессов иммунорегуляции, активизации индукторов воспаления и тканевой деструкции.
Артропатия и псориатическая болезнь в целом вызывают альтеративные изменения основного вещества стенок сосудов, деполимеризацию фибриллярных составляющих соединительной ткани, при этом происходит накопление периваскулярных клеточных инфильтратов, а также обратимые и необратимые изменения в нейронах.
Классификация
Псориазный артрит бывает тяжелым, обычным и злокачественным. В зависимости от места локализации пораженных суставов различают такие формы псориатической артропатии:
Телескопические деформации при мутилирующем артрите
Важно понимать, что классификации достаточно условны, ведь разные формы артритов нестабильны и имеют свойство переходить одна в другую.
Причины
Псориатиечский артрит на сегодняшний день рассматривается как клиническое проявление системного псориатического заболевания. Несмотря на то, что причина развития псориатического артрита до сих пор не выяснена, отмечается этиопатогенетическая гетерогенность. Исследователи считают этиологию многофакториальной и выделяют ряд факторов, способствующих возникновению и манифестации болезни:
- генетические;
- иммунологические;
- экологические (средовые).
Симптомы псориатического артрита
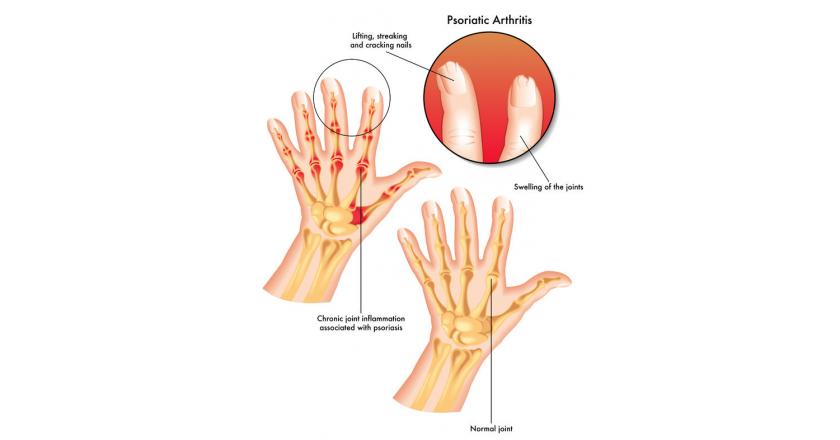
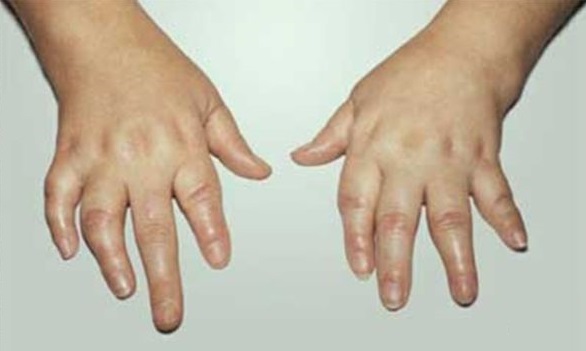
Симптомы периферического артрита включают боль, припухлость, ограниченность подвижности суставов. Чаще всего наблюдается асимметричное поражение суставов стоп, в дальнейшем трансформирующиеся в псориазный осевой полиартрит с признаками дактилита и сосискообразными деформациями пальцев на ногах и руках, которые приобретают багровый или багрово-синюшный цвет. Патологическая подвижность фаланг и других суставов, спондилит приводят к существенному нарушению функциональности конечностей, значительно снижают работоспособность, качество жизни и могут даже привести к функциональной недостаточности опорно-двигательного аппарата и как следствие — инвалидности.
Клиническая картина помимо проявлений периферического артрита включает триаду симптомов — дактилит, энтезит и спондилит, которая характеризуется:
- острым или хроническим воспалением тканей пальцев, сочетающихся с болевым синдромом, плотным отеком, цианозомкожных покровов пальцев, ограниченностью при сгибании, дактилит при псориатическом артрите приводит к деформации пальцев и одновременному поражению сгибателей и разгибателей перст, межфаланговых сочленений;
- болевым синдромом и припухлостью в области хода сухожилий (энтезит), а также ограниченностью функции сгибания пальцев свойственных теносиновиту;
- воспалительной болью возникающей при спондилите — в области спины и ограничивающей гибкость разных отделов позвоночника, его деформацию и как следствие — нарушение осанки.
Причем артропатия в 75% возникает через несколько лет после появления первых признаков псориаза, который представляет собой различные высыпания (вульгарные, пустулезные, папулезные) и возникновение обильно шелушащихся бляшек на различных участках кожи, чаще всего над суставами.
Течение заболевания упорное с хроническим характером, бывают небольшие и неполные клинические ремиссии, частые обострения, причем наблюдается параллелизм – распространение сыпи и образование бляшек происходит на фоне обострения суставного синдрома.
Злокачественная форма псориатического артрита достаточно часто сопровождается лихорадкой, нарушениями метаболизма, лимфаденопатией, амиотрофией, анемией, интоксикацией, органическим поражением внутренних органов (кардитом, гепатитом, циррозом печени, диффузным гломерулонефритом, неспецифическим уретритом, полиневритом, конъюнктивитом, иритом, энцефалопатией) и может даже стать причиной генерализованного амилоидоза и летального исхода.
Анализы и диагностика
Для постановки диагноза псориазный артрит необходимо соответствие критериям CASPAR, которые определяют наличие признаков воспалительных процессов в суставах — артрита, спондилита и энтезита. Для подтверждения опасений и исключения ревматоидного артрита, реактивного артрита, анкилозирующего спондилита, остеоартрита, микрокристалического артрита (подагры) достаточно выполнения 3 и более пунктов:
- наличие рентгенологических признаков краевого разрастания и пролиферации внесуставных костных структур кистей и/или стоп;
- жалобы в анамнезе или обнаружение в момент осмотра признаков осевого дактилита – припухания и боли в пальцах;
- отрицательный результат анализа на ревматоидный фактор, (исключение: латекс-тест);
- выявление точечных вдавливаний, онихолизиса, гиперкератоза и других признаков псориатической дистрофии ногтевых пластинок;
- обнаружение псориаза во время осмотра или сведений о данных в личном либо семейном анамнезе.
Лечение псориатического артрита
Лечение назначают обычно консервативное медикаментозное с применением таких препаратов как:
- НПВС – чаще всего используемыми нестероидными противовоспалительными препаратами является Диклофенак, Ацетилсалициловая кислота и Индометацин;
- глюкокортикоидные препараты короткими курсами, к примеру, Метилпреднизолон, β-метазон;
- противопсориатиечские средства – Неотигазон;
- базовые противовоспалительные препараты – чаще всего это Сульфасалазин или Метотрексат, среди таргетных синтетических – наиболее популярны Апремиласт и Тофацитиниб.
В связи с новыми данными об участии фактора некроза опухолей в патогенезе первой линией терапии могут быть препараты, ингибирующие его действие, конечно, если у пациентов нет противопоказаний к их применению, например, хронической сердечной недостаточности, тяжелых инфекционных заболеваний в анамнезе или повторяющихся инфекций, а также демиелинизирующих заболеваний.
Псориатический артрит требует комплексного длительного лечения с применением различных процедур и вспомогательных средств, например препаратов дегтя, производных мочевины, кератолитиков (салициловой кислоты, цинк пиритиона), молочной кислоты и т.д.
В борьбе с таким тяжелым хроническим заболеванием людям может понадобиться психологическая поддержка. Кроме того, достаточно действенными и популярными становятся сеансы групповой психотерапии, гипнотерапии и применение различных методов релаксации.
Псориатический артрит (Psoriatic Arthritis ) — это хроническое воспалительное заболевание суставов (под артритом мы подразумеваем их покраснение, припухлость, болезненность, повышение температуры сустава и нарушение функции), возникающее у пациентов с псориазом. Псориаз — это хроническое рецидивирующее заболевание кожи, для которого характерны чешуйчатые пятна на коже, особенно вокруг локтей, коленей и крестца.
Заболеваемость псориазом среди населения составляет около 2-4%. Псориатический артрит обнаруживается примерно у 7-30% пациентов с псориазом. Псориатический артрит одинаково часто встречается у женщин и мужчин. Заболевание обычно начинается в возрасте от 20 до 50 лет, хотя оно также может возникать у детей в возрасте от 9 до 12 лет. В 80% случаев поражениям кожи предшествуют изменения суставов. Псориатический артрит протекает с фазами обострения и ремиссии.
Псориатический артрит (ПА) — классификация
Существует пять типов псориатического артрита, хотя часто бывает так, что отдельные типы псориатического артрита перекрываются (тогда болезнь объединяет элементы различных типов ПА). Каждый тип ПА требует индивидуального терапевтического подхода.
- Несимметричная несуставная форма (этот тип диагностируется у 50% пациентов с ПА) — наиболее распространенным является воспаление пальцев (все суставы, входящие в палец). Этот процесс приводит к деформации. Колено или бедро также могут быть вовлечены. Следует помнить, что суставы поражаются асимметрично (например, задействовано только одно колено или указательный палец).
- Симметричная (полиартикулярная) форма(15-25% пациентов) — напоминает ревматоидный артрит (РА). Он атакует одни и те же суставы в соответствующих парах на противоположных сторонах тела (например, оба запястья, оба указательных пальца). Очень часто это затрагивает суставы запястья.
- Характер с доминирующим поражением дистальных межфаланговых суставов(так называемый DIP) (5-10%) — чаще всего он поражает мелкие суставы пальцев рук и ног (дистальные межфаланговые суставы — те, которые ближе всего к ногтю).
- Аксиальная форма(20-40%) — чаще всего поражает крестцово-подвздошные суставы, что приводит к снижению подвижности. Он также может занимать другие отделы позвоночника, вызывая жесткость шеи или спины на разной высоте.
- Деформирующий артрит (5%) — наименее распространенный тип ЛЗС, но в то же время приводящий к самым серьезным осложнениям.Обычно поражает мелкие суставы пальцев рук и ног (те, которые ближе всего к ногтю).Это приводит к укорочению пальцев и серьезному нарушению их функций (проблемы с письмом, захватом, открытием и удержанием предметов в руке).
Причины псориатического артрита и псориаза
Причина ПА и псориаза до сих пор неизвестна. Тем не менее, мы знаем, что генетическая предрасположенность и нарушения в иммунной системе играют большую роль в развитии ПС. Если оба родителя человека страдали ПС, у них риск развития псориатического артрита в 50 раз выше, чем у людей без отягощенного семейного анамнеза. Существуют некоторые внешние факторы, которые могут вызвать ПА (однако мы не знаем, почему это происходит), это:
- травмы кожи и суставов,
- бактериальная (стрептококковая) и вирусная.
Поскольку причина ПА остается неизвестной, нам, к сожалению, трудно определить факторы риска для этого заболевания. Мы знаем, что развитие псориатического артрита имеет:
- генетические факторы (повышенный риск развития псориатического артрита у людей, родители которых страдали ПА),
- нарушения в иммунной системе (повышенный ответ и признание собственных клеток как чужеродных),
- травмы кожи и суставов,
- бактериальная (стрептококковая) и вирусная инфекция, например, ВИЧ — инфекция.
Симптомы псориатического артрита
Возникновение и обострение симптомов ПА может быть как медленным, так и быстрым, а само заболевание имеет периоды обострения и ремиссии. Симптомы псориатического артрита включают в себя:
Следует помнить, что у 80% пациентов с псориазом поражения кожи предшествуют суставным изменениям. Итак, если у вас псориаз (но также и если вы здоровы, потому что у 20% пациентов есть изменения суставов до изменения кожи), и у вас имеются следующие симптомы:
- утренняя скованность позвоночника или одного из периферических суставов (руки, колени, локти и т. д.),
- боль, отек, покраснение суставов
- покраснение и / или жжение в глазах,
тогда вам следует стоит немедленно обратиться к лечащему врачу (семейному врачу, дерматологу). Если вы подозреваете, что у вас ПА, вас направят на консультацию к ревматологу, который определится с диагнозом и тактикой лечения.
Псориаз — отягчающие факторы
Хотя не было обнаружено никакой связи между активностью кожи и изменениями в суставах, следует учитывать факторы, которые могут усугублять псориаз, такие как:
- травмы кожи (инфекции, воспаления),
- бактериальные (стрептококки) и вирусные (ВИЧ) инфекции,
- лекарственные средства (например, литий, бета-блокаторы, противомалярийные препараты),
- чрезмерное употребление алкоголя, сигарет, высокий эмоциональный стресс,
- гормональные изменения (половое созревание и менопауза, беременность).
Псориатический артрит — визит к врачу
Стоит обсудить с врачом некоторые вопросы, касающиеся:
- изменения образа жизни
- устранение факторов, которые могут усугубить псориаз (а также ПА),
- Правильный подбор терапевтических методов.
Вам следует договориться с врачом о том, как часто вам нужно следить за течением заболевания, как контролировать и пытаться предотвратить обострение ПА в домашних условиях.
Причина возникновения ПА неизвестна. Однако мы знаем, что все повреждения суставов вызваны нашей собственной иммунной системой. Это связано с тем, что иммунная система распознает клетки организма (например, суставы или кожу) как чужеродные и атакует их, тем самым разрушая их, высвобождая ряд веществ, называемых цитокинами. Помимо повреждения клеток цитокины вызывают воспаление (боль, отечность, скованность, покраснение сустава). Помимо суставов ПА также может атаковать:
- глаза (ирит, сосудистая оболочка),
- сердце (миокардит)
- почки,
- легкие.
Следует помнить, что нелеченный ПА быстро приводит к инвалидности ! Степень инвалидности будет зависеть от типа сустава. Например, вовлечение суставов рук может помешать вам писать, держать предметы. Следовательно, повреждение крестцово-подвздошных суставов приведет к снижению подвижности нижних конечностей и нижней части спины.
Диагностика псориатического артрита
Псориатический артрит диагностируется на основании:
- наличие псориаза у пациента или в его семье,
- возникновение артрита
- отсутствие ревматоидного фактора в крови
- симптомы спондилита или крестцово-подвздошного артрита.
Диагноз ПА может поставить только врач-специалист! Самодиагностика приводит только к ненужным недоразумениям и проблемам. При появлении каких-либо тревожных симптомов немедленно обратитесь к врачу!
Диагностика, выполняемая для диагностики ПА, включает в себя:
- оценка симптомов,
- подробный сбор анамнеза,
- физическое обследование,
- анализ крови,
- рентген суставов.
Тесты, проводимые для диагностики ПА, безболезненны и не занимают много времени. Хорошее сотрудничество с врачом только ускорит диагностику и будет начато правильное лечение. И чем раньше будет назначено лечение, тем меньше будет осложнений.
Так называемое маркеры воспаления (СК, СРБ), которые говорят нам о активности воспаления.
Рентген предназначен для того, что бы определить какие суставы были затронуты болезнью и насколько они повреждены. Как правило, врач может назначить рентгенографию крестцово-подвздошных суставов (область таза), шейного и поясничного отделов позвоночника, а также кистей и стоп.
Псориатический артрит — лечение
Цель лечения ПА является ремиссия (затухание болезни) и сохранение этой ремиссии путем продолжения терапии. Ранняя диагностика и беспрепятственное проведение лечения — залог ремиссии.
Лечение ПА включает в себя:
- фармакологическое лечение (лекарства),
- реабилитация
- хирургическое (ортопедическое) лечение.
Перед началом лечения пациент и врач должны оценить, какие изменения преобладают в картине заболевания. Если поражения кожи (эффект псориаза) преобладают, а суставы беспокоятся лишь в незначительной степени, лечение ПА может быть ограничено применением нестероидных противовоспалительных препаратов. Когда у пациента преобладают изменения в суставах, следует использовать обычные лекарства, модифицирующие заболевание, при лечении поражений кожи в зависимости от тяжести. Однако, если псориаз протекает в тяжелой форме, пациент должен рассмотреть возможность комбинированной терапии, состоящей из обычных и биологических препаратов.
Медикаментозное лечение псориатического артрита
- НПВП (нестероидные противовоспалительные препараты) — оказывают обезболивающее действие и уменьшают воспаление. В случае сильной боли вы можете рассмотреть и обсудить с вашим врачом использование так называемых опиоидных (наркотические) анальгетиков. Они оказывают более сильное обезболивающее действие, но также дают больше побочных эффектов (назначаются они крайне редко). НПВП не являются базисными препаратами и не приводят к ремиссии ПА и могут иногда усугублять поражения кожи.
Парацетамол — не является НПВП, не имеет противовоспалительного компонента, но обладает обезболивающим эффектом и как таковой может использоваться для контроля боли низкой интенсивности.
- Глюкокортикостероиды (ГКС) — используются для внутрисуставных инъекций . Они уменьшают боль, уменьшают отеки и улучшают подвижность суставов. Однако пациент должен знать, что инъекции следует проводить с интервалом не менее 1 месяца между сеансами. Слишком частое использование стероидов может ускорить разрушение суставов.
- Базисная терапия. Они замедляютили даже останавливают болезнь . Эти препараты делятся на обычные (метотрексат, сульфасалазин, циклоспорин, лефлуномид) и биологические (например ремикейд и др).
Пациент начинает лечение ПА, как правило, только с помощью НПВП. Только если воспалительные изменения суставов не утихают, врач и пациент могут принять решение о введении в терапию базисных препаратов (сначала общепринятых и при отсутствии улучшения биологических). Иногда врач может предложить включить в терапию другие лекарства, например, псорален, противомалярийные препараты, производные ретиноевой кислоты (метаболит витамина А) или витамин D. Пациенту не нужно знать механизм их действия, но стоит знать и помнить, что у этих препаратов нет хорошей доказательной базы эффективности в лечения ПА.
Лечение должно проводиться быстро и в соответствующих дозах, чтобы обеспечить максимальное подавление заболевания и свести к минимуму побочные эффекты лечения. К сожалению биологические препараты (биологические агенты) имеют очень высокую цену и не каждый пациент может позволить их.
Реабилитация при псориатическом артрите
Реабилитация должна быть при любой стадии болезни ! Хотя при обострении заболевания пациенту следует избегать чрезмерных усилий, но во время ремиссии необходима реабилитация (все физические упражнения). Реабилитация состоит из:
а) Кинезитерапия — ее целью является улучшение мышечной силы, предотвращение образования искажений и контрактур, а также поддержание общей физической формы и избежание инвалидности. В сферу кинезитерапии входят упражнения для общего улучшения, упражнения с участием определенных групп мышц, расслабление, растяжка, выполняемые пассивно и активно. Количество методов кинезитерапии велико, поэтому хорошо подготовленный физиотерапевт — еще один, очень важный врач в команде, занимающейся лечением ПА.
б) Физиотерапия, которая включает термотерапия, массажи, бальнеотерапия. Такие процедуры оказывают обезболивающее, противовоспалительное, расслабляющее действие, но их следует выбирать в соответствии с количеством времени и желанием пациента.
Хирургическое лечение псориатического артрита
Хирургическое (ортопедическое) лечение следует рассматривать в тех случаях, когда боль уже не может эффективно контролироваться с помощью максимальных доз лекарств и когда возникают значительные деформации суставов, которые значительно снижают работоспособность. Большинству пациентов с ПА не придется прибегнуть к помощи у хирурга-ортопеда.
Тем не менее, если другие варианты лечения не срабатывают, пациент, после консультации с лечащим врачом, может пройти синовэктомию, артропластику или, если необходимо заменить сустав. Операция уменьшит или даже устранит боль, улучшит подвижность суставов и эстетику.
Псориатический артрит — физическая активность и реабилитация
Физическая активность уменьшит проблемы с суставами. Упражнения, такие как йога или тай-чи, помогут вам снять стресс, поддерживать правильную осанку и расслабить мышцы, уменьшая боль. Терапевтические сеансы у психолога или психотерапевта. Семья, близкие, терапевтическая команда (врач, медсестра, физиотерапевт, психотерапевт) — это все люди, на которых вы можете рассчитывать, с которыми вы всегда можете поговорить о своих проблемах. Они поддерживают во время борьбы с болезнью, помогают адаптировать и поддерживать соответствующий терапевтический режим. Благодаря помощи окружающих людей легче избавиться от стресса, получить больше чувства самоконтроля и умственной устойчивости.
Все это в сочетании с соответствующим фармакологическим лечением позволит вам эффективно бороться с любыми расстройствами настроения.
К сожалению, ПА — неизлечимая болезнь. Одним из наиболее эффективных способов контроля ПА является комплексная реабилитация (кинезитерапия, физиотерапия, мануальная терапия). Фармакологическое лечение будет спланировано врачом, а физиотерапевт спланирует соответствующую реабилитацию. Роль пациента состоит в том, чтобы строго придерживаться времени и дозы принимаемого лекарства и выполнять упражнения в соответствии с графиком, установленным врачом. Только так можно достичь желаемого терапевтического эффекта. Правильная реабилитация не ограничивается только упражнениями в определенное время, но также распространяется на время вне занятий с физиотерапевтом. Регулярные умеренные физические упражнения могут помочь бороться с ригидностью и болью в суставах. Правильно подобранная программа кинезитерапии, сочетающая укрепляющие упражнения с растяжением, увеличение диапазона движений и улучшение физической работоспособности, может помочь в
- поддержание полной подвижности в суставах,
- облегчение симптомов артрита,
- увеличение мышечной силы
- поддержание оптимального веса, который предотвращает чрезмерную нагрузку на суставы,
- улучшение сердечно-сосудистой системы.
Прежде чем начать пользоваться какой-либо новой программой упражнений, обсудите ее с врачом и сделайте первые шаги по упражнениям с физиотерапевтом. Неправильное выполнение упражнений может усугубить ПА.
Если вы получаете такие симптомы, как:
- внезапная слабость
- уменьшение амплитуды движений в суставах и повышение жесткости,
- увеличение отека в суставах,
- продолжительная боль (до нескольких часов после тренировки),
Свяжитесь с вашим врачом или физиотерапевтом, чтобы представить и обсудить проблему и изменить свой план упражнений, если таковые имеются
Методы лечения, которые стоит рекомендовать при лечении ПА:
а) Гидротерапия (акватерапия) — она состоит из ряда упражнений, выполняемых в воде, которые направлены на поддержание максимальной подвижности в суставах. Из-за плавучести воды нагрузка на суставы снижается, что ограничивает их повреждение.
б) Термотерапия — то есть лечение холодом и теплом (криотерапия). Такое лечение обеспечивает временное уменьшение боли, отека и скованности в суставах и мышцах. Теплые компрессы (например, полотенце, смоченное в теплой воде) или теплый душ расслабляют мышцы. Холодные компрессы (например, полотенце, смоченное в холодной воде, холодная металлическая посуда) или холодный душ уменьшают отек и боль в суставах. В зависимости от ваших потребностей ваш врач может также назначить ультразвуковую терапию (противовоспалительное и обезболивающее действие или пребывание в криокамере).
Независимо от того, какие упражнения вы выберете, важно, чтобы они приносили вам удовлетворение, что облегчит их регулярные упражнения. Также важно выполнять ежедневные действия таким образом, чтобы свести к минимуму нагрузку на суставы. Поддерживайте правильную осанку и часто меняйте положение (на работе, дома, в школе).
Стоит следовать этим советам:
- Если вам нужно делать что-то, что сильно напрягает ваши суставы, делайте это попеременно. Избегайте длительной перегрузки на суставы.
- Используйте ваши суставы настолько легко, насколько это возможно. Перенесите нагрузку с мелких на большие суставы, например, замените портфель на рюкзак (вместо того, чтобы напрягать запястье и руку, нагрузите плечи) (этот показатель следует адаптировать к типу и количеству суставов, пораженных болезнью).
- Используйте предметы, которые облегчают вашу повседневную жизнь, например, трости или костыли при ходьбе. Используйте тележку с колесами в магазинах, а не тележку. Если вы работаете стоя, возьмите с собой стул, чтобы суставы нижней конечности и позвоночника хотя бы время от времени отдыхали. Ваш физиотерапевт поможет вам найти больше устройств, которые облегчают повседневную жизнь с ПА.
При таком заболевании, как ПА, пациент вынужден принимать большое количество лекарств одновременно (как при псориазе, так и при артрите). Многие из этих препаратов имеют много побочных эффектов. Пациент должен немедленно сообщить своему врачу, когда у него развивается побочное действие при данной терапии. Затем вместе с врачом пациент может решить, следует ли прекратить прием препарата и заменить его другим. Однако, в конечном счете, именно врач решает, какое лекарство дать пациенту в качестве замены препарата, вызывающего неприятные побочные эффекты.
Приводятся сведения о псориатическом артрите как хроническом системном заболевании. Изложены клинические проявления псориатического артрита. Псориатический артрит ассоциируется с псориазом, сопровождается патологией разных суставов с различной степенью тя
The article provides information on psoriatic arthritis, a chronic systemic disease. Detailed clinical manifestations of psoriatic arthritis. Psoriatic arthritis associated with psoriasis, accompanied by various pathologies of joints with varying degrees of severity. The information about the methods of diagnosis and treatment of patients.
Псориатический артрит — это хроническое системное прогрессирующее заболевание, ассоциированное с псориазом, относится к группе серонегативных спондилоартропатий, сопровождающихся синовиитом различной степени выраженности, включающим пролиферацию синовиальной оболочки в сочетании с суставным выпотом [1–3].
Характерная клиника для псориатического артрита формируется за счет развития эрозивного артрита, костной резорбции, множественных энтезитов и спондилоартрита [4].
Распространенность псориаза в популяции составляет от 2% до 8%, а псориатического артрита у больных псориазом колеблется от 13,5% до 47%. Псориатический артрит развивается в возрасте 20–50 лет, с равной частотой как у мужчин, так и у женщин [1, 5].
По данным современной литературы современное течение псориатического артрита характеризуется торпидным, резистентным к проводимой терапии течением, с формированием инвалидизирующих форм, с утратой трудоспособности в 30% случаев [1, 6, 7].
В настоящее время в патогенезе как псориаза, так и псориатического артрита ведущая роль отводится иммунной системе и генетической предрасположенности. Так, основным феноменом является формирование сложной сети взаимодействий иммунокомпетентных клеток, кератиноцитов, клеток синовиальной оболочки и цитокинов, относящихся к наиболее значимым маркерам нарушения процессов иммунорегуляции при воспалительных заболеваниях [1, 8]. При псориатическом артрите, как и при других спондилоартритах, наблюдаются разнообразные изменения профиля про- и противовоспалительных цитокинов, которые образуют регуляторную сеть и, оказывая плейотропное действие, участвуют в патогенетических механизмах данного вида артрита, являясь индукторами воспаления и тканевой деструкции [1, 2, 9].
Генетическая детерминанта псориатического артрита, по данным отечественных и зарубежных исследователей, чаще всего определяется комплексом антигенов гистосовместимости и его определенными гаплотипами [10]. Кроме того, при псориатическом поражении суставов большое значение придается антигенам B27, B38, DR7, DR4, Cw6 и другим. Считается, что наличие антигена В38 ассоциируется с быстрым прогрессированием костно-хрящевой деструкции уже в ранний период развития заболевания, антигены В17 и Cw6 являются прогностическим фактором ограниченного числа пораженных суставов, антигенная структура В57 — множественного количества суставов, DR4 ассоциируется с деструктивным полиартритом [2, 4, 11].
Полиморфизм псориатических изменений кожи в сочетании с разнообразными формами поражения суставов, позвоночника и зачастую внутренних органов явился причиной разнообразной терминологии, встречающейся в научной литературе: псориатическая артропатия, псориатический артрит с системными и внесуставными проявлениями, псориатическая болезнь и др. [12, 13]. Однако при постановке диагноза следует помнить, что по МКБ-10 данная патология определяется как псориатический артрит (L 40.5). Выделяют следующие клинико-анатомические варианты суставного синдрома псориатического артрита [14]:
- дистальный;
- моноолигоартрический;
- остеолитический;
- спондилоартритический.
Степень активности псориатического артрита характеризуется следующими номинациями:
- минимальная — характеризуется незначительными болями при движении. Утренняя скованность либо отсутствует, либо не превышает 30 минут. Температура тела соответствует физиологическим показателям, скорость оседания эритроцитов (СОЭ) не более 20 мм/час;
- умеренная — характеризуется болевым синдромом как в покое, так и при движении. Утренняя скованность достигает 3 часов, кроме того, в области суставов возможен умеренный экссудативный отек. Температура тела субфебрильная, СОЭ до 40 мм/час, возможен лейкоцитоз и палочкоядерный сдвиг;
- максимальная — характеризуется сильными болями в покое и при движении. Утренняя скованность превышает 3 часа. В области периартикулярных тканей отмечается стойкий отек. Температура фебрильная, выявляется значительное превышение биохимических лабораторных показателей [14].
Клинико-анатомический вариант поражения суставов устанавливается по преобладанию одного из симптомокомплексов в клинической картине заболевания. Так, например, при дистальном варианте будут преобладать изолированные поражения дистальных межфаланговых суставов [15, 16]. Асиметричное поражение будет наблюдаться при олигоартрической локализации процесса. Характерная локализация — это крупные суставы, чаще всего коленные. При полиартрическом варианте процесс будет носить симметричный характер и поражаться будут как крупные, так и мелкие суставы. Для остеолитического варианта псориатического поражения суставов будет характерна костная резорбция: внутрисуставная, акральный остеолиз, истинная костная атрофия. Для спондилоартрического варианта характерно развитие сакроилеита и анкилозирующего спондилоартрита [14].
Помимо типичных форм, существуют атипичные варианты течения острого псориатического артрита:
- ревматоидноподобная форма, характеризуется поражением мелких суставов кистей, лучезапястных суставов и длительным течением;
- псевдофлегманозная форма, проявляется моноартритом с резко выраженным воспалительным процессом в области сустава и окружающих тканей, сопровождается высокой температурной реакцией, ознобом, лейкоцитозом, увеличением СОЭ;
- подострая форма моноартрита типичной локализации с незначительной болью;
- первичное поражение сухожилий, суставных сумок, чаще всего ахиллобурсит.
При псориатическом артрите могут регистрироваться различные коморбидные состояния. Наиболее часто наблюдаются артериальная гипертензия, ишемическая болезнь сердца, ожирение и сахарный диабет.
Для диагностики псориатического артрита актуальными являются биохимические исследования крови и рентгенологические исследования суставов и позвоночника. Рентгенологические изменения при псориатическом артрите будут представлены следующими изменениями [14]:
- неравномерное сужение суставной щели;
- истончение, нечеткость, частичное или полное разрушение замыкающих пластинок;
- краевая деструкция в виде узур;
- остеопороз эпиметафизов;
- периостальные наслоения в области метафизов, вывихи и подвывихи;
- анкилозы;
- повышение интенсивности и потеря структуры периартикулярных мягких тканей;
- остеолиз эпифизов мелких костей.
- псориатические высыпания на коже;
- псориаз ногтевых пластинок;
- псориаз кожи у близких родственников;
- артрит трех суставов одного и того же пальца кистей;
- подвывих пальцев рук;
- асиметричный хронический артрит;
- параартикулярные явления;
- сосискообразная конфигурация пальцев стоп и кистей;
- параллелизм течения кожного и суставного синдромов;
- боль и утренняя скованность в позвоночнике, сохраняется на протяжении не менее трех месяцев;
- серонегативность по ревматоидному фактору;
- акральный остеолиз;
- анкилоз дистальных межфаланговых суставов кистей и/или межфаланговых суставов стоп;
- рентгенологические признаки сакроилеита;
- синдесмофиты или паравертебральные оссификаты.
Критерии исключения псориатического артрита:
- отсутствие псориаза;
- серопозитивность по ревматоидному фактору;
- ревматоидные узелки;
- тофусы;
- тесная связь суставного синдрома с урогенитальной и кишечной инфекцией.
Дифференциальную диагностику при псориатическом артрите проводят с болезнью Бехтерева, реактивным артритом, подагрой, недифференцированной спондилоартропатией.
Лечебный маршрут псориатического артрита должен быть комплексным, так как при отсутствии адекватной терапии возможна деформация суставов с последующей инвалидизацией пациента. Основные цели лечения при псориатическом артрите: снижение активности воспалительного процесса в суставах, позвоночнике и энтезисах — местах прикрепления сухожилий; уменьшение проявлений псориаза кожи и ногтей; замедление прогрессирования разрушения суставов; сохранение качества жизни и активности пациентов [16, 17]. Несмотря на то, что в настоящее время не существует лекарственных средств для полного излечения псориатического артрита, современные препараты позволяют управлять болезнью, снимая симптомы заболевания. В качестве симптоммодифицирующих препаратов используются нестероидные противовоспалительные препараты (мелоксикам, нимесулид, целекоксиб, диклофенак и др.), глюкокортикостероидные средства (преднизолон, бетаметазон, триамцинолон). Препаратами выбора болезньмодифицирующих лекарственных средств являются метотрексат, циклоспорин, сульфасалазин, лефлуномид [14].
В период ремиссии или минимальной выраженности псориатического артрита показано санаторно-курортное лечение (Сочи, Мацеста, Пятигорск, Кемери, Кисловодск, Талги, Немиров, Краинка, Миргород) и бальнеотерапия (сероводородные, радоновые, сульфидные ванны). Бальнеотерапия используется крайне осторожно и только под наблюдением врача, в противном случае возможно обострение суставного синдрома.
Пациентам с псориатическим артритом в период ремиссиии рекомендуют вести подвижный образ жизни и ежедневно заниматься лечебной физкультурой.
Таким образом, современное течение псориатического артрита проявляет тенденцию к более раннему началу заболевания, с малопредсказуемым течением и склонностью к формированию инвалидизирующих форм. Однако улучшить прогноз течения псориатического артрита позволяет систематический врачебный контроль и целенаправленная терапия с контролем лабораторных показателей.
Литература
- Бадокин В. В. Перспективы применения ингибиторов ФНО-а при псориазе и псориатическом артрите // Клиническая фармакология и терапия. 2005. № 14. С. 76–80.
- Кунгуров Н. В. и соавт. Генетические факторы этиологии и патогенеза псориаза // Вестник дерматологии и венерологии. 2011. № 1. С. 23–27.
- Юсупова Л. А., Филатова М. А. Современное состояние проблемы псориатического артрита // Практическая медицина. 2013. № 3. С. 24–28.
- Беляев Г. М. Псориаз. Псориатическая артропатия (этиология, патогенез, диагностика, лечение, профилактика). М.: МЕД-пресс-информ. 2005. 272 с.
- Бадокин В. В. Современная терапия псориатического артрита // Consilium Medicum. 2005. Т. 7. № 3.
- Довжанский С. И. Генетические и иммунологические факторы в патогенезе псориаза // Российский журнал кожных и венерических болезней. 2006. № 1. С. 14–18.
- Коноваленко A. A. Состояние иммунной системы у больных осложненными формами псориаза // Медицинская панорама. 2008. № 2. С. 64–66.
- Мельников А. Б. Псориатический артрит: клиническая картина, диагностика и терапия // Клиническая дерматология и венерология. 2010. № 5. С. 17–24.
- Коротаева Т. В. Лефлуномид в терапии псориатического артрита (ПсА) // Фарматека. 2007. № 6. С. 24–28.
- Кубанова A. A. с соавт. Иммунные механизмы псориаза. Новые стратегии биологической терапии // Вестник дерматологии и венерологии. 2010. № 1. С. 35–47.
- Бакулев А. Л. Применение гепатопротекторов при псориазе: сравнительная клинико-лабораторная и ультрасонографическая оценка эффективности // Вестник дерматологии и венерологии. 2010. № 1. С. 112–117.
- Кочергин Н. Г. Итоги работы Первой всемирной конференции по псориазу и псориатическому артриту // Русский медицинский журнал. Дерматология. 2006. Т. 14, № 15. С. 1151–1155.
- Пирузян А. Л. Молекулярная генетика псориаза // Вестник РАМН. 2006. № 3. С. 33–43.
- Клинические рекомендации. Дерматовенерология. Под ред. А. А. Кубановой. М.: ДЭКС-Пресс, 2010. 428 с.
- Коротаева Т. В. Стандарты терапии псориатического артрита // Научно-практическая ревматология. 2009. № 3. С. 29–38.
- Аковбян В. А. с соавт. Применение кальципотриола в терапии псориаза // Вестник дерматологии и венерологии. 2007. № 3. С. 45–46.
- Шостак Н. А. Псориатический артрит: новые подходы к лечению // Клиницист. 2008. № 2. С. 41–45.
З. Ш. Гараева 1 , кандидат медицинских наук
Л. А. Юсупова, доктор медицинских наук, профессор
Г. И. Мавлютова, кандидат медицинских наук
Е. И. Юнусова, кандидат медицинских наук
ГБОУ ДПО КГМА МЗ РФ, Казань
Читайте также: