Разрыв мышцы в голове
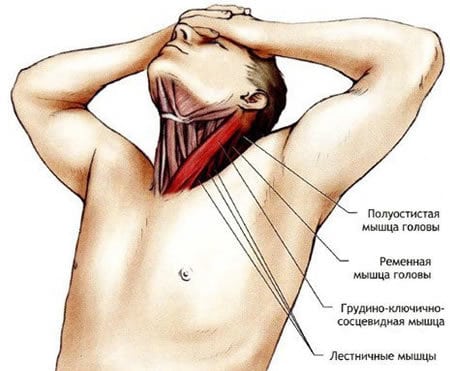
Растяжение шейных мышц никогда не остается незамеченным. Возникает острая боль, при отсутствии медицинской помощи часто принимающая хронический приступообразный характер. Движения в шейном отделе позвоночника ограничиваются, выраженность дискомфортных ощущений повышается при попытке наклонить голову или повернуть ее в сторону. Причины растяжения мышц разнообразны, но наиболее часто микротравмирование происходит в результате резкого интенсивного движения или мышечного спазма.
Для выявления степени повреждения могут использоваться рентгенография, УЗИ, КТ. Наиболее информативная диагностическая методика — магнитно-резонансная томография. В терапии применяются консервативные способы: ношение ортопедических воротников, физиопроцедуры, ЛФК, нанесение на область шеи мазей от растяжений с анальгетическим и противовоспалительным действием.

Характерные особенности травмы
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Растяжением шейных мышц называется появление микроскопических надрывов волокон, которое становится причиной их частичного разрыва. Происходит накопление в сформировавшихся трещинах крови и межклеточного лимфатического экссудата. В результате запускается острый воспалительный процесс, повышая вероятность еще большего повреждения тканей, особенно в области непосредственного перехода мышечных волокон в сухожилие. Образовавшийся воспалительный отек сдавливает чувствительные нервные окончания, что приводит к мышечному спазму и усилению болей. В свою очередь, избыточное напряжение скелетной мускулатуры провоцирует еще большее раздражение нервных корешков и нарушение иннервации.
Растяжение шейных мышц с классическими клиническими проявлениями диагностируется довольно редко из-за анатомической подвижности верхнего отдела позвоночника. Такого рода травмы обычно сочетаются с другими, более серьезными повреждениями. Это ушибы плеч, лопаток, ключиц. Также причиной растяжения мышц шеи становятся:
- ослабленный мышечный каркас шейного отдела позвоночника;
- неправильное проведение спортивных тренировок или выполнение упражнений;
- падение с высоты, прямой удар в область шеи;
- резкий подъем из положения сидя или лежа;
- чрезмерные физические нагрузки, в том числе подъем и перенос тяжестей.
От повреждения мышц шеи нередко страдают люди с недостаточной физической подготовкой, начавшие заниматься тяжелыми видами спорта без контроля профессионального тренера. С подобными травмами к врачам обращаются пациенты после аэробики, бодибилдинга, тяжелой атлетики, метания ядра. В быту растяжение возникает наиболее часто после неудачной попытки поднять или передвинуть тяжелый предмет, например, мебель, нагружая не ноги, а только верхнюю часть корпуса.
Осложнения
В некоторых случаях при отсутствии врачебного вмешательства нарушается иннервация следующих областей тела:
- воротниковой зоны;
- плеч, предплечий и даже кистей.
Это объясняется наличием в области шеи большого количества нервных окончаний. К тому же мышечный корсет позвоночника обеспечивает нахождение человека в вертикальном положении за счет удержания, стабилизации позвонков и межпозвонковых дисков. Поэтому повреждение его верхней группы провоцирует протрузии (выбухание дисков в позвоночный канал без разрыва фиброзного кольца), формирование межпозвоночных грыж. Если микроразрывы мышечных волокон учащаются, то значительно повышается риск развития деструктивных процессов в хрящевых тканях, а появление контрактур становится причиной нарушения осанки. В медицинской литературе описаны случаи возникновения туннельного синдрома запястного канала и болевого синдрома в плечевых и локтевых суставах после серьезного травмирования мышц шеи.
Клиническая картина
При растяжении шейных мышц всегда возникают острые болезненные ощущения. Их выраженность еще больше усиливается при попытке наклонить голову или повернуть в сторону. Если было повреждено значительное количество волокон, а пострадавший пренебрег врачебной помощью, то может произойти их неправильное сращение. Боли бывают настолько сильными, что иррадиируют в затылок, плечи, предплечья. Чтобы уменьшить их интенсивность, человек старается прямо держать шею, поворачивается в сторону всем корпусом. Постепенно острые боли исчезают, но время от времени появляются дискомфортные ощущения ноющего, давящего характера. Они возникают при переохлаждении, резких температурных перепадах, рецидивах хронических патологий, респираторных инфекциях. Для растяжения мышц шеи характерны и другие симптомы:
- онемение рук, снижение чувствительности;
- тугоподвижность шеи, спровоцированная сформировавшимся воспалительным отеком;
- неестественное положение головы;
- отечность, припухлость мягких тканей, расположенных на задней поверхности шеи;
- покраснение кожи в травмированной области, гиперемия, местная гипертермия;
- спазмированность скелетной мускулатуры.
| Степень растяжения шейных мышц | Характерные признаки |
| Легкая | При микротравмировании возникают боли умеренной интенсивности, часто при отсутствии отека. Ограничение движений головы незначительное, полностью исчезает в течение недели |
| Средняя | Повреждена часть мышечных волокон, для восстановления которых потребуется не меньше двух недель. Болевой синдром интенсивный, движения существенно ограничены |
| Тяжелая | Разорвана большая часть волокон, что проявляется в виде пронизывающих острых болей, сильной отечности, формирования гематом, невозможности совершить любое движение головой. Для восстановления целости мышечных тканей требуется не менее 3-4 месяцев |
Растяжение шейных мышц у маленьких детей сопровождается более выраженной симптоматикой. Возникающие ощущения настолько острые, что ухудшается общее самочувствие ребенка. Повышается температура тела, развиваются диспепсические и неврологические расстройства. Дети обязательно госпитализируются для проведения дальнейшего лечения в травматологическом отделении.
Основные методы терапии
При выборе методов лечения врач учитывает степень повреждения тканей, стадию развития воспалительного процесса, общее состояние здоровья пострадавшего. На протяжении первых 3-4 дней терапии исключено любое тепловое воздействие на травмированный участок. Именно эту ошибку очень часто совершают люди, пытаясь устранить боли. Они прикладывают грелку с горячей водой, втирают в кожу мази с согревающим эффектом или спиртовые травяные настойки. Это приводит к повышению температуры в патологических очагах, стремительному распространению воспалительного отека на здоровые ткани.

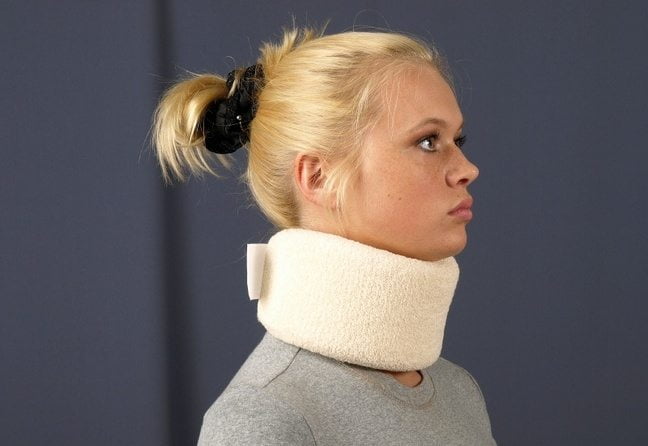
Травматологи назначают ношение воротников Шанца, подбирая их размеры индивидуально для пациентов. Для чего необходимо использование ортопедических приспособлений:
- снижение интенсивности болевого синдрома;
- исключение любой нагрузки на шейный отдел позвоночника;
- увеличение расстояния между позвонками;
- снижение риска неосторожного движения головой, увеличивающего микротравмирование;
- улучшение кровообращения и микроциркуляции в области шеи.
Для купирования боли необходимо в первые дни использовать только холодовые компрессы: грелку с холодной водой, пакет с кубиками льда, обернутый плотной тканью. Продолжительность лечебной процедуры — не более 15 минут в течение часа. Иначе повышается вероятность обморожения, воспаления шейных лимфатических узлов, проявляющегося в их болезненности и припухлости.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Препаратами первого выбора в лечении растяжения мышц шеи становятся нестероидные противовоспалительные средства (НПВС). При острых болях используются таблетки, драже, капсулы — Ибупрофен, Нимесулид, Мелоксикам, Кеторолак, Кетопрофен. Они обязательно комбинируются с ингибиторами протонной помпы (Омепразол, Пантопразол, Эзомепразол) для предупреждения поражения слизистой желудка. Для устранения умеренных болей с первого дня терапии назначаются НПВС в виде гелей и кремов:
- Нурофен;
- Найз;
- Долгит;
- Финалгель;
- Кетонал.

В лечении растяжений хорошо зарекомендовал себя гель Индовазин, в состав которого входит венопротектор троксерутин и НПВС индометацин. Препарат включают в терапевтические схемы для подавления выраженности болевого синдрома, уменьшения температуры в патологическом очаге, снижения отечности воспалительного характера, быстрого устранения гематом.

Для рассасывания синяков применяются также гели Троксевазин, Троксерутин, Лиотон, Гепариновая мазь.
Если разрывы волокон спровоцировали мышечные спазмы, то пациентам назначаются миорелаксанты Мидокалм, Сирдалуд, Баклофен. Лекарственные средства расслабляют скелетную мускулатуру, одновременно избавляя человека от боли и тугоподвижности.

При серьезном травмировании используются хондропротекторы Терафлекс, Структум, Хондроксид. Прием препаратов в течение 2-3 месяцев способствует регенерации мышечных тканей, устранению дискомфортных ощущений, отечности, гиперемии.
После купирования воспалительного процесса (примерно на 3-4 день лечения) используются средства для локального нанесения с согревающим эффектом. Это Випросал, Апизартрон, Наятокс. Их активные ингредиенты стимулируют приток крови к поврежденным мышцам, ускорение метаболических и регенерационных процессов.
Физиотерапевтические процедуры и ЛФК
В терапии растяжений применяется электростимуляция. Так называется процедура, во время которой на травмированные мышцы производится воздействие импульсами электрического тока. В патологических очагах ускоряется кровообращение, нормализуется микроциркуляция, улучшается обмен веществ. С первых дней лечения используется электрофорез с анестетиками, анальгетиками, хондропротекторами, растворами кальция, витаминами группы B. Под действием электрических импульсов молекулы лекарственных средств проникают в самые глубоко расположенные поврежденные ткани, ускоряя их восстановление. Пациентам также могут быть рекомендованы следующие лечебные процедуры:
- УВЧ-терапия;
- магнитотерапия;
- лазеротерапия;
- озокеритотерапия;
- парафинотерапия.
На этапе реабилитации показан массаж — классический, точечный, баночный. Во время сеанса происходит укрепление мышечного каркаса за счет стимуляции кровоснабжения тканей кислородом и питательными веществами. В лечении растяжений практикуются иглоукалывание, мануальная терапия, гирудотерапия (использование медицинских пиявок). Пациентам рекомендуют ежедневные занятия физкультурой для разработки шейного отдела позвоночника. Быстрому восстановлению травмированных мышц способствуют плавание, йога, лечебная гимнастика.

Травматологи настоятельно рекомендуют обращаться за медицинской помощью, если в течение нескольких часов отек распространяется на здоровые ткани, а боль усиливается. Пережатие кровеносных сосудов и сдавливание нервных окончаний чреваты серьезными осложнениями. Только своевременное врачебное вмешательство может предупредить их возникновение.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>

Головная боль, которая смешана с болью в шее — что может быть ужаснее? Еще хорошо, если поможет обезболивающее, а если нет — хоть на стенку лезь.
От головных болей на сегодняшний момент страдает огромное количество людей, именно поэтому мы решили написать данную статью, возможно, она поможет облегчить страдания.
Итак, наверно, ни для кого не секрет, что головная боль часто тесно связана с шеей и проблемой в оной.
Кость Широкая расскажет о цервикогенной головной боли и покажет, где и как правильно массировать, чтобы боль отступила!
Цервикогенная головная боль
Конечно, разновидностей головных болей существует огромное множество и вызваны они разными причинами, которые нужно четко понимать, чтобы избавиться от неприятных ощущений. Но в данном контексте нас больше всего интересует следующий вид.
Причины появления таких болей достаточно просты и обыденны:
Длительное перенапряжение мышц в неудобной позе. Это может произойти вследствие непрерывной работы за столом, когда голова повёрнута в одну сторону, а взгляд направлен на экран монитора.
Другие причины: лечение труднодоступных зубов у стоматолога, поза с избыточным разгибанием шеи во время просмотра фильма, игра на некоторых музыкальных инструментах с поворотом головы (на флейте, скрипке), неудобная сумка через плечо и т.п.
Особенно хочется отметить сон на животе, при котором шея оказывается в одном из самых анатомически для нее неудобном положении, что только можно придумать, да еще и на столь продолжительное время и неудобную подушку.
Травма.
Физическая активность, во время которой происходит перенапряжение мышц шеи при повороте головы и вытягивании шеи вперёд.

Как выражается? Это тупая часто односторонняя боль в шейной или теменной части головы, может иррадиировать в лобную или глазную область. Часто болит височная и затылочная область с той же стороны, глаз и область как бы за ним. Также может давать боль в области перехода шеи в череп (три–пять сантиметров назад от мочки уха).
Кроме того, порой отдает даже в лопатку.
Нередки легкие (это важно) головокружения и подташнивания, которые однако до рвоты не доходят.
Общее впечатление: очень тяжелая, чугунная, сдавленная в висках голова.
Появляется после непривычной для вас двигательной активности, длительного неудобного положения головы и шеи, часто появляется с утра. Начинается с боли в шее, а через пару дней уже приходят головные боли.
При этом важный момент: боль в шее к тому моменту может практически пройти, поэтому многие думают, что эти два страдания никак не связаны, а зря.

Такеж вы можете провести нехитрый тест, чтобы точно убедиться, этот ли вид боли вас мучает. Нужно разместить симметрично руки на височную область головы. Первые четыре пальца обращены в направлении лица. Большие пальцы обращены в сторону затылка.
Постоянно ощущая кости черепа большими пальцами соскальзываем вниз, пока не ощутим мягкие ткани. Проходим большими пальцами (с надавливанием) горизонтально эту область. И сравниваем симметричность ощущения справа и слева. Если болезненность на стороне головной боли резко выше — тест положительный.
Итак, что же делать, собственно, с этой болью и где обещанные объяснения, что именно болит? А вот они! Итак, частой причиной головной боли являются ременная мышца головы и шеи.
Итак, ременная мышца головы снизу крепится к остистым отросткам нижних шейных и с 1-го по 4-й грудных позвонков, сверху к сосцевидному отростку височной кости и к затылочной кости и прикрыта верхней частью трапециевидной мышцы.


Ременная мышца шеи располагается ниже и проходит по наружной стороне от ременной мышцы головы. Внизу ременная мышца шеи прикрепляется к остистым отросткам от 3-го до 6-го грудных позвонков, а вверху — к задним бугоркам поперечных отростков трёх верхних шейных позвонков.
В этих же местах прикрепляется также мышца, поднимающая лопатку и средняя лестничная мышца. Ременная мышца шеи лежит под верхней задней зубчатой мышцей, затем прикрывается ромбовидными мышцами и трапециевидной мышцей.

Функции данных мышц выражаются следующими действиями:
- разгибание головы и шеи;
- поворот головы и шеи, при этом поднимая подбородок вверх;
- поворот головы с небольшим боковым наклоном в шейном отделе позвоночника.
Из-за возникновения вследствие различных причин в данных мышцах триггерных точек (зажимов, спазмов) и начинает болеть голова. Тут важно определить болевую точку и ее месторасположение, ведь оно говорит о характере и локализации головной боли:
Точка в ременной мышце головы = боль в теменной области.

Точка у верхнего крепления мышцы шеи = боль как бы внутри головы, которая чувствуется за глазом на больной стороне и уходит в затылок. Точка у нижнего = боль вверху и в основании шеи.


Теперь вам необходимо размять эти триггерные точки:
Для начала проведите легкую разминку для притока крови. Для этого вытяните шеи и наклоните голову вперед, задержитесь на пару секунд.
Потом из наклона головы вперёд перейдите к аккуратному вращению. После выполните боковой наклон в сторону, противоположную от поражённой мышцы. Зафиксируйте конечное положение от 1 до 3-х минут и затем повторите упражнение в другую сторону.
После этого сделайте в очень мягком ритме и крайне осторожно полное сгибание головы, разгибание и повороты в сторону по 3 раза.
Теперь захватите мышцу между большим пальцем и остальными пальцами, изогнутыми в форме буквы С и посмотрите прямо перед собой.
Поверните голову в сторону, чтобы почувствовать растяжение нужной мышцы и постарайтесь прощупать ее всю – толщина примерно соответствует толщине указательного пальца.
Аккуратно, но тщательно промассируйте мышцу, начиная со средины, двигаясь вверх-вниз.
Когда вы найдете точку, которая вызывает болевые ощущения, слегка ущипните ее, как бы зажмите, затем уменьшайте давление, пока болевые ощущения не пройдут. После этого медленно увеличивайте давление на протяжении 60–90 секунд.
Такой массаж мышцы рекомендуется проводить несколько раз в день (2), постепенно увеличивая давление. Прислушивайтесь к своим ощущениям, старайтесь не давить слишком сильно, если чувствуете боль в массируемых точках.
Вы должны понять, что если ваша головная боль не рождена мигренью / отравлением и другими подобными заболеваниями, ваша проблема — перенапряжение, а значит, необходимо расслабить мышцы и убрать в них зажимы.
Расслабленные мышцы — это наше все в борьбе против противных ноющих тупых головных и шейных болей.
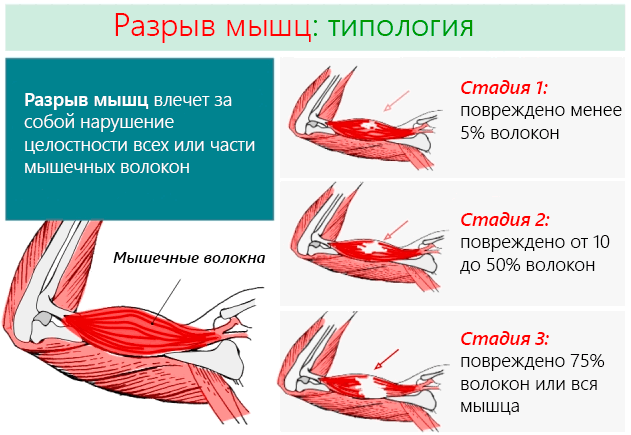
Разрыв мышц – это повреждение мышечных волокон, вызванное сильным сокращением или чрезмерным использованием мышц. Часто возникает у спортсменов и может быть разделен на три стадии: мягкая, промежуточная и тяжелая.
Давайте рассмотрим, какие мышцы наиболее часто страдают и какими симптомами проявляется разрыв мышц.
Что такое разрыв мышцы
Разрыв мышц – это патологическое состояние, которое возникает при перегрузке скелетной мышцы, что приводит к разрыву мышечных волокон, образующих мышцу.
Обычно возникает, когда мышца подвергается чрезмерной нагрузке, например, подъем очень тяжёлого груза, когда длительно находится в состоянии сокращения или подвергается насильственному и внезапному растяжению.
Разрыв мышцы может возникнуть у любого человека, но более подвержены люди, которые занимаются спортом (дети и взрослые), как на профессиональном, так и на любительском уровне.
Типы разрывов мышц
Разрывы мышц можно разделить на несколько типов, в зависимости от степени тяжести и способа возникновения.
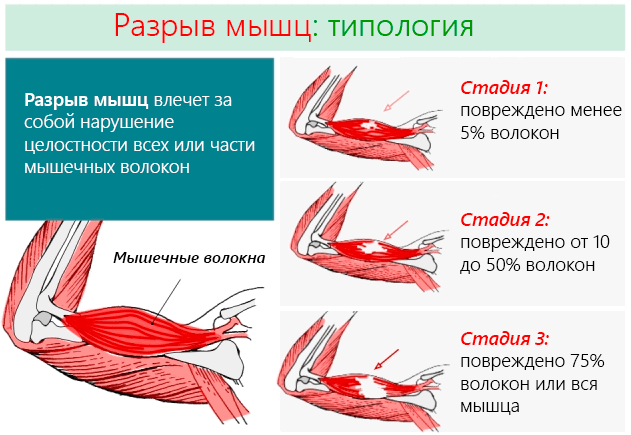
В зависимости от тяжести и количества пострадавших мышечных волокон, мы имеем:
- 1 степени: наименее серьезная травмам мышц, когда повреждено не более 5% мышечных волокон. Не приводит к ограничениям в движениях и сильной боли, беспокоят только пораженные участки. Не наблюдается какого-либо снижения мышечной силы.
- 2 степени: травмы промежуточного класса, при которых повреждается от 10 до 50% мышечных волокон. Пострадавший чувствует острую боль, а некоторые движения могут быть ограничены. Например, в случае повреждения мышц нижних конечностей, субъект ещё в состоянии ходить, но делает это с большим трудом.
- 3 степени: самая серьёзная форма, когда повреждены 3/4 мышечных волокон или происходит полный разрыв мышцы. Боль острая и интенсивная, движения даются с большим трудом. Например, в случае повреждения мышц ног субъект не в состоянии ни ходить, ни удерживать вертикальное положение.
В зависимости от причины возникновения, различают две формы разрыва мышц:
- Острая: разрыв происходит внезапно. Характерно для травм полученных во время напряженной и интенсивной работы, когда мышцы слишком быстро растягиваются.
- Хроническая: разрыв образуется постепенно, по мере увеличения количества поврежденных волокн. Присуще травмам, возникающим при повторяющихся движениях.
Разрыв мышц может включать любые мышцы человеческого тела, но чаще происходит на уровне верхних и нижних конечностей:
Эти два состояния, на самом деле, являются другими типами явлений, в частности:
Причины и факторы риска
Причина большинства разрывов мышц – чрезмерное напряжение мышц во время движения или во время повторяющихся движений.
Однако, существуют факторы риска , которые могут предрасполагать к разрыву мышц:
- Отсутствие адекватной подготовки мышц к ожидаемой нагрузке.
- Чрезмерное утомление мышц, до такой степени, что они не в состоянии выдерживать усилие.
- Тяжелые тренировки после длительного отдыха от тренировок.
Другая возможная причина разрыва мышц – это косвенные травмы или кровоподтёки, то есть когда мышцу чем-то сильно ударяют. Например, когда во время футбола игрок получает от другого партнера сильный удар ногой, что приводит к повреждению мышечных волокон.
Симптомы разрыва мышцы
Разрыв мышцы в первое время может проявляться даже без боли. Однако, позже появляется сильная острая боль, как основной симптом, к которому могут присоединиться другие симптомы, среди которых:
- Отёк, покраснение и сильное жжение пораженного участка.
- Наличие отёка, то есть скопления жидкости на уровне поврежденной мышцы.
- Образование гематомы из-за разрыва сосудов мышцы.
- Появление провалов при полном разрыве мышцы.
- Иногда наличие лихорадки.
Симптомы разрыва мышц иногда могут быть проявлениями других заболеваний (например, покраснение, отёк и наличие лихорадки могут возникнуть из-за тромбоза) и, следовательно, необходимо выполнить правильную диагностику.
Диагностика – как определить разрыв мышцы
Врач может диагностировать разрыв мышц с помощью:
- Истории болезни пациента, чтобы понять, когда возникла боль и как.
- Обследования пострадавшей части, чтобы проверить наличие кровоподтёка, отёчности и острой боли.
- УЗИ мышц, чтобы определить тип повреждения и тяжесть.
- МРТ, используют, если УЗИ не дает четкой картины о тяжести травмы.
Как лечить разрыв мышцы
Разрыв мышц заживает по-разному, в зависимости от степени повреждения. Разрыв мышц 1 степени заживает за пару недель, на восстановление после разрыва 2 степени требуется от 15 дней до одного месяца.
Лечение разрыва мышц 3 степени занимает не менее одного месяца, а иногда требует хирургического вмешательства, которое предусматривает наложение швов.
Для первичной помощи при разрывах мышц используют такие средства, как холод или тепло, реализуется, так называемый, метод REST (Rest, Ice, Compression, Elevation).
В частности, первичная помощь должна состоять из следующих этапов:
- Отказ от любой спортивной деятельности, чтобы обеспечить мышцам состояние покоя.
- Наложение льда на пострадавший район, по крайней мере, на двадцать минут, с повторением через каждые четверть часа.
- Наложение сдавливающего бинта на пораженные участки, чтобы уменьшить приток крови в поврежденную область и избежать появления гематомы.
- Если речь идёт о нижней конечности, положите под неё подушку, так чтобы сохранить её положение выше тела, чтобы избежать скопления жидкости и уменьшить отёк.
- Через 72 часа после разрыва мышца можно сменить лёд на источник тепла, которое помогает растворять сгустки крови. До 72 часов не рекомендуется применять тепло, так как это может ухудшить отток крови из сосудов, вызвав вазодилатацию.
Для лечения разрывы мышц 1 степени можно использовать травяные средства:
Готу кола содержит пентациклические тритерпеноиды, которые укрепляют кровеносные сосуды и уменьшают явления накопления жидкости, такие как отёк. Рекомендуется принимать в виде капсул, по две капсулы утром и вечером.
Черная смородина: используется как естественное противовоспалительное средство, благодаря таким активным компонентам, как флавоноиды, антоцианы и витамин C. Можно принимать в виде таблеток, по одной в день – утром и вечером, или в виде капель, дозировка 50 капель несколько раз в день.
Коготь дьявола: содержит в качестве активного ингредиента арпагозиды, которые являются мощными противовоспалительными веществами. Следует принимать несколько таблеток в день, желательно после еды, или в виде мази непосредственно в месте повреждения.
Арника: содержит сесквитерпеновые лактоны, флавоноиды, астрагалин и другие активные ингредиенты, которые обладают противовоспалительными свойствами. Можно применять в виде мази непосредственно на место повреждения.
Имбирь: содержит гингерол и эфирные масла, которые уменьшают выработку медиаторов воспаления. Режим приема и дозировка отличаются в зависимости от случая к случаю, можно принимать в виде капсул или травяного чая.
Для лечения болезненных симптомов разрыва мышц ваш врач может прописать некоторые лекарства (как правило, противовоспалительные нестероидные препараты или миорелаксанты), которые могут быть введены перорально, внутримышечно или применяться местно в виде мази.
В числе наиболее активно используемых:
- Тиоколхикозид: это лекарство расслабляет мышцы, что предотвращает непроизвольные мышечные контрактуры, которые могут усугубить повреждение. Применяется, как правило, вместе с диклофенаком, как орально, так и ввиде раствора для инъекций.
- Диклофенак: это препарат относится к категории противовоспалительных средств. Вместе с тиоколхикозидом используется ввиде раствора для инъекций, также может быть принята в форме таблеток или местно в виде мази.
- Кетопрофен: противовоспалительное средство, которое помогает уменьшить чувство боли. Можно применять и местно в виде мази или устно.
- Ибупрофен: противовоспалительное средство, использующееся для снятия боли. Применяется перорально в виде таблеток.
- Парацетамол: это противовоспалительное и обезболивающее средство, которое можно использовать в больших дозах, поскольку он не вызывает проблем желудочно-кишечного тракта. Существует в виде шипучих таблеток и свечей.
Читайте также:


