Разрежение костной ткани на рентгене зуба
Периодонтит — воспалительная реакция, которая развивается в оболочке корня зуба и рядом располагающихся тканях, а также в ходе проникновения патогенной микрофлоры из корневого канала вследствие текущего кариеса.
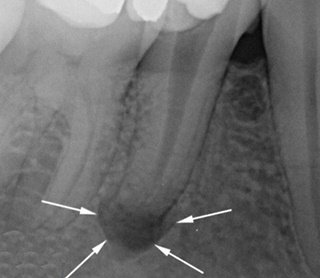
Периодонтит на снимке
Заболевание характеризуется развитием болевого синдрома пульсирующего типа, который строго локализован. Боль усиливается при смыкании зубов, употреблении горячей или холодной пищи. Возможно повышение температуры тела. Требуется скорейшее вмешательство врача-стоматолога.
- Гранулематозный периодонтит на рентгеновском снимке
- Как выглядит гранулёма на рентгенограмме
- Клиническая картина хронического периодонтита
- Рентген исследование фиброзного периодонтита
- Как отличить пульпит от периодонтита
- Видео
Гранулематозный периодонтит на рентгеновском снимке
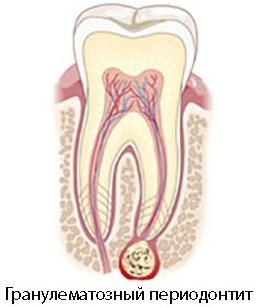
Периодонтит на рентгене гранулематозного типа характеризуется проявлением очаговых разрастаний (гранулём) и патологических образований. Такая патология не всегда информативно прослеживается на снимках, в связи с наличием образований в грануляционной ткани.
Заболевание является осложнением, последующей стадией гранулематозного пульпита. В ходе отсутствия лечения на месте воспаления здоровая ткань замещается соединительной, постепенно занимает большие пространства, что можно видеть на снимках.
Патология требует дифференциальной диагностики, по этой причине, исследование незаменимо при постановке диагноза.
Как выглядит гранулёма на рентгенограмме
На рентгеновском изображении гранулёма характеризуется как область частичного разрежения костной структуры. Являясь разрастанием клеток соединительной ткани, имеет нечёткие контуры. На снимке видны затемнения, напоминающие языки пламени.
При гранулематозном поражении в ходе рентгена определяются затемнения в виде пятен, с чёткими контурами, основное место локализации которых — корни зуба или его верхушка. В диаметре образования достигают до 0,5 см.
На рентгенологическом снимке будут видны следующие признаки:
- щель в проекции зубной верхушки увеличена;
- наблюдаются деформирующие процессы костной ткани;
- появление очаговых новообразований.
Рентгенографическое исследование помогает определиться с формой патологии у пациента. Снимок визуализирует такие изменения, видимые на рентгенограмме:
- кариозное поражение;
- отёчность, увеличение десны;
- нарушение целостности верхней части периодонта.
Клиническая картина хронического периодонтита
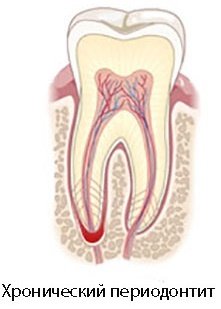
Для хронической формы заболевания характерны следующие признаки:
- болезненность в полости рта (чаще боль тупая, ноющая);
- усиление болезненности при надкусывании на поражённый зуб;
- пожелтение и разрушение зубной эмали;
- воспаление, покраснение десны;
- развитие фистулы в области поражения;
- увеличение челюстных лимфоузлов.
При развитии вышеописанной клинической картины рентгенологическое исследование является обязательным. При подозрении на периодонтит, рентгеновский снимок позволит подробно изучить особенности патологического процесса и определиться с тактикой лечения.
Рентген исследование фиброзного периодонтита
При подозрении на данную патологию назначается внутриротовая рентгенограмма, выполняется по принципу изометрической проекции.
Фиброзная форма заболевания, как правило, является следствием хронической или острой патологии. На снимке чётко отображается рубцовая ткань в виде утолщения периодонта. Наблюдается гиперцементоз — избыточное отложение вторичного цемента. Процесс провоцирует утолщение корня зуба и его деформацию, имеются характерные выступы.
К типичной симптоматике заболевания относят:
- увеличение периодонтальной щели;
- развитие кистозных образований с гнойным экссудатом (гнойная форма периодонтита).
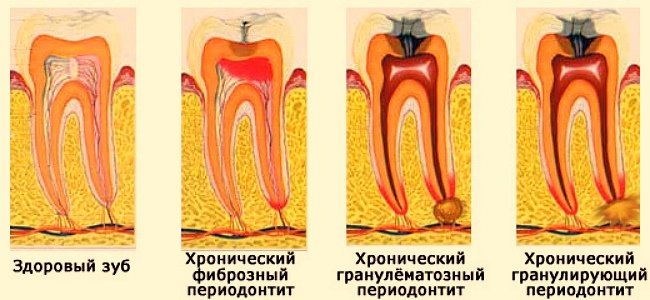
Признаки, описанные выше, наблюдаются в корнях нижних моляров. Рентген не всегда может точно дифференцировать симптоматику, поэтому проводится клиническое обследование.
Как отличить пульпит от периодонтита
- выраженные боли, усиливающиеся ночью;
- болевой синдром носит периодический характер;
- боль усиливается при воздействии холодом и продолжается после устранения раздражителя.
- пациент жалуется на острую, ноющую боль;
- болевой синдром носит постоянный характер;
- по мере прогрессирования болезненность становится пульсирующей, рвущей;
- повышение температуры тела, слабость;
- появляется ощущение, будто зуб сместился в сторону.
![]()
Характер болей достаточно похож, однако, есть весомая отличительная черта: при пульпите в момент перкуссии зуб остаётся нечувствительным, при периодонтите имеется выраженная боль.
Чтобы избежать развития пульпита и периодонтита следует своевременно проводить терапию кариеса. Это единственный способ профилактики заболевания.
Видео
- Композитные восстановления пришеечных полостей
- Три сверхкомплектных зуба и дистопитрованный третий моляр
- Пигментация
- Повторное эндодонтическое лечение (видео)
- Нестандартная ситуация
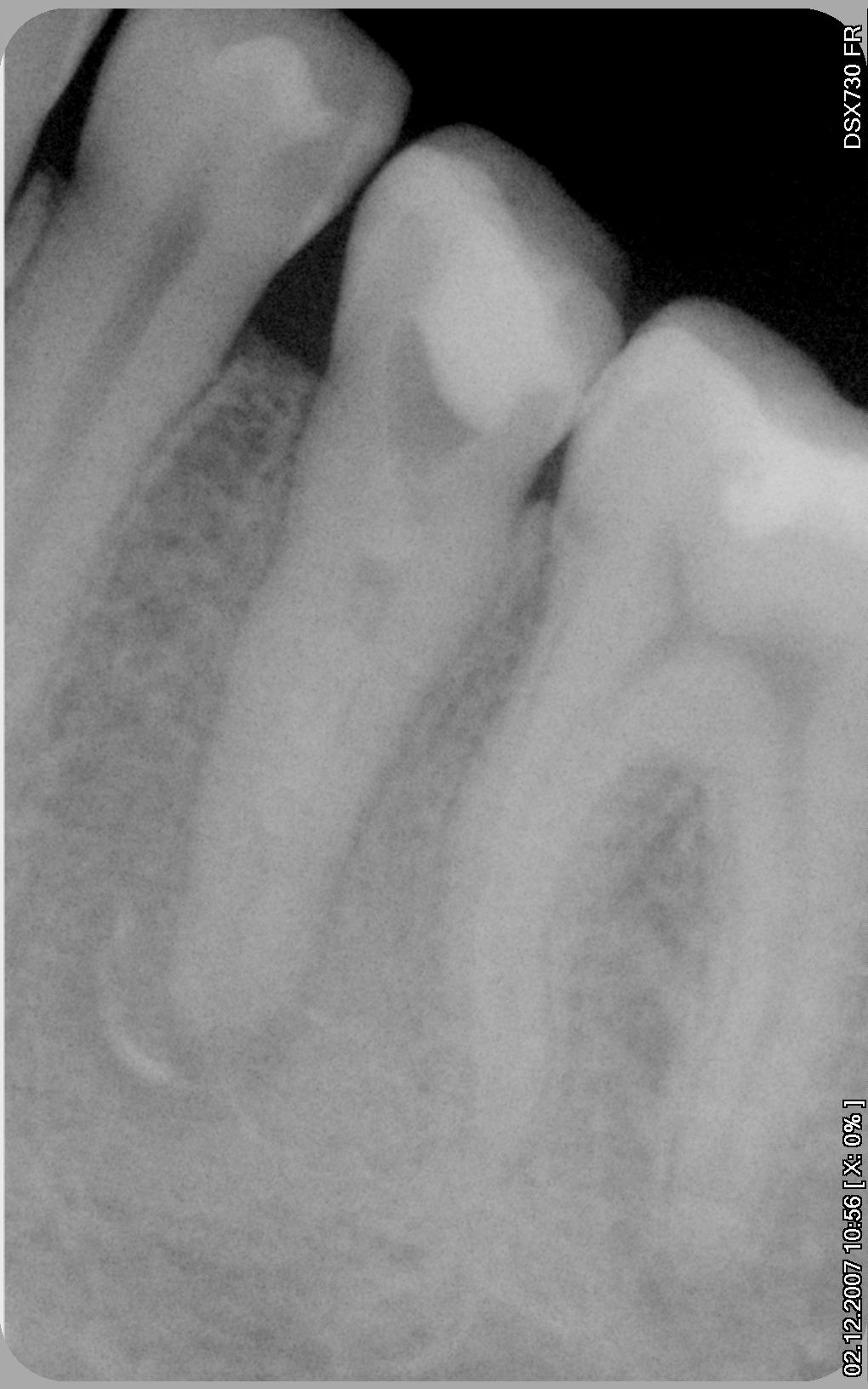
Успешный случай лечения периодонтита 36 зуба (возможно кисты).
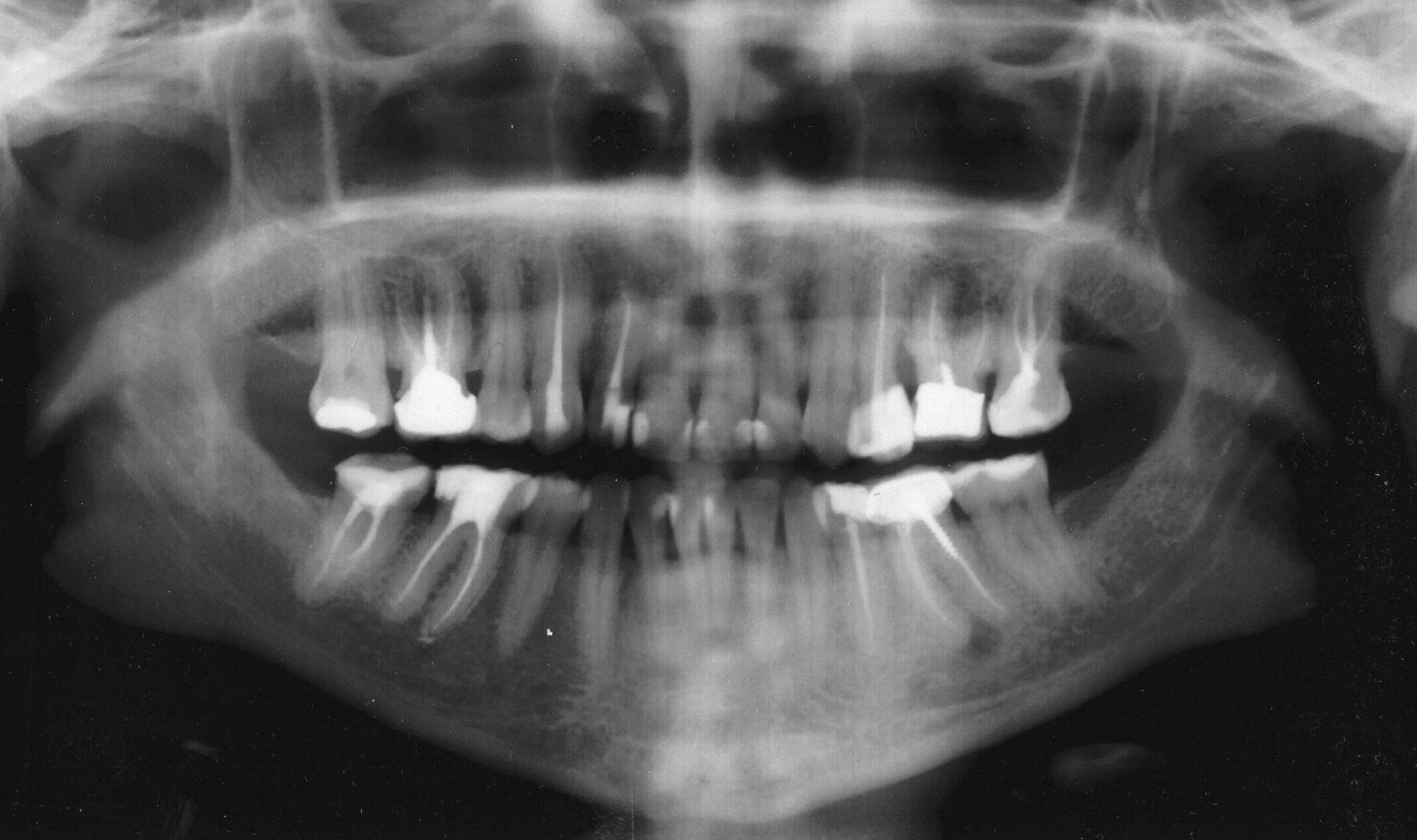
У зуба 36 (нижний правый шестой зуб) отчетливо видно разрежение костной ткани у верхушки переднего корня.
Лечение периодонтиа 36 зуба.
Никаких жалоб на зуб пациентка не предъявляла. Зуб находился в прикусе, покрыт металлокерамической коронкой, на снимке, как уже упоминалось, на переднем корне разрежение костной ткани достаточной большой величины — около 6 мм с чёткими очертаниями, что наводило мысль о кисте. Поскольку гистологического исследования не проводилось (а оно в подобных случаях и не проводится), наличие кисты можно было лишь предполагать. Был поставлен диагноз в соответствии с Международной Классификацией Болезней: 36. Хронический апикальный периодонтит.
Итак, было начато лечение по традиционному протоколу лечения периодонтита. Наличие металлокерамической коронки и, в особенности, штифта в дистальном канале всего лишь создавало некоторые предполагаемые сложности, но на план и прогноз лечения не влияло. Это и есть ежедневная практика стоматолога, специализирующегося на проблемах эндодонтии.
План лечения был таким:
- Удаление коронки, снятие старой пломбы, извлечение штифта.
- Распломбировка каналов, поиск ранее не пломбированных каналов.
- Тщательная дезинфекция системы каналов и закладка препарата для длительной дезинфекции приблизительно на две недели. Необходимость этого этапа в настоящий момент широко обсуждается, но для 2008 года такой протокол был распространённым. Учитывая величину разрежения, можно было предположить, что воспалительный процесс старый каналы сильно инфицированы, несмотря на то, что запломбированы.
- Пломбирование каналов, восстановление культи зуба композитным материалом со стекловолоконным штифтом для создания прочности реставрации.
- Изготовление и установка новой металлокерамической коронки.

фрагмент панорамного снимка
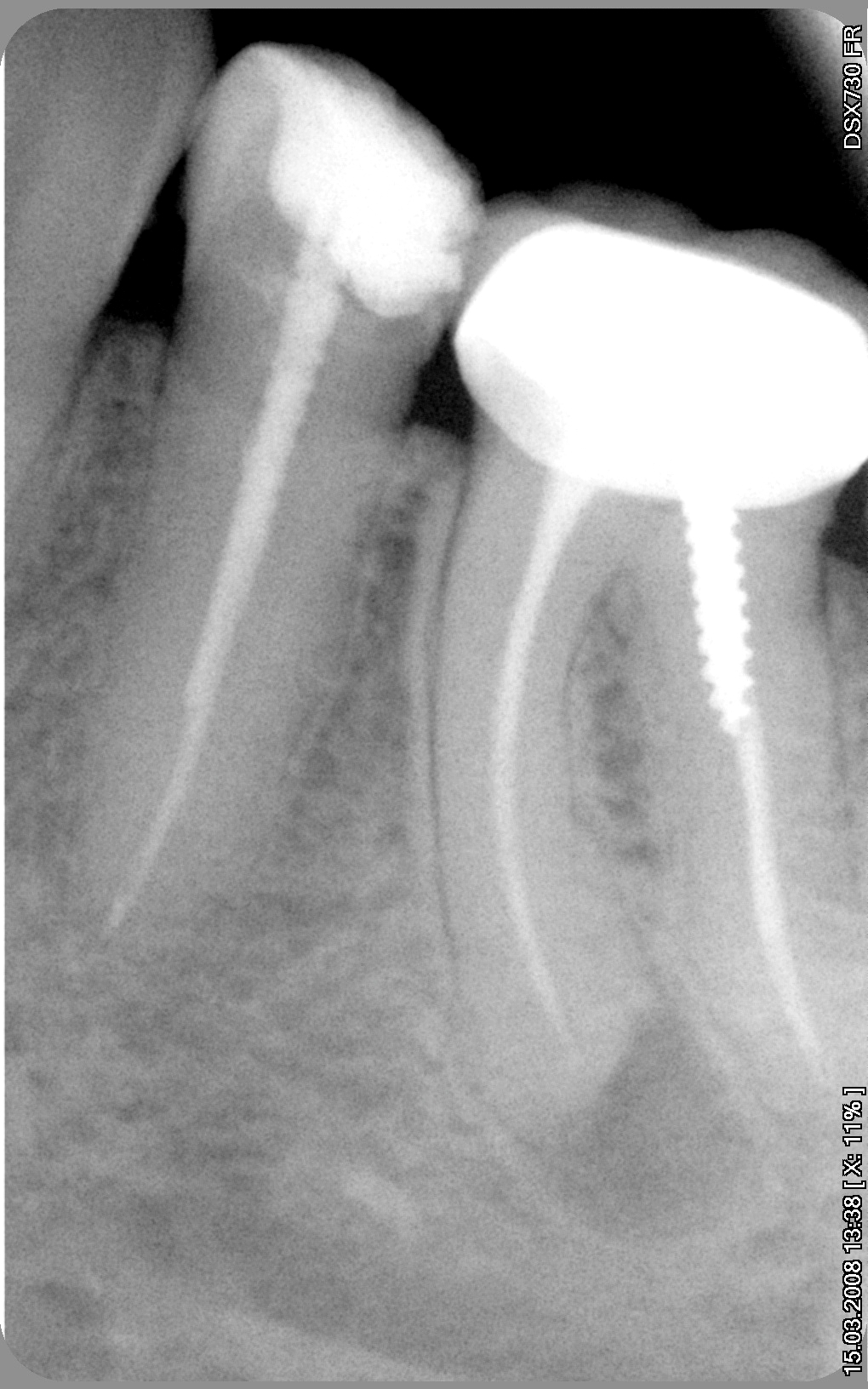

Коронка трепанирована, пломба аккуратно удалена. Осталось извлечь штифт. Обычно именно извлечение штифта в таких случаях оказывается самым сложым моментом в работе.
После извлечения штифта был обнаружен четвёртый, ранее незапломбированный канал в дистальном корне. Что интересно, ненайденный канал был дистальном корне, а разрежение костной ткани присутствовало на медиальном корне, в котором оба канала были ранее запломбированы. Источником бактерий, тем не менее, был без сомнения медиальный канал.
После распломбировки, дезинфекции и заполнения каналов лечебной пастой на основе гидроксида кальция на третьи сутки у пациеннтки началась сильная боль при нажати на зуб. Подобные эпизоды вполне закономерны, ожидаемы, хоть и нежелательны. Боль в этой ситуации обусловлена тем, что даже при очень долгом промывании инфицированных каналов при распломбировке, бактерии всё же могут оставаться в некотором количестве внутри зуба. Такие моменты вдвойне неприятны, поскольку зуб, который совершенно не беспокоил, начинает болеть во время лечения и порой довольно сильно.
Как обычно в таких ситуациях, пациентка срочно приехала в клинику, где под местным обезболиванием зуб был снова раскрыт и процедуру промывания каналов и закладку гидроксида кальция пришлось провести повторно. После этого посещения боль стала стихать и к моменту пломбирования каналов прошла полностью. Слава богу, пациентка к такому повороту событий отнеслась с пониманием. Никаих препаратов, кроме обычных нестероидных противовоспалительных в качестве обезблоливающих назначено не было.
Через две недели после первого посещения каналы были запломбированы и культя зуба восстановлена в соответствии с планом.
каналы запломбированы, коронка ещё не снята
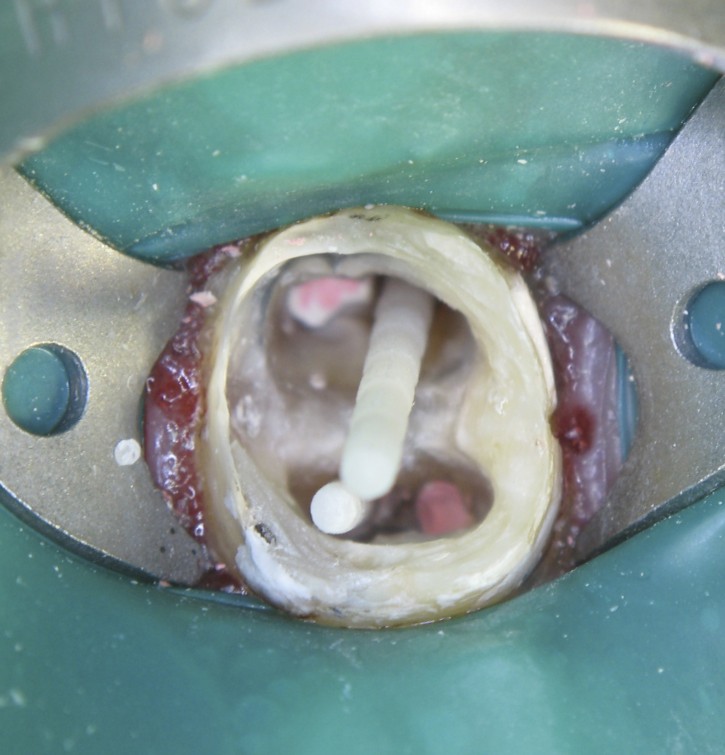
После снятия старой коронки стенки зуба совсем тонкие. для укрепления реставрации в два канала из четырёх устанавливаются стекловолоконные штифты.

культя восстановлена и препарирована, слепки сняты

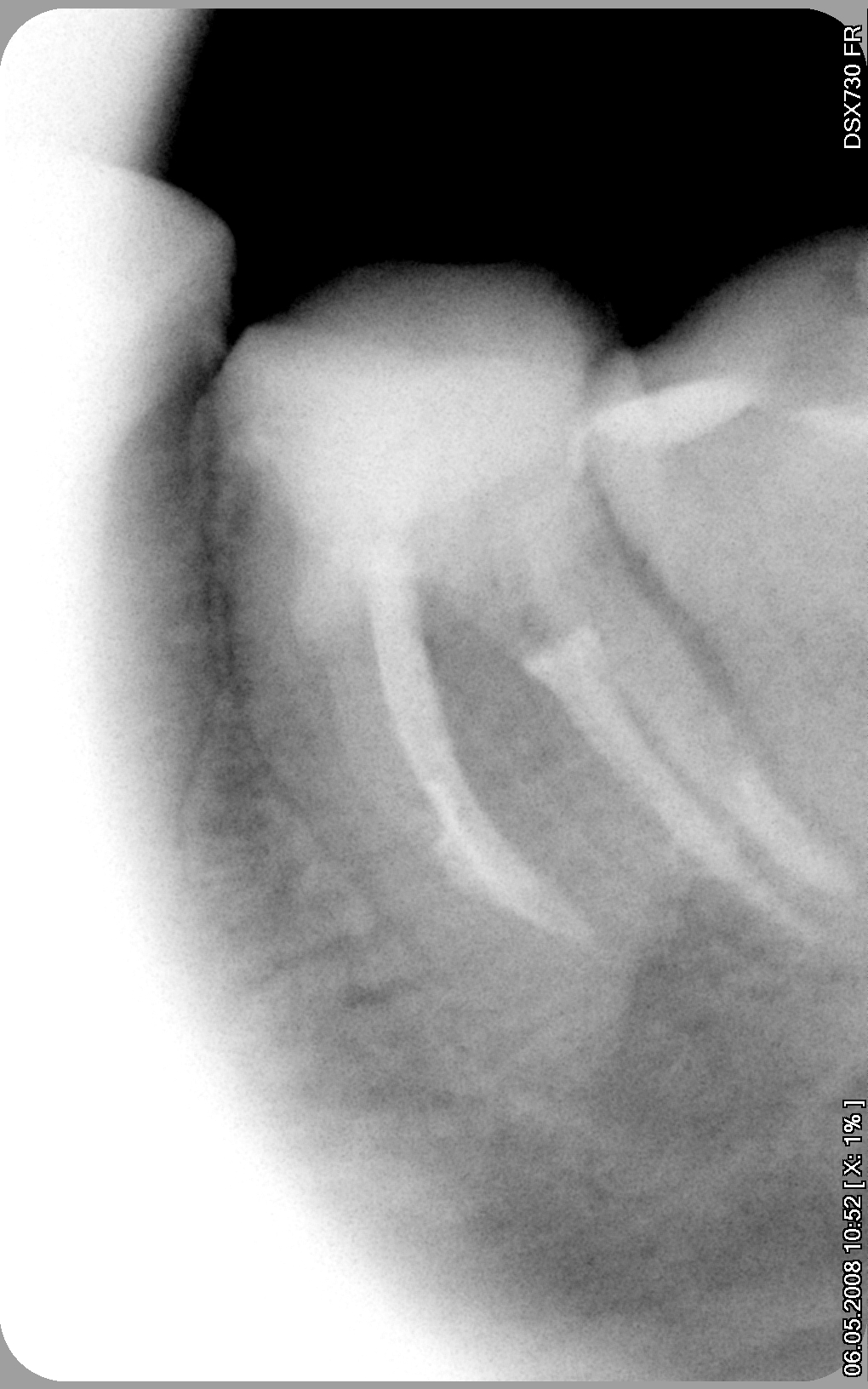
После восстановления зуба искусственной коронкой оставалось только наблюдать. Восстановление костной ткани после лечения периодонтита происходит медленно. Чем больше очаг разрежения, тем дольше происходит заживление. Очевидно, что понять произошло заживление или нет возможно только на ретгеновсих снимках. После пломбирования каналов контрольные снимки делают каждые три месяца, а при необходимости и позже. Обычно пациенты неохотно приезжают на контрольные рентгены, и соблюсти сроки практически невозможно. Но это и не слишком важно, поскольку на результат лечения не влияет . Вопрос только в сроках контроля .
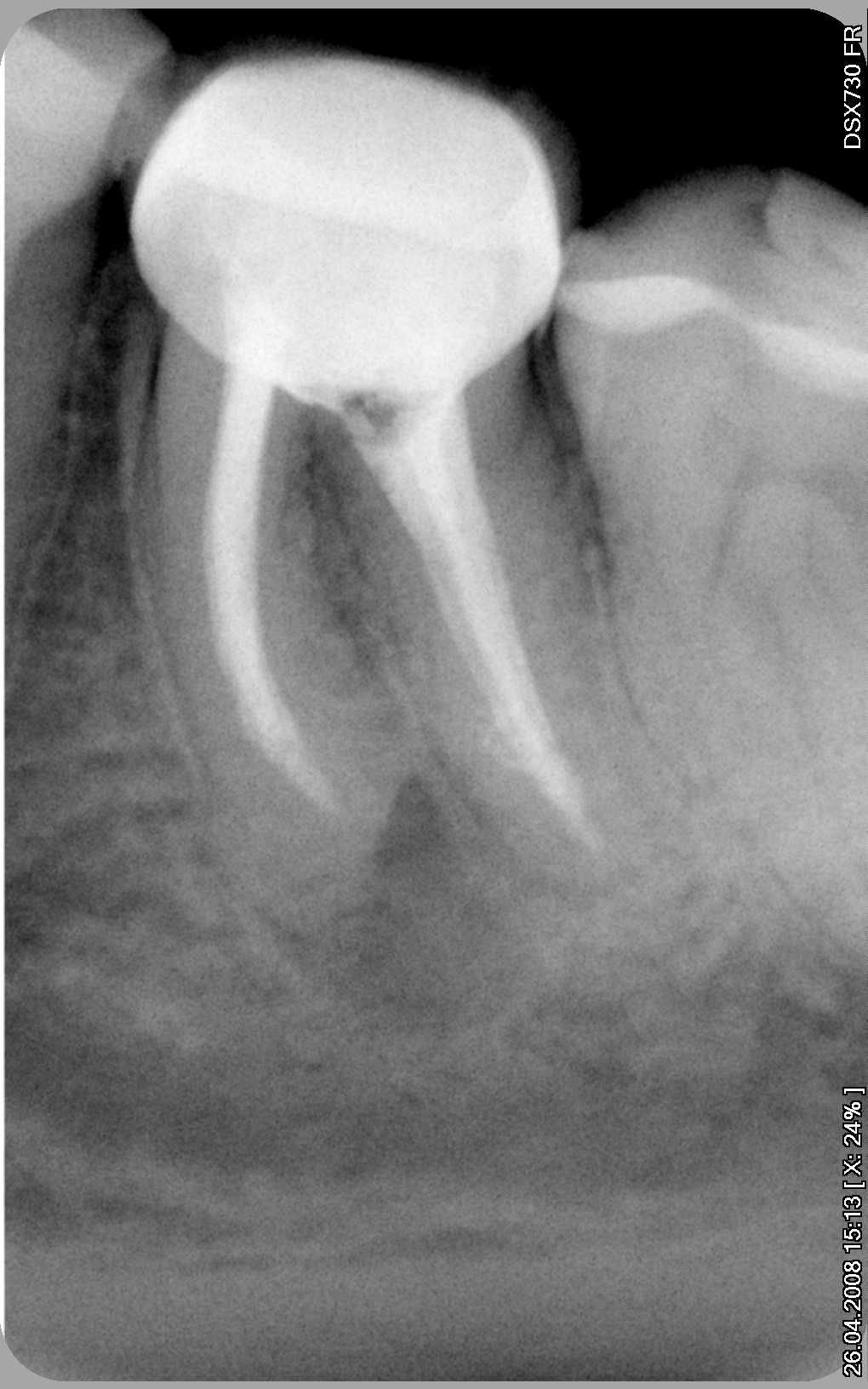
Через пять месяцев был сделан первый контрольный снимок, на котором видно, что очаг разрежения кости уменьшился, причём настолько, что это уже нельзя было отнести на счёт погрешности рентгена, как метода исследования.

Сравнение снимков сразу после пломбирования и через 5 месяцев. Очаг разрежения кости значительно уменьшился.
В дальнейшем делалось несколько снимков через несколько месяцев и только через полтора года на прицельном снимке разрежение костной ткани отсутствовало полностью, что говорит о полном восстановлении кости вокруг зуба.
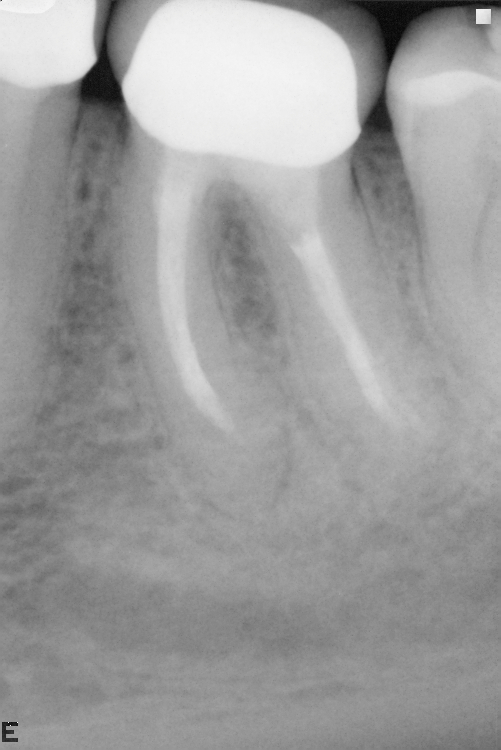
снимок через полтора года, на котором полностью отсутствуют признаки воспаления в тканях, окружающих корни зуба

Обычно стоматологи общей практики неохотно берутся за лечение зубов с большими очагами воспаления у корней. Считается, что чем больше очаг, тем сложнее лечение. Это совсем не так. Скорее, чем больше очаг воспаления, тем дольше происходит полное восстановление кости. Ключевой вопрос — борьба с бактериями, а не величина дефекта. Искусственная коронка и штифты в каналах создают значительные сложности при лечении. Часто пациентам предлагают удаление зуба и имплантацию, что совершенно неоправдано в подавляющем большинстве ситуаций. Периодонтиты и кисты воспалительного происхождения поддаются лечению с очень высокой долей вероятности успеха даже при наличии штифтов и коронок. Но подобное лечение успешно, когда проводится стоматологами, специализирующимися на лечении каналов.
Успешный случай лечения периодонтита 36 зуба (возможно кисты).
Кисты челюстей. Так ли они страшны?
Опасна ли киста на зубе?
Больше того, в большинстве случаев, то что часто принимают за кисту, собственно кистой и не является. Дело в том, что при развитии воспаления около корня зуба (периодонтита) в кости, окружающей верхушку корня, наблюдаются некоторые изменения, хорошо видимые на рентгеновском снимке. Эти изменения увеличиваются в размерах с течением времени. Чем дольше имеется воспаление, тем больше очаг изменения на снимке. Когда размеры изменённой костной ткани на снимке достигают достаточно больших размеров, приходится подозревать наличие кисты. Но это всего лишь подозрения. Сам принцип рентгеновского исследования не позволяет установить есть киста или нет. Мы можем судить лишь о наличии очага воспаления и о его размерах. В сущности, это и не так важно. Если рассматривать кисту как стадию воспалительного процесса (а именно так и надо её рассматривать), то и лечить её следует как любой воспалительный процесс. И практика подтверждает правильность такого подхода. Кисты успешно лечатся, и лечатся качественным пломбированием каналов точно так же, как и при лечении периодонтитов.
Долгое время считалось, что кисты лечатся только хирургически, то есть проведением операции по удалению самой кисты и части корня зуба при которой удавалось всёже сохранить сам зуб. Следует признать, что процент успеха этих операций был невысок.
Современные представления о появлении и развитии кист позволили полностью вылечивать кисты на корнях зубов без операций.
Конечно, лечение кист, как и лечение периодонтитов, не всегда бывает простым, особенно если каналы зуба уже когда-то были запломбированы раньше, но некачественно. Но наличие хорошего оснащения стоматологической клиники в сочетании с мастерством и современными знаниями стоматологов позволяют добиться успеха в подавляющее большинстве случаев. Применение операционного микроскопа позволяет подготовить или распломбировать почти любые каналы. Специальный лазер помогает справиться с бактериями в каналах, которые и вызывают воспалительные поражения вокруг корня зуба и их осложнения в виде кист. Таким образом, показания к удалению зубов неуклонно снижаются. Причем кисты вылечиваются без хирургических операций.
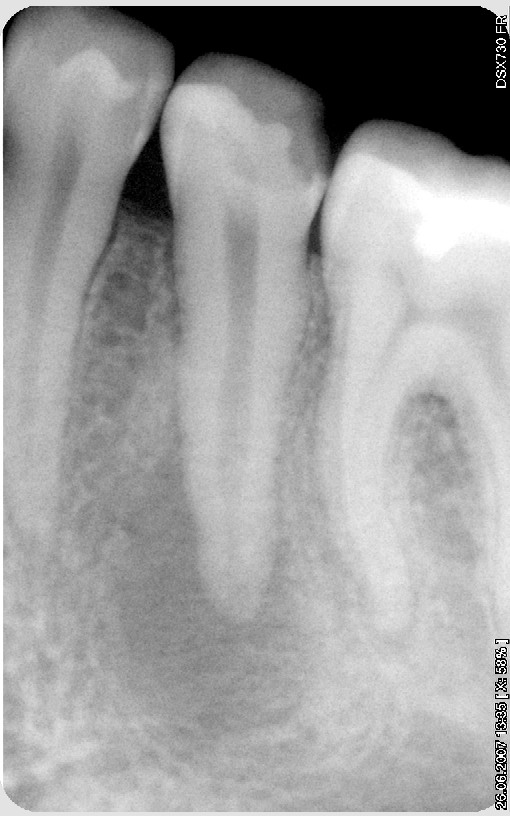
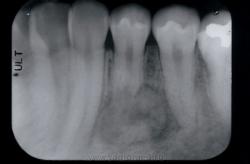
Исходная ситуация. Киста у нижнего пятого зуба.
В процессе лечения за 4 месяца киста значительно уменьшилась.
Основные термины в рентгендиагностике стоматологических заболеваний( Михайлов А. Н.)
Адамантинома — доброкачественная эпителиальная опухоль, в которой формируются структуры, напоминающие зубной (эмалевый) орган. Возникает обычно в толще челюсти, в большинстве случаев в углу нижней челюсти. Различают две ее формы — плотную (солидную) и поликистозную адамантиному. Плотная форма на рентгенограмме дает однокамерное просветление с неправильными полициклическими контурами, полики-стозная — округлый дефект кости ячеистой структуры, окаймленный склеротическим валом. При большой опухоли отмечаются деформация кости, вздутие челюсти с истончением стенок ее. Внутри опухоли иногда находят сформированные зубы.
Адамантома — аномалия развития зуба: наличие узелковых утолщений в области его шейки, образованных из эмали или из эмали и дентина.
Вилларе — Дезуалля синдром — врожденная гипоплазия верхней челюсти, сопровождающаяся иногда деформацией турецкого седла, сдавлением гипофиза и вторичной дисфункцией желез внутренней секреции.
Гиперцементоз — избыточное образование цемента на поверхности корня зуба, сопровождающееся утолщением верхушки корня.
Гранулема зубная — локализуется в тканях, окружающих корень зуба, спаяна с верхушкой корня зуба и состоит из грануляционной ткани, окруженной фиброзной капсулой. Возникает в результате хронического воспаления при инфицирова-нии периодонта из канала зуба. На рентгенограммах проявляется просветлением из кортикального ободка, что отличает ее от зубной корневой кисты (см. Периодонтит гранулематозный).
Кариес зуба — патологический процесс, характеризующийся прогрессирующим разрушением твердых тканей зуба с образованием дефекта в виде полости. Может быть поверхностным (кариес эмали) и глубоким. В последнем случае кариозная полость отделена от пульпы зуба лишь тонким слоем дентина. При простом кариесе патологические изменения в пульпе отсутствуют, а при осложненном отмечается воспалительный процесс в пульпе и (или) в периодонте. Различают также контактный (соприкасающиеся поверхности зубов), фиссурный (в складках эмали), пришеечный (у шейки зуба) и циркулярный (по всей окружности коронки или шейки зуба) кариес. На рентгенограммах кариес зубов характеризуется наличием небольших декальцинированных участков или дефектов ткани в области коронки или шейки зуба. Наружные контуры их неровные, изъеденные. Небольшая по протяженности и глубине полость при локализации на щечной или язычной поверхности может оставаться невидимой.
Киста зубная — киста альвеолярного отростка или тела челюсти. На рентгенограммах проявляется просветлением, окруженным склеротическим ободком.
К. з. aпикальная —корневая зубная киста, локализующаяся в области верхушки корня.
К. з. корневая — зубная киста воспалительного происхождения, локализующаяся в области корня зуба. На рентгенограммах вмеет вид округлой полости чаще всего небольших размеров (около 1—2 см в диаметре). Прозрачность ее ткани довольно велика и однородна. По периферии выявляется четкий и тонкий ободок. В полости кисты может находиться корень одного или нескольких зубов. .Пульпа их мертва. Около верхушки зуба твердая пластинка отсутствует.
К. з. под надкостничная — зубная киста, распространившаяся под надкостницу челюсти.
К. з. фолликулярная —зубная киста, образовавшаяся из тканей зубного зачатка вследствие аномалии его развития. Возникает главным образом в области коронки непрорезавшегося рудиментарного или сформированного зуба. Встречается главным образом в детском и юношеском возрасте, чаще наблюдается в нижней челюсти. Представляет собой округлое бесструктурное просветление овальной формы, с ровными и четкими контурами. Размеры ее могут быть самыми различными: от небольшой до очень крупной (несколько сантиметров в диаметре). Внутри кисты эксцентрично располагается один или несколько ретинированных зубов или их зачатков.
Опухоль одонтогенная — исходит из тканей зуба. Отличается медленным экспансивным ростом и не дает метастазов (см. Адамантинома. Одонтома).
Пародонтоз — болезнь, характеризующаяся прогрессирующей резорбцией костной ткани зубных альвеол; приводит к образованию патологических зубодесневых карманов, гноетечению из них и нередко к возникновению альвеолярных абсцессов. Основной рентгенологический признак — остеопороз альвеолярного отростка и верхушечных зон межальвеолярных перегородок, прогрессирующее рассасывание компактной костной пластинки лунок.
Для начальной стадии характерны следующие симптомы:
1) остеопороз межзубной перегородки, локализующийся в области ее верхушки или на некотором расстоянии от нее; 2) деструкция кортикальной пластинки вершин межзубных перегородок, при этом теряется четкость контуров вершины, она становится как бы разлохмаченной. Повреждения компактной пластинки определяются в виде точечных или более обширных очагов деструкции; 3) начинающаяся резорбция вершин с едва заметным снижением высоты перегородок.
В зависимости от резорбции альвеолярного отростка различают 3 степени пародонтоза: 1) в пределах 1/3 корня, начиная от шейки зуба; 2) от 1/3 до 2/3 корня; 3) более 2/3 корня.
Рентгенологическая картина дистрофически-воспалительной и дистрофической формы пародонтоза более выражена и специфична. Так, в начальной стадии ее дополнительно к указанным признакам следует отнести и расширение периодон-тальной щели в пришеечной области, связанное с воспалительным процессом в периодонте. Это расширение размером 1—2 мм может быть расположено симметрично или только с одной стороны. Оно является результатом резорбции кортикального слоя альвеолы, начинается у альвеолярного края и может продолжаться вплоть до периапикальной области.
Для развившейся стадии характерна различная степень резорбции альвеолярного отростка. Структура кости на рентгенограмме становится несколько расплывчатой, костно-мозговые пространства расширены, костные балки местами исчезают. При равномерной убыли костной ткани наблюдается горизонтальная атрофия, межзубные перегородки при этом представляются в виде усеченных пирамид.
Вертикальная форма резорбции сопровождается деструкцией альвеолы вдоль корня зуба, что ведет к образованию костных карманов. В сохранившейся части межзубной перегородки отмечается значительное разрежение кости. В отдельных случаях появляются костные полости, что обусловливает развитие паро-доптальных абсцессов.
Процесс начинается с разрушения кортикальных пластинок луночки и краев альвеол, постепенно распространяясь в толщу межальвеолярных перегородок. Очаги остеолиза или деструкции плавно переходят в нормальную кость. Кортикальная пластинка альвеолы исчезает при горизонтальной и вертикальной резорбции.
Дистрофическая форма пародонтоза на рентгенограммах характеризуется склеротическими изменениями костной ткани челюстей. При начальной стадия отмечается остеопороз губчатого вещества межзубных костных перегородок. Периодонтальная щель обычно изменена.
Развившаяся стадия дистрофической формы пародонтоза отличается равномерным снижением высоты межальвеолярных перегородок, при этом имеет место только горизонтальная резорбция. Верхушки межзубных перегородок располагаются ниже уровня эмалевоцементной границы, но полностью сохраняют свою первоначальную форму. Кортикальная пластинка сохранена, в губчатом веществе могут отмечаться признаки остео-пороза. Периодонтальная щель сужена.
Однако не каждая атрофия альвеолярного отростка свидетельствует о патологических изменениях. У пожилых людей уменьшение высоты межальвеолярных перегородок может быть обусловлено возрастной перестройкой костной ткани, при которой происходит равномерная атрофия кости альвеолярного отростка без нарушений целости кортикальных пластинок и явлений остеопороза (см. Периодонтит).
Пародонтолит — минерализованные отложения на поверхности зуба (зубной камень).
Пародонтома — опухоль пародонта.
Пародонтопатия — общее название болезней пародонта.
Переломы верхней челюсти обычно определяются в области альвеолярного отростка. Иногда они сочетаются с переломами носовых, слезных, скуловых и других костей. Из повреждений лицевого черепа наиболее часты переломы нижней челюсти. Они бывают одиночные и множественные. Типичные места переломов челюсти — области угла, клыка, моляров, центральных резцов, суставных отростков и ветвей.
Переломы зубов на рентгенограммах распознаются по двум основным признакам — имеющейся линии перелома и наличию отломка корня зуба в лугке. Линия перелома может проходить поперек или наискось. Переломы стенок лунок определяются по нарушению целости и непрерывности ее компактной костной пластинки. Переломы зубов могут быть одновременно с нарушением целости челюстей.
Периодонтит — воспаление периодонта. Может локализоваться вокруг верхушки корня зуба (верхушечный) или в области зубодесневого кармана (краевой).
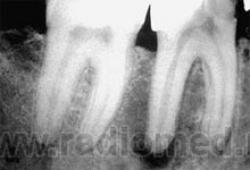
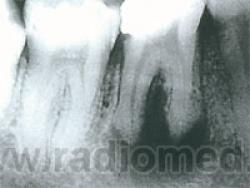
П. гранулематозный — характеризуется образованием грануляционной ткани и окружающей ее соединительнотканной капсулы. На рентгенограммах — наличие у верхушки корня любого зуба очага разрежения либо более или менее выраженная деструкция костной ткани округлой или овальной формы, размером около 0,5 см, с четкими и ровными контурами. Корень не изменен. Костное вещество альвеолярного отростка вокруг гранулемы более плотное (остеосклероз), границы патологического очага четкие. Как правило, рисунок костной ткани в области гранулемы не прослеживается, т. е. наблюдается полная деструкция костных балок. Дефект локализуется на боковой поверхности корня или в области его верхушки. При нагноении гранулемы контуры ее становятся нечеткими, расплывчатыми.
П. гранулирующий — хронический периодонтит, характеризующийся образованием грануляционной ткани без соединительнотканной капсулы. На рентгенограммах выявляются очаг деструкции в области корня зуба с неясными, размазанными контурами, расширение периодонтальной щели, разрушение верхушки корня с мелкими узурами на ее контурах.
Грануляционная ткань, образующаяся в области верхушки корня зуба, при прогрессировании хронического воспаления в периодонте разрушает кортикальную пластинку лунки, проникает в костно-мозговые пространства и рассасывает костные балочки губчатого вещества альвеолярного отростка. Изменяется характерный петлистый рисунок губчатой костной ткани, прилежащей к цементу корня. Истончение и полнее разрушение костных балок на рентгенограмме выражено участками разрежения. Поскольку воспалительный процесс носят диффузный характер, границы участков разрежения нечеткие. Дальнейшее прогрессирование приводит к распространению очагов разрежения и деструкции в область межкорневой перегородки, вызывая ее полное разрушение.
П. фиброзный — хронически текущий периодонтит, характеризующийся замещением клеточных элементов периодонта волокнистыми структурами; является рубцовой формой грануле-матозного и гранулирующего периодонтитов. На рентгенограммах — периапикальное расширение пернодонтального пространства. В области верхушки корня определяется интенсивное. круглое, ясно очерченное просветление, окруженное плотной полосой, которая переходит в твердую пластинку. В некоторых случаях видно утолщение верхушки (гиперцементоз). Кортикальная пластинка альвеолы не разрушена, иногда утолщена и уплотнена.
Пульпит — воспаление пульпы зуба. Может быть гипертрофическим, гнойным, конкрементозным, фиброзным и язвенным. Рентгенологически диагностируется по отложению в пульпе известковых конкрементов, располагающихся в полости зуба или корневом канале в виде единичных или цепочкой расположенных мелких образований овальной формы. Одним из признаков хронического пульпита является сообщение кариозной полости с полостью зуба, заметное на рентгенограмме в виде полосы просветления в слое надпульпарного дентина.
Расщелина верхней челюсти — аномалия развития: расщепление альвеолярного отростка верхней челюсти вследствие несращения в эмбриональном периоде верхнечелюстного и среднего носового отростков.
Ретенция зубов - задержка зубов в челюсти, т.е. нарушение их прорезывания с нарушением взаимоотношения в зубном ряду.
Херувизм — фиброзная остеодисплазия нижней челюсти, характеризующаяся ее симметричным вздутием в области углов и ветвей, в результате чего лицо становится округлым (напоминает изображения лиц ангелов). На рентгенограммах в челюсти обнаруживают утолщение кости с множественными симметричными участками просветления, истончение кортикальной пластинки, смещение зубов, смещение книзу нижнечелюстного канала.
Цементоэкзостоз — деформация корня зуба в виде выступов на его поверхности, образовавшихся в результате чрезмерного отложения цемента.
Эпулис внутрикостный — очаг разрастания соединительной ткани в толще челюсти, морфологическим субстратом которого являются остеобласты и остеокласты. На рентгенограмме проявляется регионарным остеопорозом, иногда с поверхностной деструкцией альвеолярного края челюсти.
До недавнего времени лучевая диагностика в стоматологии рассматривалась как дополнительный метод обследования, то есть необязательный, без которого в принципе можно провести полноценное лечение. Однако в XXI веке ситуация кардинально изменилась, появились новые технологии, новые специальности и новые требования к обследованию и лечению пациентов. В настоящее время ни один цивилизованный стоматологический прием не обходится без детального радиодиагностического обследования пациента, и можно утверждать, что лучевая диагностика в стоматологии сейчас является одним из основных и наиболее востребованных методов исследования.
Главное отличие цифровой радиографии (радиовизиографии) от традиционной заключается в том, что в данном случае вместо пленки приемником изображения является сенсор, воспринимающий излучение и передающий информацию на компьютер. Оборудование, необходимое для радиовизиографии, последовательно состоит из источника излучения, устройства для считывания информации, устройства для оцифровывания информации и устройства для воспроизведения и обработки изображения.
В качестве источника излучения используются современные малодозовые генераторы с минимальным значением таймера, рассчитанные на работу в составе визиографического комплекса. Собственно визиограф состоит из сенсора, представляющего собой датчик на основе CCD- или CIMOS-матрицы, аналогово-цифрового преобразователя и компьютерной программы, предназначенной для оптимизации и хранения снимков.
Исходные цифровые снимки на первый взгляд могут несколько отличаться от привычных пленочных, поэтому нуждаются в обработке с использованием опций программного обеспечения. Наиболее качественным является тот снимок, который по визуальному восприятию наиболее близок к аналоговому, поэтому, даже несмотря на самые высокие технические характеристики визиографа, качество конечного изображения во многом зависит от возможностей программы и умения специалиста с ней работать.
Популярные методы лучевой диагностики
На сегодняшний день самым распространенным и востребованным в амбулаторной практике методом лучевого исследования является интраоральная радиография зубов, или внутриротовой снимок зуба. Иногда внутриротовые снимки зубов называют прицельными, что неправильно. Прицельным называется снимок, выполненный вне стандартной укладки, а стандартизированные исследования именуются соответственно методу позиционирования.
На терапевтическом приеме в процессе эндодонтического лечения должно быть сделано не менее трех внутриротовых снимков каждого исследуемого зуба:
- диагностический снимок необходим для оценки состояния тканей периодонта на момент обследования, постановки диагноза, определения количества и формы корней, направления каналов, выбора тактики лечения.
- измерительный снимок — снимок зуба на этапе лечения с введенными в каналы эндодонтическими инструментами с фиксированной стоппером длиной рабочей части или верификаторами после инструментальной обработки каналов. Если ортогональная проекция выполнена корректно, при условии точной калибровки программы визиографа и отсутствии проекционного искажения для резцов и премоляров некоторые измерения могут быть проведены по диагностической радиограмме. Для многокорневых зубов предпочтительно измерение длины каналов с помощью эндодонтических инструментов (рис. 1) , апекслокатора или по трехмерному снимку.
- контрольный снимок делается непосредственно после окончания эндодонтического лечения с целью определить, насколько качественно запломбированы корневые каналы, а также через определенное заданное время, дабы удостовериться в отсутствии или выявить наличие осложнений (рис. 2) . При исследовании многокорневых зубов и в случаях, когда имеется дополнительный канал, на снимке, выполненном с орторадиальным направлением луча (прямая проекция), корневые каналы часто накладываются друг на друга, что значительно затрудняет диагностику и может привести к ошибке в процессе лечения. Для получения раздельного изображения корневых каналов используется радиография с косым (эксцентрическим) направлением центрального луча (рис. 1) . Применительно к каждому конкретному случаю выбирается мезиальный или дистальный наклон (ангуляция) тубуса в горизонтальной плоскости (подробнее см.: Рогацкин Д. В., Гинали Н. В. Искусство рентгенографии зубов, 2007).
В идеале максимум информации о топографии корней и состоянии тканей периодонта может быть получен при проведении полипозиционной радиографии. В данном случае с диагностической целью делается три снимка — один в прямой, с орторадиальным направлением луча, и два в косой проекции — с дистально-эксцентрическим (рис. 1) и мезиально-эксцентрическим направлением луча (соответственно, прямая, задняя косая и передняя косая проекции).
Важнейшими аспектами успешной внутриротовой радиографии являются стандартизация и последовательная коррекция манипуляций. Под стандартизацией манипуляций подразумевается способность специалиста, проводящего лучевое исследование, выбрать оптимальный для каждого случая метод и сделать серию идентичных снимков вне зависимости от положения, состояния пациента и времени, отделяющего одно исследование от другого. То есть, если диагностический или измерительный снимок признан качественным, каждый последующий уточняющий и контрольный должны быть сделаны с теми же пространственными и техническими установками и каждое последующее изображение должно быть идентично предыдущему (рис. 1, 2) .
Описание внутриротовых снимков
Подобных нюансов существует еще много, но если обобщить все вышесказанное и учесть определенные традиции описания снимка зуба, в качестве схемы можно рекомендовать следующие алгоритмы.
1. Пульпит.
1.1. На внутриротовом периапикальном снимке (как вариант, ИРЗ, интраоральная радиограмма зуба) зуба N патологические изменения костной ткани в области верхушки корня визуально не определяются (вариант: видимых патологических изменений нет).
1.2. Определяется расширение пространства периодонтальной связки в периапикальной области.
1.3. Расширение пространства периодонтальной связки с фрагментарной деструкцией (ремоделяцией, деформацией), замыкающей пластинки стенки альвеолы
в периапикальной области.
1.2.1. Тень пломбировочного материала в канале не прослеживается.
2. Острый и хронический апикальный периодонтит (К04.4; К04.5).
2.1. На внутриротовом периапикальном снимке зуба N патологические изменения костной ткани в области верхушки корня визуально не определяются.
2.2 . Определяется расширение пространства периодонтальной связки в периапикальной области.
2.3 . Расширение пространства периодонтальной связки на всем протяжении.
2.4 . Расширение пространства периодонтальной связки на всем протяжении, деструкция твердой пластинки альвеолы (lamina dura) в периапикальной области.
2.5. В периапикальной области определяется усиление плотности костного рисунка в виде перифокального остеосклероза без четких контуров, клинически соответствующее состоянию после эндодонтического лечения с остаточной интоксикацией.
2.6.1. В периапикальной области визуально определяется тень, соответствующая по плотности и конфигурации пломбировочному материалу.
2.6.2. Тень пломбировочного материала определяется в виде нескольких фрагментов (конгломерата), располагающихся в непосредственной близости к апексу (на удалении N мм).
2.6.3. Определяется в виде непрерывной линейной структуры, соответствующей по плотности и конфигурации фрагменту гуттаперчевого штифта (протяженность указывается).
2.7.1. Тень пломбировочного материала в канале не прослеживается.
2.7.2. Прослеживается на всем протяжении.
2.7.3. Прослеживается фрагментарно, радиологически апекс обтурирован.
2.7.4. Прослеживается фрагментарно, располагается пристеночно, тень пломбировочного материала неоднородна (другое), апекс не обтурирован.
2.7.5. Прослеживается от устья на протяжении ½ длины корня, просвет корневого канала в апикальной части корня визуально не определяется (не прослеживается).
2.7.6. Просвет корневого канала не прослеживается на всем протяжении корня.
2.7.7. В области средней трети корня визуально определяется тень металлической плотности, по конфигурации соответствующая фрагменту эндодонтического инструмента (каналонаполнитель? другое, протяженность фрагмента указывается).
3. Периапикальный абсцесс (К04.6-7), апикальная гранулема, радикулярная киста (К04.8).
3.1. В области верхушки корня визуально определяется деструкция (рациолюценция, радиопросветление) костной ткани без четких контуров, в виде участка сниженной плотности, с частичным сохранением характерного костного рисунка (протяженность указывается).
3.2.1. Определяется радиопросветление, соответствующее деструкции костной ткани, распространяющейся (например) от средней трети дистальной поверхности корня N на область межальвеолярной перегородки.
3.2.2. В области (например) средней трети корня определяется линейное снижение плотности рисунка с поперечной протяженностью, клинически соответствующее нарушению целостности твердых тканей корня (фрактура) без смещения фрагментов.
3.3. В области верхушки корня визуально определяется радиопросветление, соответствующее деструкции костной ткани, с четкими контурами округлой формы (протяженность указывается).
3.4. Очаг деструкции костной ткани с четкими контурами округлой формы (протяженность указывается), по контуру очага на всем протяжении определяется усиление плотности костного рисунка окружающей ткани в виде перифокального остеосклероза без четких контуров.
3.5. В просвете очага деструкции определяется тень, соответствующая по плотности и конфигурации фрагменту пломбировочного материала (гуттаперчевого штифта, фрагмента эндодонтического инструмента).
3.6. С четкими контурами округлой формы, с тенденцией распространения процесса в сторону периапикальной области такого-то зуба (указывается соседний зуб).
3.7. Распространяющееся на область межкорневой перегородки.
3.8. Визуально определяемая область просветления (деструкции) костной ткани частично (в полном объеме) проецируется на область альвеолярной бухты верхнечелюстного синуса (нижнечелюстного канала, грушевидного отверстия, другое).
3.9. Кортикальная пластинка нижней стенки верхнечелюстного синуса в области проекции радиопросветления сохранена на всем протяжении (прослеживается фрагментарно, не прослеживается).
3.10. Кортикальная пластинка нижней стенки верхнечелюстного синуса в области проекции деструкции сохранена на всем протяжении, отмечается изменение ее конфигурации и усиление плотности рисунка окружающих тканей, определяющееся как образование округлой формы, выступающее в просвет синуса.
Сведения об авторе
Rogatskin D. V., radiologist, LLC Ortos, Russia, Smolensk
Аннотация. Лучевая диагностика в стоматологии является одним из основных и наиболее востребованных методов исследования. В статье описываются популярные методы лучевой диагностики, приводится описание внутриротовых снимков а так же алгоритмов при конкретных клинических ситуациях.
Algorithm for intraoral radiation research and description of dental images
Annotation. Radiation diagnostics in dentistry is one of the main and most popular research methods. The article describes the popular methods of radiation diagnostics, provides a description of intraoral images as well as algorithms in specific clinical situations.
Ключевые слова: лучевая диагностика; радиовизиография; внутриротовой снимок.
Key words: radiation diagnostics; radiovisiography; intraoral image.
Читайте также:



