Проводниковая анестезия при операциях на верхних конечностях
Проводниковая анестезия плечевого сплетения по Куленкампфу применяется для предоперационного обезболивания поврежденной верхней конечности и подразумевает надключичное введение анестетика. Этот метод позволяет обезболить руку полностью и проводить операции на всей ее протяженности, в том числе и на кисти.
Техника проведения
Для правильного проведения этого вида обезболивания руки важны точность и последовательность действий со стороны врача, чтобы избежать возможных осложнений. Техника должна быть соблюдена как относительно количества препарата, так и с точки зрения правильного пошагового проведения блокады:
Обезболивающий эффект наступает через 10-15 минут и длится 4-6 часов, чего обычно достаточно для проведения операции. Этот период характеризуется временным двигательным параличом.
Иногда для более точного определения местонахождения артерии используют допплер: это гарантирует безошибочно и безопасно сделанный укол для подачи анестезии.
Препараты
Анестетики, которые используют при этом виде проводниковой анестезии, берутся те же, что и при других местных обезболиваниях: 1%-ные лидокаин, новокаин или прокаин (20-40 мл), 2%-ный мепивакаин (20мл), 0,5%-ный маркаин (20-40 мл). Большую роль играет соблюдение дозировок и концентрации препаратов во избежание осложнений со стороны дыхательной, центральной нервной и сердечно-сосудистой систем.
Противопоказания
Блокада верхней конечности невозможна в следующих случаях:
- если анестезии предшествовал прием антикоагулянтов;
- неврологические заболевания верхних конечностей;
- кожные заболевания или воспаление тканей около места проведения блокады (в самом месте укола и захватывающие шею или область грудины в том числе);
- категорический отказ пациента, в том числе при отсутствии контакта с врачом;
- непереносимость местных анестетиков;
- блокада конечности также небезопасна при недостаточном опыте врача;
- возраст до 10 лет;
- повышенная нервная возбудимость, психическая нестабильность;
- гипертония, сердечные нарушения, если планируется укол с использованием адреналина.
Показания
В определенных ситуациях, наоборот, проводниковую анестезию применяют как единственно возможный способ обезболивания:
- противопоказания к общему наркозу;
- особо сложный перелом руки;
- пожилой возраст;
- ослабленное болезнью состояние пациента;
- длительная предстоящая операция на конечности;
- продолжительное время транспортировки пациента с травмированной рукой.
Плюсами этого вида проводниковой анестезии являются те факты, что болевой синдром после операции выражен более низко, микроциркуляция в поврежденной руке улучшается, кровопотери во время операции незначительные, редки случаи легочных осложнений.
С другой стороны, укол делается практически в шею (чуть ниже), где на пути иглы еще до достижения сплетения проходит очень много анатомически важных структур, что может привести к определенным осложнениям.
Осложнения
Насколько успешно будет проведена блокада, зависит от основных трех факторов: тяжести состояния больного, опыта врача и самой сложности выполнения некоторых моментов проводниковой анестезии. Невнимание к ним может привести к нежелательным, а порой и опасным, осложнениям и последствиям:
- токсическая реакция из-за превышения дозы анестетика или высокой его концентрации, а также при попадании препарата в сосуд;
- механическое повреждение сосудов, нервов, стволов или внутренних органов иглой;
- аллергические реакции, иногда до анафилактического шока;
- осложнения, связанные с занесением инфекции;
- гипо- или пневмоторакс;
- двигательный паралич дольше допустимого;
- технические проблемы: оторвавшийся катетер или сломавшаяся игла.
Условно эти осложнения делятся на 4 группы: аллергические, механические, инфекционные и токсические.
Механические осложнения. Возникают, когда укол в поиске плечевого сплетения сделан в неверном направлении, что сопровождается повреждением сосудов, нервов. Практически исключены при правильном введении иглы и знании анатомических особенностей области блокады.
Инфекционные осложнения. Возникают при нарушении правил антисептики.
Токсические осложнения. Возможны по причине передозировки препарата: если ошибочно применяют слишком большое количество или высокую концентрацию анестетика, это может привести к возбуждению центральной нервной системы, аритмии, судорогам, потере сознания, остановке сердечной деятельности.
Аллергические осложнения. В виде отека, крапивницы, экземы или аллергического дерматита реакция проявляется через некоторое время после того, как была выполнена блокада, в отличие от анафилактического шока, который развивается сразу после того, как был сделан укол. Чревато затруднением дыхания, вплоть до остановки сердца.
Основной минус надключичного метода
При надключичном подступе к плечевому сплетению возможно достичь достаточно надежной для дальнейшей операции анестезии, но врачи чаще применяют подключичный метод. Разница в том, что при проводниковой анестезии методом, когда укол делается выше ключицы, есть риск повреждения плевры и легкого, что практически неизбежно приведет к пневмотораксу.
Блокада подключичным методом считается более безопасным вариантом по той причине, что при нем поиск плечевого сплетения идет по ключично-реберному промежутку, а не по поверхности первого ребра. Это снижает вероятность повреждения плевры и легкого, сводя риск развития пневмоторакса к минимуму, поэтому такой способ используют чаще.
Общее для обоих методов осложнение – развитие гематомы, которая проходит без последствий при нормальной свертываемости крови.
По понятным причинам в анестезиологической практике способ введения анестетика подключично применяют чаще в силу большей безопасности.
Верхняя конечность представляется наиболее подходящим объектом для проведения проводниковой и плексусной анестезии. Положение плечевого сплетения внутри фациального влагалища, четкие анатомические ориентиры нахождения нервных стволов, возможность получения пальпаторной парестезии и иррадиации, а также относительно небольшой объем вводимого анестетика способствуют широкому использованию метода в клинической практике.
Блокада плечевого сплетения. Плечевое сплетение образовано из вентральных корешков спинальных нервов С5-Th1 и в пределах над- и подключичной области представлено тремя стволами, каждое из которых делится на передний и задний отделы. Корешки и стволы лежат между передней и средней лестничными мышцами и окружены фациальной оболочкой, образованной из позвоночной фасции и простирающейся в подмышечную впадину, что приводит к распространению введенного в оболочку раствора вдоль основной части сплетения. Под первым ребром плечевое сплетение проходит под глубокой фасцией латеральнее подключичной артерии. Проекция сплетения на ключицу варьирует - она может быть на 0,5-1,0 см латеральнее или медиальнее ее середины. В надключичной области от сплетения отходят следующие нервы: подключичный, латеральный и медиальный грудные, задний лопаточный, надлопаточный, длинный грудной, подлопаточный и задний грудной. От части сплетения, находящейся ниже ключицы, что соответствует вершине подключичной впадины, отходит кожно-мышечный нерв и внутренний кожный нерв плеча. На уровне щели плечевого сустава сплетение располагается в виде трех пучков, которые окружают подмышечную артерию позади малой грудной мышцы и затем формируют терминальные ветви (нервы), положение которых по отношению к подключичным сосудам непостоянно.
Для обеспечения полноценной регионарной анестезии при операциях на верхних конечностях следует учесть, что иннервация кожи в надключичной, подключичной и дельтовидной областях осуществляется поверхностным шейным сплетением, образованного передними ветвями нервов С1-С4. Сплетение перфорирует платизму на уровне середины заднего края грудиноключично-сосцевидной мышцы, где оно легко блокируется методом инфильтрации подкожной клетчатки 7-10 мл анестетика.
Межлестничный доступ предпочтительнее использовать при оперативных вмешательствах на проксимальных отделах верхней конечности (ключица, плечевой сустав, плечо), однако его можно применить и при операциях на любом сегменте конечности. Если при операциях в надключичной области для развития анестезии достаточно, в дополнение к блокаде поверхностного шейного сплетения, ввести половинную по объему дозу анестетика после получения иррадиации в зону плечевого сустава и лопатки (т.е. без введения непосредственно внутрь фасциального футляра), то для получения анестезии собственно конечности требуется достижение иррадиации в плечо или нижележащие сегменты с введением полной дозы. При операциях в области плечевого сустава следует отдельно блокировать поверхностное шейное сплетение, а также медиальный кожный нерв плеча (С8-Т1) и межреберно-плечевой нерв (Т2), иннервирующие кожу подмышечной впадины и заднемедиального отдела верхней трети плеча. Эту блокаду предпочтительнее выполнить из паравертебрального доступа (см. ниже), введя 5-7 мл анестетика на уровне Тh 2.
После анестезии кожи иглу продвигают перпендикулярно ее поверхности вглубь до получения парестезии. После появления иррадиации в конечность дистальнее плечевого сустава медленно, перемежая введение с аспирацией, вводят 30-40 мл местного анестетика.
Анестезия наступает через 25-30 мин, продолжительность ее зависит от используемых препаратов. При межлестничном доступе часто не удается блокировать локтевой нерв (10-20%), что может потребовать его блокады на другом уровне.
Высокая степень риска внутрисосудистого введения местного анестетика с развитием сердечнососудистых осложнений требует обязательного добавления раствора адреналина к раствору местного анестетика в соотношении 1:200. Во время введения препарата игла не должна опираться на костные структуры позвонков во избежание перимедуллярного введения анестетика.
Блокада плечевого сплетения из надключичного доступа позволяет получить качественную блокаду дистальных отделов верхней конечности и может конкурировать в этом с подмышечным доступом и даже превосходить его. Это обусловлено нахождением нервных пучков на уровне введения иглы в едином фациальном футляре. Близость подключичной артерии требует особого внимания в момент введения препарата.
Методика выполнения блокады: пациент в положении на спине с повернутой в противоположную от места блокады сторону головой. Указательным и средним пальцем, введенными по ходу межлестничной борозды на уровне середины ключицы, определяется место пульсации подключичной артерии. После анестезии кожи иглу вводят латеральнее пальцев на 2 см выше ключицы и продвигают по направлению к I ребру до появления парестезии. В случае отсутствия парестезии до соприкосновения иглы с ребром, кончик иглы перемещается медиально по верхней поверхности ребра. При возникновении парестезии вводится 25-30 мл анестетика.
Блокада нервов на уровне локтевого сустава. Показаниями к блокаде нервов на этом уровне служит как неполная блокада плечевого сплетения так и хирургические вмешательства на проксимальных отделах предплечья и кисти. Избирательная блокада отдельных нервов может выполняться при лечении болевых синдромов или манипуляциях в зоне их иннервации. Получение парестезии весьма желательно, что позволяет минимизировать объем вводимого анестетика (при парестезиях 3-4 мл, при отсутствии парестезий 5-7 мл на каждый нерв).
Блокада лучевого нерва в локтевой ямке. После сгибания руки в локтевом суставе пальпируется латеральный край сухожилия двуглавой мышцы. Пальпаторно достигается парестезия с легкой иррадиацией в большой и указательный пальцы. Игла подводится к нерву кратчайшим путем, ориентировочно по направлению к латеральному мыщелку плечевой кости или к головке лучевой кости до получения парестезии или контакта с надкостницей. Кончик иглы отводится от кости на 1 см. Введение анестетика осуществляется медленно. Аспирационная проба обязательна.
Блокада срединного нерва в локтевой ямке. Рука в положении супинации. На середине расстояния от сухожилия двуглавой мышцы до наружного края медиального мыщелка плеча по линии локтевого сгиба давлением пальца до получения парестезии определяется кратчайший путь к нерву. Медиальнее места пульсации плечевой артерии, которая может быть смешена в латеральную сторону, игла проводится по направлению к медиальному мыщелку до появления парестезий, возникновения индуцированной двигательной реакции или контакта с надкостницей. При контакте с надкостницей перед инъекцией анестетика кончик иглы отводится на 0,5 см от кости. Вводят 5-7 мл анестетика.
Блокада локтевого нерва в области локтя. Рука в разогнутом положении отведена в сторону. Пальпаторно несколько проксимальнее медиального мыщелка плеча вызывается парестезия с иррадиацией в мизинец. Короткую иглу вводят до появления парестезии и в фиксированном положении ее инъецируется 3 мл анестетика. Возможна ориентация иглы на проксимальную часть локтевой борозды. Следует опасаться интраневрального введения анестетика.
Блокада срединного нерва на запястье. Медиальнее и глубже сухожилия длинной ладонной мышцы вводят короткую и тонкую иглу и инъецируют 3-5 мл анестетика. Эта блокада вызывает анестезию ладонной поверхности и тыльной поверхности концевых фаланг большого, указательного, среднего и латеральной стороны безымянного пальца, соответствующей им зоне ладони.
Блокада локтевого нерва на уровне запястья. На уровне проксимальной складки запястья определяют пульсацию локтевой артерии и сухожилие локтевого сгибателя кисти. Медиальнее их и несколько глубже находится локтевой нерв, по направлению к которому проводят короткую тонкую иглу. При появлении парестезии иглу немного оттягивают назад и вводят 3-5 мл анестетика.
Проводниковая анестезия — это одна из разновидностей регионарной анестезии. Раствор местного анестетика вводится непосредственно к нервному стволу и/или сплетению нервов наиболее близко к операционной области, которую они иннервируют. Местный анестетик обратимо блокирует проведение болевой импульсации от операционной раны в центральную нервную систему. В отличие от общего обезболивания, больной находится в сознании, но боли не чувствует.
Однако, применялся он задолго официального признания и широкого применения в анестезиологии.Так, например к хирургически обнаженному нервному пучку производили аппликацию кокаина. Это позволяло больному не погибнуть от болевого шока. Если он не успел сделать это во время выделения нервного пучка.До открытия общей анестезии, использовалась широко. С развитием общей анестезии, открывшие новые горизонты для хирургии, в начале XX века, интерес к методике стал угасать. 
Это и не удивительно: ведь метод требовал досконального знания анатомии сосудисто — нервного пучка, нетоксичного и пролонгированного по действию местного анестетика, прямых рук хирурга(а первые анестезиологи –хирурги), ну и психологической подготовки больного…
Проводниковая анестезия-виды
Классификация по способу верификации нахождения иглы в проекции нервного сплетения:
- По парастезиям. Прикосновение иглы к нерву инициирует его стимуляцию, что может выражаться либо в двигательной реакции или в субъективным ощущениям больного: парестезии или боли. И то и другое говорит что кончик иглы находится в нужной локации, однако жгучая боль свидетельствует о том что игла проникла в вещество нерва. Это может повредить нерв, и в последствии парестезии будут постоянными. Появление приборов электростимуляции нерва, позволяет точно и атравматично удостовериться в правильном расположении кончика иглы.
- Футлярное периваскулярное блокирование нервного сплетения. Многие нервные пучки пролегают непосредственно рядом с сосудами и часто заключены в единый фасциальный футляр. На этой анатомической характерной особенности и основан метод футлярной периваскулярного блокады. Иглой с тупым срезом, в предполагаемой проекции производят прокол фасциального мешка. Тактильно, он ощущается как щелчок. Далее, если все сделано корректно игла пульсирует, так как находится непосредственно рядом с сосудами.
Широко используется при проводниковой анестезии плечевого сплетения подмышечным доступом, бедренного нерва, запирательного нерва и латерального кожного нерва бедра из одного доступа. - Чрезартериальный доступ. Плечевое сплетение находится в одном фасциальном мешке с подмышечной артерией. Намеренно пунктируют плечевую артерию, после чего иглу осторожно продвигают или вперед или назад, до того момента, когда перестанет в канюле иглы появляться кровь. Таким образом, кончик иглы будет находиться непосредственно рядом с плечевой артерией, а значит и гарантированно у плечевого сплетения. Методика на данный момент практически не используется: крайне высок риск попадания местного анестетика в кровоток. Да и к тому же появилась блестящая альтернатива.
- Электростимуляция нерва.
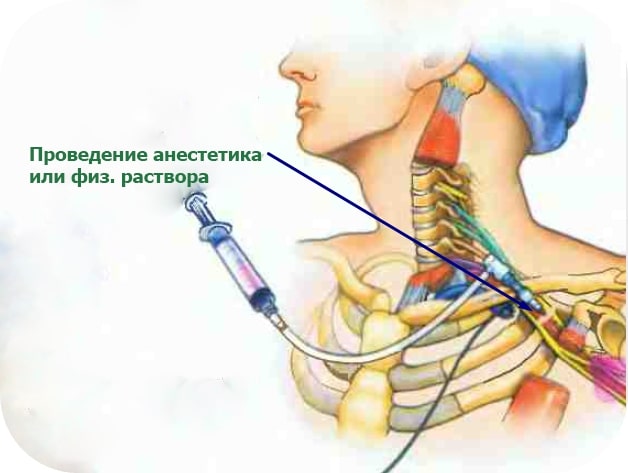
Как и писалось выше, для определения местоположения иглы применяют электростимуляцию током небольшой силы, оценивая двигательную активность в конечности и сенсорную реакцию. По мере продвижения иглы к нервному сплетению, степень мышечной активности возрастает, а при удалении уменьшается.![]()
Используя минимальную силу тока ( 0,5 мА) мышечные сокращения не прекращаются, то вероятность контакта иглы с нервом практически 100%. Вводится расчетная доза местного анестетика.Самая передовая методика.Высший пилотаж, выполнение этой манипуляции под контролем ультразвука.Как в первоначальном слайде.
Во всех вышеописанных методиках перед введением анестетика необходимо проводить аспирационную пробу, не допустить попадание раствора в кровоток. Так как, современные местные анестетики, такие как бупивокаин, крайне кардиотоксичные, при внутрисосудистом введении.
По продолжительности действия
- Болюсное (одномоментное) введение препарата (бипувикаин 0,75%), позволяет достичь анестезии/аналгезии до 12 часов.Но,если требуется надежная анальгезия более 12 часов, то прибегают ко второй разновидности проводниковой анестезии
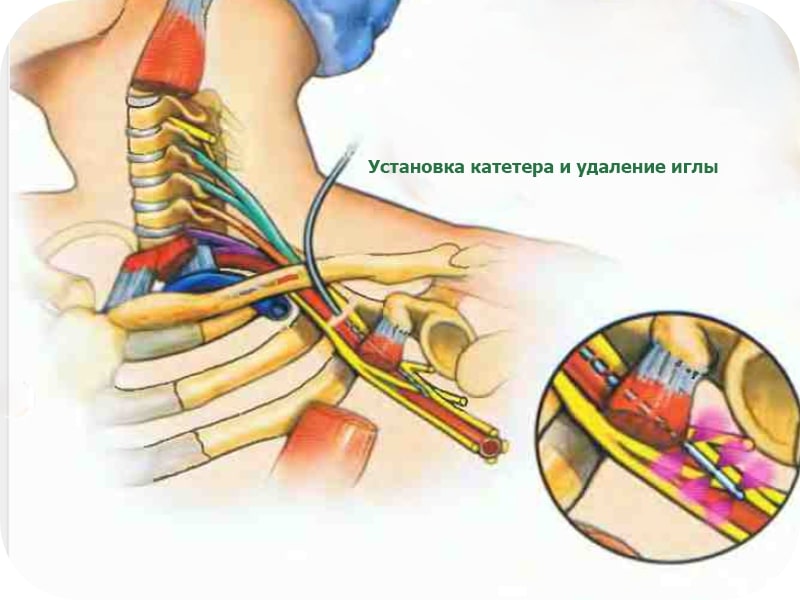
- Пролонгированного действия. Для поддержания нужной концентрации местного анестетика в зоне нервного сплетения используют специальные стимулирующие (проводящие электрический ток) и не стимулирующие катетеры.
![]()
Если двигательный ответ не получен, то идентификация нервного пучка так же не удачная.Только моторная реакция необходимой амплитуды позволяет перейти ко второму этапу.![]()
Введение местного анестетика или физ. раствора позволяет гидравлически расширить пространство в сплетении на достаточную величину для ввода катетера.![]()
По анатомической области и доступу
Проводниковая анестезия в травматологии:
-Оперативные вмешательства на верхней конечности:
-Блокада плечевого сплетения межлестничный доступ.
-Блокада плечевого сплетения надключичный доступ.
-Подмышечная блокада ( Наиболее популярный метод при операциях от середины плеча до кисти) 
-Блокада мышечно- кожного нерва. Его часто не удается полноценно блокировать при подмышечной блокаде, проводят для устранения чувствительности на предплечье и запястье.
-Блокада локтевого нерва- при неполной блокаде плечевого сплетения.
-Блокады нижней конечности:
-Бедренный, запирательный, седалищный нервов.
-Блокада стопы, подколенной ямки.
Проводниковая блокада в хирургии:
-Головы и шеи( частота заметно снизилось с развитием эндотрахеальной анестезии). Применяют при ярко выраженных невралгиях и в стоматологии.
На последнем пункте хотелось бы остановиться подробней по двум причинам: я не стоматолог проводящий анестезии, но я пациент, подвергающийся время от времени проводниковой анестезии. Мы в этом вопросе -одной крови,да и во многих других, тоже:))
Это видео подробно покажет как происходит проводниковая анестезия в стоматологии.
Ну и далее, еще ряд разновидностей:
-ретробульбарная блокада.
-блокада молочной железы.
— межреберная блокада.
— межплевральная анестезия.
— паховая блокада
Применение в гинекологии — пудентальная анестезия.
Различия инфильтрационной и проводниковой анестезии
Показания для проводниковой анестезии
Будет являться анестезией выбора при противопоказаниях к общей анестезии.
— Амбулаторная хирургия, где важно отсутствие депрессии сознания и угрозы нарушения витальных функций
-Тяжелое состояние больного (кахексия, дыхательная недостаточность, то есть состояния при которых общее обезболивание прогнозируемо ухудшит состояние), сопутствующая патология, алкогольное/наркотическое опьянение.
— Отказ больного от общей анестезии.
Один из популярнейших методов в травматологии, при экстренных операциях и вот почему.
Проще говоря, полный желудок при операциях в плановом порядке, является противопоказаниям к анестезии.При экстренных вмешательствах увеличивает риск возникновения аспирационного синдрома(синдром Мендельсона). Особенно при общей анестезии. Проводниковая анестезия позволяет минимизировать угрозу аспирации, так как больной находится в сознании, а следовательно гортанные рефлексы сохранены.
Противопоказания для проведения проводниковой анестезии.
— Несогласие больного на манипуляцию.Да да,Вы в праве отказаться или согласиться на предлагаемый вид анестезии.Правда взвесив все за и против, которые Вам объяснит анестезиолог-реаниматолог.
Есть статья 32 Федерального закона Российской Федерации от 21.11.2011,
которая называется «Право на медицинскую помощь: — согласие больного на медицинскую манипуляцию. А вот, какими методами прерогатива анестезиолога- реаниматолога.
Осложнения
— Ведение анестетика в мякоть нерва- парестезии, параплегии, в плоть до пареза.
Внутрисосудистое попадание анестетика: депрессия дыхания, судороги, потеря сознания, депрессия сердечно сосудистой системы, нарушение ритма, остановка сердца.
— Пневно /гемоторакс.Особенно при надключичном, подключичном доступе
— Гематомы в месте инъекции.Непреднамеренное ранение сосуда.
— Аллергическая реакция.
— Токсический шок.
Для снижения частоты осложнений отечественная школа( А.Ю Пащук) предлагает ряд мер:
- стремиться ввести местный анестетик периневрально, а не в оболочку или сам нерв.
- исключить попадание анестетика в сосуд- постоянное проведение аспирационной пробы.
- Соблюдать концентрацию раствора и не допускать максимальной дозы анестетика.
- Ни при каких обстоятельствах не проводить анестезию без полного набора оборудования для общей анестезии, реанимации и интенсивной терапии.А так же проводить мониторинг витальных функций согласно Гарвардскому стандарту( пульсоксиметрия, ЭКГ- контроль, неинвазивное измерения артериального давления).
Анестетики
Местные анестетики, используемые для проводниковой анестезии, как и при спинномозговой и эпидуральной анестезиях, используются в чистом виде и с адъютантами-добавками,которые призваны удлинить время нервно-мышечной блокады.
Наиболее популярные адреналин(эпинефрин в разведении 1:200 000) и реже фенилэфрин (мезатон).И тот и тот добавляют с целью затормозить скорость всасывания местного анестетика, что приводит к увеличению блокады.
Не вдаваясь в характеристики каждого препарата, чемпионом по длительности, даже без применения адъютантов будет являться бупивакаин и следом ропивакаин. И тот и другой я использую в своей практике. Лидокаин не позволяет достичь времени анестезии и аналгезии в 6-12 часов.
Продолжительность действия в минутах. 
Анестетики должны быть нетоксичными, дозазависимыми, вызывать и моторный и сенсорный блок.
Различаются в химическом строении на две группы, какое звено они содержат:
-Эфирное звено: прокаин, хлорпрокаин, тетракаин.
-Аминное кольцо : лидокаин, мевивакаин, прилокаин, бупивокаин.
Эфир содержащие препараты распадаются в плазме под действием псевдохолинэстеразы, а аминосодержащие соединения разрушаются ферментами печени. Препараты аминоамидного типа крайне редко вызывает аллергические реакции. Но, при попадании в кровоток крайне кардио токсичен.
Последовательность действия местного анестетика при блокировании болевого импульса при проводниковой анестезии можно представить следующим порядком:
1.Диффундирование основных субстанций местного анестетика через оболочку нерва и нервную мембрану.
2.Восстановление баланса между основными и катионными формами локального анестетика на аксиональной плоскости нервной мембраны.
3. Просачивание внутрь и закрепление местного анестетика в области рецепторов в натриевом насосе.
4.Блокада натриевого канала.
5.Депрессия проведения натриевого канала.
6. Угнетение потенциала деполяризации действия.
7. Отсутствие достижения порогового уровня потенциала.
8. Недостаточное развитие потенциала.
И самое желанное и ради чего все затевалось…проводниковая блокада- анестезия.
Кроме того, на характеристику местных анестетиков могут влияет еще ряд факторов.
-Дозировка.
— Дополнительное введение сосудосуживающих средств.
-Место введения.
-Насыщенность углекислотой и РН –регулирование.
-Добавки(адъютанты).
-Смеси( лидокаин + наропин )
-Беременность( блок наступает быстрее)
И в заключении извечный вопрос: проводниковая анестезия или все таки общая?
Многое факторов способны склонить чашу весов в любую сторону.Однако, не стоит забывать, что общая анестезия-это кома.Да да, самая настоящая искусствено индуцированная медикаментозная кома.Управляемая, анестезиологом-реаниматологом, по глубине и времени.И если при проводниковой анестезии болевой импульс прерывается местным анестетиком, то при общей анестезии происходит медикаментозное воздействие на ЦНС. Кроме того, потенциальных осложнений при наркозе всегда больше, одна интубация чего стоит.
Ну и не стоит забывать, что заканчивается наркоз, заканчивается анестезия и приходит боль.
При технически правильной проводниковой анестезии этого не происходит.А в сочетании с атарлгезией или легкой седацией отличный метод анестезии.Пролонгированная симпатическая блокада защищает не только от боли, но и от неминуемого ангиоспазма при болевых ощущениях.Соответственно, нет ангиоспазма-лучше регенерация тканей.Быстрее заживление и рековаленсценция.
Проводниковую анестезию невозможно переоценить в борьбе с хроническим болевым синдромом, невралгиями и в онкологии.
Рад Вас приветствовать.Подпишитесь на обновления блога по RSS RSS feed. Спасибо за визит!
- Вы не можете ответить в тему
- Перейти к первому непрочитанному сообщению

Орлов Евгений Анатольевич (3.12.2008, 8:22) писал:

Орлов Евгений Анатольевич (3.12.2008, 10:22) писал:

romario (3.12.2008, 16:56) писал:
Учитывая, что операции на плече могут и затянутся (зависит от кривости рук оператора и инструмента), то лидокаин слабоват (даже с адъювантами 1,5-2 часа максимум) поэтому более надёжен наропин или маркаин (адъюванты не нужны)
Плечо иннервируется ветвями поверхностного шейного сплетения (С3-С4) и плечевого - самые важные нервы - axillaris, medial cutaneous, intercostobrachialis, suprascapularis, subscapularis, musculocutaneous - т.е., в основном, производные верхнего и среднего стволов сплетения (за исключением intercostobrachialis - Т2). Поэтому самым логичным подходом является межлестничный (хоть по Соколовскому, хоть по Винни, хоть по . ). Ниже (по Кулленкампфу и ниже) идти не имеет смысла, так как musculocutaneous и другие мелкие ветви, иннервирующие сустав, могут на этом уровне уже отделиться и вы их можете пропустить.
При артроскопических операциях на плечевом суставе надо помнить о том, что одна из точек введения троакаров нах. на задней пов-ти плеча, что требует дополнительной инфильтрации, если операция производится под межлестничным блоком.
Если используете межлестничную блокаду с общей анестезией - блокаду надо выполнять ТОЛЬКО перед индукцией - см. структуры шеи и осложнения блока. Особенно это касается внутрисосудистого введения анестетика (например, в вертебральную артерию) - рекомендуется после аспирации вводить 1-2 мл тест-дозу. Осторожно с больными с ХОБЛ - диафрагмальный нерв при этом доступе блокируется практически всегда (не относиться к осложнениям). Здоровые люди вполне могут дышать с помощью межрёберных мышц, без участия диафрагмы (по крайней мере - односторонней блокады последней). Лёгочные больные - нет.
Потеря только кожной чувствительности НЕ ЯВЛЯЕТСЯ показателем эффективности межлестничного блока. Необходимо тестирование трёх компонентов блока: 1. Моторного - попросить больного произвести отведение и сгибание плеча; 2. кожного - потеря холодовой чувствительности в соответствующих дерматомах; 3. самого сустава - отсутствие боли (если она была раньше) при пассивных движениях в суставе.
Операции на плечевом суставе часто производятся в положении сидя (deck chair). Помните о постуральной гипотензии, особенно у компрометированных больных под наркозом, у которых блок работает очень хорошо и симпатическая стимуляция отсутствует.
Межлестничный блок работает около 15 часов - т.е. действие прекращается ночью - обязательно ввести опиоиды, парацетамол, НСПВП (если нет противопоказаний) до прекращения его действия, если не был установлен катетер.
Если межлестничный блок противопоказан, можно ограничиться блоком надлопаточного нерва (супраскапулярис) для п/о обезболивания. Простой блок - пациенту в положении сидя делаете укол на 1 см выше середины ости лопатки перпендикулярно коже. Лучше со стимулятором - ищете сокращения мышц лопатки. Вводите 10 мл анестетика, можно оставить катетер
Блокады очень эффективны, но часто (особенно при больших операциях на суставе - протезировании) приходиться добавлять опиоиды (в виде РСА) даже при наличии продолженной инфузии м/а через катетер.
При использовании ультразвука дозу можно снизить ещё больше.
Статья (и вопрос) - для начинающих. Поэтому и рекомендация по проведении блока в сознании соответствующая. Чем опытнее доктор (водитель, итд) - тем больше он "cut the corners" - это абсолютно нормально
Кстати, в Ботке учили 40 и даже 50 мл вводить, а потом прижимать валиком дистальнее для распространения анестетика проксимальнее до шейного сплетения (?). Есть много последователей.

Alex Bogdanov (6.12.2008, 11:05) писал:

Alex Bogdanov (6.12.2008, 11:10) писал:

Alex Bogdanov (6.12.2008, 11:14) писал:

leonid krivski (6.12.2008, 13:55) писал:

leonid krivski (6.12.2008, 14:18) писал:
Читайте также: