Проксимальный и дистальный отдел большеберцовой кости
Переломы проксимального конца большеберцовой кости наблюдаются при политравме достаточно часто и в большинстве случаев имеют сложный многооскольчатый характер.
Рис. 10-9. Классификация переломов проксимального конца большеберцовой кости по AO/ASIF.
Тип А. Внутрисуставные переломы.
А1 — отрывные переломы головки малоберцовой кости, бугристости большеберцовой кости и межмыщелкового возвышения. Эти переломы всегда свидетельствуют об отрыве соответствующих связок коленного сустава — наружной боковой связки, собственной связки надколенника и крестообразных связок, поскольку они прикрепляются к указанным костным фрагментам;
А2 — простые внутрисуставные метафизарные переломы;
A3 — сложные оскольчатые метафизарные переломы, которые могут распространяться на диафиз большеберцовой кости.
Тип В. Неполные внутрисуставные переломы.
B1 — переломы наружного или внутреннего мыщелка без вдавления;
B2 — то же с вдавлением суставной поверхности;
B3 — то же, оскольчатые переломы с вдавлением.
Тип С. Полные внутрисуставные переломы.
С1 — переломы обоих мыщелков;
С2 — оскольчатые переломы обоих мыщелков без компрессии;
СЗ — многооскольчатые переломы обоих мыщелков с компрессией суставной поверхности.
Причиной около 15% переломов плато являются падения с высоты, и здесь имеет место как прямой механизм (удар о землю), так и, чаще, непрямой, когда при приземлении на слегка согнутую ногу в положении варуса или вальгуса мыщелки бедра оказываются более прочными и ломают мыщелки голени. По нашим данным, переломы наружного мыщелка большеберцовой кости наблюдаются в 48,3% случаев, переломы обоих мыщелков — в 29,4%, внутреннего мыщелка — в 7%, внесуставные переломы метафиза большеберцовой кости — в 14,1%, отрывные переломы — в 0,2% случаев. Отрывные переломы были представлены в подавляющем большинстве случаев в виде отрыва головки малоберцовой кости вместе с наружной боковой связкойи перелома межмыщелкового возвышения. Отрывы бугристости большеберцовой кости с собственной связкой надколенника и места прикрепления внутренней боковой связки были крайне редки.
На реанимационном этапе переломы проксимального конца большеберцовой кости иммобилизовали в большинстве случаев задней гипсовой лонгетой от верхней трети бедра до голеностопного сустава. Как правило, предварительно приходилось выполнять пункцию коленного сустава для удаления гемартроза. При метафизарных переломах с большим смещением и захождением отломков накладывали скелетное вытяжение за пяточную кость. Открытые переломы составляли 8,1% всех переломов рассматриваемой локализации. При переломах с небольшим смещением ограничивались хирургической обработкой и иммобилизацией задней гипсовой лонгетой. Открытые переломы со смещением во время хирургической обработки фиксировали стержневым АНФ, вводя стержни в нижнюю треть бедра и среднюю треть большеберцовой кости.
Точную репозицию и фиксацию отломков мы выполняли на профильном клиническом этапе после перевода пострадавшего из реанимационного отделения. В подавляющем большинстве случаев это удавалось при оперативном лечении.
Консервативное лечение было показано при переломах без смещения, у пациентов старческого возраста и при отказе от операции по личным мотивам или вследствие медицинских противопоказаний из-за тяжелых соматических заболеваний, нагноения открытого перелома, общей гнойной инфекции (пневмония, сепсис), неадекватности поведения и невменяемости вследствие психического заболевания.
Во всех этих случаях мы стремились по возможности устранить или уменьшить смещение отломков и, самое главное, варусную или вальгусную деформацию коленного сустава, которые в последующем являются причиной укорочения конечности и резкого нарушения походки и вообще опороспособности нижней конечности.
Репозиция была возможна, если она выполнялась в течение 7— 10 дней с момента травмы. Ее делали под внутрисуставной анестезией 1% раствором новокаина (30—40 мл) после предварительной эвакуации гемартроза. Через пяточную кость проводили спицу, которую закрепляли в скобе для скелетного вытяжения. Помощник травматолога осуществлял тракцию за скобу по длине выпрямленной конечности в течение 7—10 мин.
Затем накладывали глубокую заднюю гипсовую лонгету по типу разрезного тутора от верхней третибедра до голеностопного сустава. Лонгета должна быть сильно влажной и замочена в холодной воде, с тем чтобы срок первичного застывания гипса был не менее 7—10 мин. Гипсовую лонгету тщательно моделируют и затем травматолог ладонями рук создает положение варуса (при переломе наружного мыщелка) или вальгуса (при переломе внутреннего мыщелка) до первичного застывания гипса. Необходим рентгенологический контроль. Срок гипсовой иммобилизации 6—8 нед. При точной закрытой репозиции изолированных переломов мыщелков большеберцовой кости отличные и хорошие результаты составляют 85—90%.
Оперативное лечение было основным методом у пострадавших с политравмой, так как более 70% переломов имели сложный характер и имелись переломы соседних сегментов конечности (бедро, голеностопный сустав и стопа). Стабильная фиксация переломов давала возможность ранних движений в коленном суставе, которые были необходимы для максимального восстановления его функции.
Знание биомеханики коленного сустава придает действиям хирурга-травматолога должную осмысленность и обеспечивает хороший результат.
Коленный сустав функционирует как гинглимус (шарнир) и как трохоид. Шарнир обеспечивает сгибание-разгибание сустава (в норме в пределах 180—40°) и даже гиперэкстензию в суставе (до 10°). Гиперэкстензия возможна у женщин и наиболее выражена у балерин и гимнасток. Ротация голени в коленном суставе наибольшая в положении сгибания до 90° и составляет 25—30°, причем внутренняя преобладает над внешней.
При тяжелых повреждениях коленного сустава в ряде случаев достичь полного восстановления функции не удается, однако умеренное ограничение движений дает возможность больному вести достаточно комфортный образ жизни. Так, для нормальной походки достаточно сгибания в коленном суставе до 110°, для нормального сидения за столом и вставания из-за стола — 60—70°.
Сгибание в коленном суставе сопровождается перемещением мыщелков бедра кзади относительно плато большеберцовой кости, благодаря чему появляется возможность осмотреть мениски и убедиться в точности восстановления суставной поверхности большеберцовой кости (рис. 10-10).
А и В - крайние положения надколенника,
D — направление перемещения,
R и Г — расстояния от центра вращения до передней поверхности мыщелков,
О — место прикрепления собственной связки надколенника.
Отрывные переломы головки малоберцовой кости подлежат оперативному лечению, поскольку они свидетельствуют об отрыве наружной боковой связки, что приводит к грубой латеральной нестабильности в коленном суставе. Консервативное лечение в этих случаях не дает эффекта.
Нащупывают оторвавшийся фрагмент и малоберцовую кость и делают небольшой разрез от фрагмента до верхней трети последней. Однозубым крючком низводят оторвавшийся фрагмент головки малоберцовой кости и фиксируют его винтом с шайбой, дополнительно укрепляя внутрикостным проволочным швом. Часто фрагмент бывает небольшим, поэтому для фиксации наружнобоковой связки используют только внутрикостный шов.
Аналогичным образом поступают при отрывных переломах бугристости большеберцовой кости и внутренней боковой связки, которые наблюдаются крайне редко. Отрыв межмыщелкового возвышения лечат консервативно гипсовой иммобилизацией.
Внутрисуставные переломы верхнего метафиза большеберцовой кости со смещением являются показанием для остеосинтеза. Разрезвыполняют ниже щели коленного сустава с внутренней или наружной стороны. Отломки фиксируют Т- или Г-образной пластиной АО или специальной мыщелковой пластиной LC-DCP. У тяжелобольных с полисегментарными переломами мы использовали малоинвазивную систему LISS.
Внутрисуставные переломы в рамках политравмы имеют сложный многооскольчатый характер. Изолированные переломы мыщелков встречаются достаточно редко (10—12%). Изолированные переломы мыщелков можно фиксировать двумя спонгиозными канюлированными винтами под контролем ЭОП закрытым способом. Конечность растягивают на ортопедическом столе, коленному суставу придают положение варуса при переломе наружного мыщелка и вальгуса — внутреннего. Мыщелок сопоставляют при помощи шила и фиксируют перкутально двумя спицами, которые заменяют канюлированными винтами. Операцию производят в срок до 10—14 дней с момента травмы, в более поздние сроки мыщелки сопоставляют и фиксируют винтами открыто.
Переломы типов ВЗ и С составляют большинство при высокоэнергетической травме и являются прямым показанием к оперативному лечению, без которого восстановить опорность конечности и функцию коленного сустава в большинстве случаев невозможно.
В большинстве случаев мы использовали прямой доступ с наружной или внутренней стороны собственной связки надколенника в зависимости от того, какой мыщелок голени был больше разрушен. Начинали его от средней трети надколенника и продолжали дистально до границ и с верхней третью большеберцовой кости. Обнажали осколки мыщелка, вскрывали коленный сустав, осматривали мениск и приподнимали его элеватором. Разрывы менисков обычно наблюдаются очень редко.
Колено умеренно сгибали и проводили реконструкцию суставной поверхности под контролем глаза и пальца хирурга (в задних отделах). Осколки временно фиксировали спицами. Из скрепителей наиболее удобной и высокоэффективной является специальная мыщелковая пластина, изготавливаемая для левой и правой ноги. Пластина прикрепляется блокируемыми винтами, создающими угловую стабильность. При ее отсутствии вполне удовлетворительный результат можно получить путем использования Т- и Г-образных пластин (рис. 10-11).
Рис. 10-11. Различные способы остеосинтеза переломов внутреннего и наружного мыщелков большеберцовой кости :
а — остеосинтез винтами простого перелома наружного мыщелка;
б — то же, остеосинтез с костной пластикой вдавленного перелома;
в — то же, остеосинтез многооскольчатого вдавленного перелома.
В течение 3 нед проводилась ИВЛ с целью внутренней пневматической стабилизации реберного каркаса, затем течение травмы осложнилось двусторонней пневмонией и гнойным трахеобронхитом. Всего находилась в реанимационном отделении 36 дней, затем была переведена в ОМСТ. Через 42 дня с момента травмы в связи с наружной нестабильностью правого коленного сустава произведен остеосинтез наружного мыщелка Г-образной фигурной пластиной (рис. 10-12). В дальнейшем в другом лечебном учреждении оперирована по поводу перелома L. но возникло нагноение и металлоконструкции были удалены. Несмотря на то что специальной реабилитации практически не проводилось, перелом большеберцовой кости сросся, коленный сустав стабилен, сгибание до 90°. Ходит в корсете с полной опорой на правую ногу. Через 2 года после травмы металлоконструкции удалены.
Рис. 10-12. Остеосинтез наружного мыщелка болыиеберцовой кости больной 3 .
Г- образной пластиной;
а — рентгенограмма до операции;
б,в — то же, после операции.
В.А. Соколов
Множественные и сочетанные травмы
Кости голени: большеберцовая и малоберцовая кости. Анатомия костей голени. Строение большеберцовой кости. Анатомия малоберцовой кости. Интересные факты.
В данной статье будет рассмотрена анатомия голени (большеберцовая и малоберцовая кости). Большеберцовая кость располагается медиально, а малоберцовая – латерально.
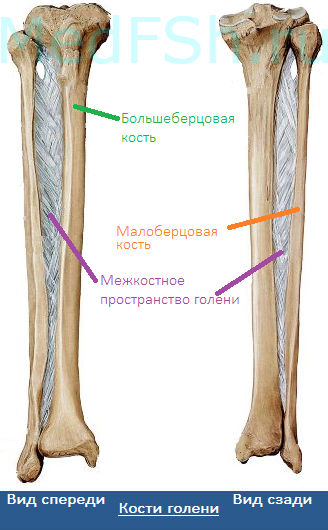
Между данными костями располагается межкостное пространство голени (spatium interosseum cruris). И большеберцовая, и малоберцовая кости – длинные трубчатые кости.
Строение большеберцовой кости
Проксимальный конец имеет:
- Медиальный и латеральный мыщелки (condylus medialis et lateralis) — образуют утолщения.
- Верхнюю суставную поверхность (facies articularis superior) — располагается в верхнем отделе обоих мыщелков, служит для соединения с бедренной костью.
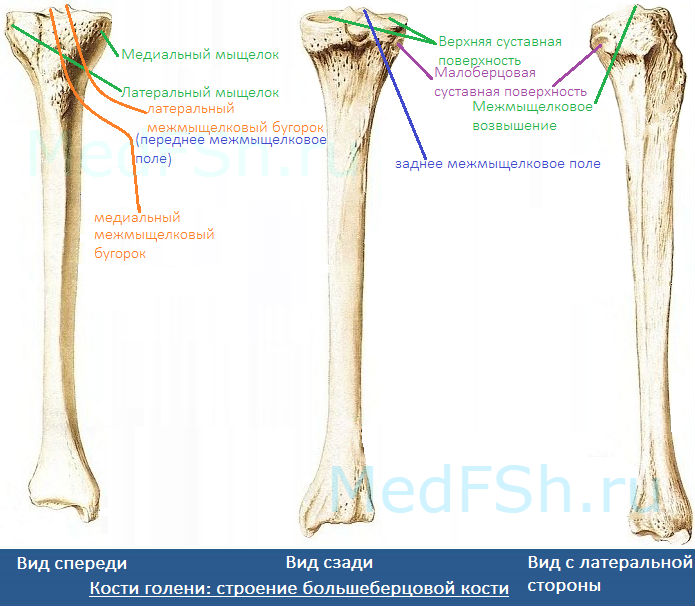
- Межмыщелковое возвышение (eminentia intercondylaris) — располагается сверху на мыщелках. Возвышение, в свою очередь, имеет:
- медиальный межмыщелковый бугорок (tuberculum intercondylare mediale),
- а также латеральный межмыщелковый бугорок (tuberculum intercondylare laterale). Данные бугорки служат для прикрепления крестообразных связок.
- Заднее межмыщелковое поле (area intercondylaris posterior) — находится сзади от медиального межмыщелкового бугорка.
- Переднее межмыщелковое поле (area intercondylare anterior) — располагается впереди латерального межмыщелкового бугорка.
- Малоберцовую суставную поверхность (facies articularis fibularis) – находится ниже латерального мыщелка.
- Медиальную (facies medialis)
- Латеральную (facies lateralis)
- Заднюю (facies posterior)
А также три края:
- Передний край (margo anterior) – самый острый относительно других краев. Верхний отдел данного края утолщается и образуется бугристость большеберцовой кости (tuberositas tibiae).
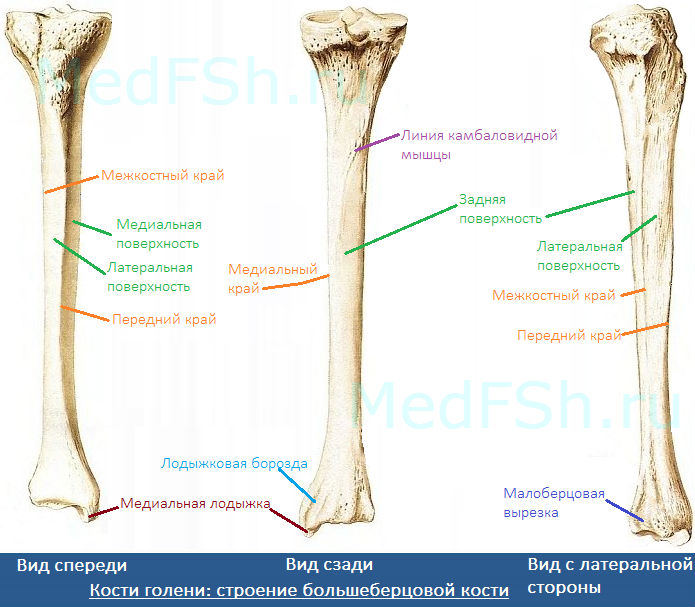
- Межкостный край (margo interosseus) — направляется латерально и ограничивает межкостное пространство.
- Медиальный край (margo medialis) – имеет закруглённую форму.
Тело большеберцовой кости также имеет:
- Линию камбаловидной мышцы (linea m. solei) – располагается в верхней части тела, на задней поверхности, располагается косо.
- Малоберцовую вырезку (incisura fibularis) – находится на латеральной стороне. К ней прилежит дистальный конец малоберцовой кости.
- Лодыжковую борозду (sulcus malleolaris) – располагается на задней поверхности в нижней части кости.
- Медиальную лодыжку (malleolus medialis) – уплощённой формы отросток. На ней можно увидеть суставную поверхность (facies articularis malleoli medialis).
Анатомия малоберцовой кости
Малоберцовая кость – тонкая, тело имеет три поверхности:
- Латеральную поверхность (facies posterior),
- Медиальную поверхность (facies medialis),
- Заднюю поверхность (facies lateralis).
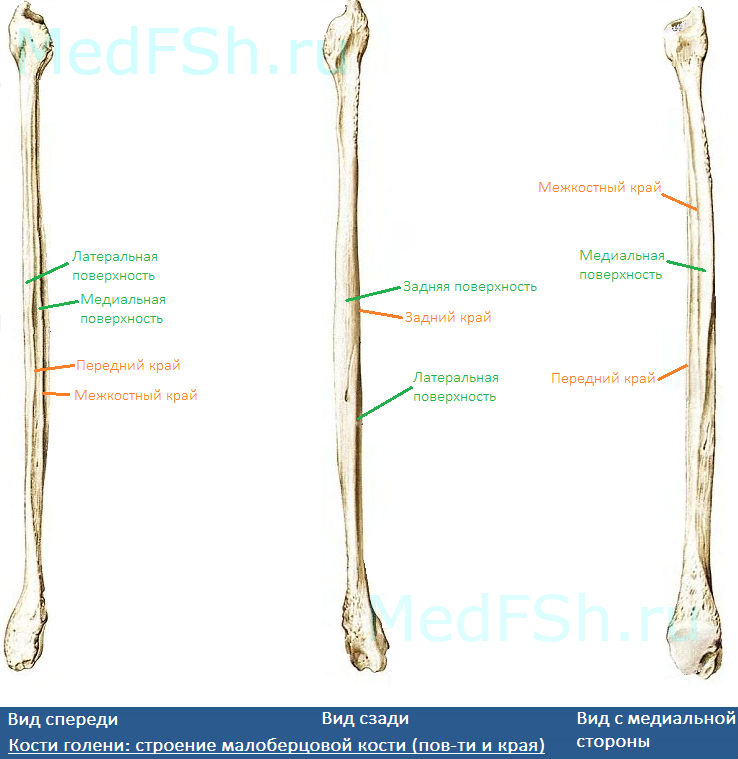
Данные поверхности отграничиваются друг от друга краями:
- Передним краем – самый острый,
- Межкостным краем,
- А также задним краем.
Проксимальный конец имеет:
- Головку малоберцовой кости (caput fibularis).
- Суставную поверхность малоберцовой кости (facies articularis capitis fibulae) – располагается на головке с медиальной стороны.
- Верхушку головки малоберцовой кости (apex capitis fibulae) – суженый конец головки.
- Шейку малоберцовой кости (collum fibulae) – продолжается в тело кости.
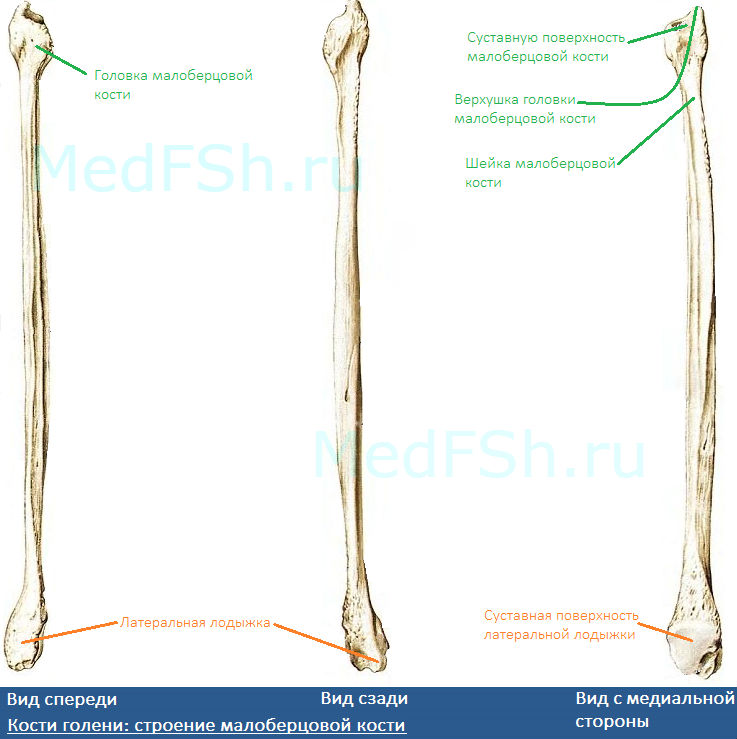
Дистальный конец имеет латеральную лодыжку (malleolus lateralis). На внутренней поверхности лодыжки находится суставная поверхность латеральной лодыжки (facies articularis malleoli lateralis) для соединения с костями стопы.
Интересные факты
Кости голени: малоберцовая и большеберцовая кости имеют интересные особенности:
Большеберцовая кость — самая прочная кость. Она может раздробится при нагрузке на данную кость в 4 тыс. кг! На втором месте находится бедренная кость. Малоберцовая не менее прочная, по некоторым данным может выдержать около 800 кг!
Переломы мыщелков бедра встречаются значительно реже переломов мыщелков большеберцовой кости. Это соотношение, по данным разных авторов, колеблется от 1: 3 до 1 : 8. Часто встречается сочетание этих переломов с повреждениями менисков и связок коленного сустава.
Анатомо-физиологические особенности.Даже если линия перелома проходит вне коленного сустава, все равно повреждаются: мягкие ткани, капсула сустава, четырехглавая мышца бедра, собственная связка надколенника (разгибательный аппарат коленного сустава), могут отмечаться разрывы верхнего заворота. Смещение костных отломков кзади при типичном развороте дистального фрагмента бедра из-за сокращения икроножной мышцы (рис. 30.13) создает опасность сдавления или повреждения подколенного сосудисто-нервного пучка. При переломах проксимального отдела малоберцовой кости вероятно повреждение малоберцового нерва.
Механизм поврежденийсводится к следующим видам: прямой удар, падение на согнутое колено (прямой механизм) и падение с высоты на прямые ноги или с боковым подво-ротом голени (непрямой механизм).
Классификация.Согласно УКП AO/ASIF, выделяют следующие группы переломов.
Дистальный метаэпифиз бедра – 33 (рис. 30.14):
А – внесуставные переломы: простые (А1), клиновидные (А2) и сложные многооскольчатые (A3);
В – внутрисуставные неполные (часть суставной поверхности не повреждена): латерального мыщелка (В1), медиального мыщелка (В2) и фронтальные переломы (ВЗ);
С – внутрисуставные полные (вся суставная поверхность представлена костными фрагментами): простой Т- или Y-образный (С1), клиновидный (С2) и многооскольчатый (СЗ).
Проксимальный отдел голени (большеберцовая и малоберцовая кости) – 41 (рис. 30.15):
А – внесуставные переломы: отрывные (А1) – головки малоберцовой кости А1.1, бугристости большеберцовой кости А1.2, межмыщелкового возвышения большеберцовой кости А1.3; простые (А2); клиновидные и сложные (A3);
В – внутрисуставные неполные: клиновидные (раскалывание) – (В.1), импрессионные (вдавление) – (В2), клиновидно-импрессионные (ВЗ);
С – внутрисуставные полные: в сочетании с простым метаэпифизарным (С1), в сочетании с оскольчатым метаэпифизарным (С2), многооскольчатый (СЗ).
Диагностика.Сразу после травмы возникают боли, которые носят локальный характер, отек, ограничение движений в коленном суставе. При переломах мыщелков со смещением или импрессии возможна деформация оси нижней конечности. Важно определить состояние кровоснабжения и иннервации дистальных отделов конечности (наиболее вероятны повреждения подколенной артерии и малоберцового нерва), в сомнительных случаях выполняют ангиографию. Изменение абсолютной длины конечности может отсутствовать или быть незначительным. Часто имеют место сопутствующие повреждения менисков и связок коленного сустава, однако их выявление в остром периоде затруднительно. При внутрисуставных повреждениях определяется гемартроз, в пунктате – примесь капелек жира.
Радиологическое исследование.Рентгенограммы в двух стандартных проекциях в большинстве случаев помогают установить окончательный диагноз. При переломах без смещения в сомнительных случаях исследование дополняют компьютерной томографией, а при отсутствии такой возможности рентгенограммы повторяют через 4 – 5 дней (для выявления зоны резорбции костной ткани в месте возможного перелома).
Догоспитальная помощьзаключается в шинировании нижней конечности от ягодичной складки до пальцев стопы и общей анальгетической терапии. Недопустимы попытки устранения деформации из-за опасности дополнительных повреждений смещаемыми костными отломками.
Лечение.Для достижения хороших результатов необходимо соблюдать общие принципы лечения около- и внутрисуставных переломов области коленного сустава.
1. Главная задача – точное анатомическое восстановление суставных поверхностей, сохранение двигательной и опорной функций сустава.
2. Большое значение имеют ранняя диагностика (МРТ, диагностическая артроскопия) и своевременно предпринятое адекватное лечение сопутствующих повреждений коленного сустава (менисков, связок).
3. Для всех повреждений необходимо выполнение анестезии области перелома (при внутрисуставных повреждениях – введение 20,0 мл 2 % новокаина в полость сустава после эвакуации крови).
5. Консервативное лечение с помощью внешних фиксирующих повязок в большинстве случаев показано лишь при переломах без смещения. Предпочтение при этом следует отдать фиксации с помощью шарнирных ортезов, которые позволяют начать ранние движения в коленном суставе.
6. Скелетное вытяжение редко приводит к удовлетворительной репозиции отломков и выполняет, как правило, лишь вспомогательную роль в качестве средства временной иммобилизации до спадения отека или в процессе предоперационной подготовки. При околосуставных переломах вытяжение осуществляют при слегка согнутой (до 7–10°) или полностью распрямленной в коленном суставе ноге. Ведение больного на стандартной шине Беллера может привести к увеличению смещения отломков, так как область перелома приходится на изгиб шины.
7. Цель оперативного лечения – достижение достаточно прочной фиксации, позволяющей отказаться от дополнительной внешней иммобилизации в послеоперационном периоде и разрешить раннюю функциональную нагрузку.
8. Для достижения стабильного остеосинтеза используют погружные фиксаторы (угловые и лапчатые пластины, пластины с угловой стабильностью, спонгиозные винты, динамический мыщелковый винт DCS и др.), а также аппараты внешней фиксации (стержневые, спицевые или их комбинация).
Лечение внесуставных переломов дистального отдела бедренной кости (тип 33-А). Консервативная репозиция на скелетном вытяжении редко бывает удачной, но даже после ее достижения дальнейшее консервативное лечение связано с необходимостью длительной иммобилизации (до двух месяцев и более), что неблагоприятно для последующего восстановления функции сустава. Поэтому методом выбора является оперативное лечение. Оптимальным для данной группы переломов (когда мыщелки бедра не повреждены) является остеосинтез Г-образной балкой, пластиной с угловой стабильностью или системой DCS. Такой вариант остеосинтеза позволяет начать движения в коленном суставе уже через 2 – 3 дня после операции, а при фиксации DCS – разрешить дозированную нагрузку на оперированную ногу через 7–10 дней.
Лечение внутрисуставных неполных переломов дистального отдела бедренной кости (тип 33-В). При переломах мыщелков бедра без смещения возможно консервативное лечение с фиксацией гипсовой повязкой в положении гиперкоррекции (максимальное отклонение в сторону, противоположную сломанному мыщелку) и сгибанием в коленном суставе на 5° с последующей разработкой движений в шарнирном ортезе (через 3 – 4 нед). Однако, если нарушена конгруэнтность суставных поверхностей и закрытой репозиции достигнуть не удается, необходимо оперативное лечение. Обычно достаточно фиксации сломанного фрагмента спонгиозными стягивающими винтами.
Лечение внутрисуставных полных переломов дистального отдела бедренной кости (тип 33-С). Эти переломы нестабильны, даже при начальном отсутствии смещения (что бывает редко) оно возможно впоследствии, несмотря на внешнюю иммобилизацию. При переломах со смещением оперативное лечение абсолютно показано. Возможно применение фиксаторов DCS, специальных пластин, дополнительно – спонгиозных винтов (рис. 30.16).
Лечение переломов проксимального отдела костей голени (41-А). Перелом головки и шейки малоберцовой кости (41-А1) без смещения не сопровождается выраженным болевым синдромом. Лечение консервативное в гипсовой повязке или ортезе в течение 3 – 4 нед с разрешением дозированной нагрузки на ногу через 7–10 сут. Следует помнить о возможности травмы (ушиба, сдавления, разрыва) расположенного рядом малоберцового нерва, при повреждении которого характер лечения определяется именно этой патологией.
Перелом бугристости болыиеберцовой кости (41–А2) является отрывным. При этой травме повреждается разгибательный аппарат коленного сустава, и костный отломок подтягивается вверх прикрепленной к нему связкой надколенника. При переломе без смещения лечение в гипсовой повязке от середины бедра до пальцев стопы в течение 6 нед. При переломе со смещением лечение только оперативное – низведение и фиксация отломка вместе со связкой надколенника к материнскому ложу лавсановыми или проволочными швами с последующей внешней иммобилизацией до 6 нед. При большом костном фрагменте возможно использование шурупа.
Перелом межмыщелкового возвышения большеберцовой кости (41-A3). При этом переломе травмируется суставной хрящ большеберцовой кости, возможно смещение костного фрагмента из-за тяги прикрепленной к нему передней крестообразной связки (ПКС). В ряде случаев происходит разрыв ПКС (полный или частичный). Консервативное лечение в гипсовой повязке может привести к развитию передней нестабильности коленного сустава за счет смещения фрагмента межмыщелкового возвышения и несостоятельности ПКС. При крупном костном фрагменте выполняют его репозицию и фиксацию винтом, при мелкооскольчатом переломе – удаление костных фрагментов с подшиванием ПКС к большеберцовой кости, при разрывах ПКС – ее реконструкцию или протезирование. Артроскопия помогает как своевременно поставить точный диагноз (прежде всего относительно состояния ПКС), так и выполнить основные этапы указанных операций.
Во всех случаях оперативного вмешательства для этой группы переломов существенную помощь оказывает инт-раоперационная артроскопия, позволяющая точно контролировать качество выполнения главной задачи операции (восстановления конгруэнтности суставной поверхности тибиального плато), не прибегая к артротомии. Помимо этого, если при ревизии сустава выявляют сопутствующие внутрисуставные повреждения (менисков, связок), выполняется и артроскопическое хирургическое вмешательство.
Несмотря на возможности погружного остеосинтеза, нельзя умалять роль аппаратов внеочаговой фиксации, нашедших достаточно широкое применение особенно при переломах типа 33-А, 41-В, 41-С. Одна из наиболее удобных конструкций представляет комбинацию спицевого и стержневого аппарата с шарнирным соединением в области коленного сустава. Встречные спицы с упорными площадками, репонирующие стержни позволяют в ряде случаев закрытым способом достичь хорошего стояния костных отломков, восстановить тибиальное плато. В процессе лечения, через 4 – 6 нед (в зависимости от характера перелома), начинают движения в коленном суставе или в аппарате с помощью шарнира, или после частичного демонтажа аппарата.
Артроскопии в лечении внутрисуставных повреждений коленного сустава (в том числе – и переломов) принадлежит исключительная роль. Артроскопическая диагностика сопутствующих перелому внутрисуставных повреждений – практически единственная возможность их раннего выявления и коррекции. Артроскопический контроль репозиции суставных поверхностей существенно снижает травматичность и продолжительность операции, позволяя избежать артротомии, а в некоторых случаях (например, при переломах типа 41-В1) выполнить перкутанныи остеосинтез, не прибегая к кожному разрезу.
Показания ко всем операциям по поводу внутрисуставных повреждений (и особенно – переломов с нарушением конгруэнтности суставных поверхностей) являются экстренными. В то же время не всегда такая экстренная операция может быть адекватно обеспечена (требует уточнения диагноз, отсутствуют необходимые фиксаторы, сложность организации анестезиологического пособия у необследованного пациента, недостаточна квалификация дежурного врача и др.). В таких случаях операцию следует отложить.
Намного лучше отложить операцию, чем выполнить ее неполноценно!
Осложнения.При внутрисуставных переломах травмируется суставной хрящ, что в дальнейшем приводит к прогрессированию посттравматического деформирующего остеоартроза, формированию обширных зон хондромаляции с дегенеративно-некротическими изменениями хрящевой ткани. При неполноценном восстановлении конгруэнтности суставных поверхностей эти процессы существенно ускоряются. Также к прогрессированию деформирующего остеоартроза приводят недиагностированные повреждения менисков, связок коленного сустава.
Всем пациентам с внутрисуставными переломами в реабилитационном периоде необходимы профилактика и лечение посттравматического деформирующего остеоартроза.
Длительная иммобилизация коленного сустава при внутри- и околосуставных переломах гарантированно приводит к формированию стойких контрактур. Для их профилактики необходимо, во-первых, при выборе лечебной тактики предпочесть варианты стабильного остеосинтеза (без необходимости дополнительной внешней фиксации в послеоперационном периоде), во-вторых, стремиться не позже чем через 3 – 4 нед разрабатывать движения в коленном суставе (шарнирные ортезы, а также аппараты внешней фиксации с шарнирным соединением помогают такой разработке, не нарушая иммобилизации).
Переломы проксимального конца большеберцовой кости
Переломы большеберцовой кости тотчас ниже уровня коленного сустава называются переломами проксимального конца большеберцовой кости. Проксимальный конец большеберцовой кости – это ее верхняя расширенная часть, участвующая в образовании коленного сустава.
В дополнение к перелому возможно одновременное повреждение окружающих мягких тканей – кожи, мышц, нервов, кровеносных сосудов и связок. Лечение всех этих повреждений должно выполняться одновременно. Во многих случаях для восстановления прочности, подвижности и стабильности голени, а также снижения риска развития посттравматического остеоартрита лечение таких повреждений хирургическое.
Коленный сустав – это самый крупный несущий нагрузку сустав человеческого тела. Он образован тремя костями: бедренной, большеберцовой и надколенником. Связки и сухожилия как прочные веревки удерживают эти кости вместе. Они же работают и как некие сдерживающие структуры, обеспечивающие возможность одних движений и препятствующие другим. Дополнительную стабильность коленному сустава обеспечивает также форма сочленяющихся суставных поверхностей костей.
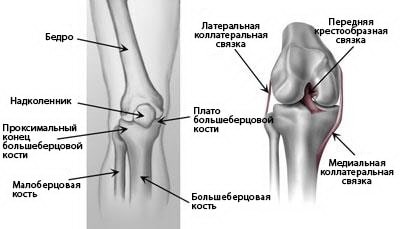
(Слева) Проксимальный конец большеберцовой кости – это верхняя часть кости, участвующая в образовании коленного сустава. (Справа) Связки соединяют бедренную кость с большеберцовой и малоберцовой костями.
Выделяют несколько типов переломов проксимального конца большеберцовой кости. Это могут быть поперечные переломы или переломы с образованием нескольких костных фрагментов (оскольчатые переломы).
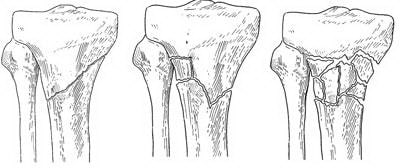
Примеры различных типов переломов проксимального конца большеберцовой кости.
Иногда эти переломы распространяются в коленный сустав, разделяя суставную поверхность большеберцовой кости на несколько отдельных фрагментов. Такие переломы называются внутрисуставными или переломами плато большеберцовой кости.
Верхняя поверхность большеберцовой кости (плато) образована губчатой костью, напоминающей по виду пчелиные соты и более мягкой, чем кость нижележащих отделов большеберцовой кости. Переломы плато большеберцовой кости возникают вследствие давления нижнего конца бедренной кости на более мягкую кость плато наподобие пресса. В результате такого воздействия губчатая кость сминается и поверхность плато погружается вглубь.
Подобное повреждение суставной поверхности может вести к изменению нормальной оси конечности и со временем – развитию остеоартрита, нестабильности и ограничения движений в коленном суставе.
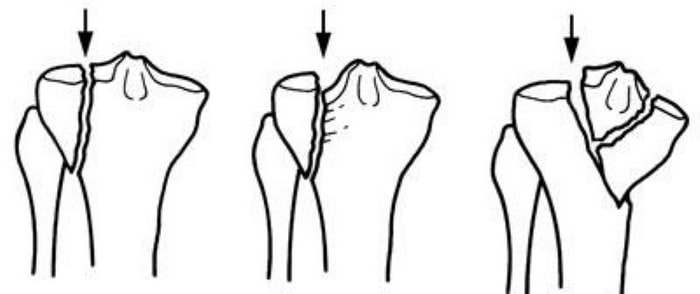
Варианты переломов большеберцовой кости, проникающие в коленный сустав и затрагивающие плато.
Переломы проксимального конца большеберцовой кости могут быть закрытыми, т.е. без повреждения кожных покровов, и открытыми. При открытых переломах костные фрагменты перфорируют кожу либо имеется рана, сообщающаяся с местом перелома. Открытые переломы сопровождаются более значительным повреждением окружающих мышц, сухожилий и связок. Они характеризуются более высоким риском инфекционных осложнений и заживают дольше закрытых.
Переломы проксимального конца большеберцовой кости могут быть результатом стрессовых нагрузок (постепенно формирующийся перелом на фоне необычных и интенсивных физических нагрузок) или патологических изменений самой кости (рак или инфекция). Однако чаще всего эти переломы возникают в результате травмы.
У лиц молодого возраста эти переломы часто являются результатом высокоэнергетической травмы, например, падения со значительной высоты, спортивной травмы или автомобильной аварии.
У лиц пожилого возраста с низким качеством костной ткани такие переломы могут возникать в результате низкоэнергетической травмы (например, падения с высоты собственного роста).
- Боль, усиливающаяся при нагрузке на ногу
- Отек коленного сустава и ограничение движений
- Деформация – коленный сустав может выглядеть не так, как обычно
- Бледность, похолодание стопы – основание подозревать нарушение кровоснабжения
- Онемение стопы или ощущение покалывания – позволяет заподозрить повреждение нервов или слишком сильный отек мягких тканей голени
Если после травмы у вас появились названные симптомы, немедленно обратитесь в ближайшее экстренное приемное отделение.
Доктор расспросит вас о обстоятельствах полученной вами травмы, об имеющихся у вас жалобах и других возможных проблемах со здоровьем, например, нет ли у вас сахарного диабета.
Доктор осмотрит мягкие ткани в области коленного сустава на предмет кровоизлияний, отека, открытых ран, оценит чувствительность и кровообращение голени и стопы.
Дополнительные методы исследования
- Рентгенография. Это наиболее распространенный метод диагностики переломов, который позволяет в т.ч. оценить характер имеющегося перелома.
- Компьютерная томография (КТ). КТ позволяет более точно оценить характер перелома, дает доктору ценную информацию, касающуюся тяжести перелома, и помогает ему выбрать наиболее оптимальную тактику лечения.
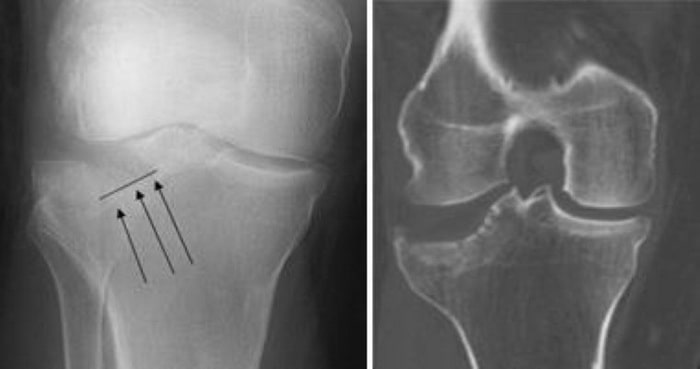
Рентгенографию (слева) и КТ (справа) нередко назначают для оценки локализации перелома и характера смещения костных фрагментов.
- Магнитно-резонансная томография (МРТ). Этот метод исследования используется для визуализации мягких тканей, например, сухожилий и связок. В рутинной диагностике переломов большеберцовой кости этот метод не применяется, однако он позволяет выявить сопутствующие повреждения мягких тканей в области коленного сустава. Кроме того, если у вас есть все признаки перелома плато большеберцовой кости, однако на рентгенограммах его не видно, может быть назначена МРТ. При переломах обычно бывает реакция со стороны окружающего перелом костного мозга, что хорошо видно на МРТ и что означает, что перелом все же есть.
- Другие исследования. Доктор может назначить вам исследования других областей тела, чтобы исключить повреждения и там (голова, грудь, живот, таз, позвоночник, руки, другая нога). Иногда назначаются специальные исследования, помогающие оценить состояние кровообращения конечности.
Лечение переломов проксимального конца большеберцовой кости может быть консервативным и хирургическим. Каждый из этих методов имеет свои преимущества и недостатки.
Решение об оперативном лечении должно приниматься совместно пациентом, членами его семьи и лечащим врачом. Предпочтительный метод лечения выбирается исходя из типа перелома и индивидуальных запросов пациента.
Составляя план лечения, доктор учитывает несколько вопросов, в т.ч. ваши ожидания, образ жизни и состояние вашего здоровья.
У физически активных пациентов хирургическое восстановление сустава обычно является оптимальным методом лечения, позволяющим максимально полно восстановить стабильность и подвижность сустава и минимизировать риск развития посттравматического остеоартрита.
У других пациентов, однако, преимущества хирургического лечения могут быть не так очевидны. Некоторые сопутствующие заболевания или исходные проблемы с нижней конечностью могут свести на нет возможные преимущества операции. В таких случаях операция лишь увеличивает возможные риски для пациента (риски анестезии или инфекции, например).
Открытые переломы. При повреждении кожных покровов в области перелома возможна контаминация перелома бактериальной флорой и развитие инфекции. В таких случаях показано максимально раннее хирургическое лечение, направленное в т.ч. на очищение загрязненных мягких тканей и снижение риска инфекции.
Наружная фиксация. При значительном повреждении мягких тканей (кожи и мышц) в области перелома или если состояние вашего здоровья внушает опасения относительного того, как вы перенесете обширную операцию, доктор может временно наложить вам наружный фиксатор. При этой операции в кости выше и ниже уровня перелома вводятся металлические спицы или стержни, которые фиксируются к аппарату наружной фиксации. Последний представляет собой рамку, удерживающую кости в правильном положении до тех пор, пока вы не будете готовы к операции.

В ранние сроки после травмы и без того поврежденные кожа и мягкие ткани в области перелома могут подвергнуться еще более значительному повреждению в результате операции. В таких случаях с целью временной стабилизации перелома и создания условий для заживления мягких тканей может быть наложен наружный фиксатор.
Компартмент-синдром. В небольшом числе случаев отек мягких тканей голени может быть выраженным настолько, что начинает угрожать кровоснабжению мышц и нервов голени и стопы. Это состояние называется компартмент-синдромом, и оно требуют немедленного хирургического лечения. Во время операции, называемой фасциотомией, выполняются вертикальные разрезы стенок мышечных футляров голени. Эти разрезы оставляются открытыми и закрываются только через несколько дней или недель после операции, когда отек купируется. В некоторых случаях для закрытия таких разрезов необходима кожная пластика.
Консервативное лечение включает иммобилизацию гипсом или брейсом, а также ограничение движений и нагрузки на ногу. В процессе такого лечения доктор периодически будет назначать вам контрольную рентгенографию для оценки сращения костей. Движения в коленном суставе и нагрузка на ногу будут зависеть от типа перелома и особенностей выбранного метода лечения.
Существует несколько методов, позволяющих хирургу добиться восстановления правильного положения костных фрагментов и удержания их в этом положении до наступления сращения.
Внутренняя фиксация. Во время этой операции костные фрагменты сначала возвращаются в свое нормальное положение. В этом положении они удерживаются специальными фиксаторами – интрамедуллярными стержнями или пластинами и винтами.
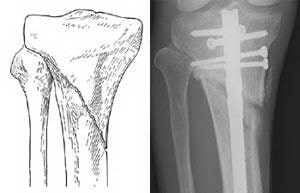
(Слева) Перелом проксимального конца большеберцовой кости. (Справа) Такой же тип перелома, фиксированный интрамедуллярным стержнем.
При переломах проксимальной четверти большеберцовой кости, если линия перелома не проникает в сустав, возможная фиксация как стержнем, так и пластиной. Стержень вводится в костномозговой канал в центре кости, а пластина фиксируется винтами к наружной поверхности кости.
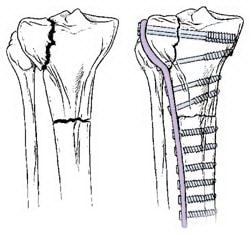
Переломы, проникающие в сустав, обычно требуют стабилизации пластиной. Пластина фиксируется к наружной поверхности кости.
Пластины и винты обычно используются при переломах, проникающих в сустав. Если перелом сопровождается вдавлением суставной поверхности, для восстановления нормальной анатомии и функции сустава необходимо восстановить эту суставную поверхность. После этого обычно образуется дефект кости в области перелома. Такие дефекты заполняются костным материалом, взятым у самого пациента или из костного банка. Также возможно использование синтетических или естественных продуктов, стимулирующих регенерацию кости.
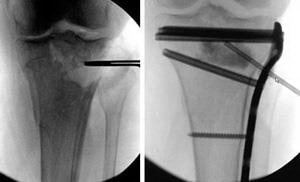
При вдавленных переломах для восстановления сустава необходимо вернуть вдавленный фрагмент не место. Это уменьшает риск развития остеоартрита и нестабильности. После этого в области перелома обычно образуется дефект (слева), который заполняется костью, синтетическими или естественными материалами (справа).
Наружные фиксаторы. В некоторых случаях мягкие ткани в области перелома могут быть повреждены настолько, что использование внутренних методов фиксации не представляется возможным. В таких случаях описанный выше наружный фиксатор может использоваться в качестве окончательного метода лечения и снимается только после сращения перелома.
После операции вы будете испытывать в той или иной мере выраженные болевые ощущения. Это неотъемлемая часть процесса заживления. Врач и медицинские сестры сделают все необходимое, чтобы уменьшить выраженность болевого синдрома и тем самым ускорить процесс вашего восстановления.
С целью обезболивания в послеоперационном периоде применяются различные типы препаратов: опиоиды, нестероидные противовоспалительные препараты и местные анестетики. С тем, чтобы оптимизировать их эффект и снизить потребность в опиоидных анальгетиках препараты могут назначаться в различных комбинациях друг с другом.
Помните, что хотя опиоиды и позволяют эффективно купировать послеоперационный болевой синдром, они являются наркотиками и к ним возможно развитие привыкания. Наркотическая зависимость и передозировка наркотиков давно уже стали социально значимыми проблемами в большинстве развитых стран. Применение опиоидов возможно только по назначению врача. Как только болевой синдром становится менее выраженным, от них лучше отказаться. Если этого не происходит в течение нескольких дней после операции, проблему следует обсудить с лечащим врачом.
Доктор расскажет вам, когда лучше всего начать восстановление движений в коленном суставе для предотвращения его контрактуры. Это зависит от того, как хорошо заживают мягкие ткани в области перелома и насколько прочно фиксированы костные фрагменты.
Раннее восстановление движений иногда начинается с пассивной мобилизации коленного сустава, когда физиотерапевт без вашего участия аккуратно осуществляет движения в суставе либо для этого используется специальный аппарат.
При многооскольчатых переломах или низком качество костной ткани переломы могут срастаться медленней, в связи с чем разрешить мобилизацию суставов доктор может разрешить позже.
Что касается нагрузки на ногу, то чтобы избежать проблем, необходимо четко соблюдать все рекомендации доктора, касающиеся этого вопроса.
Вне зависимости от выбранного метода лечения, консервативного или хирургического, доктор скорее всего запретит вам наступать на ногу до появления первых признаков сращения перелома. Безопасно опираться на ногу можно будет только через 3 месяца или даже позже. В этот период вам придется пользоваться костылями или ходунками. Также для дополнительной стабилизации перелома вам, возможно, придется использовать брейс для фиксации коленного сустава.
Доктор будет регулярно назначать вам контрольную рентгенографию для оценки темпов сращения перелома. При консервативном лечении эти рентгенограммы назначаются в т.ч. для исключения вторичного смещения фрагментов. Когда доктор решит, что перелом уже достаточно стабилен, вы сможете нагружать ногу, однако и в этом случае вы все равно еще будете периодически пользоваться костылями или ходунками.
Когда вы только начнете нагружать ногу, у вас будет чувство, что нога слабая, не держит вас и плохо вас слушается. Это нормально, однако мы все же рекомендуем вам поделиться этой информацией с вашим доктором. Для вас будет подобран план реабилитационных мероприятий, который позволит восстановить нормальную силу мышц и движения в суставах.
Ваш физиотерапевт как тренер будет сопровождать вас на протяжении всего реабилитационного периода. Строго соблюдая все рекомендации и отказавшись от вредных привычек, вы быстро поймете, как на самом деле все хорошо и быстро у вас получается. Например, если вы курите, доктор или физиотерапевт могут порекомендовать вам отказаться от этой привычки. Некоторые врачи считают, что курение мешает нормальному сращению переломов и могут даже порекомендовать профессионалов, которые помогут вам бросить курить.
Поскольку переломы проксимального конца большеберцовой кости могут проникать в коленный сустав, в отдаленным периоде после перелома у пациента могут возникнуть проблемы с этим суставом, связанные с ограничением движений, нарушением стабильности, а также выраженные в виде посттравматического остеоартрита.
Доктор обсудит с вами все вопросы, касающиеся ваших личных проблем, рисков и ожиданий. Также доктор расскажет вам, как ваша травма может повлиять на вашу повседневную жизнь, работу и т.д. в будущем.
Читайте также:


