Профилактика постменопаузного остеопороза что это такое

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Код по МКБ-10
- Эпидемиология
- Факторы риска
- Симптомы
- Формы
- Диагностика
- Что нужно обследовать?
- Как обследовать?
- Какие анализы необходимы?
- Дифференциальная диагностика
- Лечение
- К кому обратиться?
- Профилактика
- Прогноз
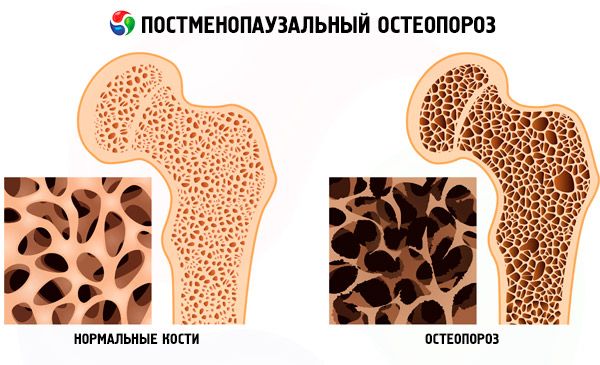
Постменопаузальный остеопороз - мультифакторное системное заболевание скелета, характеризующееся уменьшением костной массы и нарушением микроархитектоники костной ткани, что приводит к повышенной ломкости костей, развивается после естественной или хирургической менопаузы.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Код по МКБ-10
Эпидемиология
Остеопороз занимает 4-е место после сердечно-сосудистых, онкологических заболеваний и болезней органов дыхания. Частота постменопаузального остеопороза в развитых странах составляет 25–40% с преобладанием его среди женщин белой расы. Частота остеопороза у женщин старше 50 лет составляет 23,6%.

[12], [13], [14], [15], [16], [17], [18], [19], [20], [21], [22]
Факторы риска
Обследовать на наличие постменопаузального остеопороза необходимо пациентов, у которых при сборе анамнеза обнаруживают факторы риска развития остеопороза:
- переломы костей в анамнезе;
- наличие остеопороза у близких родственников;
- пожилой возраст;
- низкую массу тела (индекс массы тела менее 20);
- позднее менархе (после 15 лет);
- раннюю менопаузу (до 45 лет);
- двустороннюю овариэктомию (особенно в молодом возрасте);
- длительную (более 1 года) аменорею или периоды аменореи и/или олигоменореи;
- более 3 родов в репродуктивном возрасте;
- длительную лактацию (более 6 мес);
- дефицит витамина D;
- сниженное потребление кальция;
- злоупотребление алкоголем, кофе, курение;
- избыточные физические нагрузки;
- малоподвижный образ жизни.

[23], [24], [25], [26], [27], [28], [29], [30], [31], [32]
Симптомы постменопаузального остеопороза
Симптомы остеопороза достаточно скудные. Заболевание характеризуется болью в позвоночнике, в области таза и большеберцовых костях, переломами губчатых костей (компрессионными переломами позвонков, переломами дистального отдела лучевой кости, лодыжек, шейки бедра). По мере прогрессирования остеопороза происходит деформация тел позвонков, усиливается мышечная слабость, изменяется осанка (формируется кифоз грудного отдела позвоночника), ограничиваются движения в поясничном отделе позвоночника, уменьшается рост.
Формы
Различают первичный и вторичный остеопороз. Первичный остеопороз развивается в климактерическом периоде. Вторичный остеопороз возникает на фоне следующих состояний:
- эндокринных заболеваний (гипертиреоза, гипопаратиреоза, гиперкортицизма, диабета, гипогонадизма);
- хронической почечной недостаточности;
- заболеваний желудочно-кишечного тракта, при которых снижается абсорбция кальция в кишечнике;
- длительной иммобилизации;
- недостаточности питания (дефицит витамина D, сниженное потребление кальция);
- избыточного потребления алкоголя, кофе, курения;
- длительного применения кортикостероидов, гепарина, антиконвульсантов.

[33], [34], [35]
Диагностика постменопаузального остеопороза
- Для подтверждения диагноза остеопороза или остеопении необходимо определить минеральную плотность костной ткани (МПКТ) с помощью костной денситометрии. Золотой стандарт среди методов костной денситометрии - двухэнергетическая рентгеновская денситометрия.
- Существуют также однофотонные денситометры для измерения МПКТ кисти, дистальных отделов костей предплечья и голени. Однако следует учитывать, что показатели МПКТ дистальных отделов костей у большинства женщин в климактерическом периоде мало отличаются от таковых в норме и не всегда отражают возрастные метаболические изменения.
- Ультразвуковая денситометрия пяточной кости также применяется для диагностики остеопороза.
- Рентгенологическая диагностика информативна только при потере более 30% костной массы.
- Биохимические маркеры костной резорбции в моче:
- ионизирующий кальций/креатинин;
- гидроксипролин/креатинин;
- структурные компоненты коллагена I типа (пиридолин и дезоксипирининолин);
- костная щелочная фосфатаза.
- Сывороточный остеокальцин.

[36], [37], [38]
Что нужно обследовать?
Как обследовать?
Какие анализы необходимы?
Дифференциальная диагностика
Дифференциальную диагностику проводят при наличии:
- эндокринных заболеваний (гипертиреоза, гипопаратиреоза, гиперкортицизма, диабета, гипогонадизма);
- хронической почечной недостаточности;
- заболеваний желудочно-кишечного тракта, при которых снижается абсорбция кальция в кишечнике;
- длительной иммобилизации;
- недостаточности питания (дефиците витамина D, сниженном потреблении кальция);
- избыточном приеме алкоголя, кофе, курении;
- длительном применении кортикостероидов, гепарина, антиконвульсантов.

[39], [40], [41], [42], [43], [44], [45]
К кому обратиться?
Лечение постменопаузального остеопороза
Цель лечения постменопаузального остеопороза - блокада процессов резорбции костной ткани и активация процессов ремоделирования (формирования) кости.
При остеопорозе рекомендуют вести активный, здоровый образ жизни с умеренными физическими нагрузками. Особенно необходимо избегать резких движений, падений и подъема тяжестей.
В рацион питания необходимо включать продукты с высоким содержанием кальция (рыбу, морепродукты, молоко), а также исключить алкоголь, кофе и отказаться от курения.
При постменопаузальном остеопорозе проводят патогенетическую системную заместительную гормональную терапию. Также применяют препараты других групп.
- Кальцитонин по 50 МЕ подкожно или внутримышечно через 1 день или по 50 МЕ интраназально 2 раза в день, курс от 3 нед до 3 мес при минимальных симптомах остеопороза или как поддерживающая терапия. При выраженном остеопорозе и переломах позвонков рекомендуют увеличить дозировку до 100 МЕ в день подкожно или внутримышечно 1 раз в день в течение 1 нед, затем по 50 МЕ ежедневно или через день в течение 2–3 нед.
- Бисфосфонаты (этидроновая кислота) по 5–7 мг/кг массы тела в течение 2 нед каждые 3 мес.
- Алендроновая кислота по 1 капсуле 1 раз в нед.
- Кальция карбонат (1000 мг) в сочетании с колекальциферолом (800 МЕ). Препарат показан как для профилактики остеопороза и переломов, так и для комплексной терапии остеопороза в комбинации с кальцитонином илм бисфосфонатом. Прием карбоната кальция с холекальциферолом показан пожизненно.
- Тамоксифен или ралоксифен по 1 таблетке 1 раз в день в течение не более чем 5 лет обычно назначают при раке молочной железы и остеопорозе. Препараты не обладают антиэстрогенным свойством, но оказывают эстрогеноподобное действие на костную ткань, в результате чего увеличивает МПКТ.

[46], [47], [48], [49], [50], [51], [52]
Не применяют при данном заболевании.
Необходимо объяснить пациенту, что восстановить костную ткань труднее, чем ее сохранить. Максимальная костная масса достигается в возрасте 20–30 лет, и 3 основных защитных фактора: физическая активность, полноценное питание и нормальный уровень половых гормонов - выступают необходимым условием ее сохранения.
Терапия постменопаузального остеопороза длительная. Необходимо проводить контроль МПКТ с помощью костной денситометрии 1 раз в год.
Для динамической оценки эффективности лечения рекомендуют определять маркеры образования костной ткани:
- сывороточный остеокальцин;
- изофермент щелочной фосфатазы;
- проколлагеновые пептиды.
Профилактика
Для профилактики остеопороза рекомендуют полноценное питание с достаточным содержанием кальция, отказ от вредных привычек. При недостаточном поступлении кальция с пищей рекомендован дополнительный приём препаратов кальция в сочетании с витамином D3.
Раннее назначение заместительной гормональной терапии в перименопаузе или после тотальной овариэктомии предупреждает постменопаузальный остеопороз, так как ремоделирование костной ткани зависит от уровня половых стероидов (эстрогенов, прогестерона, тестостерона, андростендиона, дегидроэпиандростерона сульфата) в женском организме.

[53], [54], [55], [56], [57], [58], [59], [60], [61], [62], [63], [64], [65]
Прогноз
Сомнительный, так как восстановить костную ткань более сложно, чем ее сохранить. Поддержание достаточного уровня половых гормонов у женщин в климактерическом периоде и адекватная терапия в значительной степени снижают риск прогрессирования постменопаузального остеопороза.

[66], [67], [68], [69], [70], [71]
Остеопороз, возникающий в постменопаузальном периоде – крайне важная и социально значимая проблема современного мира. Прежде, чем перейти к разбору основных принципов терапии этого заболевания, необходимо тщательно разобрать некоторые вопросы.
- Что такое постменопаузальный остеопороз?
- Причины
- Какие факторы предрасполагают к появлению постменопаузального остеопороза?
- Подробный механизм возникновения менопаузального остеопороза
- Какие симптомы указывают на постменопаузальный остеопороз?
- Каким образом проводят диагностику?
- Какие препараты применяют для лечения?
- Бисфосфонаты как главное звено в терапии менопаузального остеопороза
- Азотсодержащие
- Безазотовые
- Правила приема препаратов бисфосфонатов
- Осложнения и побочные эффекты препаратов бисфосфонатов
- Способы профилактики менопаузального остеопороза
Что такое постменопаузальный остеопороз?
Постменопаузальный остеопороз — это хронически прогрессирующее системное, обменное заболевание скелета из-за уменьшения содержания минеральных веществ в костной ткани человека, на фоне возрастного угасания функции яичников.
Это поражение очень коварно, так как внешне практически никак не проявляется. Только на поздних стадиях женщину может беспокоить боль в суставах, спине, пока все не перерастет в частые переломы.
В первые 5 лет после менопаузы костная система теряет почти треть минеральных компонентов, а с учетом увеличения общего возраста населения, проблема менопаузального остеопороза становится все более актуальной.
Причины
Основными причинами развития заболевания принято считать:
- Снижение уровня женских гормонов эстрогенов. Одной из функций гормона эстрогена является участие в регуляции минерального обмена, в том числе метаболизма кальция, являющимся основным элементом опорно-двигательной системы человека. После угасания репродуктивной функции уровень эстрогена в организме понижается, а значит и снижается уровень основного компонента костной системы. В результате она становится пористой, мягкой, перестает выдерживать нагрузки. Это и называется менопаузальным остеопорозом.
- Нерациональное питание. Еще один фактор, важность которого часто недооценена. Специалисты отмечают, что большинство страдающих данной патологией соблюдают крайне неполноценную диету. Такие люди, как правило, употребляют в недостаточном количестве молочные продукты, мясо, зелень, бобы, овощи. Кроме того, они никак не компенсируют этот недостаток, что неизбежно ведет к дефициту кальция в организме.
- Низкий уровень подвижности. С возрастом двигательная активность большинства людей, в том числе женщин, заметно снижается. Причин может быть множество: тяжелые соматические заболевания, лишний вес, последствия травм и неотложных состояний в прошлом. Все это также приводит к уменьшению времени, проводимого на улице, что влечет за собой снижение выработки в организме витамина D, который является необходимым компонентом для успешного усвоения кальция и поддержания плотности костей.
К группам риска относят лиц:
- старше 65 лет;
- у которых рано наступила менопауза;
- злоупотребляющих курением;
- злоупотребляющих алкогольными напитками;
- имеющих гормональные нарушения, особенно нарушения гормонов щитовидной железы, надпочечников, гипофиза;
- имеющих генетическую предрасположенность.
Подробный механизм возникновения менопаузального остеопороза
В костной ткани здорового человека постоянно происходят процессы ремоделинга, то есть перестройки. Клетки непрерывно заново образуют и рассасывают кость. Этот баланс поддерживается рядом гормонов, которые находятся в тесной зависимости друг от друга.
После завершения периода функционирования репродуктивной функции женщины яичники перестают выполнять свои задачи, в том числе и не вырабатывают половые гормоны, в частности эстроген. Синтез эстрогена связан с синтезом кальцитонина, который, в свою очередь, снижает уровень паратгормона.
Паратгормон увеличивает содержание ионов кальция в крови вследствие усиления всасывания его в кишечнике, за счет рассасывания костной ткани и уменьшения выделения его с мочой.
Как говорилось выше, неполноценное питание и недостаточная физическая активность обеспечивают дефицит поступления кальция в организм. Поэтому единственным результатом будет постоянное разрушение кости.
Дополнительными причинами будут являться дефицит витамина D, который напрямую участвует в усвоении кальция; недостаточная функция кишечника из-за неизбежных процессов старения, что является причиной недостаточного всасывания кальция из пищи; малая подвижность, нарушающая адекватное кровоснабжение костей.
Какие симптомы указывают на постменопаузальный остеопороз?

К сожалению, в виду бессимптомности, менопаузальный остеопороз невозможно диагностировать самостоятельно. Как правило, такой диагноз ставится в лечебном учреждении после того, как женщина поступает туда со спонтанным переломом.
Первичные признаки, которые, как правило, игнорируются – боль в пояснице, спине, тазу, ногах, суставах, которая появляется после физических нагрузок и проходит после отдыха, повышенная утомляемость, ночные судороги мышц ног. Со временем эти симптомы беспокоят женщину все чаще.
Несвоевременное обращение к специалисту ведет к спонтанным переломам шейки бедра, предплечий, голеней, грудного отдела позвоночника. Все это в совокупности может привести к тяжелой инвалидизации человека и нарушению его психического здоровья.
Каким образом проводят диагностику?
После сбора анамнеза и выявления факторов риска возникновения менопаузального остеопороза специалист назначает исследования, призванные оценить состояние костной ткани, а также обнаружить в анализах крови признаки ее разрушения.
Наиболее распространенные методы:
- Денситометрия. Проводится с помощью аппарата, действие которого основано на рентгеновском излучении. Он оценивает плотность костной ткани. Такое же исследование доступно с помощью ультразвуковой диагностики, а также с помощью компьютерной томографии. Участки скелета, наиболее подверженные остеопорозу: позвоночник, тазобедренный сустав, тазовые кости, плечевые, лучевые кости, кисти, стопы.
- Биохимический анализ крови. Здесь обращают внимание на количество кальция, фосфора, щелочной фосфатазы, остеокальцина, которые являются прямым доказательством разрушения кости. В некоторых случаях дополнительно проводят анализ мочи на содержание кальция.
- Исследование крови на уровень гормонов. В первую очередь, определяют уровень тиреокальцитонина и паратирина, гормонов щитовидной железы, отвечающих за баланс кальция в организме. Дополнительное исследование содержания половых гормонов позволяет поставить окончательный диагноз менопаузального остеопороза.
Какие препараты применяют для лечения?
Современные методы терапии постменопаузального остеопороза направлены на устранение звеньев патологического процесса. Лекарственные препараты повышают минерализацию костей, приостанавливают процессы резорбции и предотвращают появление осложнений.
- Стимуляторы образования костной ткани. В эту группу входят гормональные и стероидные препараты, минералы. Они воздействуют на звенья гормональной регуляции разрушения костей и стимулируют клетки для образования новой ткани.
- Препараты с многоплановым действием. К ним, в первую очередь, относят препараты кальция в сочетании с витамином D. Такая комбинация способствует адекватному усвоению минерала, что позволяет организму успешно использовать его для построения новой костной ткани. Флавоновые соединения и оссеино-гидроксилатные комплексы тормозят процессы разрушения скелета, угнетая деятельность клеток, ответственных за это.
- Лекарства, предотвращающие механизмы рассасывания костной ткани. Помимо гормональных препаратов, в эту группу входят бисфосфанаты. Также к ней относят гормональные средства: эстрогены и прогестины, кальцитонин.
Если говорить упрощенно, то механизм препаратов бисфосфонатов заключается в подавлении функций остеобластов, клеток, разрушающих костную ткань. То есть они воздействуют на конечное звено остеопороза.
Эти лекарственные средства используются достаточно давно, еще с середины двадцатого века. С тех пор было изобретено множество новых препаратов, которые можно разделить на три поколения.
Применение бисфосфонатов стало возможным и при лечении онкологических заболеваний, так как они способны предотвращать метастазирование опухоли.
Все препараты, основу которых составляют бисфосфонаты, можно разделить на две большие группы:
- безазотовые
- азот-содержащие
Благодаря молекулярной структуре, они имеют особенности в механизме действия, что обусловливает области их применения в терапии менопаузального остеопороза.
Препараты бисфосфонатов, относящиеся к этой группе, в своем составе содержат ряд активных веществ, определяющих их свойства, фармакодинамику и фармакокинетику:
- Алендронат натрия является основой для лекарств второго поколения. Это специфический регулятор метаболизма костной ткани, который имеет негормональную природу. Поэтому препараты бисфосфонатов с данным действующим веществом возможно применять как у мужчин, так и у женщин.
- Ибандроновая кислота (МНН) или ибандронат натрия является основой ряда лекарств третьего поколения. Она показана женщинам, вступившим в осложненную менопаузальную фазу, для профилактики остеопороза, а также в случае патологически высокого содержания ионов кальция к крови. Мужчинам применение бисфосфонатов из данной группы не рекомендуется.
- Золедроновая кислота. Уникальное ее свойство заключается в молекулярном родстве с структурой костной ткани, что обусловливает избирательное действие этих лекарственных средств. Исследования помогли обнаружить, что препараты бисфосфонатов, содержащие золендроновую кислоту, также обладают противоопухолевым действием.
Представители данной группы относятся к первому поколению. Но не стоит думать, что это устаревшие и неэффективные препараты. Применение бисфосфонатов, не содержащих азот, до сих пор широко распространено в практике лечения менопаузального остеопороза.
- Тилудронат натрия. Широко используется в терапии пациентов с деформирующей остеодистрофией и болезнью Педжета. Замедляет разрушение костной ткани, способствует накоплению в ней кальция и фосфатов, увеличивая процент содержания минеральных веществ.
- Этидронат натрия. Назначается при болезни Педжета, остеопорозе, повышении ионов кальция в крови.
- Клодронат. Воздействует на конечные звенья менопаузального остеопороза: угнетает процесс рассасывания костной ткани и препятствует вымыванию кальция из нее. Это соединение способно встраиваться в структуру скелета, меняя его химический состав, укрепляя связи между молекулами.
Данные лекарственные вещества относят к группам сильнодействующих, а потому их назначение, доза и режим приема должны строго контролироваться врачом. Чтобы подобранная терапия была максимально эффективна и не вызвала побочных действий, необходимо придерживаться следующих правил применения бисфосфонатов:
- принимать препарат следует натощак, за полчаса до завтрака;
- обильно запивать таблетки чистой водой;
- в течение часа не принимать горизонтальное положение;
- препараты, содержащие кальций в сочетании с витамином D, употреблять по прошествии 2-3 часов после применения бисфосфонатов.
Любое серьезное заболевание требует действенных и мощных лекарственных средств. Не смотря на высокою эффективность, применение бисфосфонатов не редко сопровождается рядом нежелательных проявлений и возникновением патологических состояний:
- повреждение почечной ткани;
- гипокальциемия, то есть состояние, при котором ионов кальция в крови слишком мало;
- язвенные поражения желудочно-кишечного тракта;
- расстройства пищеварения;
- нарушения работы сердца;
- повышение риска развития остеонекрозов в следствие травмы, в том числе в области челюстей после удаления и лечения зубов;
- аллергические реакции;
- кожные реакции;
- боль в мышцах, общее недомогание, ломота в суставах, повышение температуры тела;
- нарушения зрения.
Способы профилактики менопаузального остеопороза

Как бы банально это ни звучало, но намного проще и дешевле предупредить развитие какого-то патологического состояния, чем лечить его. Основные условия для снижения риска развития остеопороза:
- Поддержание здорового образа жизни. Отказ от курения и алкоголя во многом поспособствует продолжительному сохранению функций всех систем органов.
- Оптимальный режим физических нагрузок. Гиподинамия вызывает развитие дегенеративных процессов в опорно-двигательной системе, в том числе и в костной ткани.
- Сбалансированный рацион. Ежедневно с пищей организм должен получать все необходимые минералы и микроэлементы. Диеты, построенные на уменьшении доли потребляемых жиров, так же могут поспособствовать развитию в более зрелом возрасте остеопороза.
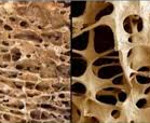
Постменопаузальный остеопороз — патологическая деструкция костной ткани, вызванная системными обменными нарушениями вследствие гипоэстрогении. В половине случаев протекает скрыто и диагностируется после возникновения перелома. Может проявляться болями в крестце, пояснице, межлопаточной области, костях таза, предплечья и голени, искривлением позвоночника, уменьшением роста. Диагностируется при помощи денситометрии, определения уровня кальция, фосфора, маркеров костной резорбции, кальцитонина, паратгормона. Для лечения используют гормональные средства, ингибиторы остеорезорбции, стимуляторы остеосинтеза, препараты кальция и витамина D.
МКБ-10

- Причины
- Патогенез
- Симптомы постменопаузального остеопороза
- Осложнения
- Диагностика
- Лечение постменопаузального остеопороза
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Первичный постменопаузальный остеопороз — наиболее распространенный вариант остеопоретической болезни, составляющий более 85% в структуре этого метаболического заболевания костно-мышечной системы. По данным ВОЗ, денситометрически подтвержденное снижение минеральной плотности костей и нарушение их микроархитектоники наблюдается у 30-33% женщин старше 50 лет. В России частота типичных для остеопороза переломов предплечья составляет более 560 случаев на 100 тысяч пациенток постменопаузального возраста, остеопоретических переломов бедра — свыше 120 на 100 тыс. Социальная значимость патологии определяется ее влиянием на инвалидизацию и смертность пожилых женщин.

Причины
Уменьшение костной массы и нарушение микроархитектоники костей во время постменопаузы связано с инволютивными процессами, происходящими в женском организме, и возрастным изменением стиля жизни. Специалисты в сфере гинекологии подробно изучили причины расстройства и предрасполагающие факторы. К возникновению остеопороза у пожилых женщин приводят:
- Снижение уровня эстрогенов. Женские половые гормоны участвуют в метаболизме кальция — важного структурного компонента костей, обеспечивающего их прочность, обновление и восстановление костной ткани. Гипоэстрогения развивается при недостаточности или угасании функции яичников, медикаментозном подавлении секреции эстрогенов, хирургическом удалении органа у пациенток с опухолями, эндометриозом, внематочной беременностью.
- Нерациональное питание. Дефицит кальция возникает при ограниченном потреблении молокопродуктов, рыбы, диетических сортов мяса, бобовых, зелени, овощей, фруктов на фоне избытка легкоусвояемых углеводов, жиров, кофе, крепкого чая. Подобный рацион отличается низким содержанием кальция, веществ, которые способствуют усвоению минерала организмом, и повышенной концентрацией ингибиторов его всасывания в кишечнике.
- Низкая двигательная активность. С возрастом подвижность женщины уменьшается. Ситуация усугубляется снижением времени естественной инсоляции, наличием избыточного веса, заболеваний и патологических состояний, ограничивающих способность к самостоятельному передвижению, — длительным постельным режимом при лечении хронической соматической патологии, последствиями перенесенных нарушений мозгового кровообращения и инфарктов.
Факторами риска возникновения остеопороза в постменопаузальный период являются возраст, превышающий 65 лет, принадлежность к европеоидной расе, ранний климакс, дефицит массы тела, наличие в анамнезе дисгормональных расстройств, курение, злоупотребление спиртным. Не исключено влияние наследственности – заболевание чаще выявляют у женщин, близкие родственники которых страдали остеопорозом или имели частые переломы. Вероятность поражения костной системы также повышается при более чем трехмесячном приеме глюкокортикоидных препаратов, оказывающих влияние на кальциевый обмен.
Патогенез
При постменопаузальном остеопорозе нарушается баланс между остеосинтезом и остеорезорбцией — основными механизмами ремоделирования костной ткани. На фоне дефицита эстрогенов снижается секреция кальцитонина — гормона щитовидной железы, являющегося функциональным антагонистом паратгормона, повышается чувствительность костной ткани к резорбтивному действию гормона паращитовидной железы. Основной эффект паратгормона — увеличение концентрации кальция в крови за счет усиленного транспорта через кишечную стенку, реабсорбции из первичной мочи и остеорезорбции. Параллельно с этим активируются остеокласты — клетки, разрушающие костную ткань, инсулиноподобные факторы роста 1 и 2, остеопротогерин, трансформирующий β-фактор, колониестимулирующий фактор и другие цитокины, усиливающие костную резорбцию.
Дополнительными элементами патогенеза, способствующими развитию остеопороза, становятся ухудшение всасывания минерала из-за субатрофии кишечного эпителия и дефицита витамина D, для достаточной секреции которого требуется более длительное пребывание на солнце. Снижение двигательной активности в постменопаузальном периоде приводит к уменьшению динамических нагрузок на костно-мышечный аппарат, что также замедляет процессы его ремоделирования. Ситуация усугубляется ухудшением всасывания кальция в кишечнике и его усиленной экскрецией с мочой при приеме глюкокортикоидов, часто применяемых в схемах лечения эндокринных, аутоиммунных, воспалительных и других болезней, которыми страдают пожилые пациентки.
Симптомы постменопаузального остеопороза
Практически у половины женщин заболевание протекает бессимптомно и выявляется только после перелома, вызванного незначительной травмой. В остальных случаях симптоматика прогрессирует постепенно. По мере потери костной массы пациентка начинает ощущать боли в пояснично-крестцовой области, усиливающиеся во время поднятия тяжелых предметов, поворотов, ходьбы. В последующем появляется ощущение тяжести в межлопаточном пространстве, болезненность в тазовом кольце, длинных трубчатых костях голени. Чтобы избавиться от болей и дискомфорта, на протяжении дня требуется дополнительный отдых в положении лежа.
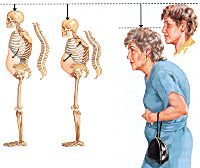
Нарастание интенсивности болезненных ощущений приводит к тому, что со временем они беспокоят больную даже в состоянии покоя. Обычно нарушение осанки и искривление позвоночника сопровождается кифозом. Часто женщины постменопаузального возраста с остеопорозом жалуются на слабость, быструю утомляемость при физических нагрузках. Крайними формами проявления патологии становятся компрессионные переломы нижнегрудных и верхних поясничных позвонков с уменьшением их высоты, спонтанные или возникающие при незначительных нагрузках переломы лодыжек, костей предплечья, шейки бедра. Характерный признак — снижение роста на несколько сантиметров за год.
Осложнения
Наиболее серьезным последствием постменопаузального остеопороза является инвалидизация вследствие искривления позвоночника и частых переломов конечностей, усугубляемых постоянными болевыми ощущениями в костях. Пациентке сложно передвигаться не только на большие расстояния, но и по дому, ухаживать за собой, выполнять простые бытовые действия. Существенное ухудшение качества жизни может спровоцировать эмоциональные расстройства — тревожность, плаксивость, ипохондричность, склонность к депрессивному реагированию. У части женщин с остеопорозом отмечается длительная бессонница.
Диагностика
При выявлении у пациентки постменопаузального возраста компрессионных изменений позвоночника или типичных переломов конечностей в первую очередь необходимо исключить остеопороз. С диагностической целью используют методы, позволяющие оценить архитектонику костной ткани и степень ее насыщенности кальцием, а также обнаружить биохимические маркеры поражения костей. Наиболее информативными являются:
Дифференциальная диагностика проводится с сенильным и вторичным остеопорозом, злокачественными костными опухолями и метастазами в кости, миеломной болезнью, фиброзной дисплазией, болезнью Педжета, обычными травматическими переломами, сколиозом, остеохондропатией позвоночника, периферической нейропатией. При необходимости пациентку консультируют ортопед, травматолог, эндокринолог.

Лечение постменопаузального остеопороза
Основной целью терапии является предотвращение возможных переломов за счет улучшения минерализации и архитектоники костей с одновременным повышением качества жизни пациенток. Для этого применяется комплексная антиостеопоретическая терапия, направленная на различные звенья патогенеза заболевания. Стандартная схема лечения остеопороза, вызванного постменопаузальными изменениями в организме женщины, включает следующие группы препаратов:
- Ингибиторы костной резорбции. Эстрогены, их комбинации с прогестинами или андрогенами предотвращают преждевременное разрушение костей и рекомендуются при сохранении климактерических проявлений в первые годы постменопаузы. При наличии противопоказаний или отказе пациентки от приема половых гормонов возможна их замена фитоэстрогенами, селективными модуляторами эстрогенной активности или рецепторов к эстрогенам. Кроме заместительной гормонотерапии эффект замедления резорбции оказывают кальцитонин, бисфосфонаты, препараты стронция.
- Стимуляторы образования костей. Усилению остеогенеза способствует назначение паратиреоидного гормона, анаболических стероидов, андрогенов, соматотропина, фторидов. Ускоренное ремоделирование костей при применении этих лекарственных средств достигается за счет активации остеобластов, усиления анаболических процессов, стимуляции гидроксилирования. Следует учитывать, что при постменопаузальных расстройствах применение таких препаратов ограничено рядом противопоказаний и возможных осложнений.
- Средства многопланового действия. Минерализация и архитектоника костной ткани улучшается при приеме препаратов кальция, особенно в комбинации с витамином D, что позволяет относить такие средства к категории базовых. Разносторонний эффект на процессы остеогенеза и разрушения костей также оказывают оссеино-гидроксилатный комплекс и флавоновые соединения, которые при минимальной вероятности осложнений эффективно тормозят функцию остеокластов, ответственных за резорбцию и деминерализацию, стимулируя остеобластный остеопоэз.
Результативное лечение остеопороза у женщин постменопаузального возраста невозможно без коррекции образа жизни и диеты. Пожилым больным рекомендованы умеренные физические нагрузки с исключением падений, подъема тяжестей, резких движений. В рацион необходимо добавить продукты, богатые кальцием, — молоко, творог, твердый сыр, бобовые, рыбу, другие морепродукты, отказавшись от злоупотребления кофе и спиртными напитками.
Прогноз и профилактика
Хотя постменопаузальный остеопороз является прогрессирующим заболеванием, регулярное поддерживающее лечение и здоровый образ жизни позволяют существенно уменьшить вероятность переломов. С профилактической целью женщинам в постменопаузе рекомендован прием препаратов кальция, содержащих витамин D, дозированные инсоляции, коррекция диеты, достаточная физическая активность с учетом возрастной нормы, отказ от курения, ограниченное потребление продуктов, содержащих кофеин (кофе, чая, шоколада, колы, энергетиков). При выявлении признаков остеопороза эффективной защитой от нагрузок, провоцирующих переломы, могут стать корсеты и протекторы бедра.
Читайте также:


