При ревматизме в миокарде воспаление
Ревматический миокардит характеризуется поражением мышечной оболочки сердца, и развивается болезнь на фоне протекания ревматизма. При возникновении первых признаков болезни обязательно нужно посетить врача для диагностики и лечения.
Ревматический миокардит всегда возникает по причине ревматической атаки. Эта форма болезни характеризуется тем, что основной жалобой больного являются боли в области сердца. Болезненные проявления носят постоянный, тупой характер. В основном они продолжительные, возникают периодически и усиливаются при физической нагрузке.
Для ревматического миокардита характерно то, что он протекает с нарушением ритма и проводимости сердца. Сердечно-сосудистая недостаточность развивается только в самых запущенных случаях.
Основные формы
Существует несколько форм и видов ревматического миокардита, среди которых нужно выделить такие:
- острая;
- скоротечная;
- хроническая персистирующая;
- хроническая активная.
Острый ревматический миокардит очень быстро развивается, что часто приводит к аритмии и сердечной недостаточности. В некоторых случаях болезнь чревата смертельным исходом. Скоротечная форма миокардита провоцирует нарушение функциональности левого желудочка сердца, что сопровождается разрушением его клеток и кардиогенным шоком.

Хронический персистирующий вид заболевания характеризуется тем, что работа сердечной мышцы сохраняется в полной мере до момента перехода болезни в стадию активного пограничного миокардита. На первоначальных этапах развития отсутствует выраженная симптоматика, в результате чего могут возникнуть осложнения и появиться сердечная недостаточность. Устранить ее невозможно даже после купирования воспаления.
Хроническая активная стадия ревматического миокардита сочетает в себе признаки острой и скоротечной формы. Существует высокий риск развития кардиомиопатии. Очаги воспаления могут сохраняться после полного выздоровления. Иногда болезнь осложняется фиброзом, что сопровождается патологическим разрастанием тканей, а также рубцеванием.
Хроническая форма появляется при отсутствии своевременной диагностики и лечения острого проявления патологии. При хроническом протекании заболевание носит рецидивирующий характер, обостряясь на фоне развития вирусных болезней и наличия многих других провоцирующих факторов.
Классификация по симптоматике
Существуют различные виды ревматического миокардита, различающиеся по клиническим проявлениям, а именно:
- малосимптомный;
- болевой;
- аритмический;
- псевдоклапанный;
- декомпенсационный;
- тромбоэмболический;
- смешанный.
Малосимптомная форма характеризуется тем, что пациента беспокоит незначительная слабость, утомляемость, однако признаки болезни сердца отсутствуют. При болевом виде характерно возникновение болей в области грудины. Они могут носить различный характер и напоминают ишемию.
При декомпенсационном типе отмечаются признаки нарушения кровообращения. Появляется отечность, а также кожа может стать синюшного цвета. Аритмическая форма миокардита обуславливается нарушением ритма сердца. Это может быть аритмия или брадикардия.
Тромбоэмболический тип заболевания характеризуется тем, что при таком виде миокардита существует вероятность образования тромба в легочной артерии и сосудах. При псевдоклапанном миокардите происходит деформация клапанов сердечной мышцы, что проявляется в возникновения шумов в сердце. Смешанный тип может иметь признаки всех типов болезни.
Основные причины
Ревматический миокардит – это достаточно сложная патология, которая возникает через несколько дней после ранее перенесенных инфекционных болезней. Изначально поражаются суставы и мягкие ткани стрептококками. Среди основных факторов, влияющих на развитие болезни, нужно выделить такие:
- специфика антигенных свойств стрептококка;
- ответ организма на иммунном уровне на наличие бактерий;
- генетическая предрасположенность;
- частое поражение болезнетворными микроорганизмами.
Все эти провоцирующие факторы приводят к развитию системных заболеваний, в частности, таких как ревматизм, на фоне которого развивается ревматический миокардит. Обычно инфекция поражает все ткани сердца.

Проявляться эта болезнь может как осложнение инфекции, например, гриппа, ангины, хламидиоза, скарлатины, герпеса. Наиболее тяжелые формы возникают на фоне протекания сепсиса.
Основные симптомы
Симптомы ревматического миокардита могут периодически возникать и пропадать. Зачастую болезнь не имеет никаких выраженных признаков до момента возникновения осложнений. Среди основных симптомов ревматического миокардита можно выделить такие:
- боль;
- одышка;
- небольшое повышение температуры.
Ведущим клиническим симптомом ревматического миокардита является боль в области сердца. Стоит отметить, что она очень редко бывает интенсивной. В основном она ноющая, тянущая, слабо выражена и не вызывает очень сильного беспокойства у пациентов. Помимо этого, человека могут беспокоить также ломота в суставах.

При миокардите одышка не очень сильная и возникает только при физических нагрузках, поэтому человек не всегда обращает внимание на наличие проблемы. Если одышка возникает в состоянии покоя, то нужно обязательно посетить врача для полного обследования. При протекании болезни температура может подниматься до 38 градусов и держаться длительное время. При вялотекущей инфекции температура повышается незначительно.
В случае наличия миокардита могут появляться все эти признаки или только часть их. Клиническая картина во многом зависит от того, насколько сильно распространилась инфекция, и где именно она локализуется. На первоначальных стадиях болезнь протекает практически бессимптомно.
Как выглядит пациент
Внешний вид пациента с миокардитом во многом зависит от того, как именно протекает болезнь, а также от степени ее тяжести. При легком течении и на первоначальной стадии пациента практически не отличить от здорового человека, так как его беспокоит только общая слабость. По мере прогрессирования болезни, при среднетяжелом ее течении и в запущенной стадии у человека наблюдается бледный оттенок кожи, а пальцы и губы синеют.
При декомпенсированной форме отчетливо видно набухание вен на шее, что особенно заметно при физической нагрузке. При ходьбе отмечается выраженная одышка, что заставляет человека периодически останавливаться, чтобы передохнуть. Для этой формы характерно появление отеков ног. При возникновении любых этих признаков нужно посетить врача.
Первые признаки патологии могут проявляться через 3-8 недель после протекания любой инфекционной болезни. Это может быть простуда, грипп, ангина.
Диагностические мероприятия
При ревматическом миокардите диагностика достаточно затруднена, так как в течение длительного времени специфические признаки могут отсутствовать. Диагностика состоит из таких этапов:
- сбор анамнеза;
- лабораторное исследование;
- инструментальное обследование.
Изначально врач собирает анамнез, разговаривает с пациентом, выясняет, какие есть жалобы, причины их появления, а также характер изменения симптомов со временем. Особое внимание уделяется ранее перенесенным болезням, особенно в случае бактериальных и вирусных инфекций.
Осмотр пациента направлен на определение признаков сердечной недостаточности, таких как отечность ног, одышка, синюшность кожи, набухание вен на шее. Затем врач проводит прослушивание легких и сердца. При миокардите отмечается наличие приглушенных тонов. Со стороны легких зачастую отмечается ослабление дыхания в результате того, что происходит застой крови.
Перкуссия подразумевает под собой то, что врач проводит простукивание, чтобы определить границы сердца. Лабораторное и инструментальное обследование считается очень важным этапом диагностики, так как это позволяет точно определить миокардит при его наличии. Для этого показано проведение таких видов обследования:
- электрокардиограмма;
- измерение давления;
- ультразвуковая диагностика;
- рентгенография;
- томография;
- сцинтиграфия;
- анализ крови и мочи.
Для проведения диагностики этой болезни привлекаются разные специалисты, в частности, ревматологи, кардиологи, рентгенологи. Большое значение имеет при ревматическом миокардите микропрепарат сердца, так как можно определить увеличение размеров сердечной мышцы. В данном случае миокард становится более слабым, а створки клапана утолщены. Только после этого можно поставить правильный диагноз.
Особенности лечения
В острый период протекания болезни пациента обязательно госпитализируют в стационар, вне зависимости от того, впервые возникла патология или это обострение. От пациента требуется ограничение физической активности, поэтому важно соблюдать постельный режим. Все эти мероприятия направлены на уменьшение нагрузки на сердце и компенсацию сердечной деятельности.
При проведении терапии очень важно соблюдать специальную диету, которая подразумевает под собой:
- ограничение потребляемой жидкости;
- уменьшение количества соли;
- исключение жареных продуктов, копченостей, выпечки, мяса.
Лечение миокардита направлено на устранение возбудителя болезни, причины воспаления и основной симптоматики. Назначение противовирусных средств, антибиотиков проводится только при подозрении на наличие в организме соответствующего возбудителя. При этом обязательно нужно исключить все признаки хронической инфекции в организме.
При назначении антибактериальных средств желательно изначально определить чувствительность возбудителя к этим препаратам. Устранить воспаление можно при помощи глюкокортикостероидов, противовоспалительных и антигистаминных препаратов. Для устранения внешних признаков болезни назначаются антикоагулянты, антиаритмические средства и лекарства для повышения давления.
Во время проведения терапии обязательно нужно поддерживать миокард, поэтому, доктора назначают препараты, стимулирующие обмен веществ и нормализующие питание сердечной мышцы. Обязательно нужны витаминные комплексы. Продолжительность лечения составляет примерно 4 месяца, а после этого требуется курс реабилитации.
Народные методики
Народные средства являются только вспомогательной терапией в проведении лечения этой болезни. Их можно применять с разрешения врача, чтобы не спровоцировать ухудшения самочувствия. Среди народных средств доктора выделяют такие:
- чеснок;
- травяные сборы;
- березовый сок.

Чеснок считается одним из самых полезных продуктов для сердечной мышцы. Содержащиеся в нем вещества помогают предотвратить инфаркт и образование тромбов. Его можно принимать в свежем виде или приготовить настой. При миокардите полезными будут такие растения:
- боярышник;
- фенхель;
- хвощ;
- пустырник.
Из этих трав можно приготовить настой и принимать в течение дня небольшими порциями. Натуральный березовый сок помогает укрепить миокард и устранить отечность. Чтобы приготовить лекарство, нужно перемешать березовый, лимонный сок, а также мед.
Народные средства имеют накопительный эффект, чтобы добиться положительного результата, нужно принимать их курсами и строго соблюдать дозировку.
Особенности болезни в детском возрасте
Ревматический миокардит у детей отличается диффузным видом пораженного миокарда, что приводит к возникновению застойных процессов в кровеносной системе. Дети болеют намного чаще, чем взрослые, так как их иммунитет еще до конца не сформирован. К развитию патологии приводят частые заболевания, спровоцированные стрептококками. Это может происходить по причине протекания воспаления в организме.
Спровоцировать возникновение болезни могут очаги хронической инфекции, что приводит к сенсибилизации организма. Также немаловажную роль в нарушении иммунной системы играет переутомление, переохлаждение и неправильное питание. Вспышки острой ревматической лихорадки могут быть по причине неправильного применения антибактериальных препаратов.

Среди симптомов ревматического миокардита у детей нужно выделить затрудненное дыхание, повышение температуры, озноб и даже обмороки. Помимо этого, может наблюдаться боль в области грудины. Ведущим клиническим симптомом ревматического миокардита у детей считается болевой синдром в суставах, а также наличие ноющих болей в сердце.
При проведении терапии обязательно требуется соблюдение постельного режима. В качестве медикаментозного лечения применяются антибактериальные средства и противовоспалительные препараты. При неправильной или несвоевременной терапии могут развиваться различного рода осложнения.
Возможные осложнения
Миокардит может приводить к множеству различных последствий. Его протекание зависит от особенностей организма, иммунитета, а также стадии развития болезни. Осложнения могут затрагивать сердце и другие органы. К самым частым последствиям миокардита можно отнести:
- тромбоэмболия;
- асцит;
- сердечная недостаточность;
- кардиосклероз.
Асцит характеризуется накоплением жидкости в брюшной полости. При этом живот увеличивается в размерах, возникает ощущение тяжести и распирания. Тромбоэмболия – тяжелое состояние, при котором происходит закупорка тромбом сосуда или артерии. Кровообращение при этом нарушается, развиваются различного рода осложнения. Если тромб обрывается, то это может привести к вторичной закупорке артерии и смерти больного.
При кардиосклерозе образуется рубцовая ткань, которая со временем разрастается и уменьшает сократительную способность сердца. Самым опасным осложнением считается сердечная недостаточность и внезапная остановка сердца.
Проведение профилактики и прогноз
Правильное питание и соблюдение здорового образа жизни позволяет защитить сердце от различного рода болезней. При своевременном лечении прогноз достаточно хороший. Многие переносят эту болезнь без осложнений. При проведении неправильного лечения патология может перейти в хроническую форму. В таком случае рецидивы будут чередоваться с ремиссиями.
При тяжелом протекании болезни, она может привести к сердечной недостаточности, что повышает риск летального исхода. Чтобы предупредить развитие миокардита, нужно придерживаться основных правил профилактики, которая включает в себя:
- закаливание;
- правильное питание;
- своевременное лечение инфекционных болезней;
- отказ от вредных привычек.
Все эти профилактические меры помогают не только предотвратить развитие миокардита, но и многих других болезней сердца.

Кроме общеизвестного вреда суставам, ревматизм с не меньшим усердием губит и сердце. Когда мишенью становится сердечная мышца, развивается ревматический миокардит, в итоге страдает эволюционный дар миокарда – способность к возбудимости, проводимости и сократимости. Аритмии, блокады, сердечная декомпенсация – неприятный исход воспалительного процесса.
Причины развития
Миокардит – заболевание, связанное с острой ревматической лихорадкой (ОРЛ), которой предшествуют перенесенные за 2 — 3 недели до этого ангина, фарингит, скарлатина, отит и другие болезни, при которых возбудителем выступает β-гемолитический стрептококк группы А (БГС-А).
Таким образом, стрептококковая инфекция и есть причина ревматического миокардита, которая запускает процессы:
По данным Всемирной организации здравоохранения, среди 20 — 50% школьников с острой патологией верхних дыхательных путей имеет место инвазия БГС-А. При этом ревматизмом заболевает не более 3 — 4% из них.
Чтобы развился ревматический миокардит, должны трагически сойтись несколько факторов:
2. Своеобразный иммунный ответ организма на инвазию стрептококка. Дезориентированные антистрептококковые антитела с не меньшим рвением атакуют антигенно идентичные бактериальным агрессорам ткани, в том числе и миокард, принимая их за антигены БГС-А.
3. Подверженность человека к заболеванию. Наличие семейного анамнеза (генетической предрасположенности) увеличивает шансы заполучить ревматизм в три раза.
4. Важным пусковым фактором является сенсибилизация организма. Только повторная атака стрептококков может привести к ОРЛ, что объясняет устойчивость к ней детей младше 3 — 5 лет.
Симптомы патологии
Классическое развитие ревматизма в наше время редкость, его можно наблюдать у 7 — 15 летних детей. С увеличением возраста заболеваемость заметно падает, являясь у взрослых следствием процесса начавшегося в юности. Условно можно выделить три периода:
1. скрытый или латентный, длительностью 2 — 4 недели;
2. острой ревматической лихорадки или клинически очевидной болезни, при вовлечении сердца продолжительностью 8 — 27 недель, без вовлечения – 9 — 16 недель;
3. исхода, когда возможны или полное выздоровление или переход в хроническую ревматическую болезнь сердца.
Обычно через две-три недели после затихания катаральных симптомов поднимается температура, начинаются суставные боли, ночная потливость, слабость, потеря аппетита. Общее самочувствие не страдает. Тяжелое состояние с высокой лихорадкой до 38 — 39 градусов сейчас наблюдается редко.
У современного ревматизма самый частый, а иногда и единственный признак – это ревмокардит, при котором прежде всего страдает миокард. Ревматический миокардит и его симптомы появляются уже на 7 — 10 день. Но если функция левого желудочка не пострадала, то проявления минимальны. Температура, данные анализов даже при продолжающемся воспалении сердечной мышцы могут быть нормальными.
Симптоматика неспецифична. Доминирует астенический синдром, раздражительность сменяется плаксивостью, нарушается сон. Беспокоят неприятные ощущения в области сердца, легкая одышка, слабые сердечные боли, не зависящие от нагрузки, усталость. Появление периферических отеков отражает дисфункцию желудочков.
По распространенности воспалительного процесса ревматический миокардит может быть двух видов:
Первому присущи бурные проявления, обусловленные отеком миокарда на фоне аутоиммунного воспаления. Бывает у детей, у взрослых практически не встречается. Выраженная одышка, длительные сердечные боли, тахикардия присутствуют с самого начала. Обследование выявляет кардиомегалию, различные сердечные шумы, гипотонию с коллапсами, недостаточность кровообращения. Отсутствие должного лечения приводит к кардиосклерозу.
При очаговом миокардите симптоматика крайне скудная, выдать его могут экстрасистолия и атриовентрикулярная блокада или необъяснимая субфебрильная температура.
Симптоматике соответствуют три клинико-анатомические формы ревматического миокардита. Морфологическая картина образцов миокарда, взятых при биопсии, может провести дифференциальную диагностику, определить активность процесса и сделать прогноз. При микроскопическом исследовании различают следующие миокардиты:
- ревматический гранулематозный;
- диффузный межуточный экссудативный;
- очаговый межуточный экссудативный.
О том, какие причины и симптомы имеет ревматизм, смотрите в этом видео:
Почему бывает у детей
Развитие ревматизма среди детей объясняется распространенностью воспалительных респираторных заболеваний, инициированных А-стрептококками. Наличие у ребенка очагов хронической инфекции (тонзиллита, синусита, отита, кариеса, пиелонефрита и др.) приводит к сенсибилизации. Переохлаждение, переутомление, неправильное питание вызывают сбой в неполноценной детской иммунной системе.
Появление штаммов БГС-А, устойчивых к антибиотикам, обусловленное их нерациональным применением, приводит к тому, что даже в развитых странах вновь начинают регистрироваться вспышки острой ревматической лихорадки.
Способствует заболеваемости и самонадеянность родителей при развитии простуды у детей. Занимаются самолечением или, наоборот, игнорируют жалобы ребенка на боли в суставах, списывая их на усталость или ушибы. В таком случае ревматический процесс может быть обнаружен на стадии развития осложнений.
Диагностика
Ранняя диагностика – важнейшее условие для своевременного начала лечения. Для постановки диагноза следует направить усилия на выявление следующих критериев:
Лечение
Лечение при ревматическом миокардите должно одновременно решать несколько задач:
1. Борьба с виновником сердечных проблем – ревматизмом.
2. Уменьшение физической нагрузки, создание щадящего режима для сердца.
3. Коррекция последствий воспалительных реакций в миокарде.
Миокардит с признаками сердечной недостаточности требует строгого постельного режима до компенсации показателей кровообращения и на 1 — 1,5 месяца ограничения подвижности.
Показана диета, которая ограничивает употребление соли и жидкостей, полноценна по белкам и витаминам. Желательны продукты с высоким содержанием калия, например, молочные каши, рисовая и гречневая крупы, курага, изюм, яйца. Прием пищи должен быть 5 — 6 разовым.
Задачами медикаментозной терапии являются подавление стрептококковой инфекции и купирование воспаления в миокарде. Для антибактериальной, противовоспалительной и десенсибилизирующей терапии под врачебным контролем используются антибиотики, нестероидные противовоспалительные средства и глюкокортикостероиды.
Регресс клинических проявлений при лечении наблюдается у 60% больных, но судить о результатах терапии можно только спустя 6 — 12 месяцев.
Возможные последствия
- полное выздоровление отмечено у 30% заболевших;
- у 50% частичное улучшение, наличие очагов миокардиосклероза с дисфункцией левого желудочка или есть стойкие нарушения ритма и проводимости;
- в 15 — 20% наблюдений повторные обострения процесса с развитием кардиосклероза и дилатации, усилением нарушений ритма, утяжелением блокад и сердечной недостаточности;
- смертельный финал наблюдается в 1 — 5 % случаев, связанный с острой сердечной недостаточностью в результате фибрилляций желудочков и тяжелой АВ-блокады (случается у детей с диффузным миокардитом) или из-за нарастания сердечной декомпенсации при дилатационной кардиомиопатии.
Избегать развития ревматического миокардита и связанных с ним осложнений следует еще на этапе инфекции верхних дыхательных путей. Есть 4 клинических признака позволяющих заподозрить стрептококковую инвазию:
- повышенная температура;
- лимфаденопатия (увеличенные и болезненные подчелюстные лимфоузлы);
- гиперемия и отек миндалин с гнойным налетом;
- отсутствие кашля.
Наличие хотя бы трех симптомов должно насторожить родителей, больного и явиться достаточным поводом для визита к врачу. Необходимо своевременно санировать очаги хронической инфекции, чтобы предупредить сенсибилизацию организма. Действенной мерой профилактики остаются закаливание, активный образ жизни, физкультура на свежем воздухе и личная гигиена.
Полезное видео
О том, как лечить ревматизм, смотрите в этом видео:
Пациентов, столкнувшихся с проблемами сердца, интересует, показывает ли точные данные ЭКГ при миокардите. Симптомы и изменения будут видны опытному диагносту, однако дополнительно могут быть назначены другие обследования, например, ЭХО КГ
Патология сердца, которая возникает под рядом внешних факторов, может оказаться хроническим миокардитом. Симптомы основного заболевания помогут найти правильное лечение.
Такая патология, как вирусный миокардит, бывает даже у детей. Этиология базируется на выявлении вирусов-провокаторов, а симптомы помогут своевременно диагностировать заболевание. Какое лечение назначит врач в острой и прочей формах?
Причинами развития ревматического эндокардита становятся инфекции. Есть несколько видов (бородавчатый, например), а также течений заболевания (острое). Важно знать симптомы и лечение, чтобы избежать осложнений для положительного исхода у взрослых и детей.
После перенесенных определенных заболеваний может развиться миокардический кардиосклероз. Эта патология характеризуется сбоями ритма и другими неприятными проявлениями. Лечение требуется начать чем раньше, тем лучше.
Один из видов патологии сердца - миокардит Абрамова-Фидлера, или его еще называют идиопатический. Патология может возникнуть буквально спонтанно и несет серьезную угрозу жизни.
Обнаружить инфекционный миокардит можно у взрослых и детей. Он бывает острый, аллергический, токсический и т.д Важно знать признаки и симптомы, что провести диагностику и начать лечение без потери драгоценного времени.
Заболевание ревмокардит, симптомы которого могут быть нечеткими, возникает преимущественно у детей в возрасте 5-15 лет. Может быть первичным, возвратным, острым или хроническим. Диагностика боли в сердце затруднена ввиду схожести с другими патологиями, лечение в больнице.
Возникает аллергический миокардит не так часто, симптомы слабо выражены. Он проходит в несколько стадий. Лечение подбирается индивидуально. Прогноз благоприятный.
При обнаружении у больного РА митрального стеноза всегда необходимо исключать его ревматическую этиологию, так как сочетание РА с предшествующим ревматическим пороком признается многими авторами. Патогмоничным признаком ревматоидного артрита являются рев
Ревматоидный артрит (РА) — хроническое системное воспалительное заболевание соединительной ткани с прогрессирующим поражением преимущественно периферических (синовиальных) суставов по типу симметричного эрозивно-деструктивного полиартрита с частыми внесуставными проявлениями, среди которых поражение сердца, по данным вскрытия, отмечается в 50-60% случаев [1, 4, 7]. Изменения в сердце при РА в недавнем прошлом выделяли в суставно-сердечную форму заболевания. При поражении суставов, когда заметно снижается физическая активность, сердечная патология часто маскируется, что требует от врача более внимательного и тщательного обследования больного. При этом клинические изменения со стороны сердца, как правило, минимальные и редко выходят на первый план в общей картине основной болезни. Системные проявления РА, в том числе и поражение сердца, определяют прогноз в целом, поэтому важно их раннее распознавание и целенаправленное лечение.
 |
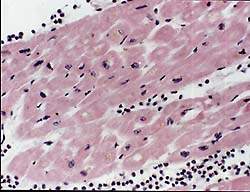
| Рисунок 1. Интерстициальный миокардит, умеренный васкулит. Окр. гематоксилином и эозином. Х 150 |
Частота поражения миокарда при РА в форме миокардита не выяснена. Это обусловлено, с одной стороны, трудностью диагностики миокардита у лиц с ограниченной двигательной активностью, с другой — отставанием клинических проявлений от морфологических изменений сердца [6, 7]. Патология миокарда носит полиморфный характер в связи с наличием различной давности сосудистых поражений [7]. В одних сосудах имеется васкулит, в других — гиалиноз, в третьих — склероз. Характер васкулита может быть пролиферативным и редко пролиферативно-деструктивным. В воспалительном инфильтрате преобладают лимфогистиоцитарные элементы как в периваскулярном пространстве (рис. 1), так и в стенке сосудов. Следует отметить, что при активации основного процесса наблюдается сочетание старых и свежих сосудистых изменений. Наряду с этим встречается очаговый, или диффузный, интерстициальный миокардит, заканчивающийся развитием мелкоочагового кардиосклероза. У больных ревматоидным артритом нередко развивается бурая атрофия миокарда с накоплением липофусцина в кардиомиоцитах (рис. 2). Эти изменения могут являться причиной стенокардии. Патогмоничным признаком ревматоидного артрита являются ревматоидные узелки в миокарде, перикарде и эндокарде в основании митрального и аортального клапанов, в области фиброзного кольца. В исходе узелка развивается склероз, вызывающий формирование недостаточности клапанов. Миокардит проявляется и диагностируется, как правило, на высоте активности основного ревматоидного процесса, то есть при очередном выраженном обострении суставного синдрома.
 |
| Рисунок 2. Интерстициальный миокардит. Отложения липофусцина в перинуклеарных пространствах. Окр. гематоксилином и эозином. Х 400 |
Ведущей жалобой при миокардите в дебюте поражения сердца являются неприятные ощущения в области сердца (кардиалгии), невыраженные, длительные, разлитые и без четкой локализации, как правило, без иррадиации и не купирующиеся нитратами. К основным жалобам относятся сердцебиение, перебои и реже одышка при физической нагрузке. Быструю утомляемость, повышенную потливость и субфебрилитет врачи обычно связывают с очередным обострением РА, а не с кардиальной патологией [3].
При аускультации физикальные данные выявляют тахикардию и ослабление I тона с систолическим шумом, нередко удается выслушать III тон. Как правило, миокардит при РА не склонен к прогрессированию, признаки сердечной недостаточности отсутствуют [4].
При обычном ЭКГ-исследовании могут отмечаться снижение зубцов Т, опущение интервалов ST, небольшие нарушения внутрижелудочковой проводимости. Эти изменения неспецифичны и могут сопровождать различные заболевания. Более характерное для миокардитов замедление атриовентрикулярной проводимости бывает редко.
В литературе описано значительное число наблюдений, когда нарушение ритма сердца служит единственным патологическим симптомом поражения коронарных артерий. Нарушение ритма и проводимости при активном РА существенно чаще определяется при суточном мониторировании ЭКГ и чреспищеводном электрофизиологическом исследовании, чем при обычной ЭКГ. Так,
И. Б. Виноградова [2] при исследовании больных РА с использованием вышеуказанной методики выявила нарушение ритма и проводимости у 60% больных, в том числе предсердную (18%) и желудочковую (10%) экстрасистолию, пароксизмальную тахикардию (4%), мерцательную аритмию (6%), проходящую блокаду правой ножки пучка Гиса (20%) и атриовентрикулярную блокаду II степени (2%). Также было высказано предположение, что депрессия ST, выявляемая при чреспищеводном электрофизиологическом исследовании, является косвенным признаком изменения коронарной микроциркуляции вследствие ревматоидного васкулита. Поэтому у данных больных отмечены высокие уровни циркулирующих иммунных комплексов, ревматоидного фактора, антител к кардиолипину Ig M. Важно отметить, что в этой же группе больных имелись другие признаки васкулита: дигитальный артериит, сетчатое ливедо, синдром Рейно и ревматоидные узелки. Следовательно, если рутинные клинические методы исследования не выявляют достаточно убедительных признаков ревматоидного миокардита, то современные электрофизиологические исследования обнаруживают факты нарушений функции сердца, что указывает на связь этих изменений с активностью ревматоидного процесса. Подтверждением этому может служить положительная динамика изменений под влиянием адекватного лечения основного заболевания, обычно отмечаемая при регрессе суставного синдрома.
Дифференциальная диагностика миокардита и миокардиодистрофии, нередко проводящаяся у больных РА, длительно получающих массивную лекарственную терапию, затруднена, т. к. клинические проявления в том и другом случае близки [5, 6]. Наличие миокардита подтвердит положительная динамика его проявлений под влиянием правильно подобранного и назначаемого в адекватных дозах противоревматического лечения.
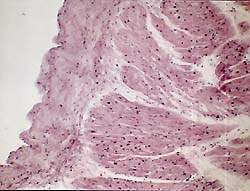 |
| Рисунок 3. Утолщение перикарда. Склероз. Окр. гематоксилином и эозином. Х 150 |
Перикардит является наиболее характерным поражением сердца при РА [1]. Патологоанатомически он выявляется в подавляющем большинстве случаев в виде фиброзного, реже геморрагического перикардита; нередко обнаружение характерных ревматических гранулем. Отличительной особенностью перикардита при ревматоидном артрите является участие в воспалении крупных базофильных гистиоцитов под зоной фибринозных наложений. Глубже формируется грануляционная ткань, содержащая лимфоциты и плазматические клетки, с утолщением перикарда и формированием грубого склероза (рис. 3).
Больной может предъявлять жалобы на боли в области сердца разной интенсивности и длительности. Частота клинической диагностики перикардита различна (20-40%) и зависит в основном от тщательности клинического изучения больного и уровня компетентности клинициста. В большинстве случаев анатомически определяются спайки в полости перикарда и утолщение последнего за счет склеротического процессса, нередко рецидивирующего. Выпот обычно небольшой, без признаков тампонады. Подтверждается, как правило, данными рентгенологического исследования, указывающими на нечеткость и неровность контуров сердца. Шумы трения перикарда непостоянны, выслушиваются далеко не у всех больных, хотя в некоторых случаях остаются длительно в виде перикардиальных щелчков в различные фазы сердечного цикла, что фиксируется качественным ФКГ-исследованием. ЭКГ-изменения у большинства больных неспецифичны для перикардита. Но в случае появления даже умеренного экссудата можно наблюдать снижение вольтажа QRS с положительной динамикой при уменьшении выпота. Перикардиты при РА склонны к рецидивированию. В части случаев перикардиты сопровождаются появлением конкордантных отрицательных зубцов Т на многих ЭКГ-отведениях, что может приводить к постановке ошибочного диагноза инфаркта миокарда. Большое значение в обнаружении РА-перикардитов имеет эхокардиография, позволяющая выявлять изменения перикарда (его уплотнение, утолщение, наличие жидкости) и динамику этих изменений при повторных исследованиях. Во многих случаях ЭХО-изменения перикардита являются неожиданной находкой как для больного, так и для лечащего врача [8].
Эндокардит при РА отмечается значительно реже, чем перикардит. Патологоанатомические данные свидетельствуют о нередком вовлечении в процесс эндокарда, в том числе клапанного, в виде неспецифических воспалительных изменений в створках и клапанном кольце, а также специфических гранулем. У большинства больных вальвулит протекает благоприятно, не приводит к значительной деформации створок и не имеет ярких клинических проявлений. Однако у некоторых больных течение вальвулита может осложняться деформацией створок и сопровождаться выраженной недостаточностью пораженного клапана, чаще митрального, что диктует необходимость хирургической коррекции порока. Обычно эндокардит сочетается с миокардитом и перикардитом. В литературе обсуждается возможность образования стенозов митрального и аортального клапанов, но единого мнения по этому вопросу нет [6]. При обнаружении у больного РА митрального стеноза всегда необходимо исключать ревматическую этиологию его, т. к. сочетание РА с предшествующим ревматическим пороком признается многими авторами [4].
С целью изучения характера клапанной патологии сердца при РА проанализированы результаты лечения 297 больных с достоверным РА по критериям АРА. Анализ показал, что чаще всего — в 61,6% случаев — имеет место митральная регургитация. При этом у 17,2% больных она была умеренной или выраженной. У 152 (51,2%) больных полипроекционное ЭХО-КГ-исследование структурных изменений створок клапанов не выявило. Более детальный анализ позволил выделить в отдельную группу 14 больных, которые имели в анамнезе ревматизм и ревматический порок сердца. РА эти больные заболели за 1–24 года до исследования (в среднем через 8,9 года). 7 человек из них имели характерные признаки ревматического митрального стеноза (у 3 — выраженного) в сочетании с митральной регургитацией разной выраженности и признаки аортального порока, который у 1 больной был диагностирован как сочетанный. У 2 больных митральный порок был в виде умеренной митральной недостаточности и комбинировался с недостаточностью аортального клапана. У 3 больных выявлены признаки ревматической недостаточности митрального клапана. У 2 больных отмечался выраженный сочетанный аортальный порок в комбинации с относительной недостаточностью митрального клапана.
Таким образом, наши данные подтверждают возможность заболевания РА лиц, ранее болевших ревматизмом и имеющих ревматические пороки сердца.
В отдельную группу были выделены 38 больных (средний возраст 58,7 года, давность РА 12,8 года) с наличием структурных изменений клапанного аппарата сердца в виде тотального краевого утолщения створок или отдельных очагов утолщения, нередко достигающих больших величин (13х6 мм), признаков кальциноза и ограничения подвижности створок. Створки митрального кольца оказались измененными у 19, аортального — у 33, трикуспидального — у 1 больной, причем у 16 пациентов были сочетанные изменения митрального и аортального клапанов, у 1 — митрального и трикуспидального. У 17 из 19 больных структурные изменения митральных створок сопровождались митральной регургитацией.
У 17 из 33 больных с изменениями аортальных створок диагностировалась аортальная регургитация, при этом у 12 она была умеренной или выраженной. У 16 больных, в том числе у 2 с признаками кальциноза, имел место склероз аортальных створок без нарушения функции клапана, что нашло свое подтверждение и неизмененным трансаортальным кровотоком. У 1 больной со значительным утолщением створок и умеренной аортальной регургитацией имелось ограничение открытия их (1-2 см) и повышение трансаортального градиента давления, т. е. признаки аортального стеноза. И еще у 1 больной 33-летнего возраста был диагностирован врожденный двухстворчатый аортальный клапан с признаками умеренной аортальной регургитации. Выраженная трикуспидальная регургитация была диагностирована у 3 больных с очаговым утолщением трикуспидальных створок, причем у 1 из них было диагностировано легочное сердце как осложнение ревматоидного поражения легких.
Возникает вопрос: все ли обнаруженные изменения у этой группы, состоящей из 33 больных, являются следствием РА? Анализ наших данных показал, что большинство больных этой группы были в возрасте 51–74 лет. У 19 из них диагностировалась артериальная гипертензия, имелись признаки ишемической болезни сердца, 4 больных перенесли инфаркт миокарда, 1 — острое нарушение мозгового кровообращения. Результаты исследования показали, что у лиц с высокими цифрами артериального давления изменения клапанного аппарата были более выраженными, и только у них диагностировался кальциноз митрального клапана и/или аортального клапана, признаки аортальной регургитации, гипертрофия стенки левого желудочка и межжелудочковой перегородки, а также утолщение стенок аорты с признаками дилятации и диастолическая дисфункция левого желудочка. Выявленные ЭХО-КГ-изменения в этой группе больных не отличаются от таковых при атеросклеротическом кардиосклерозе, атеросклерозе аорты и являются классическими. Поэтому в этой группе больных не представляется возможным исключить атеросклеротический генез пороков сердца. Вместе с тем вполне вероятно, что собственно ревматоидное поражение клапанов может служить тем благоприятным фоном, на котором в дальнейшем развиваются выраженные структурные изменения створок, патология которых доминирует как в клинической, так и в ЭХО-КГ-картине атеросклеротического поражения клапанов сердца. В каждом случае вопрос о генезе порока при РА требует учета всех имеющихся клинических данных.
1. Балабанова Р. М. Ревматоидный артрит. В кн.: Ревматические болезни (руководство по внутренним болезням)/ Под ред. В. А. Насоновой и Н. В. Бунчука. — М.: Медицина, 1997. С. 257-295.
2. Виноградова И. Б. Нарушение сердечного ритма и проводимости у больных ревматоидным артритом// Автореф. дис. . канд. мед. наук. М., 1998. С. 21.
3. Елисеев О. М. Амилоидоз сердца// Тер. арх. 1980. № 12. С. 116-121.
4. Котельникова Г. П. Поражение сердца при ревматоидном артрите// В сб.: Ревматоидный артрит. — М.: Медицина, 1983. С. 89-90.
5. Котельникова Г. П., Лукина Г. В., Муравьев Ю. В. Кардиальная патология при вторичном амилоидозе у больных ревматическими заболеваниями// Клин. ревматол. 1993. № 2. С. 5-8.
6. Немчинов Е. Н., Каневская М. З., Чичасова Н. В. и др. Пороки сердца у больных ревматоидным артритом (результаты многолетнего проспективного клинико-эхокардиографического исследования)// Тер. арх. 1994. № 5. С. 33-37.
7. Раденска-Лоповок С. Г. Морфологические методы исследования и диагностики в ревматологии В кн.: Ревматические болезни (руководство по внутренним болезням) под ред. В. А. Насоновой и Н. В. Бунчука. М.: Медицина, 1997. С. 80-94.
8. Цурко В.В. Асептический некроз головок бедренных костей при ревматоидном артрите и системной красной волчанке. Клинико-инструментальная диагностика и исходы: Автореф. дис. . д-ра мед. наук. М., 1997. С. 50
Читайте также:


