При красной волчанке может быть крапивница

Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Диагностика красной волчанки
Диагноз системной красной волчанки выставляется на основании особых разработанных диагностических критериев, предложенных Американской ассоциацией ревматологов или отечественной ученой Насоновой. Далее, после выставления диагноза на основании диагностических критериев, производят дополнительные обследования – лабораторные и инструментальные, которые подтверждают правильность диагноза и позволяют оценить степень активности патологического процесса и выявить пораженные органы.
В настоящее время наиболее часто используют диагностические критерии Американской ассоциации ревматологов, а не Насоновой. Но мы приведем обе схемы диагностических критериев, поскольку в ряде случаев отечественные врачи для диагностики волчанки используют именно критерии Насоновой.

Диагностические критерии Американской ассоциации ревматологов следующие:
- Высыпания в области скул на лице (имеются плоские или слегка приподнимающиеся над поверхностью кожи красные элементы сыпи, распространяющиеся на носогубные складки);
- Дискоидные высыпания (приподнятые над поверхностью кожи бляшки с "черными точками" в порах, шелушением и атрофическими рубцами);
- Фотосенсибилизация (появление высыпаний на коже после пребывания на солнце);
- Язвы на слизистой оболочке ротовой полости (безболезненные язвенный дефекты, локализованные на слизистой рта или носоглотки);
- Артрит (поражение двух или более мелких суставов, характеризующееся болью, припухлостью и отеком);
- Полисерозит (плеврит, перикардит или неинфекционный перитонит в настоящем или прошлом);
- Поражение почек (постоянное присутствие в моче белка в количестве более 0,5 г в сутки, а также постоянное наличие в моче эритроцитов и цилиндров (эритроцитарных, гемоглобиновых, зернистых, смешанных));
- Неврологические расстройства: судороги или психоз (бред, галлюцинации), не обусловленные приемом лекарственных средств, уремией, кетоацидозом или дисбалансом электролитов;
- Гематологические нарушения (гемолитическая анемия, лейкопения с количеством лейкоцитов в крови менее 1*10 9 , лимфопения с количеством лимфоцитов в крови менее 1,5*10 9 , тромбоцитопения с количеством тромбоцитов менее 100*10 9 );
- Иммунологические нарушения (антитела к двуспиральной ДНК в повышенном титре, наличие антител к Sm-антигену, положительный LE-тест, ложноположительная реакция Вассермана на сифилис в течение полугода, наличие антиволчаночного коагулянта);
- Повышение титра АНА (антинуклеарных антител) в крови.
Критерии красной волчанки Насоновой включают в себя большие и малые диагностические критерии, которые приведены в таблице ниже:
| Большие диагностические критерии | Малые диагностические критерии |
| "Бабочка на лице" | Температура тела выше 37,5 o С, держащаяся дольше 7 дней |
| Артрит | Беспричинное похудение на 5 и более кг за короткий срок и нарушение питания тканей |
| Люпус-пневмонит | Капилляриты на пальцах |
| LE-клетки в крови (менее 5 на 1000 лейкоцитов – единичные, 5 – 10 на 1000 лейкоцитов – умеренное количество, и больше 10 на 1000 лейкоцитов – большое количество) | Высыпания на кожном покрове по типу крапивницы или сыпи |
| АНФ в высоких титрах | Полисерозиты (плеврит и кардит) |
| Синдром Верльгофа | Лимфаденопатия (увеличение лимфатических протоков и узлов) |
| Кумбс-положительная гемолитическая анемия | Гепатоспленомегалия (увеличение размеров печени и селезенки) |
| Люпус-нефрит | Миокардит |
| Гематоксилиновые тельца в кусочках тканей различных органов, взятых в ходе биопсии | Поражение ЦНС |
| Характерная патоморфологическая картина в удаленной селезенке ("луковичный склероз"), в образцах кожи (васкулит, иммунофлуоресцентное свечение иммуноглобулинов на базальной мембране) и почек (фибриноид капилляров клубочков, гиалиновые тромбы, "проволочные петли") | Полиневриты |
| Полимиозит и полимиалгии (воспаление и боли в мышцах) | |
| Полиартралгии (боли в суставах) | |
| Синдром Рейно | |
| Ускорение СОЭ более 200 мм/час | |
| Уменьшение количества лейкоцитов в крови менее 4*10 9 /л | |
| Анемия (уровень гемоглобина ниже 100 мг/мл) | |
| Уменьшение количества тромбоцитов ниже 100*10 9 /л | |
| Увеличение количества глобулиновых белков более 22% | |
| АНФ в низких титрах | |
| Свободные LE-тельца | |
| Положительная реакция Вассермана при подтвержденном отсутствии сифилиса |
Диагноз красной волчанки считается точным и подтвержденным при сочетании каких-либо трех больших диагностических критериев, причем один из них обязательно должен быть или "бабочка", или LE-клетки в большом количестве, а два других – любые из вышеуказанных. Если у человека имеются только малые диагностические признаки или они сочетаются с артритом, то диагноз красной волчанки считается только вероятным. В этом случае для его подтверждения необходимы данные лабораторных анализов и дополнительных инструментальных обследований.
Вышеприведенные критерии Насоновой и Американской ассоциации ревматологов являются основными в диагностике красной волчанки. Это означает, что диагноз красной волчанки выставляется только на их основании. А любые лабораторные анализы и инструментальные методы обследования являются только дополнительными, позволяющими оценить степень активности процесса, количество пораженных органов и общее состояние организма человека. На основании только лабораторных анализов и инструментальных методов обследования диагноз красной волчанки не выставляется.
В настоящее время в качестве инструментальных методов диагностики при красной волчанке могут использоваться ЭКГ, ЭхоКГ, МРТ, рентген органов грудной клетки, УЗИ и т.д. Все эти методы позволяют оценить степень и характер повреждений в различных органах.
Среди лабораторных анализов для оценки степени интенсивности процесса при красной волчанке используются следующие:
- Антинуклеарные факторы (АНФ) – при красной волчанке обнаруживаются в крови в высоких титрах не выше 1 : 1000;
- Антитела к двуспиральной ДНК (анти-dsДНК-АТ) – при красной волчанке обнаруживаются в крови у 90 – 98% больных, а в норме отсутствуют;
- Антитела к гистоновым белкам – при красной волчанке обнаруживаются в крови, в норме отсутствуют;
- Антитела к Sm-антигену – при красной волчанке обнаруживаются в крови, а в норме отсутствуют;
- Антитела к Ro/SS-A – при красной волчанке обнаруживаются в крови, если имеется лимфопения, тромбоцитопения, фоточувствительность, фиброзлегких или синдром Шегрена;
- Антитела к La/SS-B – при красной волчанке обнаруживаются в крови при тех же условиях, что и антитела к Ro/SS-A;
- Уровень комплемента – при красной волчанке уровень белков комплемента в крови снижен;
- Наличие LE-клеток – при красной волчанке обнаруживаются в крови у 80 – 90% больных, а в норме отсутствуют;
- Антитела к фосфолипидам (волчаночный антикоагулянт, антитела к кардиолипину, положительная реакция Вассермана при подтвержденном отсутствии сифилиса);
- Антитела к факторам свертывания VIII, IX и XII (в норме отсутствуют);
- Повышение СОЭ более 20 мм/час;
- Анемия;
- Лейкопения (снижение уровня лейкоцитов в крови менее 4*10 9 /л);
- Тромбоцитопения (снижение уровня тромбоцитов в крови менее 100*10 9 /л);
- Лимфопения (снижение уровня лимфоцитов в крови менее 1,5*10 9 /л);
- Повышенные концентрации в крови серомукоида, сиаловых кислот, фибрина, гаптоглобина, С-реактивного белка циркулирующих иммунных комплексов и иммуноглобулинов.
Диагностика красной волчанки, анализы. Как отличить красную волчанку от псориаза, экземы, склеродермии, лишая и крапивницы (рекомендации врача-дерматолога) – видео
Лечение системной красной волчанки
Основными препаратами в терапии красной волчанки являются глюкокортикостероидные гормоны (Преднизолон, Дексаметазон и др.), которые применяются постоянно, но в зависимости от активности патологического процесса и тяжести общего состояния человека изменяют их дозировку. Основным глюкокортикоидом в лечении волчанки является Преднизолон. Именно этот препарат является средством выбора, и именно для него рассчитаны точные дозировки для различных клинических вариантов и активности патологического процесса заболевания. Дозировки для всех остальных глюкокортикоидов вычисляются на основании дозировок Преднизолона. Ниже в списке приведены дозировки других глюкокортикоидов, эквивалентные 5 мг Преднизолона:
- Бетаметазон – 0,60 мг;
- Гидрокортизон – 20 мг;
- Дексаметазон – 0,75 мг;
- Дефлазакорт – 6 мг;
- Кортизон – 25 мг;
- Метилпреднизолон – 4 мг;
- Параметазон – 2 мг;
- Преднизон – 5 мг;
- Триамцинолон – 4 мг;
- Флурпреднизолон – 1,5 мг.
Так, при первой степени активности патологического процесса Преднизолон применяют в лечебных дозировках 0,3 – 0,5 мг на 1 кг массы тела в сутки, при второй степени активности – по 0,7 – 1,0 мг на 1 кг веса в сутки, а при третьей степени – по 1 – 1,5 мг на 1 кг массы тела в сутки. В указанных дозах Преднизолон применяют в течение 4 – 8 недель, а далее снижают дозировку препарата, но полностью его прием никогда не отменяют. Дозировку сначала снижают по 5 мг в неделю, затем по 2,5 мг в неделю, еще через некоторое время по 2,5 мг в 2 – 4 недели. В общей сложности дозировку снижают таким образом, чтобы через 6 – 9 месяцев после начала приема Преднизолона его доза стала поддерживающей, равной 12,5 – 15 мг в сутки.
При волчаночном кризе, захватывающем несколько органов, глюкокортикоиды вводят внутривенно в течение 3 – 5 дней, после чего переходят на прием препаратов в таблетках.
Поскольку глюкокортикоиды являются основными средствами терапии волчанки, то их назначают и применяют в обязательном порядке, а все остальные лекарственные препараты используют дополнительно, подбирая их в зависимости от выраженности клинической симптоматики и от пораженного органа.

Так, при высокой степени активности красной волчанки, при волчаночных кризах, при тяжелом люпус-нефрите, при выраженном поражении ЦНС, при частых рецидивах и нестойкости ремиссии, помимо глюкокортикоидов, применяют цитостатические иммунодепрессанты (Циклофосфамид, Азатиоприн, Циклоспорин, Метотрексат и др.).
При тяжелом и распространенном поражении кожного покрова применяют Азатиоприн в дозировке 2 мг на 1 кг массы тела в сутки в течение 2 месяцев, после чего дозу снижают до поддерживающей: 0,5 – 1 мг на 1 кг веса в сутки. Азатиоприн в поддерживающей дозировке принимают в течение нескольких лет.
При тяжелом люпус-нефрите и панцитопении (уменьшении общего количества тромбоцитов, эритроцитов и лейкоцитов в крови) применяют Циклоспорин в дозировке 3 – 5 мг на 1 кг массы тела.
При пролиферативном и мембранозном волчаночном нефрите, при тяжелом поражении ЦНС применяют Циклофосфамид, который вводят внутривенно в дозировке по 0,5 – 1 г на м 2 поверхности тела по одному разу в месяц в течение полугода. Затем в течение двух лет препарат продолжают вводить в той же дозировке, но по одному разу в три месяца. Циклофосфамид обеспечивает выживаемость больных, страдающих люпус-нефритом, и помогает контролировать клинические симптомы, на которые не действуют глюкокортикоиды (поражение ЦНС, легочные кровотечения, легочной фиброз, системный васкулит).
Если красная волчанка не поддается терапии глюкокортикоидами, то вместо них применяют Метотрексат, Азатиоприн или Циклоспорин.
При низкой активности патологического процесса с поражением кожи и суставов в терапии красной волчанки применяют аминохинолиновые препараты (Хлорохин, Гидроксихлорохин, Плаквенил, Делагил). В первые 3 – 4 месяца препараты применяют по 400 мг в сутки, а затем по 200 мг в сутки.

При волчаночном нефрите и наличии антифосфолипидных тел в крови (антитела к кардиолипину, волчаночный антикоагулянт) применяют препараты группы антикоагулянтов и антиагрегантов (Аспирин, Курантил и др.). В основном используют ацетилсалициловую кислоту в маленьких дозах – 75 мг в сутки в течение длительного времени.
Лекарства группы нестероидных противовоспалительных средств (НПВС), такие, как Ибупрофен, Нимесулид, Диклофенак и др., применяются в качестве препаратов для облегчения боли и купирования воспаления при артритах, бурситах, миалгиях, миозитах, умеренной выраженности серозита и лихорадке.
Помимо лекарственных препаратов, для лечения красной волчанки применяют методы плазмафереза, гемосорбции и криоплазмосорбции, которые позволяют удалить из крови антитела и продукты воспаления, что существенно улучшает состояние больных, снижает степень активности патологического процесса и уменьшает скорость прогрессии патологии. Однако данные методы являются только вспомогательными, и потому могут применяться исключительно в сочетании с приемом лекарственных средств, а не вместо них.
Для лечения кожных проявлений волчанки необходимо наружно использовать солнцезащитные крема с UVA и UVB-фильтрами и мази с топическими стероидами (Фторцинолон, Бетаметазон, Преднизолон, Мометазон, Клобетазол и др.).
В настоящее время, помимо указанных способов, в лечении волчанки применяют препараты группы блокаторов фактора некроза опухоли (Инфликсимаб, Адалимумаб, Этанерцепт). Однако данные препараты применяют исключительно в качестве пробного, экспериментального лечения, поскольку на сегодняшний день они не рекомендованы Минздравом. Но полученные результаты позволяют считать блокаторы фактора некроза опухоли перспективными препаратами, так как эффективность их применения выше, чем глюкокортикоидов и иммунодепрессантов.
Помимо описанных препаратов, применяемых непосредственно для лечения красной волчанки, при данном заболевании показан прием витаминов, соединений калия, мочегонных и гипотензивных препаратов, транквилизаторов, противоязвенных и других средств, уменьшающих выраженность клинической симптоматики со стороны различных органов, а также восстанавливающих нормальный обмен веществ. При красной волчанке можно и нужно применять дополнительно любые препараты, которые улучшают общее самочувствие человека.
При красной волчанке рекомендуется избегать курортного и физиотерапевтического лечения, поскольку они могут провоцировать обострение заболевания.
Лечение системной красной волчанки. Обострение и ремиссия болезни. Препараты при красной волчанке (рекомендации врача) – видео
Прогноз при системной красной волчанке
Прогноз при системной форме красной волчанке с подострым и хроническим течением – благоприятный. В течение 10 лет после постановки диагноза выживают 80% пациентов, а в течение 20 лет – 60%. Прогноз при системной форме волчанки с острым течением – неблагоприятный, поскольку выживаемость в течение 5 лет составляет 60%.
Прогноз при кожных формах волчанки – благоприятный, поскольку в течение 20 лет выживают примерно 80% пациентов.
Однако следует помнить, что смертность среди людей, страдающих красной волчанкой, в среднем в три раза выше, чем в популяции. Причем в первые годы после выявления заболевания смерть, как правило, наступает вследствие тяжелого поражения внутренних органов или инфекций, а при длительном течении – от атеросклероза и закупорки сосудов.
В целом при своевременном распознавании волчанки и адекватной терапии прогноз для жизни – благоприятный.
Красная волчанка – продолжительность жизни
В среднем люди живут после постановки диагноза "красная волчанка" по 10 – 15 лет, однако имеются случаи выживаемости и по 25 – 30 лет.
Красная волчанка: пути заражения, опасность болезни, прогноз, последствия, продолжительность жизни, профилактика (мнение врача) – видео
• Дискоидная красная волчанка (ДКВ) развивается у 25% пациентов с системной красной волчанкой, однако может наблюдаться и при отсутствии каких либо клинических признаков этого заболевания. Пациенты только с кожной дискоидной красной волчанкой подвержены 5-10% риску развития системной красной волчанкой, которая в типичных случаях характеризуется умеренным течением. Кожные очаги ДКВ обычно медленно расширяются (при этом по периферии очага наблюдается активный воспалительный процесс), а затем регрессируют, оставляя в центре запавший рубец, атрофию, телеангиэктазии и гипопигментацию. Соотношение женщин и мужчин, больных (ДКВ), составляет 2:1.
• Многие признаки и симптомы красной волчанки вызваны циркулирующими иммунными комплексами или прямым воздействием антител на клетки.
• Существует генетическая предрасположенность к системной красной волчанке. Процент конкордантности у монозиготных близнецов составляет 25-70%. Если мать страдала системной красной волчанкой (СКВ), риск развития этого заболевания у ее дочери составляет 1:40, у сына - 1:250.
• Системная красноая волчанка (СКВ) имеет интермиттирующее течение - периоды ремиссии прерываются обострениями. Патологические изменения органов нередко прогрессируют.
• В некоторых случаях волчаночная сыпь может возникать у новорожденного при наличии приобретенных антител, передавшихся от матери, страдающей активной системной красной волчанки (СКВ), через плаценту.
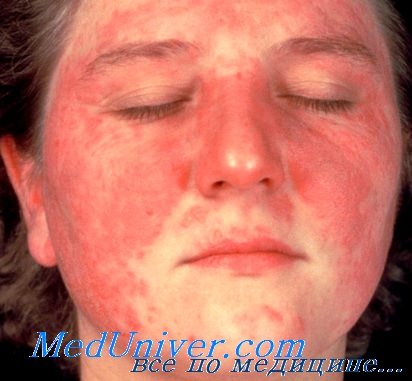
• Системная красная волчанка (СКВ) является хроническим рецидивирующим потенциально смертельным воспалительным заболеванием, диагностика которого нередко затруднена. Это аутоиммунное заболевание с поражением различных систем организма клинически определяется действием ассоциированных аутоантител, направленным против клеточных ядер. Единый диагностический признак или маркер отсутствует. Точный диагноз очень важен, поскольку адекватное лечение снижает заболеваемость и смертность.
• Системная красная волчанка (СКВ) очень часто проявляется сочетанием различных конституциональных симптомов. Между возникновением симптомов и установлением диагноза в среднем проходит пять лет.
- Дискоидная сыпь, представленная эритематозными, выступащими над поверхностью кожи бляшками с плотно прилегающими кератотическими чешуйками и фолликулярными пробками. В старых очагах может наблюдаться атрофическое рубцевание.
- Язвы, часто возникающие на носу, во рту или влагалище (обычно безболезненные).
- Плевриты, сопровождающиеся выраженной болезненностью и шумом трения плевры или плевральным выпотом.
- Перикардиты, подтвержденные данными ЭКГ, шумом трения перикарда или признаками гидроперикарда.
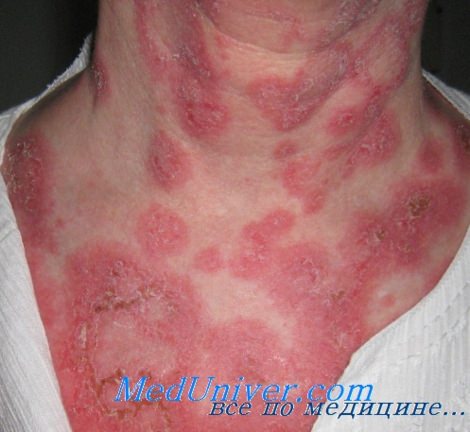
- Признаки заболевания почек, такие как клеточная цилиндрурия или персистирующая протеинурия более 0,5 г/день или более 3+.
- Симптомы со стороны центральной нервной системы (ЦНС), варьирующие от слабо выраженной когнитивной дисфункции до психоза или эпилептических припадков. Может поражаться любой отдел ЦНС. Невыносимые головные боли и сложности, возникающие при запоминании и логическом мышлении, являющиеся наиболее распространенными неврологическими симптомами у пациентов с волчанкой.
- Признаки гематологических заболеваний, таких как гемолитическая анемия, лейкопения (менее 4000/мм3 общая в двух или более случаях), лимфопения (количество лимфоцитов менее 1500/мм3 в двух или более случаях) или тромбоци гонения (количество тромбоцитов менее 100000/мм3 при отсутствии влияния лекарственных препаратов).
- Симптомы со стороны желудочно-кишечного тракта, в том числе боль в животе, диарея и рвота. Перфорация кишечника и васкулит являются важ ными диагнозами для исключения системной красной волчанки (СКВ).
- Васкулит, нередко выраженный, с поражением сетчатки.
- Иммунологические расстройства, о чем свидетельствуют положительный тест на антифосфолипидные антитела, анти ДНК, анти-SM или ложноиоложительный тест на сифилис (остается положительным не менее шести месяцев и подтверждается отрицательным трепонемным тестом). - Аномальный титр антинуклеарных антител в любой момент времени при отсутствии приема лекарственных препаратов, вызывающих лекарственно-индуцированную волчанку.
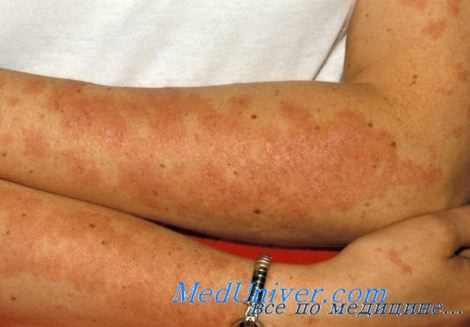
Локализация кожных проявлений красной волчанки:
• Дискоидные очаги чаще всего наблюдаются на лице, шее, волосистой части кожи головы, но встречаются также на ушных раковинах и реже
- верхней половине туловища.
- Очаги дискоидной красной волчанки могут быть локализованными или распространенными. Локализованная дискоидная красная волчанка отмечается только на голове и шее, в то время как распространенная форма наблюдается по всему телу. Развитие системной красной волчанки (СКВ) наиболее вероятно у пациентов с распространенным поражением.
Анализы при красной волчанке:
• При двух или более необъяснимых признаках или симптомах, которые могут относиться к волчанке, Американская ревматологическая ассоциация рекомендует проводить тестирование на антинуклеарные антитела (AHA). Повышение титра AHA до или выше 1:80 является наиболее чувствительным диагностическим критерием. Несмотря на то, что у многих пациентов в начальный период заболевания титр AHA отрицательный, более чем у 99% пациентов с СКВ титр этих антител в итоге повышается. Тест на AHA не является специфическим для волчанки, и наиболее распространенной причиной положительного теста AHA в отсутствие СКВ (обычно в титрах менее 1:80) является наличие другого заболевания соединительной ткани.
• Пациенты только с кожными очагами дискоидной красной волчанки (ДКВ) обычно имеют отрицательный или низкий титр AHA и редко низкие титры анти-Ro антител.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Красная волчанка встречается нечасто. Она составляет приблизительно 0,25-1 % кожных болезней. Женщины болеют чаще, чем мужчины. Соотношение мужчин и женщин с дискоидной красной волчанкой составляет 1:15-1:3. Этот показатель в системной красной волчанке - 1:4-1:9. Существует мнение, что из-за нежной кожи женщин она встречается у них чаще. Частую встречаемость красной волчанки у женщин связывают также с деятельностью желез внутренней секреции, так как рецидивы и тяжелое ее течение часто наблюдаются перед менструацией или после родов. Красной волчанкой чаще всего болеют взрослые, и она, как правило, встречается у людей, подверженных факторам внешней среды (солнечные лучи, ветер, резкое изменение температуры).
Заболевание может встречаться на всех континентах, однако более распространено в странах с высокой влажностью (Скандинавия, Англия, север Германии, Греция, Япония и др.). Красная волчанка, несмотря на повышенную инсоляцию, в тропических странах (Бразилия, Египет, Сирия) встречается редко. Белокожие люди по сравнению с чернокожими болеют в несколько раз чаще.
Причины и патогенез красной волчанки. Происхождение красной волчанки не известно, однако раньше считали, что возникновение этой болезни связано с туберкулезом (историческая теория).
Обнаружение циркулирующих антител против Эпштейн-Барра и герпеса, онковируса в лейкоцитах и печени подтверждают вирусное происхождение заболевания.
Электронные микроскопические исследования вновь подтвердили вирусную концепцию. В эпителиальных клетках почек больных системной красной волчанкой были обнаружены микротубулярные частицы. Эти частицы очень похожи на рибонуклеопротеины парамиксовирусов. Также такие частицы обнаружены не только на пораженной, но и на здоровой коже больных. Несмотря на проведенные глубокие исследования, в литературе до сих пор не имеется достаточно точных сведений о выделенных из ткани в чистом виде вирусах, вызывающих заболевание. При исследовании частиц цитохимическими и авторадиографическими методами в их составе обнаружено существование не нуклеопротеинов, а фосфолипидов и гликопротеинов.
В настоящее время доказано, что красная волчанка является аутоиммунным заболеванием. В возникновении заболевания большое значение имеет иммунная система. В крови больных красной волчанкой обнаружены антитела (ауто-антитела) против ядер и его составных частей (ДНК). Эти антитела направлены не только против нуклепротеидов, но и против нуклеогистона и ДНК (нативные и подвергнутые денатурации) При помощи иммунофлюоресцентной реакции в лейкоцитах, тканях и коже всегда обнаруживается антинуклеарный фактор. Если есть подозрение на системную красную волчанку, можно использовать эту реакцию. У 70 80 % больных на границе эпидермиса и дермы обнаружено наличие IgG и IgM. При системной красной волчанке на неизмененной коже обнаружено наличие вышеуказанных иммуноглобулинов. Наличие антинуклеарных антител в составе иммунных комплексов, циркулирующих в организме и находящихся в тканях, позволило высказать мысль, что красная волчанка является болезнью иммунных комплексов.
Изменения, происходящие в деятельности вегетативной и центральной нервной системы, а также нейроэндокринных органов имеют большое значение с патогенетической точки зрения. В начальный период заболевания у многих больных усиливается процесс возбуждения нервной системы, а в последующем он переходит в торможение. Иногда системная красная волчанка начинается с изменений в нервной системе (психоз, эпилепсия, хорея, волчаночный менингит и др.).
У больных выявлено ослабление деятельности гипоталамо-гипофизарно-надпочечниковой системы, прогрессирование болезни в период беременности, после аборта и родов, повышение содержания эстрогена, уменьшение тестостеронов, гиперфункция или дисфункция щитовидной железы, что свидетельствует о большей значимости эндокринной системы в возникновении болезни.
Существует мнение, что красная волчанка имеет наследственную природу. Семейные случаи заболевания составляют 1,1-1,3 %. Описан случай рождения у больной женщины, страдающей дискоидной формой красной волчанки, 4-х детей с этим заболеванием. У некоторых здоровых родственников больных красной волчанкой наблюдались признаки, свойственные этому заболеванию - гипергаммаглобулинемия, повышение в сыворотке крови содержания общего и свободного оксипролина, наличие антинуклеарного фактора.
Как показывают иммуногенетические исследования, антигены А11, В8, В18, В53, DR2, DR3 встречаются чаше, и эти показатели во многом зависят от возраста, пола, клинических признаков, течения заболеваемости и исследуемой популяции. Некоторые ученые, изучив систему HLA при красной волчанке, высказали мнение, что с I патогенетической точки зрения кольцевидная и системная формы этой болезни являются единым процессом. Был выявлен ген, предрасположенный вызвать красную волчанку (HLA BD/DR), который расположен между локусами на коротком плече 6-ой хромосомы.
Красная волчанка развивается также под влиянием инфекционных агентов (стрептококков и стафилококков), различных лекарств (гидролизин, антибиотики, сульфаниламиды, вакцина, сыворотка), факторов внешней среды (ультрафиолетовое облучение, инфракрасные лучи, радиация и др.), патологии внутренних органов (гепатит, гастрит, нарушение обмена аминокислот и витаминов).
Красной волчанкой занимаются дерматологи и терапевты, однако отношение специалистов к этой проблеме различно. Если большинство дерматологов считает острую и хроническую красную волчанку одним заболеванием, протекающим в различных формах, то терапевты рассматривают их как самостоятельные заболевания, не зависящие друг от друга.
По мнению некоторых ученых, кольцевидная волчанка является одной из форм красной волчанки, при этом патологический процесс ограничивается расположением в коже. Системная волчанка также является одной из форм красной волчанки.
Однако начавшийся в коже патологический процесс постепенно распространяется на внутренние органы и костно-мышечную систему.
Классификация красной волчанки. Общепринятой классификации красной волчанки нет. Большинство практических дерматологов различают хроническую (хронический эритематоз, образующий рубец), ос грую, или системную (острый эритематоз), а также подострую формы красной волчанки.
При системной форме заболевания вместе с кожей повреждаются и внутренние органы. Клиническая картина хронической формы проявляется в виде дискоидной (или кольцевидной), диссеминированной красной волчанки, центробежной эритемы Биетта и глубокой формы красной волчанки Капоши-Ирганга.
В зависимости от клинических признаков различают несколько клинических форм красной волчанки. Если вокруг патологического очага появляются пятна бурого, коричневого цвета - это пигментная форма красной волчанки. При гиперкератотической форме мелкие чешуйки сыпятся, словно известка и наблюдается гиперкератоз. В результате роста сосочкового слоя дермы и развития гиперкератоза патологический процесс напоминает бородавчатую опухоль. Если имеются синеватые отечные бляшки, часто расположенные в мочке уха, - это опухолевая форма. При себорейной форме патологический процесс расположен на себорейной коже и волосяных фолликулах и ее поверхность покрыта желто-бурыми жирными чешуйками. При мутилирующей форме за счет сильно развитой атрофии на носу и мочке уха наблюдается рассасывание тканей. Иногда в очагах красной волчанки можно увидеть образование пузырьков и пузырей - это пемфигоидная фирма.
Неправильное и нерациональное лечение красной волчанки может привести к развитию люпус карциномы.
При красной волчанке нижняя губа поражается у 9 % больных, верхняя - у 4,8 % и слизистая оболочка рта - у 2,2 %.
При кольцевидной красной волчанке глаза поражаются очень редко. В научной литературе описаны волчаночный эктопион, хориоидит, кератит, блефароконъюнктивит, ирит.
Диссеминированная форма заболевания составляет 10 % от всей красной волчанки. При диссеминированной форме сыпь, распространенная множественно, располагается словно гроздья на лице, волосистой части головы и верхней части грудной клетки и напоминает дискоидную красную волчанку. Однако граница высыпаний бывает четкой и невоспаленной. В очагах кроме эритемы наблюдаются инфильтрация, гиперкератоз и атрофия. На ногах и кистях, суставах рук можно увидеть имеющие синеватый оттенок эритемные пятна. Следовательно, сыпь при диссеминированной форме постепенно становится похожей на сыпь при системной форме красной волчанки. Однако при данной форме общее состояние больного несколько изменяется, температура бывает субфебрильной, реакция оседания эритроцитов повышается, наблюдаются лейкопения, анемия, боли в суставах и мускулах. У многих больных выявляются очаги хронической инфекции (хронический тонзиллит, синусит, кариес зубов и др.)
Некоторые ученые считают диссеминированную форму заболевания промежуточной между кольцевидной и системной формами красной волчанки. Граница между этими формами заболевания выражена нерезко и не имеется четкой границы между диссеминированной и системной формами. Поэтому диссеминированная форма может перейти в системную. При этом оченн важно обнаружить LE-клетки, так как в организме таких больных протекает процесс нуклеоза, то есть иммунологические изменения, свойственные системной красной волчанке. Болезнь длится долгие годы. Рецидивирует в осенние и весенние месяцы.
Также наблюдается расширение кровеносных сосудов. Видимо, поэтому некоторые авторы выделили розацсподобную и телеангиэктатическую формы красной волчанки. Клинические формы являются вариантом течения центробежной эритемы. При центробежной эритеме высыпания на лице становятся похожими и на эритематозные элементы при красной волчанке. Эритемы при острой красной волчанке очень сильно выступают, но границы их нерезкие и нечеткие. Такая клиническая картина наблюдается, когда данная форма красной волчанки протекает тяжело и рецидивирует.
При подострой и хронической формах системной красной волчанки симметрично расположенная эритема почти не отличается от центробежной эритемы. Поэтому возникает вопрос, не является ли центробежная эритема признаком системной красной волчанки, протекающей хронически. Однако системное течение болезни определяется не высыпаниями на коже, а поражением внутренних органов, крови и других систем.
По данным некоторых авторов, клинические и гематологические изменения у больных диссеминированной формой были очень похожими на изменения у больных системной красной волчанкой. Однако эти изменения в центробежной эритеме выражены слабее. При переходе болезни в системную форму имеет важное значение пребывание в течение длительного времени под инсоляцией, частое заболевание ангиной, беременность и другие факторы. Постепенный переход болезни из одной формы в другую (исчезновение центробежной эритемы и начало системной формы) заметить невозможно. Как видно из приведенных выше данных, центробежная эритема считается потенциально опасным заболеванием, его невозможно сравнить с кольцевидной красной волчанкой, и таких больных следует оставить под длительным диспансерным наблюдением для более глубокого клинико-лабораторного исследования.
При глубокой форме красной волчанки Капоши-Ирганга в подкожной клетчатке появляются глубоко расположенные узлы их углубленный центр атрофируется, они чаще всего встречаются на голове, плечах и руках. Иногда после узлов появляются язвы. При этой форме заболевания кроме узлов наблюдаются и патологические очаги, свойственные красной волчанке. Из субъективных признаков больше всего беспокоит зуд. Гистопатология. При хронической форме красной волчанки в эпидермисе наблюдаются фолликулярный гиперкератоз, атрофия клеток базального слоя, в дерме - пролиферация плазматических клеток, лимфоцитов, гистиоцитов, отек.
Системная красная волчанка возникает внезапно или вследствие прогрессирования хронического эритематоза, протекает тяжело. Под влиянием различных стрессовых состояний, инфекций, ультрафиолетовых лучей хроническая или диссеминированная красная волчанка может переходить в системную форму.
При колено-суставной форме красной волчанки помимо кожных высыпаний отмечается и повреждение суставов, протекающее в виде артралгии и артрита. Иногда до развития кожных симптомов болезни отмечаются признаки поражения суставов. Вначале поражаются мелкие, затем крупные суставы. Деформация сосудов наблюдаются у 10 % больных. У 25-50 % больных повреждаются мышцы. Поражение мышц при красной волчанке трудно отличить oi миалгии и миозита при дерматомиозите.
При системной красной волчанке наблюдается поражение почек (люпус-нефрит). Клинические признаки люпус-нефрита зависят от степени активности патологического процесса. В начальный период заболевания почки обычно не вовлекаются в патологический процесс. Впоследствии, без проведения лечебных процедур или активизации, в моче появляются белок, эритроциты, лейкоциты и цилиндры. Люпус-нефрит чаще проявляется в виде очагового гломерулонефрита, нефроза, нефрозо-нефрита, очагового интерстициального нефрита и по клинической картине не отличается от почечной патологии, вызванной другими факторами. При тяжелом течении болезни проявляются такие признаки, как гипертония, общий отек, уремия и недостаточность функции почек и др.
При системной красной волчанке в патологический процесс часто вовлекается сердечно-сосудистая система. Наблюдаются эндокардит, перикардит, миокардит, а при тяжелом течении заболевания - признаки панкардита. У некоторых больных развивается болезнь Лимбаль-Сакса (или эндокардит Лимбаль-Сакса). При этом вместе с эндокардитом отмечаются такие клинические признаки, как миокардит, полисерозит, гепатит, спленомегалия и неврит. За счет изменений в стенках сосудов появляется синдром Рейно.
Также наблюдаются изменения в центральной нервной системе (полиневрит, миелорадикулоневрит, энцефалит, миелит, энцефалорадикулит, серьезный лептоменингит, острый церебральный отек), легких (интерстициальная пневмония, плеврит), желудочно-кишечном тракте (абдоминальный синдром), печени (люпус-гепатит), лейкопения, тромбоцитопения, гемолитическая анемия, лимфопения, повышение РОЭ. Иногда увеличиваются селезенка и лимфатические узлы, выпадают волосы, кожа становится сухой, ногти ломкими.
Описана красная волчанка, протекающая с высыпаниями, аналогичными многоформной экссудативной эритеме. Впервые сочетание этих заболеваний отметил в 1963 г. Ровель (синдром Ровеля). Если некоторые дерматологи считают синдром Ровеля одной из форм красной волчанки, то другие относят его к двум заболеваниям, развивающимся одновременно.
Выявление признаков болезни (эритема, фолликулярный гиперкератоз, рубцевая атрофия), изменений в крови (лейкопения, лимфопения, анемия, тромбоцитопения, гаммаглобулипемия, повышение РОЭ), антител, противоположных LE-клеткам и ядру, имеет большое значение при определении диагноза.
Гистопатология. При системной красной волчанке в коллагеновых волокнах кожи и внутренних органах наблюдается фибринозная дегенерация, а в дерме - инфильтрат, состоящий из лейкоцитов.
Дифференциальный диагноз. В начальный период кольцевидной или диссеминированной красной волчанки ее следует отличить от псориаза, розовых угрей, туберкулезной волчанки, саркоидоза, эритематозной формы пузырчатки и других болезней.
Лечение красной волчанки. Лечение устанавливается в зависимости от формы болезни. При кольцевидной красной волчанке назначают противолихорадочные средства (резохин, хингамин, плаквенил, делагил) по 0,25 г 2 раза в день в течение 5-10 дней. Зачем делается перерыв 3-5 дней. Эти лекарства ускоряют работу надпочечников, влияют па обмен веществ в соединительной ткани, в результате чего происходит фотодесенсибилизация. Прием пресоцила, содержащего 0,04 г резохипа, 0,00075 г преднизолопа и 0,22 аспирина, 6 раз в день, даст хороший эффект. Проведение витаминотерапии (группы В, аскорбиновая, никотиновая кислоты и др.) повышает эффективность лечения.
При системной красной волчанке назначают системные глюкокортикоиды вместе с противолихорадочными лекарствами, что дает хороший эффект. Доза стероидных препаратов назначается в зависимости от клинического течения болезни и состояния больного (в среднем рекомендуется 60-70 мг преднизолона). Вместе с тем целесообразно лечение витаминами (В1, В9, В6, В12, В15, РР, С), так как они повышают действие стероидных гормонов и противолихорадочных средств. Хороший эффект наблюдается при применении ароматических ретиноидов (ацитретин в дозе 1 мг/кг).
Наружно применяют кортикостероидные кремы и мази.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Читайте также:


