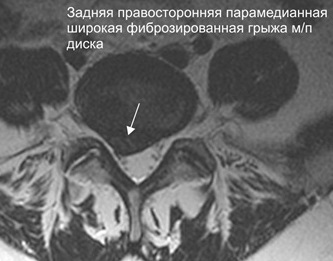
Правосторонняя парацентральная грыжа диска что это такое
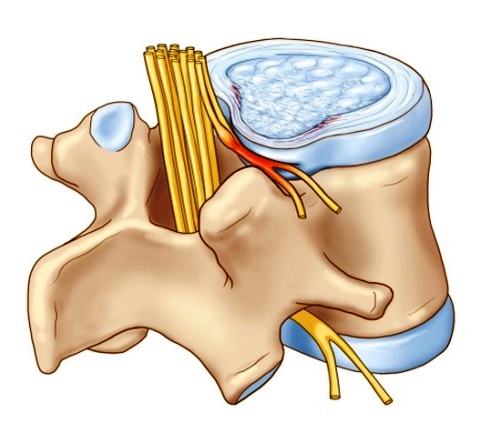
У пациентов с межпозвоночными грыжами примерно в 10% случаев диагностируется фораминальная форма патологии. Так называется правостороннее или левостороннее смещение пульпозного ядра без нарушения целостности фиброзного кольца. Результатом выпячивания становится ущемление спинномозговых корешков и появление остро выраженной симптоматики. Пациент жалуется на постоянные или эпизодические боли, тугоподвижность, снижение чувствительности. Лечение фораминальной грыжи межпозвонкового диска может быть консервативным, но чаще врачи прибегают к хирургическому вмешательству.
Описание болезни
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
От обычного смещения диска фораминальная грыжа отличается интенсивными симптомами, проявляющимися даже на начальном этапе патологии. Это связано с ее локализацией в области спинномозговых корешков. Любое, самое незначительное, неловкое движение приводит к острой боли из-за ущемления чувствительных нервных окончаний.
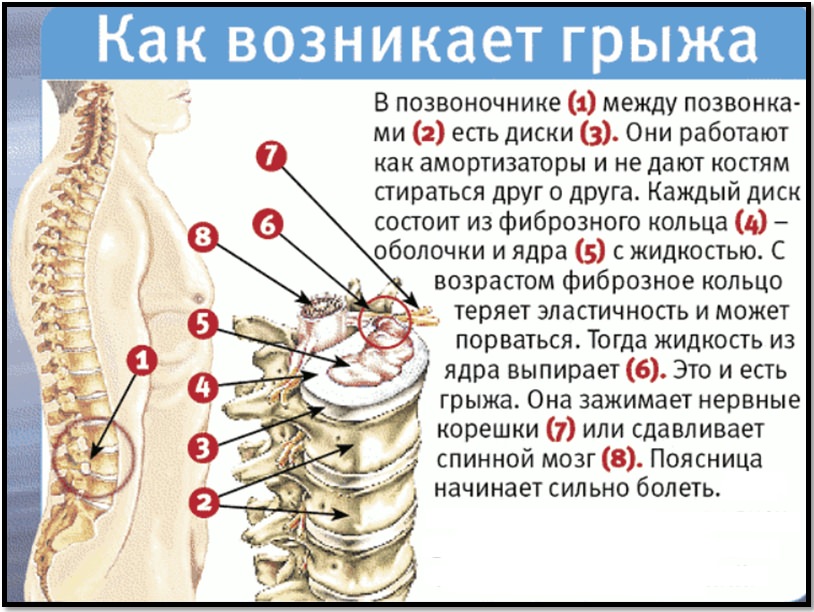
Грыжевое выпячивание формируется постепенно. Сначала диск выходит за пределы позвоночного канала на 2 мм, а затем размеры выпячивания составляют уже 4-6 мм. На этой стадии происходит смещение только пульпозного ядра, но за границы фиброзного кольца оно не выходит. Такое небольшое выпячивание уже провоцирует раздражение находящегося рядом спинномозгового корешка.
С течением времени под действием динамических нагрузок фиброзная капсула расслаивается, растрескивается, а пульпозное ядро выпадает за ее пределы. Фораминальной грыжей сдавливаются не только нервные окончания, но и снабжающие его питательными веществами кровеносные сосуды. Этим обусловлен появляющийся на данном этапе корешковый синдром — совокупность симптомов нарушения неврологических функций.
Виды фораминальной грыжи
Патологическое выпячивание чаще всего наблюдается в тех отделах позвоночника, которые наиболее подвержены статическим и динамическим нагрузкам. Поэтому фораминальная грыжа практически всегда клинически манифестирует о себе в области шеи или поясницы. Прочное сцепление грудных позвонков с ребрами, незначительные нагрузки даже во время интенсивных спортивных тренировок объясняют редкое обнаружение у пациентов грыжевого выпячивания грудных межпозвонковых дисков.
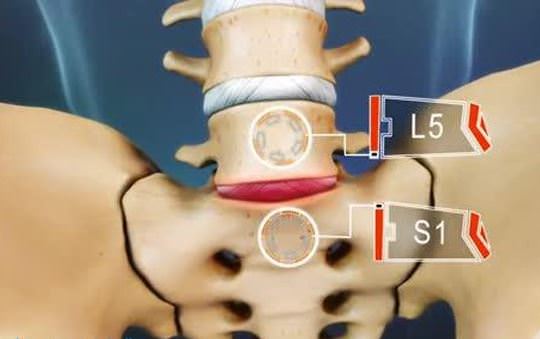
Такое выпячивание диска происходит на границе пятого поясничного и первого крестцового позвонков. Фораминальная грыжа данной локализации занимает первое место по числу диагностированных смещений межпозвонковых дисков. Причина — нагрузки на пояснично-крестцовый отдел даже в положении лежа. К формированию грыжи приводит особенность строения расположенных на этом участке продольных связок. В отличие от переднего наблюдается сужение заднего соединительнотканного тяжа в направлении первого крестцового позвонка. Задняя связка не так надежно фиксирует фиброзное кольцо, что и приводит к его смещению.
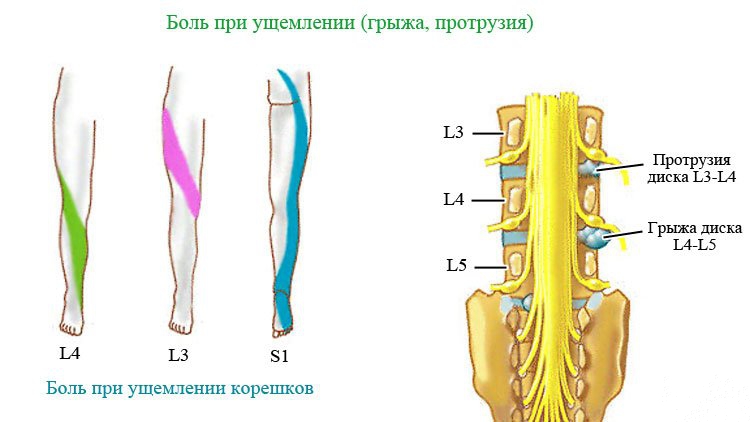
Такая форма грыжевого выпячивания выявляется при смещении пульпозного ядра диска, находящегося между 4 и 5 поясничными позвонками. Сегменты этого отдела довольно крупные, так как предназначены для выдерживания больших нагрузок на протяжении суток. Спинномозговой канал узок, поэтому для поясничной грыжи характерна выраженная неврогенная симптоматика. Ситуацию усугубляет отсутствие поддерживающих структур, которые могли бы стабилизировать диски и тела позвонков. Эту функцию выполняет только мышечный каркас. Если он ослаблен из-за малоподвижного образа жизни или нарушения трофики, то выпячивание диска происходит довольно быстро.
Так называется выпячивание пульпозного ядра межпозвонкового диска, локализованного между 6 и 7 шейными телами позвонков. Один из часто диагностируемых и трудно поддающихся консервативному лечению видов грыж. Помимо неврогенных клинических проявлений, есть высокая вероятность возникновения сосудистой симптоматики. Пациент жалуется на приеме у врача не только на боли в шее, но и на скачки артериального давления, нарушения координации движений. Эти специфические признаки провоцирует сдавление выпячиванием позвоночной артерии, снабжающей кислородом и питательными веществами головной мозг.
Возможные причины
Основной причиной формирования фораминальной грыжи становится прогрессирующий остеохондроз. Это дегенеративно-дистрофическая патология протекает на фоне постепенного разрушения межпозвонковых дисков одного, а иногда и нескольких позвоночных сегментов. Диск теряет способность удерживать влагу, растрескивается, уплотняется и истончается. Поэтому при давлении на него соседних позвонков происходит выпячивание пульпозного ядра. Чаще всего развитие остеохондроза провоцируют следующие патологические состояния:
- аномалии развития позвоночного столба — синдром Клиппеля-Фейля, клиновидные позвонки, люмбализация, слияние позвонков;
- дисметаболические заболевания — гипотиреоз, нарушение работы надпочечников, сахарный диабет;
- предшествующие травмы позвоночника — переломы, компрессия, повреждения спинного мозга.
К грыжевому выпячиванию приводят врожденные или приобретенные аномалии, провоцирующие неправильное распределение нагрузок на позвонки и дики. Это дисплазии, кифоз, сколиоз, лордоз, плоскостопие.
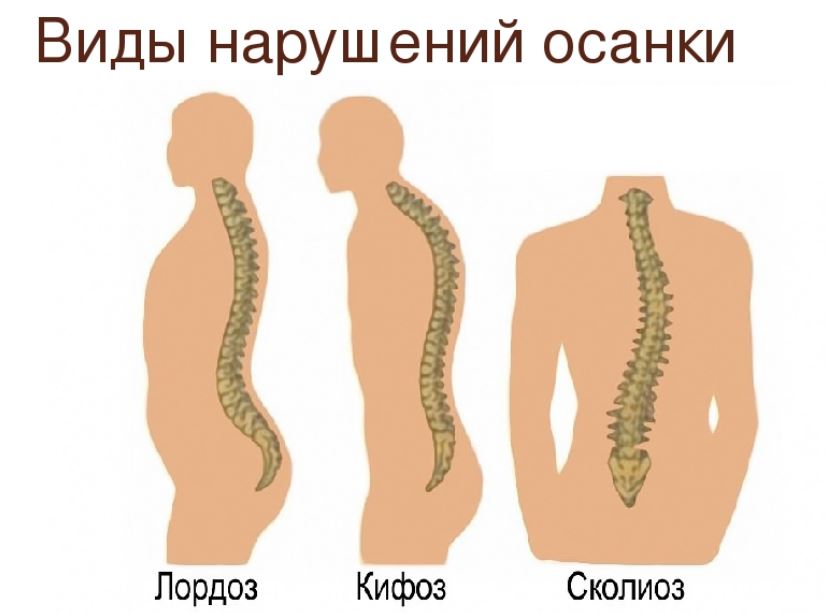
У пожилых людей обезвоживание хрящей происходит из-за естественного старения организма, замедления регенерационных процессов. В роли провоцирующих факторов также выступают малоподвижный образ жизни, повышенные физические нагрузки, большая масса тела, несбалансированный рацион, курение.
Характерные симптомы
Основная опасность фораминальной грыжи — развитие корешкового синдрома. На начальном этапе наблюдаются только умеренные боли, а на завершающей стадии отмечается выпадение функций спинномозговых корешков. Интенсивность и специфичность клинических проявлений зависти от места локализации фораминальной грыжи.
Выраженность боли в пораженном позвоночном сегменте нарастает постепенно, по мере увеличения размеров выпячивания. Она становится постоянной, беспокоит человека и в ночные часы. Повышается мышечный тонус в виде защитной реакции организма в ответ на боль. Напряжение скелетной мускулатуры отмечается обычно со стороны смещения пульпозного ядра. Оно бывает настолько сильным, что провоцирует перекос позвоночника. Это становится причиной нарушения распределения нагрузок и обострения симптоматики.
Методы диагностики
Начальные клинические проявления фораминальной грыжи очень схожи с симптомами не осложненного смещением межпозвонкового диска остеохондроза. Поэтому первичный диагноз выставляется на основании постоянного болевого синдрома, выраженность которого быстро повышается. Неврологу или вертебрологу необходимо исключить миозит, плексит, спондилоартроз, злокачественные или доброкачественные новообразования.
При диагностировании грыжи рентгенография неинформативна, так как выпячивание на полученных снимках не визуализируется. Но зато хорошо просматриваются признаки остеохондроза, которые и становятся основной причиной смещения ядра.
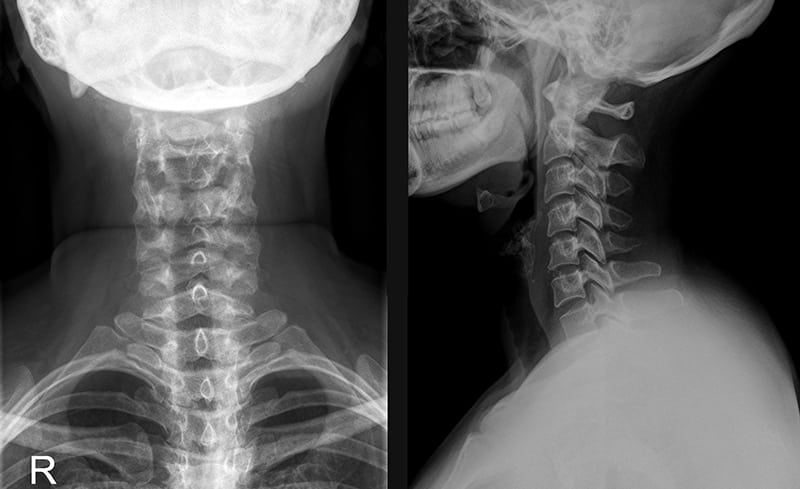
Выявить фораминальную грыжу можно с помощью МРТ или КТ. Инструментальные исследования позволяют установить локализацию выпячивания, его размер и форму, степень сужения позвоночного канала. Если у пациента есть противопоказания для проведения КТ или МРТ, то назначается миелография с контрастом.
Способы лечения
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
В отличие от других форм грыжевого выпячивания фораминальная патология плохо поддается консервативной терапии. Курсовой прием обезболивающих препаратов, ЛФК, физиотерапевтические процедуры наиболее эффективны на начальной стадии заболевания. Если в течение нескольких месяцев консервативного лечения интенсивность болевого синдрома не снижается, проводится операция. Хирургическое вмешательство показано сразу при диагностировании возникших осложнений.
Сильный болевой синдром купируется парентеральным введением нестероидных противовоспалительных средств (НПВС) с активными ингредиентами кетопрофеном, диклофенаком, мелоксикамом. При их неэффективности могут использоваться глюкокортикостероиды Дипроспан, Дексаметазон, Триамцинолон с анестетиками в виде медикаментозных блокад. Боли средней выраженности устраняют приемом НПВС в таблетках — Ибупрофеном, Напроксеном, Целекоксибом.
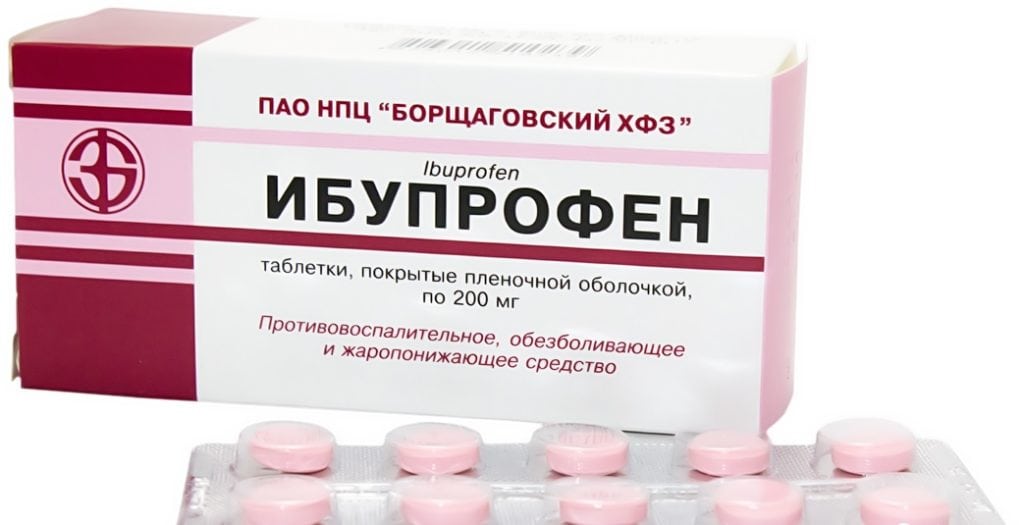
Если симптоматика фораминальной грыжи осложнена мышечными спазмами, то в терапевтическую схему включаются миорелаксанты Мидокалм, Сирдалуд, Баклосан. Для улучшения иннервации назначаются препараты с витаминами группы B — Комбилипен, Нейромультивит, Мильгамма.
Системные хондропротекторы, частично восстанавливающие хрящевые ткани, целесообразно применять на начальном этапе формирования грыжи. Наиболее высокая клиническая эффективность характерна для препаратов Артра, Терафлекс, Дона.
Цель операции — удаление грыжи или исключение сдавливания позвоночного канала, провоцирующего острую симптоматику. Для декомпрессии проводится ламинэктомия, заключающаяся в удалении части или всей дужки позвонка. Фораминальная грыжа может быть устранена в ходе открытой или эндоскопической дисэктомии, микродисэктомии. Иногда требуется полное удаление разрушенных дисков. Тогда проводится одновременная установка имплантов, стабилизирующих позвоночные сегменты.
Разработаны и успешно используются новые технологии хирургической терапии. В некоторых клиниках практикуется проведение валоризации (удаление фрагмента пульпозного ядра), внутридискового электротермального лечения.
При острых болях, спровоцированных ущемлением спинномозговых корешков, пациентам показаны УВЧ-терапия, электрофорез или фонофорез с НПВС, гидрокортизоном, анестетиками. Ускорить кровообращение, нормализовать микроциркуляцию, укрепить ослабленные мышцы позволяет проведение 5-10 сеансов электромиостимуляции, рефлексотерапии. Закрепить результат от применения фармакологических препаратов можно с помощью магнитотерапии, лазеротерапии, ударно-волновой терапии, грязелечения.
Избежать хирургического вмешательства часто позволяет тракция (сухое или подводное вытяжение позвоночника). После проведения лечебной процедуры увеличивается расстояние между позвонками, а грыжевое выпячивание перестает расти. Хороший эффект оказывает классический, точечный, вакуумный массаж.
Врач ЛФК подбирает упражнения индивидуально для пациента с учетом локализации выпячивания, стадии патологии. В процессе регулярных занятий укрепляются мышцы, что позволяет надежно стабилизировать позвоночные сегменты. А за счет ускоренного кровообращения значительно улучшается трофика хрящевых тканей.
При умеренных болях лечение пациентов проходит в домашних условиях. Им назначается курсовой прием препаратов, рекомендуется ношение ортопедических приспособлений — бандажей, корсетов, ортезов. Пациент должен посещать больничное учреждение для проведения физиотерапевтических процедур. Обязательны ежедневные тренировки, которые становятся отличной профилактикой прогрессирования патологии.
Народные средства в лечении грыжевого выпячивания не используются. Их применение неэффективно, а в некоторых случаях — вредно. Ущемление спинномозговых корешков может стать причиной асептического воспаления. А использование компрессов и растирок способствует его распространению на здоровые ткани.
Возможные последствия
Помимо корешкового синдрома, грыжевое выпячивание нередко осложняется дискогенной миелопатией. Патология формируется при сужении позвоночного канала выпячиванием пульпозного ядра. В области грыжи расстраиваются двигательные функции, развиваются периферические парезы. Постепенно выпадает чувствительность, наблюдается сенситивная атаксия (расстройство сенсорного восприятия давления, вибрации и положения тела в пространстве).
Реабилитация
В реабилитационный период после операции и завершения консервативной терапии пациенту рекомендуются регулярные занятия лечебной физкультурой или гимнастикой, плавание, йога, массаж. Нагрузки следует повышать постепенно, чтобы исключить микротравмирование позвоночных структур. Может быть назначен прием препаратов для улучшения кровообращения и (или) укрепления защитных сил организма.
Меры профилактики
Профилактика фораминальной грыжи — это исключение из привычного образа жизни факторов, способных спровоцировать выпячивание пульпозного ядра. Нужно скорректировать рацион, заниматься лечебной физкультурой, не поднимать тяжести. Все эти мероприятия способствуют укреплению мышц спины, стабилизирующих межпозвонковые диски.
Прогноз
Прогноз на полное выздоровление благоприятный. Исключение — развившаяся миелопатия. Даже после удаления выпячивания неврологические расстройства сохраняются и становятся причиной инвалидизации.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
Парамедианная грыжа (или парамедиальная) – это дегенеративное поражение межпозвонкового диска, при котором его хрящевая ткань начинает смещаться и выпирать за пределы позвонка вбок относительно спинномозгового канала. Может быть левосторонней и правосторонней. Возникает вследствие неравномерного распределения физической нагрузки на позвоночник.
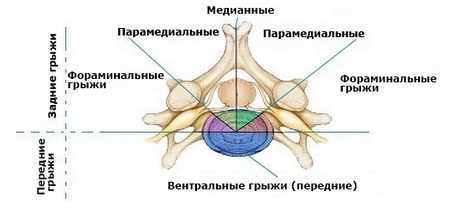
Чаще грыжевое выпячивание этого типа локализуется в шейном отделе позвоночника между позвонками С5 и С6 и в пояснично-крестцовом отделе. Опасно сдавлением и пережиманием нервных окончаний спинномозгового канала, что ведет к болям и ограничению подвижности.
Что это такое
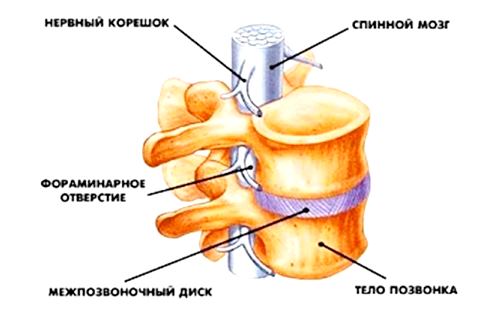
Межпозвонковый диск состоит из двух структур – эластичное фиброзное кольцо снаружи, выполняющее роль оболочки, и пульпозное ядро внутри, которое имеет студенистую структуру. При дегенеративных процессах и чрезмерной физической нагрузке позвонки сдавливают диск, фиброзное кольцо постепенно утрачивает свою эластичность, затем разрывается и пульпа сквозь него выходит наружу, вбок от позвоночного столба – влево или вправо. Так образуется парамедианная грыжа.
Такое грыжевое выпячивание опасно защемлением нервных окончаний спинного мозга и позвоночной артерии, что ведет к расстройству функций внутренних органов и неврологическим нарушениям.
Пояснично-крестцовый отдел позвоночника принимает на себя максимальную нагрузку, поэтому парамедианная грыжа чаще развивается в нем. Реже появляется в шейном и грудном отделе.
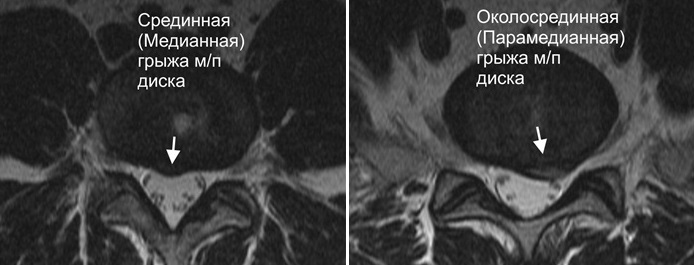
Виды парамедианных грыж
Парамедианные грыжи делят на несколько видов, исходя из места их локализации и особенностей течения.
Существуют следующие виды грыж:
| Вид грыжи | Особенности |
| Парамедианная | Возникает четко с левой или правой стороны позвонка. |
| Медианно-парамедианная | Локализуется по центру позвоночника, частично переходит на боковые стороны. |
| Парамедианная секвестрированная | Ядро межпозвонкового диска выпячивается вбок и полностью либо частично проникает в канал спинного мозга. |
| Парамедианно-фораминальная | Выпирает вбок в сторону спинномозговых нервных окончаний. |
По месту расположения парамедианные выпячивания бывают:
- Правосторонние. Затрагивают нервные окончания, которые отвечают за иннервацию правой стороны тела.
- Левосторонние. Влияют на функционирование органов левой стороны тела.
Различают парамедианные грыжи в зависимости от отдела позвоночника, где они сформировались. В этом случае при постановке диагноза рядом с заболеванием ставят букву и цифру в соответствии с названием позвонка, где локализуется грыжевое выпячивание.
В 48% случаев парамедиальные грыжи развиваются в пояснично-крестцовом отделе позвоночника на уровне позвонков L5-S1, в 46% – в поясничном отделе на уровне L4-L5. На оставшиеся 6% приходятся выпячивания в других местах либо на нескольких уровнях поясницы и крестца одновременно.
В грудном отделе позвоночного столба парамедианные грыжи появляются редко, так как позвонки этого отдела меньше подвержены нагрузкам и более прочно зафиксированы ребрами.
Причины возникновения
Основные причины патологии:
- генетическая предрасположенность;
- травмирование спины и позвоночника;
- остеохондроз, сколиоз;
- врожденные заболевания позвоночного столба;
- профессиональные занятия тяжелыми видами спорта;
- системные заболевания, поражающие небольшие суставы – ревматоидный артрит, болезнь Бехтерева и пр.;
- нарушения обмена веществ в организме на фоне дефицита кальция и фосфора;
- избыточный вес;
- слабо развитый мышечный каркас спины;
- нарушение постановки стопы – плоскостопие, косолапость.
Симптомы
Симптомы при развитии парамедиального грыжевого выпячивания являются классическим проявлением поражения нервных окончаний. Признаки зависят от того, в каком отделе позвоночника образовалась грыжа.
При локализации в шейном отделе у больного возникают следующие симптомы:
- сильный болевой синдром в области шеи и воротниковой зоне;
- головокружения, головные боли;
- частичная утрата чувствительности рук, их онемение;
- скачки артериального давления, нарушение ритма работы сердца;
- признаки вегетососудистой дистонии у заболевших младше 30 лет.
При локализации парамедианного выпячивания в грудном отделе позвоночника симптомы такие:
- ощущение онемения, покалывание, нарушение чувствительности в верхних и нижних конечностях;
- боли в спине на уровне груди, в области желудка;
- нарушения работы пищеварительного тракта.
Проявления при межпозвонковой грыже в пояснично-крестцовом отделе позвоночного столба:
- сильная простреливающая боль в области поясницы;
- боль, онемение и слабость в ноге с той стороны, где локализуется грыжевое выпирание;
- внезапно пропадает мышечная сила в ноге, человек может упасть.
Последующая клиническая картина развивается по одному из двух сценариев – неврологический или воспалительный:
- При неврологических нарушениях возникает паралич или парез той стороны тела, за иннервацию которого отвечает зажатый межпозвонковой тканью корешковый нерв.
- При воспалении развивается отек тканей, что снижает компрессию на нервные окончания. Это провоцирует мышечное перенапряжение и искривление позвоночника. Позже может сформироваться симметричная парамедиальная грыжа, то есть точно такая же, но с обратной стороны межпозвонкового диска, то есть выпячивание станет двухсторонним.
Диагностика
Для выявления грыжевого выпячивания проводят:
- Осмотр. Определяет слабость мышц, уменьшение чувствительности, снижение сухожильных рефлексов в той конечности, которая иннервируется пораженным нервом.
- Рентген. Выявляет дегенеративные процессы в костных тканях позвонков, их разрушение, но не показывает хрящевые структуры.
- Компьютерная томография (КТ). Позволяет получить более детальные снимки позвоночника, но изображения не имеют высокого качества. Метод применяют при отсутствии МРТ в клинике либо наличии противопоказаний к его проведению.
- Магнитно-резонансная томография (МРТ). Дает детальные трехмерные снимки позвоночных структур и его тканей. Основной метод для выявления межпозвонковой грыжи любого типа.
- Электромиография. Дает оценку проводимости мышечной ткани и нервных окончаний.
Как лечить парамедианную грыжу межпозвонкового диска
При выявлении парамедианной грыжи пациенту назначают комплексное консервативное лечение. Это лекарственные препараты, лечебная физкультура и физиотерапия.
Если нет положительного эффекта, проводят операцию. Также хирургическое вмешательство показано при запущенных формах грыжевого выпячивания, сдавливании спинного мозга и нарушении подвижности больного.
Для лечения межпозвоночной грыжи назначают следующие препараты:
- Обезболивающие для снятия болевого синдрома – Кетанов, Кетопрофен.
- Нестероидные противовоспалительные для снятия воспаления, отечности, болей – Ибупрофен, Диклофенак.
- Миорелаксанты для снятия мышечного спазма – Мидокалм.
- Витаминные комплексы с содержанием витаминов группы В – Мильгамма.
Медикаментозное лечение парамедианной грыжи обязательно дополняют физиотерапией. Положительный эффект достигается при прохождении пациентом следующих процедур:
- электрофорез с использованием лидокаинового анальгетика;
- магнитотерапия;
- ультразвуковое воздействие;
- фонофорез.
Улучшить состояние позволяют:
- курс лечебного массажа – ручного, вакуумного, точечного;
- мануальная терапия;
- иглорефлексотерапия;
- ручное или аппаратное вытяжение позвоночника.
Эти методы показывают высокую эффективность при длительном применении, до 6 месяцев. Процедуры улучшают лимфо- и кровоток в пораженных тканях, восстанавливают костные и хрящевые структуры, уменьшают вероятность развития осложнений и рецидивов.
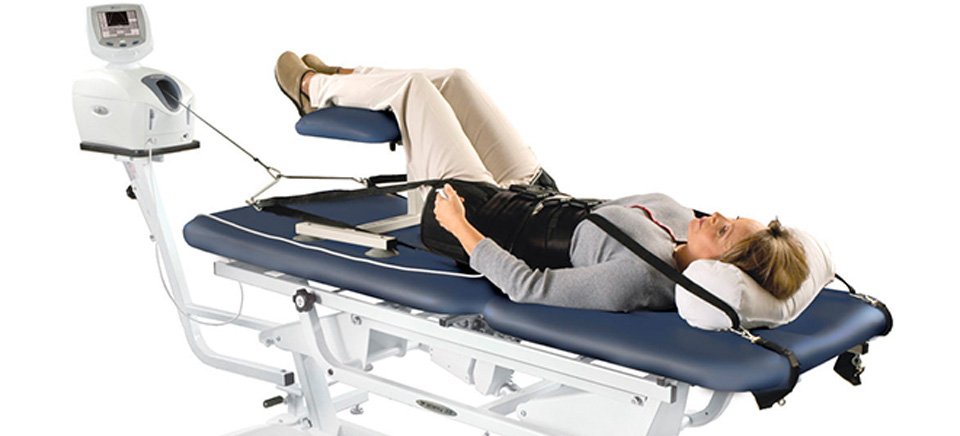
Во избежание развития негативных последствий подобные терапевтические мероприятия должен проводить опытный специалист.
ЛФК – основной метод при лечении парамедианной грыжи наряду с медикаментами и физиотерапией. Задачи лечебной физкультуры – укрепить мышцы спины, восстановить кровообращение и питание пораженных структур.
Комплекс упражнений при грыжевом выпячивании подбирает врач в зависимости от симптомов и проявлений. Его следует выполнять не меньше 3–4 раз в неделю, продолжительность 1–2 месяца.
Правила выполнения упражнений:
- Запрещены резкие движения, прыжки, все упражнения делать медленно.
- Начинать с небольших нагрузок, постепенно их увеличивать.
- При резких болевых ощущениях упражнение прекратить.
- При поражении шейного отдела нельзя запрокидывать резко голову назад, при грыже грудного отдела нельзя делать наклоны назад.
Первые результаты лечебной физкультуры будут заметны только через несколько недель.

Если консервативная терапия не дает положительной динамики, а также если есть угроза развития паралича, показано хирургическое вмешательство.
Его проводят следующими способами:
- Лазерная вапоризация – это выпаривание лучом лазера пульпозной ткани межпозвонкового диска.
- Дискэктомия – иссечение грыжевого выпячивания через небольшие разрезы.
- Эндоскопическая дискэктомия — удаление дефекта через прокол.
- Холодноплазменная нуклеопластика – воздействие на деформированные структуры холодной плазмой, вследствие чего они уменьшаются в размерах.
Последствия
Парамедианная грыжа опасна развитием тяжелых осложнений:
- стеноз позвоночной артерии – появляется при сдавлении артерии грыжевым выпячиванием, может стать причиной нарушения кровообращения головного мозга;
- сдавление спинномозгового нерва – вызывает атрофию мышц, парез, угасание рефлексов сухожилий;
- сдавление спинного мозга – возникает периферический парез, утрата чувствительности отдельных частей тела.
При отсутствии экстренной терапии эти изменения могут стать необратимыми. Чтобы предотвратить развитие осложнений, лечение парамедианной грыжи межпозвонкового диска следует проходить в клиниках Чехии. Современные методики, европейское техническое оснащение, лучшие врачи – все это поможет избежать тяжелых последствий и вернуться к здоровой жизни.
Профилактика и прогноз
Чтобы предотвратить появление грыжи позвоночника или избежать ее рецидивов, стоит прислушаться к таким рекомендациям:
- Должна присутствовать регулярная умеренная физическая активность, особенно при сидячем образе жизни.
- Следует контролировать физические нагрузки, запрещено поднимать тяжести.
- Для сна использовать ортопедический матрас.
- Необходимо следить за осанкой.
- Нужно придерживаться принципов правильного питания, принимать витаминно-минеральные комплексы.
- Лучше отказаться от вредных привычек.
При своевременном обращении в клинику и начале лечения прогноз благоприятный. Прием лекарственных препаратов, физиотерапия останавливают дегенеративные процессы, постепенно восстанавливают пораженные ткани. При отсутствии врачебной помощи масштабы воспалительного процесса и неврологических нарушений увеличиваются, что впоследствии ведет к потере подвижности и инвалидности.

Боль в конечностях и спине является самым распространенным расстройством — это одна из самых распространенных причин обращения за медицинской помощью после респираторных болезней.
Почти каждый второй трудоспособный человек в течение своей жизни встречается с эпизодом болей в спине, который не связан с системными, воспалительными, метаболическими или онкологическими заболеваниями.
Что представляет собой?
Различные отделы позвоночного столба испытывают разную нагрузку.
В большей степени нагружаются шейный и поясничный отделы, так как они наиболее подвижны. Этим и объясняется тот факт, что межпозвонковые грыжи чаще локализуются в указанных отделах.
Парамедианная грыжа диска представляет собой дегенеративное поражение хряща диска, сопровождающееся реактивными изменениями со стороны соседних тел позвонков.

Патология возникает при первичном повреждении студенистого ядра.
Под воздействием неблагоприятных статодинамических нагрузок происходит деполимеризация полисахаридов упругого студенистого ядра, в норме обеспечивающего амортизирующую роль и теряющее упругость при патологии.
Ядро высыхает, а со временем секвестируется. Из-за длительных нагрузок фиброзное кольцо, которое потеряло свою упругость, начинает выпячиваться — образуется протрузия, при прогрессировании заболевания начинает выпадать через трещины в кольце — это грыжа.
В условиях измененной подвижности в позвоночнике возникают реактивные изменения в соседних позвонках и суставах позвоночного столба (остеохондроз, спондилоартроз).
Тесный контакт наблюдается не только между дисками и соседними позвонками, но и с соединяющими их мышцами (межостистые, межпоперечные и т.д.).
Из-за раздражения грыжевым выпячиванием задней продольной связки в мышцы поступают болевые импульсы.

Под влиянием этих импульсов происходит рефлекторное напряжение мышечного корсета, которое зачастую обуславливает возникновение местного сколиоза.

Излечим ли синдром позвоночной артерии? Узнайте, как лечить синдром позвоночной артерии, из нашей статьи.
Эффективна ли холодноплазменная нуклеопластика в лечении грыж межпозвоночных дисков? Читайте в этом материале.
Причины возникновения ↑
К возможным причинам относятся:
- механическая нагрузка на позвоночник;
- возрастные обменные изменения в дисках;
- наследственность.
Виды парамедианных грыж
В клинике межпозвонковых грыж большое значение имеет её локализация.
Так как с передней и задней поверхностей диски укреплены связками, то патологическое выпячивание чаще наблюдается в боковых отделах, в сторону межпозвонкового отверстия. В редких случаях протрузия направлена ближе по средней линии кзади.
При разрушении тела соседнего позвонка и проникновении в него вещества межпозвонкового диска развивается грыжа Шморля.
Итак, парамедианная грыжа может быть:
- Задней (дорсальной) правосторонней или левосторонней. Грыжевое выпячивание направлено в сторону спинномозгового канала. Клинические проявления будут зависеть от степени компрессии спинного мозга (от бессимптомного течения до признаков полного поперечного сдавления).
- Латеральной. Выпячивание направлено в сторону межпозвонкового отверстия. Клиническая картина будет зависеть от выраженности компрессии соответствующего нервного корешка с развитием дискогенного радикулита.
- Секвестрированной. Является разновидностью задних грыж. Наблюдается при полном выпадении фрагмента диска в просвет спинномозгового канала. Клинические проявления будут зависеть от размеров секвестра и степени сдавления им спинного мозга.

Симптомы ↑
Особенности заболевания с поражением межпозвонковых дисков на шейном уровне объясняется особенностями анатомии позвонков.
Шейные 1 и 2 позвонки соединяются без диска, а зубец осевого позвонка вдается выше плоскости отверстия С1. При неблагоприятных условиях мозговой ствол может натягиваться и перегибаться.
Имеется еще ряд особенностей строения позвонков, наличие на них отростков, взаимное расположение по отношению друг к другу и кровеносным сосудам. Поэтому сдавлению могут подвергаться корешки, вещество спинного мозга и позвоночные артерии.

Клинически сдавление мозга на указанном уровне проявляется спастическим парезом ног, нарушением чувствительности, болями и слабостью в руках.
Иногда сочетается и признаками ишемии (вертеброгенный спинальный инсульт): спастический парез ног, вялый парез рук, сфинктерные нарушения, нарушение глубокой чувствительности.
Из-за того, что более раннему износу подвергаются нижележащие диски, наблюдается соответствующая клиника поражения нижних корешков.
Характерные симптомы парамедианных грыж дисков С5-С6, С6-С7:
- боль в шее, распространяется до лопатки;
- боль в предплечье по локтевому краю вплоть до 5 пальца;
- парестезии по локтевой поверхности предплечья, по лучевому краю предплечья;
- снижение супинаторного рефлекса;
- гипотрофия двухглавой мышцы;
- нарушение чувствительности.

Симптомы усиливаются во время движений головой.
Парамедианная грыжа в грудном отделе является достаточно редким явлением, что требует проведения дифференциальной диагностики с заболеваниями, сопровождающимися болями в грудной клетке:
- пневмония;
- плеврит;
- абсцесс легкого;
- инфаркт миокарда;
- стенокардия;
- миокардит;
- миокардиодистрофия;
- перикардит;
- эзофагит;
- герпес zoster и т.д.
Сдавление грыжей диска может происходить на уровне любого поясничного корешка.
Однако, наиболее раннее изнашивание и развитие дегенеративных изменений наблюдается в дисках L4-5 и L5-S1. Соответственно сдавливаются 5 поясничный (левосторонняя парамедианная грыжа диска L4-5) и 1 крестцовые корешки (правосторонняя парамедианная грыжа диска L5-S1).
Грыжи больших размеров может сдавить сразу несколько корешков, что проявляется би- или полирадикулярным синдромом.

В натянутых и сдавленных корешках возникает отек и застой венозной крови, асептическое воспаление.
Клинически проявляются стреляющими болями в пояснице и ноге, дерматомной гипералгезией, периферическими парезами, ослаблением или выпадением глубоких рефлексов.
Из-за рефлекторного напряжения поясничных мышц боли усиливаются при кашле или чихании, движении, наклонах туловища. Пациенты ощущают чувство покалывания, зябкости по наружной поверхности бедра и голени, в 1 пальце.
Неблагоприятным вариантом течения межпозвонковой парамедианной грыжи является сдавление конского хвоста.

При данном виде происходит компрессия корешков в том месте, где они все расположены вместе в дуральном мешке.
При остром нарушении артериального кровотока наблюдается спинальный инсульт — проявляется болями и слабостью в нижних конечностях вплоть до развития тяжелых параличей.
Диагностика ↑
Диагностика складывается из клинических признаков (двигательных, рефлекторных, чувствительных, вегетативных расстройств сегментарного характера), мануальных приемов и данных инструментальных методов исследования.
- изменение конфигурации сегмента позвоночного столба;
- сдвиг тел соседних позвонков;
- деформация замыкательных пластин;
- уплощение диска;
- сужение позвоночного канала;
- протрузия диска;
- гипермобильность позвоночного столба в определенном сегменте;
- утолщение желтой связки.
Полная информация о характере повреждения диска, расположении секвестров и степени сдавления корешков может быть получена при помощи магнитно-резонансной или компьютерной томографии и миелографии.

Остеофиты — одна из причины болей в позвоночнике. Узнайте, как лечить остеофиты позвоночника, из нашей статьи.
Почему может появиться опухоль на позвоночнике? Смотрите тут.
Что такое ретролистез позвонка? Ответ здесь.
Методы лечения ↑
Наиболее частым проявлением парамедианной грыжи является болевой синдром, мучительный для пациента.
Лечение проводится комплексно в зависимости от стадии болезни (острая, подострая, ремиссия).
При люмбалгии в течение 3 дней назначается постельный режим. Особенностью является то, что пациент должен лежать на твердой поверхности в удобном положении.
Хороший эффект наблюдается от местного применения холода или сухого тепла.

Параллельно назначается медикаментозное лечение:
- противовоспалительная терапия (ибупрофен, кетопрофен, диклофенак);
- диуретики с противоотечной целью (фуросемид, гипотиазид);
- анальгетики и миорелаксинты;
- витамин В в больших количествах;
- при выраженном болевом синдроме назначают гормональные препараты в сочетании с анальгетиком (дексаметазон + лидокаин).
Для уменьшения протрузии диска применяют вытяжение позвоночного столба, а при локализации парамедианной грыжи в шейном отделе применяют специальный воротник.
Применение физиотерапии в острую стадию ограничено:
- переменным магнитным полем;
- электрофорезом с лидокаином;
- синусоидально-модулированными токами.

В подострую фазу применяют гимнастику, мануальную терапию, массаж, физиолечение.
Указанный перечень мероприятий направлен на расслабление и укрепление мышц спины, уменьшение компрессии корешков.
Необходимо избегать вертикальных нагрузок на позвоночный столб и ротационных движений в пораженном сегменте.
В качестве физиолечения применяют:
- ультразвуковые волны;
- диаднамические токи;
- лекарственный фонофорез.
Физические свойства применяемых процедур обеспечивают выраженный противоотечный, анальгетический, спазмолитический, противовоспалительный эффекты.
В стадии ремиссии проводится перечень реабилитационных мероприятий — социально-бытовая адаптация.
Мероприятия направлены на устранение и профилактику необратимых изменений, рецидивов, стойких дефектов.
Основой является постоянное систематическое выполнение лечебной физкультуры, санаторно-курортное лечение.

Показания к проведению оперативного вмешательства:
- острое сдавление конского хвоста с явлениями парапареза и тазовыми нарушениями;
- сдавление корешка с нарастающим парезом;
- инвалидизирующий болевой синдром;
- неэффективность консервативного лечения 2-3 месяца;
- наличие секвестра.
Суть операции заключается в:
- рассечении мягких тканей над местом протрузии диска;
- удалении части диска и прилежащего участка тела позвонка;
- удалении патологически измененного диска;
- резекции задней продольной связки;
- стабилизации позвоночного столба костным трансплантатом.
При наличии симптомов синдрома позвоночной артерии выставляются показания к декомпрессии канала позвоночной артерии.
Для удаления грыж диска на поясничном уровне предложены способы эндоскопической дискэктомии.

Профилактика развития заболевания ↑
Особое место занимают меры по предупреждению развития дегенеративных изменений.
Одно из ведущих мест отводится систематическим физическим упражнениям, которые направлены на сохранение подвижности позвоночного столба, правильной осанки, укрепление мышц спины.
Больным с рецидивирующими болями рекомендуют ношение корсета. Кроме того, пациентам рекомендуют снизить массу тела.
Читайте также:


