Повреждение сосудов верхних конечностей
При таком виде повреждения сосудов тактика только хирургическая. Вмешательство необходимо выполнять всегда, даже при отсутствии признаков выраженной ишемии, так как оно позволяет практически всегда восстановить адекватное кровоснабжение мышц и нервных стволов, даже незначительное снижение питания которых в последующем существенно сказывается на функции конечности. Мышцы всей конечности, и особенно кисти, очень чувствительны к снижению артериального притока. В большинстве случаев недостаточного кровоснабжения мышц конечности возникает контрактура Фолькмана, заключающаяся в появлении и прогрессировании гипотрофии конечности, мышечной контрактуры.
Одной из существенных особенностей ранений этой локализации является укладка пострадавшего и подготовка операционного поля. Пострадавшего укладывают в положение на спине с валиком под плечевым поясом на стороне поражения, конечность отводится в сторону и укладывается на дополнительный столик, голова повернута в противоположную сторону. Производится обработка всей верхней конечности, шеи и грудной клетки на стороне поражения, так как в любой момент может потребоваться расширение операционного доступа. Также обрабатываются обе нижние конечности на случай забора венозного трансплантата или нерва.
- переднебоковая торакотомия в третьем межреберье, если речь идет о ранении левой подключичной области;
- комбинированный надключичный доступ и срединная стернотомия при ранении правой подключичной области;
Эти доступы могут также дополнять друг друга в зависимости от хода раневого канала. Иногда предварительный гемостаз может быть выполнен и при расширенной цервикотомии, если раневой канал расположен в надплечье.
В других ситуациях целесообразно придерживаться следующих доступов:
- к подключичной артерии выполняется медиальный надключичный доступ длиной 6-7 см с пересечением ключичной головки грудино-ключично-сосцевидной и передней лестничной мышц, сберегая при этом диафрагмальный нерв, или срединная стернотомия;
- к начальному сегменту подмышечной артерии может быть выполнен доступ по ходу дельто-пекторальной борозды с пересечением сухожилия малой грудной мышцы.
В случае сочетайного повреждения сосудов и плечевого сплетения ревизия сплетения должна быть выполнена тщательно. Доступ при этом должен быть широким: от мастовидного отростка по заднему краю грудино-ключично-сосцевидной мышцы, далее с поворотом под прямым углом, через надключичный с продолжением по дельто-пекторальной борозде и, при необходимости, с продолжением на внутреннюю поверхность плеча в проекции сосудистого пучка. Контроль состояния сосудов выше и ниже места повреждения может потребовать пересечения или резекции ключицы. Остеосинтез пересеченной ключицы выполняется в конце вмешательства. Поднадкостничная резекция внутренних двух третей ключицы не представляет сложностей и не дает вторичных осложнений. В то же время потеря ключичной опоры плеча отягощает состояние верхней конечности и нецелесообразна в случаях, когда имеется повреждение плечевого сплетения. Поэтому в настоящее время в подобных критических ситуациях мы начинаем вмешательство выполнением ревизии подключичной артерии в области ее прохождения под ключицей. Восстановление целостности артерии редко удается осуществить выполнением простого шва из-за обилия коллатеральных сосудов в этой области и невозможности мобилизации артерии на протяжении. Немаловажной задачей в этом случае является сохранение всех коллатералей, важность которых в кровоснабжении конечности нельзя недооценивать. Как правило, восстановление целостности сосуда осуществляется с использованием фрагмента большой подкожной вены в положении инверсии. Использование искусственного протеза в области наиболее мобильного сустава нецелесообразно, тем более при выполнении реконструкции по экстренным показаниям. Реконструкция — артерия-вена-артерия выполняется при наложении анастомозов по типу конец-в-конец.
Ревизия нервного пучка выполняется при достаточном доступе на всем его протяжении: так же как и сосуды, нервное сплетение располагается в ретроклавикулярной области и подвергается ревизии во время реконструкции сосуда. Нейростимуляция, проводимая во время вмешательства, может помочь в уточнении топографии повреждения. В этом случае могут рассматриваться как минимум два варианта действий хирурга:
1. Фиксировать выделенные концы пересеченного нерва к апоневрозу или в подкожной клетчатке и возобновить их реконструкцию в последующем. В пользу этой точки зрения свидетельствует следующее:
- возможность не продолжать хирургическое вмешательство в случае риска для жизни,
- трудность оценки жизнеспособности нерва в зоне поражения;
Будет предпочтительным отвести нервные стволы от места реконструкции сосуда, что в последующем значительно облегчит их восстановление. Непосредственно после вмешательства протокол операции целесообразно уточнить схемой выявленных повреждений нервов и сосудов. В последующем, при подготовке и выполнении второго этапа операции, это позволит уменьшить травматизм второго вмешательства и сократить время поиска концов поврежденных нервов.
2. Восстановить поврежденные стволы. Иногда первичное восстановление нерва кажется вполне возможным. Дефект восстанавливается с использованием большого подкожного нерва, взятого с нижней конечности. Длина возможного замещения около 100 см. Анастомоз выполняется обычно при помощи микрохирургической техники тончайшими нитями 8/0-9/0.
При первичном восстановлении нерва необходимо всегда быть уверенным в отсутствии других его повреждений на протяжении основного ствола и его ветвей, как в проксимальном направлении, так и дистальном.
По завершении реконструкции сосудов и нервов пострадавший должен находиться под наблюдением. Синдром реваскуляризации на уровне верхней конечности с его местными и общими проявлениями наблюдается крайне редко. В то же время постоянный контроль давления в мышечном ложе представляется важным в случаях, когда движения либо чувствительность остаются парализованными. Повышение давления выше 45 мм рт. ст. позволит вовремя определить показания к фасциотомии.
Результаты. Прогноз в отношении выздоровления пострадавшего чаще всего определяется наличием сочетанных повреждений. Что касается сохранения жизнеспособности конечности, то у некоторых пациентов вопрос об ампутации должен быть решен при первичной хирургической обработке всех повреждений при:
- выраженной тяжести местных повреждений конечности — неврологических, костно-мышечных, сосудистых, а также кровотечении, угрожающем жизни;
- явном опоздании с реваскуляризацией ишемизированной конечности из-за коррекции угрожающих жизни других повреждений.
Ранние ампутации при синдроме реваскуляризации верхней конечности с анурией крайне редки. Отдаленный результат зависит, как правило, не столько от сосудистой травмы, сколько от сочетанных с ними повреждений нервов. Восстановление иннервации — это процесс, растягивающийся на многие годы. Начинается этот процесс по прошествии 3 недель послеоперационной иммобилизации под контролем ортопеда. При крайне тяжелых видах повреждений конечности полное восстановление функции удается редко. Восстановление иннервации избавляет пострадавшего от болей и позволяет добиться относительно неплохих результатов.
Таким образом, травмы подключично-подмышечной области относятся к сложным и тяжелым. Их диагностика может быть затруднена из-за богатства коллатерального кровоснабжения и наличия, как правило, тяжелых сочетанных повреждений. Целесообразно назначать артериографию практически при всех тяжелых повреждениях надплечья и области плечевого сустава. В экстренной ситуации, когда возникают проблемы с остановкой кровотечения, следует начать вмешательство с пережатия магистрального сосуда из торакотомического доступа.

Повреждение сосудов – нарушение целостности артерий и вен в результате травматического воздействия. Может наблюдаться как при открытой, так и при закрытой травме, сопровождается наружным или внутренним кровотечением, возможно нарушение кровоснабжения нижележащего сегмента. Повреждение крупных сосудов является тяжелой травмой и представляет опасность для жизни пациента. Диагноз выставляется на основании клинических признаков, к числу которых относится наличие раны или закрытого повреждения, кровотечение или гематома, ослабление или отсутствие пульса на периферических артериях. Лечение хирургическое.
МКБ-10
- Открытые повреждения
- Закрытые повреждения
- Диагностика и лечение
- Цены на лечение
Общие сведения
Повреждение сосудов – достаточно распространенная травма, как в военное, так и в мирное время. Наибольшее количество повреждений приходится на сосуды нижних конечностей. Второе место по распространенности занимают повреждения сосудов верхних конечностей, третье – сосудов шеи. В последние десятилетия специалисты в области травматологии отмечают изменение характера таких травм за счет увеличения количества высокоэнергетических травматических воздействий. В связи с этим ранения и закрытые повреждения сосудов чаще выявляются в составе множественной и сочетанной травмы, что усложняет лечение и утяжеляет прогноз.
Открытые и закрытые повреждения сосудов могут сочетаться с переломами костей туловища и конечностей, тупой травмой живота, повреждениями почек, ЧМТ и повреждениями грудной клетки. Наряду с этим нередко наблюдаются изолированные травмы с тяжелыми разрушениями конечностей: многооскольчатыми переломами, раздавливанием и размозжением мягких тканей, обширными рваными ранами и т. д. И, хотя возможности современной реконструктивной ангиохирургии во многих случаях позволяют восстановить целостность сосудов даже при тяжелых повреждениях, тактика лечения и прогноз в таких случаях зависят не только от возможности восстановления артерий и вен, но и от жизнеспособности тканей травмированной конечности.

Открытые повреждения
Местные симптомы ранений сосудов зависят от диаметра травмированной артерии или вены, характера повреждения сосудистой стенки, анатомических особенностей зоны травмы, объема разрушения мягких тканей, сопутствующего повреждения костей и нервов, общего состояния пациента и т. д. При повреждении вен кровь темно-вишневая, изливается ровной струей, при нарушении целостности крупных стволов возможна пульсация в такт дыханию. Возможно образование нарастающей не пульсирующей гематомы в окружающих мягких тканях. Пульс на периферических артериях сохранен, цвет кожи в дистальных отделах не изменен, нарушения функции конечности обусловлены характером и тяжестью травмы.
К числу признаков, позволяющих заподозрить повреждение артерии, относятся рана в проекции сосуда, наружное кровотечение алой пульсирующей струей или нарастающая пульсирующая гематома, ослабление или отсутствие пульсации на артериях ниже уровня повреждения. Важнейшим симптомом повреждения магистральных артерий является нарастающая ишемия дистальных отделов конечности. О недостаточности местного кровообращения свидетельствуют парестезии, побледнение, а в последующем – синюшность и мраморность кожных покровов, похолодание и ишемические боли, которые не уменьшаются при иммобилизации и не усиливаются при пальпации. Перечисленные проявления сопровождаются нарастающей ригидностью мышц. Затрудняются сначала активные, а затем и пассивные движения, при глубоких расстройствах кровообращения возникают мышечные контрактуры.
Закрытые повреждения
Закрытые повреждения сосудов могут возникать вследствие окклюзирующих или контузионных повреждений. Окклюзирующие повреждения обычно выявляются при вывихах и переломах костей, их причиной становится сдавление или ушиб артерий сместившейся костью или костным фрагментом. При этом нередко наблюдается мгновенное удлинение (насильственное чрезмерное растяжение) сосуда, способствующее усугублению травмы. В первую очередь страдает нежная интима – внутренняя оболочка сосуда. Если воздействие достаточно интенсивное, нарушается целостность средней оболочки артерии. При этом наружная оболочка благодаря своей высокой прочности может остаться неповрежденной. Разрывы внутренней и средней оболочки сосудов называются контузией.
Выделяют три степени контузионных повреждений сосудов. Первая – в интиме есть отдельные трещины. Вторая – имеются циркулярные повреждения интимы. Третья – повреждена не только внутренняя, но и средняя оболочка артерии. При повреждениях второй и третьей степени из-за тока крови интима отслаивается и закупоривает просвет сосуда, вызывая внутрисосудистый тромбоз. При повреждении всех оболочек артерии формируется пульсирующая гематома, из которой в последующем, как правило, образуется травматическая аневризма.
В случаях одновременного разрыва артерии и вены возникает артериовенозный свищ – кровь из артерии сразу сбрасывается в вену, что может приводить не только к нарушению кровоснабжения дистальных отделов конечности, но и к развитию общих расстройств кровообращения. Фактором, способствующим усугублению ишемии нижележащих отделов конечности, является кровопотеря и сопутствующие повреждения окружающих мягких тканей. При отсутствии неповрежденных коллатеральных артерий в течение 3-4 часов развиваются необратимые нарушения жизнедеятельности тканей, возникает так называемая гемодинамическая ампутация конечности.
Клиническими признаками закрытого повреждения сосудов являются нарушения движений и чувствительности дистальных отделов конечности, а также резкая боль, которая не уменьшается после вправления отломков, иммобилизации и использования анальгетиков. Кроме того, наблюдается отсутствие периферической пульсации и цианоз или резкая бледность кожных покровов. При нарушении целостности всех слоев сосудистой стенки в проекции травмы образуется обширная гематома.
Диагностика и лечение
Диагноз выставляется на основании внешних признаков, при необходимости выполняется ангиография. Тактика лечения зависит от состояния дистальных отделов конечности, поэтому большое внимание уделяется оценке жизнеспособности тканей. Мягкость мышц и сохранение пассивных движений свидетельствуют о том, что конечность еще жизнеспособна, в таких случаях целесообразно предпринять попытку восстановления кровотока. Окоченение мышц и тугоподвижность суставов являются признаком гибели тканей и могут рассматриваться, как показания к ампутации.
Часть мышечных волокон при глубокой ишемии остается жизнеспособной, поэтому в некоторых случаях врачи отказываются от ампутации и пытаются восстановить кровоснабжение конечности. Однако вероятность благополучного исхода при таких повреждениях сомнительна и, даже если конечность удается сохранить, она остается неполноценной, то есть, превращается в аналог биологического протеза.
В процессе лечения перед травматологом или сосудистым хирургом стоят три задачи, которые следует решать в определенной последовательности. Приоритетом является спасение жизни пациента, то есть, остановка кровотечения и борьба с последствиями кровопотери. С этой целью проводятся противошоковые мероприятия, осуществляются переливания крови и кровезамещающей жидкости. Второй задачей является сохранение жизнеспособности конечности и третьей – восстановление ее функций.
Противошоковые мероприятия способствуют улучшению гемодинамики, следовательно, помогают сохранить жизнеспособность тканей. Наряду с этим, обязательным условием сохранения конечности является реконструктивная операция. В зависимости от характера повреждения сосуда возможен либо обычный сосудистый шов, либо восстановление сосуда с использованием специального протеза. В послеоперационном периоде проводятся мероприятия по нормализации деятельности всех органов и систем, назначаются антибиотики, обезболивающие препараты, ЛФК и физиотерапия.
Прогноз при открытых и закрытых повреждениях артерий и вен зависит от общего состояния пострадавшего, наличия или отсутствия других травм, локализации пораженного сосуда, особенностей коллатерального кровообращения, степени разрушения окружающих мягких тканей и других факторов. Важнейшее значение имеет временной фактор. Хирургические вмешательства, проведенные в течение первых 10 часов после травмы, как правило, дают возможность сохранить конечность. В последующем вероятность неблагополучного исхода резко возрастает.
Среди ранений мягких тканей плечевого пояса и верхней конечности различают ранения поверхностные, не проникающие глубже подкожножировой клетчатки, и глубокие, при которых снаряд пронизывает собственную фасцию и проникает в мышцу.
Первая и доврачебная помощь—наложение повязки, при кровотечении из магистральных сосудов — наложение кровоостанавливающего жгута, при обширном повреждении мягких тканей — иммобилизация конечности косынкой пли прибинтовывание к туловищу.
На ПМП — контролируют правильность наложения жгута, вводят пенициллин и противостолбнячную сыворотку, при обширном повреждении мягких тканей производят иммобилизацию стандартными шинами (см. ниже).
В медсб (ОМО) при ранениях магистральных сосудов осуществляют перевязку сосуда в ране, принимают меры для сохранения жизнеспособности конечности и быстро эвакуируют раненого в госпиталь для наложения сосудистого шва.
Раненые с поверхностными ограниченными ранениями мягких тканей верхней конечности, срок лечения которых не превышает 10 дней, способные выполнять легкую работу, задерживаются для лечения в команде выздоравливающих.
Остальные— после повторного введения антибиотиков направляются в госпитальную базу. Раненые с очень обширными повреждениями мягких тканей верхней конечности, особенно при повреждении крупных сосудов и нервов, подлежат лечению в обще-хирургических госпиталях, всех остальных эвакуируют в ГЛР.
Переломы ключицы. Эти переломы бывают огнестрельными, чаще встречаются — закрытые. В отличие от закрытых огнестрельные переломы ключицы часто сочетаются с ранением крупных сосудов и нервов плечевого сплетения, а также с повреждением плевры и легкого.
Диагностическими признаками полного перелома ключицы являются:
1) видимая глазом или прощупываемая деформация кости;
2) укорочение расстояния между акромиальным отростком и грудино-ключичным сочленением;
3) сглаженность надключичной ямки при опущенном и смещенном кпереди надплечьи;
4) патологическая подвижность, а иногда и костная крепитация в области перелома;
5) невозможность поднять руку до горизонтального уровня. При диагностике огнестрельных переломов ключицы учитывают локализацию и направление раневого канала.
Первая помощь заключается в наложении повязки на рану (при огнестрельных переломах) и в подвешивании конечности на косынке или фиксации ее к груди.
На ПМП раненым вводят пенициллин и противостолбнячную сыворотку. При выраженной болевой реакции может быть произведена анестезия области перелома 1—2%-ным раствором новокаина.
В медсб (ОМО) первичная хирургическая обработка раны производится при кровотечении и осложнении анаэробной инфекцией. Если имеется большая припухлость и гематома в области ранения ключицы, всегда следует помнить о возможности повреждения и подключичных сосудов. Для перевязки последних кроме широкого раскрытия раны обязательно требуется перепиливание ключицы.
Все остальные раненые, а также пострадавшие с закрытыми переломами ключицы подлежат направлению в общехирургические госпитали.
Первичная хирургическая обработка огнестрельных переломов ключицы производится по общим правилам. Обязательно надо устранить давление отломков кости па нервы и сосуды.
Следует иметь в виду, что наилучшие результаты дает остеосинтез металлическим стержнем, который обеспечивает точное сопоставление и скрепление отломков ключицы и исключает возможность сдавления нервов и сосудов.
Внутрикостиая фиксация переломов ключицы производится следующим образом. Под иовокаиновым обезболиванием после хирургической обработки рапы — при огнестрельном переломе — или через линейный разрез по ходу ключицы — при закрытом повреждении — обнажается область перелома.
Для фиксации отломков ключицы пользуются круглыми стержнями или стержнями с квадратным сечением, равным 2—3 мм. Па передней поверхности центрального отломка отступя от линии перелома на 3—4 см, дрелью просверливают отверстие до костномозгового канала. С помощью шила по линии перелома производят туннелизацию костномозговых каналов обоих отломков. Металлический стержень вводят через трепанационное отверстие в костномозговой канал до линии перелома и после сопоставления отломков в ране продвигают его в костномозговой канал периферического отломка (рис. 100).
Переломы лопатки. Различают переломы тела лопатки, переломы анатомической и хирургической шейки, суставной впадины, акромиального и клювовидного отростков. Огнестрельные переломы тела лопатки, особенно если входное отверстие располагается на спине, нередко имеют дырчатый характер.
Первая помощь заключается в наложении повязки на рану и фиксации верхней конечности косынкой.
В медсб (ОМО) квалифицированная хирургическая помощь оказывается при кровотечении и при сочетанных ранениях лопатки и груди с наличием открытого или клапанного пневмоторакса. Раненые с изолированным переломом лопатки направляются для лечения в общехирургические госпитали. При узком раневом канале и небольших ранах применяется консервативное лечение. При оскольчатых переломах лопатки с большими рваными ранами необходимо широко раскрыть раневой капал, удалить свободные осколки кости и иссечь размятые и ушибленные ткани.
Для иммобилизации как перелома шейки, так и тела лопатки следует применять абдукционную шину. Отведение плеча при переломах шейки лопатки должно производиться под углом 90°. При переломах лопатки верхняя конечность удерживается в этом положении 20—25 дней.
Длительную иммобилизацию конечности при помощи косынки или повязки Дезо проводить не следует, так как при приведенном положении плеча суставная сумка сморщивается, в результате чего отведение резко ограничивается. С первых же дней лечения в госпитале назначают активные движения в лучезапястном и локтевом, а затем и в плечевом суставах.
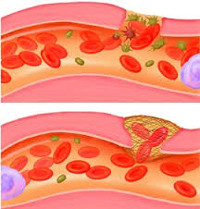
Холестериновые бляшки, поражающие стенки сосудов, способны вызвать опасное заболевание — атеросклероз. Он может возникнуть в артериях брюшной полости и сердца, в верхних и нижних конечностях. Сокращение кровообращения приводит к возникновению патологий, сбоев работы внутренних органов и систем, болевым ощущениям. При несвоевременном обращении к врачу возможен летальный исход из-за инсульта или инфаркта, обильного внутреннего кровотечения.
Атеросклероз артерий верхних конечностей
Повышенное содержание в крови липидов и холестерина приводит к формированию бляшек, которые снижают или даже полностью перекрывают просвет внутри сосуда. Если происходит частичное перекрытие просвета — это стеноз, если полное — окклюзия. В результате поражения сосудов сокращается объем доставляемой к тканям крови, кислорода и питательных веществ.
Обычно холестерин скапливается в однослойном пласте плоских мезенхимальных клеток, который расположен во внутренней части кровеносных сосудов. При полном или же частичном разрушении слоя бляшка отрывается или происходит образование тромба.
Медики выделяют 4 стадии атеросклероза рук. Первая — компенсация. Она проявляется в постоянном чувстве холода в пальцах, в частичной потере чувствительности и боли при соприкосновении с холодной поверхностью. За ней следует относительная компенсация. От постоянной нехватки кислорода болят кисти рук, а наиболее сильные ощущения возникают во время работы или движения. Иногда в руках возникает онемение.
Третий этап — недостаточный кровоток в артериях. Аномальное изменение сосудов приводит к постоянной боли даже без нагрузок. Онемение распространяется не только на кисти рук, но и на предплечья. Пальцы перестают слушаться и ухудшается мелкая моторика. Последняя стадия — это язвенно-некротическая патология. Кисти рук меняют цвет на серовато-голубой или синевато-голубой. Случайные порезы приводят к сильной боли и не проходящей отечности. Возможно также появление очагов некроза.
Облитерирующим атеросклерозом предплечья и кистей называют болезнь, которая возникает при отложении на стенках сосудов липидов и холестерина.
- Заболевание делят на два типа:
- Поражение аорта или центральный;
- Поражение всех артериальных сосудов или периферический.
Обычно болезнь носит системный характер и является последствием общих нарушений в работе организма.
К появлению заболевания приводят:
- Нарушение баланса липопротеинов атерогенного и антиатерогенного вещества в плазме;
- Повышенное содержание холестерина;
- Повышенный объем атерогенной фракции;
- Неправильное питание и вредные привычки;
- Патологии эндотелия;
- Генетическая предрасположенность.
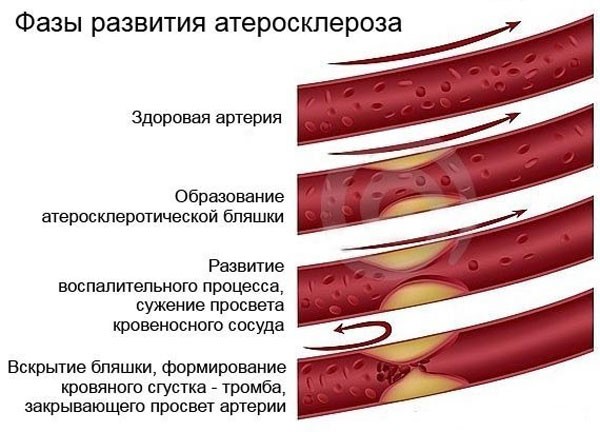
Патогенез или механизм возникновения и развития заболевания проходит в 5 этапов:
- Латентный период — деформирование слоя артерий;
- Атероматоз — появление мелкозернистого детрита;
- Липосклеротический этап — отложение холестериновых бляшек;
- Атеросклероз — прорастание соединительной ткани;
- Атерокальциноз — отложение солей кальция поверх холестериновых уплотнений.
Если на бляшках появляются раны, то это может привести к образованию тромботической массы и снижению кровотока, а также к застою крови.
Симптомы и причины атеросклероза рук
Проявление атеросклеротических признаков верхних конечностей начинается с момента закупорки кровеносного сосуда более, чем наполовину. В группе риска развития болезни те, кто злоупотребляет алкоголем и курением, имеет наследственную предрасположенность и частые стрессы. Также повышенный риск у женщин в период климакса и у всех людей, старше 45 лет.
Недостаток физической активности приводит к застою крови. Если в рационе человека много жирной пищи, то будет нарушена работа печени. Это сказывается на выработке ферментов, перерабатывающих холестерин. В результате его уровень будет повышаться, и начнется процесс накапливания вещества на стенках сосудов.
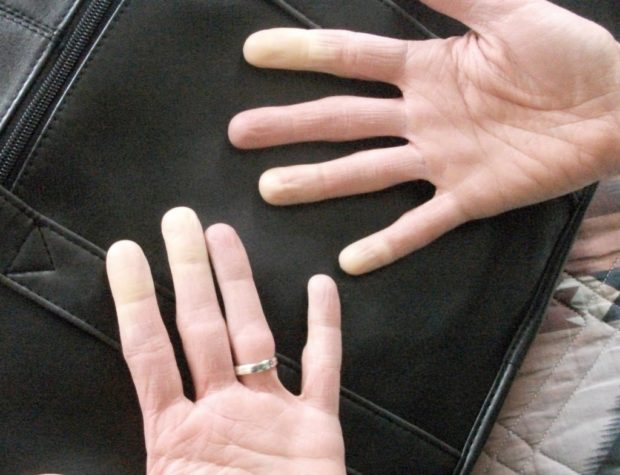
Сосудистый атеросклероз может развиваться и на фоне таких патологий, как:
- Артериальная гипертензия;
- Метаболические нарушения;
- Диабет;
- Нарушенный обмен веществ;
- Ожирение;
- Нарушенная работа щитовидной железы;
- Хронические болезни инфекционного характера;
- Аутоиммунные процессы.
Фоновым заболеванием называют болезнь, которая играет наибольшую роль в развитии основного недуга, а также его неблагоприятного течения и риска смертельной патологии. В диагнозе выявляют основную болезнь с осложнениями и сопутствующее заболевание.
Распознать болезнь можно по следующим симптомам:
- Болезненные ощущения в области сосудов;
- Слабость в мышцах рук;
- Частые судороги;
- Бледная, серая или синеватая кожа рук;
- Разница в показателях АД правой и левой руки;
- Повышенная чувствительность кожного покрова к перепадам температуры;
- Внезапное ощущение жжения и покалывания;
- Постоянное чувство холода в кистях и пальцах.
Для постановки диагноза обычно достаточно трех из перечисленных симптомов, проявляющихся одновременно.

Развивающуюся на фоне болезни ишемию распознают по:
- Бледной и синюшной коже рук;
- Появлению атрофии подкожных тканей;
- Утолщению ногтей и повышенному ороговению.
Симптомы болезни не проявляются одновременно и внезапно. Обычно они возникают постепенно и усиливаются со временем.
Лечение облитерирующего атеросклероза рук
При первом обращении к врачу записываются жалобы на болевые ощущения, время их начала и интенсивность, наличие у родственников аналогичных заболеваний. В ходе физикального осмотра проводится предварительная диагностика по возникновению болей при нажатии на кожу рук.

При осмотре врач проводит ряд тестов на выяснение природы заболевания и ее степени:
- Тест на появление слабости при сжатии мышц предплечья и кистей;
- Тест на появление боли и потери чувствительности при нажатии в области плечевого сплетения;
- Тест на возникновение боли при пальпировании ямки под ключицей, трапецевидной и парацерквикальной мышцы;
- Тест на выявление пониженной чувствительности кожных покровов рук.
- Тест Эдсона при наличии болезни покажет снижение пульса на запястье. Проводят его во время вдоха, когда пациент запрокидывает назад или склоняет набок голову. Еще один важный тест для лучевой артерии. Ее пережимают пальцем, а больной в течение 2 минут сжимает и энергично разжимает кулак. В нормальном состоянии кожный покров руки принимает нормальный цвет быстро. Во время диагностики обязательно делается рентгеновский снимок для выявления аномалии рук.
- Рентгеноконтрастная ангиография позволяет выявить суженные или закупоренные участки сосудов, расширения патологического характера, тромбы и их месторасположение.
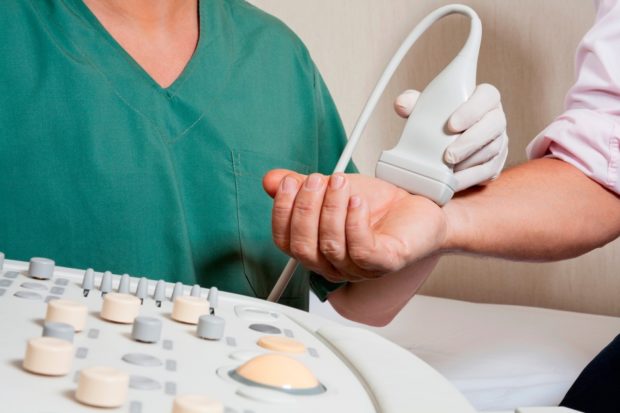
Назначают и ультразвуковое исследование сосудов. Оно позволяет выявить:
- Признаки начинающегося тромбоза;
- Венозную недостаточность в хронической стадии;
- Аневризму периферических сосудов.
УЗИ используют и для контроля над появлением участков расширенных вен, при ишемии, сопровождающейся патологическим состоянием сосудов. Заболевание артерий часто диагностируют уже после выявления ишемии и тромбоэмболии.
При атеросклерозе сосудов верхних конечностей метод, продолжительность и комплексность лечения зависит от стадии болезни. На начальном этапе, если оно не спровоцировано фоновыми заболеваниями, можно обойтись без лекарственных препаратов. Необходимо лишь:
- Исключить жирную пищу и продукты с большим количеством консервантов;
- Заниматься спортом и нести регулярные посильные физические нагрузки;
- Следить за уровнем артериального давления;
- Отказаться от вредных привычек;
- Снизить вес.
При развитии заболевания больному назначают лекарственные препараты. Для устранения сильных болевых ощущений прописывают обезболивающие уколы. Чтобы снизить давление выписывают препараты гипотензивной группы, которые также могут назначаться для улучшения кровотечения. Если имеется сахарный диабет, то необходимы препараты, регулирующие уровень глюкозы.
Средства народной медицины и физиотерапия применяются только по назначению врача и в комплексе с лекарственной терапией.
Изменение образа жизни и выполнение рекомендаций врача — главное средство предотвращения развития заболевания.
Показание к операции — полная облитерация сосуда. Существует несколько хирургических методов лечения заболевания.
Популярный способ — ангиопластика. Она заключается в надрезе сосуда и помещения баллончика на закупоренный участок. Баллончик надувается, расширяя стенки сосуда. Это приводит к нормализации движения крови. Еще один вид операции — симптаэктомия. Метод удаления всего узла используется, если болезнь находится в стадии развития и не запущена.
Шунтирование проводят при полностью закрытых сосудах и в случаях, когда не рекомендованы иные хирургические вмешательства. Его проводят методом вживления искусственных сосудов на месте пораженных участков. Если нужно удалить саму бляшку, то проводят эндартерэктомию. Это процесс открытия сосуда для вырезания атеросклерозного отложения.

При стентировании в артерию помещают тонкий материал, который расширяет диаметр сосуда и восстанавливает нормальное движение крови. В сложных ситуациях при гангренозном заражении проводят ампутацию. Операцию не относят к средствам лечения — это необходимая мера для сохранения жизни пациента.
Нарушение кровообращения приводит к атеросклерозу сосудов верхних конечностей. Симптомы и лечение зависят от степени поражения сосудов и фоновых заболеваний. Обычно на начальный стадиях пациенты ощущают онемение пальцем и чувство холода, непроизвольные судороги и болезненные ощущения во время работы и движения. Приводит к болезни не только патологические нарушения работы органов, но и неправильный образ жизни, несбалансированное питание и наследственность.
Гиподинамия ведет к ухудшению движения, а также застою крови. В результате происходит деформация сосудов.
Слишком жирная пища, обилие консервантов и химических добавок провоцируют сокращение выработки печенью ферментов, расщепляющих холестерин. Это сказывается на повышении его уровня и начале процесса отложения излишков на стенках сосудов. Если пропустить первичные симптомы, то болезнь может вызвать такие осложнения, как ишемия и гангрена. Привести это может к ампутации конечности и летальному исходу. Лечение заболевания лучше начинать на начальных стадиях, когда для улучшения здоровья достаточно придерживаться диеты и повысить физическую активность.
Читайте также:


