Повреждение наружной запирательной мышцы
Наружная запирательная мышца (obturatorius externus) обладает формой неправильного треугольника. Она относится к наружной группе мышц таза. Выполняет важные функции, позволяющие совершать различные движения нижними конечностями.
Расположение и места крепления
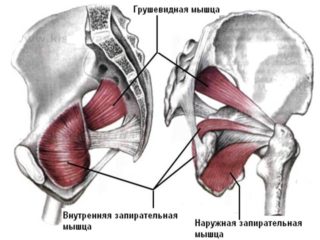
Внешняя запирательная мышца имеет простую анатомию. Она начинается от запирательной мембраны и внешнего края кости запирательного отверстия. Здесь находится ее более широкий конец. Отходит от ветви седалищной и лобковой кости. Мышечные пучки расположены веерообразно относительно друг друга. Они переходят в сухожилие на задней поверхности тазобедренной суставной капсулы. Место прикрепления – вертельная ямка, рядом с внутренней запирательной мышцей.
Мышца иннервируется передней ветвью внутреннего запирательного нерва. Кровоснабжение происходит через подвздошную артерию и медиальные огибающие артерии, идущие от глубокой бедренной.
Назначение мускула
Основная функция наружной запирательной мышцы бедра – поворачивать бедро кнаружи в процессе его разгибания. Во время сгибательных движений отводит бедро. Эти мышечные волокна практически не участвуют в приведении бедренной части ноги во время ее разгибания. Также obturatorius externus может совместно с квадратной бедренной мышцей фиксировать шейку бедренной кости и не допускать ее вывих под массой тела человека.
К движению, осуществляемому запирательным мускулом, можно отнести соединение пяток вместе. Его выполняют военные во время приветствия.
Заболевания и характерные симптомы

Одна из болезней, вызывающих боли в области запирательной мышцы бедра – грыжа запирательного отверстия. Оно закрывается мембраной, однако небольшая часть остается незакрытой – через нее проходят нервы и сосуды. Если отверстие расширяется, возможно развитие грыжи. Когда в грыжевой мешок попадает часть тонкой кишки, она ущемляется.
Симптом грыжи запирательного отверстия – боли, отдающие во внутреннюю поверхность бедра. При поворачивании бедра кнутри возможно усиление болезненных ощущений из-за натяжения наружной запирательной мышцы. При этом запирательный нерв сдавливается еще сильнее.
При вывихе головки бедра наружный запирательный мускул сильно натягивается, что также вызывает боли. Дискомфорт часто проявляется в области ягодиц, поясницы и паха.
Упражнения для укрепления мышц таза
Существует простой комплекс упражнений для укрепления тазовых мышц:
Такие упражнения подходят для людей, изредка занимающихся физической культурой. Для спортсменов упражнения подбирает тренер с учетом нагрузок от основных тренировок.
Функциональные мышечные тесты
Для выявления состояния определенных групп мышц и определения курса их тренировки или лечения проводят функциональные мышечные тесты. Они позволяют определить, зажата мускулатура или ослаблена, ограничены ли движения в суставе. В зависимости от состояния волокон, составляется структура тренировочной или реабилитационной программы.

Для проверки мышцы проводят следующие функциональные мышечные тесты:
- Человек лежит на кушетке со свободно свешивающимися ногами, согнутыми в коленных суставах. Испытуемому следует постараться повернуть голень кнаружи. Исследователь держит руку в области колена и пытается оценить степень сокращения мускулатуры.
- Исследуемый лежит на спине на ровной поверхности, а исследователь наблюдает за движением ноги. Пациенту необходимо повернуть голень кнаружи.
- Пациент находится на кушетке. Ноги, согнутые в коленях, свешиваются с кушетки. Врач держит пациента за колено. Испытуемому необходимо повернуть голень внутрь, попытавшись не двигать бедром.
- Пациент находится в положении лежа на спине. Нижние конечности согнуты в коленях и свешиваются с кушетки. Согласно методике, врач берет за колено и удерживает его. Другой рукой исследователь давит изнутри на нижний участок голени. Испытуемому необходимо против сопротивления повернуть голень кнутри и удерживать. При этом бедро не должно двигаться.
Поскольку часть тестов сопряжена с сопротивлением через коленный сустав, следует производить давление максимально осторожно.
Оценка состояния obturatorius externus проводится у спортсменов. Тесты позволяют определить ее возможности, а также подвижность суставов тазовой области.
Наружная запирательная мышца бедра участвует во множестве движений, связанных с поворотами голени и бедра. От ее состояния зависит способность человека удерживать баланс. При появлении болей в области таза следует посетить врача. Также с ним следует согласовать курс упражнений. Лучше ходить в спортивный зал, где за качеством выполняемых упражнений будет следить профессионал. Это позволит безопасно укрепить мышцы тазовой области.
Нейропатия запирательного нерва. Возникнув в поясничной мышце из вентральных разветвлений L2-L4 спинномозговых нервов, запирательный нерв выходит из поясничной мышцы по ее латеральному краю, спускается в таз и выходит через запирательное отверстие. Он иннервирует большую, длинную и короткую приводящие мышцы, а также снабжает чувствительными волокнами верхнюю медиальную часть бедра.
Этиология нейропатии запирательного нерва. Изолированные нейропатии запирательного нерва встречаются редко. При переломах костей таза и бедра в патологический процесс вовлекается не только запирательный нерв, но также другие нервы нижней конечности или пояснично-крестцовое сплетение. Как доброкачественные, так и злокачественные опухоли тазовых органов также могут привести к нейропатии запирательного нерва. Такой же эффект могут вызвать оперативные вмешательства по поводу этих новообразований или на тазовых органах.
Анамнез. Чаще всего первыми являются жалобы на слабость в ногах и затруднения при ходьбе. Как правило, они затмевают чувствительные расстройства, если таковые имеются.
- Неврологическое. Исследование двигательной функции выявляет слабость приведения бедра. Может наблюдаться снижение чувствительности по верхней медиальной поверхности бедра. Коленный рефлекс должен быть сохранен.
- Общее. В тех случаях, когда нейропатия запирательного нерва возникает без травмы, необходимо тщательное обследование органов малого таза и прямой кишки для выявления внутритазовых опухолей.
Дифференциальный диагноз. Тщательное клиническое обследование должно быть направлено на выявление (из-за нечастой встречаемости) двигательных и чувствительных нарушений, которые не могут быть объяснены поражением одного запирательного нерва. Наличие слабости сгибателя бедра или разгибателя колена, или нарушенного коленного рефлекса дает основание заподозрить плексопатию пояснично-крестцового сплетения или радикулопатию L3-L4. Кроме того, снижение чувствительности, которое распространяется ниже колена, также не согласуется с сенсорным дефицитом, характерным для нейропатии запирательного нерва.
- Электродиагностика. При обследовании пациентов с подозрением на нейропатию запирательного нерва более полезной является ЭМГ, нежели СПН. Признаки вовлечения в патологический процесс других мышц, иннервируемых L2-L4, или выявление при ЭМГ патологии в параспинальных мышцах должны вызвать подозрение на более проксимальные поражения.
- Визуализирующие методы. В случаях отсутствия указаний на явную травму может потребоваться дополнительное обследование. В таких ситуациях исследование полости таза с помощью КТ или МРТ может помочь в выявлении массивных поражений или инфильтративных процессов.
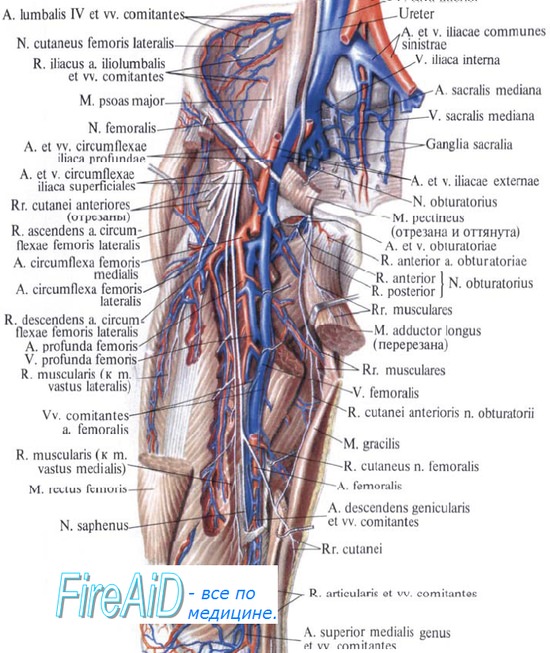
Нейропатия наружного кожного нерва бедра.
Задние ответвления вентральных первичных ветвей L2-L3 спинномозговых нервов участвуют в образовании наружного кожного нерва бедра, который появляется из бокового края большой поясничной мышцы. Затем он переходит латерально в глубину фасции подвздошной мышцы и идет над портняжной мышцей, прежде чем пройти под латеральным краем паховой связки. Проникая через широкую фасцию, он делится на переднюю и заднюю ветви, которые обеспечивают чувствительную иннервацию передних отделов бедра. Часто наблюдаются анатомические вариации, касающиеся происхождения нерва (он может возникать как ветвь бедренного или бедренно-полового нерва), его хода после достижения паховой связки и, наконец, зоны распространения его чувствительных волокон.
Этиология нейропатии наружного кожного нерва бедра. В большинстве случаев в качестве причины предполагается ущемление/ компрессия нерва в области паховой связки или близлежащих областях. Однако наружный кожный нерв бедра может повреждаться также при ущемлении/компрессии в других точках, что имеет место при массивных забрюшинных поражениях, хирургических вмешательствах (особенно тех, которые захватывают забрюшинные структуры, тазовые или паховые точки) и травмах бедра.
- Неврологическое. Область чувствительных расстройств обычно невелика и захватывает латеральную поверхность бедра.
- Общее. Тщательная пальпация вдоль паховой связки и переднего верхнего края входа в таз позволяет, как правило, выявить локализованную область болезненности и спровоцировать симптомы, что в то же время подтверждает диагноз.
Дифференциальный диагноз нейропатии наружного кожного нерва бедра. Первым заболеванием, с которым необходимо проводить дифференциальный диагноз, является нейропатия бедренного нерва. Нужно помнить также о плексопатии поясничного сплетения и радикулопатии L2, но вряд ли можно ошибиться при их дифференциации. Ограниченные расстройства чувствительности, отсутствие двигательных нарушений и сохраненные рефлексы помогают исключить эти заболевания.
Обследование нейропатии наружного кожного нерва бедра. Хотя клинических данных бывает обычно достаточно для постановки диагноза, в случае сомнений или при наличии существующей ранее патологии, которая может осложнить диагностику (забрюшинные объемные образования), может потребоваться дополнительное обследование.
В отличие от других синдромов ущемления, положительная реакция на лечение также помогает подтвердить диагноз нейропатии наружного кожного нерва бедра. Помня об этом, вполне уместно вводить препараты-анестетики в предполагаемую точку выхода наружного кожного нерва бедра (медиальнее передней верхней подвздошной ости и под паховой связкой) или в точку локальной болезненности. Ответ на такую терапию не только подтверждает диагноз, но может также привести к облегчению симптомов.
- Электродиагностика. Из-за сложности вызвать рефлекс при тесте стимуляции нерва (NSS) в контрольной группе здоровых субъектов применение этого метода у больных с подозрением на нейропатию наружного кожного нерва бедра ограничено. Однако ЭМГ-исследования играют роль в оценке пациентов с необычными или неясными симптомами, поскольку выявление клинически не проявляющихся двигательных нарушений подразумевает вовлечение в патологический процесс не только одного наружного кожного нерва бедра.
- Визуализирующие методы. Проведение рентгенологических методов исследования не является необходимым, за исключением случаев, когда имеется клинически обоснованное предположение о наличии забрюшинных или тазовых объемных образований, приводящих к ущемлению наружного кожного нерва бедра. Однако присутствие необъяснимых или сопутствующих симптомов со стороны желудочно-кишечного или мочеполового трактов должно вызвать подозрение в существовании данной патологии.
- Форум "Вопросы и ответы"
- Заболевания
- Компрессионная невропатия запирательного нерва
Я врач невролог с уже приличным стажем (это для коллег посещающих этот сайт), знаю не понаслышке о таком заболевании, вот только вылечить человека не могу.
Пожалуйста, подскажите, как помочь больным со схожими симптомами.
Из нашей предварительной переписки с вами, Леонид Кононович, я сделал опрос больной о периодичности наступления приступов невропатии запирательного нерва. Так вот, выяснилось, что они всегда предшествовали наступлению месячных. Отправить её к гинекологу – обязательно посадят на антибиотики и гормоны (другого лечения здесь не знают), или отправят к хирургам на анталгические инъекции. Вот и решился обратиться к Вам за помощью.
Георгий
Невропатия запирательного нерва (бедренная невропатия) и Практическая Миология .
Сначала необходимо привести материалы из официальных медицинских источников, чтобы оценить тот объём и направление в лечении этого недуга. После оценки прочитанного можно высказать и альтернативную точку зрения, как на причины, приводящие к невропатии, так и на лечение.
Читаем.
«Общие принципы терапии при бедренной невропатии.
При бедренной невропатии, возникающей вследствие компрессионного воздействия объемных образований, основной метод лечения - оперативный.
Развитие забрюшинной гематомы с компрессией бедренного нерва в забрюшинном пространстве является ургентной ситуацией, при которой обычно необходимо экстренное оперативное вмешательство (хирургическая декомпрессия или эндоваскулярная эмболизация). Объем и характер вмешательства определяются локализацией и размерами кровоизлияния, выраженностью нарушения витальных функций и степенью поражения других органов забрюшинного пространства [21].
Характер основного заболевания полностью определяет тактику лечения и при неопластических (опухоль, невринома) поражениях бедренного нерва. Тяжелые травматические (в том числе ятрогенные, то есть, связанные с операциями или гинекологическими манипуляциями, например, родами) повреждения бедренного нерва с его полным анатомическим перерывом также обычно делают необходимой хирургическую ревизию.
При менее грубых травматических поражениях, компрессионно-ишемических бедренных невропатиях лечение консервативное, которое проводят в соответствии с общими принципами терапии периферических невропатий [1, 4].
При компрессии мышечно-связочными структурами в области паховой связки, канала Гунтера или области надколенника проводят инъекционную терапию растворами глюкокортикоидов и местных анестетиков [22].
При парезах четырехглавой, подвздошно-поясничной и портняжной мышц необходима активная лечебная физкультура для поддержания объема движений в суставах и активации пораженных мышц (профилактика контрактур и мышечной атрофии), проведение электростимуляции паретичных мышц и использование средств, улучшающих нервно-мышечную передачу (неостигмин, ипидакрин и др.).
Большое значение имеет терапия, направленная на восстановление функции пораженного нерва. С этой целью оправдано назначение вазоактивных (например, аминофиллин, пентоксифиллин и др.) и метаболических средств (витамины группы B, тиоктовая кислота и др.).
Существенной проблемой может оказаться болевой синдром, который при поражениях бедренного нерва может быть очень интенсивным и стойким и носит преимущественно невропатический характер. В связи с этим помимо традиционных нестероидных противовоспалительных средств и анальгетиков следует использовать эффективные для купирования невропатических болей антиконвульсанты (габапентин, прегабалин, топирамат) или антидепрессанты (амитриптилин).
При инкурабельной невропатической боли предложено проведение чрескожной стимуляции бедренного нерва [23].
В заключение следует еще раз подчеркнуть, что большинство случаев бедренной невропатии являются потенциально курабельными и при адекватной своевременной терапии прогноз при них благоприятный.
Ознакомившись с представленным материалом, я с удивлением не нашёл даже намёка на мышцы, через которые проникают нервы, образующие запирательный нерв!
КАРТИНКА: Запирательные нервы от мест их отхождения из спинальных нервов, до выхода из запирательного отверстия (! - прикладное значение) .

Остальное – всё как всегда: либо это операция, либо гормональные препараты и анестетики.
КАРТИНКА: Наружная и Внутренняя запирательные мышцы.
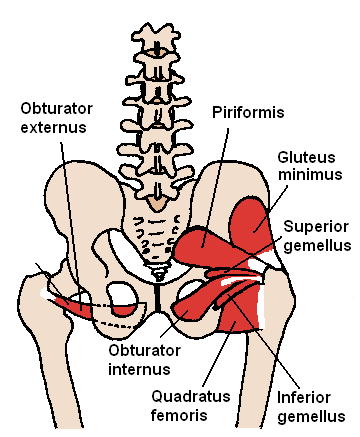
Антагонистами этим мышцам являются полусухожильная и полуперепончатая мышцы, напрягатель широкой фасции, гребенчатая мышца, а также передние волокна средней и малой ягодичных мышц, ротирующих бедро вовнутрь (! – прикладное значение) .
Перечисление функций вращателей бедра привожу здесь специально, чтобы напомнить коллегам миологам о большом значении их взаимоотношения друг с другом.
Нарушение паритета между этими мышцами приводит к возникновению сочетанных патологий, не решаемых ни гормонотерапией, ни операциями по (якобы) удалению (мифических по приписываемым свойствам) грыж позвоночника. Только приёмы Практической Миологии могут помочь в диагностике невропатии запирательного нерва через специфическую пальпацию заинтересованных мышц, и в полном излечении больного.
Про клинические симптомы в области запирательного отверстия можно прочитать в анатомических справочниках, но в этом материале ни слова не написано про признаки (симптомы) надвигающегося недуга. Тогда как основными из них являются – внутренняя ротация (! – прикладное значение) (чаще) одной или обеих конечностей (что случается редко).
У женщин появляются неприятные ощущения (в том числе и боль) при половых актах.
Привожу картинку женского таза, где область запирательного отверстия закрашена голубым цветом с намёком на то, что мышцы, расположенные в ней - достигаемы.
КАРТИНКА: Женский таз.
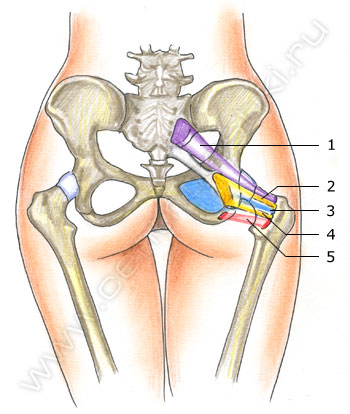
Болевые импульсы часто иррадиируют по бедру, опускаясь до большого пальца ноги (! - прикладное значение. Указание на причастность спинальных корешков, образующих запирательный нерв и тут же прикрытых группой поясничных мышц) .
Интересны находки и при пальпации мышц таза, особенно в области седалищных бугров, ветвей лонных костей, капсулы тазобедренных суставов и самого запирательного отверстия с его мышцами, и проникающими через него нервами и сосудами.
Рассмотрены патогенетические механизмы развития туннельной невропатии, клинические проявления туннельных невропатий и подходы к этиотропной, патогенетической и симптоматической терапии пациентов.
Pathogenetic mechanisms of the development of tunnel neuropathy are examined , as well as clinical manifestations of tunnel neuropathy and approaches to etiotropic, pathogenetic and symptomatic therapy of patients.
Существует ряд теорий, объясняющих причину возникновения тоннельных невропатий: дисметаболическая, воспалительная, гормональная, сосудистая, механическая, аномалийная, функциональная и многие другие, однако ни одна из них не может претендовать на роль всеобъемлющей. Вероятно, следует говорить о мультифакториальной природе тоннельных невропатий: для развития данного заболевания необходима генетическая предрасположенность, а для проявлений его — воздействие различных средовых факторов: экзогенных и эндогенных.
К эндогенным относят анатомические варианты строения костей и связок, а также периферических нервов; особенности функционирования двигательного аппарата; сопутствующие эндокринные и метаболические расстройства. К экзогенным — механические и инфекционные факторы.
Во всех существующих теориях развития тоннельных невропатий фигурируют два фактора: декомпенсация в трофических системах нерва (нарушение аксоплазматического тока, кровоснабжение vasae nervorum) и локальные микротравмы периферических нервов. Известно, что по наследству могут передаваться как недостаточность трофических систем периферических нервов, так и узость фиброзно-костных каналов (за счет особенностей строения и двигательного стереотипа). По этой причине неудивительно частое выявление больных тоннельными невропатиями в отдельных семьях с наличием соответствующей патологии.
Патогенез механического поражения периферических нервов достаточно хорошо изучен: особенностью периферических нервов является их устойчивость к изменениям длины — они приспосабливаются к выраженным изменениям положения конечностей с помощью скользящих движений нерва в ложе. Эта адаптация осуществляется вследствие высокоамплитудных, недифференцированных движений, во время которых нерв перемещается внутри ограниченного тоннеля, производя экстраневральное движение. При интраневральных движениях отдельный пучок скользит относительно других в пределах нерва. Патологические процессы, такие как наличие крови в эпиневральном пространстве, отек ложа нерва или интраневрального пространства, а также разволокнение или утолщение в тоннеле окружающей нерв фиброзной ткани (например, при коллагенозах, стенозирующем лигаментите), могут нарушать работу этого механизма. Движения конечностей при этом обусловливают значительный рост напряжения проксимальнее и дистальнее области патологических изменений. Диаметр нерва уменьшается, и интраневральное давление возрастает. Если интраневральное давление превышает давление в эпиневральных артериолах, наступает преходящая ишемия нервных волокон. Это может приводить к формированию отека, усилению воспалительной реакции, нарастанию адгезии и к дальнейшему уменьшению объема скользящего движения нерва или росту напряжения. В нервных стволах, особенно в участках нерва, прилегающих к зоне стенозирования, образуются веретенообразные утолщения; в волокнах ствола происходят различные патоморфологические изменения (от демиелинизации до фрагментации осевых цилиндров и исчезновения аксонов).
Локализация нарушений чувствительности при всей их топографической типичности весьма варьирует у разных пациентов вследствие преморбидных вариантов сенсорной иннервации кожи, существования зон перекрытия смежными нервами, а также нередкой асимметричности компрессии нервного ствола. То же самое можно сказать и о мышечной слабости, которая нередко носит анталгический, а иногда и психогенный характер. В силу деликатности или непостоянства объективных признаков повреждения нерва, традиционное неврологическое исследование должно быть дополнено специальными клиническими тестами, провоцирующими парестезии и боли, направленными на поиск места компрессии:
- Тест Тинеля — при перкуссии в зоне повреждения над проекцией нерва появляются боли и/или парестезии в области иннервации нерва, дистальнее места перкуссии.
- Тест пальцевой компрессии Гольдберга — аналогично тесту Тинеля производится сдавление большим пальцем или локтем на протяжении 1 минуты седалищного нерва в проекции грушевидной мышцы и т. д. В ответ возникают парестезии и боли по ходу компримированного нерва.
- Турникетный (манжеточный) тест — проксимальнее места предполагаемой компрессии нерва (на бедре или голени) накладывают манжету тонометра и повышают в ней давление до уровня обычного систолического или слегка выше его. Выжидают 1 мин. При наличии тоннельного синдрома появляются парестезии в зоне иннервации компримированного нерва. Этот тест может быть использован и для суждения о степени тяжести заболевания, если измерять время от начала манжетной компрессии до появления парестезии. С равным успехом применим он для контроля за эффективностью лечения.
- Тест поднятия конечностей (элевационный) — при невропатиях ног в положении лежа поднимается поочередно на 1 минуту выпрямленная одна, а затем другая нога. Вследствие уменьшения гидростатического давления в артериях конечностей нарушается кровоснабжение нервов и возникают парестезии.
- Тест форсированных максимальных по объему пассивных движений — выбирают такое направление движения, при котором пораженный нерв оказался бы в еще большей степени компрессии и добавочного натяжения. При подозрении на синдром грушевидной мышцы выполняют пробу Бонне — в положении лежа на животе согнутую в колене ногу отводят в сторону, растягивая грушевидную мышцу, появление боли и парестезий по ходу седалищного нерва свидетельствует о его компрессии в подгрушевидном пространстве. При мералгии Бернгардта–Рота применяют обратный симптом Ласега — переразгибание бедра вызывает тракционную боль в проекции латерального кожного нерва бедра. Механизм всей этой группы пассивных провоцирующих движений, по существу, может быть отнесен к тракции нерва, нередко дополняемой и его гиперангуляцией и компрессией.
.jpg)
Не все вышеописанные тесты бывают положительными даже на поздних стадиях тоннельных невропатий. Поэтому для точной диагностики поражения периферических нервов и наличия МАС-синдрома при дисфункции поясничного отдела позвоночника, определяющей стратегию терапии, необходимо точное знание особенностей наиболее типичных тоннельных синдромов тазового пояса и ног и их связи с корешками спинномозговых нервов.
К тоннельным синдромам тазового пояса относятся:
Для того чтобы лечение тоннельного синдрома было эффективным, необходимо понять причину и механизмы возникновения компрессии и применить комплексный подход к терапии. Радикальным методом лечения большинства тоннельных синдромов является оперативное вмешательство, которое заключается в рассечении тканей, сдавливающих нерв, и в создании оптимальных условий для нервного ствола, предупреждающих его травматизацию. Наличие грубых выпадений двигательных и чувствительных функций, быстрое нарастание симптоматики с развитием контрактур является абсолютным показанием к операции. Однако в подавляющем большинстве случаев прибегнуть к операции больных вынуждает безуспешность консервативного лечения, а не абсолютные показания, что особенно часто наблюдается при МАС-синдромах, когда источник проксимальной компрессии нерва не установлен и не подвергается терапевтическому воздействию.
Вторым направлением успешного консервативного лечения тоннельных невропатий и профилактики возникновения последующих тоннельных синдромов является этиотропная терапия, направленная на восстановление нарушенного метаболизма в поврежденном нерве при эндокринных, инфекционных и дизимунных поражениях периферической нервной системы.
Самым коротким и действенным путем для купирования боли при наличии у врача необходимых манипуляционных навыков являются медикаментозные блокады. Инъекции глюкокортикоидов непосредственно в соответствующие каналы или ткани, окружающие нерв, являются методом патогенетического лечения тоннельных невропатий. Применение глюкокортикоидов обосновано противовоспалительным и противоотечным действием непосредственно в тканях, в которые они вводятся, а также ремиелинизирующим действием при локальных аутоиммунных поражениях периферических нервов. Однако необходимо учитывать и возможное системное действие гормонов, поэтому в начале терапии целесообразно применение растворов короткодействующих глюкокортикоидов для оценки не только эффективности, но и безопасности этого вида лечения, а при отсутствии значимых побочных явлений (отеки, дисменорея, неконтролируемая гипергликемия и/или артериальная гипертензия и т. п.) и в случае недостаточной эффективности препаратов короткого действия возможно осторожное применение микрокристаллических суспензий. Альтернативной методикой являются компрессы с Димексидом (5,0 мл), анестетиками (2 мл 0,5% Новокаина или 2% Лидокаина), глюкокортикоидами (2 мл суспензии гидрокортизона) или НПВС (8 мг лиофилизата Ксефокама) и витаминами группы В (раствор Нейробиона 3 мл) на 20–30 минут в области повреждения нерва.
Для патогенетической терапии тоннельных невропатий в зависимости от преобладающих механизмов поражения нервов также могут применяться антиоксиданты (альфа-липоевая кислота), ингибиторы холинестеразы (Прозерин, Ипидакрин), вазоактивные препараты (Пентоксифиллин, гингко билоба и др.), репаранты (Солкосерил, Актовегин). В качестве физиотерапевтических мероприятий наиболее эффективны массаж дистальнее и проксимальнее места компрессии, ультразвук с глюкокортикоидами на область компрессии, электрофорез с лидазой и ударно-волновая терапия высокой частоты и низкой интенсивности. Используются методики мануальной терапии (неоперативный невролиз), позволяющие воздействовать на механизм гиперфиксации нерва за счет уменьшения рубцово-спаечного процесса в тоннеле.
Для активации регенеративных процессов в периферических нервах успешно применяется нейротропный комплекс, содержащий большие дозы витаминов группы В (В1, В6, B12). Эффективность комбинированного препарата Нейробион для парентерального введения (В1 — 100 мг, В6 — 100 мг, В12 — 1 мг) изучалась с помощью ретроспективного анализа (S. Worschhauser и соавт.) 1082 пациентов с различными болевыми синдромами. Оценка имеющихся данных позволила констатировать, что вне зависимости от диагноза 481 пациент получал лечение Нейробионом в ампулах без использования каких-либо других лекарственных средств. В 78% всех случаев лечения Нейробионом в ампулах, независимо от сопроводительной терапии, был описан положительный результат. Помимо высокой эффективности, Нейробион отличается высокой безопасностью ввиду того, что не содержит Лидокаин, способный вызывать тяжелые аллергические реакции. Однако отсутствие анестетиков в составе препарата может снижать комплаенс пациентов ввиду болезненности процедуры инъекции. При отсутствии указаний на непереносимость местных анестетиков, Нейробион может быть смешан с любым из них (0,5% Новокаином, 2% Лидокаином или 7,5% Наропином).
Применение витамина В12 способствует не только ремиелинизации, но и снижению интенсивности болевого синдрома. Пиридоксин в составе Нейробиона участвует в синтезе сфингозина — структурного элемента мембраны нервного волокна и нейромедиаторов (серотонина, норадреналина). Таким образом, оба нейротропных компонента улучшают скорость проведения нервного импульса, улучшают его репаративные свойства. Доказано патогенетическое воздействие тиамина на улучшение аксоплазматического тока и восстановление трофической функции нейрона.
Лечение тоннельных невропатий целесообразно начинать с парентерального введения Нейробиона (ежедневно по 3 мл внутримышечно, курс 6–12 инъекций), а после достижения клинического улучшения для обеспечения стабильного патогенетического действия, направленного на восстановление функции нерва, перейти на прием таблетированной формы 3 раза в сутки в течение 1–3 месяцев.
Понимание патогенетических механизмов развития тоннельной невропатии у каждого конкретного пациента обусловливает индивидуальный подбор этиотропной, патогенетической и симптоматической терапии, способной не только облегчить состояние больного (уменьшить выраженность болевого синдрома, купировать воспаление и отек, улучшить вегетативно-трофические функции), но и предотвратить появление повторных компрессий периферических нервов. Прогноз пациента с тоннельной невропатией зависит от своевременного начала терапии, до наступления необратимых метаболических процессов в нерве, а также атрофии и контрактур в иннервируемых мышцах.
Литература
- Алексеев В. В., Баринов А. Н., Кукушкин М. Л., Подчуфарова Е. В., Строков И. А., Яхно Н. Н. Боль: руководство для врачей и студентов / Под ред. Н. Н. Яхно, М.: МедПресс. 2009. 302 с.
- Баринов А. Н. Невропатическая боль: клинические рекомендации и алгоритмы // Врач. 2012, № 9, с. 17–23.
- Баринов А. Н. Тоннельные невропатии: обоснование патогенетической терапии // Врач. 2012, № 4, с. 31–37.
- Бублик Л. А. с соавт. Эпидуральные блокады при выраженном корешковом и болевом синдроме, обусловленном патологией межпозвонковых дисков поясничного отдела позвоночника, с применением Ксефокама и лидокаина // Международный неврологический журнал. 2006, № 1 (5), с. 12–17.
- Данилов А. Б. Витамины группы В в лечении боли // Лечащий Врач. 2009, № 9, с. 1–3.
- Еськин Н. А., Матвеева Н. Ю., Приписнова С. Г. Ультразвуковое исследование периферической нервной системы // SonoAce-Ultrasound. 2008, № 18, с. 65–75.
- Мельцер Р. И., Ошукова С. М., Иванова И. У. Нейрокомпрессионные синдромы: Монография. Петрозаводск: ПетрГУ. 2002. 134 с.
- Миронов С. П., Еськин Н. А., Голубев В. Г. и др. Ультразвуковая диагностика патологии сухожилий и нервов конечностей // Вестник травматологии и ортопедии. 2004. № 3. с. 3–4.
- Яхно Н. Н., Баринов А. Н., Подчуфарова Е. В. Невропатическая и скелетно-мышечная боль. Современные подходы к диагностике и лечению // Клиническая медицина. 2008. Т. 86, № 11. С. 9–15.
- Eckert M., Schejbal P. Therapy of neuropathies with a vitamin B combination // Fortschr Med. 1992, Oct 20; 110 (29): 544–548.
- Gelberman R. H., Szabo R. M., Williamson R. V. et al. Sensibility testing in peripheral-nerve compression syndromes. An experimental study in humans // J Bone Joint Surg Am. 1983; Jun, 65 (5): 632–638.
- Graham R. G., Hudson D. A., Solomons M. A prospective study to assess the outcome of steroid injections and wrist splinting for the treatment of carpal tunnel syndrome // Plast Reconstr Surg. 2004; 113 (2): 550–556.
- Jarvik J. G., Comstock B. A., Kliot M., Turner J. A., Chan L., Heagerty P. J. et al. Surgery versus non-surgical therapy for carpal tunnel syndrome: a randomised parallel-group trial // Lancet. 2009; Sep 26, 374 (9695): 1074–1081.
- Kwon B. C., Jung K. I., Baek G. H. Comparison of sonography and electrodiagnostic testing in the diagnosis of carpal tunnel syndrome // J Hand Surg [Am]. 2008; Jan, 33 (1): 65–71.
- Lo S. F. Clinical characteristics and electrodiagnostic features in patients with carpal tunnel syndrome, double crush syndrome, and cervical radiculopathy // Rheumatol Int. 2012; 01 May, 32 (5): 1257–1263.
- Pomerance J., Zurakowski D., Fine I. The cost-effectiveness of nonsurgical versus surgical treatment for carpal tunnel syndrome // J Hand Surg Am. 2009; Sep, 34 (7): 1193–1200.
- Schmid A. B. The double crush syndrome revisited — a Delphi study to reveal current expert views on mechanisms underlying dual nerve disorders // Man Ther. 2011; 01 Dec, 16 (6): 557–562.
- Violante F. S., Armstrong T. J., Fiorentini C. et al. Carpal tunnel syndrome and manual work: a longitudinal study // J Occup Environ Med. 2007; 49 (11): 1189–1196.
- Upton А., McComas А. The Double Crush in Nerve-Entrapment Syndromes // Lancet. 1973, 18, p. 359–362.
А. Н. Баринов, кандидат медицинских наук
ГБОУ ВПО Первый МГМУ им. И. М. Сеченова МЗ РФ, Москва
Читайте также:


