Повреждение альвеолярной кости зуба

После хирургической операции по удалению зуба и спадания опухоли, больной может обнаружить торчащую из десны кость. Кроме того, возникают неприятные ощущения.
После удаления зуба из десны сбоку что-то торчит: почему вылезла кость
- не все осколки разрушенного зуба или его корня были удалены;
- обнажилась челюстная кость;
- проявился обломок межзубной перегородки;
- прорезывается сверхкомплектный зуб;
- развивается экзостоз;
- альвеолярный отросток.
Важно! Диагностировать это явление способен только врач, зачастую после рентгеновского обследования.
В случае осложнения и отсутствия лечения возможны такие последствия:

- Возникновение абсцесса — воспаления, характеризующегося нагноением ткани. Что приводит к флегмоне — обширному повреждению прилегающих тканей, сепсису — заражению крови и к летальному исходу.
- Шейный лимфаденит — воспаление подчелюстных лимфатических узлов. Характеризуется болями в шее и высокой температурой тела. В случае отсутствия лечения из лимфоузлов выходит гной.
- Возникновение радикулярной кисты, когда воспаленная область отделяется гнойной капсулой. Это приводит к хрупкости челюстной кости, возникновению свища и остеомиелита челюсти.
- Альвеолит — воспаление стенок лунки. Проявляется длительными болями в десне, дискомфортом во время приема пищи, выраженным воспалением и отеком десны, повышением температуры, головными болями и слабостью.
Важно! Даже если не развилось воспаление, не возникла боль и отсутствует дискомфорт, при появлении кости из десны, необходимо посетить стоматолога для проведения диагностики.

Фото 1. Воспаление надкостницы нередко возникает по причине неполного удаления осколков зуба. В этом случае требуется хирургическая операция по их извлечению.

Фото 2. Иногда после сложного удаления зуба пациенты замечают в десне торчащую кость. Возможно это экзостоз, для постановки точного диагноза рекомендуется обращаться к стоматологу.

Фото 3. Возле лунке, заполненной сгустком крови, отчетливо видно кость. В данном случае это может быть ранее незамеченный врачом обломок зуба, челюстная кость или сверхкомлектный зуб.
Случаи, когда костная ткань выпирает после операции, но это нормально
В случае деформации и смещения десны в результате резкого удаления зуба, длительной и сложной операции, получения травмы до операции, из десны может торчать челюстная кость. Если этот дефект не приносит человеку дискомфорта, неприятных или болезненных ощущений, после консультации с врачом, его можно оставить для зарастания десной. При возникновении дискомфорта, смещенная надкостница стачивается или смещается методом сдавливания.

Экстракция моляров, зубов мудрости, сверхкомплектных зубов является довольно травмирующей хирургической операцией.
Это происходит по причине наличия большого (до пяти) количества корней, неправильного их расположения и роста, других сложных случаев. При этом травмируется и частично разрушается надкостница. В случае неполного удаления ее осколков, по мере нарастания новой ткани, они выталкиваются вверх.
В этой ситуации, возникшее воспаление может привести к альвеолиту. Для устранения последствий потребуется хирургическое вмешательство для удаления осколков.
Экзостоз (кость, расположенная снаружи) — доброкачественная патология, выраженная разрастанием отдельной костной перегородки возле зуба. Он появляется на любом наружном участке десны у основания зуба: на небе, под языком или на внутренней поверхности щеки. Симптомы появления костяного шипа: непродавливаемый бугорок на десне, эрозия в результате натирания языка или щеки, возникшие сложности в произношении слов, ноющая боль внутри челюсти. Повышение температуры, жжение и зуд не наблюдаются.
Экзостоз прирастает мельчайшими пластинками из хрящевой ткани в корнях зуба или из клеток надкостницы в основании челюсти. Этот патологический процесс возникает из-за следующих факторов:

- перелом основания челюсти и ее травмы;
- смещение тканей пародонта после удаления зуба;
- отсутствие необходимых микроэлементов при неправильном питании;
- генетические болезни нарушения роста костной ткани;
- врожденные патологии и дефекты развития;
- вирусные заболевания;
- гормональные расстройства.
Такой костяной шип требует контроля за его развитием, в противном случае, возможны осложнения в будущем:
- сильное разрастание до крупных размеров;
- неподвижность сустава челюсти при прорастании внутрь;
- невнятная речь;
- появление частых ринитов и гайморитов;
- разрушение пломб на зубах и невозможность правильной установки протеза.
Такие переломы являются актуальной проблемой в челюстно-лицевой хирургии, требуют квалифицированной диагностики и своевременной специализированной помощи.
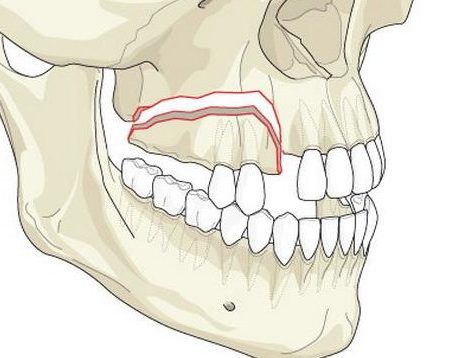
Анатомия
Альвеолярный отросток представляет собой часть верхней и нижней челюсти. Эта та часть кости, в которой заложены так называемые альвеолы – зубные лунки. Структура отростка такова, что он состоит из двух пластинок (наружной и внутренней), расположенного между ними губчатого вещества костной ткани, а также из 8 лунок для соответствующих зубов.
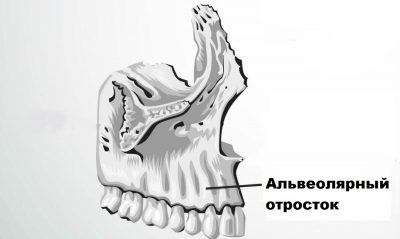
Наружная пластинка тоньше внутренней, в большей мере подвержена травматизации, а губчатое вещество выступает в роли амортизатора, защищая кость от полного перелома альвеолярного отростка.
Однако, вид и распространенность травмы определяется не только структурой альвеолярного отростка. Немаловажную роль играют и такие факторы, как сила механического воздействия, его направление, точка приложения силы, тяга мышечных структур.
В отношении прогноза ключевым фактором выступает целостность корневой системы зубов, а при подозрении на перелом альвеолярного отростка у ребенка важно решить вопрос о целостности фолликулов постоянных зубов.
Причины перелома альвеолярного отростка
Основываясь на этиологии процесса, выделяют травматические и патологические переломы альвеолярных отростков. Чаще встречаются переломы травматического генеза, ассоциированные:
- с ударами;
- столкновениями;
- падением с высоты.
В таких случаях сила механического воздействия сообщается костной ткани в виде значительного количества кинетической энергии, что приводит к разобщению костных балок наружной пластинки. Если кинетической энергии оказывается достаточно для того, чтобы разобщить структуры губчатого вещества, то формируется неполный перелом, а если разрушается и внутренняя пластина, то формируется полный травматический перелом альвеолярного отростка.
Среди возможных причин патологического перелома альвеолярного отростка:
- остеомиелит кости;
- крупные радикулярные кисты;
- фиброзный остит;
- мраморная болезнь;
- злокачественные опухоли костной ткани.
Если имеется одна из указанных выше патологий, то перелом альвеолярного отростка может возникнуть даже при приложении малой силы. Так, если травматический перелом возникает при падении человека с высоты 2-3 этажа и более, то патологический может возникнуть при падении человека с высоты собственного роста (при условии наличия фоновой патологии). Определенные предпосылки для возникновения травмы создают анатомо-физиологические особенности челюстно-лицевой зоны.
Альвеолярные отростки верхней челюсти травмируются чаще, поскольку ортогнатический (нормальный) прикус предусматривает перекрытие фронтальных резцов нижнего зубного ряда верхними.
Кроме того, наружная и внутренняя костные пластинки верхней челюсти тоньше, чем нижней. С другой стороны, альвеолярные отростки верхней челюсти защищают скуловые дуги и носовые хрящи. Таким образом, решающую роль в отношении места перелома альвеолярного отростка играют точка приложения силы, а также ее направление.
Классификация переломов альвеолярного отростка
Отдельные разновидности переломов альвеолярного отростка уже упоминались выше. Подчеркнем, что на основании этиологического фактора выделяются:
- переломы травматического генеза;
- патологические переломы.
Понимание такого деления важно, поскольку в первом случае вопрос о консолидации (то есть, сращении перелома) не вызывает сомнений, а вот во втором полная консолидация возможна далеко не всегда. Травмы патологического генеза требуют особой тактики ведения пациента.
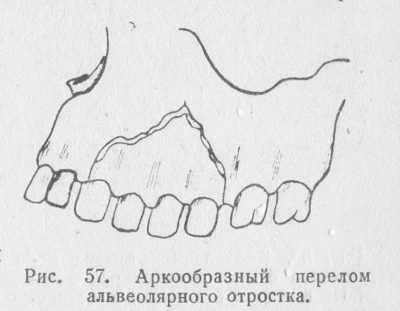
Основываясь на распространенности травмы и состоянии костных фрагментов (отломков), переломы разделяют на следующие виды:
- частичные;
- неполные;
- полные;
- оскольчатые;
- с дефектом костной ткани;
- со смещением;
- без смещения.
О частичном переломе альвеолярного отростка говорят в тех случаях, когда повреждение захватывает лишь наружную костную пластинку, о неполном – когда повреждается наружная пластинка и губчатое вещество, а о полном – при распространении дефекта до внутренней кострой пластинки, включая последнюю.
В случаях полного костного дефекта две вертикальные линии на рентгенограмме оказываются соединены горизонтальной, создавая тем самым эффект аркообразного просветления. Об оскольчатой травме говорят в тех случаях, когда альвеолярный отросток разделяется на 3 костных отломка и более, а о дефекте костной ткани говорят тогда, когда наблюдается полный отрыв поврежденного участка альвеолярного отростка челюсти.
Переломы альвеолярного отростка со смещением и без такового выделяют отдельно, поскольку каждый из указанных выше вариантов травмы может сопровождаться сдвигом костных фрагментов.
Случаи без смещения консолидируются быстрее, легче поддаются лечению. Переломы со смещением, в свою очередь, труднее поддаются терапии, могут потребовать хирургического вмешательства, место травмы регенерирует дольше.
Самым тяжелым видом перелома альвеолярного отростка считают перелом с дефектом костной ткани, когда участок повреждения полностью отделяется от сохранной кости.
Симптомы перелома альвеолярного отростка
Основным симптомом данной патологии служит выраженный болевой синдром . Именно боль сигнализирует о серьезной травме, указывая на ее локализацию и распространенность.
Характерно, что болевые ощущения усиливаются при малейших движениях травмированной и сохранной челюстей, при попытках закрыть рот (рот у пострадавших фиксирован в приоткрытом положении), сомкнуть зубы, сглотнуть слюну.
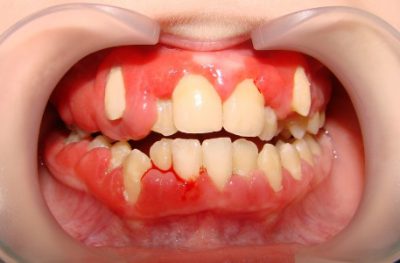
Другим тревожным симптомом, вызывающим значительное беспокойство больного, служит кровотечение . Обычно источник кровотечения определяется визуально, видны раны на лице, которые могут быть ушибленными, рванными или рвано-ушибленными.
В редких случаях на лице видны лишь кровоподтеки, ссадины, в то время как нарушение целостности тканей определяется только при осмотре ротовой полости. Раны видны на слизистой, могут выступать фрагменты костных отломков. Собственно слизистая оболочка отечна, гиперемирована.
Такие повреждения всегда приводят к деформации прикуса , который смещается по направлению действия травмирующей кинетической энергии. Кроме того, нарушение целостности альвеолярного отростка челюсти может сопровождаться подвывихом, вывихом или даже переломом зубов. Возникновение таких повреждений связано с расположением линии разлома в пределах корневой системы.
Когда проблема имеет место у детей, могут повреждаться зачатки постоянных зубов, приводя к их последующей гибели. У взрослых этот вариант травмы также может привести к потере коренных зубов.
Потеря зубов служит отдаленным последствием патологического процесса. В острый период больных беспокоит боль, кровотечение, несколько реже – отек и ряд других неприятных симптомов. Быстрое оказание квалифицированной медицинской помощи направлено на устранение именно этих симптомов, а последующая специализированная помощь – на предотвращение нежелательных последствий.
Диагностика
Вопросами диагностики и лечения переломов альвеолярного отростка занимается челюстно-лицевой хирург. Заподозрить диагноз позволяют типичные жалобы пострадавшего, а также характерная клиническая картина, включающая:
- болевой синдром;
- наружное кровотечение;
- повреждение мягких тканей;
- зональный отек;
- множественные геморрагии на периферии.
Если осмотр пациента проводит стоматолог-терапевт или же врач любой другой специальности, выявление этого симптомокомплекса указывает на необходимость ургентного вызова челюстно-лицевого хирурга.
Ключевую роль в решении вопроса о наличии перелома альвеолярного отростка играет прицельное рентгенологическое исследование.
При наличии травмы на рентгенограмме определяется участок просветления, соответствующий линии травмы. Чаще всего он имеет нечеткие контуры и форму арки, проходит дугообразно он наружной костной пластинки к внутренней (в случаях неполных и полных переломов, которые встречаются чаще других).
С целью детальной диагностики пациенту может быть назначена компьютерная томография (КТ), позволяющая визуализировать не только локализацию травмы, но также и определить раневой канал, оценить сохранность прилежащих костных и мягкотканных структур, выявить гематому.
Кроме того, рентгенологические методики позволяют решить вопрос о сохранности корневой системы зубов на участке повреждения.
Дополнительно проводится электроодонтодиагностика (ЭОД): первичная – на момент постановки диагноза и вторичная – спустя 10–14 дней. Такой диагностический ход позволяет оценить сохранность пульпы зубов на участке повреждения, чего нельзя сделать с использованием рентгенологических методов исследования. Сохранность корней зубов и пульпы играет решающую роль в определении тактики ведения больного, также определяет прогноз.
Лечение перелома альвеолярного отростка
Лечение перелома альвеолярного отростка подразделяется на два этапа.
Первый этап включает купирование острой симптоматики, проводится на момент первичного осмотра пациента.
Второй этап проводится уже после постановки точного клинического диагноза, включает методы стоматологического остеосинтеза.
Для купирования боли и выраженности других неприятных симптомов пациенту назначают мощные анальгетики , а также противовоспалительные препараты (Ксефокам, Кетанов и др.).
В самых тяжелых случаях с целью обезболивания проводят проводниковую (местную) анестезию . Проводят санацию очага повреждения, при необходимости – первичную хирургическую обработку (ПХО) раны .
Далее проводится ручная репозиция отломков при их смещении и временная иммобилизация. Приемы временной иммобилизации позволяют фиксировать костные фрагменты на период прохождения пациентом диагностических мероприятий. Таким образом, снижается выраженность болевого синдрома, а также вероятность большей травматизации прилежащих мягких тканей.
Репозиция костных фрагментов альвеолярного отростка должна производиться под рентгенологическим контролем.
После достижения точного сопоставления отломков и подтверждения диагноза, решают вопрос о наложении шины. Чаще всего в челюстно-лицевой хирургии применяют алюминиевые шины-скобы , которые изгибают и фиксируют к 2–3 зубам, расположенных по бокам от линии разлома.
Но такой вариант фиксации возможен лишь при отсутствии патологической подвижности опорных зубов, а также при отсутствии любого рода деструкции костной ткани. В противном случае может быть использована одночелюстная шина-скоба, то есть та, что фиксируется на зубах лишь с одной стороны от линии перелома.
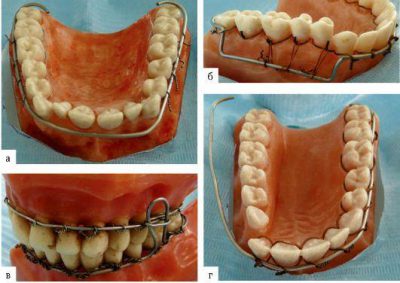
В тяжелых случаях количество опорных зубов может быть увеличено до 4–5. Помимо этого, дополнительно применяют подбородочную пращу. В случаях, когда зубы на участке повреждения отсутствуют, применяют самолигирующие шины из быстротвердеющей пластмассы. В любом случае, пациент нуждается в регулярных осмотрах доктора, ежедневном проведении перевязок.
Прогноз
Прогноз при неосложненном переломе альвеолярного отростка считают благоприятным, если сохранны корни зубов на участке повреждения. Консолидация в таких случаях наступает по истечении срока в 8 недель. Лечение проходит без осложнений, при условии соблюдения больным всех врачебных рекомендаций.
А вот в случаях повреждения корневой системы, прогноз неблагоприятный: период консолидации альвеолярного отростка значительно удлиняется, возрастает вероятность формирования ложного сустава, во многих случаях не удается достичь полной консолидации. Неблагоприятная клиническая картина обусловлена травмой мягкотканных структур, обеспечивающих трофику и иннервацию костной ткани.
Альвеолярный остит (альвеолит, фибринолитический альвеолит, остеомиелит, сухая альвеола, тромб-инфекция и т.д.) — это воспаление открытого участка альвеолярной кости (альвеолярный процесс верхней или нижней челюсти). Является классическим осложнением после операции по удалению зуба (зубов). Обычно возникает, когда после проведения операции в десне остается полость, дефект. Это приводит к тому, что кислотная среда ротовой полости начинает воздействовать на костные ткани вызывая при этом альвеолярный остит.
Признаки и симптомы
Наиболее распространенное место возникновения альвеолярного остита — гнездо извлеченного третьего моляра нижней челюсти (зуб мудрости). Поскольку альвеолярный остит не является инфекционным заболеванием, то обычно не сопровождается какими-либо симптомами в виде отеков мягких тканей, десны и шеи.
Признаки альвеолярного остита могут включать в себя:
- Пустое гнездо зуба (розетка), частично или полностью лишено кровяного сгустка. Может виднеться открытая кость, или же гнездо заполняется частичками пищи. Обнаженная кость чрезвычайно болезненна и чувствительна к прикосновению. Окружающие воспаленные мягкие ткани могут перекрывать гнездо и скрывать сухую розетку.
- Тупая, пульсирующая боль в области гнезда, может варьироваться от умеренной до сильной, распространяется на другие участки головы, такие как ухо, глаз, шея. Боль обычно начинается на второй-четвертый день после проведения операции оп удалению зуба и может длиться 10-40 дней. Боль может быть настолько сильной, что даже сильные анальгетики не снимают ее.
- Плохой вкус во рту. Как правило, после извлечения зуба, кровь задерживается в гнезде, и образуется тромб. Этот сгусток крови заменяется грануляционной тканью, которая состоит из пролиферирующих фибробластов и эндотелиальных клеток, полученных из остатков периодонтальной мембраны, окружающих альвеолярную кость и слизистую десен. Со временем это вещество заменяется крупной фибриллярной костью и, наконец, зрелой костной тканью. Но, сгусток может не сформироваться из-за плохого кровоснабжения (например, из-за таких факторов как курение, плотность кости, условия ротовой полости). Еще одной причиной может стать чрезмерный уход за полостью рта в послеоперационный период.
Бактерии могут вторично колонизировать гнездо и привести к дальнейшему растворению сгустка. Бактериальное расщепление и фибринолиз являются главными факторами, которые способствуют потере сгустка. В гнезде без сгустка нормальные процессы исцеления сильно задерживаются, скопившиеся внутри частицы пищи вызывают неприятный запах.
Риски появления альвеолярного остита
Среди факторов, которые повышают риск возникновения альвеолярного остита, можно назвать:
- Курение. Курение и употребление табака в любом виде, связаны с повышенным риском возникновения альвеолярного остита. Это может быть частично связано с сосудосуживающим действием никотина на мелкие кровеносные сосуды. Воздержание от курения в дни, сразу же после экстракции зубов, снижает риск возникновения заболевания.
- Хирургическая травма. Альвеолярный остит, чаще всего, возникает после сложной экстракции зуба. Доказано, что данное заболевание в большинстве случаев спровоцировано действиями неопытного стоматолога, например, из-за чрезмерной силы приложенной во время экстракции зуба.
- Менструальный цикл. Менструальный цикл может быть определяющим фактором риска возникновения альвеолярного остита. Исследования показали, что из-за гормональных изменений у женщин в середине менструального цикла и у пациентов, принимающих оральные контрацептивы (противозачаточные таблетки), наблюдается более высокая тенденция к появлению альвеолярного остеита.
Некоторые стоматологи и оральные хирурги обычно вызывают кровотечение путем надреза костных стенок гнезда, предполагается, что это способствует снижению риска возникновения болезни.
Нужно избегать приема горячих жидкостей в течение одного-двух дней после операции. Горячие жидкости поднимают местный кровоток и тем самым мешают возникновению кровяного сгустка. Поэтому, лучше употреблять холодные жидкости и продукты питания, которые способствуют образованию сгустка и предотвращают ее распад.
И как уже было сказано, избегайте курения. Никотин снижает кровоснабжение, приводит к ишемии тканей, в конечном итоге, это приводит к возникновению альвеолярного остита.

После удаления зубов не рекомендуется курить, это повышает риски возникновения альвеолярного остита
Лечение альвеолярного остита
Профилактические антибиотики уменьшают риск возникновения альвеолярного остита, а так же снимают боль и снижают риск инфекционного поражения мягких тканей.
Если речь идет о лечении, то обычно оно симптоматично (например, принимают обезболивающие препараты), а также производится стоматологом удаление мусора из гнезда путем орошения физиологическим раствором или местной анестезией. В оголенное гнездо могут помещаться лекарственные растворы, но их применение ограничено из-за сильной боли.
Люди, у которых возникает альвеолярный остит, зачастую обращаются за помощью к врачу несколько раз после проведения операции.
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Цены на лечение
Общие сведения
Перелом альвеолярного отростка – повреждение с полным или частичным нарушением целостности анатомической части кости верхней (нижней) челюсти, несущей на себе зубы. В стоматологии перелом альвеолярного отростка верхней челюсти встречается гораздо чаще, чем нижней. Это обусловлено не только особенностями строения костной ткани, но и соотношением челюстей между собой. Компактные пластинки верхней челюсти более тонкие. К тому же при ортогнатическом прикусе верхние резцы перекрывают нижние зубы, защищая их от травмирования.
Сами же передние зубы верхней челюсти открыты при ударе. Именно на них и приходится максимальная травмирующая сила. Переломы альвеолярного отростка, сочетанные с нарушением целостности апикальной трети корней, диагностируют редко. У детей наиболее часто выявляют переломы альвеолярного отростка в возрасте от 5 до 7 лет, что обусловлено наличием в кости фолликулов постоянных зубов. Дистальный прикус в сочетании с вестибулярным положением верхних резцов повышает риск травматизации альвеолярного отростка.

Причины
К основным причинам переломов альвеолярного отростка относят травмы, удары, падение с высоты. Остеомиелит, фиброзный остит, злокачественные новообразования, радикулярные кисты приводят к ослаблению структуры кости, вследствие чего перелом альвеолярного отростка может возникнуть даже при воздействии малых сил. На характер смещения поврежденных фрагментов влияют тяга мышц, площадь отломка, кинетическая энергия удара. Если линия приложения силы проходит в сагиттальной плоскости, передний отломок, образовавшийся в результате перелома альвеолярного отростка, смещается внутрь ротовой полости. В случае нарушения целостности бокового отдела челюсти подвижный фрагмент перемещается в направлении срединной линии и внутрь.
У пациентов с глубокой окклюзией и отсутствием боковых зубов повреждение, нанесенное снизу в область подбородка, приводит к смещению переднего участка верхней челюсти кпереди, кинетическая энергия удара передается на костную ткань через нижние резцы. Перелом альвеолярного отростка в участке моляров возникает вследствие травмирования узким предметом зоны, расположенной между нижней челюстью и скуловой дугой. К анатомическим структурам, защищающим от перелома альвеолярный отросток верхней челюсти, относят носовой хрящ, скуловую дугу и кость. Нижняя челюсть усилена подбородочным бугром и косыми линиями.
Классификация
Различают следующие виды переломов альвеолярного отростка:
- Частичный перелом. На рентгенограмме определяют нарушение целостности только внешней компактной пластинки.
- Неполный перелом. Диагностируют повреждение всех слоев костной ткани. Смещения фрагментов нет.
- Полный перелом. При расшифровке рентгенограммы выявляют аркообразное просветление костной ткани (две вертикальные линии соединены горизонтальной).
- Оскольчатый перелом. Состоит из нескольких отломков, пересекающихся в разных направлениях.
- Перелом с дефектом кости. Наблюдается полный отрыв поврежденного участка костной ткани.
Переломы альвеолярного отростка разделяют также на переломы без смещения и со смещением.
Симптомы
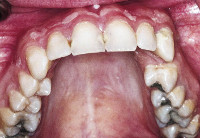
При переломе альвеолярного отростка пациенты жалуются на интенсивную самопроизвольную боль, которая усиливается при попытке сомкнуть зубы. Глотание слюны также сопровождается болезненностью. У пациентов с переломом альвеолярного отростка рот полуоткрыт. В тканях околоротовой области выявляют одиночные или множественные ссадины, раны. На фоне отечной слизистой полости рта диагностируют ушибленно-рваные повреждения. При переломе альвеолярного отростка со смещением под кровоточащей слизистой оболочкой находится край отломанного участка кости.
В результате кровоизлияния переходная складка сглажена. Прикус у пациентов нарушен по причине смещения отломанного фрагмента. При смыкании окклюзионный контакт определяется только на режущих краях и жевательных поверхностях зубов поврежденного участка. Зубы подвижны, вертикальная перкуссия положительная. При неполном переломе альвеолярного отростка причиной нарушения окклюзии являются полные или вколоченные вывихи зубов. При переломе альвеолярного отростка часто диагностируют кровотечение из рваной раны слизистой или зубодесневого соединения. В детском возрасте поврежденный сместившийся фрагмент альвеолярного отростка может содержать зачатки постоянных зубов, что в дальнейшем приводит к их гибели.
Диагностика
Диагностика перелома альвеолярного отростка включает сбор жалоб, физикальный осмотр, рентгенографическое исследование. В ходе клинического обследования врач-стоматолог выявляет припухлость мягких тканей, нарушение целостности кожных покровов приротовой зоны. Открывание рта затруднено. На красной кайме губ, а также на слизистой полости рта определяют ушибленно-рваные раны. Прикус нарушен. Могут наблюдаться полные и частичные вывихи зубов, сопровождающиеся кровотечением. Отмечается патологическая подвижность зубов поврежденного фрагмента кости. Вертикальная перкуссия зубов сместившегося участка, а также тех, которые граничат с линией перелома, положительная.
ЭОД используют для определения состояния пульпы зубов поврежденного фрагмента. Диагностику проводят дважды. При первом исследовании показатели чувствительности пульпы, как правило, снижены. Повторное обследование в динамике через 2 недели помогает определить дальнейшую тактику стоматолога, так как жизнеспособность пульпы может восстановиться. В норме ЭОД 6 мкА, значение в диапазоне 20-100 мкА говорит о пульпите, показатели ЭОД 100 мкА и выше сигнализируют о некрозе пульпы, развитии периодонтита.
Перелом альвеолярного отростка необходимо дифференцировать с травмами мягких тканей и с другими переломами костей челюстно-лицевой области. Клиническое обследование проводит челюстно-лицевой хирург.
Лечение
Лечение перелома альвеолярного отростка включает устранение болевого синдрома, антисептическую обработку поврежденных тканей, ручную репозицию отломков, иммобилизацию. С целью обезболивания выполняют проводниковую анестезию. При переломе альвеолярного отростка со смещением производят ревизию раны, сглаживают острые края кости и ушивают слизистую наглухо или закрывают костную рану йодоформной повязкой.
Сместившийся фрагмент устанавливают в правильном положении под контролем окклюзионных соотношений. Для иммобилизации чаще всего используют гладкую шину-скобу, изготовленную из алюминиевой проволоки. Ее изгибают со щечной поверхности зубов. При условии отсутствия деструктивных периапикальных изменений костной ткани и патологической подвижности зубов неповрежденного участка шину фиксируют к 3 зубам по обе стороны от линии перелома альвеолярного отростка. Одночелюстную скобу устанавливают за счет адгезивных систем и светоотверждаемого композиционного материала или с помощью металлических лигатур, которые необходимо менять каждую неделю.
Если при переломе альвеолярного отростка в участке моляров есть только одна опора для фиксации шины, количество устойчивых зубов увеличивают до 5. Для достижения более стойкой иммобилизации используют подбородочную пращу. В случае вколоченного вывиха переднего отдела верхней челюсти применяют одночелюстную стальную скобу, которую привязывают лигатурами к здоровым зубам. Сместившийся фрагмент соединяют с шиной эластичными резинками. Если при переломе альвеолярного отростка в опорных участках зубы отсутствуют, изготавливают шину из быстротвердеющей пластмассы. В первые дни назначают антибиотикотерапию, гипотермию. В качестве препаратов для проведения антисептической обработки используют отвары трав, препараты на основе хлоргексидина биглюконата.
Если корни зубов не находятся в линии перелома альвеолярного отростка, прогноз благоприятный. Одномоментная репозиция и иммобилизация позволяют достичь образования костной мозоли в течение 8 недель. При позднем обращении пациентов сроки лечения удлиняются, расширяется список препаратов для проведения противовоспалительной и антибактериальной терапии, сужаются варианты остеосинтеза, возрастают риски развития посттравматического остеомиелита, ложного сустава. Для вправления тугоподвижных фрагментов применяют дополнительные аппараты для внеротового и внутриротового вытяжения.
Если наряду с переломом альвеолярной части диагностируют нарушение целостности корней зубов, прогноз неблагоприятный. Достичь консолидации в большинстве случаев не удается. В результате нарушений иннервации и трофики наблюдается секвестрация и отторжение отломанного фрагмента.
Читайте также:


