Посттравматический остеомиелит что это такое
Остеомиелит является гнойной инфекцией, влияющей на костный мозг ткани кости, а также на надкостницу. Посттравматический остеомиелит (по МКБ-10 код M86) считается серьезным заболеванием, которое возникает после травмы костей или после какого-либо операционного вмешательства. Данная болезнь может поражать мужчин и женщин в любом возрасте.
Описание недуга
Посттравматический остеомиелит возникает при появлении открытых переломов. Причиной его выступает загрязнение раны при наличии травмы. Чем сложнее оказывается перелом, тем больше имеется шансов на развитие такой болезни. Поражаются, как правило, все костные отделы.
В том случае, если перелом линейный, то воспаляется район поражения, а если травма оскольчатая, то гнойный процесс может распространяться по тканям. Сопутствует недугу сильнейшая интоксикация наряду с гектической лихорадкой, ростом СОЭ, лейкоцитозом и анемией. Область раны при этом может быть отечной и очень болезненной, из нее выходит большое количество гноя.
Далее перейдем к рассмотрению причин возникновения такого заболевания, как посттравматический остеомиелит.
Причины и особенности
Причиной возникновения этого заболевания служат болезнетворные бактерии и микроскопические организмы, которые вызывают гнойное воспаление в костях. Чаще всего ими выступают золотистые стафилококки. Микроорганизмы, как правило, попадают в костную и хрящевую ткань во время пореза, перелома или травмы. Различают следующие типы остеомиелита: посттравматическая форма, огнестрельный тип, контактный и послеоперационный.
Любые открытые травмы наряду с переломами способны приводить к гнойным воспалениям в том случае, если рана не была обработана как следует. Самыми уязвимыми районами человеческого тела считаются те, в которых кости практически не защищены мягкими тканями.
К примеру, очень часто бывает посттравматический остеомиелит нижней челюсти. При переломе воспаление обычно возникает только на пораженной области. При наличии многочисленных травм и переломов гнойные процессы могут захватывать не только кость с надкостницей, но также распространяются на район мягких тканей.
Огнестрельный остеомиелит может являться следствием заражения раны на фоне соответствующего ранения. Чаще всего кость при этом поражается из-за значительного ранения, множественных травм и смещения костных обломков.
Послеоперационный остеомиелит может возникать при инфицировании раны в рамках хирургической манипуляция. Несмотря на дезинфекционную обработку, в организме человека могут оставаться болезнетворные организмы, которые устойчивы к воздействию медикаментов. Кроме этого, нагноение может происходить после введения спиц, а, кроме того, в результате наложения скелетного вытяжения или компрессионных и дистракционных аппаратов. Это так называемый спицевой остеомиелит, который является разновидностью заболевания (посттравматический остеомиелит голени, к примеру).
Контактный остеомиелит служит последствием распространения в мягкие ткани болезнетворных микроорганизмов. В костно-мозговые каналы бактерии проникают из смежных районов инфекции. Такими очагами являются язвы на теле наряду с абсцессами, флегмонами, стоматологическими патологиями и тому подобным. Данный вид заболевания зачастую встречается у детей.
В группе риска находятся те, кто ведет асоциальный образ жизни, а, кроме того, люди, которые слабы физически, так как их ослабленная иммунная система не способна бороться с бактериями, которые проникают в человеческий организм.
Инфекции
Причины посттравматического остеомиелита могут заключаться в перенесении одной из инфекций. Например, из-за ангины, нагноившегося зуба, воспаления в среднем ухе, фурункулеза, фурункула, панариции, гнойных кожных болезней, воспалившегося кольца пупка, пневмонии, скарлатины, кори и прочих инфекционных патологий.
Группа риска
В группе риска находятся в первую очередь те, кто злоупотребляет курением, алкогольными напитками и наркотиками (по венам). Также нередко приводит к этой болезни малый вес наряду с плохим питанием и преклонным возрастом. Данное заболевание порой является осложнением из-за других неприятностей в здоровье. К примеру, из-за нарушения иммунитета, наличия сосудистого атеросклероза, а, кроме того, по причине влияния следующих факторов:
- наличие у пациента варикозного и венозного отклонения;
- на фоне диабета, вследствие функционального печеночного или почечного нарушения;
- при наличии злокачественных опухолей, а также вследствие удаления селезенки.
Теперь разберемся, какие симптомы сопровождают возникновение этой патологии. Истории болезни при посттравматическом остеомиелите интересуют многих.
Симптомы данной патологии
Посттравматический остеомиелит может сопровождаться определенными симптомами. Эта болезнь чаще всего протекает в хроническом формате.

Главными признаками хронического посттравматического остеомиелита являются следующие проявления:
- возникновение покраснения и отечности пораженного участка тела;
- появление болезненных ощущений и гнойных выделений при пальпации;
- формирование свищей и повышение температуры;
- значительное ухудшение в общем состоянии и самочувствии;
- появление нарушений сна;
- возникновение слабости и отсутствие аппетита.
При анализах крови выявляют высокую скорость оседания эритроцитов наряду с нарастающим лейкоцитозом и анемией. Острая форма заболевания характеризуется симптомами в виде тяжелого разрушения костных тканей, значительной кровопотери, резкого снижения защитных сил организма и повышения температуры до фебрильных значений. В районе перелома могут возникать сильные боли, а из раны при этом обильно выделяется гной.
Помимо стандартных симптомов посттравматического остеомиелита (по МКБ 10 - M86) существуют также скрытые проявления болезни. Они выявляются с помощью рентгенологических исследований не ранее чем спустя один месяц после попадания инфекции в рану и начала воспалительного процесса. К таким скрытым симптомам заболевания относят:
- возникновение облитерации сосудов;
- замена мышечного волокна соединительной тканью;
- появление изменений надкостницы;
- частичная замена костного мозга соединительными тканями.
Как выявляют посттравматический остеомиелит кости?
Проведение диагностики
При обращении к доктору проводят первичный осмотр пациента. На начальном этапе заболевания поставить точный диагноз можно лишь на основании клинической симптоматики, так как рентгенологические признаки проявляются только спустя три-четыре недели. Для изучения воспалительных процессов, степени их распространения и интенсивности пациентам назначаются следующие диагностические мероприятия:
- Проведение локальной термографии.
- Выполнение тепловидения.
- Выполнение сканирования скелета.
- Проведение компьютерной томографии.
- Выполнение фистулографии и рентгенограммы.
С помощью рентгена выявляют секвестры наряду с очагами деструкции, зонами остеосклероза и остеопороза, а, кроме того, определяют деформацию окончаний костных осколков. При наличии огнестрельного ранения на рентгеновском снимке видны металлические осколки, которые застревают в мягких тканях. Остальные методики диагностики дают возможность детально изучать пораженную область и выявлять причины гнойного процесса.
Лечение заболевания
Лечение при посттравматическом остеомиелите челюстей проводят, как правило, незамедлительно. Врачом ликвидируется воспалительный процесс и устраняется очаг нагноения. На раннем этапе доктора проводят консервативное лечение с использованием различных медикаментов. Пациенты, как правило, проходят курс приема антибиотиков, обладающих широким спектром воздействия. Для удаления гнойного скопления делается пункция. При наличии легкой формы заболевания подобного лечения бывает обычно вполне достаточно.
В том случае, если хронический посттравматический остеомиелит сопровождается формированием свищей, язв или секвестров, проводят операцию. Без хирургического вмешательства в подобной ситуации, к сожалению, не обойтись. В особенности операция требуется при наличии выраженной интоксикации, сильной боли и при нарушениях функций конечностей. Также операцию проводят в том случае, если консервативная терапия не приносит положительного результата.
Непосредственно перед хирургической операцией в течение десяти-двенадцати дней пациенты проходят необходимые обследования, которые дают полную картину заболевания. Это дает возможность медикам выбирать наиболее эффективные способы лечения посттравматического остеомиелита, благодаря чему удается предотвратить те или иные осложнения.
Во время операции хирургом удаляются омертвевшие участки мягких тканей наряду с некротизированными частями кости. Помимо этого врачом вскрываются гнойные образования. Костные дефекты исправляют разными фиксирующими конструкциями. После остеосинтеза пораженная область обрабатывается горячим физиологическим раствором, а, кроме того, нитрофурановыми препаратами и антибиотиками.
Осложнения
Осложнения при посттравматическом остеомиелите делят на общие и местные. К местным относится патологический перелом в пораженном районе. Он происходит под воздействием силы, которая в обычных условиях не ведет к деформации. Сращивание отломков наряду с образованием мозоли при этом значительно нарушается. Патологические вывихи возникают без заметного влияния извне. Таковые развиваются из-за разрушения костного эпифиза или распространения гноя на связки сустава.
Ложный сустав является нарушением срастания костных отломков после перелома. Процесс окостенения отломков из-за воспаления и гноя нарушается. Объединяться они могут специфической рыхлой тканью. В отличие от костных мозолей, она не может обеспечить плотную фиксацию отломков. Нередко происходит аррозивное кровоизлияние.
Анкилоз выступает еще одним осложнением и является утратой суставом своей подвижности по причине сращения костной суставной поверхности. К тому же нередко наблюдают контрактуру наряду с ограничением движения в суставе из-за поражения над его поверхностью мышц, сухожилия, кожи или связок. Пораженные кости, как правило, деформируются, укорачиваются и перестают расти. Вследствие этого весьма вероятна абсолютная потеря способности поврежденного района тела к движению.
Пневмония
К общим осложнениям и последствиям остеомиелита стоит отнести пневмонию. Инфекция может попадать в легкие из отдаленных очагов с потоком крови. В том случае, если очаг близок, то путь занесения бывает контактным. Микроскопические организмы порой попадают посредством кровотока во внутреннюю сердечную оболочку, чем вызывают воспаления или бактериальный эндокардит.

Обменные токсические продукты с бактериями образуются на фоне гнойных некротических разрушений в области поражения и обычно циркулируют в крови. Они проникают через ткань почек, задерживаясь в ней, и при этом очень серьезно вредят. В результате может наблюдаться почечная недостаточность. С потоком крови инфекция может также распространяться в печеночные ткани, повреждая при этом структуру органа, тем самым значительно нарушая его функции. Среди наиболее серьезных проявлений подобного нарушения стоит назвать асцит наряду с отеками, желтухой и нарушением сознания.
Это подтвердит любая история болезни при хроническом посттравматическом остеомиелите.
Восстановление и проведение профилактики
После операции пациенты проходят курс восстановительных процедур, например, требуется проведение электрофореза, УВЧ-терапии и лечебной физкультуры. В течение трех недель остается обязательным употребление антибиотиков. Данные препараты вводятся внутривенно и внутриартериальным способом. Во время реабилитации важно принимать витамины, а, кроме того, соблюдать диету, которая направляется на укрепление организма, а вместе с тем и на повышение его защитной функции.
Эффективность терапии напрямую зависит от множества различных факторов, к примеру, от сложности болезни, от возраста пациента, присутствия у него сопутствующих травм и так далее. В связи с этим профилактика является лучшим способом избежать очередного воспаления после получения травмы или рецидива заболевания после лечения. Любые травмы наряду с порезами и повреждениями должны качественно обрабатываться антибактериальными медикаментами.
Сразу после получения повреждений следует извлечь из раны различные инородные тела. Своевременное обращение к доктору при наличии сложных травм всегда предотвращает появление гнойного процесса в мягкой ткани и предупреждает распространение инфекции непосредственно на кость.
В случае неправильного или несвоевременного лечения при переломе или ранении развивается посттравматический остеомиелит. Он представляет собой гнойное воспаление кости и всех тканей, которые находятся поблизости. Причиной является бактерия, чаще стафилококк, поэтому для терапии заболевания используются антибиотики.

Причины остеомиелита
Привести к развитию гнойного воспаления кости может:
- Открытый перелом, в случае, когда он сочетается с такими ситуациями:
- занесение в рану болезнетворных микроорганизмов;
- раздробленное и обширное поражением мышц и костей;
- запоздалая обработка раны;
- недостаточно радикальное иссечение мертвых участков;
- скопление гнойного содержимого при отсутствии дренажа.
- Огнестрельное ранение в случае когда:
- присутствуют обширные раны и масштабное поражение тканей кости с отслойкой надкостницы;
- в раневом канале присутствуют свободные обломки кости.
- Инфицирования во время хирургического вмешательства.
Возбудителями гнойного инфицирования кости чаще всего выступают стафилококки, а иногда стрептококки.
Внутригоспитальное инфицирование является наиболее опасным, так как штаммы бактерий, что там обитают часто являются устойчивыми к большинству антибактериальных препаратов. Поэтому при таком виде заражения лечение пациентов требует тщательного подбора препаратов с определением чувствительности на питательных средах.

Вредные привычки могут способствовать развитию патологии костей.
Выделяют также группу факторов, которые сами непосредственно не вызывают остеомиелит, однако их наличие способствует развитию болезни:
- коррозия металлоконструкций, установленных больному при остеосинтезе;
- очаги хронических инфекций в организме;
- ослабленный иммунитет;
- истощение человека после затяжных болезней, лучевой или химиотерапии, а также диализа;
- наличие вредных привычек.
Что беспокоит больного?
Заболевание может развиваться в острой и хронической форме. Тяжесть процесса зависит от состояния защитных сил больного, а также масштабов полученной травмы. Об остром состоянии можно говорить, когда развитие инфекции произошло не позже чем через месяц после травмы. При этом у пациента поднимается температура тела до высоких цифр и появляются признаки тяжелой интоксикации организма в виде слабости, отсутствия аппетита, бессонницы. Человека беспокоят сильные боли в области повреждения. Кожа вокруг раны отекает, появляются гнойные выделения.
В случае когда процесс носит хронический характер, пациент предъявляет жалобы на такие симптомы, как:

При хронизации процесса больной может отмечать, что температура держится в пределах субфебрильной.
- повышение температуры до субфебрильных цифр;
- наличие свищей вокруг раны, из которых сочится гной;
- отек и покраснения места травмы;
- болезненность патологического очага.
Посттравматический остеомиелит часто длится очень долго и плохо поддается лечению, что может привести к гнойному расплавлению кости и полному ее некрозу. При этом в кости обнаруживаются вялые грануляции, сосуды и нервы, находящиеся поблизости инфекционного очага, воспаляются и не могут выполнять свою функцию. В мышцах развивается склероз, а надкостница фиброзно изменяется.
Как диагностируют?
Заболевание имеет яркую клиническую картину, поэтому обнаружение остеомиелита не представляет трудностей. Однако для подтверждения бактериальной инфекции подойдет общий анализ крови, где наблюдается изменение лейкоцитарной формулы со сдвигом влево (повышенное количество незрелых форм — палочкоядерных лейкоцитов), а также ускорение СОЭ. Рентгенограмма поможет выявить изменения костной ткани, происходящие под влиянием остеомиелита. Для получения точной и обширной картины происходящего патологического процесса, проводят компьютерную и магнитно-резонансную томографию.
Какие особенности имеет лечение?
Основной задачей терапии при посттравматическом остеомиелите выступает устранение болезнетворного агента при помощи антибактериальной терапии. Кроме этого, при хроническом воспалении важно повысить общую сопротивляемость организма, что поможет бистро и навсегда побороть инфекцию. Для этого больному проводят медикаментозное и оперативное лечение с иссечением гнойного очага.
Для правильно выбора антибиотиков проводят посев тканей с очага инфекции на питательные среды с определением чувствительности микроорганизма к различным препаратам. После этого применение антибактериальных средств становится максимально эффективным. Их вводят внутримышечно, а при затяжном или тяжелом течении — внутривенно. Если происходит скопление гноя в костных полостях, то проводят их пункцию.
При длительном отсутствии эффекта от медикаментозной терапии пациенту показано хирургическое вмешательство.
Перед процедурой больной должен пройти ряд обязательных инструментальных и лабораторных обследований. Кроме этого, ему назначаются общеукрепляющие медикаменты. Это поможет после проведения манипуляции. Во время хирургического вмешательства пациенту удаляют осколки кости, а также участки омертвевших тканей. При необходимости снимают металлоконструкции и вскрывают все флегмоны и абсцессы. Затем раневую зону орошают горячим физраствором и обрабатывают антибактериальными средствами. Дефект ткани, если он значительный, заполняют иссеченным собственным фрагментом кости, взятым поблизости от раны. После этого мягкие ткани зашивают с выведением дренажной трубки.
Профилактические рекомендации при посттравматическом остеомиелите
Посттравматический остеомиелит очень опасный при заражении во время хирургических манипуляций. Поэтому необходимо выполнять полный объем антимикробной обработки раны с удалением инородных тел, очагов некроза и обломков кости. При этом обязательна антибактериальная терапия с определение чувствительности после операции. Это предотвратит нагноение кости.
Посттравматический остеомиелит — есть воспалительный процесс, поражающий все составные части костей черепа: надкостницу, компактный и губчатый слои кости. Таким образом, остеомиелит представляет собой сочетание периостита, остита и остеомиелита в собственном смысле слова, то есть является синонимом паностита. В настоящее время под термином посттравматический остеомиелит понимается острый или хронический воспалительный процесс в кости и ее структурах, возникающий при черепно-мозговой травме в результате инфицирования пиогенными микроорганизмами.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Посттравматический остеомиелит вызывается пиогенными бактериями; стафилококком — в 60— 80 % случаев, стрептококком — в 5—30 % случаев, грам-отрицательными бактериями (протей, синегнойная палочка и др.), неклостридиальными анаэробами, смешанной флорой в 10—15 %.
Ассоциированная с остеомиелитом инфекция может локализоваться или распространяться через периост, компактное вещество, костный мозг. Два основных пути распространения микроорганизмов при посттравматическом остеомиелите: контактный и гематогенный. Как правило, возбудители попадают в кость контактным путем при инфицированных переломах, хирургических вмешательствах. Гематогенный остеомиелит чаще всего вызывается грам-положительными микроорганизмами. Грам-отрицательные возбудители являются причиной остеомиелита у пациентов с ослабленным иммунитетом, наркоманов, лиц, злоупотребляющих алкоголем, больных серповидноклеточной анемией, а так же остеомиелита травматического генеза. К факторам риска относится истощение в результате длительных тяжелых заболеваний, лучевой терапии, гемодиализа и т.п. В два раза чаще остеомиелит встречается у мужчин.
Инфицирование кости сопровождается окклюзией кровеносных сосудов, что приводит к некрозу костной ткани и локальному распространению инфекции. Инфекция может проникать через корковый слой кости и распространяться под надкостницей, формируя подкожные абсцессы, которые могут самостоятельно дренироваться через кожу.
Гематогенный остеомиелит — это пиогенная метастазирующая общая инфекция в аллергизированном организме. Соответственно этому имеется первичный очаг, который вследствие иммунобиологического статуса организма и анатомических особенностей ведет к появлению очага в костном мозге. Входными воротами инфекции часто служат кожа и слизистые оболочки, травмируемые при черепно-мозговой травме. Важным источником проникновения инфекции является лимфоидный аппарат носоглотки. При сопоставлении посевов микрофлоры носоглотки и гноя остеомиелитического очага совпадение результатов отмечено у 80 % больных. Первичный очагом могут быть инфицированные раны и ссадины, фурункулы, карбункулы, панариции, абсцессы, кариозные зубы, хронические воспалительные процессы в придаточных полостях носа и уха. Микробы попадают в костный мозг через ток крови и при определенных условиях вызывают воспаление.
Прямой или трансмиссивный остеомиелит вызывается прямым контактом костной ткани и возбудителей при травме или хирургическом вмешательстве. Клинические проявления прямого посттравматического остеомиелита более локализованы, часто наблюдается полимикробная инфекция.
Существует множество патогенетических теорий остеомиелита:
1. Сосудистая теория. Основным фактором, определяющим возможное оседание инфекционного начала в кости является особенность ее кровоснабжения, а именно — широкопетлистая сеть разветвлений сосудов и замедление кровотока в системе капилляров.
3. Аллергическая теория. В основу теории был положен фактор сенсибилизации организма. Отрицалась какая-либо роль в патогенезе остеомиелита
тромбоза и эмболии сосудов кости. Зато большое значение имеет наличие в организме дремлющей инфекции, а так же неспецифических раздражителей (травма, охлаждение и т.п.). Форма остеомиелита определяется не только характером возбудителя, но и реактивностью организма.
4. Нервно-рефлекторная теория. Ведущим положением этой теории является возникновение спазма сосудов и связанные с ним нарушения нормального кровообращения, а также трофики тканей. Такой спазм возникает в связи с воздействием на организм чрезмерно сильных раздражителей, исходящих из внешней среды (травма, переохлаждение и т.п.).
В заключение можно сказать, что патогенез посттравматического остеомиелита сложен и включает в себя элементы всех описанных теорий, однако изучен недостаточно. Этот патологический процесс можно рассматривать только в комплексе многих факторов. Именно поэтому следует считать, что описанные теории дополняют друг друга и в совокупности отражают современные представления о патогенезе посттравматического остеомиелита.
КЛАССИФИКАЦИЯ
1. В зависимости от путей проникновения инфекции:
Б) негематогенный (вторичный);
Г) огнестрельный (разновидность травматического);
Д) остеомиелит, возникающий при переходе воспаления на кость с прилегающих мягких тканей или соседних органов.
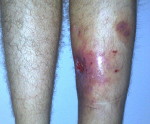
Посттравматический остеомиелит – это гнойное воспаление всех элементов кости, возникшее в результате травмы. Как правило, вызывается золотистым стафилококком, попадающим в рану непосредственно в момент повреждения, во время операции или последующих перевязок. Обычно протекает хронически, но возможно и острое течение. Проявляется повышением температуры, лейкоцитозом, болями и признаками воспаления в области травмы. При хроническом течении образуются свищи. Диагноз выставляется с учетом клинических данных и результатов рентгенографии. Лечение – антибиотикотерапия, вскрытие и дренирование гнойных очагов.
МКБ-10


- Причины
- Патанатомия
- Классификация
- Симптомы посттравматического остеомиелита
- Диагностика
- Лечение посттравматического остеомиелита
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Посттравматический остеомиелит (от лат. osteon кость + myelos костный мозг + itis воспаление) – одно из самых серьезных осложнений, возникающих после открытых повреждений скелета и операций на костях. По различным данным в 15-49% случаев развивается после открытых переломов и в 3% случаев – после хирургических вмешательств. Может выявляться у лиц любого пола и возраста. Вероятность возникновения увеличивается при тяжелых повреждениях с разрушением костей и обширным повреждением мягких тканей, интенсивном микробном загрязнении, несвоевременной или неадекватной хирургической обработке, наличии сопутствующих травм и заболеваний, снижающих сопротивляемость организма и утяжеляющих общее состояние больного.

Причины
Причинами развития посттравматического остеомиелита при открытых переломах являются обширные поражения окружающих кость мягких тканей, интенсивное загрязнение раны, недостаточно радикальная или слишком поздняя первичная хирургическая обработка и отсутствие дренажа для оттока содержимого. Кроме того, вероятность нагноения возрастает в случаях, когда кость расположена близко к коже и плохо защищена мягкими тканями (например, передневнутренняя боковая поверхность большеберцовой кости).
Послеоперационный остеомиелит связан с инфицированием раны в процессе операции. Предполагается, что увеличение количества нагноений после хирургических вмешательств в последние годы обусловлено широким распространением остеосинтеза, а также появлением новых штаммов болезнетворных микроорганизмов, устойчивых к действию антибиотиков.
Факторами, увеличивающими риск развития остеомиелита после операций, являются:
- чрезмерная травматизация мягких тканей
- нестабильный или недостаточный остеосинтез
- коррозия металлоконструкций
- наличие очагов скрытой инфекции в организме пациента.
Разновидностью данной формы остеомиелита является спицевой остеомиелит – локальное нагноение кости при установке аппарата Илизарова или наложении
Патанатомия
Все виды посттравматического остеомиелита являются не местным процессом, а заболеванием всего организма, поскольку возникают под влиянием комбинации общих и местных факторов и вызывают поражение различных органов и систем, в том числе – расположенных далеко от гнойного очага. При остеомиелите воспаляются все элементы кости: костный мозг, надкостница и компактное вещество, а также окружающие мягкие ткани, однако первичное воспаление обусловлено попаданием патогенных микроорганизмов в костный мозг.
У больных с открытыми повреждениями костей при нагноении зона воспаления, как правило, ограничивается областью перелома, иногда развиваются краевые остеомиелиты. При обширных дефектах кожи и многооскольчатых переломах наблюдаются обширные гнойные процессы, захватывающие как всю кость, так и окружающие мягкие ткани. При посттравматическом остеомиелите воспаление локализуется в области хирургического вмешательства, гнойный процесс распространяется по ходу металлоконструкции (штифта, гвоздя, пластины).
Классификация
В современной травматологии и ортопедии выделяют следующие разновидности посттравматического остеомиелита:
- Собственно посттравматический – развивающийся при открытых переломах.
- Огнестрельный – возникающий после огнестрельных ранений.
- Посттравматический – развивающийся после операций.

Симптомы посттравматического остеомиелита
Для патологии характерно хроническое течение (хронический остеомиелит). Наблюдается повышение температуры, по анализам крови выявляется нарастающий лейкоцитоз. Область раны отечна, гиперемирована, болезненна, из раны выделяется гной. После вскрытия и дренирования воспалительные явления стихают, количество гнойного отделяемого уменьшается, в области послеоперационной раны формируется свищ без тенденции к самостоятельному заживлению. При остром варианте посттравматического остеомиелита отмечаются интенсивные боли, повышение температуры до фебрильных цифр, явления общей интоксикации, значительный отек, ускорение СОЭ, выраженный лейкоцитоз и нарастающая анемия.
Диагностика
Диагноз выставляется врачом-травматологом на основании клинических симптомов. Первые рентгенологические признаки появляются лишь спустя месяц после начала заболевания. На снимках выявляется изъеденность концов костных отломков, секвестры и очаги деструкции, а также остеопороз вокруг металлоконструкций (при их наличии). При огнестрельном остеомиелите наблюдается сужение костномозгового канала, более выраженные периостальные наслоения и зона остеосклероза. Возможно наличие костных полостей. В окружающих мягких тканях иногда видны металлические осколки.

Лечение посттравматического остеомиелита
Основной задачей лечения является полная ликвидация гнойного очага и устранение воспаления. Основной метод лечения оперативный – вскрытие и дренирование. Вопрос об удалении металлоконструкций решается в индивидуальном порядке. При локализованных формах возможно сохранение остеосинтеза. При нагноении по ходу внутрикостных штифтов показано их удаление с последующим монтажом аппарата Илизарова. Во время хирургического вмешательства используют внутривенное или внутрикостное введение антибиотиков.
Для обеспечения устойчивого оттока устанавливают системы активного дренирования, производят постоянную аспирацию раневого отделяемого. Область нагноения орошают нитрофурановыми препаратами или антибиотиками. Все лечебные мероприятия осуществляют на фоне антибиотикотерапии, проводимой с учетом чувствительности возбудителя. При обширных очагах нагноения и выраженной общей интоксикации антибиотики вводят внутривенно или внутриартериально. Применяют иммобилизацию и УВЧ-терапию.
Прогноз и профилактика
Прогноз при посттравматическом остеомиелите зависит от тяжести поражения, своевременности и достаточной радикальности лечения, возраста больного, наличия сопутствующих травм и заболеваний и т. д. Исходом может стать костный дефект, ложный сустав, укорочение или угловая деформация конечности. Возможно образование длительно незаживающих свищей. Из-за подвижности фрагментов в области повреждения инфекция часто распространяется по кости, что затрудняет стабилизацию перелома и препятствует консолидации отломков.
Вероятность полного выздоровления уменьшается при застарелых формах посттравматического остеомиелита, что обусловлено нарушениями трофики, дистрофией кости и дефицитом полноценных мягких тканей в области гнойного очага. Профилактика заключается в предупреждении травм, ранней адекватной обработке ран и открытых переломов, обоснованном проведении хирургических вмешательств, соблюдении техники операций.
Читайте также:


