Подвывих большеберцовой кости кнаружи
Подвывих коленного сустава - травма, которая характеризуется частичным смещением костных суставных поверхностей, формирующих коленное сочленение. Он отличается от вывиха, так как при последнем суставные поверхности при смещении утрачивают контакт между собой, при подвывихе же они контакт не теряют, но не в полной мере.
Если говорить простыми словами, подвывих коленного сустава – это так называемый неполный вывих, для которого характерно частичное сохранение деятельности сустава, в то время при полном вывихе он утрачивает присущую ему двигательную активную функцию.
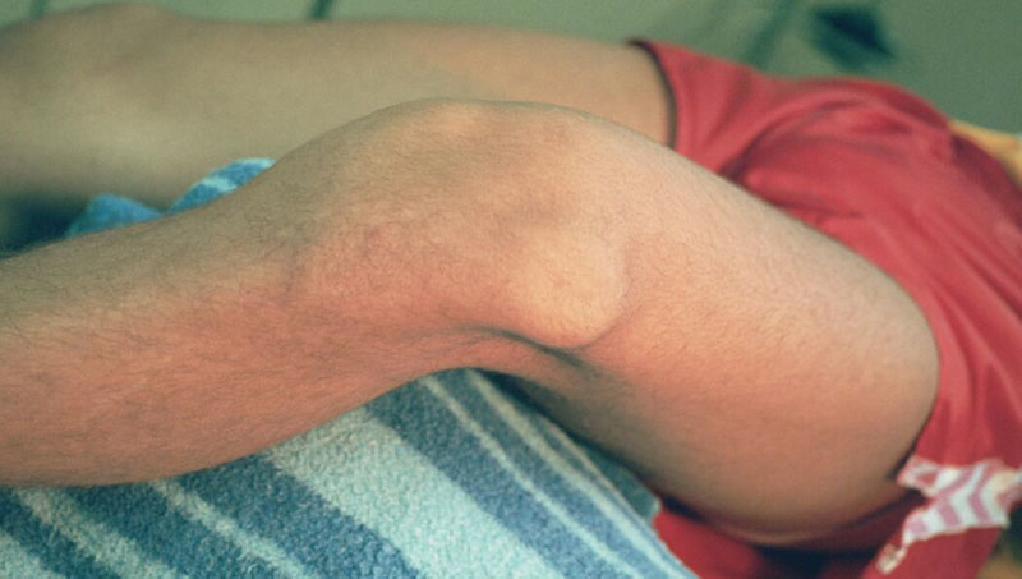
Анатомические особенности
Анатомическая структура колена достаточно сложная: в строение сочленения входит очень много главных и дополнительный составляющих, которые обеспечивают обширный двигательный функционал. Помимо этого, коленный сустав является самым крупным в организме. Одной из его обязанностей является опора веса человеческого тела. Несмотря на такую сложную структуру, колено способно подвергаться травмированию.
В костяк его сочленения входят три кости:
- коленная чашечка;
- бедренная;
- большеберцовая.
Коленная чашечка является щитом от многочисленных травмирующих факторов, оберегает от ударов большое количество хрупких связок. Участки бедренной кости, которые образуют сустав, именуются мыщелками – некрупные возвышенности, покрытые хрящевой тканью. Немного ниже находится плато большеберцовой кости.
Хрящевое покрытие
Мягкий и плотный контакт поверхностям суставов обеспечивается хрящевым покрытием, чья толщина доходит до 6 мм. Кроме того, волокна хряща покрывают поверхность коленной чашечки сзади. Такая структура снижает степень трения между составными частями сустава и обеспечивает амортизацию.
Ограничителями и укреплениями движений является связочный суставной аппарат. Крестообразные связки, которые находятся непосредственно в центре сочленения, создают ограничение движений колена вперед и назад. Крестовидная связка впереди держит большеберцовую кость, в то время как задняя связка не позволяет ей выйти назад.
Мениски
Между костями непосредственно расположены суставные мениски – также хрящевые образования, однако у них есть некоторые отличия от хрящей классических. Благодаря менискам создается равномерное распределение веса, которое давит на колено сверху. Они как бы распределяют все давление тела по поверхности кости, которая прилегает к колену.

Чувствительную область сустава колена обеспечивают седалищный и большеберцовый нерв. Волокна нервов разветвляются и идут по всем областям сочленения, включая мениски. Но коленная иннервация развита не так хорошо, как в других суставах, в связи с чем он при серьезных травмах испытывает дефицит снабжения нервных импульсов, и в итоге возникает тканевая дистрофия.
Типы вывихов
Под вывихом понимается полное смещение костей суставов, когда они полностью выходят за пределы замка, сформированного контактирующими поверхностями, утрачивая русло, которое их направляет: мыщелки эпифиза покидают углубленное плато большеберцовой кости, в то время как надколенный – передний желобок кости бедра.
При неполном смещении и частичном сохранении контакта поверхностей суставов такой вывих будет называться подвывихом коленного сустава, то есть неполным.
Подобные травмы могут быть закрытыми, если кожные покровы не затрагиваются, и открытыми, когда проявляются во внешних повреждениях.
Осложненным вывих считается при сочетании с повреждением мениска, костей, мышц, нервов и кровеносных сосудов.
Какие еще типы вывихов коленного сустава бывают? Они разделяются по вызвавшим их причинам:
- механические (ДТП, резкое неожиданное движение, сильный удар);
- патологические – обусловлены воспалительными, дегенеративно-дистрофическими процессами в костях, а также остеопатиями: остеопорозом, остеоартритом, артрозом и т. п.;
- хронические (привычные) – происходят в силу анатомической специфики костно-мышечной системы человека;
- врожденные – из-за патологий развития костей;
- застарелые – возникают из-за невылеченной первичной травмы.
Причины
Подвывих коленного сустава может быть как у детей, так и у взрослых. Его способны спровоцировать:
- отклонения в структуре скелета ног;
- ослабленные мышцы бедер;
- перенесенные ранее травмы колена из-за ударов, прыжков, ДТП, падения;
- оперативные вмешательства на коленной чашечке;
- падение с высоты;
- внезапное сокращение бедренной четырехглавой мышцы.
В организме после полученной травмы может образоваться привычный подвывих. Его характерной чертой является то, что он становится источником нестабильности чашечки колена и при минимальных травмах или физических нагрузках вызывает очередное развитие заболевания. Это опасное состояние, способное впоследствии привести к появлению посттравматического артроза.
Каковы симптомы подвывиха коленного сустава?

Симптомы и лечение подвывиха коленного сустава у взрослых и детей
По своим проявлениям подвывих довольно сильно похож на вывих:
- пациент жалуется на боль в пораженном суставе; однако бывает такое, что человек может вообще не испытывать болевых ощущений (такая разница определяется индивидуальным порогом чувствительности);
- видоизменение сустава;
- отечные явления, может быть покраснение и нагревание сустава; пострадавший может говорить о субъективном чувстве жара в области колена;
- ограниченность активных действий и боль при пассивных.
В некоторых случаях симптомы подвывиха коленного сустава могут быть такими незначительными, что пострадавший самостоятельно не догадывается о патологии. Она обнаруживается во время случайного обследования или обращения к врачу.
В коленном суставе подвывих может определить рентген. Показателем здорового коленного сустава в прямой проекции является равномерная толщина суставной щели на всем промежутке между костями и параллельность линий, соединяющих вертикальные края обеих костей. В боковой проекции можно исследовать форму мыщелков бедренной кости, состояние надколенника, а также физиологическое пространство коленного сустава (ромбовидное пространство). Связки коленного сустава (крестообразные, связки надколенника), которые травмируются довольно часто, можно исследовать только с помощью МРТ.
Оказание первой помощи: порядок действий
Если подвывих коленного сустава заподозрен у ребенка, то ни в коем случае нельзя пытаться самостоятельно вправить его, поскольку это может стать причиной еще более значительных суставных повреждений.
Для начала следует иммобилизовать и надежно зафиксировать травмированное место. Для этого требуется применение подручных средств, например, тонкого постельного белья, одежды, твердых продолговатых предметов (ветки, фанеры, палки). В случае отсутствия твердого материала под рукой можно привязать к поврежденной ноге здоровую.
Следующей стадией является охлаждение. Нужно приложить холод к колену. Отличным вариантом будет лед, но его необходимо завернуть в плотную ткань и лишь после этого прикладывать. Благодаря такому действию предотвращается тканевое обморожение. Также вместо льда можно воспользоваться залитой в бутылку или грелку холодной водой.
Важно помнить, что коленный подвывих может вправить только компетентный специалист – врач, который практикует в сфере ортопедии и травматологии. Неверное движение человека без опыта вызовет осложнения в суставе, и в итоге подвывих перерастет в обыкновенный вывих.
Как лечить подвывих коленного сустава?
Особенности лечения
Главным лечебным методом при подвывихе коленного сустава становится вправление. Специалист в первую очередь оценит местное состояние колена. В некоторых случаях требуется дополнительная диагностика – артроскопия или рентгенография, но потребность в таком инструменте обычно нечастая: как правило, подвывих диагностируется просто и не представляет трудностей для практикующего травматолога. Затем врач делает манипуляции, которые направлены на вправление патологии.
Также можно проводить лечение подвывиха коленного сустава в домашних условиях.
Действия в домашних условиях
Иногда в силу различных обстоятельств не всегда есть возможность отправки пострадавшего в медицинское учреждение. В таком случае на помощь придут домашние терапевтические методы. Первостепенная помощь та же, что и при оказании обычной помощи. Затем нужно на длительный период оставить подвывих колена в спокойном состоянии.
Очень важно для улучшения кровообращения положить на валик нижнюю часть поврежденной конечности. А дальнейший уход за суставом заключается в ежедневном смазывании мазями, которые обладают укрепляющими и согревающими свойствами.
Лечение подвывиха коленного сустава должно быть своевременным.

Восстановительный период: особенности реабилитации
Пострадавший после любого лечения нуждается в прохождении реабилитационного курса. Пациента после вправления сустава направляют к врачу, компетентному в сфере реабилитологии. Продолжительность восстановления после подвывиха сустава колена, в среднем, составляет от двух недель до двух месяцев: коленный аппарат обеспечивается большим количеством структур, и каждая из них требует восстановления. Реабилитационный курс включает следующие мероприятия:
- лечение мазями и, в случае необходимости, обезболивающими препаратами;
- физиотерапевтические процедуры, которые включают лечебный массаж, прием ванн, самомассаж, общеукрепляющие мероприятия, посещение бассейнов;
- рациональное и сбалансированное меню с такими специфическими блюдами, как холодец, в его составе есть большое количество веществ, которые полезны для восстановления компонентов суставов; холодец особенно полезен для сухожилий и связок;
- ЛФК и упражнения.
В первое время необходимо ограничить количество нагрузок, постепенно возвращать колену двигательную функцию. После завершения восстановительного курса пациенту желательно продолжать заниматься гимнастикой и простой физкультурой.
Для предотвращения образования подвывиха коленного сустава у ребенка нужно тренировать мышцы, чаще ходить, добавлять суставу работу, питаться продуктами, содержащими минералы и витамины. Одной из наиболее распространенных рекомендаций во избежание подвывиха коленного сустава у детей является избегание ситуаций, чреватых травмами.
Проблема с суставом у собак
Вывих и подвывих коленного сустава у собак мелких пород является частой проблемой, которая может со временем или сразу вызвать у животного сильную хромоту, требует обращения к ветеринару своевременно. К нему чаще всего предрасположены следующие породы: карликовый пудель, чихуахуа, йоркширский терьер, тойтерьер и их помеси.
Чтобы определить причину подвывиха чашечки колена, кроме осмотра, требуется проведение специального исследования конечности с патологией – рентген. Консервативное лечение в таком случае – прием противовоспалительных и обезболивающих средств. Оно имеет смысл при небольших нарушениях для поддержания животного.
Так как такая проблема носит механический характер, то приоритетным методом лечения является стабилизация сустава хирургическим путем. Ее метод определяется патологическими изменениями в коленной чашечке. В некоторых случаях требуется объединение нескольких способов, поскольку подвывих может быть вызван рядом факторов.
Содержание
- 1 Подвывих и вывих надколенника
- 2 Основные признаки
- 3 Дифференциальный диагноз
- 4 Клиническая картина
- 4.1 Анамнез и жалобы
- 4.2 Физикальное исследование
- 4.3 Лучевая диагностика
- 5 Лечение
- 5.1 Консервативное лечение
- 5.2 Хирургическое лечение
- 6 Прогноз и возвращение к спорту
- 7 Читайте также
- 8 Литературные источники
Подвывих и вывих надколенника [ править | править код ]
Наклон и подвывих (реже вывих) надколенника представляют собой один из вариантов его нестабильности. Наклон и подвывих могут быть вызваны различными факторами, чаще всего — одновременно несколькими, но при этом в патогенезе практически всегда участвуют натяжение наружной связки, поддерживающей надколенник, атрофия медиальной широкой мышцы бедра и аномальная форма ног, например Х-образное искривление или переразгибание.
Основные признаки [ править | править код ]
- Анамнез и жалобы
- Ощущение нестабильности и боль в переднем отделе коленного сустава.
- В анамнезе — травма (повреждение переднего отдела коленного сустава или вывих надколенника) либо операции (вмешательство на коленном суставе или мобилизация наружного края надколенника).
- Физикальные признаки
- Неравномерное развитие мышц — разгибателей коленного сустава: атрофия и слабость медиальной широкой мышцы бедра.
- Положительная проба на предчувствие вывиха при смещении надколенника внутрь или наружу.
- Повышенная подвижность надколенника, высокое стояние надколенника, аномальный угол Q.
- Лучевая диагностика
- На рентгенограммах в осевой проекции часто можно видеть наклон и подвывих надколенника.
- Для обнаружения менее заметных изменений используют КТ.
- С помощью МРТ оценивают состояние мягких тканей (например, медиальной бедренно-надколенниковой связки).
Дифференциальный диагноз [ править | править код ]
Для облегчения дифференциальной диагностики чрезвычайно важно тщательно собрать анамнез, в том числе выяснить давность симптомов, механизм травмы и предшествующие заболевания бедренно-надколенникового сочленения. Больные с латеральным подвывихом обычно жалуются на ощущение нестабильности в переднем отделе коленного сустава и боль в бедренно-надколенниковом сочленении. Иногда больные отмечают выпот, крепитацию и затруднение движений в переднем отделе сустава. У многих в анамнезе есть травмы или операции на коленном суставе. При наклоне надколенника и сдавлении вследствие этого его латеральной фасетки симптомы часто нарастают постепенно, и сам больной может связать заболевание с небольшой травмой. Оба состояния вызваны чрезмерным натяжением наружной связки, поддерживающей надколенник, что увеличивает давление бедренной кости на латеральную фасетку надколенника.
Клиническая картина [ править | править код ]
Общие принципы обследования коленного сустава, описанные выше, применимы и в данной клинической ситуации. Сначала оценивают осанку и походку. Существует множество факторов, предрасполагающих к нестабильности надколенника: антеверсия бедренной кости, Х-образное искривление ног, дисплазия надколенника или бедренной кости, высокое стояние надколенника, атрофия медиальной широкой мышцы бедра, большой угол Q, плоскостопие и гипермобильность суставов. Учитывают взаиморасположение бедренной и большеберцовой костей и надколенника. Обязательно следует измерить и записать угол Q. Он образован линией, соединяющей верхнюю переднюю подвздошную ость с центром надколенника, и линией между центром надколенника и бугристостью большеберцовой кости. Угол Охарактеризует вальгусную нагрузку на бедренно-надколенниковое сочленение. У женщин угол О обычно больше, чем у мужчин: нормальным считается значение 20° для женщин и 15° для мужчин. Показатель увеличивается при Х-образном искривлении ног, смещении бугристости большеберцовой кости наружу, значительной антеверсии бедренной кости и наружной ротации большеберцовой кости. Аномальный угол О необязательно сопровождается болью по передней поверхности коленного сустава или подвывихом надколенника, но он способствует подвывиху надколенника при сокращении четырехглавой мышцы бедра.
Приблизительную оценку траектории движения надколенника можно провести, медленно разгибая сидящему больному ногу в коленном суставе. В норме надколенник должен перемещаться по средней линии. В некоторых случаях можно заметить J-признак — траекторию движения, напоминающую букву J, когда надколенник уходит латерапьно по мере разгибания сустава. При медиальном подвывихе может возникнуть обратный J-признак за счет медиального смещения надколенника в положении полного разгибания. Если J-признак заметен при разгибании свободно свисающих ног, то это может свидетельствовать о слабости широкой медиальной мышцы бедра, что определяет тактику лечения.
Так же тщательно обследуют поддерживающие связки надколенника. Болезненность этих связок при пальпации часто сопутствует их перегрузке у больных с подвывихом надколенника. Болезненность в области медиального надмыщелка — так называемый признак Бассетга — характерен для травмы медиальной бедренно-надколенниковой связки. Проба для обнаружения избыточной тяги латеральной поддерживающей связки состоит в измерении наклона надколенника. Пробу проводят при расслабленном и пассивно разогнутом коленном суставе. Когда замечают, что наружный край надколенника приподнялся, внутренний край фиксируют. В норме угол между горизонтальной плоскостью и наружным краем надколенника должен составлять около 15°. При меньших значениях причиной боли в переднем отделе коленного сустава может быть избыточное натяжение латеральной поддерживающей связки; по показаниям проводят мобилизацию наружного края. При смещении надколенника наружу больной иногда, чтоб избежать боли, старается уменьшить амплитуду движений. Этот симптом с большой вероятностью свидетельствуют о гипермобильности или нестабильности надколенника.
Смещение надколенника по суставной поверхности из стороны в сторону позволяет судить о целости структур, ограничивающих его подвижность. Смещение наружу предотвращают наружная часть суставной капсулы, латеральная поддерживающая связка и косая часть медиальной широкой мышцы бедра. Надколенник сдвигают рукой наружу и измеряют полученное смещение относительно нейтрального положения в четвертях от ширины надколенника. Сдвиг более чем натри четверти свидетельствует о гипермобильности, менее одной четверти при медиальном смещении — об избыточном натяжении медиальной поддерживающей связки. Описанная проба может дать ценную информацию о состоянии связочного аппарата, но при этом она относительно субъективна.
При выполнении большинства проб больной лежит на спине, но важно также обследовать коленный сустав в положении больного на животе. В этом случае неподвижность таза и невозможность согнуть бедро делают возможной более точную оценку гибкости суставных структур при разгибании. Кроме того, легко можно выявить антеверсию бедренной кости вперед и ротацию большеберцовой кости. Уменьшение амплитуды внутренней ротации может быть ранним признаком артроза тазобедренного сустава, что иногда вызывает и боль в колене.
Первичное обследование бедренно-надколенникового сочленения включает рентгенографию в прямой и боковой проекциях в положении стоя. На рентгенограмме в прямой проекции можно обнаружить значительный подвывих, перелом или деформацию надколенника. Прежде чем судить о наличии подвывиха, надо убедиться, что это не ошибка укладки. Боковая рентгенограмма также может дать ценную информацию. Прежде всего она позволяет получить представление о глубине и рельефе межмышелковой борозды. Центр ее соответствует самой задней линии, и суставные поверхности латерального и медиального мыщелков можно различить по отдельности. По этим точкам измеряют глубину борозды и выявляют дисплазию. По боковой рентгенограмме можно определить высокое или низкое стояние надколенника, рассчитать отношение длины связки надколенника к диагонали надколенника. В норме это отношение составляет 0,8— 1,0; большие значения свидетельствуют о высоком стоянии надколенника, меньшие — о низком.
Дополнительную информацию о положении надколенника дает рентгенография в осевой проекции при сгибании коленных суставов под углом 20° (по Лаурину) и под углом 45° (по Мерчанту). Для уменьшения лучевой нагрузки обычно достаточно сделать снимок в одной из этих проекций. Рентгенограммы в осевой проекции очень удобны для выявления наклона и подвывиха надколенника. На этих рентгенограммах определяют два угла: наружный бедренно-надколенниковый угол и угол конгруэнтности. Первый образован линиями, проведенными через мыщелки бедра и вдоль латеральной фасетки надколенника. Обычно эти линии расходятся наружу; если они параллельны или расходятся внутрь, то это с большой вероятностью свидетельствует о наклоне надколенника. Угол конгруэнтности используют для выявления подвывиха надколенника. Для построения угла конгруэнтности сначала проводят биссектрису угла, образованного скатами мыщелков бедренной кости, а затем измеряют угол между этой биссектрисой и линией, проведенной из низшей точки ската к средней части края надколенника. В норме конгруэнтность в согнутом под углом 45° коленном суставе составляет 6 ± 11°. Надколенник при таком угле сгибания должен располагаться по центру суставной поверхности, изменение же степени конгруэнтности указывает на возможный его подвывих.
КТ позволяет определить наклон и подвывих несколько точнее, чем рентгенограммы в осевой проекции, что связано с отсутствием проекционных искажений и наложения теней анатомических структур другого- КТ можно получить при любом сгибании коленного сустава. Это особенно актуально для выявления наклона и подвывиха надколенника при практически разогнутом колене, когда надколенник лишен фиксации со стороны наружного мыщелка бедра. КТ позволяет также увидеть латеральное смещение бугристости большеберцовой кости. Для этого измеряют расстояние между бугристостью и межмыщелковой бороздой бедренной кости, накладывая два среза в аксиальной проекции один на другой. Расстояние более 9 мм свидетельствует о подвывихе надколенника со специфичностью 95% и чувствительностью 85%. МРТ можно использовать для подтверждения данных, полученных по КТ и рентгенограммам, но больше она подходит для визуализации мягких тканей и оценки повреждений хряща. Метод хорошо зарекомендовал себя для обнаружения травм, сопряженных с вывихом надколенника: отрыва медиальной бедренно-надколенниковой связки от бедренной кости или, реже, от медиальной фасетки надколенника; выпота в суставе; зон повышенной интенсивности сигнала и повреждений косой части медиальной широкой мышцы бедра; гематом в области латерального мыщелка бедра и медиальной фасетки надколенника.
Лечение [ править | править код ]
Лечение в основном консервативное. После оценки с помощью статических проб силы четырехглавой мышцы подбирают подходящую схему реабилитации. Цель реабилитации — возвращение к приемлемому уровню соревновательной активности за счет устранения воспаления, восстановления амплитуды движений, а также силы, выносливости и гибкости мышц. Силу и выносливость четырехглавой мышцы лучше всего тренировать статическими упражнениями на разгибание с небольшой амплитудой при сгибании коленного сустава на 0—30° (то есть при наименьшем соприкосновении надколенника и бедренной кости). Упражнения направлены на восстановление баланса мышц-разгибателей, особое внимание следует уделять косой части медиальной широкой мышцы бедра. Для дополнительной стабилизации надколенника можно использовать ортопедические аппараты или бандажи, но необходимо, чтобы больной осознавал необходимость их ношения. Ортезы также улучшают архитектонику нижней конечности, особенно у больных с тенденцией к Х-образному искривлению ног, усугубляющему нестабильность надколенника. Продуманное консервативное лечение эффективно в большинстве случаев, однако при сохранении симптомов, нарушающих функцию конечности, без хирургического вмешательства часто не обойтись.
Как и при других заболеваниях бедренно-надколенникового сочленения, сопровождающихся болью в переднем отделе коленного сустава, перед операцией проводят артроскопию через верхнемедиальный доступ, позволяющий оценить работу бедренно-надколенникового сочленения во всех фазах движения. При практически полном разгибании можно увидеть наклон надколенника. Кроме того, регистрируют перемещение надколенника при пассивном сгибании и разгибании сустава. В норме латеральная фасетка прилежит к надколенниковой поверхности при сгибании колена на 20—25°, а срединный край надколенника — при сгибании на 35—40°. При максимальном прилегании надколенника к бедренной кости отмечают, не выступает ли его наружный край. Этот признак, как и данные осмотра и рентгенологические симптомы подвывиха, влияет на выбор тактики хирургического лечения.
Артроскопическую мобилизацию наружного края проводят при наклоне надколенника без подвывиха. Для полноценной мобилизации рассекают всю латеральную поддерживающую связку, косую часть широкой латеральной мышцы и листальные волокна, соединяющие надколенник с большеберцовой костью. Некоторые авторы рекомендуют полное рассечение широкой латеральной мышцы бедра, что, однако, нежелательно во избежание ретракции и атрофии, нарушающих сбалансированную тягу четырехглавой мышцы. В отсутствие признаков наклона надколенника мобилизация наружного края не показана, так как может привести к медиальному подвывиху. Самым частым осложнением операции является гемартроз, затрудняющий реабилитацию. Избежать этого можно, оценивая мобилизацию перед ушиванием раны после снятия кровоостанавливающих зажимов и лигатур.
Хирургическое лечение часто показано больным с подвывихом надколенника при неудаче консервативной терапии. Описано множество способов репозиции, при этом выбор определяется типом подвывиха. Вмешательства проводят как на проксимальных, так и на дистальных элементах связочного аппарата. Первые касаются структур, обеспечивающих работу сустава при разгибании, и включают ушивание внахлест медиальной части капсулы, усиление медиальной широкой мышцы бедра и ее косой части. Целью любой из этих операций является восстановление центрального положения надколенника на поверхности бедренной кости и улучшение конгруэнтности суставных поверхностей во всех фазах движения. Многим больным с латеральным подвывихом показаны вмешательства на дистальной части сустава, например переднемедиальный перенос бугристости большеберцовой кости. Смещение бугристости внутрь обычно приводит в норму угол 0, в то время как перенос вперед разгружает бедренно-большеберцовое сочленение и позволяет предотвратить дегенеративные изменения, наблюдаемые при изолированном смещении бугристости внутрь. Операцию проводят под контролем артроскопа для оценки взаиморасположения элементов сустава и во избежание недостаточной или избыточной коррекции.
Целесообразность хирургического лечения вывихов надколенника спорна. Обычно к нему прибегают только после неудачного консервативного лечения, но и после операции риск повторного вывиха составляет 15—44%. Недавние исследования показали, что вероятность рецидива после хирургического лечения меньше у молодых спортсменов при проведении операции сразу после травмы. Вмешательство состоит в открытом восстановлении медиальной бедренно-надколенниковой связки, но могут потребоваться и дополнительные меры. Перед операцией для оценки взаиморасположения суставных поверхностей и выявления костно-хрящевых повреждений, часто сопровождающих вывих надколенника, следует выполнить артроскопию. В отдаленные сроки для устранения вывиха надколенника используют вмешательства, описанные ранее.
Прогноз и возвращение к спорту [ править | править код ]
Прогноз в большинстве случаев наклона или подвывиха надколенника благоприятный. Независимо от тактики лечения возвращение к спортивным занятиям возможно после восстановления подвижности, стабильности и силы пораженной нижней конечности. Интенсивность тренировок следует увеличивать постепенно. Реабилитационный курс подбирают в соответствии с проведенной операцией. На время заживления мягких тканей и кости необходим покой. Используют описанную выше четырехэтапную схему реабилитации. По ее окончании больной должен выполнять упражнения для своего вида спорта без значительной боли, функциональных ограничений или возобновления симптомов.
Перелом наружной лодыжки без смещения отломков
Сильная боль в области сустава, из-за этой боли функция голени и стопы невозможна, но иногда больные могут передвигаться самостоятельно, опираясь на пяточную часть стопы. Осмотр выявляет припухлость, больше выраженную со стороны наружной лодыжки, лодыжка не контурируется. Пальпация выявляет наибольшую болезненность на 3-5 см выше верхушки наружной лодыжки. Сгибание и разгибание хотя и ограничены, но возможны, отведения и приведения стопы только пассивные, вызывают резкую боль. "Симптом иррадиации" выражен отчетливо.
Перелом наружной лодыжки со смещением
Клинические признаки и симптоматология этого перелома лодыжки соответствуют предыдущему повреждению, однако отек в области наружной лодыжки, кровоизлияния и боль могут быть выражены более резко.
Перелом внутренней лодыжки без смещения
Жалобы на боль в голеностопном суставе, больше на внутренней его поверхности. Функция голени и стопы невозможна из-за боли, но иногда больные передвигаются, опираясь на пяточную область или наружный отдел стопы. Сгибание и разгибание значительно ограничены, но особенно ограничены или невозможны из-за боли приведение и отведение стопы. Область голеностопного сустава отечная. Наибольшая отечность в области внутренней лодыжки. Контуры ее сглажены, здесь же может быть обширное кровоизлияние багрово-темного цвета. При пальпации наибольшая болезненность в области внутренней лодыжки.
Перелом внутренней лодыжки со смещением отломков
Жалобы, клинические проявления и симптомы повреждения соответствуют предыдущему повреждению. Но при пальпации внутренней лодыжки при пронапионно-абдукционном механизме травмы может определяться острый край большеберцовой кости у основания лодыжки и смещенная книзу лодыжка.
Перелом обеих лодыжек без смещения
Жалобы на боль в области голеностопного сустава. Функция голени и стопы нарушена, на ногу больные наступать не могут; движения: сгибание, разгибание, отведение и приведение стопы резко ограничены из-за болей, особенно активные. Область голеностопного сустава отечная, контуры лодыжек сглажены, обширные багрово-синие кровоизлияния в области лодыжек, стопа в умеренном сгибании. Пальпация выявляет сильную болезненность, особенно в области лодыжек, определяется "симптом иррадиации".
Перелом обеих лодыжек со смещением отломков
Клиническая картина и симптомы этого перелома соответствуют симптоматологии предыдущего повреждения. При пальпации внутренней лодыжки при пронационно-абдукционном механизме травмы может определяться острый край большеберцовой кости у основания лодыжки и смещенная книзу лодыжка.
Переломы лодыжек со смещением отломков и подвывихом или вывихом стопы
- Перелом наружной лодыжки со смещением отломков (разрыв дельтовидной связки) и подвывихом или вывихом стопы кнаружи.
Жалобы на боли в области голеностопного сустава и невозможность наступить на ногу. Функция голени и стопы нарушена, активные и пассивные движения в голеностопном суставе невозможны. Значительный отек области сустава. Стопа смещена кнаружи, образуя с продольной осью голени угол, открытый кнаружи. При значительном смещении стопы кожа в области внутренней лодыжки натянута, пальпируется внутренняя лодыжка. Пальпация приводит к значительному усилению болей, особенно в области лодыжек.
- Перелом малоберцовой кости в нижней трети, разрыв межберцового синдесмоза, разрыв дельтовидной связки, центральный вывих стопы.
Жалобы больного на очень сильные боли в голеностопном суставе, невозможность движений в нем и невозможность наступить на ногу. При осмотре значительная деформация и отек области голеностопного сустава, распространяющийся на нижнюю треть голени. Поперечный диаметр голеностопного сустава (фронтальная плоскость) намного превосходит такой же диаметр здорового сустава. Стопа в положении сгибания. Нога укорочена по сравнению со здоровой. Кожа в области дистального конца внутренней лодыжки натянута и истончена. Активные и пассивные движения в суставе невозможны, "симптом иррадиации".
- Перелом обеих лодыжек со смещением отломков, подвывих или вывих стопы кнаружи.
Жалобы больных те же. При осмотре видна значительная деформация области голеностопного сустава, кровоизлияния в мягкие ткани на внутренней и наружной поверхностях голеностопного сустава. Стопа смещена и повернута кнаружи. Степень смещения стопы зависит от степени вывиха. Кожа в области внутренней лодыжки резко натянута, истончена, при пальпации определяется острый край большеберцовой кости. Здесь может быть и рана - вторично открытый перелом вследствие смещения стопы кнаружи и прокола кожи острым костным краем большеберцовой кости. Все движения в голеностопном суставе - сгибание, разгибание, а также отведение и приведение стопы вызывают резкую боль, "симптом иррадиации" положительный. Функция голени и стопы нарушена, опора на конечность невозможна.
- Перелом лодыжек со смещением, подвывих или вывих стопы кнутри.
Жалобы на сильную боль в области голеностопного сустава, невозможность наступить на ногу. При осмотре значительный отек и деформация области голеностопного сустава, стопа смещена кнутри и находится в варусном положении. В области наружной лодыжки кожа натянута. Движения в голеностопном суставе невозможны из-за болей. Значительные кровоизлияния по боковым поверхностям сустава, "симптом иррадиации", функция голени и стопы нарушена, опора на конечность невозможна.
- Перелом Дюпюитрена, перелом Мезоннева, перелом Фолъкмана. При этих переломах клиническая картина будет аналогична таковой при переломе лодыжек со смещением и подвывихом или вывихом стопы кнаружи. Стопа отклонена кнаружи, при этом стопа и голень образуют угол, открытый кнаружи. Очень значительный отек стопы. При переломах Дюпюитрена локальная болезненность может определяться в нижней трети малоберцовой кости, при переломе Мезоннева - в средней трети или верхней трети, а при переломе Фолькмана резкую боль может вызвать пальпация межберцового синдесмоза.
- Перелом Потта - перелом обеих лодыжек, заднего края большеберцовой кости, подвывих или вывих стопы кнаружи, кзади. Значительный отек и деформация области голеностопного сустава. Стопа повернута кнаружи и смещена кзади, находится в положении сгибания и кажется укороченной по сравнению со здоровой стопой. По передней поверхности голеностопного сустава под натянутой кожей определяется передне-нижний край большеберцовой кости. Кожа натянута и истончена в области внутренней лодыжки, где пальпируется острый край большеберцовой кости. "Симптом иррадиации". Функция голени и стопы (движения в голеностопном суставе и опора) полностью нарушена.
- Перелом Десто - перелом внутренней лодыжки, малоберцовой кости в нижней трети, перелом заднего края большеберцовой кости с возможным подвывихом или вывихом стопы кнаружи и кзади. Клиника и симптоматология этого повреждения аналогичны клинической картине при переломе Потта.
- Перелом лодыжек, перелом переднего края большеберцовой кости, подвывих, вывих стопы кпереди и кнутри. Значительный отек и деформация сустава. Стопа в положении разгибания, смещена кнутри и супинирована. При переднем вывихе стопы последняя кажется удлиненной по сравнению со здоровой стопой. Функция голени и стопы резко нарушена - движения в голеностопном суставе и опора на конечность невозможны.
Эпифизеолиз дистального конца голени
Жалобы на резкие боли в области голеностопного сустава. Деформация сустава зависит от наличия или отсутствия смещения эпифиза. Стопа смещена кнаружи при наружном смещении эпифиза, а кнутри - при его внутреннем смещении. Функция голени и стопы резко нарушена - движения в голеностопном суставе и опора на конечность невозможны.
Рентгенологическая диагностика переломов
Клиническая диагностика повреждений голеностопного сустава представляет известные трудности, так как большой отек, выраженные обширные подкожные гематомы могут маскировать переломы лодыжек со смещением, подвывихи и вывихи стопы. Поэтому рентгенологическое обследование является тем методом диагностики, который дает окончательное заключение о характере травмы - наличие перелома, смещение костных фрагментов, наличие диастаза в межберцовом сочленении, подвывих или вывих стопы.
Рентгенограммы должны быть выполнены в двух проекциях: передне-задней и боковой.
1. Перелом наружной лодыжки без смещения отломков.
В зависимости от механизма травмы различают два вида перелома лодыжки: косой (пронационно-абдукционный) и поперечный (супинационно-аддукционный).
Косой перелом наружной лодыжки.
- Передне-задняя проекция - линия перелома проходит косо или несколько винтообразно на уровне межберцового синдесмоза, но иногда не определяется или определяется очень нечетко.
- Боковая проекция - линия перелома обычно четко прослеживается и имеет направление снизу вверх и спереди назад. Поперечный перелом.
- Передне-задняя проекция - определяется поперечная линия перелома на уровне голеностопного сустава или несколько ниже.
- Боковая проекция - поперечная линия перелома проецируется на верхней поверхности таранной кости и может выявляться нечетко.
2. Перелом внутренней лодыжки без смешения отломков.
В зависимости от механизма травмы эти переломы лодыжки бывают двух видов - поперечные и косые (косо-вертикальные).
Поперечный перелом.
- Передне-задняя проекция - поперечная линия перелома проходит через основание лодыжки на уровне щели голеностопного сустава или несколько ниже.
- Боковая проекция - поперечная линия перелома проецируется на блок таранной кости и может не проявляться или быть очень нечеткой. Косые (косо-вертикальные) переломы.
- Передне-задняя проекция - линия прослеживается четко, идет вверх косо или вертикально от основания лодыжки через эпиметафиз большеберцовой кости.
- Боковая проекция - косая или косо-вертикальная линия перелома проецируется на эпиметафиз большеберцовой кости, прослеживается очень нечетко или
может быть не видна.
3. Перелом наружной лодыжки со смещением отломков.
Переломы лодыжки могут быть поперечные и косые.
Поперечный перелом.
- Передне-задняя проекция - поперечная линия перелома прослеживается на уровне суставной щели или несколько проксимальнее. Дистальный фрагмент смещен кнаружи и образует с осью малоберцовой кости открытый кнаружи угол.
- Боковая проекция - поперечная линия перелома проецируется на эпиметафиз большеберцовой кости, может быть нечеткой, дистальный фрагмент лодыжки смещен кзади.
4. Перелом внутренней лодыжки со смещением отломков.
Линия перелома лодыжки может быть поперечная или косая (косо-вертикальная), что зависит от механизма травмы.
Поперечный перелом лодыжки. - Передне-задняя рентгенограмма - линия перелома поперечная у основания большеберцовой кости, сломанная лодыжка смещается кнаружи под поперечный край большеберцовой кости.
- Боковая проекция - поперечный перелом лодыжки, сломанный фрагмент смещается вниз и кзади, между сломанной лодыжкой и основанием большеберцовой кости видна клиновидная щель с основанием кпереди. Косой (косо-вертикальный) перелом лодыжки. - Передне-задняя проекция - линия перелома имеет косое или косо-вертикальное направление от основания лодыжки у края суставной поверхности и проходит через эпиметафиз большеберцовой кости. Сломанный фрагмент смещен кнутри и кверху и образует с осью большеберцовой кости открытый внутрь угол.
- Боковая проекция - линия перелома внутренней лодыжки накладывается на нижний эпиметафиз большеберцовой кости вследствие смещения фрагмента кнутри и книзу. Уплотнение имеет форму треугольника с основанием у суставной щели.
5. Перелом обеих лодыжек со смещением отломков.
Рентгенологическая картина соответствует уже описанной рентгенологической картине перелома каждой лодыжки со смещением. Рентгенограмма в передне-задней проекции более информативна, так как хорошо видны линия перелома лодыжек и их смещение. Боковая рентгенограмма менее информативна, так как линии перелома и смещенные фрагменты накладываются на большеберцовую кость и блок таранной кости.
6. Центральный вывих стопы.
Наиболее информативна рентгенограмма в передне-задней проекции.
- Передне-задняя проекция - очень значительны расхождения дистальных концов большеберцовой и малоберцовой костей. Под дистальной суставной поверхностью большеберцовой кости таранной кости нет, она внедрена своей блоковидной поверхностью между разошедшимися концами берцовых костей.
Малоберцовая кость сломана в нижней трети с угловым смещением отломков, угол открыт кнаружи.
- Боковая проекция - щель голеностопного сустава не определяется, блок таранной кости накладывается на эпиметафиз большеберцовой кости. Перелом малоберцовой кости в нижней трети со смещением костных отломков по длине, ширине, под углом.
7. Перелом заднего края большеберцовой кости.
- Передне-задняя проекция - на дистальном эпиметафизе большеберцовой кости определяется линия перелома в виде треугольника, основанием которого является суставная поверхность кости. При смещении сломанного фрагмента линия перелома уплотненная.
- Боковая проекция - фрагмент заднего края имеет треугольную форму с основанием на суставной поверхности кости. Отколовшийся фрагмент может быть различных размеров: от кортикального слоя до 1/3 или 1/2 сагиттального диаметра большеберцовой кости. Смещается сломанный задний край вверх и кзади, образуя с диафизом большеберцовой кости открытый кзади угол.
Помнить! Если сломанный задний край большеберцовой кости составляет 1/3 ее диаметра, может произойти подвывих или вывих стопы кзади.
8. Перелом переднего края большеберцовой кости.
- Передне-задняя проекция - тень треугольного фрагмента накладывается на эпиметафиз большеберцовой кости, и линия перелома кажется уплотненной.
- Боковая проекция - определяет отколовшийся треугольный фрагмент переднего края большеберцовой кости, смещенный кпереди и кверху.
9. Перелом обеих лодыжек, подвывихи и вывихи стопы. Рентгенологическая картина перелома лодыжек указана выше.
Рентгенологические симптомы подвывихов и вывихов стопы кнаружи, кнутри, кзади и кпереди.
Подвывих или вывих стопы кнаружи.
- Передне-задняя проекция - таранная кость вместе с лодыжками смещена кнаружи, находится в положении пронации, щель голеностопного сустава имеет треугольную форму с основанием кнутри. Смещенная внутренняя лодыжка может находиться под суставной поверхностью большеберцовой кости. При вывихе стопы таранная кость располагается вне и выше суставной поверхности большеберцовой кости. Сломанные фрагменты лодыжек находятся вне связи с большеберцовой и малоберцовой костями.
- Боковая проекция - блок таранной кости проецируется на эпиметафиз большеберцовой кости на 2-3 см выше ее суставной поверхности.
Подвывих или вывих стопы кнутри.
- Передне-задняя проекция - таранная кость вместе с лодыжками смещена кнутри, находится в положении супинации, щель голеностопного сустава имеет треугольную форму с основанием кнаружи. При вывихе таранная кость расположена вне суставной поверхности большеберцовой кости, на ее внутренней поверхности под углом к последней 45° и больше, сломанная наружная лодыжка находится под суставной поверхностью большеберцовой кости.
- Боковая проекция - блок таранной кости проецируется на эпиметафиз большеберцовой кости на 2-3 см выше ее суставной поверхности.
Подвывих или вывих стопы кзади.
Подвывих или вывих стопы кзади редко бывает изолированным, обычно он сочетается с подвывихом или вывихом стопы кнаружи. Подвывих или вывих стопы кзади, как правило, сочетается с переломом заднего края большеберцовой кости, особенно если этот перелом составляет 1/3 и больше сагиттального диаметра суставного конца большеберцовой кости.
- Передне-задняя проекция - таранная кость смещена кнаружи вместе с лодыжками, суставная щель голеностопного сустава образует угол, открытый в медиальную сторону. При полном вывихе стопы кзади тень блоковидной поверхности таранной кости накладывается на эпиметафиз большеберцовой кости, и щель голеностопного сустава не прослеживается.
- Боковая проекция - стопа смещена кзади, нет конгруэнтности между суставными поверхностями большеберцовой кости и таранной кости, образуется угол, открытый кпереди.
При полном вывихе стопы кзади имеется полное разобщение суставных поверхностей большеберцовой и таранной костей, блоковидная поверхность таранной кости находится за большеберцовой костью и соприкасается только с концом сломанного фрагмента заднего края большеберцовой кости.
Подвывих или вывих стопы кпереди.
Подвывих или вывих стопы кпереди обычно сочетается с подвывихом или вывихом стопы кнутри, что связано с механизмом травмы - разгибание стопы, ее супинация и аддукция.
- Передне-задняя проекция - таранная кость смещена кнутри, суставная щель голеностопного сустава представляет угол, открытый внутрь. При полном вывихе стопы кпереди блок таранной кости наслаивается на эпиметафиз большеберцовой кости, что проявляется уплотнением костной структуры.
- Боковая проекция - таранная кость смещена кпереди и кверху, конгруэнтность суставных поверхностей нарушена, суставная щель может иметь треугольную форму с углом, открытым кзади. При полном вывихе стопы кпереди суставные поверхности большеберцовой кости и таранной кости разобщены, таранная кость находится кпереди от большеберцовой кости и смещена кверху вместе с фрагментом переднего края.
10. Эпифизеолиз дистального конца большеберцовой кости.
Студент и врач должны помнить, что в детском и подростковом возрасте прочность эпифиза меньше прочности связок голеностопного сустава.
- Передне-боковая проекция - эпифизарная щель сужена, форма ее изменена. При смещении эпифиза (чаще кзади и кнаружи) эпифиз смещается кнаружи. Между ним и метафизом может быть угол, открытый кнутри.
- Боковая проекция - эпифиз по отношению к метафизу, иногда с отломками заднего края последнего, смещен кзади и кверху. Смещение может составлять 1/2 сагиттального диаметра большеберцовой кости. Между метафизом и эпифизом имеется угол, открытый кпереди.
11. Разрыв дистального межберцового синдесмоза происходит при пронационно-абдукционном механизме травмы.
Разрываются передняя и задняя межберцовые связки и межкостная мембрана. Разрыв межберцового синдесмоза обычно возможен после разрыва дельтовидной связки или поперечного перелома внутренней лодыжки. Межберцовый синдесмоз всегда разорван при центральном вывихе стопы, переломах Дюпюитрена, Мезоннева, при переломе Десто. При переломе Фолькмана оторван фрагмент большеберцовой кости по ее наружной поверхности на уровне синдесмоза. Разрыв межберцового синдесмоза определяется на передне-задней рентгенограмме по расширению щели между большеберцовой и малоберцовой костями.
Воротников Александр Анатольевич, кандидат медицинских наук, доцент, заведующий кафедрой травматологии, ортопедии и ВПХ СтГМА,
Барабаш Юрий Анатольевич, доктор медицинских наук, профессор кафедры,
Апагуни Артур Эдуардович, кандидат медицинских наук,
Анисимов Игорь Николаевич, кандидат медицинских наук,
Мосиянц Вачаган Григорьевич, ассистент Еникеев Марат Рафаэлевич, ассистент.
Читайте также:


