Поддерживающая терапия при раке костей
Рак кости: произнесение этого диагноза способно буквально убить вас. После первоначального шока вы спрашиваете себя: рак кости лечится? Как?
Выбирая конкретный метод лечения, специалист учитывает множество факторов. Это тип опухоли, степень ее агрессивности, ее размер и местоположение. Возраст пациента также не имеет значения.
Он действительно лечится? На этот вопрос нет единого ответа. Лечение этого заболевания в наши дни возможно посредством хирургического вмешательства, химиотерапии, лучевой терапии. Все эти методы могут быть эффективными сами по себе или в сочетании. Но, как мы уже говорили, картина у каждого пациента отличается, прогноз — тоже.
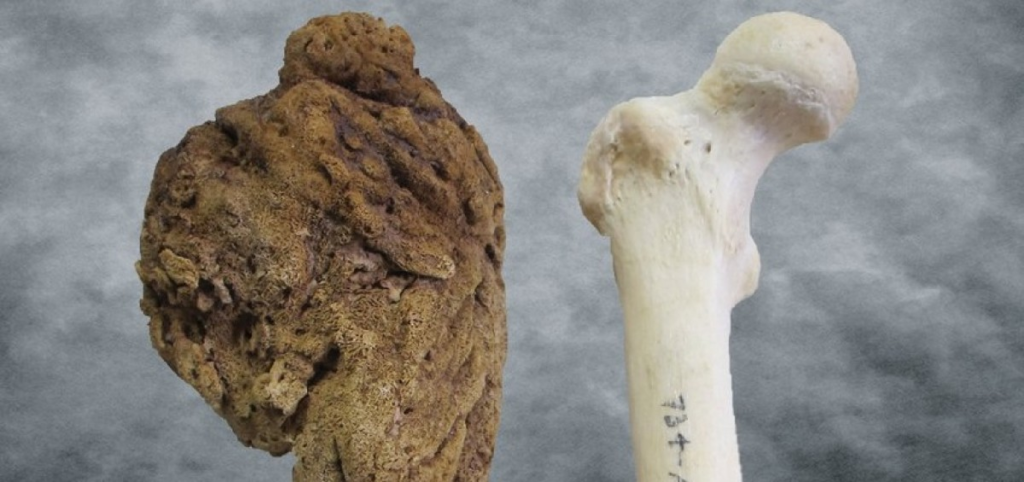
Прогноз и выживание
Прогноз на будущее пациента с раком кости также является индивидуальным. Следует учитывать, на какой стадии диагностируется заболевание, и когда началось лечение. Также важно, чтобы качество медицинской помощи было доступно для человека. Также имеются значимые детали, такие как возраст и пол. Например, рак костей ног у 15-летнего мальчика будет лечиться иначе, чем фибросаркома у 50-летней женщины. Схемы терапии не будут такими же, как и результаты.
Чем раньше делается диагноз, тем больше вероятность благоприятного курса лечения. Изолированный рак, без метастазов, как правило, не является причиной смерти. Здесь выживаемость составляет около 80%. Пациенты чаще всего умирают от остеогенных опухолей — в 60% случаев, когда злокачественные клетки распространяются по всему телу.
Прогноз также связан с адекватностью проводимой терапии. При благоприятных условиях пятилетняя выживаемость основана на статистике: для пациентов с остеосаркомой — 53,9%; с хондросаркомой — 75,2%; с саркомой Юинга — 50,6%; с фибросаркомой — 75%. Если у пациента имеются метастазы в кости, ожидаемая продолжительность жизни снижается на 30-45%.
Эта болезнь не поддается самовосстановлению: не рискуйте! Самолечение запрещено. Не маскируйте симптомы лекарствами!
Пациенты должны отслеживаться онкологами и под контролем в течение одного года после прекращения терапии. Например, рентген проводится каждые три месяца. На второй год контроля и обследования в течение 6 месяцев, затем один раз в год, каждый раз с рентгенографией легких.
Рак кости — это опасная, серьезная болезнь; его лечение — работа высококвалифицированных специалистов. Проблема с этой неизлечимой болезнью заключается в том, что на ранних стадиях пациент просто не понимает, что происходит, поэтому он идет к врачу довольно поздно — когда болезнь находится на продвинутой стадии. Затем медицина может предложить рельефную терапию и продлить выживание, но полное излечение невозможно.
Многие пациенты отчаянно ищут лечение в народной медицине, полагаясь на обещания фантастических результатов от альтернативных методов. Все это действительно может принести облегчение, но оно должно быть частью комплексного лечения и координироваться с онкологом.
Не имеет смысла для человека, который чувствует боль и боится пойти к врачу принимать болеутоляющие средства, противовоспалительные препараты, соски и настои. Даже если все эти инструменты помогут облегчить серьезные симптомы, они только размывают реальную проблему и затрудняют точное ее диагностирование.
Как и при других злокачественных новообразованиях, раннее выявление заболевания и отслеживание возможных метастазов имеет наибольшее значение для благоприятного прогноза. Основной терапевтический метод является хирургическим, но есть некоторые противопоказания к его использованию при раке кости. Это, например, патологические переломы в месте, где злокачественная опухоль образуется или участвует в местном воспалительном процессе нервов, мышц и кровеносных сосудов.
Первым шагом будет посещение врача общей практики. Его задача — направить пациента к травматологу-ортопеду, откуда, скорее всего, последует много лабораторных анализов, обследований с большим количеством специалистов и т. д. До тех пор, пока не будет поставлен диагноз.
Лечение
Выбор терапии зависит от характеристик злокачественной опухоли.
- Современное хирургическое лечение включает резекцию или удаление фрагмента кости из пораженного участка;
- удаление всего сустава и замена его искусственным;
- удаление части конечности, ампутация.
Успех такого вмешательства во многом зависит от стадии онкологического процесса. Если заболевание диагностируется достаточно рано, опухоль может быть удалена таким образом, чтобы конечность могла восстановить свою функцию без риска последующих метастазов.
Хирургический метод включает, по возможности, отрезание опухоли кости вместе с частью кости. Важно удалить все области ткани со злокачественной трансформацией, так как оставшиеся онкоциты будут продолжать развиваться на месте. Во время операции можно удалить мягкие ткани, мышцы и нервы. Ампутированная кость восстанавливается с использованием металлического имплантата или специальной смеси.
Если злокачественная опухоль слишком велика, с риском дальнейших поражений необходимо ампутировать часть конечности или всю конечность с последующим протезом.
Ампутация чаще всего встречается при первичном раке костной ткани на продвинутой стадии или при рецидиве заболевания после предварительной операции с частичным удалением костной ткани. План ампутации должен учитывать как размер опухоли, так и степень влияния ее смежных тканей, а также перспективы протеза, что позволяет обеспечить приемлемую жизнеспособность и функциональность. Если требуются большие объемы ампутации, реконструкция может быть запланирована с помощью последующих операций. Есть вариант, в котором средние фрагменты — по длине — верхних или нижних конечностей удаляются, а здоровые кости соединяются, образуя функционирующую руку или ногу, но значительно короче обычного.
Другим вариантом является удаление концевого элемента руки или ноги с последующим протезом. Тип и стоимость протеза — еще одна важная тема.
При химиотерапии или лучевой терапии план лечения проводится в зависимости от типа опухоли и стадии заболевания. Обычно на ранней стадии с рекомендацией по хирургическому удалению проводится предварительное облучение или химия для ограничения роста раковых клеток. В некоторых случаях эти формы достаточны для блокирования процесса онкологии. Лучевая терапия — это разрушение раковых клеток рентгеновским излучением — при применении минимальных доз побочные эффекты относительно малы, а первичные признаки рака маскируются.
При химиотерапии также важно выбрать подходящий препарат и ввести его в организм пациента в соответствующих дозах. Практика заключается в производстве комбинаций лекарственных средств, которые вводят внутривенно системами или инъекциями или в форме таблеток. Через циркуляцию компоненты препарата попадают в раковые клетки и уничтожают их. Химиотерапия требует короткого или длительного пребывания в больнице от нескольких часов до нескольких дней.
Оперативное лечение в современных методах лечения почти всегда сочетается с радиацией или химиотерапией. До операции это делается для уменьшения размера опухоли, а затем для предотвращения рецидивов.
Реабилитация
К сожалению, современная медицина не имеет однозначного ответа на вопрос, что является точной причиной заболевания. Что его провоцирует? Разумеется, здоровое питание и привычки в еде, отказ от вредных привычек и регулярных физических упражнений можно рассматривать как профилактику многих заболеваний, в том числе онкологии.
Как только проявится, болезнь может развиться снова. Поэтому после успешного лечения важно также, как пациент восстановится, какие реабилитационные мероприятия будут проводиться.
В принципе реабилитация влияет на нормализацию и стабилизацию параметров крови, физическое укрепление и восстановление моторики, нормализацию психоэмоционального состояния и т. д. Для каждого пациента необходимо разработать индивидуальный план восстановления в зависимости от эффекта терапии и ее побочных эффектов.
Факторы риска, профилактика рака
Профилактика рака не гарантирует 100% спасения от угрозы, но это определенно снижает риск. Меры, рекомендованные специалистами, включают здоровый образ жизни — правильное питание и физическую активность, стимулирующие иммунную систему. Важно избегать вредных привычек, таких как курение, наркотики и злоупотребление алкоголем. В некоторых случаях риск развития рака кости является генетическим, наследственный фактор распознается в первичных формах рака кости. При наличии близкого родственника с таким заболеванием дети и молодые люди в семье должны проводить профилактические исследования, так как эта форма наиболее заметна в ранней возрастной группе.
Факторы для разблокирования злокачественных превращений клеток — это различное излучение. Говорят, что не исключено, что лечение раковой формы путем лучевой терапии является инициирующим онкологическим процессом в области излучения. Эксперты также рекомендуют ограничивать и осторожно обращаться с другими источниками неопасных волн, такими как мобильные телефоны, микроволновые печи и другие современные приборы в домашних условиях и на работе.
Кроме того, связь между возникновением опухолей на участке, где произошли переломы костей.
Как предотвратить переломы костей, чтобы избежать воздействия одного из потенциальных факторов риска развития рака? Такие травмы могут возникать везде: на детской площадке, на велосипедах, на ледяной дороге, при авариях. Имеет смысл советовать избегать рискованных ситуаций — это и заботиться о поддержании здоровой костной системы.
Побочные эффекты лечения
Химиотерапия и лучевая терапия направлены на уничтожение раковых клеток, но такое лечение также убивает здоровые клетки. Пациенты, прошедшие такие терапевтические процедуры, жалуются на множественные побочные эффекты; не обязательно все они происходят одновременно, но это факт. Существуют различные лекарства и методы для уменьшения их проявлений, но проблемы все еще возможны, например:
- Потеря аппетита;
- Тошнота и рвота;
- Слабость и постоянная усталость;
- Воспаление слизистых оболочек — в полости рта, горле;
- Выпадение волос, полная потеря волос;
- Увеличение веса;
- Преждевременная менопауза;
- Снижение резистентности к инфекциям.
Другие болезни костей
Боль, отек и ограниченная подвижность сустава еще не свидетельствуют о том, что у вас рак кости. Существуют и другие заболевания, которые влияют на различные области скелета и которые можно вылечить или контролировать в течение длительного времени. Тем не менее, специалист-ортопед должен сделать это оперативно; самолечение может только усложнить ситуацию. Это может также создать условия для растворения симптомов и, в будущем, для злокачественной трансформации заболевания.
Остеопения — это болезнь костей, при которой она уменьшает минеральную плотность и объем костной ткани после полного развития скелета, т.е. после 30 лет. В этой патологии кости подвержены ускоренному старению: они истощаются преждевременно, становятся хрупкими и хрупкими. В 80% случаев такого диагноза пациенты составляют женщины старше 50 лет. Сама болезнь не смертельна, но имеет опасные последствия — и она обнаружена в последнее время из-за ее длительного бессимптомного течения. В 95-96% случаев диагноз ставится, когда возникают осложнения. Типичными проявлениями являются переломы костей при незначительных травмах, падениях или ношении. Очень серьезным отрицательным эффектом является остеопения как причина коллапса шейки бедра или компрессии с переломами поясничных позвонков.
Рахит определяется как заболевание младенцев и малышей, связанных с метаболическим дефицитом дефицита витамина D. Эти расстройства являются причиной проблем в формировании костей и нервной системы. Костная система, которая быстро развивается в этот период жизни, страдает от недостаточной минерализации, и это проявляется в развитии костей. Нарушение обмена кальция и фосфора является причиной деформации конечностей, таза, груди, размягчения костей черепа.
Остеомиелит — инфекционное воспаление всех компонентов костной ткани: сама кость, поверхностная оболочка и костный мозг. Инфекция вызывает набухание мягкого внутреннего пространства и давление наружу до тех пор, пока костная оболочка надавит на фактическую костную ткань. Традиционные кровеносные сосуды травмируются, а местное кровоснабжение нарушается. Если это условие длительное — разрушение кости или абсцесс могут развиться, если воспаление охватывает смежные мышцы.
Причинами остеомиелита являются стафилококки или другие патогенные бактерии; они могут вызвать острые состояния обобщенной природы в течение двух дней. Инфекция может оставаться незамеченной до тех пор, пока не появятся такие симптомы, как лихорадка, слабость, рвота и т. д. Инфекция может превратиться в хроническую, что означает постепенное повреждение всего организма.
Туберкулез костей — хронические страдания локомоторной системы, характеризующиеся прогрессирующим разрушением костной ткани и образованием специфических гранулем. Это вызывает различные функциональные и анатомические расстройства в пораженной части скелета. Болезнь развивается из туберкулезных микобактерий, которые проникают от вспышки в легких в кость — через кровь или лимфу. Кости — бедра, колена, позвонки и т. д. — чаще всего подвержены влиянию развития заболевания, оно выражается в формировании патогенных очагов с дезинтеграцией костей, болями и нарушениями подвижности. Если инфекция затронула позвоночник, может произойти паралич.
Саркома Юинга — это тип первичного рака кости; в основном затрагивает детей и подростков, редко диагностируется у людей старше 30 лет. Она развивается в костях конечностей, груди, позвоночнике и тазе. Ее обман заключается в том, что долгое время проходит бессимптомно. Саркома Юинга становится видимым в виде болезненного отека в любой из областей риска тела; постепенно обезболивающие перестают работать. После подтверждения диагноза применяется лечение химиотерапией для уменьшения размера опухоли, хирургическое вмешательство и последующая лучевая терапия против рецидивов.
Опухоли костей подразделяются на две большие группы — доброкачественные и злокачественные. Большинство случаев связаны с доброкачественными, когда происходит неконтролируемое деление клеток, но такая опухоль не распространяется на другие ткани. Однако это может вызвать слабость костей, перелом и т. д. Злокачественные опухоли, обычно называемые раком кости, опасны как при разрушении подстилающей костной ткани, так и при метастазировании.
К доброкачественным относятся гигантская клеточная опухоль, остеохондрома, остеобластома, остеоидная остеома, опухоль хряща.
Злокачественные — остеосаркома, саркома Юинга, хондросаркома, множественная миелома, метастатический рак кости.
ОСЛОЖНЕНИЯ ТЕРАПИИ БИСФОСФОНАТАМИ
Наиболее часто поражение костей наблюдается при миеломной болезни (95–100%), раке молочной железы (65–75%), раке предстательной железы (65–75%). Несколько реже метастазируют в кости рак щитовидной железы (60%), мочевого пузыря (40%), немелкоклеточный рак легкого (30–40%), опухоли почек (20–25%), меланома (15–45%).
Мучительные боли в костях, патологические переломы, гиперкальциемия в значительной степени ответственны за тяжесть состояния этих больных. Пациенты с метастазами в кости нуждаются в многоступенчатой противоболевой терапии, включающей опиоиды. Остеолитические метастазы могут быть локальными
или имеет место генерализованный остеолиз, развивающийся вследствие эктопической продукции гормонов (в первую очередь, паратгормона) некоторыми сkолидными опухолями.
Ремоделирование костей – это динамический процесс постоянного разрушения и восстановления костной ткани на уровне остеона. Под влиянием остеокласт-дифференцирующего фактора (ODF) и фактора стимуляции колоний макрофагов (MCSF) преостеокласты (клетки из макрофаго/моноцитарного ряда) соединяются, образуя большие многоядерные остеокласты. В фазу резорбции многоядерные остеокласты разрушают участок костной ткани. Затем следует фаза инверсии. Через некоторый промежуток времени происходит преобразование преостеобластов (клетки из макрофаго/моноцитарного ряда) в остеобласты. В фазу восстановления
остеобласты образуют остеоидную ткань (матрикс), которая затем минерализуется (кальций в виде гидроксиапатита). Остеобласты в конце фазы формирования преобразуются в выстилающие клетки (контурные клетки, распластанные клетки), закрывающие поверхность эндоста, и остеоциты.
Нормальная продолжительность полного цикла 3–4 мес. Микротравмы и появление прерывистости слоя выстилающих клеток являются также пусковым сигналом
процесса ремоделирования. У взрослого человека одномоментно ремоделированию подвергается 10–15% костной ткани. В данном процессе участвует целый ряд гормонов, цитокинов, факторов роста. Так, общеизвестной является роль эстрогенов в сдерживании остеокластогенеза путем торможения синтеза остеокласт-дифференцирующего фактора (ODF). Падение концентрации эстрогенов в крови у женщин в менопаузе приводит к усилению костной резорбции, остеопорозу.
Остеолитические метастазы наиболее часто поражают кости позвоночник (57–59%), таз (49%), ребра (30%), проксимальную часть бедренной кости (24%), череп (20%), проксимальную часть плечевой кости (13%).
Возможны два механизма остеолиза:
% наиболее часто вследствие повышения активности и числа остеокластов, стимулируемых клетками опухоли, вырабатывающими паратгормон, т.е. разрушение костной ткани ведется собственными нормальными клетками (характерно для рака молочной железы);
% прямое разрушение костной ткани раковыми клетками.
Осложнениями остеолитических метастазов являются боль, гиперкальциемия, деформация и патологические переломы, причем последние становятся высоко вероятными при разрушении кортикального слоя более чем на 50%.
Бифосфонаты – это группа лекарственных средств, которые благодаря способности сдерживать костную резорбцию применяются при лечении костных метастазов, остеопороза, гиперкальциемии. Бифосфонаты являются стабильным производным пирофосфата с основной молекулярной структурой:
p–c–p
Эта структура обладает высоким аффинитетом к гидроксиапатиту скелета. При внутривенном введении примерно половина дозы выводится с мочой в течение 1–3 дней, остальная часть связывается с костной тканью и затем высвобождается в течение нескольких лет в ходе ремоделирования костной ткани. Механизм действия бифосфонатов до конца не ясен. В процессе резорбции препарат захватывается остеокластами, при этом бифосфонаты нарушают обменные процессы в остеокластах, снижая их функцию, повышают частоту апоптоза остеокластов.
Наиболее часто применяемыми бифосфонатами для терапии остеолитических метастазов и гиперкальциемии являются памидронат (Аредиа), золедронат (Зомета), клодронат (Бонефос), ибандронат (Бондронат).
Бифосфонаты позволяют значительно улучшить качество жизни пациентов с метастазами в кости, уменьшить число осложнений. Хорошая переносимость и удобство введения сделали бифосфонаты очень популярными как среди онкологов, так и среди пациентов. Несмотря на высокую стоимость и неспособность увеличить продолжительность жизни, бифосфонаты обеспечивают многим пациентам с метастазами в кости надежную поддержку, помогают избежать патологических переломов, снижают необходимость лучевого и хирургического лечения костных метастазов.
Согласно рекомендациям АSCO 2003 года по назначению бифосфонатов при метастазах в кости рака молочной железы, бифосфонаты должны быть назначены при наличии рентгенологических признаков остеолитических метастазов в кости на обзорной рентгенограмме. В том случае, если при остеосцинтиграфии выявляются очаги накопления радиофармпрепарата, а при рентгенологическом исследовании изменение костей не выявлено, необходимо выполнить КТ или МРТ. При выявлении признаков разрушения кости при КТ или МРТ назначают бифосфонаты, при отсутствии признаков остеолитических метастазов при КТ или МРТ назначение бифосфонатов нецелесообразно.
Согласно рекомендациям ASCO следует продолжать введение биофосфонатов вплоть до появления признаков значительно ухудшения общего состояния пациентов (выделено автором). Таким образом, совершенно очевидно, что значительная группа больных получает бифосфонаты непрерывно в течение длительного времени, по крайней мере более одного года.
Остеонекроз нижней челюсти (ОНЧ) – редкое, но потенциально серьезное осложнение лечения бифосфонатами. При данном заболевании обычно (в 2/3 случаев) поражается нижняя челюсть, реже – верхняя челюсть или твердое небо. Описан единственный случай остеонекроза наружного слухового канала у больного миеломной болезнью, получавшего золедроновую кислоту и памидронат. Обычно на момент начала заболевания уже имеют место стоматологические проблемы или же с последнего осмотра стоматолога прошло более 6–8 недель. Предрасполагающими факторами для развития ОНЧ являются заболевания полости рта, хирургические вмешательства (например, удаление зуба), травма полости рта, периодонтит, неудовлетворительная гигиена полости рта.
Чаще больные, у которых развился ОНЧ, получали внутривенно бифосфонаты в течение длительного периода времени – от 1,5 до 3 лет. В большинстве случаев на альвеолярном отростке челюсти появлялся очаг воспаления, затем язвенный дефект, вызывающий сильную боль у большинства пациентов; при обследовании выявлялись признаки локальной инфекции. Вначале диагноз ставился клинически, затем подтверждался с помощью КТ. У ряда больных возникали патологические переломы челюсти, гнойные свищи, выходящие на кожу лица.
При консервативном лечении (минимальная хирургическая обработка, орошение циклогексидином или перекисью водорода, антибиотики, анальгетики) очаги обычно рубцевались, тем ни менее у части пациентов ОНЧ переходил в хроническую форму и приводил к осложнениям, требовавшим обширных хирургических вмешательств.
Существует ли прямая связь между бифосфонатами и ОНЧ?
Нижняя челюсть – это частое место случайной локальной травмы, особенно при стоматологических процедурах. Слизистая оболочка полости рта очень тонка, легко травмируется, при этом, особенно после ранения или инфекции, может обнажаться костная ткань альвеолярного отростка. Ингибиторы активности остеокластов
бифосфонаты могут замедлять процессы репарации в случае травмы и/или инфекции слизистой оболочки полости рта, распространяющейся на подлежащую кость. Это частично соотносится с современным пониманием механизма ремоделирования кости, согласно которому микротравма кости запускает процесс ремоделирования костной ткани, который должен начаться с фазы резорбции, а именно резорбцию и тормозят бифосфонаты.
Нижняя челюсть постоянно используется в процессе жизнедеятельности, в связи с чем характеризуется постоянно высоким уровнем обмена; бифосфонаты могут накапливаться в данной кости более интенсивно, в результате чего их концентрация в этой анатомической области оказывается более высокой, чем в других костях скелета.
Другой возможный механизм предполагает вероятный антиангиогенный эффект бифосфонатов и их влияние на функцию Т-клеток.
Роль бифосфонатов в развитии ОНЧ окончательно не ясна, поскольку имеются и другие факторы, способные повысить риск возникновения этого осложнения (химиотерапия, лучевая терапия, прием кортикостероидов). Выявлено значение суммарной дозы и продолжительности терапии бифосфонатами.
Золедроновая кислота в большей степени повышает риск развития ОНЧ, чем памидронат. Действительно, большинство сообщений об ОНЧ касается больных, получавших по поводу костных метастазов высокие дозы бифосфонатов внутривенно.
Предполагается, что имеет значение весь комплекс факторов: доза, продолжительность лечения, путь введения, сопутствующая терапия (глюкокортикоиды и иммуносупрессивные препараты), состояние ротовой полости. При лечении остеопороза пероральными бифосфонатами и лечении болезни Педжета вероятность ОНЧ значительно меньше.
Понятно, что необходимы дополнительные исследования для определения риска развития ОНЧ в зависимости от дозы бифосфонатов и сроков применения.
Конечно, отказ от терапии бифосфонатами у лиц, имеющих факторы риска ОНЧ, неоправдан и может привести к прогрессированию костных метастазов, возникновению переломов, обусловленных остеопорозом, осложнениям болезни Педжета. В то же время пациенты должны быть полностью проинформированы о возможности развития ОНЧ и его клинических симптомах, а также должны быть осмотрены стоматологом до начала терапии внутривенными бифосфонатами.
Полость рта необходимо санировать. Пациент, получающий пероральные бифосфонаты, также нуждается в регулярном посещении стоматолога, он должен знать о важности обычной гигиены полости рта. Стоматолог должен быть проинформирован о том, что его пациент получает бифосфонаты.
Лицам, которым предстоит обычное стоматологическое вмешательство, прием бифосфонатов прекращать не следует. Хотя бытует мнение о том, что целесообразно временное прекращение приема бифосфонатов при необходимости хирургических вмешательств в полости рта. Несмотря на то, что период полужизни бифосфонатов в костях измеряется годами, вероятно, прекращение приема препарата уменьшит риск ОНЧ. Данный вопрос требует
дальнейшего изучения.
Для пациентов, получающих бифосфонаты по поводу метастазов рака и одновременно нуждающихся в больших стоматологических вмешательствах, обосновано продолжение терапии бифосфонатами. У лиц с остеопорозом допустимо как продолжение, так и приостановление терапии бифосфонатами до полного заживления ран после стоматологического вмешательства. Пациенты должны быть предупреждены о риске ОНЧ при выполнении больших стоматологических вмешательств, таких как хирургическая имплантация зубов. Пациенты должны обратиться к стоматологу при появлении зубной боли или боли в нижней челюсти.
Дальнейшее изучение данной проблемы требует не только проведения проспективных многоцентровых исследований, но совершенно нового уровня кооперации онкологов и стоматологов.
Выбор тактики лечения и прогноз определяются типом рака кости, который диагностирован у пациента, и некоторыми другими факторами.
Разновидности рака костей
Остеосаркома — наиболее распространенная разновидность первичного рака костей. Чаще всего встречается в возрасте 10–30 лет, как правило, возникает в костях рук и ног, таза. Мужчины болеют чаще по сравнению с женщинами. Менее 10% случаев остеосаркомы приходится на людей старше 60 лет.
Хондросаркомы происходят из хрящевой ткани, это второй по распространенности тип первичного рака костей. Молодые люди до 20 лет болеют очень редко. С 20 до 75 лет риск возникновения хондросаркомы постепенно нарастает, мужчины и женщины болеют примерно одинаково часто. Хондросаркомы могут возникать в костях рук и ног, таза, черепа, в лопатке. Они могут начать расти и во внутренних органах, в которых присутствует хрящевая ткань, например, в гортани, трахее.
Саркома Юинга — третий по распространенности тип рака костей. Поражает детей, подростков, молодых людей. После 30 лет заболевание встречается крайне редко. Чаще всего опухоль локализуется в костях таза, нижних и верхних конечностях, лопатках, ребрах.
Злокачественная фиброзная гистиоцитома обычно локализуется в мягких тканях, в редких случаях — в костях. Заболевание преимущественно встречается в среднем и пожилом возрасте. При костной локализации чаще всего поражаются кости ног в области колена. Злокачественная фиброзная гистиоцитома склонна к локальному росту, но иногда может давать метастазы, например, в легких.
Фибросаркома также чаще встречается в мягких тканях. У людей среднего и пожилого возраста может поражать кости рук, ног.
Хордома — опухоль, которая чаще всего находится в основании черепа или позвоночном столбе. Обычно диагностируется после 30 лет, у мужчин примерно вдвое чаще, чем у женщин. Хондромы склонны к медленному локальному росту, в редких случаях дают метастазы в лимфатические узлы, печень.
Лечение рака костей
Лечением пациента со злокачественной опухолью костной ткани занимается команда врачей, в которую могут входить: онколог, хирург, специализирующийся в сфере ортопедии, химиотерапевт, врач лучевой терапии, ортопед, реабилитолог, психоонколог.
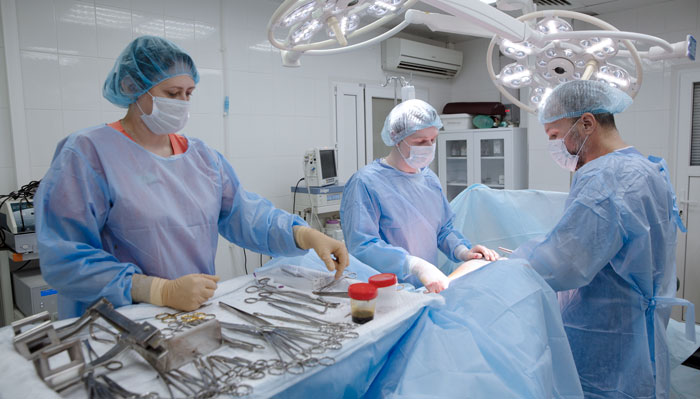
Хирургическое лечение рака костной ткани
Хирургия — основной радикальный метод лечения рака костей. В прошлом у большинства пациентов прибегали к ампутации — удалению всей конечности или ее части, пораженной опухолью. В настоящее время хирурги стараются отдавать предпочтение органосохраняющим вмешательствам. Удаленную часть кости заменяют костным трансплантатом или эндопротезом из металла, других материалов. Если приходится удалять фрагмент бедренной или плечевой кости, нижележащую часть конечности можно сохранить. При этом рука или нога станет короче, но сможет ограниченно выполнять свои функции.
Иногда в качестве альтернативы хирургическому вмешательству применяют криодеструкцию (разрушение опухолевой ткани низкой температурой), кюретаж (выскабливание специальным инструментом), введение в отверстие в кости цемента из полиметилметакрилата (при затвердевании он нагревается и разрушает опухолевые клетки).
Лучевая терапия при раке костей
Для того чтобы уничтожить опухолевые клетки в кости, требуются высокие дозы излучения, которые приводят к серьезным побочным эффектам. Поэтому лучевая терапия при раке костей находит ограниченное применение:
- Если опухоль невозможно полностью удалить хирургически.
- При положительном крае резекции по данным биопсии после операции.
- В качестве паллиативного метода лечения при рецидиве, чтобы уменьшить боль и отек.
Наиболее широкое применение лучевая терапия находит при саркомах Юинга.

Химиотерапия при раке костей
Химиотерапию чаще всего применяют для лечения остеосарком и сарком Юинга. Другие виды рака костей реагируют на нее плохо. Применяют различные химиопрепараты: цисплатин, доксорубицин, ифосфамид, этопозид, метотрексат, циклофосфамид, винкристин.
Иногда применяют таргетные препараты — лекарственные вещества, которые блокируют молекулы, необходимые для роста и выживания злокачественных опухолей.
Лечение при метастазах рака в костях
При лечении метастазов в костной ткани используют химиопрепараты, которые эффективны против первичной опухоли. Применяют лучевую терапию. Если метастатические очаги приводят к значительному разрушению костной ткани, назначают бисфосфонаты. Эти препараты вводят внутривенно каждые 3–4 недели, они помогают предотвратить патологические переломы, уменьшить боль, снизить уровень кальция в крови.

Хирургическое лечение носит паллиативный характер. При патологических переломах кости укрепляют с помощью винтов, стержней и других металлических конструкций. Иногда прибегают к радиочастотной аблации: в опухоль вводят иглу и подают на нее ток высокой частоты, который разрушает опухолевые клетки.
Реабилитация после лечения рака костей
После ампутации конечности показано протезирование. При правильно спланированных реабилитационных мероприятиях пациенты, перенесшие ампутацию нижней конечности, обычно могут снова ходить спустя 3–6 месяцев.
После органосохраняющих операций реабилитационный период продолжается дольше. Способность ходить восстанавливается примерно через год. Если не проводить реабилитационное лечение, возникает стойкая утрата функции конечности. При инфицировании, смещении или разрушении эндопротеза требуется повторное хирургическое вмешательство. Некоторым пациентам в последующем приходится выполнять ампутацию.
После наступления ремиссии и завершения лечения пациент должен находиться под наблюдением врача. При возникновении любых симптомов нужно посетить клинику и пройти обследование. Это помогает вовремя диагностировать рецидив рака в кости, метастазов в других органах.
Прогноз выживаемости
На прогноз влияют такие факторы, как тип и стадия рака кости, локализация и размер опухоли, возраст пациента. В среднем пятилетняя выживаемость (процент пациентов, которые остаются живы в течение 5 лет с момента диагностики заболевания) при всех типах злокачественных опухолей костей составляет 70%.
Стадии рака костей
Выделяют 4 стадии развития опухолей кости:
- 1 стадия: опухоль ограничена костью, не прорастает в соседние ткани, не распространяется в лимфатические узлы, отдаленные метастазы отсутствуют. Опухоль является высокодифференцированной и отличается низкой степенью агрессивности.
- 2 стадия: опухоль также ограничена костью, не прорастает в соседние ткани, но является низкодифференцированной (опухолевая ткань практически утратила черты нормальной ткани) и более агрессивной.
- 3 стадия: в кости имеется 2–3 очага, они могут быть высоко- или низкодифференцированными.
- 4 стадия: опухоль, которая распространилась за пределы кости в другие органы и ткани.

Причины и факторы риска рака костей
Точные причины возникновения злокачественных опухолей костей неизвестны. Некоторые факторы риска повышают вероятность развития заболевания:
- Остеосаркомы чаще диагностируют у людей, которые перенесли курс лучевой терапии и/или химиотерапии по поводу других типов рака.
- Риски остеосаркомы повышает применение металлических фиксирующих устройств (скоб, спиц, пластин, винтов) при переломах костей.
- Играют роль некоторые наследственные заболевания: наследственная ретинобластома (редкая злокачественная опухоль глаза), синдром Ли-Фраумени.
- У пожилых людей возникновению рака костей может предшествовать Болезнь Педжета — заболевание, при котором нарушается процесс естественного обновления костной ткани, и кости становятся хрупкими.
Симптомы злокачественных опухолей костей
Зачастую первым проявлением рака костей становится боль. Поначалу она возникает лишь во время сна и физических нагрузок, затем становится постоянной, мучительной. Если пораженный участок кости не прикрыт массивными мышцами и находится близко к коже, опухоль можно увидеть при визуальном осмотре, прощупать. Возникает отек.
Рак разрушает нормальную костную ткань, ослабляет кости, в итоге происходят патологические переломы от небольшого усилия. Во время перелома в кости возникает сильная острая боль. Если опухоль сдавливает нерв, в пораженной части тела появляется онемение, покалывание, слабость мышц (парезы, вплоть до паралича).
Похожие симптомы могут возникать и при других заболеваниях, например, при артритах, остеомиелите, после перенесенных травм. Рак костей встречается редко, но при возникновении болей в костях без видимой причины лучше сразу посетить врача и провериться.
Методы диагностики
Компьютерная томография помогает уточнить размеры, расположение, количество опухолевых очагов, степень прорастания в окружающие ткани, обнаружить метастазы в лимфатических узлах и внутренних органах. По показаниям назначают МРТ: она помогает лучше визуализировать опухоль, оценить состояние мягких тканей, головного и спинного мозга.
В поиске мелких метастазов помогает позитронно-эмиссионная томография. Во время исследования в организм вводят молекулы сахара с радиоактивной меткой. Опухолевые клетки поглощают радиофармпрепарат и становятся видимыми на снимках, выполненных специальным аппаратом.
Наиболее точный метод диагностики онкологических заболеваний — биопсия. Во время исследования получают фрагмент предположительно опухолевой ткани и отправляют в лабораторию для изучения внешнего вида клеток, строения ткани, молекулярно-генетических характеристик. Биопсию можно провести разными способами:
- При тонкоигольной биопсии используют шприц с иглой. Если кость находится глубоко, скрыта мышцами, процедуру проводят под контролем компьютерной томографии.
- При трепан-биопсии используют толстую иглу диаметром примерно полтора миллиметра. Считается, что этот метод лучше, чем тонкоигольная биопсия, он позволяет установить более точный диагноз.
- Иногда для исследования нужен большой фрагмент кости. В таких случаях проводят эксцизионную или инцизионную биопсию: выполняют хирургическое вмешательство, удаляют всю опухоль или ее часть.
Читайте также:


