Почему болят мышцы живота после операции
Лапароскопия является наиболее щадящим видом оперативного вмешательства. Период послеоперационного восстановления проходит более легко, а вероятность осложнений минимальна.
Боли после лапароскопии слабовыраженные. Они уменьшаются через 12-24 ч. Наиболее часто пациенты жалуются на то, что у них болит в груди или живот после лапароскопии. Чтобы отличить норму от патологии, необходимо обратить внимание на интенсивность и характер болей.
Боли во время проведения процедуры

Лапароскопические операции пользуются популярностью. Их все чаще используют в гинекологии, при удалении камней в желчном или мочевом пузыре, а также при удалении органов брюшной полости. Операция проводится через несколько небольших проколов мягких тканей.
Ход выполнения оперативного вмешательства:
- Пациенту вводится наркоз.
- На передней брюшной стенке делается 3-4 прокола, через которые вводится хирургический инструмент и камера.
- Полость живота наполняется аргоном или углекислым газом, чтобы расширить внутрибрюшное пространство.
- На монитор выводится изображение, хирург наблюдает за всеми своими манипуляциями.
- После окончании операции инструменты извлекаются, а на проколы накладываются швы. Если оперативное вмешательство сложное, например, удаление матки, то в ранах оставляют на 1-2 дня дренаж. Швы накладываются в таком случае на 5-6 сутки.
Перед тем, как ложиться на операционный стол пациентов беспокоит вопрос о ходе проведении лапароскопии, больно ли это. Нет. Операция проходит под местным или общим наркозом, поэтому человек не ощущает никаких манипуляций.
Чаще используется общий эндотрахеальный наркоз, при котором пациент погружается в сон. Приходит в сознание после окончания операции. Местную (эпидуральную) анестезию делают реже, только при наличии противопоказаний к общему наркозу. Анестезирующее вещество вводится в позвоночник, пациент ничего не ощущает ниже той области, куда вводилась анестезия. Очень редко возможен дискомфорт, но это единичные случаи.
В отличии от лапаротомии (полостного оперативного вмешательства) лапароскопия переносится намного легче. В некоторых случаях пациента выписывают из больницы уже на следующий день.Для купирования болевого синдрома используются анальгетики, НПВС и лидокаин.
Причины появления болевых ощущений после операции

Болезненные ощущения появляются после операции, причем у всех пациентов. По сравнению с лапаротомией боли незначительные и проходят намного быстрее. Выраженность болевых ощущений во многом зависит от болевого порога пациента.
Чаще боль возникает в тех местах, где делались проколы, а также:
- в области живота;
- возле пупка (при наполнении газом происходит растяжение пупочного кольца);
- в груди, в боку, под ребрами, в области плеча;
- в горле;
- в районе половых органов.
В течении первых 12 часов наблюдаются наиболее выраженные болевые ощущения. Если в ходе операции использовалась эпидуральная анестезия, человека беспокоит боль в области поясницы.
Боли после лапароскопии возникают по таким причинам:
- Травмирование мягких тканей и внутренних органов хирургическим инструментом. В этом случае боль ощущается в области разрезов.
- Растяжение, а также раздражение брюшной полости углекислым газом, который вводился в ходе операции. В живот пациента закачивается до 3-4 л газа. После окончания действия наркоза интенсивность болевых ощущений возрастает. Пациент ощущает выраженную боль вверху живота, в спине, под ребрами, может даже болеть плечо. Некоторым людям, перенесшим лапароскопию, тяжело дышать. Это вызвано сжатием диафрагмы. Человеку может быть больно разогнуться.
- Использование трубки, через которую дышит пациент во время операции. Эта трубка вводится в горло, через нее поступает наркоз. После ее использования пациент ощущает першение и боль в горле, но особого дискомфорта не испытывает.
Интенсивность болей зависит не только от болевого порога, но также от показаний к проведению операции.
Если болевые ощущения не утихают, повышается температура после лапароскопии, шов гноится, ощущается напряженность брюшной стенки, то нужно обращаться к хирургу. Это симптомы инфекционного процесса.
Также стоит обратиться за медицинской помощью в таких случаях:
- режущая боль внизу живота;
- покраснение шва;
- кровь в области разреза;
- трудности с мочеиспусканием;
- головокружение, головная боль, слабость;
- обморок.
Острая боль в первые 12 ч. не является нормой. Это признак неудачно-проведенной операции.
Боль в области живота

Пациенты чаще жалуются на боль в верхней части живота, даже если в ходе операции эта область не затрагивалась. Причина была описана выше. Но нужно знать, как болит живот после лапароскопии.
Болезненные ощущения появляются спустя 2 ч. после операции, когда перестает действовать наркоз. Боль выражена, иногда не обойтись без анальгетиков. Более 70% пациентов оценивали выраженность болевого синдрома в 30 баллов из 100. Исчезает боль через 12-24 ч.
Невозможно определить, где локализируются болезненные ощущения, болит кишечник, желудок или печень. Вызывать боль в животе могут резкие движения. Неприятные ощущения должны стихнуть через трое суток, а на 5-6 день исчезнуть. Если этого не произойдет, нужно обратиться к врачу.
После выполнения лапароскопии иногда болит область вокруг пупка, хотя там нет нервных окончаний. Причиной является травмирование окружающих тканей.
Боль в верхней части живота, боку и под ребрами всегда возникают при удалении внутренних органов брюшной полости. Брюшина растягивается, стенки раздражаются углекислым газом, поэтому появляются болезненные ощущения.
Боль в области швов после операции

После окончания действия наркоза, пациенты наиболее четко ощущают боль в области надрезов. Она уменьшается через 12-24 ч. Возникновение сильных болевых ощущений спустя несколько суток после операции может быть связано с развитием осложнений. В этом случае нужно обратиться к врачу.
Места проколов заживают быстро, поскольку их размер всего до 1,5 см. Они затягиваются на 7-14 день, все зависит от места прокола. Долго заживают швы в области пупка, высока вероятность нагноения.
В течении первой недели после лапароскопии шов болит. В норме появляются такие признаки:
- ноющая боль;
- болезненность брюшной полости;
- незначительное нагноение и покраснение места разреза;
- вздутие живота.
Такие неприятные ощущения должны пройти на 7-14 день, именно в этот период снимают швы. Если в ходе операции используются саморассасывающиеся нити, то они отпадают на 5-7 день. Полностью заживают проколы через 30 дней.
Если делать это в срок, рана не гноится, отсутствуют осложнения, а также нити не врастают в кожу, тогда болезненных ощущений не возникает. Пациент может испытывать дискомфорт от инструмента, но никак не боль.
Удалением нитей должен заниматься только врач, нельзя делать это самостоятельно. Важно обращаться в больницу в указанный срок. Если шовный материал врастет в кожу, тогда удалять его будет больно.
Боли в области плеча и груди

Этот вид болезненных ощущений возникает очень часто, поскольку в брюшную полость вводится углекислый газ. Он расширяет брюшину, но сжимает внутренние органы. В течение 1-2 суток после лапароскопии болит в области ключицы, грудной клетки, в левом или правом боку, под ребрами. Но боль умеренная, она легко переносится без приема обезболивающих средств. Это скорее дискомфортные ощущения.
После удаления желчного пузыря или аппендицита болят плечи, болит правый бок, спина с правой стороны, а также верхняя часть живота. Наиболее выраженные болезненные ощущения в местах проколов.
Почему же после лапароскопии болит плечо и область шеи. Шея, плечи и грудь болят практически у всех пациентов, перенесших такой вид операции. Это связано с введением углекислого газа, который выходит в течение нескольких дней после оперативного вмешательства через легкие. Именно поэтому болит шея, ключица, горло и другие части тела.
Наиболее интенсивный болевой синдром первые два дня после операции, а также во время движения.
Боли в области половых органов
Делать лапароскопию часто приходится женщинам в связи с гинекологическими заболеваниями. Этот вид оперативного вмешательства применяют в следующих целях:
- диагностика заболеваний половых органов;
- удаление трубы при внематочной беременности;
- лечение эндометриоза;
- удаление кисты яичников, спаек, фибромы или миомы, а также матки;
- лечение воспалительных процессов органов малого таза.
Также лапароскопия распространена среди мужчин с заболеваниями половых органов. После лапароскопии паховой грыжи у мужчин возникают незначительные болевые ощущения, которые проходят спустя 2-3 дня. Боль отдает в низ живота, бок, поясницу или крестец.
После операции высока вероятность осложнений. Существует риск повредить лапароскопом органы, которые находятся рядом. Это кишечник, печень и желудок.
На осложнения после лапароскопии указывает резкая схваткообразная боль.
Боли внизу живота после операции на половых органах у женщин является наиболее распространенными. Другие виды болезненных ощущений после лапароскопии в гинекологии:
- болит пупок или весь живот;
- тянет низ живота;
- болит послеоперационный шов;
- боль ощущается в правом боку, ближе к ребра;
- болит грудь, плечи, поясница.
Локализация болевых ощущений зависит от заболевания.

После проведения лапароскопии по удалению кисты яичника возникает боль внизу живота и вздутие. Болезненные ощущения могут беспокоить пациентку от 7 до 30 дней. Наиболее сильные боли после лапароскопии кисты яичника ощущаются в первые сутки. Также выражена болезненность в местах проколов.
Не стоит пугаться, если болит яичник после проведения лапароскопии. Это является нормой, поскольку при удалении кисты травмируются мягкие ткани. Необходимо насторожиться в том случае, если боль приобретает режущий характер. Она острая, болезненность яичников нарастает. В таком случае нужна госпитализация.
У женщин, которые перенесли лапароскопическую операцию на половых органах повышается риск воспаления аппендикса, поэтому необходимо обращать внимание на характер болей. Болезненные ощущения внизу живота могут быть связаны с месячными, которые обычно начинаются спустя короткое время после оперативного вмешательства.
После лапароскопии маточных труб по поводу внематочной беременности будет тянуть низ живота минимум месяц. Но такая боль слабовыраженная. Она не должна доставлять дискомфорта или приводить к утрате трудоспособности. Болезненные ощущения могут усиливаться при резких движениях. После лапароскопии матки больно писать, а также испражняться.
Другие характерные болевые синдромы
Очень часто пациенты ощущают боль в спине. Болевой синдром появляется из-за эпидуральной анестезии. Боль слабовыраженная, может беспокоить пациента несколько месяцев после операции. Иногда болит спина из-за углекислого газа.
После наркоза может ломить все тело, ощущаться слабость мышц, головокружение и головная боль. Если анестезирующее вещество вводилось в вену, то могут болеть руки, а спустя пару дней и ноги. Болезненность конечностей может наблюдаться при попадании углекислого газа в сосудистое русло.
При повреждении нерва хирургическим инструментом у пациента болит кожа или вовсе отсутствует чувствительность кожного покрова. Болевой синдром должен пройти со временем. Если этого не произойдет, тогда причиной могут стать спайки.
Обезболивание в послеоперационном периоде

Лапароскопия является операцией с наименее выраженным болевым синдромом в послеоперационном периоде. Сразу после оперативного вмешательства места проколов обкалываются анальгетиком, чтобы после выхода из наркоза пациент не ощущал сильной боли.
Наркотические анальгетики (опиаты) используются редко, поскольку они вызывают ряд побочных эффектов. Также они быстро купируют болевой синдром, что мешает своевременной диагностике послеоперационных осложнений. Если возникла острая боль спустя 12 ч., то это не является нормой.

- Прерогативные аспекты лапароскопии
- Общие причины болезненных ощущений
- Постоперационный период без осложнений
- Купирование боли
- Характерные болевые синдромы
- Непредвиденные ситуации или осложнения
- Видео по теме
Лапароскопией органов брюшной полости является хирургическая операция, которая проводится без вскрытия, через незначительные по размеру разрезы. Вмешательство в организм производится посредством троакаров (хирургических инструментов) и специального прибора, оснащенного видеокамерой (лапароскопа).
Прерогативные аспекты лапароскопии
Лапароскопия, по большей части, применяется для операций на брюшной полости и в гинекологии. Реже в торакальной хирургии (на грудной клетке). Прерогативными аспектами операции являются:
- более короткий временной интервал проведения операции;
- минимальная травматичность тканей (мало инвазивное вмешательство);
- ускоренный режим реабилитации пациента;
- возможность использования лапароскопии, как диагностической процедуры;
- минимальный риск развития спаечных процессов;
- эстетичный вид послеоперационных шрамов.
Несмотря на то что лапароскопическая хирургия имеет ряд преимуществ перед обычной полостной операцией, как при любом хирургическом вмешательстве, у многих пациентов болит живот после лапароскопии, а также наблюдаются слабость, тошнота, снижение аппетита. Непродолжительный болевой синдром патологией не является. Если же боли беспокоят на протяжении длительного временного периода, можно предполагать наличие постоперационных осложнений.
Общие причины болезненных ощущений
Боли после лапароскопического вмешательства могут иметь разнообразный характер, локализацию и продолжительность. Это зависит от прооперированного органа, сложности операции и качества ее проведения.
Общими причинами, почему болит та или иная область тела являются:
- Травма внешних покровов, мягких тканей и внутренних органов вследствие операционных разрезов и внедрения в тело хирургического инструментария. Локализация боли соответствует месту проведения операции.
- Болезненные ощущения распирающего характера, вызванные введением углекислого газа. Данная манипуляция производится для растяжения стенок брюшной полости, чтобы внутренние органы лучше визуализировались. Боли дислоцируются не только в прооперированной области, а могут иррадиировать (отдавать) в область груди, и в плечи.;
- Нарушение пациентом постоперационного режима. После лапароскопии необходимо придерживаться диетического рациона, и ограничить физическую активность. Несоблюдение правил приводит к возникновению болевых проявлений.
- Головные боли, головокружения, дискомфортные ощущения в горле. Возникают вследствие перенесенного наркоза. Анестезия в этом случае, проводится эндотрахеально, то есть одновременно через дыхательные пути и внутривенно. Болезненные явления, как правило, носят кратковременный характер.
Постоперационный период без осложнений
Боли живота после лапараскопии – это нормальное явление, поскольку организм испытывает стресс от насильственного вмешательства. При нормальном исходе операции, характер болей должен выглядеть приблизительно следующим образом:
- непрерывные и интенсивные в области разрезов – в первые двенадцать часов после лапароскопии;
- слабые ноющие, иррадиирущие в верхнюю часть тела – на протяжении суток;
- дискомфортные и слабые болевые ощущения – в течение 48 часов;
- острая непродолжительная боль при совершении резких движений – во время стационарного лечения.
После лапароскопического вмешательства пациент находится на стационарном лечении от 3 до 6 дней. К концу пребывания в больнице, болевых ощущений быть не должно.
Купирование боли
Для ликвидации болевого синдрома, в условиях стационара применяются анальгетики и нестероиды и препараты с противовоспалительным действием. Данные лекарства ингибируют (блокируют) физиологически активное соединение простагландин, как источник распространения воспалительного процесса.
Анальгезирующие медикаменты назначаются с осторожностью, поскольку они оказывают негативное влияние на кроветворительный процесс в организме. При снижении болезненных ощущений анальгетики отменяют, чтобы не вызвать нежелательные побочные эффекты.
Если боли не отличаются интенсивностью и продолжительностью проявления (являются терпимыми), врачи рекомендуют отказаться от обезболивающих медикаментов. В тяжелых случаях используются наркотические алкалоиды опиума (опиаты). В ситуации, когда острая непрерывная боль преследует пациента более 12 часов, требуется ультразвуковая или иная аппаратная диагностика для установления причины, и выявления возможных осложнений.
Характерные болевые синдромы
Болезненные ощущения могут отличаться в зависимости от того, какую лапароскопическую операцию перенес пациент.
Наиболее распространенная операция на внутренних половых органах женщины – кистэктомия (иссечение кисты). Послеоперационные боли могут локализоваться: внизу живота, во всей брюшной полости, в прооперированной стороне живота, в области пупка. Также может болеть послеоперационный шов.
Удаление органа (холецистэктомия) сопровождается болезненными проявлениями в правом боку, в области разреза. Боль может быть обширная, не имея конкретного сосредоточения.
Резекция части желудка (гастроэктомия) экскортируется болями всего живота, поскольку болит, обычно, сам прооперированный желудок и смежные органы.
Не анормальным явлением считаются интенсивные постоперационные боли справа с иррадииацией по всей брюшной полости, болезненность шва.
При иссечении любого отдела ободочной кишки (колэктомии) может болеть место разрезов, низ живота, область прямой кишки (если операция была на этой части органа).
Непредвиденные ситуации или осложнения
Осложнения у пациентов, перенесших лапароскопическую операцию – явление редкое. Причинами побочных проявлений могут быть: неисправная аппаратура, низкая квалификация медицинского персонала, несоблюдение норм стерильности, изменение визуализации органов с трехмерного при полосной операции на двухмерное видение в окуляре.
- Прежде чем ввести внутрь тела лапароскоп и хирургические троакары, делают первоначальный прокол посредством иглы Вереша. Манипуляция осуществляется вслепую. При ошибке хирурга возможно ранение смежных с оперируемым органом. Небольшое кровотечение устраняется оперативно. Если кровотечение обильное, чаще всего, врач принимает решение о переходе к лапаротомии (разрез брюшной стенки).
- У пациентов с болезнями сердца, атеросклерозом, варикозным расширением вен, имеется вероятность формирования тромбов. Чтобы избежать данной проблемы, перед операцией больному вводятся лекарства, разжижающие кровь.
- При некорректном введении углекислого газа в брюшную полость, возможно скопление пузырьков под кожей (эмфизема). Ситуация устраняется во время лапароскопии.
- Опасным осложнением является ожог внутренних органов при коагуляции (прижигании кровотечений электрическим током). Последствием сильного ожога может стать некроз (отмирание) тканей.
- При несоблюдении правил стерильности, возможно инфицирование швов. Нагноение хирургических надрезов встречается крайне редко.
- Затрудненное дыхание и нестабильное давление может возникать, как реакция на анестезию и введение газа у гипертоников, астматиков и пациентов с больным сердцем. Такая симптоматика не может длиться долго и купируется во время операции.
- При иссечении органа, пораженного онкологией, возможно поражение кожных покровов при его извлечении из брюшной полости. Возникновение такой патологии зависит от квалификации хирурга.
- Послеоперационные грыжи могут возникнуть вследствие неправильного ушивания троакальных отверстий.
Во избежание перечисленных осложнений, лапароскопия должна начинаться и заканчиваться детальным осмотром. Опытный врач не допустит негативных последствий, или сумеет вовремя купировать возникшие затруднения. При тяжелых осложнениях хирург должен быть готов в любое время перейти от лапараскопии к обычной полостной операции.
Помимо сильных болевых ощущений, в послеоперационный период могут возникнуть: гипертермия (повышение температуры), изменение цвета эпидермиса (кожных покровов) вокруг шрама на ярко-красный, выделение из мест надрезов крови или гноя, постоянная головная боль, кратковременные приступы потери сознания. Такое состояние является анормальным и требует незамедлительного обращения за врачебной помощью. При грамотно проведенной лапароскопии риск осложнений составляет не более 1%. Пациенту следует внимательно отнестись к выбору клиники и оценить квалификацию медицинских специалистов.
Мышечные боли после наркоза являются частыми осложнениями общей анестезии у взрослых и детей. Как правило, они похожи на крепатуру и проходят на протяжении 2-3х дней, после проведенной операции. Боль в теле, в большинстве случаев, развивается в виде защитного механизма на внешние раздражители и на введенные препараты.
Механизм развития болевого синдрома
Почему боли в мышцах часто развиваются после проведения оперативных вмешательств с применением общего наркоза?

Часто после наркоза возникают болевые ощущения, но они обычно проходят за несколько дней
Этому распространенному явлению есть несколько объяснений:
- Боль в мышцах развивается вследствие введения больному миорелаксантов. Эти препараты необходимы для полного расслабления скелетной мышечной ткани. При полном расслаблении мышечная клетка изменяет свою полярность. Происходит сбой в работе натрий-калиевого насоса. Также миорелаксанты влияют на нервные окончания — синапсы, которые в норме получают и передают сигналы исходящие из центральной нервной системы. Связь этих синапсов с нервной клеткой осуществляется благодаря медиатору ацетилхолину. Миорелаксанты способны на время прерывать действие этого медиатора. После восстановления контакта мышечной ткани с нервными окончаниями возможно появление боли.
- Боль является защитной реакцией организма на стрессовую ситуацию, которой является операция и состояние общего наркоза. Почему защитная реакция проявляется именно болевым синдромом, объяснить не сложно. Организм подсказывает пациенту, что он не здоров.
- Боль во всем теле также может быть симптомом интоксикации организма. Интоксикация развивается вследствие присоединения инфекции. Внутрибольничная инфекция отличается от обычной большим количеством антибиотикорезистентных возбудителей. Эти внутрибольничные бактерии обычно не восприимчивы к антибактериальной терапии. У пациента может развиться нагноение операционной раны или же больничная пневмония.
Особенности болевого синдрома у детей
У детей болевой синдром развивается так же часто, как и у взрослых. Но к боли в теле у деток необходимо подходить более серьезно. Это связано с их физиологическими особенностями.
Организм ребенка младшего возраста еще не в состоянии полноценно воспринимать ряд препаратов. У него еще не полностью развита ферментативная система, которая в норме у взрослых перерабатывает и выводит поступившие в организм медикаменты. Вследствие этого, боль в теле у ребенка может быть следствием интоксикации препаратами для наркоза.

Дети также подвержены болевому синдрому, но врачам сложнее определить степень боли у ребенка
Также врачам сложно оценить выраженность болевого синдрома у маленьких деток. Такие пациенты могут выражать свою боль только плачем и психической возбужденностью. У анестезиологов есть специальные таблицы, по которым они оценивают выраженность боли у грудничков, но они не всегда показательны.
Еще одной особенностью детского организма является плохая переносимость наркотических обезболивающих препаратов, которые обычно используются у взрослых во время послеоперационного периода. Эти препараты выводятся детским организмом в два раза дольше и могут подавлять центр дыхания. Вследствие этого, полноценно обезболить ребенка после операции сложно.
Не стоит забывать о более высокой восприимчивости детского организма к инфекционным заболеваниям. Они более склонны к развитию внутрибольничной пневмонии и инфекции мочевыводящих путей.
Обследование пациентов с болевым синдромом
При длительном сохранении боли во всем теле после операции, необходимо установить причины ее развития. Для этого нужно провести ряд инструментальных и лабораторных исследований, которые включают:
- Общий анализ крови с развернутой лейкоцитарной формулой. При повышенной скорости оседания эритроцитов (СОЭ), высоком уровне лейкоцитов со сдвигом их формулы влево необходимо подозревать бактериальную инфекцию.
- Общий анализ мочи. Необходим для исключения мочевой инфекции, при которой в анализе будут присутствовать белок и лейкоциты.
- Рентгенография органов грудной полости. Это исследование необходимо для исключения воспаления легких.

Для исключения воспаления легких одним из обследований является рентгенография
Эти обследования основные. Их список может расширяться в зависимости от специфики проведенной операции или наличия других симптомов.
Болевой синдром в теле — частое последствие перенесенного оперативного вмешательства с применением общего наркоза. Чаще всего он развивается вследствие применения миорелаксантов — препаратов расслабляющих мышечные клетки. При этом все неприятные ощущения в мышцах проходят на протяжении двух-трех дней, и пациент не нуждается в специфическом лечении. Но боль может быть симптомом инфекционного процесса в организме, и в таком случае необходимо обследование и лечение больного.
- 1 Почему возникают дискомфортные ощущения и как их облегчить
- 1.1 Первая неделя после операции
- 1.2 Первый месяц
- 1.3 Со второго месяца до года
- 2 Особые ситуации
- 2.1 После кесарева сечения
- 2.2 После операций на молочной железе
- 2.3 Беременность
- 2.4 Боли в келоидных рубцах
- 2.5 После полостных операций
- 3 Если рубец болит без видимых причин
- 4 Подводя итоги
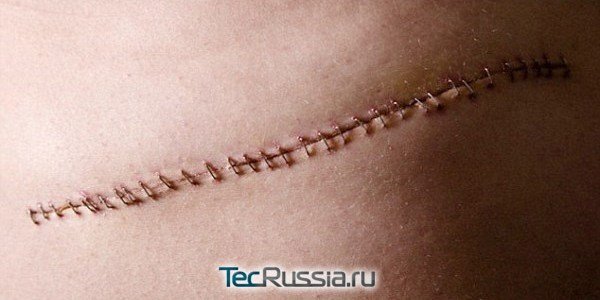 |
Любое хирургическое вмешательство предполагает рассечение тканей. Чтобы рана быстрее и аккуратнее срослась, накладывают швы, а затем на их месте формируются шрамы. Этот процесс неизбежно сопровождаенися зудом, покалыванием, а также режущими, стреляющими и другими крайне неприятными ощущениями. Обычно они длятся не более 2–3 недель, но иногда беспокоят пациента месяцами и даже годами.
Боли в рубце после операции или травмы могут быть как вариантом нормы, так и симптомом серьезных патологий, требующих неотложной врачебной помощи. Почему возникают неприятные ощущения и как долго они могут длиться? Какие признаки должны насторожить, а на чем можно не акцентировать внимания? Читайте подробности в материале TecRussia.ru:
Все хирургические разрезы и иные повреждения тканей заживают по одной и той же схеме, проходя четыре последовательные стадии: эпителизация раны, активный фибриллогенез, созревание и окончательное формирование рубца. Их продолжительность может отличаться у разных людей, но общие особенности регенерации, возможные опасности и принципы лечения на каждом из этапов остаются теми же.
Любой шрам связан нарушением целостности тканей: как минимум кожи, а возможно также глубоких дермальных слоев, жировой клетчатки, сосудов и нервных волокон. Сроки, за которые происходит их начальное срастание, индивидуальны, зависят от вида вмешательства, регенеративных способностей организма, качества ухода за раной. В среднем, при отсутствии осложнений, они составляют:
- удаление аппендикса, лапароскопия, кесарево сечение – 5-8 дней;
- пластические операции – 1-2 недели, в зависимости от сложности и объема.
- вмешательства в области грудины – 2-3 недели;
- полостные операции – до полумесяца.
В этот период боли в месте, где проходили разрезы, считаются нормальным явлением. Они сигнализируют о возможных проблемах лишь если сопровождаются дополнительными тревожными признаками:
- усиление неприятных ощущений, изменение их характера на резкие, пульсирующие, дергающие;
- внезапная отечность в зоне швов, покрасневшая и горячая на ощупь кожа;
- повышение температуры до 38 градусов и более;
- озноб, головная боль;
- расхождение краев раны, выделение из нее гноя;
- кровотечение.
 |
Такие симптомы однозначно указывают, что заживление проходит не по плану. Возможные причины этого:
- В области рубца скопилась кровь или лимфа – из-за ошибки хирурга, недостаточно хорошо перевязавшего сосуды, или вследствие индивидуальных особенностей. Необходимо обратиться к проводившему операцию врачу: он удалит излишки жидкости с помощью иглы (пункция) или вскроет рану, эвакуирует содержимое и зашьет снова.
- Попала инфекция и началось гнойное воспаление – это может произойти как во время операции, так и после нее с током крови из очага хронического воспаления, например кариозного зуба или придатков. Обязательно показаться врачу: осложнение бывает смертельно опасным. Обычно приходится вскрывать рану, промывать, удаляя гной, и зашивать снова, оставляя дренаж для оттока. Обязательно назначают антибиотики.
- Швы оказались несостоятельными. Это означает, что заживление проходит неравномерно – края раны плохо срастаются, формируются полости, а рубцовые ткани недостаточно плотные. Врач наложит швы заново, порекомендует средства для улучшения регенерации (Солкосерил, витамины) и препараты, чтобы откорректировать общее состояние организма.
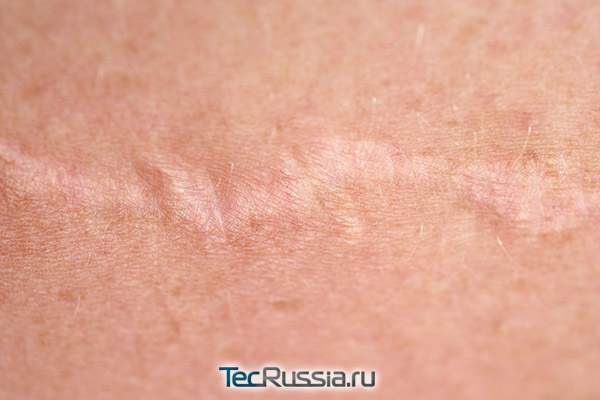
В это время активно формируются коллагеновые волокна, спаивающие края рубца. Процесс может сопровождаться зудом и ноющей болью, но она уже не должна быть постоянной и возникает лишь при явном воздействии на шов – например, при его растяжении во время резких движений. Сами по себе такие ощущения – норма, но желательно избегать их появления и повременить с серьезной физической активностью. Вероятность воспаления из-за инфекции в этот период уже невелика, но может появиться другая проблема – лигатурный свищ.
После операции швы накладываются послойно: на мышцы или связки, подкожную клетчатку, дерму. В дальнейшем во многих случаях снимают только поверхностные, остальные либо рассасываются со временем, либо остаются навсегда. Иногда этот шовный материал отторгается организмом – так бывает при непереносимости состава нити либо если она оказалась нестерильной. Тогда начинается воспаление, но ограниченное, на небольшом участке. Формируется так называемая гранулема – плотный узелок, красный и отекший. Постепенно в нем накапливается гной, а пациент начинает ощущать боли различной интенсивности, порой очень сильные. Когда образование прорывается, с его содержимым могут выйти и нити, вызвавшие проблему. Но иногда нагноение продолжается по несколько недель – тогда участок тканей со свищом приходится удалять хирургически.
 |
- Глубокое повреждение тканей – из-за нарушения целостности сосудов давление в них увеличивается, поэтому некоторые шрамы болят даже спустя несколько лет после операции. Провоцирующие факторы – изменение погоды, натирание одеждой.
- Увеличение массы тела – при наборе веса кожа растягивается, в том числе и в области рубца, из-за чего всегда возникает сильный дискомфорт.
- Занятия спортом – это особенно актуально, если повреждения или разрезы располагались на активно двигающихся участках: пальцах, коленях, локтях или ягодицах. Неприятные симптомы появляются во время тренировок, а затем постепенно стихают. Кроме того, из-за чрезмерной активности могут разойтись внутренние швы – это сразу же вызывает сильную боль.
Кроме того, именно на стадии созревания может начать формироваться келоид (это происходит при индивидуальной педрасположенности и/или травмирующих внешних воздействиях на оперированную область) – шрам становится выпуклым, объемным, периодически чешется и болит.
Иногда боли в районе шрама имеют специфические причины – в зависимости от типа проведенного вмешательства и характера сопутствующих патологий и состояний:
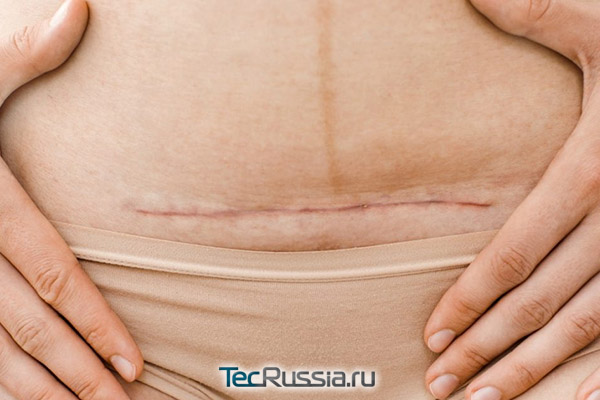 |
Если боль сохраняется еще дольше, причиной может быть эндометриоз шва, развивающийся из-за попадания в него во время операции клеток маточной слизистой оболочки. При нарушенном гормональном балансе они размножаются, формируя доброкачественную кисту. Нередко ее можно прощупать как округлое болезненное образование в области шва. Удалять нужно хирургическим путем.
Мастэктомия, редукционная маммопластика, мастопексия и другие травматичные хирургические манипуляции в области груди сопровождаются повреждением разных типов тканей – мышечной, нервной, железистой и др. В местах соединения краев раны оставляют дренажные трубки – примерно на неделю. Боли в этот период сильные, купируются анальгетиками.
Сформировавшийся рубец может беспокоить из-за постоянного натирания неподходящим бюстгальтером (кроме того, это повышает риск формирования келоида). Поэтому, когда врач разрешит снять компрессионное белье, лучше выбирать мягкие лифчики без косточек – спортивные или для беременных. Надевать обычные рекомендуется не ранее чем через полгода. При незначительно выраженных ощущениях, не сопровождающихся осложнениями, можно использовать обезболивающие гели. Помимо анальгезирующих свойств, они оказывают регенерирующее действие, ускоряя заживление.
У будущих мамочек кожа живота сильно растягивается, и если ранее на этом участке по тем или иным причинам были разрезы и накладывались швы, нередко возникают болевые ощущения. Они могут быть разными – и тянущими, и колющими, а при расхождении шва – резкие и интенсивные. Максимальную опасность при в ходе вынашивания представляет шрам от ранее сделанного кесарева: в этом случае при любом дискомфорте нужно срочно посетить доктора, ведущего беременность. Скорее всего, понадобится УЗИ для определения текущей толщины рубца на матке – если он становится слишком тонким, беременную госпитализируют и назначают строгий постельный режим, чтобы предупредить расхождение шва.
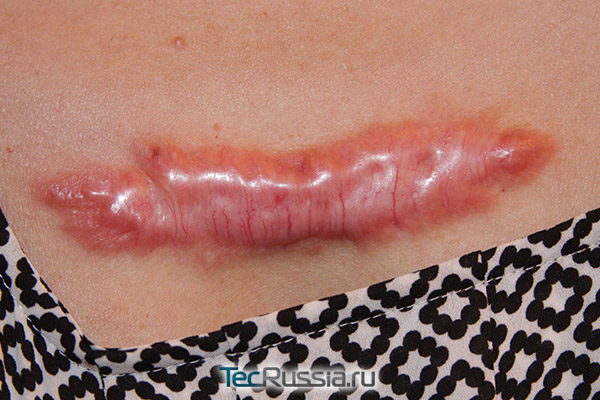 |
Появление шрамов данного типа обусловлено патологическим разрастанием соединительной ткани. Почему это может произойти, медики до сих пор точно не знают, зато хорошо известны основные факторы риска. К ним относятся:
- наследственность;
- темная кожа (4-6 тип по Фитцпатрику);
- периоды гормональной перестройки организма (пубертат, беременность), а также различные эндокринные патологии;
- хронические воспалительные процессы в ране;
- сильное натяжение краев;
- регулярное трение или иное механическое воздействие на шов.
Келоид возникает не сразу – характерные признаки обычно появляются на 4–6 месяц заживления. Шрам начинает возвышаться над кожей, разрастаться на здоровую ткань. Появляются неприятные ощущения разной интенсивности: от умеренного дискомфорта до сильного зуда, переходящего в боль.
Такое состояние требует обязательного лечения, чтобы остановить гипертрофию соединительной ткани и по возможности улучшить внешний вид рубца. Оно достаточно сложное и длительное, обычно основано на инъекциях гиалуронидазы или стероидных препаратов. В качестве профилактики имеет смысл сразу после снятия швов использовать силиконовые повязки или гели (Дерматикс, Кело-кот и т.п.)
Если рубец остался после хирургического вмешательства на брюшине (удаление желчного пузыря, аппендицит), боль может появиться из-за формирования грыжи. Обычно такое случается, если пациент не соблюдает рекомендации врача: слишком рано повышает физическую активность, поднимает большой вес. Характер неприятных ощущений – распирающий или ноющий, они усиливаются при кашле, чихании, нагрузке. Постепенно на месте разреза появляется объемное образование, в которое попадают часть сальника, петли кишечника, у женщин – придатки. Лечение, как правило, хирургическое.
 |
Бывает, что умеренный, а иногда и сильный дискомфорт сохраняется в уже зажившем участке тела долгие годы, при этом ни воспаления, ни свища, ни келоида, ни каких либо других факторов, которые могли бы объяснить сложившуюся ситуацию нет. Такая боль называется нейролептической. Она возникает, если в результате повреждения нервных волокон их функционирование нарушается и они посылают в мозг неверную информацию.
Если рубец беспокоит в первые дни после операции или травмы, это нормально. Все, что нужно сделать – принять анальгетик и строго соблюдать рекомендации своего хирурга или лечащего врача. Следует внимательно наблюдать за собственным состоянием и за состоянием шва, чтобы вовремя заметить возможные осложнения, а также устранить провоцирующие факторы:
- Сменить узкое белье, одежду на более просторную, из натуральных материалов, без грубых швов.
- Не поднимать тяжести, не допускать резких и интенсивных движений.
- Избегать чрезмерного набора веса.
Иногда неприятные ощущения, особенно при физической нагрузке или механическом растяжении шрама, могут сохраняться до 1 года. Если при этом в раневой области нет никаких патологических изменений, такую ситуацию тоже можно считать вариантом нормы. Любые признаки воспаления – краснота, отек, пульсирующая боль, повышение температуры и изменение самочувствия – требуют немедленного обращения к врачу.
Использованы следующие научные исследования и материалы:
Читайте также:


