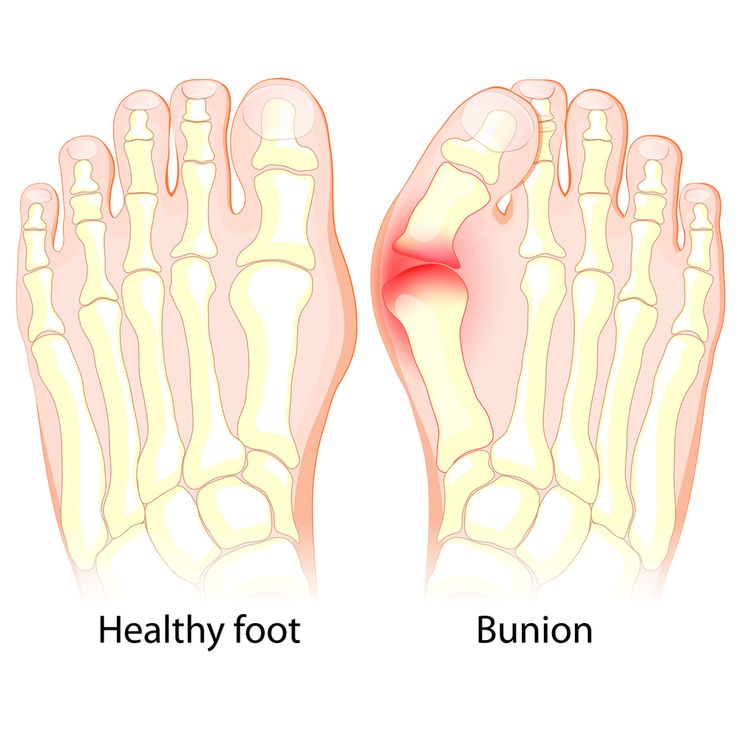
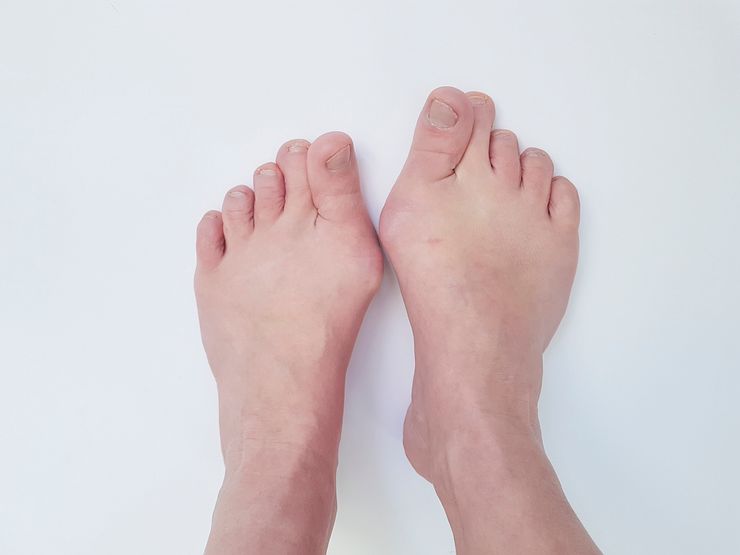
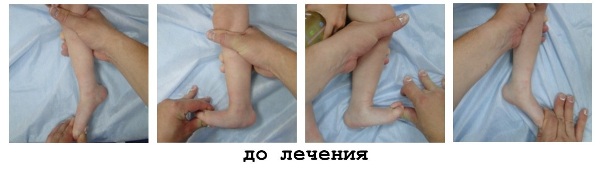
Плоско вальгусная деформация вертикальный таран
Одна из частых врожденных аномалий развития стоп – вертикальный таран. Патология, передающаяся по наследству, встречается у одного новорожденного из 10 тысяч. В России на 2 миллиона рождений в год приходится около 200 случаев с вертикальным тараном. Эту аномалию характеризует выраженная плоско-вальгусная деформация стопы, нередко сопровождаемая другими нервно-мышечными пороками развития и синдромами.
 |
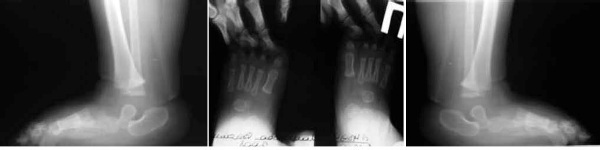 |
| Рентгенограммы стоп в прямой и боковой проекциях с максимальной тыльной флексией: определяется ригидный вывих головки таранной кости |
Проявления и диагностика аномалии
Место дислокации патологии – таранно-ладьевидный сустав. Наблюдается смещение ладьевидной кости в тыльную сторону и наклон в сторону подошвы головки таранной кости. Рентгеном стоп в боковой или прямой проекции определяется вывих головки, обусловленный напряжением мышц. Для клинической картины вертикального тарана также характерны:
При наличии этих признаков необходима консультация ортопеда для подтверждения диагноза и начала лечения. Визуальный осмотр специалистом выявляет выпуклость подошвенной поверхности, неправильное положение заднего отдела, ограниченность выворота пятки (может быть положение пятки), натянутость ахиллова сухожилия. При несильной выраженности деформаций подтвердить или снять диагноз вертикального тарана позволяет рентгенограмма, выполненная в двух проекциях (прямо и сбоку) с максимально возможным сгибанием стопы (к тылу и подошве как показано на примерах с рентгенами).
Метод Доббса для исправления вертикального тарана
Эластичность мягких тканей у маленьких детей дает возможность восстановить анатомически правильное положение таранно-ладьевидного сустава без серьезного хирургического вмешательства. Щадящему исправлению деформаций способствует лечение этапным гипсованием. Этот метод, разработанный американским ортопедом Игнасио Понсети для коррекции косолапости, его ученик Мэтью Доббс адаптировал для лечения врожденных плоско-вальгусных патологий стоп.
При раннем диагностировании вертикального тарана ребенок проходит лечение, включающее:
- этапное гипсование (5-6 повязок) для растяжения мягких тканей и нормализации анатомии суставов;
- хирургическое вмешательство под контролем электронной оптики для закрепления (фикасации) в анатомически правильном положении таранно-ладьевидного сустава посредством специальных спиц Киршнера (чрезкожно);
- полную чрескожную ахиллотомию;
- наложение послеоперационной гипсовой повязки на срок до 8 недель;
- удаление фиксирующих спиц и ношение брейсов по установленному регламенту после снятия финального гипса.
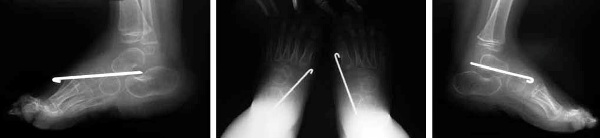 |
| Рентгенография стоп после операции в двух проекциях: определяется вправление таранно-ладьевидного сустава, который фиксирован спицей Киршнера с двух сторон |
Продолжительность лечения и реабилитации
Рентгенография в двух проекциях демонстрирует вправление после операции таранно-ладьевидного сустава. После снятия повязки и удаления спиц накладывают специальные сапожки из гипса. Они не ограничивают движений коленей и дают возможность полноценно опираться на ноги. Во избежание деформаций стоп после снятия финального гипса ребенок носит до возраста 4 лет специальную ортопедическую обувь – брейсы, первые 3-4 месяца 23 часа в сутки с последующим сокращением до надевания только на время сна. В дальнейшем рекомендовано ношение ортопедической обуви с выполнением продольного свода.
Если возникли вопросы, то Вы можете всегда их отправить по электронной почте deti@solovevka.ru.
Специалисты направления

Менеджер проекта "Навстречу жизни".
Получить бесплатную консультацию

Травматолог-ортопед, кистевой хирург
Получить бесплатную консультацию

Доктор медицинских наук, травматолог-ортопед, Президент Русской Ассоциации Понсети, сотрудник кафедры детской хирургии ЯГМА.
Получить бесплатную консультацию
Наши пациенты



Возраст: 8 месяцев
Диагноз: врожденная двухсторонняя тяжелая атипичная косолапость
Лечащий врач: Вавилов Максим Александрович



Возраст: 5 недель
Диагноз: врожденная двухсторонняя тяжелая косолапость
Лечащий врач: Вавилов Максим Александрович



Возраст: 1 год 4 месяца
Диагноз: врожденная правосторонняя тяжелая косолапость
Лечащий врач: Вавилов Максим Александрович



Возраст: 3,5 года
Диагноз: врожденная двусторонняя косолапость
Лечащий врач: Вавилов Максим Александрович


Возраст: 2 года
Диагноз: врожденная двусторонняя косолапость
Лечащий врач: Вавилов Максим Александрович
Вертикальный таран – это патология, при которой нарушается нормальное анатомическое положение костей стоп. В современной ортопедии и травматологии является одной из важнейших проблем. Существуют определенные трудности в диагностике, лечении и понимании патогенеза заболевания. По МКБ-10 присвоен код: М 21.0.
![]()
Что такое и особенности вертикального тарана
Вертикальным тараном называют плоско-вальгусную деформацию стопы.
Патология характеризуется своеобразным положением костей ступни: таранная кость смещается и наклоняется вперед, в результате ладьевидная отклоняется кнаружи.
Заболевание определять лучше в положении стоя, когда на стопу направлена нагрузка. Устанавливается вальгусное, направленное внутрь, положение пятки. Продольный свод не определяется, наблюдается некоторое отведение дистального участка стопы и выступающая медиально головка таранной кости, которую видно спереди (Х-образный внешний вид).
Движения в голеностопном суставе нормальные, отмечаются нарушения пронации, супинации ступни. Если состояние не запущенно, то в покое, без нагрузки, стопы имеют нормальную высоту сводов, положение костей.
Характерна боль при ходьбе, которая возникает в результате неправильного положения костей при нагрузке, давления отклоненной пяточной кости на лодыжку, чрезмерным растяжением связок, влияния смещенных костей на подошвенный нерв. Когда головка надпяточной кости опускается, травмируется нерв, что приводит к невропатии, рефлекторному спазму мышц.
![]()
Причины появления и симптомы
В зависимости от причин появления выделят:
- Врожденная ПВДС (плоско-вальгусная деформация) или вид стопы-качалки.
- Нейрогенного происхождения ПВДС на фоне ДЦП или другой патологии.
- Вторичная, статическая.
Врожденный двусторонний вертикальный вид тарана (или односторонний) диагностируется у новорожденных, в половине случаев представлен самостоятельным заболеванием, возникший в результате нарушения формирования костной системы или связочного аппарата. В другой половине случаев — сопровождает тяжелые пороки развития различного характера.
Распространенной причиной является статическая нагрузка. В некоторых случаях уплощение стопы (плоскостопие) может быть причиной плоско-вальгусной деформации. В результате нарушения равновесия статических сил по причине слабости мышц и связок, происходит смещение таранной кости, мышцы голени утрачивают тонус – появляется вальгусное положение стопы.
У детей формирование стопы на первом году жизни происходит под влиянием натяжения мышц, позже – под действием нагрузки. Начав ходить, ребенок не обладает мышечной координацией, позволяющей ему распределять напряжение на стопу равномерно, что приводит к ее деформации. У детей до 3 лет плоскостопие – норма.
Характерной особенностью является отсутствие каких-либо жалоб у детей.
У взрослых выделяют две формы заболевания с разными причинами развития. Первый вариант (поздняя форма) длительное время не дает о себе знать, проходит безболезненно. Характеризуется постепенным увеличением отклонения ступней внутрь. Причинами являются:
- лишний вес;
- снижение выносливости связочного аппарата;
- стоячая работа;
- снижение мышечной силы вследствие болезни или старости.
Вторая разновидность развивается по причине структурных и функциональных нарушений вследствие невылеченного плоскостопия в юном возрасте, ревматоидного полиартрита.
Клинически проявляется сильным вальгусным отклонением, отсутствием поперечного и продольного свода, тугоподвижностью, деформацией пальцев. Значительно нарушается функция конечности.
Методы лечения вертикального тарана у детей
Лечение сформировавшегося вертикального тарана у детей предполагает консервативные, хирургические методики. Целью консервативного лечения является коррекция деформации, предотвращение прогрессирования заболевания. Если лечить успешно не удается, пациент обратился за помощью в запущенном случае, проводится оперативное вмешательство. При обнаружении патологии в раннем возрасте стараются скорректировать состояние консервативными методами, в тяжелых случаях единственный вариант – операция.
![]()
Если тяжелых структурных изменений нет, стараются решить проблему без операции. При статической ПВДС лечение направлено на укрепление мышечного аппарата. В комплекс консервативных методов входят:
- редрессация (устранение контрактур путем растягивания тканей) и массаж мышц голени и ступней, которые проводятся каждый день в течение длительного времени;
- теплые ванночки для ног с солью или хвоей;
- плавание;
- физиотерапия (парафиновые аппликации, УВЧ);
- лечебная физкультура;
- ортопедическая обувь и стельки с супинатором.
Если ПВДС у малыша с рождения, назначаются ЛФК, массаж, физиопроцедуры, ношение тутора. Если течение заболевания тяжелое, терапию начинают с двухнедельного возраста. Она включает в себя наложение гипсовой лонгеты, циркулярных гипсовых повязок с фиксацией ступней в положении наружу.
Широко применяется метод Доббса.
Методика позволяет избежать крупных хирургических вмешательств, благодаря эластичности тканей у детей младшего возраста. Суть метода сводится к восстановлению нормальных анатомических соотношений костных структур путем мануальной (ручной) коррекции с последующим наложением гипсовых лонгет. Благодаря эластичности связочного аппарата процедура восстановления не требует анестезии.
Считается подготовительным этапом к малоинвазивной операции, которая проводится после трехлетнего возраста.
![]()
Оперативная часть методики Доббса. Суть операции заключается в фиксировании суставных поверхностей таранной и ладьевидной костей в нормальном положении с помощью спицы Киршнера под мониторингом рентгена. Проводят чрескожную ахиллотомию. Вмешательство проводится под местной анестезией. Спица устанавливается на 8 недель вместе с гипсом.
После заживления и удаления спицы, дети продолжают ходить в гипсе с выкладкой свода 4 недели, затем назначают ношение брейсов до четырехлетнего возраста. Показано ношение ортопедической обуви с выполнением продольного свода, высоким жестким задником до 5 лет.
Иные хирургические методы:
- метод Миллера;
- подтаранный артродез;
- метод по Кумер-Коуэл-Рамсея;
- метод по Колеману.
Подтаранный артродез считается самой простой операцией и дает оптимальные результаты. Суть вмешательства:
- Введение в наркоз.
- Разрез по Кохеру.
- Перонеальные связки отводят вверх и вперед.
- Между таранной и пяточной костью рассекают связки и капсулу сустава.
- Частично резецируют суставные поверхности костей.
- Сопоставляют кости и проверяют правильность анатомического положения.
- Фиксируют спицами Киршнера или специальным имплантантом.
- Возвращают связки на место, сшивают их с фиброзной тканью.
- Зашивают рану послойно.
После назначают носить гипс и ходить в туторах (жесткая конструкция, фиксирующая сустав). В конце лечения делают заказ ортопедической обуви.
Далее выполняют жесткое соединение суставных поверхностей таранной и пяточной кости с помощью костного фрагмента. Проводят ряд манипуляций для удлинения сухожилий сгибателей. В реабилитационном периоде необходимо зафиксировать конечность гипсовой повязкой и спицами Киршнера. Обязательно постоянное ношение ортопедической обуви.
Метод Миллера применяется для лечения детей 10-14 лет. Осуществляют артродез (жесткая фиксация) суставов между костями, образующих медиальный продольный свод (ладьевидной) с натяжением сухожилия задней большеберцовой мышцы.
Техника операции по Кумер-Коуэл-Рамсея сводится к восстановлению нормального положения костей, формированию свода и стабилизации положения таранной кости путем фиксации сухожилия передней большеберцовой мышцы.
В конце фиксируют ногу гипсом на 8 недель, после удаляют спицы Киршнера с последующим повторным гипсованием.
Возможные осложнения и прогноз
При игнорировании симптомов заболевания, позднем обращении в больницу могут возникать осложнения:
- плоскостопие;
- деформация позвоночника;
- структурные изменения в вышележащих суставах;
- остеохондроз и артрозы;
- инвалидность.
Прогноз благоприятный при своевременном выявлении и адекватном лечении. Оперативное вмешательство позволяет добиться стабильного восстановления функции конечности в большинстве случаев. Консервативные не всегда приводят к желаемому результату.
![]()
- Что такое вальгусная деформация?
- Причины деформации свода стопы
- Признаки и симптомы
- Диагностика
- Лечение
- Профилактика
![]()
Вальгусная деформация стопы у детей приводит к нарушениям походки
Что такое вальгусная деформация?
Плоско-вальгусная деформация свода стоп, или вальгус – это ортопедическая патология. Проявляется опорой на медиальную часть ступни, искривлением нижних конечностей в положении стоя и при ходьбе. При этом пальцы и пятки всегда вывернуты наружу. У взрослых людей тоже возникает вальгус, но он проявляется иначе. Деформация костей проявляется изменением положения большого пальца. Такое состояние именуют косточкой или шишкой на пальце.
Патология возникает из-за отклонения и выпячивания суставной головки плюсневой кости.
По своей этиологии вальгус делится на врождённый и приобретённый. Врождённое заболевание возникает внутриутробно, в период воздействия негативных факторов. Оно диагностируется в первые 3-4 месяца после рождения. В зависимости от прогресса болезни, разделяют несколько степеней вальгуса:
- I ст. - наиболее лёгкая. Угол отклонения меньше 15º. Для коррекции требуется ношение ортопедической обуви и физиотерапия;
- II ст. – средняя. Угол отклонения меньше 20º. Коррекция включает массажи, физиотерапию, ношение специальной обуви;
- III ст. – средней тяжести. Угол отклонения меньше 30º. Патология этой степени плохо поддаётся консервативной терапии. Требуется длительное лечение и непрерывная реабилитация для восстановления нормального свода стоп;
- IV ст. – тяжёлая. Угол отклонения больше 30º. Для этой степени консервативная терапия малоэффективна. Как правило, требуется хирургическое лечение и длительная реабилитация.
Большое количество случаев врождённого вальгуса имеют тяжёлую форму. Поэтому важно как можно раньше выявить заболевание и своевременно начать лечение.
В зависимости от этиологии вальгуса, выделяют такие виды патологии:
- Статическая - нарушенная осанка;
- Структурная - врождённые причины. При патологии таранная кость часто отклоняется в сторону;
- Коррекционная - из-за неправильной терапии или отсутствия лечения косолапости;
- Компенсаторная - скошенные голени, укорочённое ахиллесово сухожилие;
- Спастическая - нервные спазмы конечностей, как следствие дисфункции коры головного мозга;
- Паралитическая - в результате парезов, вызванных энцефалитом или полиомиелитом;
- Травматическая - переломы костей стопы, травмы тазобедренного сустава, голеностопа, разрывы связок;
- Рахитичная - следствие рахита у детей до года.
Специалисты рекомендуют корректировать положение стоп до 12-13 лет. Чтобы понять, как исправить ортопедическую патологию у ребёнка, необходимо провести диагностику и выявить причину развития вальгуса.
![]()
Вальгус тяжёлой степени
Причины деформации свода стопы
Причина заболевания врождённого типа кроется в нарушении внутриутробного роста и развития ребёнка. Под воздействием патогенных факторов происходит аномальное развитие стоп. Один из видов врождённых плоско-вальгусных деформаций - вертикальный таран. Эта частая патология, требующая хирургического лечения. В противном случае ребёнок обречён на хромоту во взрослом возрасте.
Приобретённая патология появляется из-за других состояний:
- Травм нижних конечностей в родах;
- Рахита;
- Изменений ступни, тазобедренного, коленных суставов или голеностопа после травмы;
- Чрезмерной массы тела – костные структуры детей не выдерживают нагрузку;
- После перенесённых инфекций;
- Дисплазии фиброзных тканей;
- Миодистрофий;
- Заболеваний нервной системы;
- Эндокринной патологии, например, сахарного диабета;
- ДЦП.
Некоторые факторы способны спровоцировать развитие вальгусной деформации стопы:
- Несбалансированный рацион, дефицит витаминов и протеинов;
- Неудобная, мягкая обувь;
- Малыш рано встал на ноги (до 10 месяцев);
- Родители насильно провоцируют стояние и хождение на ногах у детей до 12 месяцев;
- Нижние конечности слишком долго находятся в гипсовой повязке;
- Малыш часто болеет простудными заболеваниями или гриппом.
Родителям стоит знать, что в формировании плоско-вальгусной стопы замешана и генетика. Поэтому важно у малышей с предрасположенностью проводить профилактику патологии. Необходимо ежегодно консультироваться с ортопедом при сочетании наследственности и других факторов.
Признаки и симптомы
Субъективная симптоматика при вальгусе: усталость от долгой ходьбы, иногда боли в стопе. Но такие признаки неспецифичны. Они встречаются при варусной деформации или травмах конечностей. Необходимо обратить внимание на объективные признаки:
- Ноги при ходьбе ставятся неправильно, больший упор идёт на внутреннюю часть;
- Нижние конечности отекают в вечернее время;
- Переваливание на стороны при ходьбе;
- Неустойчивость походки;
- Шарканье ногами;
- Разведённые пальцы;
- Трудности при попытках свести пятки вместе;
- Появление натоптышей, мозолей на выпуклых частях подошвенной поверхности.
Один из этих признаков или их совокупность должны насторожить родителей. Необходимо показать ребёнка травматологу или ортопеду для диагностики и лечения.
Диагностика
При подозрении на вальгусную деформацию малыша нужно показать педиатру. Врач осмотрит нижние конечности, соберёт анамнез и при необходимости направит к профильному специалисту.
Травматолог или ортопед определят степень изменения стоп. Для диагностики применяют следующие инструментальные методы обследования:
- Рентгенограмма, снимки в трёх проекциях;
- УЗИ голеностопного сустава или других структур;
- Компьютерная плантография – позволяет определить детальное строение стопы;
- Электромиография – позволяет оценить мышечные сокращения;
- Подография – анализирует походку и её особенности.
Плантографию можно провести и наиболее простым методом самостоятельно. Для этого необходимо взять лист бумаги, нанести на нее специальный краситель. После этого ногу нужно плотно поставить на лист. По следу определяется степень деформации свода стопы.
![]()
Ортопед выявляет причины патологии и тяжесть течения
Лечение
Наибольший эффект от консервативной терапии наблюдается при незначительной деформации. Как приходится исправлять лёгкую патологию:
- Ношение ортопедической обуви или стелек - они подбираются врачом после тщательного изучения стоп;
- Приём поливитаминных комплексов;
- Домашние занятия на орто-ковриках или рельефных мячах;
- Общий укрепляющий массаж тела с упором на нижние конечности;
- Ванны хвойно-солевые 1 раз в неделю.
Деформация средней степени корректируется точно также. В терапию включают медикаментозные средства: препараты магния, витамины группы В, D. Родителям рекомендуют проводить с ребёнком дома комплекс упражнений и ежедневные массажные комплексы.
III и IV ст. вальгуса требуют длительной коррекции. Терапия включает:
- Ношение ортезов, фиксаторов, бандажей;
- Медикаментозную терапию: анальгетики, антигистаминные, противовоспалительные, противомикробные препараты, венотоники и флебопротекторы, гормональные мази, средства, улучшающие проводимость нервных импульсов, миорелаксанты и прочие. Выбор медикаментов зависит от состояния пациента и происхождения деформации;
- Массаж. Проводится дипломированным специалистом ежедневно. Способствует нормализации работы мышц, снятию болезненности и спастики;
- Физиотерапевтические процедуры - достижение положительного лечебного эффекта без лишней нагрузки на организм. Применяют электрофорез с препаратами кальция, парафинотерапию, дарсонвализацию, иглоукалывание, лечебные ванны, криотерапию, аппликации грязями;
- Лечебная физкультура. Выбор упражнений зависит от этиологии деформации. Комплексы можно делать как в зале с инструктором, так и дома. Сочетание домашних занятий и ЛФК со специалистом позволяет достичь максимального восстановительного эффекта.
При отсутствии результатов от консервативного лечения врач принимает решение о проведении операции. Хирургические вмешательства направлены на восстановление функции нижних конечностей или облегчение состояния. Зачастую применяют такие методики:
- Иссечение сухожилий;
- Установка внешнего фиксатора;
- Артифициальный анкилоз суставов.
В особенно тяжёлых и запущенных случаях прибегают к удалению повреждённого сустава с его дальнейшей заменой на искусственный.
![]()
В комплексе лечения нужно носить специальные стельки
Профилактика
Главная причина развития дефекта стопы у ребёнка – это отсутствие должного внимания к двигательной функции. Родителям необходимо с первых дней жизни крохи задуматься о здоровье нижних конечностей. Профилактические мероприятия включают:
- Сбалансированный ежедневный рацион, большое количество фруктов, овощей и белков;
- Ежедневные прогулки на свежем воздухе;
- Здоровый сон;
- Удобная повседневная обувь, соответствующая международным стандартам;
- Гимнастические упражнения, занятия на фитболе или орто-коврике;
- Употребление водного раствора витамина D;
- Ежедневные укрепляющие массажи;
- Ходьба босиком по рельефным поверхностям;
- Закаливание солнцем и водой.
Распространённая причина вальгуса – ранняя нагрузка на ноги. Нельзя пытаться ставить ребёнка на ноги или учить ходить без его инициативы. А ежегодные консультации у невролога и травматолога позволят выявить и скорректировать вальгусную деформацию стопы у детей.
Также интересно почитать: дизентерия у детей
Диагноз врожденной плано-вальгусной деформации стопы (вертикального тарана) должен быть установлен максимально рано у новорожденного ребенка, так как данная патология чаще всего является хирургической. Этиология, наследование и истинная частота встречаемости в популяции данного состояния окончательно не изучены. Семейная предрасположенность описана рядом авторов (Ogata, Schoenecker, 1979), которые обнаружили, что врожденный вертикальный таран как изолированная деформация встречался только у 16 из 36 обследованных ими пациентов [уровень доказательности 3]. Ими установлено, что врожденный вертикальный таран может сочетаться с такими врожденными состояниями, как спинномозговая грыжа, артрогрипоз, врожденный вывих бедра.
При оперативном лечении врожденной плоско-вальгусной деформации стопы обычно обнаруживается со стороны заднего отдела стопы контрактура ахиллова сухожилия, со стороны переднего отдела – ретракция длинного разгибателя пальцев, что приводит к дислокации ладьевидной кости на шейку таранной кости и эквинусному положению пятки. Аномалия развития таранной кости включает укорочение шейки, а также резкое положение подошвенной флексии. Иногда может отсутствовать retinaculum extensorum.
Рентгенологическое исследование подтверждает клинический диагноз. На рентгенограммах в боковой проекции с тыльным сгибанием стопы пяточная и таранная кости остаются в положении эквинуса, ладьевидная кость – в положении тыльного подвывиха или вывиха. В положении подошвенного сгибания эти нарушения не корригируются. Если ладьевидная кость оссифицирована, очевидно ее положение на шейке таранной кости.
При лечении врожденного вертикального тарана применяются редрессирующие упражнения и этапные гипсовые коррекции, но большинство авторов в настоящее время признают, что основное лечение этой деформации хирургическое [уровень доказательности 2-]. Этапные гипсовые коррекции перед хирургическим вмешательством увеличивают эластичность тканей и облегчают послеоперационное закрытие раны.
Целью лечения является восстановление нормальных анатомических соотношений между таранной, ладьевидной и пяточной костью.
В последнее время (Alaee et. al, 2007), популярность получил малоинвазивный метод, основанный на технике обратной методу Понсети [уровень доказательности 3].
Лечение начинают в первые несколько недель жизни. Как и в методе Понсети, проводятся еженедельные манипуляции, но с силами, приложенными в противоположном направлении с последующим этапным гипсованием.
Все компоненты деформации корректируются одновременно за исключением заднего отдела стопы, который корректируется последним. После 5-6 серий манипуляций, проводимых 1 раз в неделю, проводится подкожная ахиллотомия и при необходимости выборочное удлинение сухожилий передней большеберцовой мышцы, разгибателей пальцев, короткой малоберцовой мышцы с фиксацией вправленной ладьевидной и таранной кости спицами Киршнера.
Смена гипсовых повязок с целью коррекции деформации производится 1 раз в 7 дней до полного исправления. Если деформация устранена, конечность фиксируется в эквино-варусном положении еще на 4-5 месяцев и только потом ребенок переводится в специализированную ортопедическую обувь. На время сна ребенок снабжается съемным гипсовым лонгетом или тутором. Проводится длительное восстановительное лечение, направленное на коррекцию свода стопы, массаж сводоподдержиивающих мышц, мышц нижних конечностей и туловища. Возможно использование электростимуляции и иглорефлексотерапии мышц стопы и голени.
Оперативное лечение данной категории больных выполняется в случае отсутствия успеха консервативного лечения, оптимальный возраст – 5-6 месяцев [сила рекомендаций C]. Показаниями к оперативной коррекции являются: отведение переднего отдела стопы более 15-20 0 , пронация и вальгус заднего отдела стопы более 15-20 0 , нарушения соотношений в голеностопном и таранно-ладьевидном суставах, которые пассивно не корригируются. Выполняется удлинение сухожилий малоберцовой группы мышц, ахиллова сухожилия, рассечение капсульно-связочного аппарата по задней и наружной поверхности голени и стопы и открытое вправление таранной кости. Оперативное вмешательство выполняется из трёх разрезов. Из доступа от наружной лодыжки до головки пятой плюсневой кости осуществляется удлинение ретрагированных сухожилий короткой и длинной малоберцовых мышц, рассекается капсульно-связочный аппарат подтаранного и пяточно-кубовидного суставов и межкостная связка. Из разреза по задней поверхности голени производится зет-образное удлинение ахиллова сухожилия с отсечением наружной порции сухожилия от пяточной кости, рассечение связочно-капсулярного аппарата голеностопного и подтаранного суставов с выведением пяточной кости из эквинусного положения. Из разреза по внутренней поверхности стопы, начинающегося от внутренней лодыжки до основания первой плюсневой кости, рассекается напряжённый сухожильно-связочный аппарат и резко утолщенная и растянутая капсула таранно-ладьевидного сустава. Таранная кость частично освобождается от связок, что позволяет перевести её в правильное положение и сопоставить с ладьевидной костью, которая смещается книзу и кнутри. Сухожилие задней большеберцовой мышцы пересекается поперечно и после вправления таранной кости сшивается при его укорочении. Фиксация осуществляется спицами Киршнера. Одна из спиц проводится через пяточную, таранную и нижний эпиметафиз большеберцовой кости, а вторая через первую плюсневую, клиновидную, ладьевидную и таранную кости. Операция завершается иммобилизацией гипсовой повязкой до верхней трети бедра.
Некоторые авторы рекомендуют двухэтапное лечение, но наиболее часто применяется одномоментная коррекция деформации через широкие доступы Ладьевидная кость репонируется на головку таранной и фиксируется спицами. Сухожильно-связочный комплекс рассекается в необходимом для этого объеме. В комплексе релиза необходимо удлинение ахиллова сухожилия, при необходимости – разгибателей стопы, а также рассечение капсулы суставов среднего отдела. Подтаранный артродез редко используется при первичной операции, но может быть необходим при рецидиве. В литературе имеются данные о значительном количестве осложнений при оперативном лечении врожденного вертикального тарана (длительное заживления ран, рецидивы деформации, нарушение подвижности стопы, асептический некроз таранной кости).
По данным Kodros и Dias, из 41 пациента (55 стоп) одномоментная оперативная коррекция была проведена у 32. Случаев остеонекроза отмечено не было. Повторные операции были выполнены на 10 стопах [уровень доказательности 3]. В другом исследовании авторы отмечают, что результат зависел от наличия сопутствующих синдромов и заболеваний (артрогрипоза, спинномозговой грыжи). При рецидивах деформации у детей старшего возраста применяли подтаранный артродез.
СЕРПОВИДНАЯ СТОПА
Основными рентгенологическими характеристиками являются приведение переднего отдела стопы с латеральным подвывихом ладьевидной кости, а также вальгусное положение пяточной кости. Пациентов беспокоят боли, постоянные натоптыши, а также проблемы с подбором обуви и ее ношением.
Консервативное лечение редко дает результаты, а настойчивые этапные гипсовые коррекции могут усугубить вальгус заднего отдела стопы. Для коррекции деформации необходимо удлинение ахиллова сухожилия и реориентирующие вмешательства на костях переднего отдела стопы.
Читайте также: