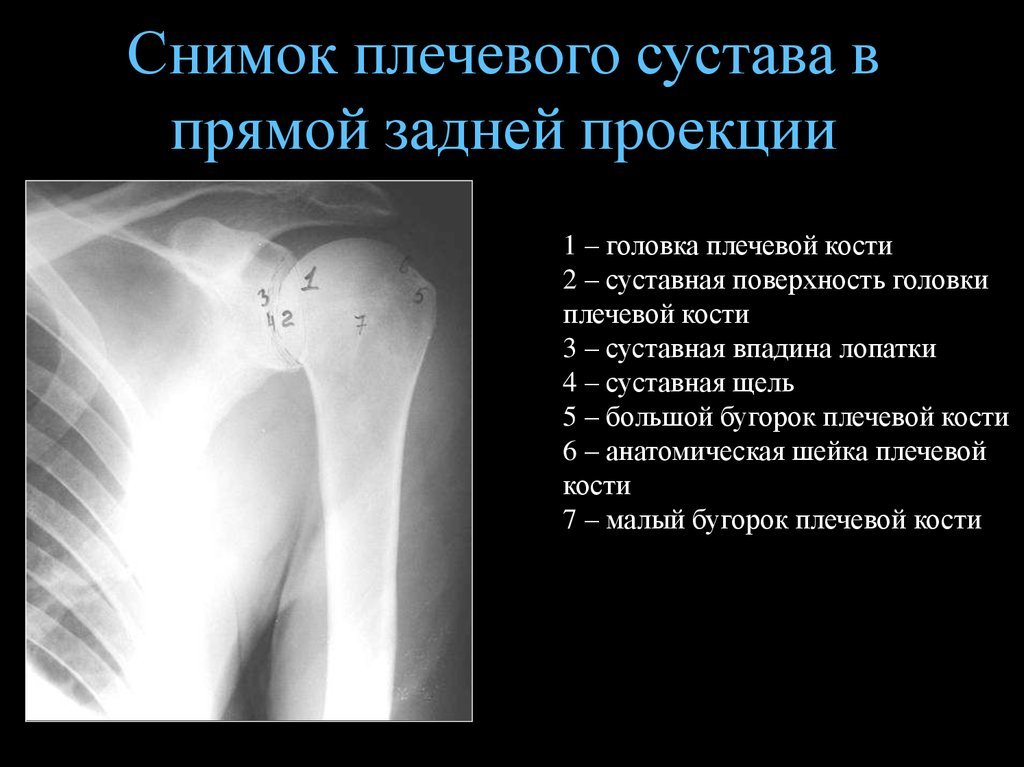
Плечелопаточный сустав на рентгене
Рентген плеча — это диагностическая методика, отличающаяся узкой направленностью, поскольку в процессе проведения процедуры производится оценка преимущественно костной ткани. Редко рентгенография демонстрирует косвенные проявления повреждений мягких тканей, в том числе сосудистой сетки и нервных узлов.
- Анатомическая сводка
- Распространённые патологии сустава
- Для чего нужен рентген
- Что визуализируется на рентгеновском снимке
- Показания и ограничения
- Подготовка, проведение процедуры
- Расшифровка результатов
- Преимущества процедуры
- Где пройти обследование
- Видео
Анатомическая сводка
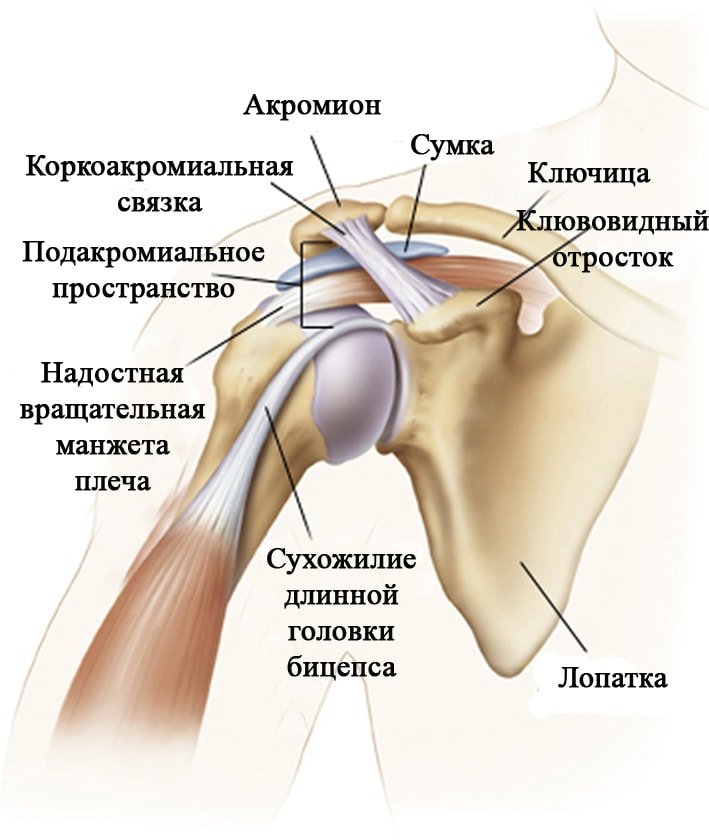
В верхней области руки располагается плечевой сустав, форма которого визуализируется без использования дополнительного оборудования. Мышечный корсет защищает сустав с боковой и задней стороны, а передняя суставная часть беспрепятственно прощупывается.
Выделяют три основных элемента соединения: плечевую кость, лопатку и ключицу. Последняя составляющая не имеет прямой анатомической связи с суставом, но оказывает влияние на функционирование.
Сустав характеризуется простой структурой, т. к. включает минимальное количество входящих костей. Дополнительные перегородки и диски также отсутствуют.
Головка плечевой кости входит во впадину в лопатке. Такое соединение удерживается в нужном положении за счёт суставной губки и комплекса связок. Первый из элементов имеет хрящевую природу и располагается с краёв ложбинки лопатки.
Плечевой сустав по своей природе является многоосным шаровидным видом соединения. Мышечная ткань совместно с комплексом сухожилий способна приводить руку в движение в разных направлениях, вплоть до круговых. Мышечная ткань и сухожилия дополнительно удерживают соединение головки плечевой кости и ложбинки лопатки в анатомически правильном положении.
Распространённые патологии сустава
Причиной болевого синдрома в плече могут быть как травмы, так и различные болезни (преимущественно ревматоидно-воспалительные). В таблице ниже приведём ряд самых часто диагностируемых патологических состояний, при которых рекомендуется сделать рентген плечевого сустава: 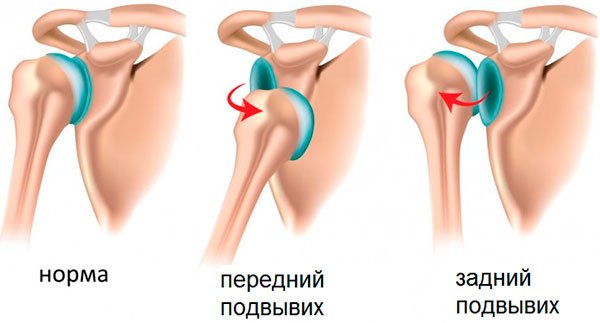
К болезненности также могут привести: растяжение связок, остеохондрозы, невриты и пр.

Для чего нужен рентген
На снимке визуализируются проявления патологий: нарушение целостности кости, разрастание по краям хрящевых элементов, области солевых отложений и др.
Посредством процедуры выявляются осложнения и вторичные патологии, связанные с заболеваниями других систем органов. Рентгенография помогает спланировать терапевтический курс и проконтролировать его течение.
Методика не во всех случаях демонстрирует патологическое состояние. Вероятно, во время проведения обследования изменения наблюдаются в мягкой ткани — на негативе они не видны.
Что визуализируется на рентгеновском снимке
Показания и ограничения
Основные условия, при которых показано проведение рентгена плечевого сустава:
- болевой синдром в области плеча;
- частичная потеря двигательной активности в плечевом суставе;
- вывихи или подвывихи;
- артрит или артроз (изменение цвета кожи в районе плечевого сустава);
- необходимость в оценке динамики выбранного метода лечения;
- сформировавшиеся новообразования;
- необходимость в наблюдении за врождёнными патологиями в строении плечевого сустава.
Часто рентгенографию проводят, несмотря на отсутствие прямых показаний. К такой категории лиц относят спортсменов и людей, чья работа связана с высокими физическими нагрузками на плечевой сустав. Для предупреждения развития патологических процессов в соединительной и костной ткани такой категории граждан рекомендуется проходить рентген не реже раза в полгода.
Необходимость проведения рентгенографии определяет лечащий врач с учётом вероятного вреда, который может быть нанесён организму дозой облучения.
Протез (прямая проекция)
В числе относительных противопоказаний к процедуре — возраст до 15 лет. Во время беременности и в период лактации обследование запрещено и может быть проведено только в крайне серьёзных случаях.
Подготовка, проведение процедуры
Перед обследованием специальная подготовка пациента не предусмотрена. Требуется только взять на руки направление и пройти в рентген-кабинет.
Процесс диагностики включает ряд последующих этапов:
- Больной снимает одежду в области конечности и плеча, а также все предметы из металла (украшения, часы и пр.).
- Пациент укладывается на стол, специалист фиксирует руку в нужном положении (зависит от проекции рентгена).
- Лаборант укрывает грудь, живот и область малого таза больного специальным свинцовым покрывалом.
- Специалист покидает кабинет — пациент остаётся в неподвижном положении.
- Запускается аппарат. Лаборант может попросить обследуемого не дышать некоторое время.
- Спустя 2-3 минуты больной одевается и покидает помещение.
Если обследованию подвергается ребёнок, защитой закрываются также органы зрения и щитовидка.
При соблюдении правил проведения процедуры на выходе должен получиться качественный снимок, дающий сведения о состоянии сустава. В противном случае изображение может быть испорченным, потребуется повторная рентгенография. 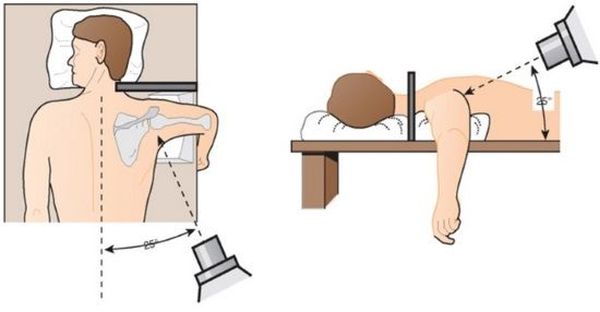
Не исключено искажение снимка и при излишнем весе пациента. Большое количество жировых клеток становится причиной нечёткости картинки.
Расшифровка результатов
Ткани в человеческом организме различимы по плотности. Этот факт проявляется в дифференцированных оттенках структур на снимке. Высветленные зоны называются затемнениями, а тёмные участки — просветами. Нормой считается присутствие всех этих структур на результативном изображении.
К описанию результатов обследования приступает рентгенолог. Доктор производит оценку плечевого сустава на рентгене: описывает области затемнения, структурные элементы, выявляет новообразования и очаги воспаления.
Пациенту в этот момент лучше находиться рядом с кабинетом врача по следующим причинам:
- специалисту могут потребоваться дополнительные данные, например, описание обстоятельств травмы или особенности симптоматики;
- может потребоваться визуальный осмотр участка, который подвергался обследованию;
- не исключено появление необходимости в функциональных пробах (когда больной производит ряд движений рукой, проводится тестирование на нарушение чувствительности).
![]()
После оценки результатов рентгенолог формирует заключение, которое предстоит показать лечащему доктору.
Преимущества процедуры
В числе неоспоримых преимуществ рентгенографии плеча:
- доступность процедуры;
- оперативность обследования;
- неинвазивность;
- лучшая визуализация костных элементов.
Где пройти обследование
Рентгеновские аппараты имеют широкое распространение, ими оснащено большое количество государственных больниц и поликлиник городов. Если говорить о коммерческих клиниках, то здесь всё гораздо проще, т. к. в таком случае рентгенографию и расшифровку снимков проводят в одном кабинете.
Рентген плечевого сустава в прямой, боковой проекции является одним из самых информативных способов диагностики травм и болезней сустава. На снимке специалист обозначает перелом, вывих, подвывих, дегенеративные заболевания, следит за динамикой проводимого лечения, исключает или подтверждает наличие осложнений. Процедура отличается оперативностью и доступностью, ограничена к проведению беременным и кормящим женщинам. К альтернативным методам относят МРТ и КТ.
Видео
Укладка больного при выполнении снимков. Предложено несколько вариантов укладки: f. Больной лежит на спине. Снимаемая конечность вытянута вдоль туловища, находится в положении супинации (при этом большой бугорок плечевой кости занимает краеобразующее положение).
2. С целью устранения проекционного наслоения плечевого отростка лопатки на головку плечевой кости и для более плотного прилежания головки к кассете предложено верхний край кассеты приподнимать так, чтобы кассета образовывала с плоскостью стола угол в 20—25° (рис. 309).
3. Для детального изучения рентгеновской суставной щели плечевого сустава на всем ее протяжении с целью исключения наслоения изображения головки плечевой кости и суставной поверхности лопатки предложено при укладке больного поворачивать его на 30—45° в исследуемую сторону. При этом задняя поверхность лопатки устанавливается параллельно плоскости кассеты (что контролируется подводимой под нее ладонью), а суставная поверхность лопатки оказывается расположенной перпендикулярно к кассете. Плоскость, соединяющая мыщелки плечевой кости, параллельна плоскости стола (рис. 310).
4. Иногда применяют укладку для рентгенографии плечевого сустава в задней проекции с ротацией плеча внутрь. Положение больного, расположение кассеты, центрация пучка рентгеновского излучения остаются те же; разница лишь в том, что кисть снимаемой руки находится в положении пронации — ладонью к столу (рис.311) — либо рука согнута в локтевом суставе, и кисть лежит на животе больного.
.png)
.png)
СНИМОК ПЛЕЧЕВОГО СУСТАВА В АКСИАЛЬНОЙ ПРОЕКЦИИ
Назначение снимка. Снимок предназначен для отображения плечевого сустава в плоскости, перпендикулярной к фронтальной, в которой производятся снимки в прямой задней проекции. Снимок в аксиальной проекции дает возможность определить направление смещения головки плечевой кости при вывихе в плечевом суставе, а также характер смещения отломков при переломах проксимального отдела плечевой кости.
Укладка больного для выполнения снимка. Предложено два варианта укладки: 1. Больной сидит у края стола. Рука отведена в сторону по возможности до горизонтальной плоскости, согнута в локтевом суставе, находится в положении пронации (кисть обращена вниз) и уложена либо на стол, либо на подставки (рис.315). Кассета размером 18X24 см расположена в плоскости стола под плечевым суставом, больной прилегает к ней областью подмышечной впадины. Пучок рентгеновского излучения направлен отвесно на проекцию акромиально-ключичного сустава перпендикулярно к кассете.
.png)
2. Больной лежит на спине. Рука отведена по возможности до горизонтальной плоскости, однако достаточно отведение и на 40—50°. Голова повернута в противоположную сторону. Кассету размером 18X24 см устанавливают длинным ребром перпендикулярно к плоскости стола у надплечья, короткое ребро кассеты упирается в шею больного. Пучок рентгеновского излучения направляют в горизонтальной плоскости на центр подмышечной впадины перпендикулярно к кассете (рис.316).
Эту же укладку выполняют и при вертикальном положении больного (рис. 317). При этом кассету можно несколько сместить кзади, что невозможно при съемке в горизонтальном положении больного, и установить центр кассеты соответственно головке плечевой кости.
Информативности снимка. На снимке видны головка плечевой кости, края суставной впадины лопатки, плечевой и клювовидный отростки.
Краеобразующими являются малый бугорок плечевой кости, передняя поверхность диафиза плеча по верхнему контуру и задняя поверхность диафиза плеча по нижнему контуру (рис.318, 319).
.png)
.png)
Назначение снимков. Назначение снимков такое же, что и снимков плечевого сустава в аксиальной проекции — получить изображение головки плечевой кости в плоскости, перпендикулярной той, в которой выполняют обычный прямой задний снимок.
.png)
Трансторакальный снимок плечевого сустава. Больной сидит боком к стойке с отсеивающей решеткой, плотно прислонясь к ней снимаемым плечом. Рука вытянута вдоль туловища. Противоположная сторона грудной клетки слегка отведена кзади; рука согнута в локтевом суставе, поднята вверх, кисть ее лежит на голове больного. Пучок рентгеновского излучения направлен горизонтально через грудную клетку на головку снимаемого плеча (рис. 321, а). Этот же снимок может быть выполнен и в положении больного лежа (рис. 321, б).
.png)
УКЛАДКИ ДЛЯ РЕНТГЕНОГРАФИИ ПЛЕЧА СНИМОК ПЛЕЧА В ПРЯМОЙ ЗАДНЕЙ ПРОЕКЦИИ
Назначение снимка. Снимок в данной укладке выполняют при травмах с целью определения вида и характера перелома, а также для выявления структуры плечевой кости при различных заболеваниях (остеомиелит, опухоли и др.).
Укладка больного для выполнения снимка. Больной сидит боком к столу.
.png)
СНИМОК ПЛЕЧА В БОКОВОЙ ПРОЕКЦИИ
Назначение снимка. Снимки плеча в боковой проекции наряду со снимками в прямой задней проекции выполняют во всех случаях рентгенографии плечевой кости для изучения ее формы, контуров и структуры при различных заболеваниях и травмах.
Укладка больного для выполнения снимка. Больной сидит боком к столу.
.png)
Информативность снимка. На боковой рентгенограмме плечевой кости определяются передняя и задняя поверхности диафиза плеча, четко видны корковое вещество и мозговая полость (рис. 328).
а) Общая информация:
• Плечевой сустав имеет большой объем движений и склонен к утрате стабильности:
о Стабилизирован вращательной манжетой плеча и суставно-плечевыми связками:
- Небольшой вклад вносит суставная губа
• Капсула сустава:
о Проходит от края суставной впадины или шейки суставного отростка лопатки к анатомической шейке плечевой кости
о При артрографии в норме визуализируются суставные карманы:
- Подмышечный, подлопаточный, передний и задний карманы, вращательный интервал, влагалище сухожилия двуглавой мышцы
• Суставной отросток:
о Направлен кпереди, формирует неглубокую впадину
о Центральный дефект хряща-небольшая слабо выраженная область, расположение которой варьирует
• Суставная губа:
о Кольцевидное хрящевое образование, окружающее суставную впадину
о Расположена на суставной поверхности, покрывает гиалиновый хрящ
о Углубляет костный отдел суставной ямки, увеличивает конгруэнтность суставных поверхностей и стабилизирует сустав
о На поперечном срезе может принимать треугольную или округлую форму
о Передняя часть суставной губы крупнее, чем задняя
• Вращательная манжета: четыре мышцы, начинающиеся от лопатки и прикрепляющиеся к плечевой кости:
о Надостная: от надостной ямки лопатки к большому бугорку:
- Отводит плечевую кость, опускает головку плечевой кости
о Подостная: от задней поверхности лопатки к большому бугорку:
- Вращает плечевую кость кнаружи
о Малая круглая: от латерального края лопатки к большому бугорку:
- Вращает плечевую кость кнаружи
о Подлопаточная мышца: от передней поверхности лопатки к малому бугорку:
- Поверхностные волокна направляются к переднему краю большого бугорка в составе поперечной связки плеча
- Отводит и вращает кнутри плечевую кость
• Суставно-плечевые связки: укрепляют капсулу сустава и имеют разное строение:
о Верхняя суставно-плечевая связка (ВСПС):
- Предотвращает нижний подвывих приведенной плечевой кости
- Тонкий горизонтальный пучок у верхней поверхности сустава
- Начинается от суставной губы непосредственно кпереди от сухожилия двуглавой мышцы
- Прикрепляется к малому бугорку
- Срастается с клювовидно-плечевой связкой о Средняя суставно-плечевая связка (ССПС):
- Стабилизирует плечевой сустав при отведении плеча
- Проходите косом нижнелатеральном направлении от верхнего отдела суставной губы
- Начинается кпереди от ВСПС
- Срастается с подлопаточной мышцей
- Прикрепляется к малому бугорку
- Более крупная при отсутствии передне-верхнего отдела суставной губы (комплекс Буфорда)
о Нижняя суставно-плечевая связка (НСПС):
- Стабилизирует плечевой сустав при отведении плеча
- Передний пучок: от передне-нижнего отдела суставной губы к хирургической шейке плечевой кости
- Задний пучок: от задненижнего отдела суставной губы к хирургической шейке плечевой кости
• Вращательный интервал:
о Треугольное пространство между сухожилиями надостной и подлопаточной мышц:
- Расширяется в медиальном направлении, сужается - в латеральном, вершина - в месте прикрепления надостной и подлопаточной мышц к плечевой кости
- Крыша образована КПС
• Сухожилие длинной головки двуглавой мышцы:
о Отходит от верхнего отдела суставной губы и суставного отростка лопатки
о Проходит в латеральном направлении выше головки плечевой кости
о Поворачивает и входит в межбугорковую борозду
• Влагалище сухожилия двуглавой мышцы:
о Стабилизирует внутрисуставную часть сухожилия двуглавой мышцы
о Образовано сухожилием подлопаточной мышцы, КПС, ВСПС
• Поперечная связка плеча:
о Крыша межбугорковой борозды
о Образована сухожилием подлопаточной мышцы и волокнами КПС
• Задний вращательный интервал:
о Потенциальное пространство между сухожилиями надостной и подостной мышц
б) Рентгенография плечевого сустава:
о К стандартным проекциям относятся передне-задняя (ПЗ с ротацией кнутри, ПЗ с ротацией кнаружи и подмышечные проекции:
- Часто вместо истинной ПЗ проекции с ротацией кнаружи используется проекция по Грасхай (истинная ПЗ проекция плечевого сустава)
о Лопаточная Y-проекция используется для исследования апертуры (места прохождения) надостной мышцы и выявления вывихов
о Проекция Роквуд: ПЗ проекция с поворотом на 30° в каудальном направлении, применяется для исследования акромиона
о Проекция Занца - ПЗ проекция с поворотом на 10-20° в краниальном направлении, применяется для исследования акромиально-ключичного сустава
о Косая верхушечная проекция Гарта или подмышечная проекция West-Point для исследования передне-нижнего отдела суставной впадины:
- Проекция Гарта: пациент сидит, руки по бокам, кассету располагают сзади параллельно ости лопатки, пучок центрируют на плечевом суставе под углом 45° к плоскости грудной клетки и 45° в каудальном направлении
- Подмышечная проекция West-Point: пациент лежит на животе, голова повернута к здоровой стороне, кассету располагают напротив верхней поверхности плечевого сустава, пучок центрируют на подмышечной впадине подуглом 25° книзу от горизонтальной плоскости и 25° в медиальном направлении
о Проекция Страйкер для исследования головки плечевой кости и основания клювовидного отростка:
- Пациент лежит на спине, кассету располагают под пораженным плечевым суставом, ладонь кладется на макушку, пальцами в направлении затылка
Редактор: Искандер Милевски. Дата публикации: 29.5.2019
На данный момент существует много заболеваний суставов. Такая патология очень мучительна для больных. Постоянный дискомфорт, боль и ограничение движений причиняют массу неудобств. Особенно это касается арирозов и периартрозов конечностей.
Плечелопаточный артроз (омартроз)
Частота встречаемости у женщин и у мужчин примерно одинакова. Артрозы бывают первичные и вторичные:
- Первичный артроз развивается в здоровом хряще без видимой причины в основном после 50 лет.
- Вторичный артроз возникает как осложнение другого заболевания и может развиваться в любом возрасте.
Причины развития плечелопаточного артроза различны и до конца не выяснены. С уверенностью можно говорить только о факторах, которые способствуют развитию заболевания. К ним чаще всего относятся:
- Чрезмерная изометрическая нагрузка на сустав.
- Микротравматизация.
- Возрастные изменения.
- Эндокринные расстройства, такие как диабет, микседема, снижение функций половых желез (климакс, менопауза у женщин).
- Наследственность.
- Врожденные дисплазии.
- Перенесенные в прошлом артриты.
- Травмы, нарушающие целостность полное совпадение суставных поверхностей костей (конгруэнтность).

Для этого заболевания нехарактерно острое начало. Оно развивается постепенно, больной отмечает тупые боли в плече, чувство скованности, хруст в суставе. В отличие от ревматоидного артрита, при котором скованность отмечается с утра как минимум на протяжении получаса, при артрозе она быстро проходит. Также боли могут усиливаться в сырую и холодную погоду.
Для постановки диагноза плечелопаточного артроза необходимо провести рентгенологическое исследование и лабораторную диагностику:
- Рентгенологическая диагностика. В ряде случаев определить наличие плечелопаточного артроза можно, только сделав рентгенологический снимок плеча, который позволит определить стадию процесса. Одной из особенностей заболевания является несоответствие симптомов и рентген картины – при значительном поражении сустава больной почти не отмечает боли и наоборот. Такая странность объясняется тем, что сам хрящ болеть не может – в нем нет ни нервных окончаний, ни сосудов. Поэтому боль появляется только тогда, когда процесс начинает распространяться за пределы хряща. Только в этом случае возникает интенсивная боль.
- Лабораторная диагностика.При исследовании крови на биохимию и общий анализ все показатели находятся в пределах нормы. Только в том случае, если артроз имеет вторичный характер, могут присоединяться признаки воспаления.
В процессе постановки диагноза важно отличить плечелопаточный артроз от периартроза или артрита, так как для лечения этих заболеваний используются совершенно разные подходы.
При лечении плечелопаточного периартроза применяются этиотропные, патогенетические и симптоматические схемы:
Уменьшение нагрузки на сустав
Применение стимуляторов образования хрящевой ткани
Медикаментозная терапия: обезболивающие и противовоспалительные препараты, а также их введение в окружающие ткани или внутрисуставно
Миорелаксанты (препараты, устраняющие спазм мышц)
Несколько раз в день необходимо предоставлять покой больной конечности
Сосудорасширяющие средства, которые улучшают питание хряща
Обезболивание физиотерапевтическими методами: тепло (парафин, согревающие компрессы, горячие ванны)
Половые и анаболические гормоны
Ортопедическое лечение: артродез (закрепление сустава в состоянии полной неподвижности), артропластика или протезирование плечевого сустава.
Лечить артроз можно очень долго и безрезультатно, если не выполнять все рекомендации врачей и не изменить свой рацион питания. А при бесконтрольном самолечении ситуация может даже ухудшиться.
Что такое периартроз?
Так называется хроническое заболевание, для которого характерно дистрофическое (нарушение питания) поражение периартикулярных тканей. Это могут быть связки, сухожилия, мышцы или капсула самого сустава.
Очень часто периартрозом и артрозом поражается плечевой сустав. Намного реже заболевание развивается в коленном суставе, и почти никогда – в тазобедренном.
Способствовать появлению периартроза могут быть такие факторы, как нарушение обмена веществ (ожирение, диабет) и нарушения деятельности желез внутренней секреции (менопауза и климакс у женщин).
Характерно развитие периартроза с ведущей стороны (у правшей это правая конечность, а у левшей, соответственно, левая).
Плечелопаточный периартроз
Начиная с 1872г. этот диагноз использовали для описания очень многих разновидностей боли в плече. Через какое-то время врачами было отмечено, что несмотря на схожие симптомы, заболевание вызывается очень разными причинами.
К заболеваниям области плечевого сустава можно отнести дельтовидный, субакромиальный и калькулезный бурситы, тендиниты, и некоторые другие заболевания. Заболевание может развиваться одновременно с омартрозом.
Если заболевание носит первичный характер и при отсутствии профессиональных вредностей у больного, чаще всего выявить причину не удается. При вторичном периартрозе это сделать намного легче.
Спровоцировать появление плечелопаточного периартроза могут:
- Профессиональные вредности.
- Травмы и микротравмы плечевого сустава в прошлом.
- Остеохондроз шейного отдела позвоночника.
- Операции в районе грудной клетки (мастэктомия, удаление лимфоузлов и т. д.).
Чаще всего наблюдается у людей, работа которых состоит в поднятии тяжестей или длительном удержании в одном положении поднятой ведущей руки, а также вращением плеча в значительном объеме. К таким профессиям можно отнести:
- Грузчиков.
- Маляров.
- Кузнецов.
- Каменщиков.
- Ткачих.
- Учителей, которые много пишут на доске.
- Медработников (хирурги, акушеры-гинекологи, медсестры).
- Баскетболистов.

Заболевание развивается постепенно, в течение нескольких месяцев и даже лет. Боли в области плеча сначала несильные, появляются и усиливаются при его вращении, поднятии руки больше чем на 60 градусов. При отсутствии нагрузки боли нет или она незначительна. С развитием заболевания боли нарастают и беспокоят как во время нагрузки, так и без нее, а особенно по ночам.
Они имеют ноющий, сверлящий или грызущий характер, иногда отдают в лопатку и шею. Отмечается положительный симптом Дауборна – при ротации плеча кнутри и боковом отведении руки возникает боль в плечевом суставе.
При осмотре видны незначительный отек и покраснение кожи в области плеча. Прикосновения к пораженному суставу болезненны.
Профессиональный плечелопаточный периартроз имеет хроничскую форму, имеющую периоды обострения и ремиссии (стихания симптомов).
Плечелопаточный периартроз нужно отличать от периартрита, артрита, в том числе и ревматоидного и артозо-артрита.
Для постановки диагноза плечелопаточного периартроза необходимо сделать рентген и провести лабораторную и инструментальную диагностику:
- Рентгенограмма. Для периартроза характерно наличие изменений не в самом суставе, а в тканях, его окружающих. Так, в них отмечаются отложения солей, которые в процессе лечения должны исчезнуть или хотя бы уменьшиться.
- Лабораторная диагностика. В общем анализе крови, а также при биохимических исследованиях не выявляется каких-либо отклонений от нормы.
- Инструментальная диагностика. Исследования пораженной зоны при помощи методов УЗИ и МРТ позволяет с очень высокой долей вероятности поставить диагноз и исключить другие виды заболеваний (разрывы сухожилий, бурситы, тендиниты).

При сильных болях применяют обезболивающие и противовоспалительные препараты. В периартикулярные ткани вводят при помощи уколов анестетики и кортикостероидные гормоны.
Эффективны также аппликации парафином, прогревание.
Не следует прибегать к иммобилизации сустава, поскольку это может привести к развитию стойкой контрактуры.
Только при очень сильных болях позволяется укладывать руку в косыночную повязку, но даже в этом случае необходимо периодически ею двигать.
Тазобедренный периартроз (косксопериартроз, тазобедренный тендобурсит)
Для этого заболевания характерны нарушение питания окружающих сустав тканей и их строения. Имеет подострое начало и рецидивирующее течение с обострениями, которые провоцируются переохлаждением. Для тазобедренного сустава периартроз является большой редкостью, гораздо чаще тут развивается артроз. В основном болеют женщины 30–60 лет.
Для больных тазобедренным периартрозом характерным является наличие в настоящем или прошлом плечелопаточного периартроза.
Основной причиной является перегрузка сухожилия, возникающая из-за атрофии четырехглавой мышцы бедра и статических перегрузок позвоночника. Такие нагрузки могут быть вызваны такими причинами, как длительное сидение или стояние в силу профессиональной деятельности, или же разной длины нижних конечностей.

Существуют разные виды коксопериартроза. Различают кальцифицирующий и некальцифицирующий периартроз. Также существует так называемый синдром пружинящего или щелкающего бедра.
При синдроме щелкающего бедра во время движения слышны сухие щелчки, которые иногда сопровождаются слабой болью. При этом возникает непродолжительное ощущение препятствия, пружинящего движения бедра и перескакивания через барьер.
Коксопериартроз развивается на одной стороне, но в отличие от плечелопаточного периартроза, при тазобедренной локализации боль достигает максимума уже через нескольких дней. Появляется хромота, боли в спине или области поясницы. Больной чувствует усиление боли в момент отрывания ноги от земли. Пациенты жалуются на боль в паху, глубоко в ягодичной области или в задне–наружном отделе бедра.
При этом заболевании ограничиваются все виды движений в суставе: вращение, сгибание и отведение. При осмотре можно увидеть припухлость и покраснение в зоне большого вертела.
Трохантерит необходимо отличить от артроза тазобедренного сустава (коксартроза) и острого коксита. Так как принципы лечения при этих патологиях разнятся, то необходима точная постановка диагноза.
Для того чтобы поставить диагноз, необходимо проведение лабораторных и рентгенологических исследований:
- Рентген. На рентгеновских снимках часто можно увидеть кальцификаты различных размеров. Они располагаются не в самом суставе, а над шейкой бедренной кости. Собственно рентген делается не для подтверждения диагноза периартроза, а для того, чтобы не пропустить развитие артроза.
- Лабораторная диагностика. В общем анализе крови иногда отмечается повышение СОЭ. Все остальные показатели находятся в пределах возрастной нормы. Анализ крови на ревмопробы также не превышает нормальных показателей. Его необходимо сдать для того, чтобы не пропустить развития ревматоидных поражений сустава или мышц его окружающих.
Лечение тазобедренного периартроза направлено на восстановление обменных процессов и кровообращения в тканях. В острый период назначают обезболивающие препараты, а после стабилизации состояния применяют такие методы, как иглоукалывание, ударно-волновую терапию, магнитотерапию, ЛФК, диету, санаторно-курортное лечение.
Рекомендуют также ограничить нагрузку на больной сустав.
Из медикаментозных препаратов при трохантерите назначают противовоспалительные препараты. Если причиной заболевания является инфекция, возможно, врач будет лечить болезнь при помощи антибиотиков.
Профилактика артрозов и периартрозов
Заключается в первую очередь в правильном питании, регулярных, но не чрезмерных физических нагрузках, закаливании и устранении или максимальном уменьшении профессиональных вредностей. Предупреждением вторичных артрозов и периартрозов является лечение основного заболевания.
Читайте также: