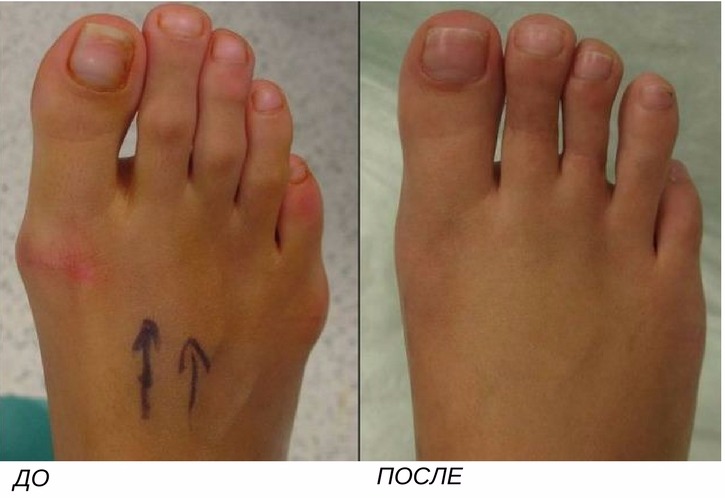
Пластика при деформации пальцев
В литературе можно найти описание более чем 400 методик оперативного лечения халлюс-вальгуса. В прошлом ортопеды боролись с вальгусной деформацией путем хирургического удаления суставных головок, что приводило к серьезному нарушению функций стопы. Поэтому сегодня врачи предпочитают делать менее травматичные операции.
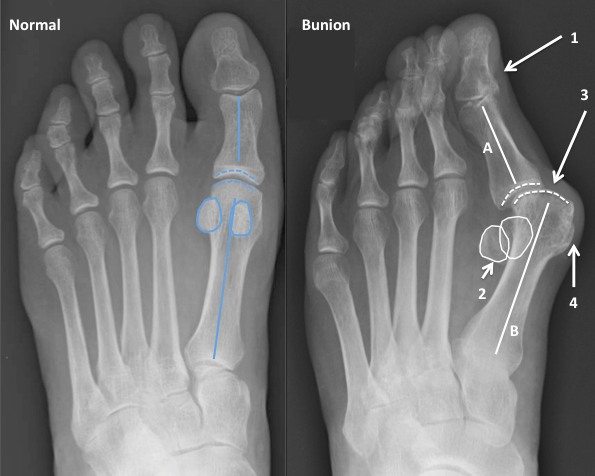
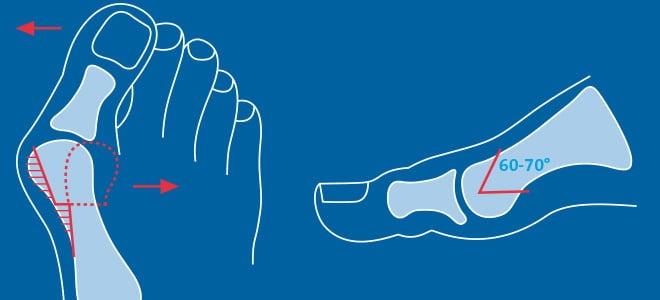
Что такое вальгусная деформация? Вначале Hallux Valgus вызывает искривление только большого пальца стопы. В результате у человека увеличивается нагрузка на головки 2-4 плюсневых костей, что ведет к молоткообразной деформации II-V пальцев. Своевременное хирургическое лечение помогает избежать этого неприятного явления.
Виды операций на стопе
Операции, которые делают при вальгусной деформации, можно условно разделить на малоинвазивные и реконструктивные. Первые менее травматичны, однако эффективны только при экзостозах и начальной деформации. Малоинвазивные хирургические вмешательства выполняют через два-три прокола размером 3-4 мм.
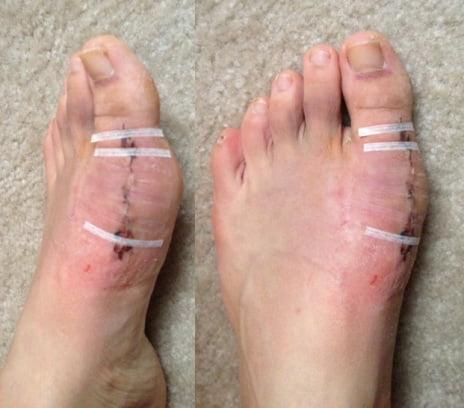
Шрам после вмешательства.
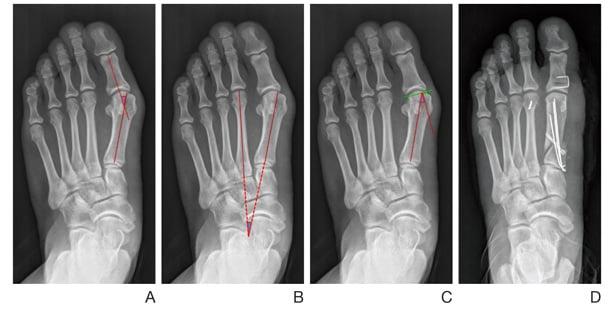
Реконструктивные вмешательства помогают справиться с выраженной вальгусной деформацией, сопровождающейся изменением положения костей стопы. Такие операции более инвазивны и сопряжены с большей травматизацией. Их выполняют через разрез длиной 2-4 см на медиальной поверхности стопы. В ходе хирургического вмешательства врач восстанавливает нормальной положение костей плюсны и фиксирует I плюсне-клиновидный сустав в правильной позиции.
Таблица 1. Виды операций.
| Особенности проведения | Показания | |
| На мягких тканях | Во время операции врач работает только с мышцами, сухожилиями и суставной сумкой. | Hallux Valgus I степени без деформации головки плюсневой кости. |
| На костях | Суть таких хирургических вмешательств заключается в подпиливании костей и/или выполнении остеотомии. | Вальгусная деформация II-III степени. |
| Комбинированные | Подразумевают одновременное удаление костных наростов и пластику связок. | Выраженный Hallux Valgus с нарушением функций стопы. |
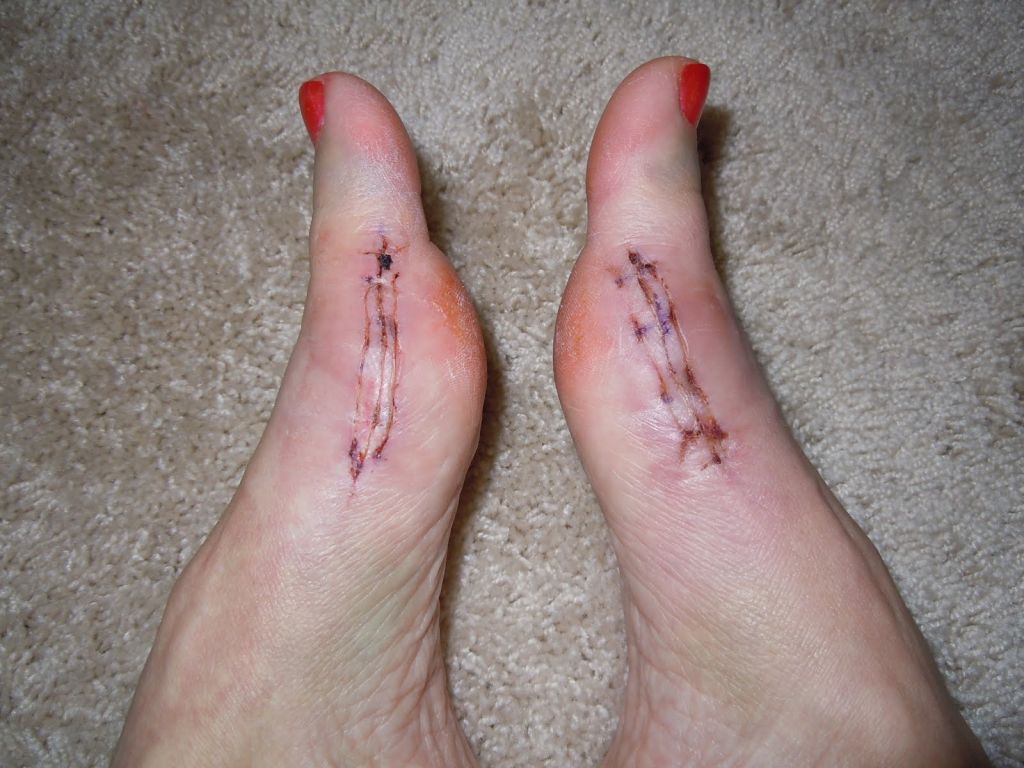
Во время малоинвазивных операций хирург использует микроинструменты, позволяющие выполнять сложные манипуляции со связками и суставной капсулой. При необходимости он подпиливает кости с помощью микрофрез, которые отдаленно напоминают стоматологический инструментарий.
Название хирургических техник
На начальных стадиях болезни врачи стараются делать малоинвазивные операции. После них пациент быстро восстанавливается и уже через 3-4 недели возвращается к привычному образу жизни. При запущенной вальгусной деформации возникает необходимость в более сложных хирургических вмешательствах.
Давайте посмотрим, какие из них чаще всего используют в современной ортопедии.
Наиболее популярна среди всех хирургических вмешательств на мягких тканях стопы. Ее суть заключается в перемещении сухожилия m. adductor halluces на головку I плюсневой кости. Это позволяет сблизить между собой кости плюсны и восстановить нормальный мышечно-сухожильный баланс стопы.
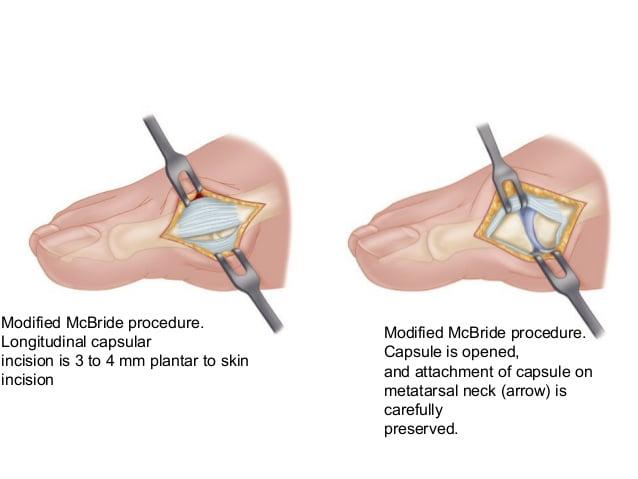
К сожалению, отводящая мышца первого пальца неспособна противодействовать постоянной нагрузке. Именно поэтому частота рецидивов после операции McBride довольно высока. Если человек не устраняет действие провоцирующих факторов – у него вскоре снова развивается Hallux Valgus. Избежать этого помогает ношение ортопедической обуви, отказ от каблуков и тяжелой физической работы.
При ярко выраженных деформациях операцию McBride дополняют остеотомией I плюсневой кости SCARF.
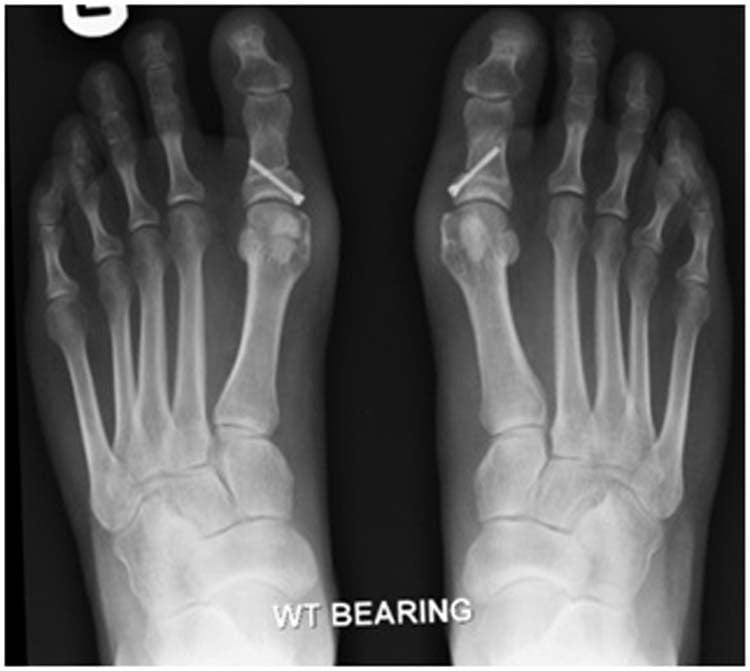
Относится к миниинвазивным операциям. Во время хирургического вмешательства больным выполняют поперечную остеотомию через кожный разрез длиной 1 см. После этого дистальный костный фрагмент смещают в латеральном направлении и фиксируют с помощью специальной спицы.
В ходе операции хирург выполняет V-образую остеотомию. Он перепиливает первую плюсневую кость в области головки, а костные фрагменты соединяет с помощью специальных титановых винтов. Поскольку фиксация очень прочная, в послеоперационном периоде пациент не нуждается в гипсовой иммобилизации.
Отметим, что Chevron-остеотомия эффективна только при незначительной деформации первого пальца стопы. В наше время в ортопедии ее используют все реже. Вместо нее большинство врачей делает Scarf-остеотомию.
Z-образная остеотомия Scarf – это золотой стандарт лечения вальгусной деформации. Она позволяет установить головку плюсневой кости под нужным углом. В ходе хирургического вмешательства врачи также убирают деформацию суставной капсулы и меняют направление некоторых сухожилий.
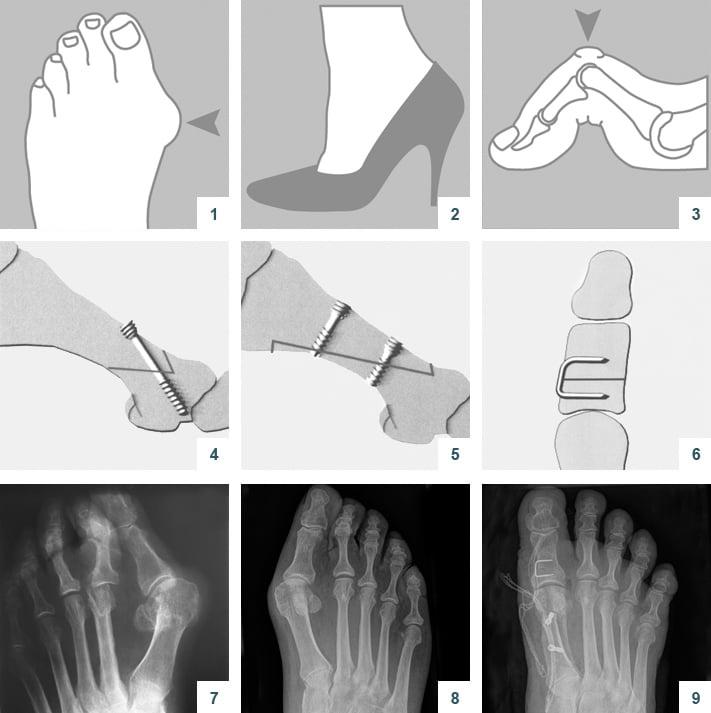
Когда операции Scarf недостаточно – хирурги делают проксимальную клиновидную остеотомию или артродез.
Важно! У большинства пациентов с вальгусной деформацией врачи выявляют костную мозоль (экзостоз). Нарост локализуется на медиальной поверхности головки I плюсневой кости. Как правило, его удаляют во время всех операций, в том числе и малоинвазивных.
Не путайте спиливание костного нароста с остеотомией. Это две совершенно разные манипуляции. Цель первой – убрать косметический дефект, второй – восстановить нормальное функциональное состояние стопы. Помните, что удаление костной мозоли (операция Шеде) не в состоянии излечить вас от Hallux Valgus.
Артродез при вальгусной деформации
Артродезирование – это полное обездвиживание плюсне-клиновидного сустава путем соединения формирующих его костей. Операцию делают лицам с поперечно-распластанной деформацией и Hallux Valgus с гипермобильностью I плюсне-клиновидного сустава.
Тест для выявления патологической подвижности:
- пальцами одной руки удерживайте II-V плюсневые кости;
- второй рукой возьмите I плюсневую кость и попробуйте смещать ее в тыльно-подошвенном направлении;
- посмотрите, насколько сильно вам удалось сдвинуть ее с места;
- смещение кости более чем на один сагиттальный размер большого пальца указывает на наличие гипермобильности.
Артродез – это наиболее травматичная операция, подразумевающая полное удаление плюсне-клиновидного сустава. Ее делают только в крайнем случае, когда другие методы оказываются неэффективными.
Операция молоткообразной деформация пальцев ног
Как известно, на поздних стадиях Hallux Valgus сочетается с молоткообразной деформацией II-V пальцев. Она выглядит непривлекательно и негативно сказывается на функциях стопы. Для ее исправления используют целый ряд хирургических вмешательств.

К ним относятся:
- Закрытая редрессация. Суть методики заключается в насильственном исправлении дефекта нехирургическим путем. К сожалению, редрессация дает незначительный эффект, а после нее нередко возникают рецидивы.
- Тенотомия или транспозиция сухожилий. Операции выполняют на связках стопы. Их умелое пересечение или перемещение позволяет исправить молотообразную деформацию пальцев.
- Резекция костей. Во время хирургического вмешательства врачи иссекают основание средней или головку основной фаланги. Это позволяет избавиться от избыточной костной массы и устранить деформацию.
- Остеотомии Вейля или Уилсона. Напоминают операции Scarf и Chevron, однако выполняются на II-V плюсневых костях. Хирурги рассекают их, после чего фиксируют костные фрагменты титановыми винтами.
В лечении молоткообразной деформации наиболее эффективна остеотомия. Именно ее выполняют в самых тяжелых и запущенных случаях.
Восстановительный период
Вставать с постели пациентам разрешают уже на следующий день после операции. Первое время ходить им разрешают только в туфлях Барука.
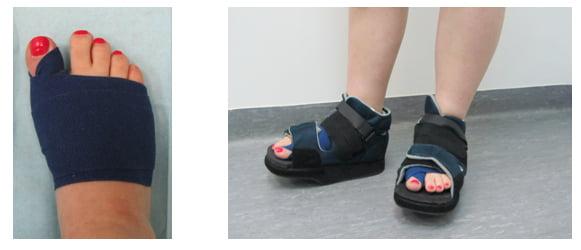
В первые дни после хирургического вмешательства больные находятся под наблюдением лечащего врача. Из стационара их выписывают на 2-3 сутки. Если во время операции человеку накладывали нерассасывающиеся швы – их снимают на 10-14 день.
Что касается обуви, пациентам требуется как минимум 3 месяца носить ортопедические стельки. Надевать каблуки можно лишь спустя полгода после хирургического вмешательства. При этом их высота не должна превышать 6 см.
Цена операции на стопе
Стоимость хирургического лечения зависит от степени деформации, вида и сложности операции, уровня медицинского учреждения и квалификации работающих там специалистов. Удаление экзостоза в Москве стоит от 40 000 до 50 000 рублей. Цены на реконструктивные операции начинаются с 70 000 рублей. Отметим, что в стоимость не входит предоперационное обследование, консультации специалистов, расходные материалы и реабилитация.
Если вы хотите прооперироваться за границей – обратите внимание на Чехию. Лечение там обойдется вам в евро включая реабилитацию. В Германии и Израиле такая же операция будет стоить гораздо дороже.

Пальцы на руках и ногах – это достаточно сложные и многофункциональные инструменты. К несчастью, иногда они оказываются подвержены деформациям, как врожденным, так и приобретенным. Эти деформации могут быть непривлекательны с эстетической точки зрения, либо нарушать функционирование кистей и стоп. В таких случаях и проводятся операции на пальцах рук и ног.
Пластика пальцев рук и ног позволяет устранить как эстетические, так и функциональные деформации
Дефекты пальцев рук и их коррекция
Существует множество возможных дефектов пальцев рук и кистей. И немалое место среди них занимают серьезные заболевания, как врожденные, так и приобретенные. Среди них наиболее широко распространены:
- Стенозирующий тендовагинит
- Ревматоидный артрит
- Контрактура Дюпюитрена
В разных случаях для коррекции дефектов применяются разные методики.
Данное заболевание проявляется в виде нарушения подвижности пальцев, которое развивается из-за воспаления сухожилий. Отек от воспаления не дает сухожилиям нормально скользить по каналу, и в итоге пальцы либо разгибаются с большим трудом и щелкающим звуком, либо не распрямляются вообще. В этом случае под местной анестезией на пальце делается небольшой надрез, сухожилие освобождается, и палец снова становится подвижным.
Это серьезное аутоиммунное заболевание до сих пор имеет невыясненную этиологию. При ревматоидном артрите организм человека сам вызывает в своих суставах хронические процессы воспаления, атакуя их собственными иммунными клетками. При этом суставы деформируются, из-за чего они не могут нормально двигаться. Это может существенно изменить форму пальцев руки.
В данном случае пластика проводится не для лечения заболевания, а для возвращения суставам подвижностей. Под обезболиванием пациенту удаляют некоторые опухшие ткани, а затем снова соединяют сухожилия.
Это неизлечимое наследственное заболевание вызывает у пациента утолщение подкожных тканей человеческой ладони. В итоге ткани сокращаются, а пальцы оказываются скрюченными, и разогнуть их невозможно. Чтобы решить эту проблему, хирург иссекает ткани, подвергшиеся действию болезни. В случае необходимости они заменяются на лоскут кожи, который взят у самого пациента. Поскольку операция требует чрезвычайно точности и долго длится, ее проводят под общим наркозом. Такая процедура позволяет почти полностью восстановить подвижность пальцев.
Врожденные дефекты
Иногда человек рождается с такими дефектами пальцев, как:
- Отсутствие фаланги или пальца
- Срастание нескольких пальцев
- Перепонки между пальцами
- Лишние пальцы – полидактилия
ВАЖНО: Такие дефекты устраняются хирургически, и как правило еще в младенческом возрасте, когда корректировать хрящевые ткани еще легко из-за их мягкости. Если дальше ребенок будет развиваться нормально, то кисть сохранит функциональность, а следы вмешательства даже не будут заметны.
Восстановительная хирургия
Если у пациента полностью или частично отсутствует фаланга или палец руки, то ему потребуется восстановительная операция. Подобное может быть как врожденным дефектом, так и результатом полученной травмы.
Отсутствие пальца не только сильно понижает функциональность кисти, но и значительно портит его эстетику. К счастью, сегодня палец можно восстановить полностью или частично. Если он был случайно отрублен или отрезан, то его можно пришить обратно, а если нужно восстановить отсутствующий палец, то есть возможность провести его трансплантацию с ноги пациента.
Сосудистая хирургия сегодня позволяет приживить палец быстро с полным восстановлением функциональности и чувствительности, при этом сведя вероятность развития каких-либо осложнений к минимуму.
Чтобы провести операцию, требуется очень высока квалификация хирурга и высокотехнологичное оборудование. К счастью, сегодня все это вполне доступно, и провести подобную операцию можно почти в любом областном центре. Кое-где даже применяются лазерные технологии, что сильно ускоряет приживление пальца и позволяет минимизировать кровопотерю.
- Онкологические заболевания, особенно в зоне кистей рук
- Сердечно-сосудистая недостаточность
- Серьезные нарушения в работе печени и почек
- Склонность к образованию тромбов
- Плохая свертываемость крови
- Тяжелые недуги неврологического характера
- Инфекции и вирусы в активной стадии
- Сахарный диабет или тяжелая форма гипертонии
Дефекты пальцев стоп
Пальцы стоп не очень важны с функциональной точки зрения, однако их эстетика может быть важна, особенно для женщин. Как правило, наиболее распространенная проблема именно пальцев на стопах – это их чрезмерная длина, либо изменение формы пальца. Другие проблемы встречаются гораздо реже.
Уменьшение длины пальцев стоп
Существует несколько методик, позволяющих уменьшить длину пальцев на стопах и скорректировать их форму в сторону анатомической. Выбор методики осуществлять должен именно врач, так как это зависит от причины, вызвавшей удлинение пальцев.
- Остеотомия плюсневой кости. Делается, если у пациента аномально длинная плюсневая кость
- Остеотомия фаланги. Делается, если длинная только одна фаланга пальца
- Остеотомия и плюсневой кости, и фаланги. Делается, если палец молоткообразно деформирован, и на нем развился болезненный натоптыш. Такое чаще всего бывает при сильном поперечном плоскостопии
- Артродез проксимального межфалангового сустава . Выполняется, если палец имеет выраженную молоткообразную форму, а также с трудом двигается. Также эту операцию делают тем женщинам, кто будет много носить модельную обувь
Все вышеперечисленные операции достаточно простые и, как правило, не занимают дольше получаса. Делают их как амбулаторно, так и в стационаре – это зависит от индивидуальных особенностей и настроя пациента. Чаще всего уже в день операции пациента отправляют домой.
Деффекты пальцев стоп
ВАЖНО: Современные технологии позволяют проводить операции на стопах с минимальным вмешательством, скрытыми разрезами, и без фиксирования спицами с внешней стороны. За счет этого восстановление происходит быстро и безболезненно. Поскольку операции в первую очередь именно эстетические, после них не остается никаких видимых рубцов.
Пластику пальцев ног, как правило, выполняют под местной и региональной анестезией. Это означает, что онемевшей будет только стопа, а в остальном пациент все будет чувствовать и воспринимать. Как правило, такой меры достаточно для качественного обезболивания. Если же пациент сильно нервничает, то возможно также применение общего наркоза или спинальной анестезии, однако прямой необходимости в этом нет.
Реабилитация и осложнения
Восстановление после пластики пальцев рук и ног будет зависеть от того, насколько сложная проводилась операция. Например, после трансплантации пальца реабилитация может занять несколько месяцев. Если вы будете тщательно соблюдать рекомендации врача, то избежите таких осложнений, как:
- Попадание в рану инфекции
- Плохая заживляемость послеоперационных ран
- Образование гематом и тромбов в сосудах
- Потеря чувствительности прооперированного пальца
- Трудности с подвижностью пальца
- Отторжение пересаженных тканей
- Образование заметных разрастающихся келоидных рубцов
- Кровотечения, расхождения швов
После некоторых наиболее сложных операций потребуется полностью обездвижить кисть, стопу или прооперированный палец. Длительность такой фиксации сможет определить только врач в конкретном клиническом случае.
Чтобы функции пальцев или кисти восстанавливались быстрее, врач обычно назначает пациенту реабилитационные процедуры: электротерапию, массаж и специальную гимнастику. Их можно осуществлять только тогда, когда раны полностью заживут.
После операции могут остаться небольшие шрамы, заметить которые можно только с очень близкого расстояния. Как правило, их стараются спрятать, к примеру, между пальцами, чтобы улучшить эстетический эффект процедуры.
Если оперировалась кисть, то ее функциональность восстанавливается практически на 100%. Но тут все зависит от квалификации и опыта хирурга, так что обращаться нужно только к квалифицированному специалисту, с дипломами и всеми необходимыми сертификатами.
Если проводилась операция на стопе, то две недели загружать передний отел стопы нельзя категорически. Для этого на время после операции пациенту подбирают специальную послеоперационную обувь, разгружающую мыс. Можно обойтись и без обуви, но тогда ходить придется только с опорой на пятку.
Когда пройдут две недели, швы пациенту снимут, и на прооперированный передний отел стопы можно будет давать дозированную нагрузку. Спустя месяц после операции нагрузку разрешают уже полную, и проходит она полностью безболезненно. Иногда к концу дня нарастает отек, но это совершенно нормально в период до четырех месяцев после операции.
Один из разновидностей послеоперационного бандажа
Отзывы о пластике пальцев
В целом можно отметить, что отзывы о данной процедуре весьма положительные. Чаще всего люди прибегают к пластике пальцев ног для уменьшения их длины – к примеру, многие женщины страдают от слишком длинных вторых пальцев стоп. Операция проходит быстро и безболезненно, а восстановление после нее довольно необременительное. Также после операции на две недели часто прописывают больничный, в который нужно сидеть дома и стараться меньше двигаться.
О восстановлении непосредственно пальцев на руках отзывов не очень много, однако в целом они положительные – только некоторые отмечают, что пальцы иногда не приживаются, и приходится прибегать к восстановлению протезами.
Часто задаваемые вопросы о пластике пальцев
Вопрос: Можно ли уменьшить длину пальцев на ногах без операции?
Ответ: Нельзя. Никакие механические аппараты и другие средства не помогают, и требуется проведение хирургической операции.
Вопрос: В каком возрасте ребенку лучше проводить операции на кисти рук для устранения врожденных дефектов?
Ответ: Возраст определяет врач, но часто операции проводятся еще до года, для обеспечения лучшего результата.
Вопрос: Как ускорить заживление пальцев после пластики?
Ответ: Стараться минимизировать движения. Можно пользоваться заживляющими мазями, но очень осторожно.
Вопрос: Можно ли массировать пальцы после пластики?
Ответ: Самостоятельно – ни в коем случае! Массаж можно проводить только после полного заживления, а осуществлять его должен квалифицированный специалист.
Вопрос: Что делать, если отрезало палец на руке?
Ответ: Следует остановить кровотечение, а отрезанный палец пометить в пакет, а затем еще в один пакет с холодной водой и льдом. После этого нужно немедленно ехать со всем этим в больницу и подробно описать врачу, что с вами произошло. С высокой долей вероятности палец удастся вернуть на место.

Если кисти, пальцы рук утратили изящество и правильную форму из-за болезни, имеют врожденные дефекты, выручит пластическая хирургия. Существуют разные виды операций, с помощью которых получится вернуть им приемлемый внешний вид. Хирургам нередко удается почти полностью восстановить и функции пальцев.
Проблемы, которые решает пластическая хирургия рук и пальцев
Оперативное вмешательство может понадобиться в следующих случаях:
- При стенозирующем тендовагините. Патология приводит к тому, что пальцы или один из них постоянно находятся в согнутом положении. Она нарушает не только внешний вид, но и работоспособность кисти, а также приводит к появлению боли, отека.
- При ревматоидном артрите. Аутоиммунное заболевание протекает с воспалением суставов. Они деформируются, придавая пальцам непривлекательный вид, мягкие ткани отекают. Патологические изменения вызывают боль в кистях рук, ими невозможно работать, держать что-либо. Болезнь может согнуть пальцы, оставив в неестественном положении.
- При контрактуре Дюпюитрена. Патология представляет собой утолщение подкожной фасции в области ладони. От этого кисть и пальцы искривляются, так как перетягиваются сухожилия. Под кожей при тяжелой стадии болезни формируются плотные участки, мешающие распрямить ладонь.
- При отсутствии пальца из-за травмы или от рождения. Современная хирургия в состоянии восстановить его из собственных тканей пациента или с использованием протезов.
- При врожденных аномалиях. Иногда ребенок появляется на свет со сросшимися пальчиками. Это называется синдактилией. Чаще она поражает область среднего и безымянного пальцев, они оказываются соединенными иногда не только кожей и мягкими тканями, но и костной. Полидактилия или наличие дополнительного пальца встречается реже. Он обычно состоит из мягких тканей, иногда присутствует кость, но нет суставов.
Эти дефекты оперируются еще в детском возрасте, что позволяет решить проблему с максимальным возвращением функций рук.
Подготовка к операции
Перед плановым вмешательством пациент проходит предварительный этап:
Способы решения проблемы
Вид операции зависит от патологии, ее особенностей и многих других факторов. Врач выберет метод так, чтобы получить максимальный эстетический эффект и восстановить функции кисти и пальцев.
Вмешательство при стенозирующем тендовагините проводится под местным или общим наркозом, это зависит от масштаба проблемы. Хирург выполняет следующие действия:
- после антисептической обработки кожи осуществляет разрез по поперечной складке ладони;
- рассекает измененную связку или удаляет ее центральный участок, освобождая утолщенное сухожилие;
- если нужно, иссекает его аномально увеличившуюся часть;
- рану ушивают и накладывают повязку.
После этого сухожилие получает возможность свободно двигаться, что приводит к распрямлению пальца.
Вернуть пальцам рук прежний вид и подвижность их суставам при ревматоидном артрите можно с помощью эндопротезирования:
через разрез на тыльно-боковой поверхности кисти осуществляется доступ к суставной капсуле;
На более ранней стадии болезни операция включает в себя только иссечение патологических тканей из суставов или вокруг сухожилия.
Рубцовые изменения фасции в зависимости от стадии развития болезни требуют проведения:
- Апоневротомии. При этом контрактура рассекается, в результате чего сухожилия освобождаются и ладонь распрямляется. Операция может быть сделана с помощью иглы или открытым способом.
- Апоневрэктомии. При ней освобождение сухожилий происходит методами тотального или частичного удаления рубцово-измененных тканей.
Операцию для разделения сросшихся пальцев делают в детском возрасте. В ходе вмешательства производят волнообразный разрез, а затем рана сшивается или закрывается кожным лоскутом, взятым с других участков тела. Сложность операции определяется особенностями тканей. Если нужна костная или сухожильно-мышечная пластика, она проводится в несколько этапов.
Лишний сегмент удаляется в ходе операции, которая имеет особенности в зависимости от структуры отростка. Он иссекается:
- без затрагивания основного пальца;
- с его остеотомией;
- с выполнением кожной, сухожильной и костной пластики.
Чаще показан первый вариант вмешательства, так как аномальный участок обычно лишен кости.
Восстановление и уход после коррекции пальцев рук
По завершении любого вида операции начинается период реабилитации. Продолжительность его определяется масштабом изменений. Есть несколько общих моментов в восстановлении:
После минимальных вмешательств реабилитация обычно идет до 3 недель. Пересадка пальца требует для восстановления нескольких месяцев.
Возможные осложнения после коррекции формы рук
Иногда хирургическая операция приводит к проблемам:
- замедленному заживлению тканей;
- кровотечению;
- расхождению швов;
- развитию в ране инфекционного процесса;
- утрате чувствительности руки;
- формированию в прооперированной зоне тромбов и гематом;
- скованности движений пальцев;
- отторжению трансплантированных тканей;
- образованию выраженных рубцов.
Чтобы осложнения не возникли, необходимо тщательно подготовиться к вмешательству, делать его в хорошей клинике и соблюдать режим восстановления.
Многие врожденные и приобретенные дефекты кистей рук устраняются с хорошим эстетическим результатом. Но некоторые приводящие к ним болезни нуждаются и после операции в медикаментозном лечении, профилактике рецидива. А иногда вмешательство приходится повторять.

Некоторые женщины избегают ношения открытой обуви из-за неудачных, по их мнению, пальцев ног. Им в силах помочь эстетическая хирургия. Операция сделает пальцы изящнее, избавит от дефектов, а стопа после нее станет соразмернее.
Причины для проведения пластики
И хотя ступни – не самая заметная часть тела, пациентки стремятся сделать операцию по укорочению чаще по эстетическим причинам. Есть и другие поводы обратиться с проблемой к хирургу:
- невозможность носить обувь на высоком каблуке, открытую или с узкими носами из-за физического дискомфорта,
- постоянная травматизация пальца любыми туфлями,
- врожденные аномалии фаланг, костей, мягких тканей,
- деформации пальцев (молоткообразная, вальгусная), возникающие по разным причинам.
Рекомендуем прочитать о лазерной коррекции вросшего ногтя. Вы узнаете о причинах формирования вросшего ногтя, преимуществах лазерного исправления дефекта, методике проведения процедуры, ее стоимости. А здесь подробнее о том, как исправить кривые ноги у детей и взрослых.
Аппараты и фиксаторы для пальцев ног
Чтобы исправить некоторые недостатки, необязательно сразу оперироваться. Стоит после консультации с врачом испытать консервативные методы, то есть ношение специальных приспособлений. Они подойдут при склонности к формированию вальгусной деформации и на ее начальной стадии. Но главное их предназначение – уберечь стопу от травм в восстановительном периоде после операции.
| Фиксаторы пальцев ног | Краткое описание | Фото |
| Силиконовые фиксаторы | Состоят из перемычки между большим и вторым пальцами, а также защиты первого с наружной стороны. |  |
| Шарнирные приспособления | Фиксируют все отделы стопы в правильном положении, ограничивая движения. Аппараты показаны для ношения после операции. | 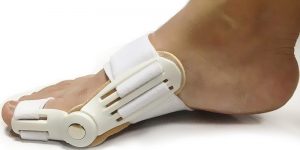 |
| Жесткие фиксаторы | Имеют плотный каркас, поэтому твердо ограничивают перемещение пальцев. Их можно использовать после операции на любом из них. | 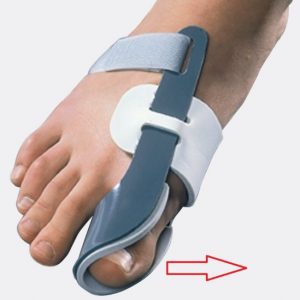 |
В некоторых случаях необходимы не наружные, а внутренние приспособления – титановые винты, биодеградируемые материалы. Практически всегда их используют при операции на большом пальце.
Как проводится пластика по уменьшению
Операцию в большинстве случаев делают под местным наркозом. Может быть использована и общая анестезия или эпидуральная, это зависит от масштаба вмешательства. Есть несколько способов его провести:
- Остеотомия плюсневой кости. Ее рассекают, получив доступ через разрез на коже, затем удаляют часть ткани. После соединения костей винтом рану ушивают.
- Остеотомия фаланги. В данном случае укорачивают только этот участок.
- Сочетанная операция. При ней корректируется плюсневая кость и фаланга пальца.
- Артродез межфалангового сустава. Затрагиваются не только его капсула, но и сухожилия, мягкие ткани. Иногда артродез нужно сочетать с остеотомией фаланги.
О том, как проводится операция по уменьшению длины второго пальца ноги, смотрите в этом видео:
Особенности коррекции большого пальца
Самое сложное вмешательство, как правило, ожидает тех, у кого развилась вальгусная деформация. Именно по этой причине приходится оперировать большой палец:
- разрез делают у его основания со стороны подошвы,
- сустав очищается от бокового нароста,
- удаляется клиновидный участок кости средней фаланги,
- переведенные в нормальное положение составляющие фиксируются винтом.
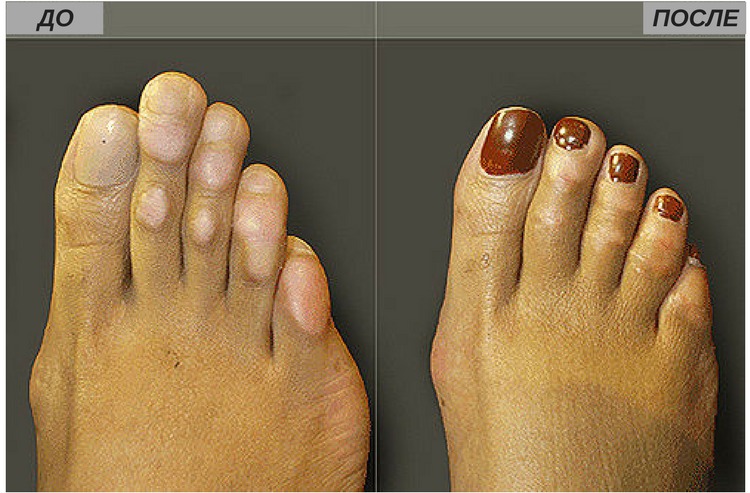
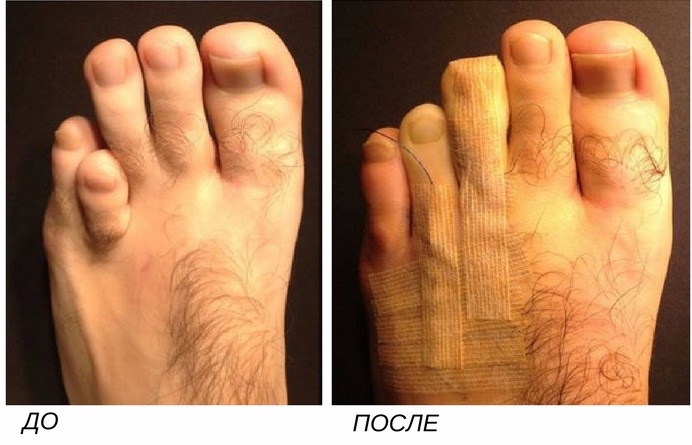
Результат до и после
Эффект операции виден сразу, хотя на стопу накладывают повязку. Изменения бывают следующие:
- пальцы приобретают правильную форму, лишаются дефектов,
- они имеют верное расположение относительно друг друга, не отклоняются в стороны,
- по мере восстановления возвращается подвижность,
- длина уменьшается на 1,5 , 2 см.
Реабилитация после пластики пальцев ног
По завершении операции пациентку ждет период восстановления:
![]()
3 дня нужно больше лежать с приподнятыми ногами,- некоторое время придется принимать обезболивающие,
- 2 недели передвигаться можно только с костылями, ограничивая продолжительность ходьбы,
- швы следует обрабатывать антисептиками,
- их снимают спустя 10 , 15 дней,
- обязательно использовать фиксаторы,
- через месяц можно наступать на ноги, но носить при этом ортопедическую обувь,
- спустя 8 недель допустимо надевать обычные туфли, но без высокого каблука,
- модельную обувь разрешено носить через 3 , 4 месяца.
Возможные осложнения
Операция по укорочению пальцев или устранению их деформации способна вызвать и проблемы:
- кровотечение,
- развитие инфекции в мягких тканях,
- замедленное сращение костей,
- хронический болевой синдром или, напротив, утрату чувствительности из-за повреждения нерва,
- смещение костных участков,
- неудовлетворительный эстетический эффект.
Осложнения возникают чаще по вине пациента, когда он нарушает условия реабилитации. Причиной их могут быть и уникальные особенности организма, и ошибки врача.

Рекомендуем прочитать о пластической хирургии рук. Вы узнаете о проблемах, которые решает пластическая хирургия рук, подготовке к операции, методике ее проведения в зависимости от дефекта, восстановительном периоде, стоимости. А здесь подробнее об оперативном лечении синдактилии.
Частые вопросы пациентов
Пластика пальчиков на ногах, если этот не устранение вальгусной деформации, делается относительно недавно. Поэтому вызывает немало вопросов.
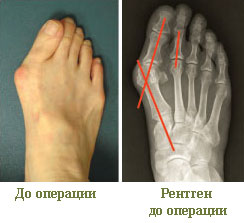
Необходимо сдать общеклинические анализы, сделать ЭКГ, флюорографию и рентген стоп. Прием разжижающих кровь лекарств нужно прекратить за 2 недели до операции, хорошо бы и отказаться от курения.
Если это чисто эстетическое вмешательство, результат останется неизменным навсегда. После исправления вальгусной деформации проблема может вернуться. Но и в этом случае признаки патологии будут не такими выраженными, как первоначально.
Если нужно корректировать 1 палец, это обойдется в 30000 р. и больше. Отдельно оплачивают наркоз и перевязки.
Вмешательство по коррекции пальцев ног у опытного врача продлится меньше 1 часа. Тем не менее, оно является непростым и травматичным. Поэтому при желании сделать операцию, стоит прежде хорошо подумать.
Читайте также: