Питание после операции на лицевой кости
Для многих пациентов проведение синус лифтинга и других вариантов костной пластики является необходимым для последующей имплантации зубов. Остеопластические операции благодаря высокотехнологичному оборудованию и накопленному за последние десятилетия опыту считаются безопасными и сопровождаются низким риском возникновения осложнений. Синус лифтинг и другие разновидности костной пластики являются очень востребованными процедурами, так как у многих пациентов, обратившихся к стоматологу для восстановления зубов, имеется атрофия костной ткани разной степени выраженности.

Чтобы получить ожидаемый хороший результат от проведения манипуляции, важна не только квалификация хирурга, современное оборудование и высококачественные материалы, но и тщательная предоперационная подготовка, а также выполнение всех рекомендаций врача в реабилитационном периоде. Некоторые пациенты пренебрегают советами и назначениями стоматологов в период реабилитации, так как считают, что после выполнения костной пластики проблема решена в полном объеме и можно возвращаться к привычному образу жизни, в том числе и к любимым блюдам и напиткам. Однако прием пищи после синус лифтинга и костной пластики является важной частью успешной реабилитации, поэтому необходимо знать, как правильно питаться после проведенного в ротовой полости оперативного вмешательства.
Чего ожидать после проведения операции
Чтобы понять, какой образ жизни придется вести и что можно кушать после синус лифтинга или любой другой остеопластической операции, важно узнать, какие изменения произойдут в ротовой полости после операции. Выделяют два основных подхода к выполнению синус лифтинга – открытый и закрытый, при этом закрытый считается менее травматичной и более просто процедурой. Однако важно понимать, что даже при малоинвазивном вмешательстве с минимальной травматизацией здоровых тканей, в ротовой полости все равно произойдут некоторые изменения.

Открытый синус лифтинг несмотря на свою эффективность и надежность сопровождается травматизацией тканей десны при разрезе и требует наложения швов по окончанию процедуры. При закрытом синус лифтинге доступ к костной ткани производится без разрезания десны, однако проделывание небольшого отверстия и вживление импланта все равно сопровождается травматизацией близлежащих тканей и является стрессом для организма. Определенные ограничения в питании после синус лифтинга необходимы из-за физиологической реакции организма на повреждение. После выполнения костной пластики в норме у пациента могут наблюдаться:
- Небольшой отек в зоне проведения манипуляции;
- Болевые ощущения (чаще всего ноющего, не ярко выраженного характера);
- Незначительные сукровичные выделения из раны;
Вышеперечисленные явления считаются физиологичными и легко устраняются при помощи симптоматической терапии противовоспалительными и обезболивающими лекарственными средствами. Если же у вас развился значительный отек в месте проведения вмешательства, отмечается кровотечение или сильная боль, то необходимо срочно обратиться к врачу, так как это может свидетельствовать о начавшихся осложнениях.
Почему правильно питаться так важно
Некоторые пациенты после проведения операции легкомысленно относятся к реабилитационному периоду, в том числе и к приемам пищи. Однако правильное, полноценное питания после проведения даже небольшого хирургического вмешательства играет исключительно важную роль для выздоровления и полноценного восстановления поврежденных тканей. Правильные приемы пищи после синус лифтинга и костной пластики важны, во-первых, для предотвращения осложнений и комфортного самочувствия пациента, а в-вторых, для нормальной регенерации костной ткани, без которой не стоит надеяться на хороший результат от лечения.

После выполнения синус лифтинга и костной пластики пациенты сталкиваются с дискомфортом различной степени выраженности. Болезненность и отечность тканей десны напоминают о себе как во время разговора, так и во время приемов пищи. Поэтому в раннем послеоперационном периоде очень важно, чтобы пища не раздражала слизистую оболочку ротовой полости, не требовала значительных жевательных нагрузок, которые могут усилить дискомфорт и болевые ощущения.

Кроме того, что неправильная пища и напитки негативно сказываются на комфортном состоянии пациента, так еще она повышает риск развития различных неприятных осложнений. Например, блюда, раздражающие слизистую оболочку, способствуют увеличению отечности и замедляют нормальное заживление швов.
В тех случаях, когда пища слишком грубая и требует усиленного пережевывания, могут еще больше травмироваться поврежденные ткани, что впоследствии грозит развитием воспаления и инфекционных осложнений.

В период реабилитации кроме заживления поврежденных при процедуре тканей происходит также регенерация и стабилизация кости. В зависимости от использованного остеопластического материала сроки полной регенерации костной ткани различаются между собой, однако в среднем для этого необходимо около 6 месяцев.
Именно для своевременного и полного восстановления костной ткани необходимо придерживаться правильного питания на протяжении всего реабилитационного периода. Пища должна быть богатой витаминами, минералами и микроэлементами, которые обеспечат разрастание и прочность костной ткани.
От чего следует воздержаться
Существует ряд ограничений в пище, которых нужно придерживаться после костной пластики, особенно на первых порах. В первую очередь следует исключить из рациона все то, что плохо влияет на тонус сосудистой стенки и может способствовать развитию кровотечения в послеоперационном периоде, а именно:
- Кофе, крепкий черный чай;
- Алкогольные напитки;
- Никотин;
Вышеперечисленные напитки и сигареты особенно важно исключить в первые два-три дня после проведения вмешательства. Это объясняется тем, что в раннем послеоперационном периоде воспалительная реакция выражена наиболее сильно, и не нужно создавать дополнительную нагрузку на кровеносные сосуды. Кроме этого, из рациона следует исключить острые, пряные блюда, газированные напитки.

Все они оказывают раздражающее воздействие на слизистую оболочку ротовой полости и способствуют усилению неприятных ощущений в послеоперационном периоде и замедлению процесса заживления тканей. Что касается консистенции пищи, то строгие ограничения актуальны только в раннем послеоперационном периоде (первые 7-10 дней). Необходимо исключить грубую, волокнистую, жесткую пищу, требующую больших жевательных нагрузок.
Как питаться в первые дни после операции
Поскольку костная пластика является дорогостоящей процедурой, то очень важно правильно вести себя после проведения операции. Питание в первую неделю после вмешательства должно быть легкоусвояемым и разнообразным. Первые 2-3 часа после процедуры кушать нельзя, в это время полностью заканчивается действие местной анестезии и начинает проявлять себя дискомфорт. Чтобы устранить неприятные ощущения нужно прикладывать завернутый в плотную ткань лед к щеке на стороне проведения вмешательства. 
Чтобы не раздражать и не травмировать десна в первые дни после операции лучше отдавать предпочтение овощным, мясным, рыбным бульонам (выбирайте нежирные сорта мяса, рыбы или птицы), супам-пюре. Гарнир и мясные блюда предварительно нужно пропускать через блендер, чтобы они приобрели нежную консистенцию, которая не будет раздражать слизистую ротовой полости. Важно не использовать большое количество соли для приготовления блюд, а также полностью исключить специи и другие усилители вкуса. Также пища должна быть комнатной температуры, слишком горячие и холодные блюда употреблять не рекомендуется.
Питание после заживления травмированных тканей
После того, как воспалительный процесс и отек исчезнут и вам снимут швы, рацион можно разнообразить. Предпочтение также лучше отдавать неострой, теплой пище, однако вместо обработки блендером можно мелко нарезать мясо или овощи. Мясо должно быть мягким, поэтому лучше исключить жесткую говядину или свинину. Овощи также лучше тушить или готовить на пару, чтобы их было легче пережевывать.

Жевать необходимо на противоположной от области проведения операции стороне. Нельзя употреблять твердые продукты, такие, как орехи сухарики, сырая морковь и другие. Рацион должен быть разнообразным и служить источником витаминов и микроэлементов. По мере регенерации кости нужно постепенно приучать ее к жевательным нагрузкам. Стоматолог расскажет, когда и как нужно это делать.
Какие вещества необходимы после вмешательства
Процесс восстановления костной ткани является сложным и требует непрерывного поступления в организм определенных веществ. Особенно важен для регенерации витамин Д3, кальций и аскорбиновая кислота. Стоматологи часто назначают комплексные препараты, содержащие кальций и витамин Д3 для стимуляции восстановления кости. Однако не следует забывать, что эти ценные биологически активные вещества также можно получить из продуктов питания. В рационе человека, перенесшего костную пластику, обязательно должны присутствовать молоко, кисломолочные продукты, сыры. Также важны регулярные прогулки на свежем воздухе, так как витамин Д3 можно получить природным путем под воздействием ультрафиолета.

Витамин С также является важным регулятором восстановительных процессов в организме. Поступление этого вещества в нужных дозах необходимо для поддержания иммунитета и профилактики инфекционных осложнений в послеоперационном периоде. Также этот витамин обладает антиоксидантными свойствами, что очень важно при наличии воспалительного процесса. Следует отметить, что достаточное количество аскорбиновой кислоты необходимо для здоровья зубов и десен. При нехватке этого вещества отмечается повышенная кровоточивость и проблемы с деснами, что впоследствии может привести к преждевременной утрате здоровых зубов.

Кроме необходимости в кальции, витамине С и Д3 для полноценного восстановления нужны и остальные витамины. Поэтому в повседневном рационе должно быть достаточное количество свежих овощей, фруктов и зелени. В некоторых случаях стоматолог может дополнительно назначить поливитаминные препараты.
На что еще следует обратить внимание
Правильное питание является важной составляющей успешной реабилитации, однако важно обращать внимание и на другие ключевые моменты. Например, следует помнить о правильной гигиене ротовой полости, в том числе и после приема пищи. В раннем послеоперационном периоде врачи рекомендуют полоскать ротовую полость специальными препаратами, представляющими собой раствор, обладающий противомикробным и успокаивающим эффектом. После еды нужно тщательно ополаскивать ротовую полость антисептиком, что позволит не только убрать остатки пищи, но и является профилактикой инфицирования послеоперационной раны.

Гигиеническая чистка зубов после каждого приема пищи не требуется, однако зубы все равно необходимо чистить утром и вечером. При соблюдении правильного питания, исключении из рациона плохо влияющих на процесс заживления блюд и регулярной гигиене ротовой полости реабилитационный период после остеопластических операций протекает легко и без осложнений. Следуйте рекомендациям вашего врача, регулярно проходите профилактический осмотр и обязательно принимайте все назначенные лекарства в раннем послеоперационном периоде. После полноценного восстановления костной ткани, имплантации и протезирования зубов вы сможете вновь наслаждаться любимыми блюдами без вреда для своего здоровья.

Левин Дмитрий Валерьевич
Главный врач Центра Приватной Стоматологии "Доктор Левин", кандидат медицинских наук, врач высшей категории
- Задать вопрос
- Записаться на консультацию
Ежедневный гигиенический уход за ротовой полостью является залогом здоровья зубов и десен, а также пищеварительной системы. Особенно важно помнить об…
Согласно действующему законодательства Российской Федерации, больничный лист, он же листок нетрудоспособности, выдается только застрахованным гражданам РФ и зарегистрированным лицам, проживающим…
Lift-Control Это система инструментов для подъема кости, простого и надежного выполнения всех видов реконструктивных мер относительно кости, связанных с подъемом…
Чтобы понять, почему происходит расхождение швов после синус лифтинга и костной пластики, сначала нужно разобраться в методах оперативного вмешательства. Синус…
Все права защищены. Без согласования с автором перепечатка и использование для контента веб-сайтов запрещены. 4 часть ГК РФ. Статья 1274. Цитирование в разумных пределах допускается с обязательным указанием имени автора и источника заимствования с обязательной Активной ссылкой. Imperitia pro culpa habetur (Незнание закона не является оправданием).
Перспектива хирургического вмешательства пугает многих: операции сопряжены с риском для жизни, а еще страшнее — ощутить себя беспомощным, потерять контроль над собственным телом, доверившись врачам на время действия наркоза. Между тем, работа хирурга — лишь начало пути, ведь результат лечения наполовину зависит от организации восстановительного периода. Медики отмечают, что залог успеха — в правильном настрое самого пациента, который готов работать над собой в тесном сотрудничестве со специалистами.





Особенности послеоперационной реабилитации
У восстановительной терапии много целей. К ним относятся:
- предупреждение возможных осложнений операции;
- снятие болей или ограничений в подвижности;
- ускорение выздоровления и психологическое восстановление после заболевания;
- возвращение пациента к активной здоровой жизни.
Дело в том, что восстановление больных после операций — это полноценная система медицинских мероприятий, разработкой которой занимается целая наука, реабилитология. Цивилизованный мир уже давно отказался от идеи предоставлять больным полный покой на долгое время после операции, ведь такая тактика усугубляет состояние пациента. К тому же с внедрением в медицинскую практику малоинвазивных операций, акцент реабилитации сместился с заживления кожных покровов в области рубца на восстановление полноценной работы организма уже на вторые–третьи сутки после вмешательства.
Не стоит в период подготовки к операции зацикливаться на мыслях о самом вмешательстве, это приведет к лишним переживаниям и страхам. Реабилитологи советуют заранее обдумать, что вы будете делать, придя в сознание, в первые сутки после операции. Полезно взять с собой в больницу плеер, книгу или планшетный компьютер с любимым фильмом, которые помогут вам отвлечься от неприятных ощущений и настроиться на позитивный лад.
Особенно важна грамотная организация восстановительного периода после операции для пожилых больных, которые тяжелее переносят хирургические вмешательства. В их случае ощущение беспомощности и вынужденного ограничения подвижности часто перерастает в тяжелую депрессию. Люди в возрасте иногда до последнего терпят боль и дискомфорт, стесняясь жаловаться медицинскому персоналу. Негативный психологический настрой мешает выздоровлению и приводит к тому, что после операции пациент уже никогда не оправится окончательно. Поэтому задача родственников — заранее подумать о том, как будет проходить реабилитационный период, выбрать подходящую клинику и врача, ответственного за быстрое восстановление и хорошее самочувствие пожилого человека.
Продолжительность восстановления после хирургического лечения зависит от многих факторов. Самый существенный из них — характер операции. Так, даже человеку с крепким здоровьем после небольшого вмешательства на позвоночнике потребуется как минимум 3–4 месяца, чтобы вернуться к полноценной жизни. А в случае обширной полостной операции на брюшной полости пациенту на протяжении нескольких лет придется придерживаться строгой диеты, чтобы предотвратить образование спаек. Отдельный разговор — операции на суставах, которые часто требуют многочисленных сеансов физиотерапии и лечебной гимнастики, направленной на возвращение утраченных функций и подвижности конечности. Ну а после экстренных вмешательств при инсульте или инфаркте пациенту иногда приходится восстанавливаться многие годы, чтобы вернуть себе способность к самостоятельности и труду.
Сложность операции — далеко не единственный критерий продолжительности реабилитации. Врачи обращают особое внимание на возраст и пол пациента (женщины, как правило, восстанавливаются быстрее, чем мужчины), наличие сопутствующих заболеваний, вредных привычек и уровень физической подготовки до операции. Немаловажна и мотивация человека к выздоровлению — поэтому в хороших реабилитационных центрах наряду с врачами работают психологи.
В арсенале восстановительной терапии — впечатляющее количество методов, каждый из которых имеет свои сильные и слабые стороны. Большинству пациентов в послеоперационный период рекомендуют использовать комбинацию из нескольких назначений, попутно фиксируя, что именно приносит большую пользу для здоровья в каждом конкретном случае.
Реабилитация — сложный процесс, однако не стоит заранее считать его невыполнимой задачей. Эксперты признают, что главное внимание следует уделить первым месяцем послеоперационного периода — своевременное начало действий по восстановлению больного поможет ему выработать привычку работать над собой, а видимый прогресс станет лучшим стимулом к скорейшему выздоровлению!
После распада СССР навыки и достижения отечественной реабилитологии были во многом утрачены. И лишь в последнее десятилетие врачи вновь обратили внимание на важность восстановительной медицины. Без квалифицированной помощи специалистов качественная реабилитация невозможна, она подобна самолечению, которое редко оказывается эффективным. Поэтому нельзя игнорировать вопрос о долечивании пациента после операции — выбор условий для реабилитации столь же важен, как и выбор хирурга и больницы.
На сегодняшний день существует три основных формата для прохождения реабилитации:
- Реабилитационные отделения при медицинских учреждениях. В некоторых государственных и частных медицинских центрах работают кабинеты или целые отделения для реабилитации. Направление туда можно получить после лечения в стационаре по полису ОМС или в виде дополнительной платной услуги. К сожалению, такой формат обычно не предполагает широкого спектра методов восстановительной терапии и работает по амбулаторному принципу (пациент приезжает на занятия самостоятельно).
- У чреждения санаторно-курортного долечивания. Как правило, такие здравницы располагаются на берегу моря или поблизости от лечебных грязей или минеральных источников. Это — хороший вариант, чтобы провести отпуск с пользой для здоровья и улучшить свое состояние при хронической болезни. Однако не всегда при санатории качественно организована система послеоперационной реабилитации: работа с больными поставлена на поток, отсутствует индивидуальный подход, а высокая стоимость поездки и лечения приводит к тому, что многие пациенты не имеют возможности остаться на курорте продолжительное время.
- Специализированные центры восстановительной медицины. Эти медицинские учреждения обычно расположены вблизи от городов, но в экологически чистых зонах. Часто там есть все условия для продолжительного пребывания больного, а персонал может при необходимости взять на себя круглосуточную заботу о пациенте, если его родственники по каким-то причинам не могут остаться в центре на весь период реабилитации. Специалисты таких учреждений подготовлены для взаимодействия с пациентами разного возраста, перенесшими операции или тяжелые заболевания. Сегодня такая форма реабилитации признана оптимальной и при этом по стоимости не превосходит лечения в санаториях или отделениях частных клиник.
Переломы костей лица появляются по ряду причин, чаще всего связанных со спортом. Они могут быть следствием контакта между спортсменами (удары головой, кулаком, локтем), контакта со снаряжением и оборудованием (мяч, шайба, руль, гимнастическое оборудование) или контакта с окружающей средой или препятствиями (деревья, стены). В некоторых видах спорта (футбол, бейсбол, хоккей) отмечается высокий процент травм лица.
Переломы костей лица
Лицевой отдел черепа имеет сложную структуру. Он состоит из лобной кости, скуловых, орбитальных костей, носовых, верхнечелюстных и нижнечелюстных и других костей. Часть из них располагается глубже в лицевой структуре. К этим костям прикрепляются мышцы, обеспечивающие процессы жевания, глотания и речи.
Одним из самых распространенных переломов лицевых костей является перелом носа. Также может произойти травмирование других костей. Может оказаться сломана как одна кость, так и несколько. Множественные переломы чаще возникают в результате автомобильной или другой аварии. Переломы могут быть односторонними (встречаются с одной стороны лица) или двусторонними (с обеих сторон лица). Ниже можно увидеть на фото переломы лицевых костей.
Является ли такая травма серьезной проблемой
Некоторые типы переломов костей лицевого скелета относительно незначительны, другие же могут нанести серьезный вред и даже быть опасными для жизни. Вот почему важно проводить правильную диагностику и лечение, прежде чем могут возникнуть серьезные осложнения.
Лицевые нервы и мышцы, ответственные за ощущения, мимику и движения глаз, расположены вблизи костей лица. В непосредственной близости находится мозг и центральная нервная система (ЦНС). Переломы лицевых костей могут привести к повреждению черепных нервов в зависимости от конкретного типа и местоположения перелома. Переломы орбитальной кости (глазницы) могут привести к проблемам со зрением. Переломы носа могут затруднить дыхание или восприятие запахов. Кроме того, переломы челюстных костей могут вызывать проблемы с дыханием или затруднять прием пищи и речь.
При возникновении травмы лицевых костей пострадавший должен немедленно обратиться за медицинской помощью.
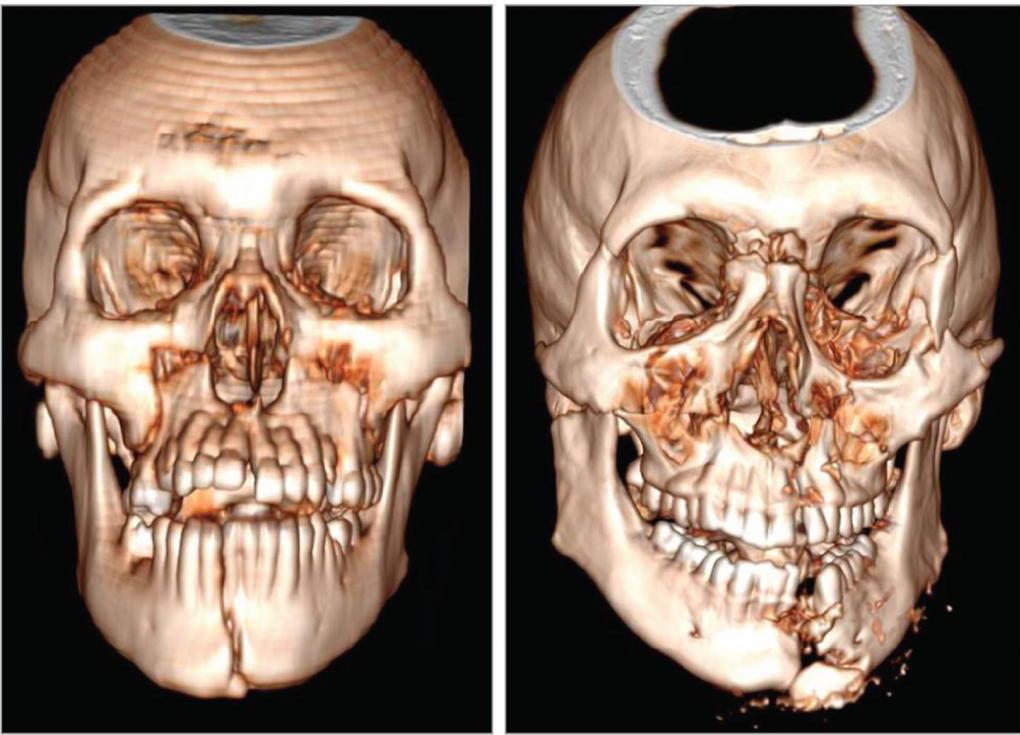
Виды переломов
Существует несколько основных типов переломов костей лицевого отдела черепа. Их классифицируют по разным основаниям, в частности по их локализации. Для переломов костей лицевого скелета МКБ 10 включает рубрикаторы, которые определяют характер повреждения в зависимости от типа травмы: он может быть закрытым, открытым или неопределенного типа.
По степени тяжести переломы лицевых костей делят на 4 группы:
- при переломе первой степени кожа повреждается осколком изнутри;
- при переломе второй степени отмечается наличие поверхностной раны кожи и мягких тканей, небольшое засорение раны;
- при переломе третьей степени наблюдаются массивные мягкотканые травмы, которые могут сопровождать травмы магистральных сосудов и периферических нервов;
- при переломе четвертой степени отмечается субтотальная или тотальная ампутация сегментов.
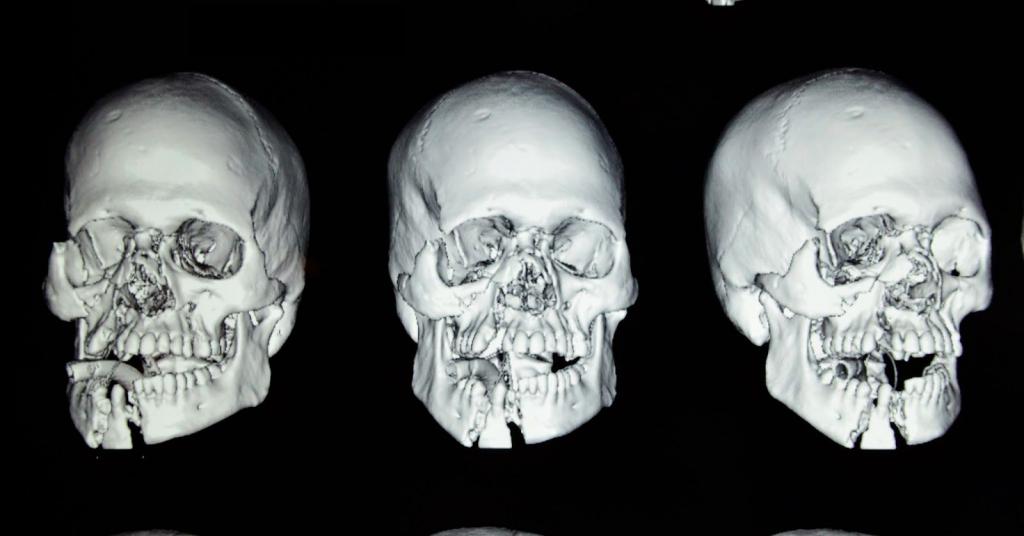
Переломы носовой кости
Этот тип является наиболее распространенным. Носовая кость состоит из двух тонких костей. Для того чтобы сломать носовые кости, требуется меньше усилий, чем при переломе других костей, так как они достаточно тонкие. При переломе нос, как правило, выглядит деформированным, появляются болевые ощущения. Отек может затруднить оценку повреждения. Носовые кровотечения и кровоподтеки вокруг носа являются распространенными симптомами при этой травме.
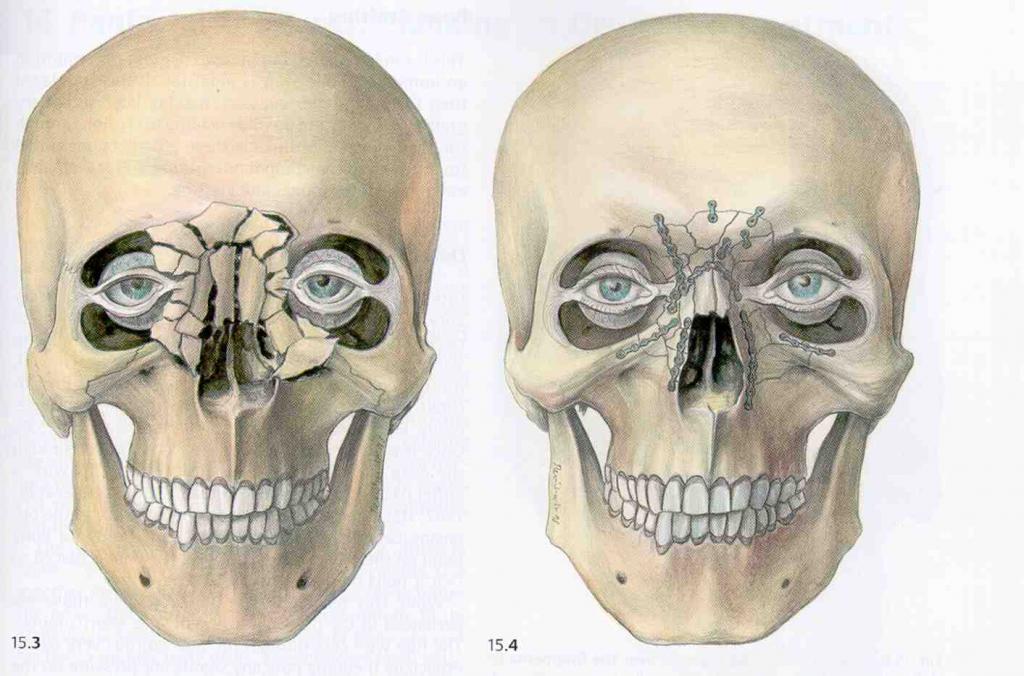
Переломы лобной кости
Лобная кость - основная кость в области лба. Перелом чаще всего встречается в середине лба. Именно там кости самые тонкие и самые слабые. Повреждение может привести к тому, что кость будет вдавлена внутрь. Для того чтобы сломать лобную кость, требуется значительная сила, поэтому часто эта травма может сопровождаться другими травмами лица, черепа или неврологическими повреждениями. Это может вызвать ликворею (истечение спинномозговой жидкости), травмы глаз и повреждение носового канала.
Переломы скуловых костей
Скулы прикрепляются в нескольких точках к верхней челюсти и костям черепа. При их переломах возможны также травмы близлежащих костей, в частности, повреждение пазух верхней челюсти. В результате травмы может сломаться скуловая кость, скуловая луга, или то, и другое одновременно.
По отзывам самих пациентов, такие переломы часто вызывают асимметрию лица. Переломы скуловой кости составляют большую часть переломов челюстно-лицевых костей.
Орбитальные переломы
Существует три основных типа таких травм:
- Перелом орбитального обода (внешнего края), самой толстой части глазницы. Потребуется большая сила, чтобы сломать эту кость. Такой перелом может сопровождаться повреждением зрительного нерва.
- Перелом обода, распространяющийся на нижний край и дно орбиты. В этом случае наблюдается перелом лицевой кости под глазом.
- Перелом самой тонкой, нижней части глазницы. В этом случае орбитальный обод остается неповрежденным. Глазные мышцы и другие структуры могут быть травмированы. При такой травме возможно ограничение подвижности глазного яблока.

Переломы костей средней зоны лица
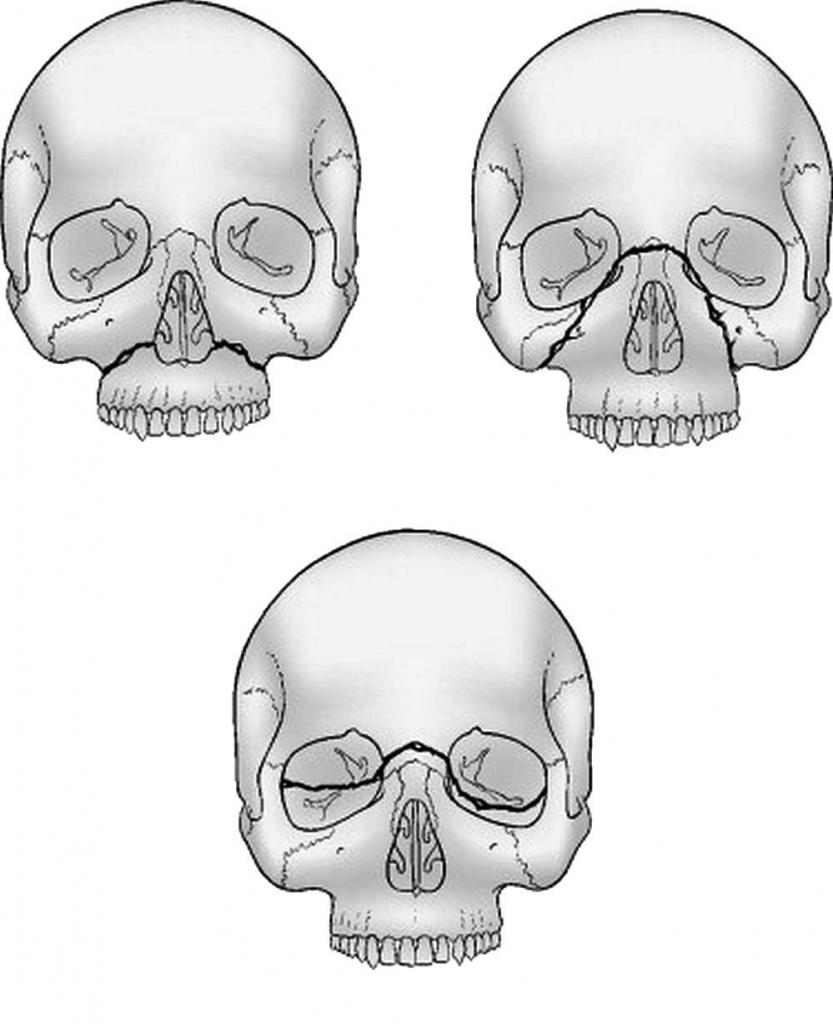
При тупых травмах часто возникают переломы вдоль трех линий, проходящих по стыкам костей, в наиболее тонких и слабых местах, а также там, где располагаются физиологические отверстия. Согласно классификации Ле Фор, выделяют три основных типа переломов, но могут встречаться и их вариации:
- Перелом Ле Фор I. При такой травме ломается скуловая кость и верхняя челюсть, они полностью разъединяются с другими костями черепа. Часто сопровождается переломом основания черепа.
- Перелом Ле Фор II. Линия разлома проходит от нижней части одной щеки, под глазом, через нос и к нижней части другой щеки.
- Перелом Ле Фор III. В этом случае отламывается альвеолярный отросток, Линия разлома проходит через носовое дно и верхнечелюстные пазухи. При такой травме повреждается верхнечелюстной нервный узел.
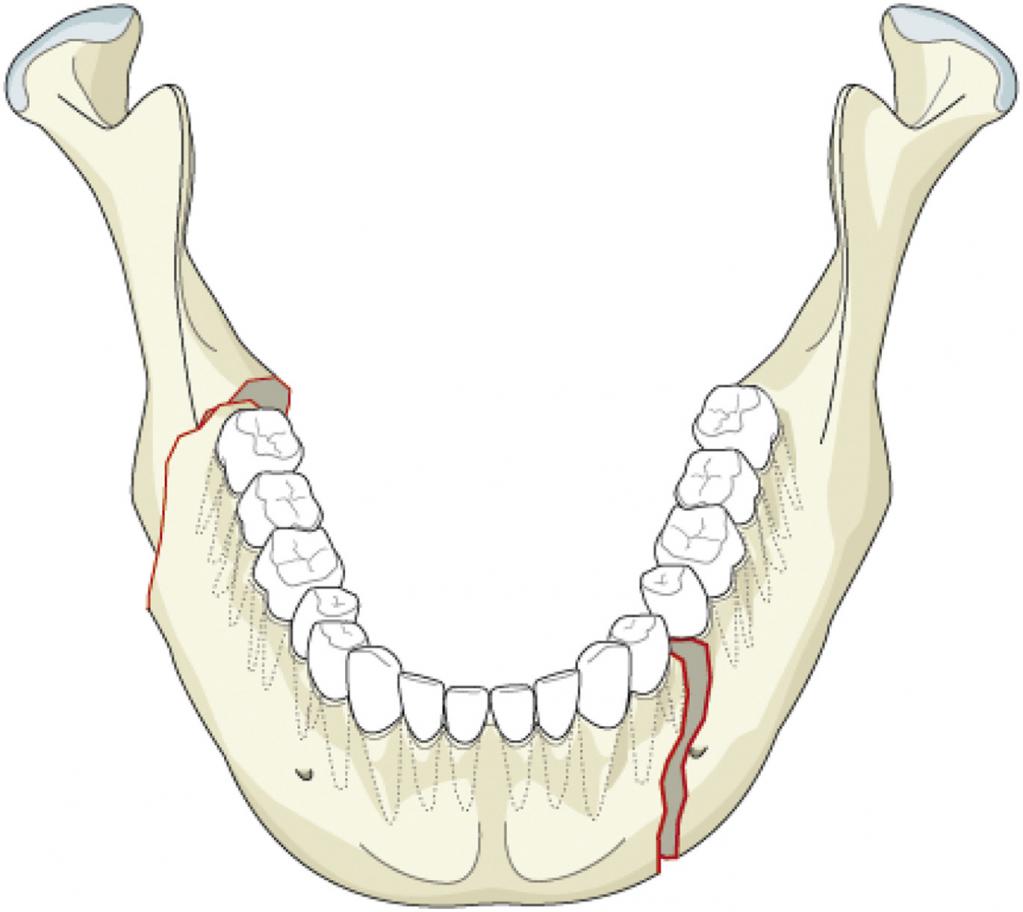
Травмы нижней челюсти
При переломах нижней челюсти чаще всего повреждаются угол нижней челюсти, мыщелковый и суставной отростки, подбородочный отдел. По локализации выделяют переломы тела и ветви нижней челюсти.
Причины
Переломы костей лица возникают по самым разным причинам:
- дорожно-транспортные происшествия;
- спортивные травмы;
- несчастные случаи, в том числе на рабочем месте;
- падения с высоты;
- падения со стоящего или движущегося транспортного средства;
- увечья, нанесенные каким-либо предметом или другим человеком;
- огнестрельные ранения.
Симптоматика
При любом переломе появляются боль, синяки и отеки. Большая же часть симптомов зависит от места перелома.
При переломе нижней челюсти наблюдаются:
- обильное слюноотделение;
- проблемы с глотанием;
- изменение прикуса;
- изменение цвета кожных покровов;
- смещение челюсти.
При переломе верхней челюсти возможны:
- носовое кровотечение;
- отеки под глазами и на веках;
- вытягивание лица.
Симптомы перелома носа могут включать:
- обесцвечивание под глазами;
- блокировку одной или обеих ноздрей или смещение перегородки;
- искривление носа.
Симптомы орбитального перелома:
- размытое, ухудшенное или двойное зрение (диплопия);
- затруднения при перемещении глаз влево, вправо, вверх или вниз;
- распухший лоб или щека или опухоль под глазами;
- впалые или выпуклые глазные яблоки;
- покраснение белков глаз.
Оказание первой помощи
До того как пострадавший будет отправлен к врачу, ему необходимо оказать первую медицинскую помощь. На место травмы необходимо положить холод. Нельзя самостоятельно вправлять смещенные фрагменты костей. В этом случае можно наложить повязку и доставить пострадавшего в медицинское учреждение.
Диагностика
Прежде всего определяется наличие каких-либо опасных для жизни травм. Врач должен проверить, блокирует ли что-либо дыхательные пути или носовые проходы, оценить размер и реакцию зрачка, определить, есть ли какие-либо повреждения центральной нервной системы.
Затем врач выясняет, как и когда произошла травма. Пациент или его представитель должен предоставить информацию о том, есть ли какие-то другие медицинские проблемы, например, хронические заболевания, предыдущие травмы лица или операции. После этого проводится физический осмотр лица на наличие признаков асимметрии и повреждения двигательных функций.
Для диагностики может потребоваться КТ-сканирование.
При переломе носа рентген может не потребоваться, если отек ограничен мостом носа, пациент может дышать через каждую ноздрю, нос прямой, и на перегородке нет сгустка крови. В противном случае проводится рентгенография.
Также врач может направить на компьютерную томографию (КТ), чтобы определить точное местоположение и тип перелома или переломов.
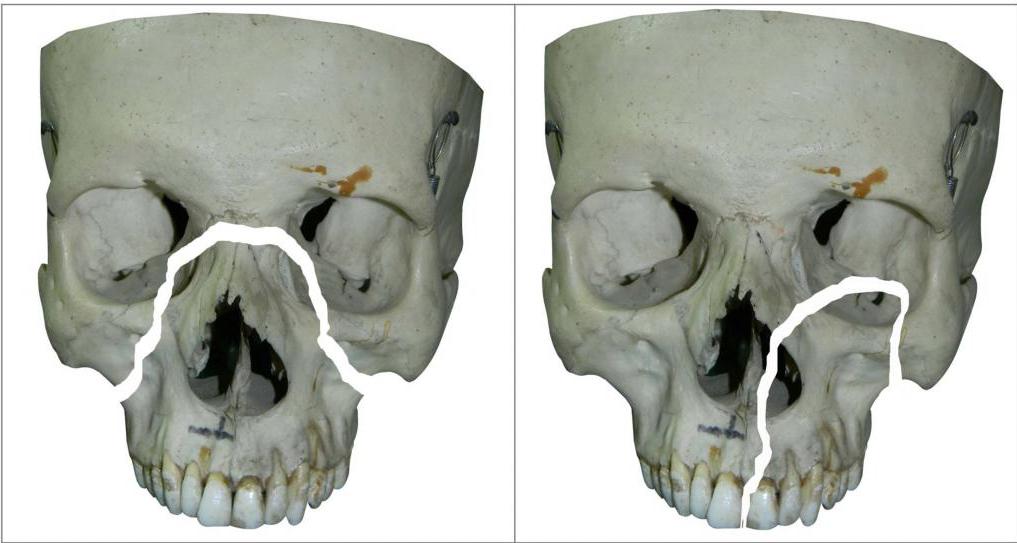
Лечение
Тип лечения будет зависеть от места и степени повреждения. Целью лечения переломов лица является восстановление нормального внешнего вида и функции пострадавших областей.
Перелом лица может заживать без вмешательства врача, если сломанная кость осталась в нормальном положении. Тяжелые переломы, как правило, приходится лечить. Лечебные процедуры включают следующее.
Врач ставит сломанные кости в нормальное положение без выполнения каких-либо разрезов. Как привило, этим способом пользуются при переломе носа.
Эндоскопия: при помощи эндоскопа (длинной трубки с камерой и лампочкой), помещаемого внутрь через небольшой разрез, врач рассматривает повреждения изнутри. Во время эндоскопии могут быть удалены небольшие фрагменты сломанной кости.
- противозастойные препараты, которые помогают уменьшить отек в носу и пазухах;
- обезболивающие средства;
- стероидные противовоспалительные препараты для уменьшения отека;
- антибиотики в случае риска заражения.
Ортодонтическое лечение проводится при поврежденных или сломанных зубах.
Оперативное вмешательство: врач использует проволоку, винты или пластины для соединения сломанных костей лица.
Реконструктивная хирургия может потребоваться для исправления частей лица, которые деформированы травмой. Иногда приходится удалять части сломанных костей лица и заменить их на трансплантаты.
Реабилитация
После хирургической операции пациент находится в стационаре не менее десяти суток. На сроки выздоровления влияют такие факторы, как время обращения за помощью с момента получения травмы, место и характер перелома. Полное выздоровление после перелома костей лицевого скелета наступает в среднем через месяц. В этот период должны быть исключены повышенные нагрузки, пациенту назначают кальцинированную диету. После выздоровления пациент по назначению врача некоторое время может принимать сосудосуживающие назальные препараты.
Риски
Лечение перелома лицевой кости может привести к появлению отека, боли, кровоподтекам, кровотечениям и инфекции. После операции могут остаться рубцы. В ходе лечения могут быть повреждены близлежащая ткань и нервы, что приведет к онемению. При проведении операции могут быть повреждены носовые пазухи. Даже при хирургическом вмешательстве возможно сохранение асимметрии лица, изменения зрения. Костные и тканевые трансплантаты могут сдвинуться с места, и тогда потребуется еще одна операция. Пластины и винты, используемые для фиксации костей, могут стать источником заражения или нуждаться в замене. Существует также риск образования тромбов.
Последствиями переломов лицевой кости без лечения могут стать асимметрия лица, боли в лице, глазах или слепота. Кровотечение может блокировать дыхательные пути, затрудняя дыхание. Также возможно кровоизлияние в мозг, что может привести к судорогам и быть опасным для жизни.
Превентивные меры
Невозможно полностью предотвратить переломы костей лицевого черепа. Однако существует ряд мер, которые могут уменьшить степень травматизма:
- ношение шлема при езде на велосипеде или мотоцикле;
- использование ремня безопасности в автомобиле;
- использование во время занятий спортом защитного снаряжения (шлемы, маски);
- соблюдение правил техники безопасности при работе.
Читайте также:


