Переломы эпифизов трубчатых костей
Эпифизеолиз – это тяжёлое заболевание, при котором происходит повреждение ростковой зоны кости в области её головки вследствие перелома. Данная патология также известна как остеоэпифизеолиз. Такое название болезнь получила из-за того, что пластинки, обеспечивающие рост трубчатых костей в длину располагаются на концах кости – эпифизах.
Что за болезнь
Остеоэпифизеолиз встречается только у детей и подростков, так как в этом возрасте активно растут кости. У взрослого человека области деления на головке закрывает эпифизарная линия, представляющая собой плотную костную ткань, переломы в которой не возникают. Вследствие развития патологии прекращается рост костей в длину, а из-за повреждения происходит смещение концевых отделов и образование деформации конечностей. Среди клиницистов данная патология называется как перелом Салтера — Харриса в честь учёных, открывших и описавших ее.
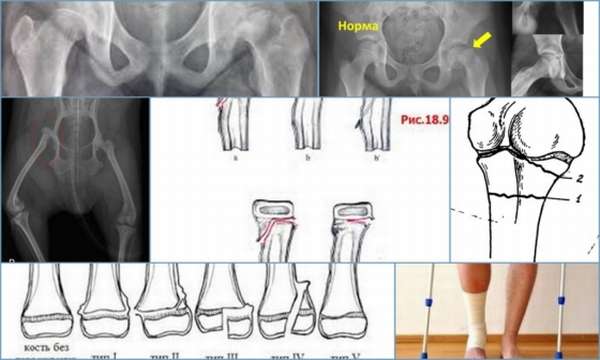
Для понимания развития патологии необходимо знать основные части трубчатой кости:
- Диафиз – тело кости, находится в центре,
- Эпифиз – это утолщенные концы. Различают проксимальный (верхний или головка) и дистальный (нижний). В них находятся клетки, обеспечивающие рост костей в длину,
- Метафиз – участок между диафизом и эпифизом.
Этиология
Точных причин развития эпифизеолиза не установлено, но врачи выделяют несколько факторов риска. По данным статистических исследований чаще всего у детей развивается остеоэпифизеолиз при следующих условиях:
- Отягощённая наследственность – по данным генетиков заболевание имеет аутосомно-доминантный тип наследования. Риск развития патологии возрастает у каждого второго перворожденного в семье,
- Возрастные перестройки организма – в переходном возрасте на фоне гормональных скачков возникают постоянные изменения концентрации гормонов роста, приводящие к изменению активности ростковых клеток головки трубчатой кости и возможному развитию остеоэпифизеолиза,
- Травмы эпифизов костей – способствуют развитию эпифизеолиза и многочисленные повреждения, приводящие к нестабильности ростковых зон на клеточном уровне.
При травмах костей тазобедренного сустава эпифизеолиз встречается гораздо реже, чем при повреждении костей нижней части голени. Это объясняется тем, что тазобедренный сустав защищён мощными связками и мышцами, в отличие от голеностопа.
На основании статистических данных учёные выделяют несколько факторов риска, способствующих развитию эпифизеолиза головки трубчатых костей:
- Дети, быстро растущие и развивающиеся,
- Преимущественно мальчики,
- Активно занимающиеся подвижными видами спорта.
Как развивается патология
Точного механизма развития остеоэпифизеолиза не установлено. По гипотезе учёных под действием причинных факторов происходит ослабление прочности на границе головки кости, которая при сокращениях мышц испытывает нагрузки. Резкие движения (бег или прыжки) вначале приводят к постепенной деформации, а затем могут и спровоцировать перелом в ослабленной зоне со смещением эпифиза.
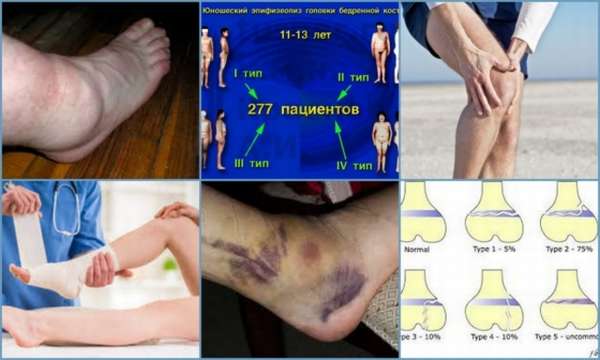
Классификация заболевания
По МКБ-10 заболевание обозначается шифром М 91–93, в зависимости от локализации поражения. Для удобства используется несколько разновидностей классификации остеоэпифизеолиза.
Данная классификация описана авторами – Салтером и Харрисом, открывшими первые пять форм заболевания. В дальнейшем Рангом и Огденом были добавлены ещё четыре патологии, которые встречаются гораздо реже.
Основные типы заболевания:
- I – самый тяжёлый, при котором перелом располагается поперечно и захватывает всю ростковую зону,
- II – характеризуется переломом, проходящим через эпифизарную пластинку и затрагивая метафиз,
- III – повреждение затрагивает головку и ростковую область,
- IV – вертикальный перелом проходит через ростковую область, повреждая метафиз и эпифиз с возможным его смещением,
- V – перелом ростковой зоны вертикальной нагрузкой,
- VI – возникает при повреждении ростковой зоны и угловых перемещений частей кости,
- VII – это закрытый остеоэпифизеолиз. Характеризуется обособленным переломом зоны роста, без смещения головки и метафиза,
- VIII – повреждение эпифизарной пластинки и образованием преждевременных зон окостенения,
- IX – травма надкостницы в зоне роста.
Лидирующие позиции по детской инвалидизации занимает юношеский эпифизеолиз головки бедренной кости. При малейших подозрениях на нестабильность тазобедренного сустава следует обратиться к врачу.
По данному признаку различают следующие виды остеоэпифизеолиза:
- Период предвестников – на этой стадии перелом отсутствует, но имеются признаки, говорящие о слабости эпифизарной зоны –болезненность после физической нагрузки, ощущение дискомфорта в зоне поражения,
- Острая стадия – характеризуется выраженными проявлениями клинических симптомов,
- Хроническая стадия – образуется деформированное срастание головки с метафизом. Развивается при отсутствии лечения.
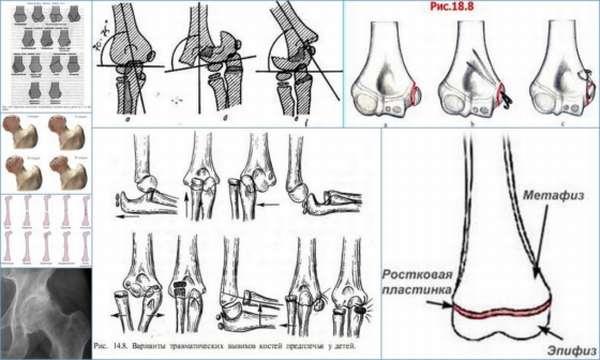
В зависимости от смещения отломленных участков различают следующие формы остеоэпифизеолиза:
- I степень – угол при переломе составляет менее 30°,
- II степень – угол между повреждёнными костными элементами 30-50°,
- III степень – самое тяжёлое проявление, эпифиз по отношению к метафизу находится под углом более 50°.
Клиническая картина
Клинические проявления заболевания характеризуются постепенным появлением симптомов остеоэпифизиолиза, так как эпифизарная пластинка истончается и под воздействием нагрузки возможно развитие перелома. Данные признаки появляются не всегда. К таким симптомам относятся:
- Эпизодические боли в крупных суставах нижней конечности,
- Изменение походки в виде прихрамывания из-за укорочения одной ноги,
- На поражённой стороне стопа разворачивается наружу.
Если у вашего ребёнка периодически возникает дискомфорт, болезненность в суставах и соседних областях, требуется консультация лечащего врача.
Остеоэпифизеолиз также может привести к недостаточному развитию половых желёз, гипотрофии наружных мышц таза и голени, периодическим падением артериального давления.
Вне зависимости от поражённого сустава при возникновении перелома характерны следующие симптомы:
- Сильная боль в суставе, усиливающаяся при попытке пошевелить пальцами или переместить больную ногу,
- Появление отёка и подкожного кровотечения в поражённой области.
Эпифизеолиз головки бедренной кости протекает с выраженным болевым симптомом в боковой области таза. Поражённая нога повёрнута наружу, наблюдаются ограничения поворота обеих ног в стороны – данное движение сопровождается болью. Амплитуда при вращении бедра поражённой конечности больше нормы. Перелом может возникнуть как в области головки, так и шейки бедра.
Основные клинические симптомы остеоэпифизеолиза:
- Симптом Гофмейстера – во время сгибания в коленном и тазобедренном суставе происходит поворот бедра кнаружи и его отклонение в бок,
- Симптом Тренделенбурга – если пациент стоит на больной ноге, то вторая половина таза опускается,
- Симптом ротации таза – если больной стоит на обеих ногах, то с поражённой стороны отмечается отклонение таза вперёд,
- Симптом перекрещивающихся голеней – при эпифизеолизе голень с больной стороны перекрещивает здоровую ногу, при двустороннем процессе наблюдается двусторонний перекрёст.
Симптомы проверяет медицинский работник. Самостоятельный осмотр без лечащего врача может навредить ребёнку.
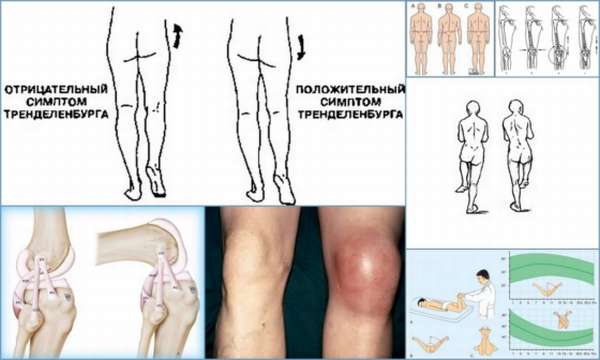
Остеоэпифизеолиз надколенника характеризуется возникновением сильной боли при разгибании голени. Это объясняется тем, что он входит в состав сухожилия четырёхглавой мышцы бедра и является мощным блоком при её сокращении. При разрыве чашечки отмечается сильнейшая боль в колене, невозможность разгибания голени и развитие гематомы.
Помимо разрушения головки бедренной кости в патологию могут вовлекаться голень и стопа. Эпифизеолиз большеберцовой кости встречается крайне редко, развивается только при серьёзных гормональных или эндокринных расстройствах. Причиной перелома является резкий удар в переднюю область эпифиза.
Верхняя часть редко подвергается переломам, поскольку укреплена суставной капсулой и рядом расположенными мышцами. При остеоэпифизеолизе верхнего мыщелка большеберцовой кости возникает сильная боль в верхней части голени, развивается её скольжение относительно коленного сустава. Возможно образование шишки на передней поверхности, которая образуется при отклонении головки от метафиза. Затем образуется отёк и гематома.
Эпифизеолиз наружной лодыжки у детей возникает при резком отведении стопы, в результате чего возникает боковой перелом ростковой зоны нижнего эпифиза малоберцовой кости. Клиническая картина характеризуется сильным отёком голени и стопы, болью, которая не даёт ребёнку встать на поражённую ногу. Если доктор тянет наружный край стопы вверх, отмечается отклонение лодыжки вбок.
Симптоматика сопровождается болями в области пятки, которая усиливается при попытке встать на поражённую ногу, гематомой и отёком в области лодыжки.
Диагностика
Эпифизеолиз выявляется при внешнем осмотре лечащего врача, а также на основании рентгенологического исследования. В качестве дополнительных методов возможно назначение компьютерной томографии и ядерного магнитного резонанса. По данным последней методики определяется способность поражённой головки к восстановлению. КТ показывает переломы более детально, назначается для уточнения характера повреждений.
Первым этапом диагностики является осмотр пациента. Общими внешними признаками остеоэпифизеолиза являются отёк и гематома в области поражения (выше или ниже сустава), скольжение эпифиза при сгибании или разгибании.
Для окончательного подтверждения диагноза назначается рентген в передней и боковой проекциях. Внешние проявления эпифизеолиза на снимках характеризуют стадию заболевания:
- На начальных этапах патологии отмечается размытость и рыхлость очертаний эпифизарной пластины, расширение её границ. На рентгене в области эпифиза выявляются участки остеосклероза и остеопороза, которые имеют послойно пятнистую структуру,
- На поздних этапах остеоэпифизеолиза отмечается укорочение поражённой кости, смещение эпифиза и его соскальзывание назад на 2-3 мм, уменьшение угла между головкой и шейкой кости. При развитии эпифизеолиза головки бедренной кости на рентгене отмечается: нарушение поверхности шейки – вместо полукруглой становится гладкой и прямой, укорочение шейки и образование шипа на передне-верхней поверхности.
Осложнения
Если не начать своевременное лечение, то эпифизеолиз может нанести серьёзный вред здоровью и привести к инвалидности. Поражённая кость перестаёт расти в длину и деформирует поражённую ногу. Вторым серьёзным осложнением является отмирание пораженных тканей и образование гангрены.
При диагностике и лечении остеоэпифизеолиза на ранних стадиях – прогноз благоприятный.
Лечение
При возникновении перелома эпифиза больному необходима срочная медицинская помощь. Лечение подбирается в зависимости от стадии заболевания. Наиболее часто встречаются первые пять типов эпифизеолиза, к которым подбирается необходимая терапия:
- I тип – при поперечном переломе устанавливается спица для фиксации эпифиза,
- II тип – при данной форме достаточно наложить гипсовую фиксирующую повязку,
- III тип – серьезное поражение, требующее фиксации частично отломленного мыщелка при помощи винтового соединения,
- IV тип – полностью отколотый эпифиз соединяют при помощи скелетного вытяжения с последующим остеосинтезом головки с использованием спиц и трансплантата,
- V тип – сдавленный перелом без смещения фиксируется гипсовой повязкой.
Все эти операции выполняются с минимальным иссечением тканей. Открытые хирургические вмешательства нежелательны, поскольку велика вероятность инфицирования с последующим некрозом головки кости и утратой функции сустава.
Своевременное обращение к врачу при эпифезиолизе – гарантия быстрого и полного выздоровления. Самолечение может ухудшить состояние пациента и привести к инвалидности.
Мы открываем новую главу анатомии, посвященную опорно-двигательному аппарату. Именно он обеспечивает опору для организма, поддерживает части тела в необходимом положении, служит защитой внутренним органам и обеспечивает локомоторную функцию - движение.
Кости - основа опорно-двигательного аппарата, который мы начинаем изучать. Наука о костях - остеология (от лат. os - кость.)
Помимо того, что вы узнали о строении костей в разделе "соединительные ткани", существует еще ряд важнейших моментов, на которые я обращу внимание в данной статье.
Скелет и суставы - пассивная часть опорно-двигательного аппарата, мышцы - активная часть. Сокращаясь, мышцы меняют положения костей - возникают различные движения.
Кость состоит из органических и неорганических веществ. Органические вещества представлены оссеином (от лат. os - кость), неорганические вещества - фосфатом кальция. Эластичность костей обусловлена оссеином, а твердость - солями кальция. В норме это соотношение представляет баланс.
У детей кости более эластичны и упруги, чем у взрослых: в них преобладают органические вещества. Кости пожилых людей содержат больше солей кальция, поэтому хрупкие и подвержены переломам.
Компактное вещество кости формируют костные пластины, плотно прилегающие друг к другу и образующие остеоны (структурные единицы компактного вещества костной ткани). Компактное вещество придает кости прочность.
Губчатое вещество также содержит костные пластинки, однако они не образуют остеоны, в связи с чем губчатое вещество менее прочное, чем компактное вещество. В губчатом веществе между костными перекладинами (костными балками) расположен красный костный мозг.

В красном костном мозге проходят начальные стадии развития форменные элементы крови: здесь появляются эритроциты, лейкоциты, тромбоциты.
Желтый костный мозг (жировая ткань) выполняет питательную функцию: здесь накапливаются питательные вещества - жиры. В случае кровопотери желтый костный мозг способен выполнять резервную функцию и превращаться в красный костный мозг.
Локализуется желтый костный мозг в костномозговых полостях трубчатых костей (в диафизах).
Итак, подведем итоги. Губчатое вещество - место расположения красного костного мозга - центрального органа кроветворения. В полостях трубчатых костей располагается желтый костный мозг, выполняющий питательную функцию и способный выполнять кроветворную функцию при больших кровопотерях.

Структурная единица компактного вещества кости - остеон, или Гаверсова система. В канале остеона (Гаверсовом канале) проходят кровеносные сосуды, нервы. Располагаются остеоны по направлению действия силы, что определяет механическую прочность кости.
Основные клетки костной ткани, изученные нами в разделе "соединительные ткани": остеобласты, остеоциты и остеокласты. Остеоциты имеют отростчатую форму и располагаются вокруг Гаверсова канала.

Кости подразделяются на:
-
Трубчатые
Кости цилиндрической формы, чаще всего их длина больше ширины. В полости трубчатых костей находится желтый костный мозг. К длинным трубчатым относятся бедренная, малоберцовая и большеберцовая кости, плечевая, лучевая и локтевая кости. К коротким - плюсневые и пястные кости, фаланги пальцев. Трубчатые кости выполняют функции подобно рычагам при движении.
Губчатые кости покрыты снаружи слоем компактного вещества, состоят из губчатого вещества, в котором находится красный костный мозг. Губчатые кости: грудина (плоская губчатая кость), ребра, кости запястья и предплюсны. Ключица - губчатая кость по строению, однако по форме - трубчатая кость.
Для этих костей характерна сложная форма, в ходе развития они обычно образуются из нескольких частей. К ним относят позвонки (позвонок - смешанная губчатая кость), крестец, подъязычную кость.
Сходны по строению с губчатыми костями. Плоскими костями являются: теменная, лобная, височная и затылочная (кости черепа), лопатка, грудина, тазовая кость.
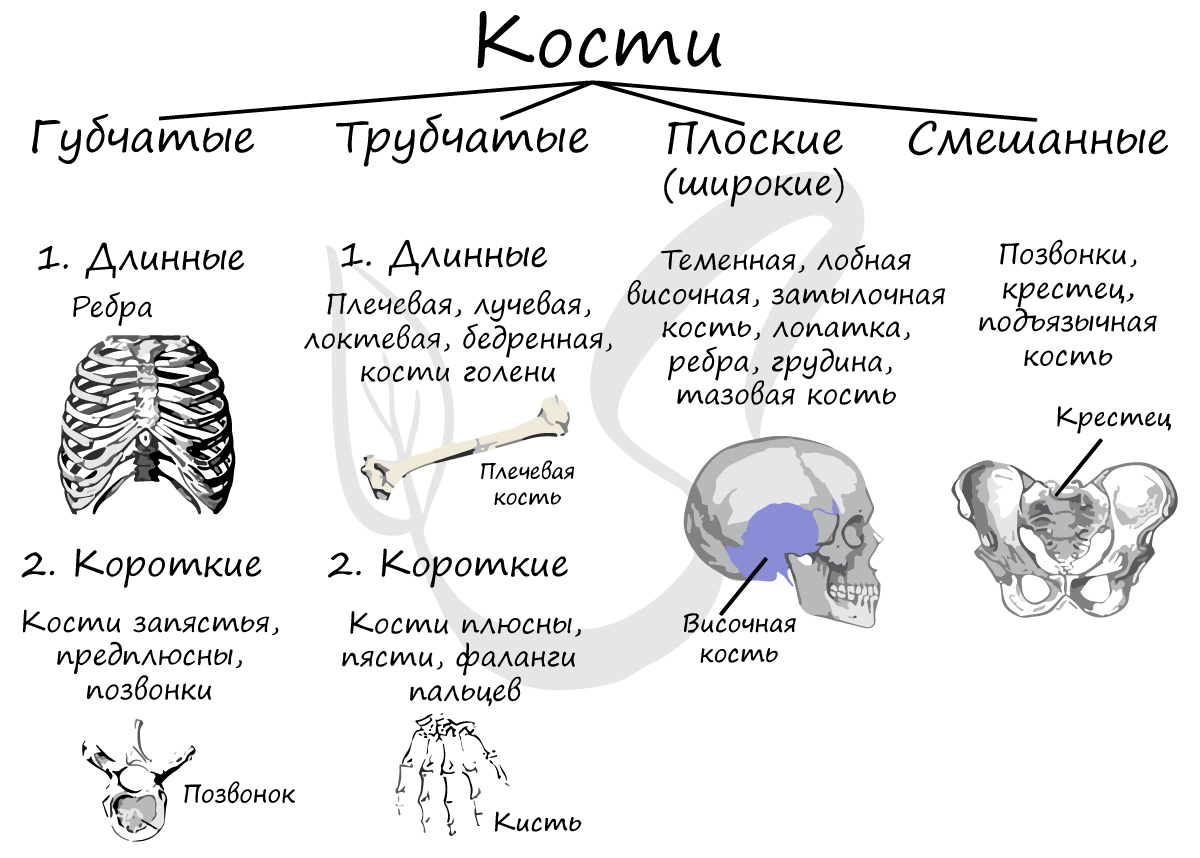
На примере трубчатой кости мы с вами разберем части, на которые подразделяется кость. Поверхность кости покрыта надкостницей - соединительнотканной оболочкой, в толще которой лежат кровеносные сосуды и нервы, дающие ветви внутрь.
Запомните, что рост кости в толщину происходит именно благодаря надкостнице: ее внутренний слой клеток делится, при этом толщина кости увеличивается. Таким образом, надкостница выполняет ряд важных функций:
- Защитную - наружный слой плотный, защищает кость от повреждения
- Питательную (трофическую) - в толще надкостницы к кости проходят сосуды
- Нерворегуляторную - в толще надкостницы проходят нервы
- Костеобразовательную - рост кости в толщину
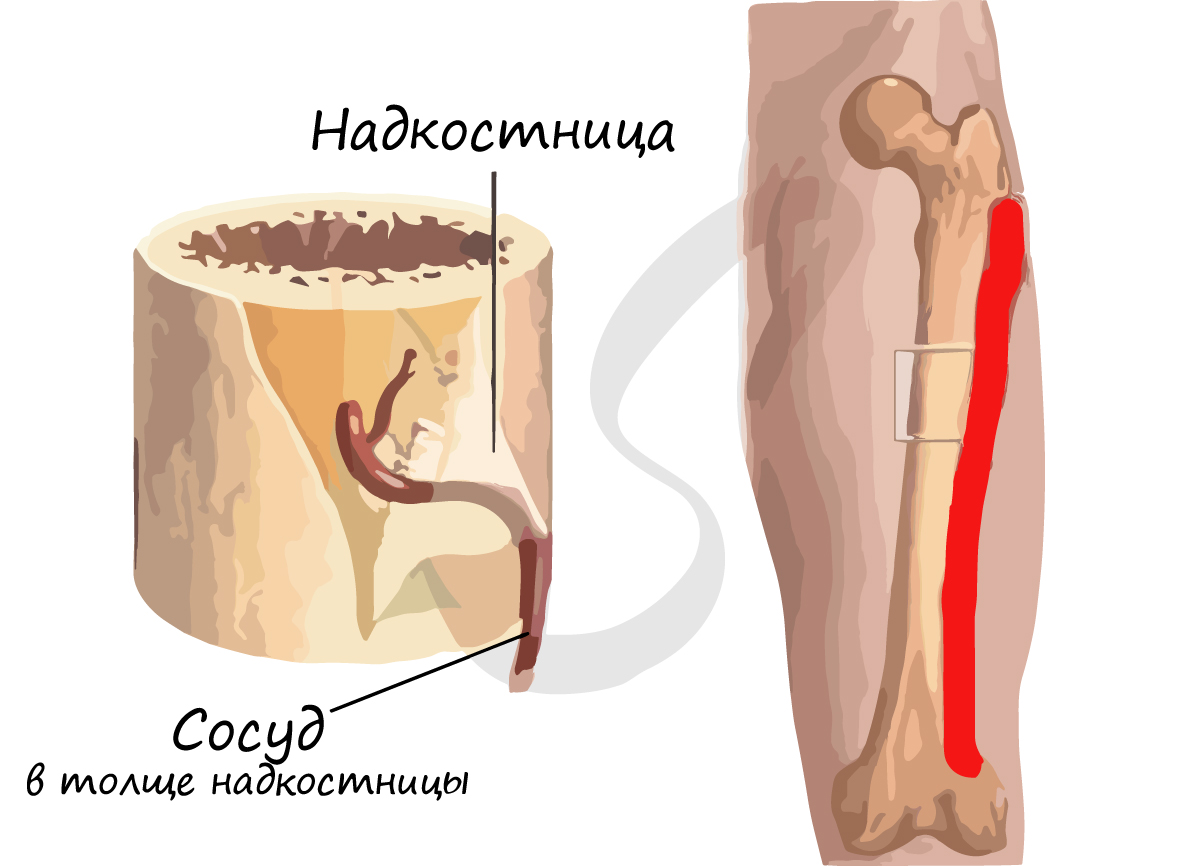
Помимо надкостницы, трубчатая кость состоит из центрального отдела - диафиза, концевого отдела - эпифиза, и располагающегося между ними метафиза. В диафизах преобладает компактное вещество кости, в эпифизах - губчатое. Эти термины легко объяснить и запомнить с помощью рисунка, так что сделайте схему, и вы быстро их выучите.
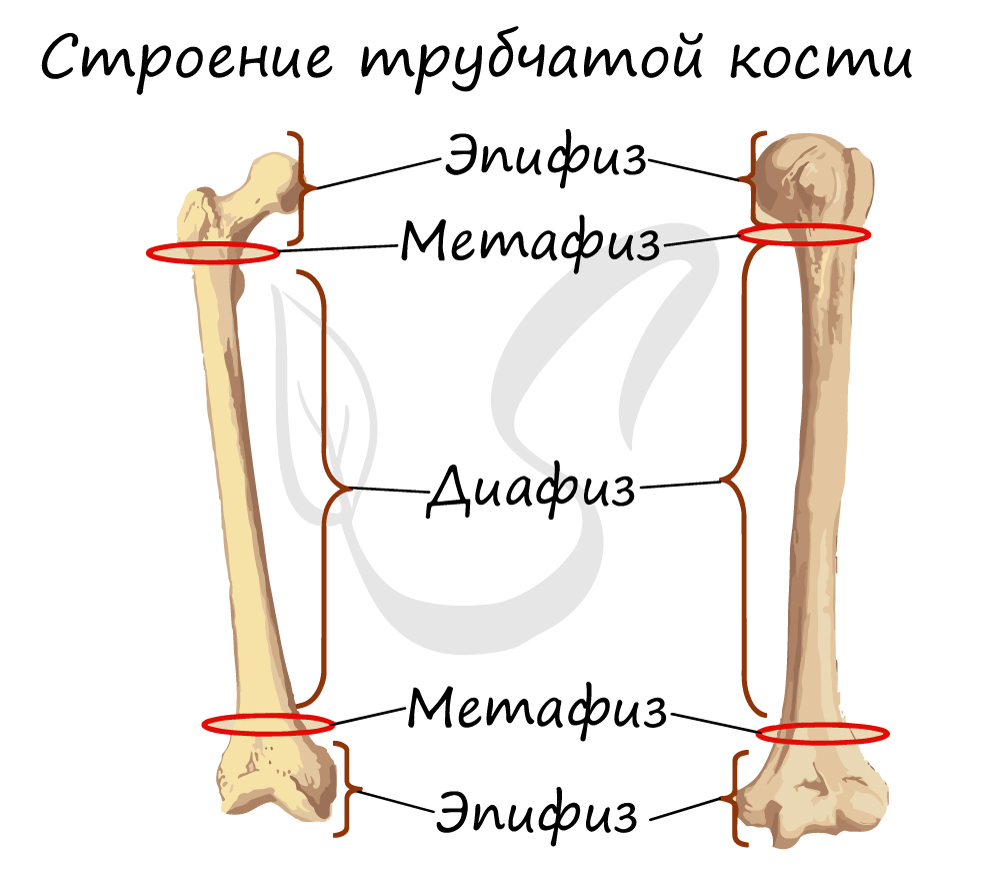
Обратите свое особое внимание на метафиз, прилегающий к эпифизарной пластинке. Именно за счет этой пластинки, располагающейся между метафизом и эпифизом, происходит рост кости в длину. Эпифизарная пластинка хорошо кровоснабжается.
Кости могут быть соединены друг с другом неподвижно: кости таза, черепа. К полуподвижным можно отнести: соединения позвонков, костей предплюсны, запястья, ребер.

Сустав - подвижное соединение двух костей. Наука о суставах - артрология (греч. aithron - сустав, logos - учение.)
В месте образования сустава кости отделены друг от друга суставной щелью. Поверхности костей в суставе (называемые - суставные) покрыты гиалиновым хрящом, который снижает трение между костями, выполняет амортизирующую функцию.
Суставную полость окружает суставная сумка (капсула), изнутри покрытая синовиальной оболочкой. Внутри суставная сумка заполнена синовиальной жидкостью, которая смазывает суставные поверхности костей и уменьшает их трение друг о друга. Снаружи сустав фиксируют связки.
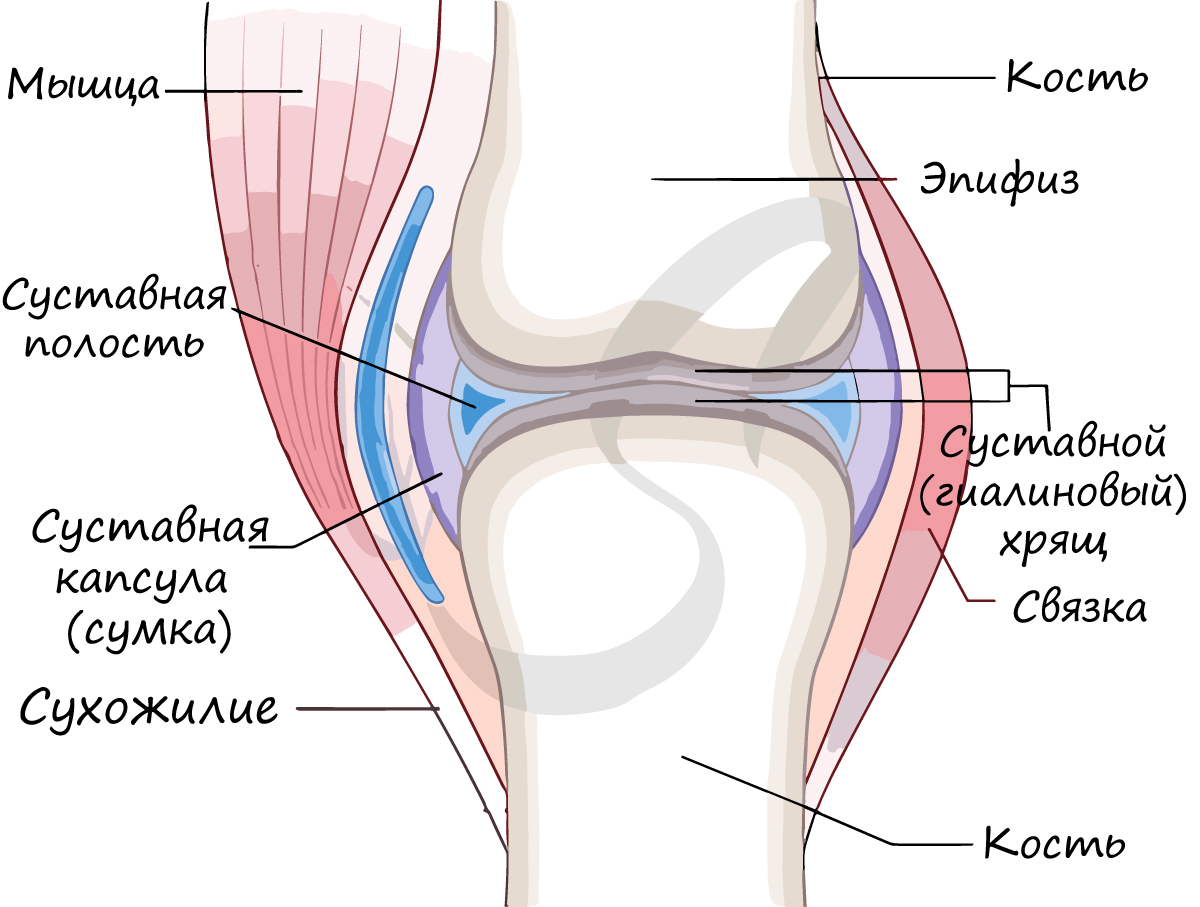
В норме кости могут смещаться относительно друг друга в суставе, однако при травме, слишком резком и сильном движении это смещение может быть слишком сильным: в результате нарушается соприкосновение суставных поверхностей. В таком случае говорят о возникновении вывиха.
Вывих - смещение суставных концов костей, которое сопровождается повреждением связочно-капсульного аппарата сустава.

Перелом кости - частичное или полное нарушение целостности кости, возникающее в результате нагрузки превышающей прочность травмированного участка.
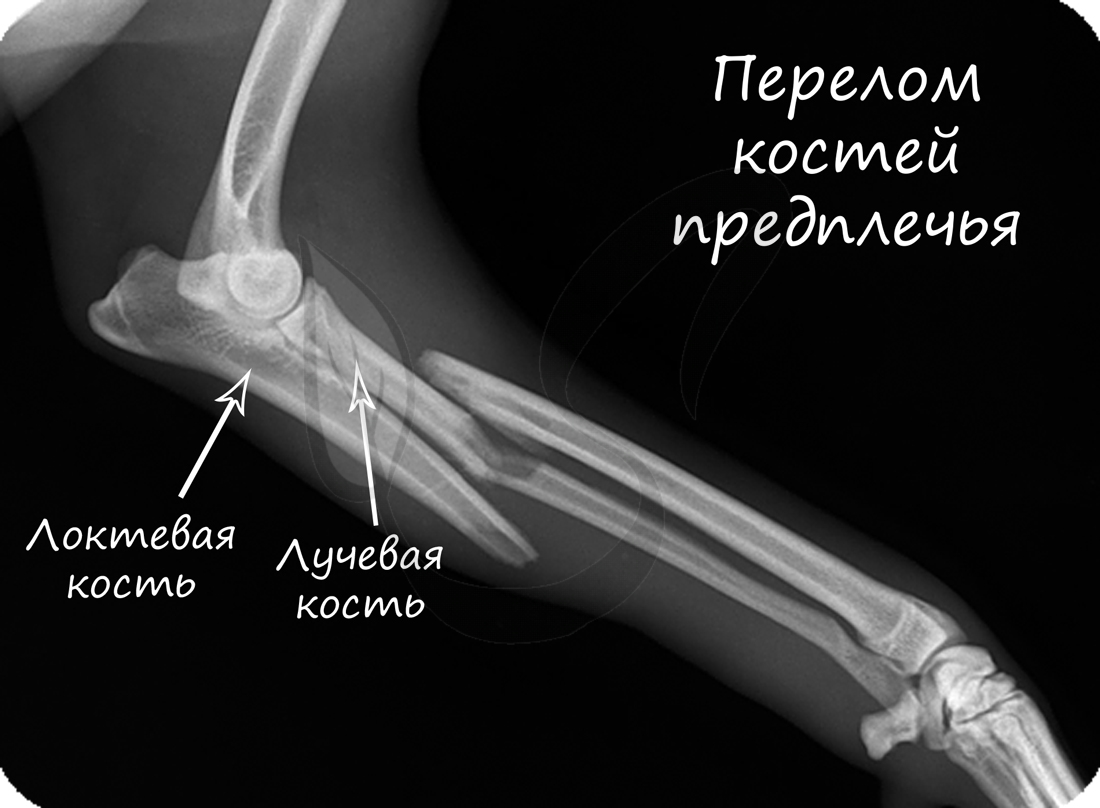
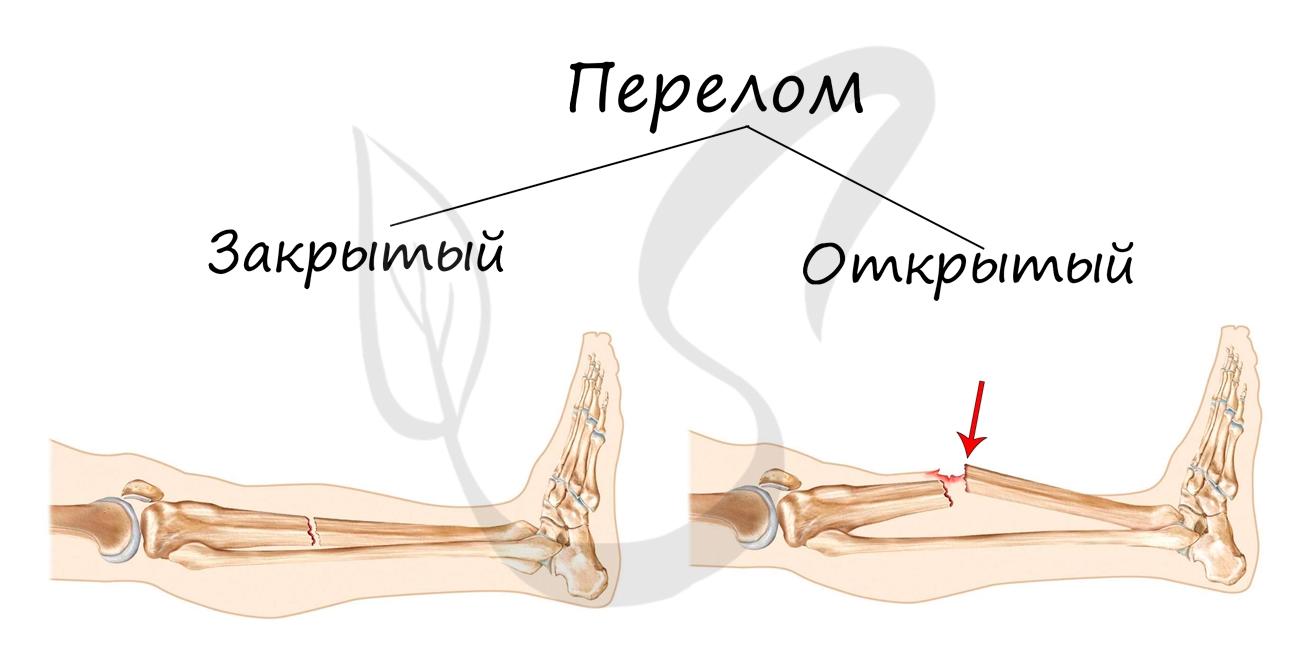
Переломы подразделяются на:
- Открытые - над переломом локализуется рана, проникающая или непроникающая до костных отломков
- Закрытые - перелом без повреждения кожных покровов над ним
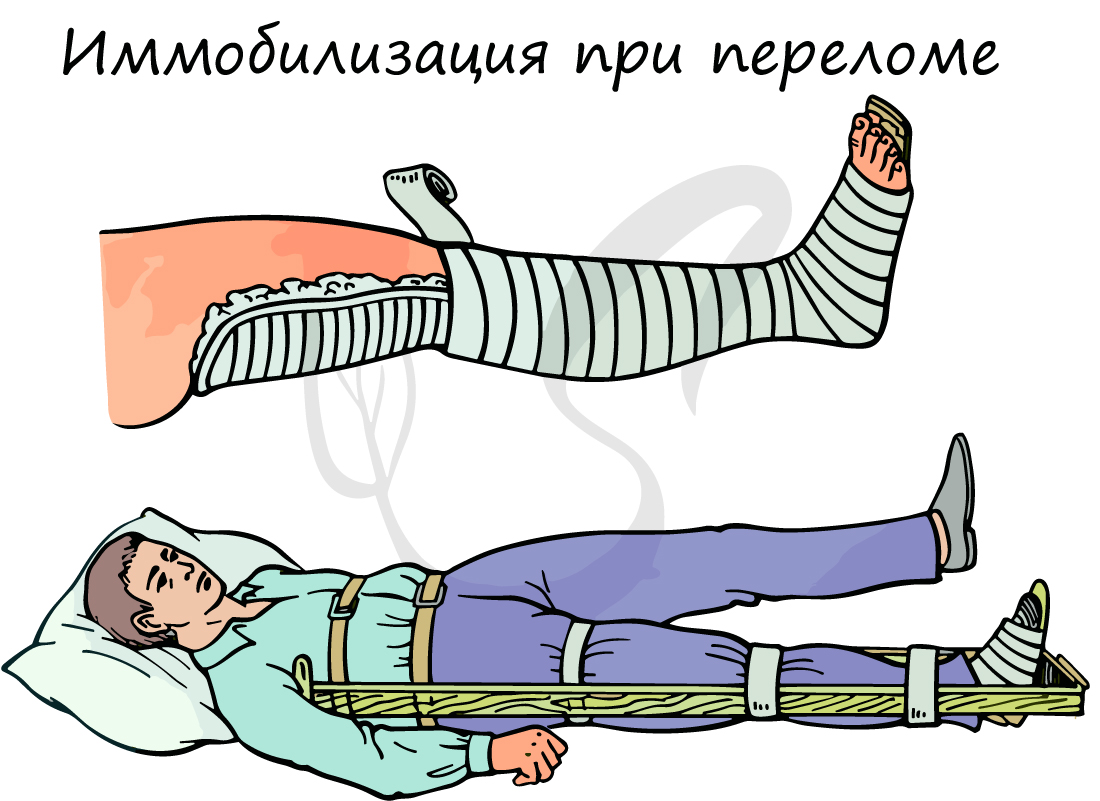
Техника оказания медицинской помощи при переломах:
- Вызвать скорую медицинскую помощь
- При наличии кровотечения - его немедленно нужно остановить, наложив жгут
- В случае повреждения кожных покровов - наложить асептическую повязку, используя бинт или чистую ткань
- Дать пострадавшему обезболивающее, убедившись в отсутствии у него аллергии
- Иммобилизовать (обездвижить) поврежденную конечность специальными шинами, зафиксировать суставы выше и ниже места перелома. Для иммобилизации можно использовать подручные средства (палки, доски, прутья и т.п.)
Данная статья написана Беллевичем Юрием Сергеевичем и является его интеллектуальной собственностью. Копирование, распространение (в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов без предварительного согласия правообладателя преследуется по закону. Для получения материалов статьи и разрешения их использования, обратитесь, пожалуйста, к Беллевичу Юрию.
Перелом ключицы наступает в результате падения на вытянутую руку или на область плечевого сустава, реже при прямом ударе.
Диагноз: определяют снижение функции конечности, припухлость и кровоизлияние в мягкие ткани, крепитацию отломков и деформацию при смещении их. Переломы ключицы у новорожденных проходят часто незамеченными.
Характер перелома уточняют при рентгенографии в передне-задней проекции. Дифференциальную диагностику перелома ключицы необходимо проводить с вывихом концов ключицы и ушибом.
Лечение переломов ключицы неотложное, консервативное в амбулаторных условиях. Только незначительная часть больных с обширными кровоизлияниями в мягкие ткани, при угрозе перфорации отломками кожи, сосудисто-нервными расстройствами в конечности и открытыми переломами нуждается в стационарном лечении.
Закрытые переломы ключицы без смещения или с незначительным ее смещением под углом требуют иммобилизации повязкой Дезо, укрепленной гипсовыми бинтами в 2—3 слоя. Переломы ключицы со смещением отломков по ширине и длиннику кости требуют репозиции под обезболиванием. Принцип репозиции заключается в отведении кзади и средней линии плечевых суставов и репозиции отломков с последующим наложением 8-образной шинногипсовой повязки на 10—15 дней у детей в возрасте до 9 лет и у детей старше на 22 дня.
У новорожденных конечность фиксируют с помощью пеленки на 6—8 дней, обернутой вокруг верхних конечностей (по П. Я. Фищенко) без закрытого вправления перелома.
Перелом плечевой кости
В зависимости от уровня перелома плечевой кости различают: переломы проксимального отдела, ди- афиза и дистального метафиза.
Переломы проксимального отдела плеча встречаются и 30—35% случаев. Наиболее часто местом перелома у детей является хирургическая шейка плеча. Более редко наблюдаются чрезбугорковые переломы по типу остео- эпифизеолиза и крайне редко — надбугорковые или анатомической шейки.
Диагноз перелома верхнего отдела плечевой кости поставить нетрудно, за исключением вколоченных переломов. Ребенок поддерживает поврежденную конечность здоровой рукой. Определяют резко выраженный отек и деформацию плеча при больших смещениях и крепитацию отломков. Рентгенография в двух проекциях уточняет диагноз и характер смещения отломков. Боковая проекция рентгенографии из-за невозможности отведения руки выполняется путем введения в подмышечную впадину пленки, завернутой в черную рентгеновскую бумагу.
Лечение. Амбулаторное лечение проводится только больным с вколоченными переломами и небольшим смещением под углом, не требующим репозиции. Фиксацию конечности в этих случаях осуществляют с помощью широкой тыльной гипсовой лонгеты от здоровой лопатки до луче-запястного сустава.
Переломы со смещением требуют репозиции в условиях стационара. Репозицию проводят по принципу тяги за конечность по оси туловища и противотяги с помощью простыни или полотенца, проведенных через подмышечную впадину.
Репозицию делают под общим обезболиванием в положении больного лежа на спине. Смещение отломков устраняют после растяжения мышц пальцевым давлением на дистальный отломок и приведением конечности при абдукционном переломе и отведением при аддукционном. Ротационные смещения устраняют в момент растяжения путем вращения периферического отдела плеча. После репозиции в том положении, в котором наступило вправление, фиксируют руку широкой тыльной гипсовой лонгетой от здоровой лопатки до луче-запястного сустава.
Рентгеновский контроль репозиции отломков производят сразу после вправления и повторно на 5—6-й день после нее для выявления вторичного смещения.
Переломы диафиза плечевой кости составляют от 1,5 до 2,5% переломов плеча. Они наступают при прямом ударе или при падении на выпрямленную руку и локоть. Переломы средней и нижней трети плеча могут сочетаться с травмой лучевого нерва, проходящего вокруг плеча часто в костной борозде.
Диагноз перелома диафиза плеча поставить нетрудно по характерной для переломов клинике (кровоизлияние, болезненность, крепитация отломков). Смещение отломков и характер перелома уточняют рентгеновскими снимками, выполненными в двух классических проекциях.
Лечение переломов без смещения экстренное, амбулаторное. Плечо после местного обезболивания фиксируют в положении приведения к туловищу тыльной глубокой гипсовой лонгетой от здоровой лопатки до пястно- фаланговых сочленений сроком до 3 нед. Для выявления вторичного смещения отломков производят рентгенограaию на 5—6-й день после исчезновения отека и рассасывания гематомы мягких тканей.
Принцип репозиции заключается в отклонении периферического отломка в сторону его смещения и перемещения в дистальную сторону до уровня перелома, устранении углового смещения. После репозиции конечность укладывают на отводящую шину ЦИТО на 3 нед. Фиксацию переломов диафиза плеча у новорожденных легко осуществить с помощью пеленки путем обертывания вокруг плечевой кости.
Переломы дистального отдела плечевой кости составляют около 61% всех переломов плеча. Они наступают при падении на локоть или на ладонь с выпрямленной в локтевом суставе рукой или согнутом предплечье, но отведенном кзади плече. В зависимости от уровня локализации их делят на над- и чрезмыщелковые, отрывные переломы внутреннего надмыщелка и головчатого возвышения. По характеру смещения отломков они бывают сгибательные и разгибательные.
Диагноз этих переломов не сложен только в свежих случаях, когда еще не наступил выраженный посттравма- тический отек мягких тканей и легко пальпаторно определяется смещение отломка. В более позднем периоде, спустя несколько часов после травмы, характер перелома определяется чаще всего рентгенологически. При сгибательных переломах больные поддерживают руку за предплечье, согнутое в локтевом суставе, в то время как при разгибательных переломах рука выпрямлена. Кроме выраженного отека, болезненности и кровоизлияния, отмечается увеличение локтевого сустава в сагиттальном направлении и заполнение локтевой ямки (при сгибательных переломах) или углубление в виде уступа по задней поверхности нижней трети плеча (при разгибательных переломах). Боковое и торсионное смещение отломков часто из-за выраженного отека клинически определить невозможно. Это уточняют рентгенологически, а при постановке диагноза необходимо учитывать комбинацию смещений, необходимых для определения методики репозиции отломков.
Лечение чрез мы щелков ых и над мыщелковых переломов срочное, стационарное, с обязательным выполнением закрытой репозиции под общим обезболиванием. При переломах без смещения конечность фиксируют задней гипсовой лонгетой от здоровой лопатки до пястно-фаланговых сочленений у детей младшего возраста сроком на 10 дней и у детей старшего возраста до 15 дней.
Принцип закрытой репозиции заключается в применении метода углового смещения дистального отломка. Больной лежит на спине с отведенной конечностью по отношению к туловищу на 90°. Ассистент во время репозиции фиксирует центральный отломок плеча. При сгибательных переломах предплечье отклоняется в сторону сгибания вместе с дистальным отломком, угол, открытый кзади, уменьшается. В этот момент устраняется боковое и ротационное смещение. Дистальный отломок хирург смещает до уровня перелома и предплечье разгибается вместе с дистальным отломком. При разгибательных переломах, наоборот, предплечье отклоняется в сторону разгибания вместе с дистальным отломком, угол, открытый кзади, уменьшается. В этот момент, так же как при сгибательных переломах, устраняют боковое и ротационное смещения. Дистальный отломок хирург смещает до уровня перелома и предплечье сгибается вместе с дистальным отломком. После репозиции конечность фиксируют глубокой гипсовой лонгетой от здоровой лопатки до пястно-фаланговых сочленений в положении отведения плеча по отношению к туловищу под углом 90°. ,
При сгибательных переломах предплечью придают положение разгибания, а при разгибательных, наоборот, — положение сгибания. Положение предплечья определяется устойчивостью отломков. При тенденции отломков к смещению последние фиксируют спицами Кир- шнера, проведенными через кожу трансартикулярно. Сроки фиксации 18—19 дней.
Скелетное вытяжение при чрез- и надмыщелковых переломах плечевой кости применяется редко—в случае нескольких неудачных попыток закрытой репозиции.
10 дней после травмы), переломы, осложненные травмой нервов и сосудов с соответствующими функциональными расстройствами. В этих случаях операция направлена в первую очередь на ликвидацию данных расстройств.
Переломы головчатого возвышения — нередкое повреждение у детей, наступающее при прямой травме или при падении на кисть вытянутой руки, когда травмирующая сила действует по продольной оси предплечья.
Диагноз перелома головчатого возвышения устанавливают клинически по симптоматике кровоизлияния и крепитации отломков и уточняют рентгенологически.
Лечение стационарное, оперативное. Трудность лечения заключается в удержании отломка в репонирован- ном положении. Принцип оперативного лечения заключается в фиксации отломка с помощью спицы Киршнера.
Отрывные переломы внутреннего надмыщелка — частое повреждение у детей, наступающее при прямой травме и при чрезмерном отведении и разгибании предплечья в локтевом суставе. При этом вследствие натяжения внутренней боковой связки локтевого сустава наступает отрыв внутреннего надмыщелка. Последний при сочетании с наружным вывихом костей предплечья увлекается в сустав. Вывихнутое предплечье легко вправляется, а надмыщелок остается в полости сустава.
Диагноз устанавливают по клиническим признакам— локальной болезненности и кровоизлиянию в мягкие ткани, крепитации и баллотированию отломка. Диагноз уточняют с помощью рентгеновских снимков в двух проекциях. Трудность установления диагноза встречается у детей в возрасте до 5 лет, когда надмыщелок еще представляет собой хрящевую ткань без ядра окостенения и не контрастируется при рентгенографии. В подобных случаях прибегают к исследованию движений в суставе под наркозом (выявляется блокада сустава при наличии надмыщелка в суставе) или контрастной артрографии.
Лечение переломов внутреннего надмыщелка зависит от смещения и от времени, прошедшего с момента травмы Консервативное лечение заключается в репозиции, отломка под местной анестезией 0,25% раствором новокаина и последующей фиксацией тыльной гипсовой лонгетой. Надмыщелок удерживают в репонированном положении марлевым пелотом. При внедрении надмыщелка в полость сустава в свежих случаях под общим обезболиванием повторяют механизм травмы, т. е. отведением предплечья кнаружи при разогнутом локтевом суставе и кисти с отведением ее в лучевую сторону производят наружный вывих и вправление предплечья. По указанной методике почти всегда удается извлечь отломок из сустава, не прибегая к операции.
Показанием к оперативному вмешательству является поворот отломка более чем на 90°, когда его не удается развернуть закрытым путем и застарелый перелом со смещением с внедрением (или без внедрения) отломка в сустав (более 7 дней).
Оперативное лечение заключается в доступе к надмы- щелку или к суставу (при внедрении надмыщелка) и фиксации надмыщелка к своему ложу спицей Киршнера или капроновым швом за надкостницу и мягкие ткани. Фиксацию конечности производят задней гипсовой лонгетой в положении сгибания в локтевом суставе до угла 90°, сроком до 14—16 дней.
Переломы костей предплечья
Этот вид повреждений у детей является одним из наиболее частых. Переломы костей предплечья подразделяют на чистые переломы и переломы, сочетающиеся с вывихами. Переломы локтевого и венечного отростков наблюдаются у детей сравнительно редко.
Перелом шейки и эпифизеолиз головки лучевой кости. Этот вид переломов у детей наступает часто при падении на вытянутую руку. У детей младшего возраста возникает эпифизеолиз головки, а у детей старшего возраста — перелом шейки лучевой кости.
Диагноз- устанавливают по наличию локальной болезненности и резкого ограничения ротационных движений и уточняют с помощью рентгенографии в двух проекциях.
Лечение. Переломы и эпифизеолизы со смещением под углом 15—20° не требуют репозиции.
Принцип закрытой репозиции заключается во вправлении отломка при положении предплечья в локтевом суставе под углом 180° и произведении ротационных движений. При этом пальцевым нажатием отломок устанавливают на место. При неудаче закрытой репозиции отломка или оставшемся смещении под углом более 20° прибегают к открытой репозиции. При этом отломок фиксируют спицей Киршнера только в случае его тенденции к вторичному смещению.
Конечность иммобилизируют тыльной гипсовой лонгетой в положении сгибания в локтевом суставе под углом 90° сроком до 14—18 дней.
Переломы диафиза и дистального отдела костей предплечья. Наблюдаются чаще при падении на ладонь с выпрямленной рукой или при ударе ладонью о землю. Смещение отломков наступает чаще всего под углом, открытым к тылу ладони и по ширине. В некоторых случаях возникает эпифизеолиз лучевой кости. Реже перелом бывает при падении и ударе о землю тылом кисти —действие травмирующей силы происходит в обратном направлении и смещение отмечается по ширине и п.од углом, открытым в ладонную сторону. В некоторых случаях, если травмирующая сила происходит в направлении продольной оси предплечья, может наступить перелом локтевой кости и вывих головки луча (перелом-вывих Монтед- жиа).
Лечение. Поднадкостничные переломы или складчатые переломы чаще всего локализуются в нижней трети. Они не требуют репозиции. В этих случаях накладывают глубокую гипсовую лонгету на предплечье сроком до 10—12 дней.
Принцип закрытой репозиции заключается в устранении углового смещения пальцевым давлением на вершину угла смещения, при этом устранение смещения наступает лишь в случае превращения неполного перелома в полный. Иммобилизацию, предплечья производят в среднем положении между пронацией и супинацией при сгибании предплечья тыльной глубокой гипсовой лонгетой от средней трети плеча до пястнофаланговых сочленений сроком до 3 нед.

Перелом трубчатых костей
Полные переломы характеризуются смещением отломков по ширине и под углом с захождением отломков. Для уточнения смещения отломков производят рентгенографию обязательно в двух проекциях.
Лечение полных переломов стационарное экстренное.
Принцип закрытой репозиции состоит в применении метода угло- иого смещения под общим обезболиванием. Дистальные фрагменты отклоняют в сторону смещения отломков и смещают до уровня перелома, затем устраняют угловое смещение. Трудности закрытой репозиции наблюдают в случае парных переломов костей предплечья на разных уровнях. Сначала производят вправление отломков кости с большим смещением.
Показаниями к открытой репозиции являются переломы со смещением отломков в межкостный промежуток, которые не устраняются закрытой репозицией, и открытые переломы.
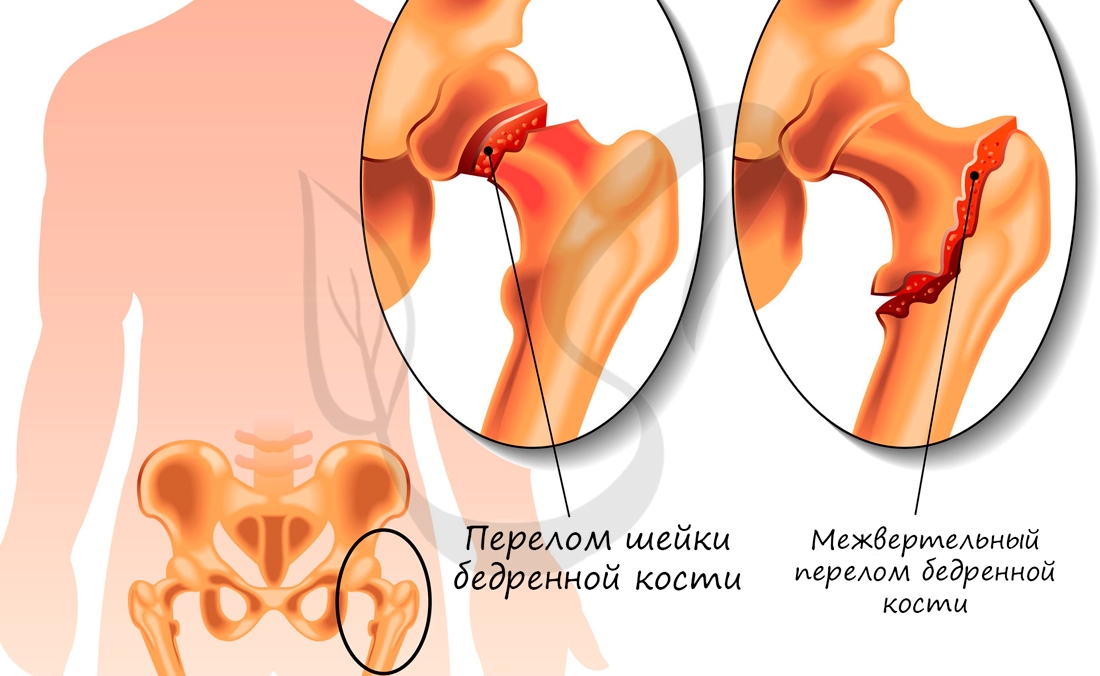
Переломы бедра составляют 4% от общего числа переломов конечностей, наступают чаще при падении с высоты или вследствие прямой травмы. У ново>рожденных переломы бедра возникают вследствие родовой травмы. В зависимости от локализации различают переломы проксимального и дистального отделов бедра и диафиза.
Диагноз устанавливают на основании деформации, болезненности в области тазо-бедренного сустава, ограничения его подвижности с вынужденной щадящей установкой в положении приведения и сгибания бедра. Уточняют диагноз с помощью рентгеновских снимков, выполненными в двух классических проекциях.
Л е ч е н и е стационарное, экстренное. Оно заключается в наложении скелетного вытяжения под местным обезболиванием и укладкой конечности на шине Беллера в среднефизиологическом положении — отведение и сгибание бедра.
В некоторых случаях отсутствие репозиции отломков при скелетном вытяжении является показанием к открытой репозиции и металлоостеосинтезу с помощью спиц Киршнера.
Сроки лечения переломов шейки бедра и эпифизеолизов составляют 2—27г мес.
Переломы диафиза бедра встречаются примерно в 10% случаев всех переломов длинных трубчатых костей. Они, как правило, сопровождаются значительным смещением отломков и шоком вследствие тяги и травмы большого массива мышц бедра.
Диагноз ставят на основании выраженного болевого синдрома, деформации, укорочения, нарушения функции, патологической подвижности бедра и крепитации отломков. Характер смещения уточняют с помощью рентгенограмм, выполненных в двух проекциях.
Лечение заключается в обезболивании путем введения 20—30 мл 0,5% раствора новокаина к месту перелома и в наложении скелетного вытяжения с укладкой конечности на шине Беллера в среднефизиологическом положении. Сроки лечения до 1 1 /2 мес.
Переломы костей голени
Переломы костей голени у детей находятся на одном из первых мест ко всем переломам (до 25%). Они наступают чаще при прыжке в длину, падении с высоты, а также при прямой травме, когда травмирующая’ сила направлена перпендикулярно к оси голени (происходит при ударе по голени движущимся транспортом). Чаще встречаются поперечные, косые и оскольчатые переломы и реже остеоэпифизеолиз проксимального или дистального эпифизов.
Диагноз легко устанавливают клинически по симптомам болезненности. Для определения характера и вида перелома решающее значение имеет рентгеновский снимок в двух проекциях.
Лечение зависит от характера перелома и вида смещения. Поперечные переломы без смещения и трещины большеберцовой кости лечат амбулаторно с обязательным рентгеновским контролем на 5—6-й день после травмы. Иммобилизацию конечности производят задней глубокой гипсовой лонгетой от верхней трети бедра до пальцев стопы при слегка согнутой голени в коленном ■суставе. Переломы со смещением, требующие закрытой репозиции,лечат в стационаре.
Принцип репоз.иции заключается в устранении углового смещения и смещения по ширине тягой по оси голени за стопу при согнутой в коленном суставе свисающей со стола голени При неудаче прибегают к вправлению методом углового смещения отломков под общей анестезией.
Конечность после репозиции фиксируют задней глубокой гипсо- вой лонгетой в зависимости от возраста ребенка сроком от 4 до 7 не д.
При косых переломах с захождением отломков по длиннику кости под местной анестезией накладывают скелетное вытяжение за дистальный метафиз или за таранную кость с укладкой конечности на шине Беллера.
Остеоэпифизеолизы дистального и проксимального эпифизов, а также отрывы межмыщелкового возвышения требуют репозиции закрытым путем с последующей иммобилизацией конечности сроком до 3 нед.
Читайте также:


