Перелом головки малоберцовой кости классификация

Перелом мыщелков большеберцовой кости относится к переломам верхнего отдела. Этот отдел состоит из латерального и медиального (наружного и внутреннего) мыщелков большеберцовой кости, и головки малоберцовой кости.
Анатомия
Мыщелки большеберцовой кости, впрочем, как и мыщелки остальных костей, имеют губчатую структуру (в разрезе кость напоминает губку).

Диафиз кости имеет кортикальную структуру – трубка с толстыми стенками. Губчатая структура мыщелков имеет свойство сминания кости при переломе, это обуславливает возникновение вдавленных (импрессионных) переломов.
Классификация
Среди переломов проксимального эпиметафиза выделяют переломы:
- одного мыщелка;
- обоих мыщелков;
- межмыщелкового возвышения;
- головки малоберцовой кости.
Причины и механизмы

При падениях, прыжках возникает внезапное чрезмерное отведение голени, что приводит к перелому бокового мыщелка, а в случае приведения голени – перелома медиального мыщелка.
Когда травмирующая сила действует снизу по оси голени, возникают Т- или V-образные переломы эпиметафиза.
Прямые чрезмерные удары непосредственно по одному из мыщелков приводят к перелому их. В таких случаях механизм перелома прямой.
Симптомы
Клинические проявления изолированных переломов мыщелков довольно типичны. На фоне общих симптомов перелома – боль, нарушение активной функции, деформация сустава, гемартроз, положительный симптом флюктуации и баллотирования надколенника.
Т- или V-образные переломы мыщелков бывают без смещения и со смещением, когда дистальный конец погружается между мыщелками.

Активные движения невозможны, пассивные обостряют боль и ограничены. Выраженные чрезмерные боковые отклонения голени в обе стороны во фронтальной плоскости.
В коленном суставе – положительный симптом флюктуации, баллотирования надколенника и резкая болезненность при пальпации мыщелков. Нередко удается пропальпировать диастаз между отломками и почувствовать крепитацию их.
При переломах без смещения или с незначительными смещениями отломков отмечается дефигурация коленного сустава за счет гемартроза. При пальпации – резкая боль эпиметафиза, обостряется боль при пассивных движениях голени.
Обострение боли в области эпиметафиза отмечают при постукивании или нажатии на пятку по оси голени. Приведенные симптомы отсутствуют при ушибах проксимального конца голени.
Окончательный диагноз подтверждает рентгеновское исследование.
Переломы головки малоберцовой кости
Переломы головки малоберцовой кости возникают вследствие прямого действия травмирующего агента.

Статическая нагрузка ноги возможна, но активные движения в коленном суставе ограничены из-за боли, которая возникает как при сгибании, так и при разгибании голени.Это обусловлено напряжением двуглавой мышцы бедра, которая прикрепляется к головке малоберцовой кости.
Пальпация головки малоберцовой кости болезненна, при попытке импульсного напряжения сгибателей голени боль обостряется в области головки (симптом Скляренко).
Переломы головки малоберцовой кости, особенно осколочные, нередко сопровождаются травмой малоберцового нерва, которая клинически проявляется потерей активного тыльного сгибания стопы. Стопа в таких пострадавших находится в положении подошвенного сгибания.
Диагностика
Рентгеновское исследование в двух проекциях уточняет клинический диагноз.

Первая помощь
При переломах проксимального (верхнего) отдела костей голени необходимо зафиксировать коленный сустав в разогнутом состоянии, чтобы избежать дополнительного смещения отломков, болевых ощущений и повреждения мягких тканей.
Для иммобилизации можно использовать любые удобные подручные средства. Накладывать от верхней трети бедра до голеностопного сустава.
Лечение
Лечат иммобилизацией гонитной гипсовой повязкой на срок 6–8 недель.

Для сравнения смещенного медиального мыщелка осуществляют тягу по оси голени с постепенным отводом ее наружу.
При этом натягивается связочно-капсульный аппарат по внутренней стороне коленного сустава, и отросток становится на свое место.
Удостоверившись в сопоставлении отломков рентгенологически, накладывают гонитную гипсовую повязку, прижимая ладонью медиальный мыщелок к эпиметафизу через еще не затвердевший гипс. Необходимо учитывать силу давления, чтобы предотвратить возникновение пролежня.

Но, в отличие от переломов медиального мыщелка, для натяжения связочно-капсульного аппарата по внешней стороне коленного сустава голень приводят внутрь.
Происходит репозиция мыщелка, после чего накладывают гонитную гипсовую повязку. У молодых пострадавших при наличии противопоказаний к оперативному лечению сопоставления отломков достигают с помощью скелетного вытяжения.
Спицу проводят через дистальный метафиз большой берцовой кости или пяточной кости (негативным моментом при проведении спицы через пяточную кость является перерастяжение голеностопного сустава).
Тягу по оси голени сочетают с отводом голени наружу – при переломах медиального мыщелка и внутрь – при переломах бокового мыщелка. Сращивание происходит в течение 6– 8 недель.
Лечат консервативно, иммобилизацией гонитной гипсовой повязкой, которую накладывают при умеренной тяге по оси, сжимая ладонями мыщелка во фронтальной плоскости.

Когда не удается достичь закрытого сопоставления отломков, особенно когда не удается восстановить конгруэнтность суставных поверхностей, показано оперативное лечение. Парапателлярным латеральным доступом открывают полость сустава и место перелома.
Мобилизуют отломки, тщательно сопоставляют их, так чтобы была полностью восстановлена ??конгруэнтность суставной поверхности. Сопоставленные отломки фиксируют костодержателем.
С внешней поверхности проксимально отломка большеберцовой кости отделяют распатором надкостницы и кладут пластину, дистальная часть которой изогнута соответственно контуру наружного мыщелка.
Удостоверившись, что пластина плотно прилегает к мыщелку и боковой поверхности диафиза большеберцовой кости, хирург через отверстия в пластине сверлом делает тоннели, фиксирует пластину винтами, которые обязательно должны пройти через оба отломка.
Достигнув стабильной фиксации отломков при конгруэнтности суставных поверхностей, операционную рану послойно зашивают. Иммобилизацию до снятия швов проводят гонитной гипсовой шиной.
Уже на 2–3-й день после операции начинают импульсное сокращение четырехглавой мышцы и небольшие активные сгибательные движения в коленном суставе.
После снятия швов (12–14-е сутки) назначают стимуляцию мышц и активные движения, направленные на увеличение амплитуды движений в коленном суставе и восстановление активных движений надколенника.
Пострадавшим разрешают ходить с помощью костылей, не нагружая конечности. С 3-й недели назначают дозированную статическую нагрузку.
Сращение перелома наступает через 2–2,5 месяца, и пострадавшим позволяют полную статическую нагрузку конечности. Работоспособность у людей нефизического труда возвращается через 3 месяца, а физического – через 4–5 месяцев.
Реабилитация
Примерный срок восстановления после переломов мыщелков большеберцовой кости составляет от четырех до пяти месяцев.
Существует риск инвалидности, он составляет от 2 до 10 процентов случаев. Полного восстановления конечности удается добиться у половины пациентов (примерно 54%).

У 50% пострадавших развивается гонартроз, что обуславливает необходимость реабилитационных программ.
Врач составляет индивидуальную программу для восстановления, учитывая особенности перелома пациента, и его жизнедеятельности. Реабилитация подразумевает медикаментозное лечение, магнитотерапию (количество и интенсивность процедур также индивидуальны), ультразвуковая терапия.
Курс реабилитации имеет несколько этапов, соблюдение которых имеет важное значение.
Ранний посттравматический этап (2-3 недели) включает профилактику мышечных гипотрофий, артроза посредствам двигательных упражнений, обучению ходьбе на костылях, в комплексе с медикаментами и магнитотерапией.
Ближайший посттравматический этап (от 1 до 3 месяцев) включает широкий спектр физических средств в комплексе с медикаментами, а также ультразвуковая терапия.
Поздний посттравматический этап (от 3 до 5 месяцев) подразумевает процедуры интерференцтерапии, электрофорез, диадинамотерапии, миоэлектростимуляции.
Переломы проксимального конца большеберцовой кости наблюдаются при политравме достаточно часто и в большинстве случаев имеют сложный многооскольчатый характер.
Рис. 10-9. Классификация переломов проксимального конца большеберцовой кости по AO/ASIF.
Тип А. Внутрисуставные переломы.
А1 — отрывные переломы головки малоберцовой кости, бугристости большеберцовой кости и межмыщелкового возвышения. Эти переломы всегда свидетельствуют об отрыве соответствующих связок коленного сустава — наружной боковой связки, собственной связки надколенника и крестообразных связок, поскольку они прикрепляются к указанным костным фрагментам;
А2 — простые внутрисуставные метафизарные переломы;
A3 — сложные оскольчатые метафизарные переломы, которые могут распространяться на диафиз большеберцовой кости.
Тип В. Неполные внутрисуставные переломы.
B1 — переломы наружного или внутреннего мыщелка без вдавления;
B2 — то же с вдавлением суставной поверхности;
B3 — то же, оскольчатые переломы с вдавлением.
Тип С. Полные внутрисуставные переломы.
С1 — переломы обоих мыщелков;
С2 — оскольчатые переломы обоих мыщелков без компрессии;
СЗ — многооскольчатые переломы обоих мыщелков с компрессией суставной поверхности.
Причиной около 15% переломов плато являются падения с высоты, и здесь имеет место как прямой механизм (удар о землю), так и, чаще, непрямой, когда при приземлении на слегка согнутую ногу в положении варуса или вальгуса мыщелки бедра оказываются более прочными и ломают мыщелки голени. По нашим данным, переломы наружного мыщелка большеберцовой кости наблюдаются в 48,3% случаев, переломы обоих мыщелков — в 29,4%, внутреннего мыщелка — в 7%, внесуставные переломы метафиза большеберцовой кости — в 14,1%, отрывные переломы — в 0,2% случаев. Отрывные переломы были представлены в подавляющем большинстве случаев в виде отрыва головки малоберцовой кости вместе с наружной боковой связкойи перелома межмыщелкового возвышения. Отрывы бугристости большеберцовой кости с собственной связкой надколенника и места прикрепления внутренней боковой связки были крайне редки.
На реанимационном этапе переломы проксимального конца большеберцовой кости иммобилизовали в большинстве случаев задней гипсовой лонгетой от верхней трети бедра до голеностопного сустава. Как правило, предварительно приходилось выполнять пункцию коленного сустава для удаления гемартроза. При метафизарных переломах с большим смещением и захождением отломков накладывали скелетное вытяжение за пяточную кость. Открытые переломы составляли 8,1% всех переломов рассматриваемой локализации. При переломах с небольшим смещением ограничивались хирургической обработкой и иммобилизацией задней гипсовой лонгетой. Открытые переломы со смещением во время хирургической обработки фиксировали стержневым АНФ, вводя стержни в нижнюю треть бедра и среднюю треть большеберцовой кости.
Точную репозицию и фиксацию отломков мы выполняли на профильном клиническом этапе после перевода пострадавшего из реанимационного отделения. В подавляющем большинстве случаев это удавалось при оперативном лечении.
Консервативное лечение было показано при переломах без смещения, у пациентов старческого возраста и при отказе от операции по личным мотивам или вследствие медицинских противопоказаний из-за тяжелых соматических заболеваний, нагноения открытого перелома, общей гнойной инфекции (пневмония, сепсис), неадекватности поведения и невменяемости вследствие психического заболевания.
Во всех этих случаях мы стремились по возможности устранить или уменьшить смещение отломков и, самое главное, варусную или вальгусную деформацию коленного сустава, которые в последующем являются причиной укорочения конечности и резкого нарушения походки и вообще опороспособности нижней конечности.
Репозиция была возможна, если она выполнялась в течение 7— 10 дней с момента травмы. Ее делали под внутрисуставной анестезией 1% раствором новокаина (30—40 мл) после предварительной эвакуации гемартроза. Через пяточную кость проводили спицу, которую закрепляли в скобе для скелетного вытяжения. Помощник травматолога осуществлял тракцию за скобу по длине выпрямленной конечности в течение 7—10 мин.
Затем накладывали глубокую заднюю гипсовую лонгету по типу разрезного тутора от верхней третибедра до голеностопного сустава. Лонгета должна быть сильно влажной и замочена в холодной воде, с тем чтобы срок первичного застывания гипса был не менее 7—10 мин. Гипсовую лонгету тщательно моделируют и затем травматолог ладонями рук создает положение варуса (при переломе наружного мыщелка) или вальгуса (при переломе внутреннего мыщелка) до первичного застывания гипса. Необходим рентгенологический контроль. Срок гипсовой иммобилизации 6—8 нед. При точной закрытой репозиции изолированных переломов мыщелков большеберцовой кости отличные и хорошие результаты составляют 85—90%.
Оперативное лечение было основным методом у пострадавших с политравмой, так как более 70% переломов имели сложный характер и имелись переломы соседних сегментов конечности (бедро, голеностопный сустав и стопа). Стабильная фиксация переломов давала возможность ранних движений в коленном суставе, которые были необходимы для максимального восстановления его функции.
Знание биомеханики коленного сустава придает действиям хирурга-травматолога должную осмысленность и обеспечивает хороший результат.
Коленный сустав функционирует как гинглимус (шарнир) и как трохоид. Шарнир обеспечивает сгибание-разгибание сустава (в норме в пределах 180—40°) и даже гиперэкстензию в суставе (до 10°). Гиперэкстензия возможна у женщин и наиболее выражена у балерин и гимнасток. Ротация голени в коленном суставе наибольшая в положении сгибания до 90° и составляет 25—30°, причем внутренняя преобладает над внешней.
При тяжелых повреждениях коленного сустава в ряде случаев достичь полного восстановления функции не удается, однако умеренное ограничение движений дает возможность больному вести достаточно комфортный образ жизни. Так, для нормальной походки достаточно сгибания в коленном суставе до 110°, для нормального сидения за столом и вставания из-за стола — 60—70°.
Сгибание в коленном суставе сопровождается перемещением мыщелков бедра кзади относительно плато большеберцовой кости, благодаря чему появляется возможность осмотреть мениски и убедиться в точности восстановления суставной поверхности большеберцовой кости (рис. 10-10).
А и В - крайние положения надколенника,
D — направление перемещения,
R и Г — расстояния от центра вращения до передней поверхности мыщелков,
О — место прикрепления собственной связки надколенника.
Отрывные переломы головки малоберцовой кости подлежат оперативному лечению, поскольку они свидетельствуют об отрыве наружной боковой связки, что приводит к грубой латеральной нестабильности в коленном суставе. Консервативное лечение в этих случаях не дает эффекта.
Нащупывают оторвавшийся фрагмент и малоберцовую кость и делают небольшой разрез от фрагмента до верхней трети последней. Однозубым крючком низводят оторвавшийся фрагмент головки малоберцовой кости и фиксируют его винтом с шайбой, дополнительно укрепляя внутрикостным проволочным швом. Часто фрагмент бывает небольшим, поэтому для фиксации наружнобоковой связки используют только внутрикостный шов.
Аналогичным образом поступают при отрывных переломах бугристости большеберцовой кости и внутренней боковой связки, которые наблюдаются крайне редко. Отрыв межмыщелкового возвышения лечат консервативно гипсовой иммобилизацией.
Внутрисуставные переломы верхнего метафиза большеберцовой кости со смещением являются показанием для остеосинтеза. Разрезвыполняют ниже щели коленного сустава с внутренней или наружной стороны. Отломки фиксируют Т- или Г-образной пластиной АО или специальной мыщелковой пластиной LC-DCP. У тяжелобольных с полисегментарными переломами мы использовали малоинвазивную систему LISS.
Внутрисуставные переломы в рамках политравмы имеют сложный многооскольчатый характер. Изолированные переломы мыщелков встречаются достаточно редко (10—12%). Изолированные переломы мыщелков можно фиксировать двумя спонгиозными канюлированными винтами под контролем ЭОП закрытым способом. Конечность растягивают на ортопедическом столе, коленному суставу придают положение варуса при переломе наружного мыщелка и вальгуса — внутреннего. Мыщелок сопоставляют при помощи шила и фиксируют перкутально двумя спицами, которые заменяют канюлированными винтами. Операцию производят в срок до 10—14 дней с момента травмы, в более поздние сроки мыщелки сопоставляют и фиксируют винтами открыто.
Переломы типов ВЗ и С составляют большинство при высокоэнергетической травме и являются прямым показанием к оперативному лечению, без которого восстановить опорность конечности и функцию коленного сустава в большинстве случаев невозможно.
В большинстве случаев мы использовали прямой доступ с наружной или внутренней стороны собственной связки надколенника в зависимости от того, какой мыщелок голени был больше разрушен. Начинали его от средней трети надколенника и продолжали дистально до границ и с верхней третью большеберцовой кости. Обнажали осколки мыщелка, вскрывали коленный сустав, осматривали мениск и приподнимали его элеватором. Разрывы менисков обычно наблюдаются очень редко.
Колено умеренно сгибали и проводили реконструкцию суставной поверхности под контролем глаза и пальца хирурга (в задних отделах). Осколки временно фиксировали спицами. Из скрепителей наиболее удобной и высокоэффективной является специальная мыщелковая пластина, изготавливаемая для левой и правой ноги. Пластина прикрепляется блокируемыми винтами, создающими угловую стабильность. При ее отсутствии вполне удовлетворительный результат можно получить путем использования Т- и Г-образных пластин (рис. 10-11).
Рис. 10-11. Различные способы остеосинтеза переломов внутреннего и наружного мыщелков большеберцовой кости :
а — остеосинтез винтами простого перелома наружного мыщелка;
б — то же, остеосинтез с костной пластикой вдавленного перелома;
в — то же, остеосинтез многооскольчатого вдавленного перелома.
В течение 3 нед проводилась ИВЛ с целью внутренней пневматической стабилизации реберного каркаса, затем течение травмы осложнилось двусторонней пневмонией и гнойным трахеобронхитом. Всего находилась в реанимационном отделении 36 дней, затем была переведена в ОМСТ. Через 42 дня с момента травмы в связи с наружной нестабильностью правого коленного сустава произведен остеосинтез наружного мыщелка Г-образной фигурной пластиной (рис. 10-12). В дальнейшем в другом лечебном учреждении оперирована по поводу перелома L. но возникло нагноение и металлоконструкции были удалены. Несмотря на то что специальной реабилитации практически не проводилось, перелом большеберцовой кости сросся, коленный сустав стабилен, сгибание до 90°. Ходит в корсете с полной опорой на правую ногу. Через 2 года после травмы металлоконструкции удалены.
Рис. 10-12. Остеосинтез наружного мыщелка болыиеберцовой кости больной 3 .
Г- образной пластиной;
а — рентгенограмма до операции;
б,в — то же, после операции.
В.А. Соколов
Множественные и сочетанные травмы
Малоберцовая и большеберцовая кости — это длинные кости голени. Малоберцовая кость небольшого размера и расположена на внешней стороне голени. Большеберцовая кости — это кость, расположенная во внутренней части голени.
Малоберцовая и большеберцовая кость соединяются в области коленного и голеностопного суставов. Две кости помогают стабилизировать и поддерживать голеностопный сустав и стопу.
Перелом малоберцовой кости возникает при падении с высоты или какого-либо удара по внешней поверхности голени. Даже вывих в голеностопном суставе может привести к перелому малоберцовой кости. Перелом малоберцовой кости может произойти в любой точке.

Фото: Medscape Reference
Типы перелома малоберцовой кости
Типы перелома малоберцовой кости включают в себя:
- Перелом латеральной лодыжки малоберцовой кости — возникает, когда малоберцовая кость ломается в области голеностопного сустава;
- Перелом проксимальной головки малоберцовой кости — локализуется на верхнем конце малоберцовой кости в области коленного сустава;
- Авульсионный перелом — перелом, при котором сухожилие отрывает часть кости со стороны его прикрепления;
- Стрессовые переломы случаются в результате повторяющихся травм во время бега или ходьбы;
- Переломы малоберцовой кости часто встречаются у спортсменов, особенно у тех, которые занимаются бегом, прыжками, футболом и баскетболом.
Симптомы перелома малоберцовой кости
Боль и отек являются одними из распространенных симптомов перелома малоберцовой кости. Другие признаки и симптомы включают в себя:
- Неспособность стоять на больной ноге;
- Кровоподтеки на голени;
- Деформация боковой стороны голени;
- Онемение ноги.
Диагностика перелома малоберцовой кости
Людям с повреждением ноги следует обратиться к врачу для установления диагноза. В процессе диагностики проводится:
- Объективное обследование — врач будет искать какие-либо заметные деформации;
- Рентгенография — используется, чтобы обнаружить перелом или смещение кости;
- Магнитно-резонансная томография ( МРТ ) — обеспечивает более детальное сканирование и может произвести детальные снимки внутренних костей и мягких тканей;
- Компьютерная томография ( КТ ) и другие методы могут проводиться, чтобы поставить точный диагноз и оценить степень тяжести перелома малоберцовой кости.
Лечение перелома малоберцовой кости
Лечение перелома малоберцовой кости во многом зависит от того, насколько серьезна травма. Перелом классифицируется на открытый или закрытый.
Открытый перелом малоберцовой кости (сложный перелом)
При открытом переломе часть кости проходит сквозь кожу и выходит наружу. Открытые переломы часто являются результатом сильной травмы или прямого удара, например, падения или автотравмы. Этот тип переломов часто сопровождается дополнительными травмами. Некоторые травмы могут быть потенциально опасными для жизни.
Открытые переломы малоберцовой кости следует лечить немедленно. Пациентам вводят антибиотики, чтобы предотвратить инфекцию. Рану тщательно очищают, для стабилизации перелома используют внутреннюю фиксацию с пластиной и винтами. Для ускорения заживления используют костный трансплантат.
Закрытый перелом (простой перелом)
При закрытом переломе кожа остается неповрежденной. Цель лечения закрытых переломов — это сопоставить костные отломки, контролировать боль, дать время для заживления трещины, предотвратить осложнения и восстановить нормальную функцию ноги. Для облегчения боли и уменьшения отека используют лед. Нога должна находиться в приподнятом положении.
Если не требуется операция, то используют распорку или гипс, при ходьбе рекомендуется использовать костыли. После сращения необходимо укреплять ослабленные суставы с помощью лечебной физкультуры.
Оперативное вмешательство при переломе малоберцовой кости
Существуют два основных типа операции при переломе малоберцовой кости:
- Закрытое восстановление включает восстановление костной целостности в исходное положение без необходимости сделать надрез в месте перелома.
- При открытом восстановлении проводят внутреннюю фиксации кости при помощи аппаратных средств, таких как пластины, винты и стержни.
Реабилитация после перелома малоберцовой кости
Большинству пациентов потребуется физическая реабилитация после снятия гипса. Врач-ЛФК определит наилучший план лечения. Лечебная физкультура начинается с укрепления голеностопного сустава и его мобильности. После того как пациент может вставать на ногу, необходимо проводить ходьбу и пошаговые упражнения.
Правильное лечение и реабилитация под контролем врача помогают человеку вернуть полную силу и движение ноги.
Профилактика повторного перелома малоберцовой кости
Чтобы предотвратить переломы малоберцовой кости в будущем, спортсмены должны носить соответствующее оснащение для обеспечения безопасности.
Чтобы снизить риск перелома, необходимо:
- Носить подходящую обувь;
- Соблюдать диету богатую продуктами кальция, такими как молоко, йогурт, сыр;
- Выполнять упражнения, чтобы укрепить кости;
- Перелом малоберцовой кости обычно проходит без дальнейших проблем, но возможны осложнения:
- Дегенеративный или травматический артрит;
- Аномальные уродства или нарушение функции голеностопного сустава;
- Постоянная боль;
- Повреждение нерва и кровеносных сосудов вокруг голеностопного сустава;
- Хронический отек конечности.
Большинство переломов малоберцовой кости не имеют каких-либо серьезных осложнений. В течение нескольких недель до нескольких месяцев большинство пациентов полностью восстанавливаются и могут продолжать свою нормальную деятельность.

Приглашаем подписаться на наш канал в Яндекс Дзен
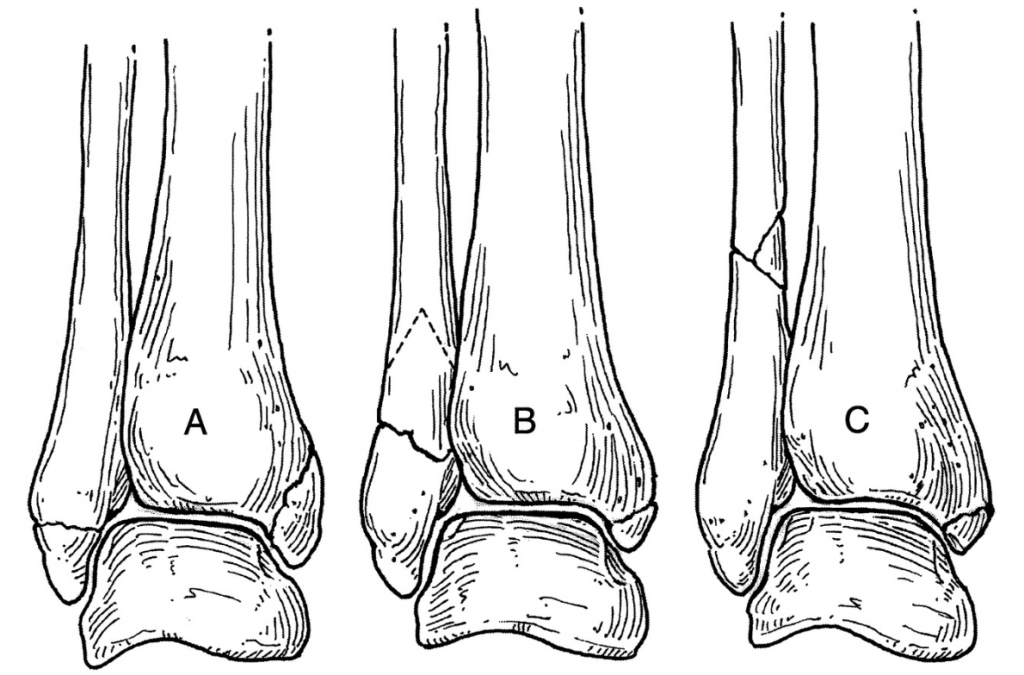
Большинство переломов в голеностопном суставе составляют изолированные переломы лодыжек. Переломы наружной и внутренней лодыжек встречаются у 25% случаев травм голеностопного сустава. Переломы обеих лодыжек с переломом заднего края дистального метаэпифиза большеберцовой кости встречаются в 5-10% случаев. Открытые переломы лодыжек – относительно редкие повреждения (2%).
- однолодыжечные
- двухлодыжечные
- трехлодыжечные (данная классификация хотя и широко распространена, однако она не полностью описывает все виды повреждения, а терминология является несколько сленговой).
- супинационные
- пронационные
- ротационные
- сибательные
Три типа (A, B, C), в зависимости от уровня перелома малоберцовой кости относительно межберцового синдесмоза. Тяжесть повреждения связочного аппарата и тяжесть перелома лодыжек возрастают прогрессивно от перелома типа А к типу В и типу С. Помимо переломов лодыжек и повреждения связок необходимо определить наличие переломов медиального и латерального краев таранной кости. Возможно наличие как больших костно-хрящевых фрагментов, так и переломов с отслойкой хряща.
малоберцовая кость: поперечный отрывной перелом на уровне или ниже уровня голеностопного сустава или разрыв латерального связочного аппарата
медиальная лодыжка: интактная или перелом от сдвига с более вертикальной плоскостью перелома. Нередко имеет место также локальный компрессионный перелом медиальной суставной поверхности большеберцовой кости
задний край большеберцовой кости: обычно интактен. В некоторых случаях имеется дорзомедиальный фрагмент, который иногда связан с медиальным лодыжечным фрагментом
межберцовый связочный аппарат: всегда интактный.
малоберцовая кость: косой или торзионный перелом, начинающийся от уровня голеностопного сустава и идущий в проксимальном направлении. Линия перелома может быть гладкой или изломанной, что зависит от приложенной силы.
медиальная лодыжка: интактна или отрывной перелом в месте прикрепления связок, реже - разрыв Lig. deltoideum.
задний край большеберцовой кости: интактен или имеется дорзолатеральный треугольный фрагмент (треугольник Фолькманна) при отрывном переломе задней связки синдесмоза.
межберцовый связочный аппарат: межкостная мембрана, как правило, интактна. Дорзальный синдесмоз чаще интактен или происходит отрыв вместе с задним краем большеберцовой кости (треугольник Фолькманна).
передний синдесмоз (lig. tibiofibulare anterius): остается интактным при косом переломе латеральной лодыжки ниже уровня голеностопного сустава. Однако если линия перелома начинается на уровне щели голеностопного сустава, то передний синдесмоз либо надорван, либо полностью разорван. Иногда может наблюдаться отрывной перелом в месте прикрепления связки к большеберцовой кости (бугорок Тилло-Шапута) или к малоберцовой кости. Membrana interossea остается, как правило, интактной.
малоберцовая кость: перелом диафиза в любом месте между синдесмозом и головкой малоберцовой кости
медиальная лодыжка: отрывной перелом или разрыв Lig. deltoideum
задний край большеберцовой кости: интактен или оторван в месте прикрепления синдесмоза
межберцовый связочный аппарат: всегда разорван. Разрыв Membrana interossea проксимальнее голеностопного сустава, распространяющийся, как минимум, до уровня перелома малоберцовой кости
синдесмоз разорван или оторван вместе с фрагментами кости в месте прикрепления.
При всех типах повреждения (А, В и С) возможен перелом заднего края дистального метаэпифиза большеберцовой кости.
Основана на классификации Danis-Weber, с учетом повреждения медиальных структур (медиальной лодыжки и/или дельтовидной связки). Вы так же можете ознакомиться с общими положениями классификации Мюллера/АО.
- тип А - перелом малоберцовой кости ниже уровня дистального межберцового синдесмоза (подсиндесмозное повреждение).
- A1 – изолированный перелом латеральной лодыжки
- А2 – перелом медиальной лодыжки
- А3 – перелом заднего края большеберцовой кости с формированием дорзомедиального фрагмента
- Тип В - перелом малоберцовой кости на уровне дистального межберцового синдесмоза (чрессиндесмозное повреждение).
- В1 – изолированный перелом латеральной лодыжки
- В2 – перелом медиальной лодыжки и/или разрыв дельтовидной связки, передней порции межберцового синдесмоза
- В3 + перелом заднего края большеберцовой кости
- Тип С - перелом малоберцовой кости выше уровня дистального межберцового синдесмоза (надсиндесмозное повреждение).
- С1 – простой перелом диафиза малоберцовой кости
- С2 – сложный перелом диафиза малоберцовой кости (оскольчатый или раздробленный)
- С3 – перелом проксимальной трети малоберцовой кости
Классификация Lauge-Hansen описывает возможные повреждения, в зависимости от механизма повреждения.
- Супинация – аддукция (SA)
- Поперечный отрывной перелом малоберцовой кости ниже уровня суставной щели или разрыв боковых коллатеральных связок.
- Вертикальный перелом медиальной лодыжки.
- Супинация – эверсия (наружная ротация) (SER)
- Повреждение передней тибио-фибулярной связки.
- Спиральный или косой перелом дистального отдела малоберцовой кости.
- Повреждение задней тибио-фибулярной связки или перелом заднего края дистального эпифиза большеберцовой кости.
- Перелом медиальной лодыжки или разрыв дельтовидной связки.
- Пронация – абдукция (PA)
- Поперечный перелом медиальной лодыжки или разрыв дельтовидной связки.
- Разрыв связок синдесмоза или отрывные переломы участков их прикрепления.
- Короткие, горизонтальные, косые переломы малоберцовой кости выше уровня суставной щели.
- Пронация – эверсия (наружная ротация) (PER)
- Поперечный перелом медиальной лодыжки или разрыв дельтовидной связки.
- Разрыв передней тибио-фибулярной связки.
- Короткий косой перелом малоберцовой кости выше уровня суставной щели.
- Разрыв задней тибио-фибулярной связки или отрывной перелом заднелатерального участка дистального эпифиза большеберцовой кости.
- Пронация – дорсифлексия (PD)
- Перелом медиальной лодыжки.
- Перелом переднего края дистального эпифиза большеберцовой кости.
- Надлодыжечный перелом малоберцовой кости.
- Поперечный перелом заднего края дистального эпифиза большеберцовой кости.
Первоначально описан как повреждение голеностопного сустава с сопутствующим переломом верхней трети малоберцовой кости. Повреждение происходит при наружно-ротационном механизме. Данное повреждение важно, так как часто пропускается. Последовательность событий следующая: сложное повреждение передней тибио-фибулярной связки и межкостной мембраны, разрыв задней тибио-фибулярной связки синдесмозного комплекса, повреждение капсулы сустава в передневнутреннем отделе, перелом малоберцовой кости в субкапитальной зоне или в области верхней трети, сложное повреждение дельтовидной связки. При отсутствии выявления увеличенного межберцового диастаза и адекватной стабилизации синдесмоза в последующем, диастаз увеличивается и, как результат, в отдаленном периоде развивается остеоартроз голеностопного сустава.
включает смещение малоберцовой кости кзади по отношению к большеберцовой кости. Развитие повреждений проходит 7 стадий: сложное повреждение передней тибио-фибулярной связки, разрыв задней тибио-фибулярной связки, перерастяжение капсулы сустава в передневнутреннем отделе, частичное повреждение межкостной мембраны, смещение малоберцовой кости кзади по отношению к большеберцовой кости, косой перелом малоберцовой кости на уровне синдесмоза, значительное повреждение дельтовидной связки.
отрывной тип перелома заднего края дистального метаэпифиза большеберцовой кости. Реализуется при скользящем механизме травмы.
отрывной перелом места прикрепления передней тибиофибулярной связки от переднего малоберцового бугорка. Механизм травмы – супинационно-эверсионный (SER).
отрывной перелом места прикрепления передней тибиофибулярной связки от передней поверхности большеберцовой кости.
перелом внутренней лодыжки и нижней трети малоберцовой кости, в сочетании с переломом заднего края большеберцовой кости.
Проводится в 2-3 проекциях голеностопного сустава, а также голени на протяжении с захватом коленного сустава.
Анализ результатов рентгенологического исследования в переднезадней проекции проводится по следующим параметрам:
- суперпозиция тени большеберцовой и малоберцовой кости (в норме –10 мм),
- просвет между берцовыми костями (в норме
Читайте также:


