Перелом эпифиза лучезапястного сустава
Переломы дистального отдела лучевой кости руки являются наиболее распространенными переломами предплечья и составляет около 16% от всех переломов костей скелета. Как правило, вызваны падением на вытянутую руку. Описание и классификация этих переломов основывается на наличии осколков, линии перелома, смещении отломков, внутрисуставной или внесуставного характера и наличием сопутствующего перелома локтевой кости предплечья.
Неправильное сращение дистального отдела лучевой кости после нелеченных переломов, либо вторично сместившихся, достигает 89% и сопровождается угловой и ротационной деформацией области лучезапястного сустава, укорочением лучевой кости и импакцией (упирается) локтевой кости в запястье. Оно вызывает среднезапястную и лучезапястную нестабильность, неравномерное распределение нагрузки на связочный аппарат и суставной хрящ лучезапястного и дистального лучелоктевого суставов. Это обусловливает боль в локтевой части запястья при нагрузке, снижение силы кисти, уменьшение объема движений в кистевом суставе и развитие деформирующего артроза.
Рентген анатомия лучезапястного сустава
Наклон суставной поверхности лучевой кости в прямой проекции в норме составляет 15-25º. Измеряется он по отношению перпендикуляра оси лучевой кости и линии вдоль суставной поверхности. Изменение угла наклона суставной поверхности нижней трети лучевой кости является признаком перелома, как свежего так и давно сросшегося. 
Ладонный наклон измеряется в боковой проекции по отношению касательной линия проведенной по ладонному и тыльному возвышениям суставной поверхности лучевой кости к осевой линии лучевой кости. Нормальный угол составляет 10-15º. Явное изменение углов является признаком перелома. 
Виды переломов луча (краткая классификация)
Перелом Смита
Роберт Смит описал подобный перелом лучевой кости в 1847 году. Воздействие на тыльную поверхность кисти считается причиной такого перелома. Перелом Смита – это противоположность перелома Коллеса, следовательно, дистальный отломок смещается к ладонной поверхности.
Классификация переломов лучевой кости руки:
Другая классификация переломов лучевой кости:
• Внутрисуставной перелом: Перелом луча, при котором линия перелома распространяется на лучезапястный сустав.
• Внесуставных переломов: Перелом, который не распространяется на суставную поверхность.
• Открытый перелом: Когда имеется повреждение кожи. Повреждение кожи может быть, как снаружи до кости (первично открытый перелом), так и повреждение костью изнутри (вторично открытый перелом). Эти виды переломов требуют незамедлительного медицинского вмешательства из-за риска инфекции и серьезных проблем с заживлением раны и сращением перелома.
• Оскольчатый перелом. Когда кость сломана на 3 и более фрагментов. 
Важно, классифицировать переломы лучевой ксоти руки, поскольку каждый вид перелома нужно лечить, придерживаясь определенных стандартов и тактики. Внутрисуставные переломы, открытые переломы, оскольчатые переломы, переломы лучевой кости со смещением нельзя оставлять без лечения, будь то закрытая репозиция (устранение смещения) перелома или операция. Иначе функция кисти может не восстановиться в полном объеме.
Иногда, перелом лучевой кости сопровождается переломом соседней - локтевой кости.
Причины переломов луча
Наиболее распространенной причиной переломов дистального отдела лучевой кости является падения на вытянутую руку. 
Остеопороз (заболевание, при котором кости становятся хрупкими и более вероятно ломкими при значительных нагрузках, ударах) может способствовать перелому при незначительном падении на руку. Поэтому чаще данные переломы возникают у людей старше 60 лет.
Перелом лучевой кости, безусловно, может произойти и у здоровых, молодых людей, если сила воздействия достаточно велика. Например, автомобильная аварии, падения с велосипеда, производственные травмы.
Симптомы переломов лучевой кости руки
Перелом дистального отдела лучевой кости обычно вызывает:
• Немедленную боль;
• Кровоизлияние;
• Отек;
• Крепитация отломков (хруст);
• Онемение пальцев (редко);
• Во многих случаях сопровождается смещением отломков и как следствие деформации в области лучезапястного сустава.
Диагностика переломов
Большинство переломов дистального отдела лучевой диагностируются обычной рентгенографией в 2-х проекциях. Компьютерная томография (КТ) необходима при внутрисуставных переломах. 
Задержка диагностики переломов дистального отдела лучевой кости руки может привести к значительной заболеваемости.

Компьютерная томография (КТ) используется для планирования оперативного ремонта, обеспечивая повышенную точность оценки выравнивания суставной поверхности при внутрисуставном переломе. Так же в послеоперационном периоде, для определения состоявшегося сращения перелома.
После травмы запястья необходимо исключить перелом, даже если боль не очень интенсивная и нет видимой деформации, просто в данной ситуации экстренности нет. Нужно приложить лед через полотенце, придать руке возвышенное положение (согнуть в локте) и обратиться к травматологу.
Но если травма очень болезненна, запястье деформировано, имеется онемение или пальцы бледные, необходимо в экстренном порядке обратиться в травматологический пункт или вызвать скорую помощь.
Для подтверждения диагноза выполняются рентгенограммы лучезапястного сустава в 2-х проекциях. Рентген являются наиболее распространенным и широко доступным диагностическим методом визуализации костей.
Лечение переломов лучевой кости
Лечение переломов любых костей состоит оценки характера перелома и выборе тактики.
Цель состоит в том, чтобы вернуть пациента до уровня функционирования. Роль врача в том, чтобы разъяснить пациенту все варианты лечения, роль пациента в том, чтобы выбрать вариант, который лучше всего отвечает его потребностям и пожеланиям.
Есть много вариантов лечения перелом дистального отдела лучевой кости. Выбор зависит от многих факторов, таких как характер перелома, возраст и уровень активности пациента. Об этом подробнее описано в лечении.
Консервативное лечение переломов луча
Переломы луча в типичном месте без смещения, как правило фиксируются гипсовой или полимерной повязкой во избежание смещения. Если перелом лучевой кости со смещением, то отломки должны быть возвращены в их правильное анатомическое положение и фиксированы до сращения перелома. Иначе есть риск ограничения движений кисти, быстрейшего развития артроза поврежденного сустава.

Хирургическое лечение переломов луча
Иногда смещение настолько критично и нестабильно, что не может быть устранено или держаться в правильном положении в гипсе. В этом случае может потребоваться чрескожная фиксация спицами или операция: открытая репозиция, накостный остеосинтез пластиной и винтами. В ходе этой операции устраняют смещение отломков и скрепляют кость металлической конструкцией, выбор которой определяется характером перелома. Операционный доступ: 1. Тыльный; 2. Ладонный. Сочетание обоих доступов. Положение пациента на спине. Обезболивание: проводниковая анестезия. Операция выполняется в кратчайшие сроки с использованием современных методик и имплантов. Импланты производства Швейцария и Германия. Материал имплантов: титан или медицинская сталь. Все операции ведутся под контролем ЭОПа (электронно-оптического преобразователя).
Закрытая репозиция и чрескожная фиксация спицами 
Была популярна на протяжении многих лет и продолжает оставаться одним из самых популярных методов в международном масштабе.
Сначала врач закрыто устраняет смещение отломков, затем через отломки в определенных (учитывая характер перелома) направлениях просверливаются спицы. 
Плюсы: малая травматичность, быстрота, легкость, дешевизна, отсутствие разреза и как следствие послеоперационного рубца
Минусы: невозможность начала ранней разработки лучезапястного сустава, вследствие чего риск возникновения необратимой контрактуры (отсутствие движений в суставе).
Открытая репозиция перелома лучевой кости
Открытая репозиция накостный остеосинтез пластиной и винтами. Операция включает в себя хирургический разрез, доступ к сломанной кости аккуратно отводя сухожилия, сосуды и нервы, мобилизацию костных отломков, устранение смещения и фиксация в правильном положении. Сломанные кости фиксируются титановыми пластинами, ввиду этого пациенту разрешается ранняя разработка движений в лучезапястном суставе.
До операции:

После операции:

До операции:

После операции


Восстановление после перелома лучевой кости
Поскольку виды переломов дистального отдела лучевой кости настолько разнообразны, как и методы их лечения, то и реабилитация различна для каждого пациента.
Устранение боли
Интенсивность боли при переломе постепенно стихает в течение нескольких дней.
Холод местно в первые сутки по 15 минут через каждый час, покой, возвышенное положение руки (согнутую в локте на уровне сердца) и НПВП во многом устраняют боль полностью. Но болевой порог у всех разный и некоторым пациентам необходимы сильные обезболивающие препараты, приобрести которые можно только по рецепту.
Возможные осложнения
При консервативном лечении гипсовой или полимерной повязкой необходимо следить за кистью. Наблюдать, не отекают, не бледнеют ли пальцы, сохранена ли чувствительность кисти.
• Если давит гипс это может быть признаком сдавления мягких тканей, сосудов, нервов и повлечь за собой необратимые последствия. При появлении подобных симптомов необходимо срочно обратиться к врачу.
• Нагноение в области металлоконструкции (крайне редко);
• Повреждение сосудов, нервов, сухожилий (ятрогенное осложнение);
Реабилитация после перелома лучевой кости руки
Большинство пациентов возвращаются к своей повседневной деятельности после перелома дистального отдела лучевой кости через 1,5 – 2 месяца. Безусловно сроки реабилитации после перелома лучевой кости зависят от многих факторов: от характера травмы, метода лечения, реакции организма на повреждение.
Почти все пациенты имеют ограничение движений в запястье после иммобилизации. И многое зависит от пациента, его настойчивости в восстановлении амплитуды движений при переломе лучевой кости. Если пациент прооперирован с использованием пластины, то как правило врач назначает ЛФК лучезапястного сустава уже со первой недели после операции.
Строение лучезапястного сустава многие называют сложным из-за большого количества участвующих костей, которые его образуют. Однако за счет такого непростого строения становится возможным выполнение различных движений кистью, в том числе отведение и приведение, сгибание и разгибание, совершение круговых вращений и другие.
Перелом лучезапястного сустава во многом ограничивает пострадавшего и препятствует выполнению привычных действий. В данной статье мы изучим причины такой травмы и рассмотрим возможные виды лечения перелома запястья руки, а также ответим на вопросы о том, сколько носить гипс и как долго длится процесс реабилитации.
Причины травмы
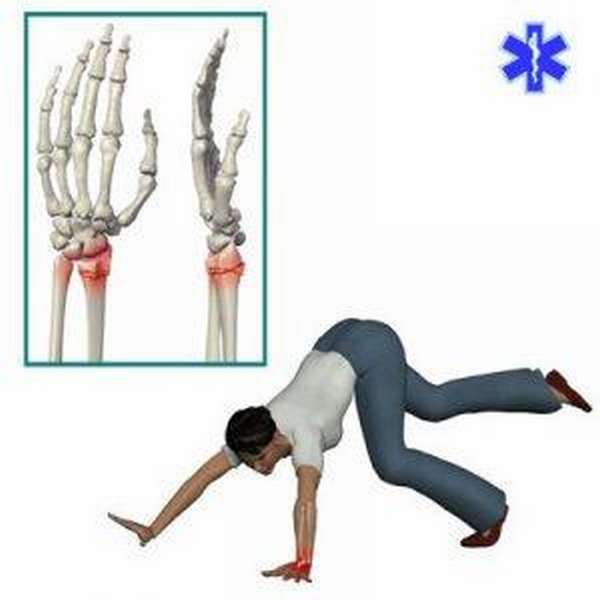
Причиной перелома лучезапястного сустава может стать прямой удар по запястью или кисти руки.
Однако нередко такая травма получается следующим образом: пытаясь смягчить падение, человек вытягивает руки.
В результате так называемый защитный рефлекс становится причиной перелома запястья.
Особенно осторожным следует быть тем, у кого наблюдаются следующие факторы:
- дефицит кальция в организме,
- заболевания опорно-двигательного аппарата,
- наличие онкологических заболеваний,
- туберкулез костной ткани,
- престарелый возраст.
Факт. Чаще всего такой травме подвергаются женщины и дети. Это связано с тем, что у них, в отличие от мужчин, менее стабильный гормональный фон и более слабые кости.
Классификация травм
Перед назначением лечения врач в первую очередь должен определить тип перелома. От того, каким образом пациент получил перелом лучезапястного сустава, зависит вид травмы:
- Если при падении ладонь вытянутой руки была согнута к предплечью, то это перелом Коллеса.
- Если основной удар при падении пришелся на тыльную сторону ладони, то такую травму принято называть переломом Смита.
Также перелом лучезапястного сустава принято классифицировать на травмы со смещением (отломки поврежденной кости принимают неестественное положение) и без смещения.
Симптомы перелома
Спутать перелом лучезапястного сустава с другими травмами можно весьма легко. Чтобы избежать такой ошибки и назначить необходимое лечение, следует ознакомиться с признаками перелома руки в запястье:
- сильная боль при попытке пошевелить кистью или пальцами,
- отечность в травмированной области,
- наличие звука трущихся друг о друга костей – верный признак перелома со смещением.
Симптомы перелома запястья руки могут быть не столь ярко выраженными в случае неполного перелома, то есть при образовании трещины в кости.
Такая разновидность перелома может оказаться весьма опасной, так как при определенной нагрузке кость может сломаться полностью.
Первая помощь при переломе лучезапястного сустава
При оказании первой помощи пострадавшему до приезда квалифицированных специалистов необходимо быть предельно аккуратным. А потому без наличия необходимых знаний браться за это не стоит. Но если вы решились на такую рискованную процедуру, то вот что необходимо предпринять:
- Снимите украшения, часы с поврежденной конечности.
- Приведите руку в неподвижное состояние.
- Наложите на травмированную конечность импровизированную шину. Такая шина начинается с локтевого сустава и заканчивается на несколько сантиметров выше пальцев.
- Чтобы полностью иммобилизировать поврежденную конечность, необходима повязка для фиксации лучезапястного сустава. Соорудить такую не составит труда: следует подвесить травмированную руку за шею с помощью платка или шарфа.
Правильно наложенная повязка послужит хорошим фиксатором на лучезапястный сустав при переломе и предотвратит появление каких-либо осложнений.
Диагностика
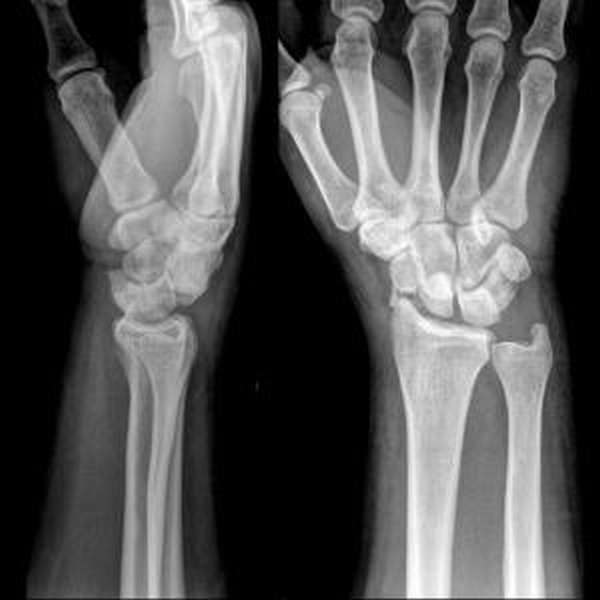
Несмотря на успешно оказанную первую помощь, человеку необходимо незамедлительно обратиться к травматологу.
Такую травму лучезапястного сустава пациенты очень часто путают с вывихом и растяжением из-за неярко выраженных симптомов.
Неверный диагноз может привести к большим осложнениям в будущем. Поэтому постановку диагноза стоит доверить квалифицированному специалисту.
Для диагностики недостаточно визуального осмотра травмы, тут необходима рентгенография. Только так врач сможет внимательно изучить поврежденную область и назначить правильное лечение.
Также при более тяжелых случаях может оказаться нелишней компьютерная томография лучезапястного сустава. Серия снимков в различных срезах не оставит у врача никаких сомнений о характере повреждения.
Лечение перелома лучезапястного сустава
Прежде всего, диагностика травмы необходима для того, чтобы врач смог назначить наиболее эффективное лечение. Определив степень тяжести перелома, специалист назначает консервативную терапию или же оперативное лечение.
Назначенное консервативное лечение зависит от того, как врач классифицировал травму.
Если перелом лучезапястной кости без смещения, то на поврежденную область будет наложен гипс. Сколько носить гипс при лечении перелома запястья руки, зависит от характера перелома.
Гипс можно будет снять после 4-5 недель со дня получения травмы, если был диагностирован перелом Коллеса. При переломе Смита гипс снимается позже, после 6-8 недель ношения.
Если перелом лучезапястного сустава со смещением, то перед наложением гипса должны быть проведены, во-первых, репозиция, то есть устранение смещения отломков, во-вторых, пальпаторный контроль состояния отломков или повторная рентгенография. Только после этих манипуляций пациенту будет наложен гипс на срок от 6 до 8 недель.
Важно! При возникновении ощущения покалывания или онемения следует снова обратиться к врачу. Скорее всего, причиной такого дискомфорта является неверно наложенная повязка, которая препятствует кровообращению в пальцах.
К такому виду лечения врачи прибегают крайне редко, но встречаются случаи, когда без хирургического вмешательства не обойтись. Чаще всего оперативное лечение необходимо при оскольчатых переломах, в результате которых были повреждены сосудистые и/или нервные структуры.
Остеосинтез — операция, направленная на лечение тяжелого повреждения лучезапястного сустава, целью которой является соединение и фиксация костных отломков. Процедура бывает 2 видов:
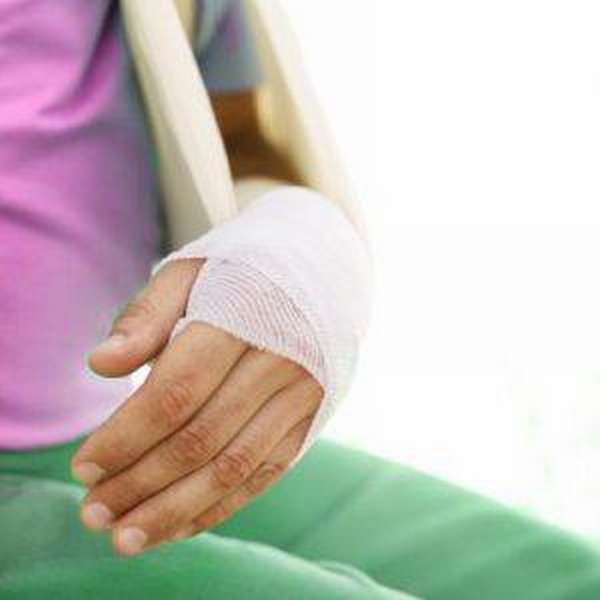
Наружный остеосинтез. Эта операция осуществляется без обнажения участка перелома за счет спиц направляющего аппарата, которые проводятся через травмированные костные структуры. Преимуществом данной процедуры является возможность фиксации костных отломков, которые не будут ограничивать естественную подвижность суставной связки в поврежденной части руки.
Интересно. Чаще всего остеосинтез назначается спортсменам для быстрого восстановления и продолжения профессиональной деятельности. Чтобы избежать такой травмы в дальнейшем, они носят эластичный бандаж для лучезапястного сустава руки с фиксацией пальцев.
Реабилитация
Для полного восстановления необходимо соблюдать указания врача в ходе реабилитационного периода. Он длится от 1 до 2 месяцев в зависимости от типа травмы.
Уже на второй день после получения повреждения следует совершать следующие мероприятия для реабилитации после перелома руки в лучезапястном суставе:
- лечебная физкультура,
- массаж,
- правильное питание.
Рассмотрим по отдельности все необходимые составляющие реабилитационного периода.

Без лечебной физкультуры восстановить прежнюю подвижность пациенту никак не удастся. Поэтому следует выполнять назначенные врачом упражнения, которые ускорят процесс восстановления кисти.
Среди назначенных врачом упражнений могут быть следующие:
- Поочередно поднимать по одному пальцу.
- Поднимать все пальцы поврежденной руки.
- Сжимать пальцы в кулак.
- Вращать руку в лучезапястном суставе.
- Стараться обхватить пальцами предметы различных размеров.
Такие нехитрые упражнения будут способствовать быстрому возвращению в прежний жизненный ритм, а также сделают возможными каждодневные бытовые манипуляции.
Внимание! Не стоит выполнять назначенные упражнения сверх меры, особенно в ходе начального этапа реабилитационного периода.
Курс массажа — очень важный этап реабилитации. Назначенный врачом курс необходим для преодоления атрофии мышц. Массаж осуществляется в течение всего реабилитационного периода.
Если на поврежденную область наложен гипс, то разминается часть предплечья, которая находится выше гипса. Если же для иммобилизации руки вместо гипса был использован ортез на лучезапястном суставе, то на начальных этапах восстановления возможен более эффективный массаж.
После того как будет снят гипс, можно обработать поврежденную часть руки, что приведет в тонус мышечные ткани.
Очень важно понимать, что зачастую причиной перелома руки в запястье со смещением или без него является хрупкость костей. Чтобы восстановить их прочность, необходимо придерживаться правильного питания.
Важно, чтобы в рацион входили продукты с высоким содержанием кальция: молоко, творог, сыры. Также полезным будет употребление в пищу различных ягод, которые содержат природные антиоксиданты: черники, клюквы, черной смородины.
Возможные осложнения
Осложнения могут возникнуть в результате неправильного сращения, из-за чего появляется деформация. Если вы испытываете непрекращающуюся ноющую боль в поврежденной области, а также скованность движений, то незамедлительно обратитесь к специалисту.
Одним из типов осложнений является посттравматический артроз, который характеризуется болью при сгибании кисти, а также хрустом в травмированной области. Чаще всего такое осложнение возникает через месяц после получения повреждения.
Другим не менее опасным осложнением является артрит. Его несложно диагностировать, так как внешний вид травмированной области руки меняется: появляется весьма заметный отек или провал, который связан с атрофией мышц. В отличие от посттравматического артроза, при артрите болевые ощущения не зависят от положения руки. Боль ощущается, даже если кисть находится в естественном положении.
Еще одним осложнением может стать контрактура лучезапястного сустава после перелома. Ее результатом станет нарушение сгибательно-разгибательной функции кисти. Выявить контрактуру помогут следующие симптомы:
- увеличение ограниченности подвижности сустава,
- наличие плотных узелков на ладони.
Заключение
Перелом лучезапястного сустава — вполне распространенная травма, получить которую может каждый. Однако медлить с обращением к врачу не стоит. Квалифицированный специалист поставит диагноз и назначит наиболее эффективное лечение.
В случае соблюдения всех назначенных мер реабилитации восстановление не заставит себя ждать. Вернуться в строй помогут упражнения, курс массажа, а также верно подобранный рацион питания. Следуйте указаниям врача и будьте здоровы!
Дистальный метаэпифиз – это нижний конец лучевой кости, расположенный рядом с кистью.
Для уточнения характера перелома и выбора дальнейшей тактики лечения используется рентгенография, в ряде случаев – компьютерная томография. Иногда требуется УЗИ кистевого сустава.
Поскольку лучевая кость примыкает к кисти, очень важно восстановить анатомию и объем движений в суставе, чтобы в дальнейшем избежать проблем с ним. Раньше такие переломы лечили консервативно, т. е. в гипсовой повязке, но часто отломки смещались, кость срасталась неправильно, что в дальнейшем сказывалось на функции конечности - рука не сгибалась и/или не разгибалась до конца – формировалась тугоподвижность сустава (контрактура), оставался болевой синдром. К тому же длительное пребывание в гипсе отрицательно сказывалось на кожных покровах.
Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности – 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть увеличен.
Консервативное лечение перелома лучевой кости в типичном месте (гипсовая повязка)
При переломах без смещения можно предложить консервативное лечение – в гипсовой повязке. Средний срок пребывания в гипсе – 6-8 недель. Это редко проходит для конечности бесследно - после консервативного лечения сустав требует разработки движений, реабилитации. При лечении перелома даже с небольшим смещением в гипсе может произойти вторичное смещение отломков.
Оперативное лечение перелома лучевой кости в типичном месте (остеосинтез)
Практически все переломы лучевой кости со смещением требуют оперативного лечения – сопоставления и фиксирования отломков кости - остеосинтеза. Именно этот метод позволяет восстановить функцию кисти наиболее полноценно и добиться хороших функциональных результатов.
Лучевая кость полностью срастается примерно за 6-8 недель. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже спустя 1-2 недели после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.
В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации – пластиной, фиксированной винтами; аппаратом внешней фиксации; винтами; спицами.
В ряде случаев при выраженном отеке накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор в зависимости от типа перелома).
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально изготовленной для данного сегмента. После сопоставления отломков пластина фиксируется винтами к поврежденной кости. После установки пластины накладываются на кожу накладываются швы на 2 недели, а также гипсовая лонгета примерно на тот же срок. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для более быстрого срастания костей, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в амбулаторном режиме спустя 2 недели. Рука носится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины нет.
В ряде случаев – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы, однако за аппаратом нужно следить – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в лонгете, потом пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после рентген-контроля, в условиях стационара. Операция снятия аппарата внешней фиксации не занимает много времени и достаточно легко переносится пациентом. Средний срок госпитализации 5-7 дней, длительность больничного листа – около 1,5 месяцев. Перевязки надо делать через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. Примерно на 2 недели накладывается гипсовая лонгета, затем человек начинает разрабатывать руку. Спустя 6-8 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантов, удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, этот дефект заполняется либо собственной костью человека (трансплантат берется, как правило, из гребня подвздошной кости), либо искусственной костью, которая за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное и восстановительное лечение при застарелых и неправильно сросшихся переломах дистального метаэпифиза лучевой кости аналогичны описанным выше. Однако, учитывая застарелый характер повреждения, может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия - раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые иннервируют всю верхнюю конечность (отвечают за ее чувствительность и движения), и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация – успокаивающий укол, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции.
Читайте также:


