Перекрестные формы системной склеродермии
Системная склеродермия - диффузная патология соединительной ткани, для которой характерны фиброзно-склеротические изменения кожи, суставно-мышечного аппарата, внутренних органов и сосудов. Типичными признаками системной склеродермии служат синдром Рейно, уплотнение кожи, маскообразное лицо, телеангиэктазии, полимиозит, суставные контрактуры, изменения со стороны пищевода, сердца, легких, почек. Диагностика системной склеродермии основана на комплексе клинических данных, определении склеродермических аутоантител, биопсии кожи. Лечение включает антифиброзные, противовоспалительные, иммуносупрессивные, сосудистые средства, симптоматическую терапию.
- Причины
- Классификация
- Симптомы системной склеродермии
- Диагностика
- Лечение системной склеродермии
- Прогноз
- Цены на лечение
Общие сведения
Причины
Точные представления о причинах системной склеродермии отсутствуют. Накопленные наблюдения позволяют лишь высказывать отдельные этиологические гипотезы. В пользу генетической детерминированности свидетельствуют факты семейной истории системной склеродермии, а также наличие у ближайших родственников других склеродермических болезней, коллагенозов (СКВ, ревматоидного артрита, синдрома Шегрена), микроангиопатий, кардиопатий и нефропатий неизвестного генеза. Выявлена ассоциация склеродермии с определенными антигенами и аллелями HLA-системы, определяющими иммунный ответ, что также свидетельствует о наличии генетического следа в генезе патологии.
Наряду с наследственной теорией, широко обсуждается роль инфекции, в первую очередь цитомегаловирусной. Некоторые пациенты связывают дебют заболевания с перенесенным гриппом или стрептококковой ангиной. Ряд наблюдений указывает на триггерную роль химических агентов: кварцевой и угольной пыли, растворителей, лекарственных средств (в частности, блеомицина и других цитостатиков). Доказано участие вибрационного воздействия, стресса, охлаждения и обморожения, травм в запуске иммунопатологических сдвигов при системной склеродермии. Фоном для развития системного склероза может служить гормональная перестройка, обусловленная пубертатом, родами, абортом, климаксом. У отдельных пациентов началу заболевания предшествуют операции (удаление зуба, тонзиллэктомия и др.) и вакцинация. Т. о., на основании имеющихся данных можно сделать вывод о мультифакториальном генезе системной склеродермии, сочетающем в себе сложное взаимодействие эндо- и экзогенных факторов с наследственной предрасположенностью.
Патогенетические механизмы системной склеродермии изучены лучше этиологии. Ключевую роль в них играют нарушения клеточного и гуморального иммунитета, приводящие к повышению числа CD4 + и В-лимфоцитов, и реакция гиперчувствительности, обусловливающая образование широкого спектра аутоантител (антинуклеарных, антицентромерных, анти-Scl-70, антинейтрофильных, антиэндотелиальных, цитоплазматических, АТ к соединительной ткани и др.) и циркулирующих иммунных комплексов. Подобная иммунная активация способствует гиперактивности фибробластов и повреждению сосудистого эндотелия. Специфика заболевания определяется генерализованным склерозом органов и тканей (кожи, костно-суставной и мышечной системы, ЖКТ, сердца, легких, почек) и развитием облитерирующей микроангиопатии. Рассмотренный механизм позволяет отнести системную склеродермию к аутоиммунным заболеваниям.
Классификация
Системная склеродермия (диффузная или генерализованная склеродермия, прогрессирующий системный склероз) может протекать в нескольких клинических формах:
- Пресклеродермия не имеет дерматологических проявлений и сопровождается только феноменом Рейно.
- Для диффузной склеродермии патогномонично стремительное развитие, поражение кожи, сосудов, мышечно-суставного аппарата и внутренних органов в течение первого года заболевания.
- Лимитированная форма протекает с медленно развивающимися фиброзными изменениями, преимущественным поражением кожных покровов и поздним вовлечением внутренних органов.
- При склеродермии без склеродермы отмечаются только висцеральные и сосудистые синдромы без типичных кожных проявлений.
- Перекрестная форма может проявляться сочетанием системной склеродермии с дерматомиозитом, полимиозитом, СКВ, РА, васкулитами.
Системная склеродермия может протекать в хронической, подострой и острой форме. При хроническом течении на протяжении многих лет единственным указанием на заболевание служит синдром Рейно; другие типичные поражения развиваются постепенно и длительно. При подостром варианте системной склеродермии преобладает кожно-суставной (склеродермия, полиартрит, полимиозит) и висцеральный синдром (сердечно-легочный) при незначительных вазомоторных нарушениях. Острая форма патологии отличается стремительным (в течение 12 мес.) формированием системного фиброза и микрососудистых нарушений. Различают три степени активности системной склеродермии: I – минимальную, типичную для хронического варианта; II – умеренную, обычно встречающуюся при подостром процессе; III – максимальную, сопровождающую течение острой и иногда подострой форм.
Симптомы системной склеродермии
Клиническая специфика системной склеродермии заключается в полиморфности и полисиндромности проявлений. Варианты развития болезни могут варьировать от маловыраженных форм с относительно благоприятным прогнозом до быстропрогрессирующих диффузных поражений с ранним фатальным исходом. В дебюте системной склеродермии, еще до появления специфических поражений, отмечается потеря веса, слабость, субфебрилитет.
Наиболее ранним признаком заболевания служит синдром Рейно, характерный для 99% пациентов и протекающий с преходящими пароксизмами вазоспазма. Под воздействием стресса или охлаждения пальцы рук резко бледнеют, затем кожа приобретает синевато-фиолетовую окраску. Сосудистый спазм может сопровождаться чувством зябкости и онемения кистей. После разрешения вазоконстрикции наступает стадия реактивной гиперемии: кожа становится ярко-розовой, появляется ощущение ломоты и боли в пальцах. Феномена Рейно при склеродермии может носить системный характер, т. е. распространяться на сосуды кожи лица, языка, почек, сердца и др. органов.
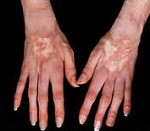
Кожный синдром присутствует у большинства больных системной склеродермией. В своей эволюции он проходит 3 фазы: воспалительного отека, уплотнения (индурации) и атрофии кожи. Начальную стадию характеризует появление плотного отека кожи рук и ног, сопровождающегося зудом. В дальнейшем развивается склеродактилия (утолщение кожи пальцев), образуются трофические язвы, деформируются ногти. Лобные и носогубные складки сглаживаются, в результате чего лицо приобретает маскообразное выражение. Вследствие атрофии сальных и потовых желез кожа становится сухой и грубой, лишенной волосяного покрова. Часто обнаруживаются телеангиэктазии, депигментация или гиперпигментация кожи, подкожные кальцинаты.
Мышечно-суставной синдром также часто сопутствует системной склеродермии. Типичны отечность и скованность суставов, артралгии – данный симптомокомплекс носит название склеродермического полиартрита. Вследствие уплотнения кожи формируются сгибательные контрактуры суставов, развиваются теносиновиты. Возможен остеолиз ногтевых фаланг, приводящий к укорочению пальцев. Поражение мышц при системной склеродермии протекает по типу полимиозита или невоспалительной миопатии.
Висцеральные поражения могут затрагивать ЖКТ (90% случаев), легкие (70%), сердце (10%), почки (5%). Со стороны органов пищеварения отмечается дисфагия, изжога, тошнота и рвота. Развивается рефлюкс-эзофагит, усугубляющийся образованием язв и стриктур пищевода. На этом фоне у больных системной склеродермией повышен риск формирования пищевода Барретта и аденокарциномы. При поражении тонкого кишечника возникает диарея, метеоризм, похудание; при вовлечении толстого кишечника – запоры и кишечная непроходимость.
Поражение легких при системной склеродермии может выражаться в виде пневмофиброза и легочной гипертензии. Оба синдрома проявляются непродуктивным кашлем, прогрессирующей экспираторной одышкой и дыхательной недостаточностью. Поражение легких служит ведущей причиной летальных исходов у больных системной склеродермией, поэтому расценивается как прогностически неблагоприятный фактор. При вовлечении сердца могут развиваться аритмии, перикардит (адгезивный или экссудативный), эндокардит, сердечная недостаточность.
Почечный синдром при системной склеродермии чаще протекает в форме латентной нефропатии с умеренными функциональными нарушениями. Однако у ряда больных в первое пятилетие от дебюта заболевания развивается грозное, потенциально летальное осложнение - острая склеродермическая почка, которая протекает с гиперренинемией, злокачественной артериальной гипертензией, тромбоцитопенией и гемолитической анемией, стремительно нарастающей почечной недостаточность. В числе прочих синдромальных проявлений системной склеродермии встречаются полиневропатия, синдром Шегрена, аутоиммунный тиреоидит, первичный билиарный цирроз печени и др.
Диагностика
Американской коллегией ревматологов разработаны критерии, на основании которых может быть выставлен диагноз системной склеродермии. Среди них выделяют большой критерий (проксимальная склеродермия - уплотнение кожи кистей рук, лица и туловища) и малые (склеродактилия, дигитальные рубчики, двусторонний пневмофиброз). При выявлении двух малых или одного большого признака клинический диагноз можно считать подтвержденным. Дифференциально-диагностические мероприятия проводятся как внутри группы склеродермических болезней, так и среди других системных заболеваний: синдрома Шегрена, полимиозита, дерматомиозита, облитерирующего тромбангиита и мн. др.
Общеклинические анализы малоинформативны, а выявляемые в них изменения – неспецифичны. Со стороны крови отмечается гипохромная анемия, лейкоцитопения или лейкоцитоз, умеренное увеличение СОЭ. В общем анализе мочи может выявляться протеинурия, лейкоцитурия, микрогематурия. Биохимические показатели указывают на признаки воспаления (повышение уровня серомукоида и фибриногена, СРБ, РФ). Наибольшее значение имеют результаты иммунологического обследования. При системной склеродермии в крови обнаруживаются склеродермические аутоантитела-маркеры: АТ к Scl-70 и антицентромерные АТ.
Среди инструментальных методик для ранней диагностики системной склеродермии наибольшую ценность представляет капилляроскопия ногтевого ложа, позволяющая выявить начальные признаки болезни. Для оценки состояния костной системы проводится рентгенография кистей. С целью выявления интерстициального пневмофиброза целесообразно выполнение рентгенографии и КТ легких. Для исследования ЖКТ назначают рентгенографию пищевода, рентгенографию пассажа бария по кишечнику. Электрокардиография и ЭхоКГ необходимы для выявления кардиогенных поражений и легочной гипертензии. Электромиография позволяет подтвердить миопатические изменения. Для гистологической верификации системной склеродермии проводится биопсия кожи, мышц, почек, легких, перикарда.
Лечение системной склеродермии
Лицам, страдающим системной склеродермией, следует избегать стрессовых факторов, вибрации, переохлаждения, инсоляции, контакта с бытовыми и производственными химическими агентами, отказаться от курения и употребления кофеина, приема сосудосуживающих средств. Фармакотерапия, ее дозировки и длительность зависят от клинической формы, активности и скорости прогрессирования заболевания, тяжести висцеральных поражений.
Патогенетическая терапия системной склеродермии проводится с использованием сосудистых, антифиброзных и иммуносупрессивных препаратов. Для предупреждения эпизодов сосудистого спазма и профилактики ишемических осложнений назначаются вазодилататоры (нифедипин, верапамил, дилтиазем, циннаризин и др.), антиагреганты (ацетилсалициловую кислоту, пентоксифиллин) и антикоагулянты (гепарин, варфарин). С целью подавления развития системного фиброза используется D-пеницилламин. Противовоспалительная терапия при системной склеродермии включает прием НПВП (ибупрофен, диклофенак, нимесулид) и глюкокортикоидов. Препараты данной группы помогают уменьшить признаки воспаления (миозита, артрита, тендосиновита) и иммунологическую активность. Для замедления прогрессирования системного фиброза может применяться метотрексат, циклоспорин, пульс-терапия циклофосфаном.
Симптоматическая терапия при системной склеродермии направлена на уменьшение расстройств пищеварения, сердечной недостаточности, легочной гипертензии. При развитии склеродермического почечного криза назначается каптоприл, эналаприл; в некоторых случаях может потребоваться проведение гемодиализа. Хирургическое лечение – грудная симпатэктомия - показано при осложненной форме синдрома Рейно.
Прогноз
Прогноз при системной склеродермии в целом неблагоприятный. Самая низкая пятилетняя выживаемость (30-70%) ассоциируется с диффузной формой. Предикторами неблагополучного прогноза выступают легочный и почечный синдромы, дебют болезни у пациентов старше 45 лет. Лимитированная форма и хроническое течение болезни имеют более благоприятный прогноз и лучшую выживаемость, при них возможно планирование беременности и благополучное родоразрешение. Пациенты с системной склеродермией подлежат диспансерному учету и наблюдению каждые 3–6 месяцев.














480 руб. | 150 грн. | 7,5 долл. ', MOUSEOFF, FGCOLOR, '#FFFFCC',BGCOLOR, '#393939');" onMouseOut="return nd();"> Диссертация - 480 руб., доставка 10 минут , круглосуточно, без выходных и праздников
Автореферат - бесплатно , доставка 10 минут , круглосуточно, без выходных и праздников
Десинова Оксана Викторовна. Перекрестная форма системной склеродермии (системная склеродермия - поли/дерматомиозит, системная склеродермия - ревматоидный артрит) : диссертация . кандидата медицинских наук : 14.00.39 / Десинова Оксана Викторовна; [Место защиты: ГУ "Институт ревматологии РАМН"].- Москва, 2008.- 169 с.: ил.
Содержание к диссертации
Глава 1. Обзор литературы 11
1.1. Терминология 12
1.2. Перекрестная форма системной склеродермии и поли/дерматомиозита (ССД-ПМ/ДМ) 15
1.3. Перекрестная форма системной склеродермии и ревматоидного артрита (ССД-РА) 21
1.4. Другие варианты перекрестной формы системной склеродермии 25
Глава 2. Материал и методы исследования 31
2.1. Общая характеристика больных 31
2.2. Клиническое обследование 35
2.3. Инструментальные методы обследования 38
2.4. Лабораторные методы обследования 39
2.5. Статистическая обработка материала 40
Глава 3. Результаты собственных исследований 42
3.1. Особенности клинической картины перекрестной формы системной склеродермии 42
3.2. Клинико-лабораторная, иммунологическая и морфологическая характеристика больных перекрестной формы ССД-ПМ/ДМ 49
3.3. Клинико-лабораторная и иммунологическая характеристика больных перекрестной формы ССД-РА 69
3.4. Иммуногенетическая характеристика больных ССД-ПМ/ДМ и ССД-РА 81
3.5. Течение и исходы перекрестной формы ССД 88
3.5.1. Течение и исходы перекрестной формы ССД-ПМ/ДМ 95
3.5.2. Течение и исходы перекрестной формы ССД-РА 119
Глава 4. Обсуждение 135
Практические рекомендации 152
Введение к работе
Системная склеродермия (ССД) относится к группе диффузных болезней соединительной ткани (ДБСТ) и занимает второе место по частоте после системной красной волчанки, являясь одним из наиболее тяжелых ревматических заболеваний с неуклонно прогрессирующим течением и высоким уровнем летальности [1,2]. Особенностью ССД является полиморфность клинических проявлений: характерные изменения кожи, опорно-двигательного аппарата, внутренних органов - легких, сердца, пищеварительного тракта и почек, генерализованный фиброз и вазоспастические нарушения с развитием тяжелой сосудистой патологии [3].
В настоящее время- особое внимание обращено на клиническую гетерогенность системной склеродермии, что проявляется различием в клинической картине, эволюции и прогнозе заболевания 5. Уточнены многие аспекты клиники ССД и разработаны диагностические критерии заболевания [4,8,9]. Наряду с выделенными ранее вариантами течения, выделены 5 клинических форм болезни: диффузная, лимитированная, перекрестная с другими ДБСТ или overlap-синдром (ССД-ПМ; ССД-РА), ювенильная и висцеральная системная склеродермия [4,10,11].
Перекрестная форма системной склеродермии (пССД) является характерным представителем широко известной группы overlap-синдромов в ревматологии, но остается малоизученной, вызывает большие затруднения в диагностическом и терапевтическом плане.
Актуальность изучения ССД в настоящее время возросла. Собственные наблюдения и данные зарубежной литературы, свидетельствуют об отмечаемой в последнее время закономерности - увеличении числа перекрестных или ассоциированных с проявлениями других ДБСТ форм ССД, особенно ССД с выраженным мышечным и суставным синдромами 14, что обусловлено не только улучшением диагностики, но и истинным ростом заболеваемости;
7 несколько расширился круг исследований по этой проблеме, выявивших особенности пССД;
Этиология заболевания недостаточно изучена, представляется на сегодня многокомпонентной проблемой, основу которой составляет взаимодействие внешнесредовых и эндогенных факторов с генетически обусловленной предрасположенностью к заболеванию. В последние десятилетия появились работы по изучению распределения HLA антигенов при перекрестных формах заболеваний, они немногочисленны, а результаты их неоднозначны. Большинство авторов выявляет те или иные закономерности, подобные исследования в русской популяции не проводились.
В литературе практически отсутствуют работы по особенностям клинической картины и эволюции перекрестной формы. ССД. Остаются не решенными вопросы диагностики и дифференциальной диагностики, а также особенности лечения данной категории больных.
Все выше изложенное свидетельствует, о важности изучения клинической картины и эволюции перекрестной формы ССД, что послужит основанием для совершенствования диагностики и разработки своевременной, эффективной терапии больных пССД. Следует подчеркнуть, что в настоящее время появилась возможность более четкой клинической идентификации перекрестной формы ССД в связи с увеличением числа больных, их длительным наблюдением и использованием современных иммунологических, иммуногенетических и других методов исследования.
Целью настоящего исследования явилось изучение клиники и течения перекрестной формы системной склеродермии (ССД-ПМ/ДМ, ССД-РА) иммунологических, иммуногенетических и морфологических особенностей, как основы совершенствования диагностики и своевременной адекватной терапии заболевания.
8 В настоящей работе были поставлены следующие задачи.
Изучить клинико-лабораторную картину перекрестной формы системной склеродермии: ССД-ПМ/ДМ и ССД-РА.
Выявить особенности клинической картины перекрестной формы ССД в сопоставлении с типичной системной склеродермией.
Определить иммунологические и иммуногенетические особенности перекрестной формы ССД.
Исследовать морфологические изменения в мышечной ткани при ССД-ПМ/ДМ.
Изучить течение и исходы перекрестной формы ССД.
Научная новизна. Впервые изучена и представлена на большом клиническом материале клинико-лабораторная характеристика ранее мало изученной перекрестной или overlap формы ССД. Выделены и конкретизированы особенности основных клинических субтипов overlap-синдрома при системной склеродермии: ССД-ПМ/ДМ и ССД-РА. Помимо детального клинического анализа представлена капилляроскопическая, морфологическая, иммунологическая и иммуно-генетическая характеристика перекрестной формы ССД, обосновывающая отличия от типичной' ССД, РА и смешанного заболевания соединительной ткани (синдрома Шарпа). Впервые были суммированны результаты длительного наблюдения о характере течения и исходах перекрестной формы ССД, что важно с учетом нередкого изменения клинико-лабораторной картины заболеваний в процессе эволюции и лечения. Установлено, что для пССД более свойственно лимитированное поражение кожи в сочетании с обнаружением a-Scl-70, a-Pm-Scl; менее выраженная периферическая и висцеральная симптоматика ССД, наряду с наличием эрозивного артрита у пациентов ССД-РА и поли/дерматомиозита - у ССД-ПМ/ДМ. Выявлены особенности капилляроскопической картины пациентов ССД-ПМ/ДМ, отражающие сочетанный характер поражения сосудов. Отмечена высокая лабораторная, воспалительная и иммунологическая активность пССД.
9 Исследована связь иммунных нарушений и результатов иммуногенетического анализа с клинической картиной заболевания. Выявлена у пациентов ССД-РА более частая ассоциация с DRB1*01, у пациентов ССД-ПМ/ДМ - с DRB1*03.
Впервые прослежена эволюция заболевания на материале многолетнего наблюдения и изучения 100 больных пССД. Отмечено в целом благоприятное течение пССД. Выделены группы риска развития неблагоприятных, прогрессирующих форм течения болезни.
Практическая ценность. В результате детального клинико-лабораторного исследования и многолетнего наблюдения больных обосновано наличие и дана характеристика перекрестной формы ССД. Выделены основные варианты пССД: ССД-ПМ/ДМ* и ССД-РА, имеющие клинические, иммунологические и иммуногенетические особенности, которые следует учитывать при диагностике и лечении больных. Выявлены неблагоприятные прогностические факторы: начало заболевания после 40 лет, быстропрогрессирующее течение с генерализацией процесса в первый год заболевания и развитие полимиозита в первый год заболевания, когда необходима ранняя и активная терапия.
Выявленные клинические особенности пССД позволят улучшить раннюю и дифференциальную диагностику перекрестной формы ССД, явятся основой своевременной адекватной патогенетической терапии.
На защиту выносятся следующие положения:
о целесообразности выделения перекрестной формы ССД - как субтипа заболевания;
о наличии клинических, иммунологических и иммуногенетических особенностей пССД;
- о необходимости дифференцированного подхода к терапии больных пССД, с учетом основных клинических вариантов (ССД-ПМ/ДМ, ССД-РА), особенностей клинической картины и эволюции болезни.
10 .
Материал и методы исследования: Проведено комплексное сравнительное
исследование с использованием клинических, лабораторных,
иммунологических, иммуногенетических и морфологических методов 100 больных перекрестной формы системной склеродермии, наблюдавшихся в клинике Института ревматологии. Группу сравнения составили 100 пациентов с системной склеродермией. Статистическая обработка полученных данных проводилась на персональном компьютере, с использованием программы Statistica 6.0, применялись методы описательной статистики, непараметрические методы (метод ранговой корреляции Спирмена, критерии Манна-Уитни) их 2 - тест. Различия и связь признаков считались статистически значимыми при р Перекрестная форма системной склеродермии (системная склеродермия - поли/дерматомиозит, системная склеродермия - ревматоидный артрит)
Системная склеродермия (по МКБ 10 – прогрессирующий системный склероз, код М34.0) – аутоиммунное заболевание соединительной ткани. Его основные клинические проявления связаны с распространёнными ишемическими нарушениями вследствие облитерирующей микроангиопатии, фиброзом кожи и внутренних органов (сердца, лёгких, почек, пищеварительной и периферической нервной системы), поражением опорно-двигательного аппарата. В Юсуповской больнице созданы все условия для лечения пациентов, страдающих системной склеродермией:
- Комфортные условия пребывания в палатах;
- Диагностика заболевания с помощью современной аппаратуры и новейших методов лабораторных исследований;
- Лечение эффективнейшими препаратами, которые обладают минимальным спектром побочных эффектов;
- Внимательное отношение медицинского персонала.
Женщины болеют системной склеродермией в 3-7 раз чаще мужчин. Дебют заболевания возможен в любом возрасте, но чаще заболевают люди в возрасте от 30 до 60 лет.
Причины и механизмы развития системной склеродермии
Точные причины системной склеродермии сегодня не установлены. Учёные предполагают, что заболевание развивается под воздействием многих внешних и внутренних факторов в сочетании генетической предрасположенностью к заболеванию. Наряду с ролью инфекции, вибрации, охлаждения, стресса, травм и эндокринных нарушений, особое внимание уделяется воздействию химических агентов (бытовых, алиментарных, промышленных) и отдельных лекарственных препаратов.
Центральными звеньями механизма развития системной склеродермии служат избыточный фиброз, нарушения иммунной системы и микроциркуляцию. Нарушение баланса клеточного и гуморального иммунитета, приводит к активации выработки специфических антинуклеарных антител, интерлейкинов (медиаторов воспаления и иммунитета), антител к эндотелию и соединительной ткани.
Во внутреннем слое сосудистой стенки увеличивается количество гладкомышечных клеток, происходит мукоидное набухание. Просвет сосудов сужается, развиваются микротромбозы. Со временем уменьшается кровоснабжение тканей. О степени поражения эндотелия свидетельствует повышение концентрации фактора Виллебранда и клеточных растворимых молекул адгезии.
В дерме (собственно коже) накапливаются Т-лимфоциты и фибробласты. Они избыточно продуцируют коллаген типов I и III. Активированные тучные клетки вырабатывают трансформирующий фактор роста В и гистамин. Это стимулирует размножение фибробластов и образование компонентов межклеточного матрикса.
Виды системной склеродермии
Выделяют диффузную и лимитированную клинические формы системной склеродермии. В 2% случаев регистрируется склеродермия без склеродермы (поражение только внутренних органов). Встречаются перекрестные формы заболевания, при которых системная склеродермия сочетается с ревматоидным артритом, воспалительными миопатиями, системной красной волчанкой).
Выделяют следующие варианты клинического течения склеродермии:
- Острое, быстро прогрессирующее течение – генерализованный фиброз кожи (диффузная форма) и внутренних органов развивается в течение первых двух лет от начала заболевания;
- Подострое, умеренно прогрессирующее течение – имеют место клинические и лабораторные признаки иммунного воспаления (плотный отек кожи, миозит, артрит), могут быть перекрестные синдромы;
- Хроническое, медленно прогрессирующее течение – преобладает патология сосудов, в начале заболевания длительно наблюдается синдром рейно, затем постепенно поражается кожа и внутренние органы.
Симптомы системной склеродермии
Клиническая картина системной склеродермии включает широкий спектр проявлений. Она отличается полиморфизмом как в отношении симптоматики, тяжести и прогноза заболевания. Один из первых симптомов системной склеродермии является синдром симметричный пароксизмальный спазм артерий, прекапиллярных артериол, кожных артериовенозных анастомозов под влиянием холода и эмоционального стресса.
Для поражения кожи при системной склеродермии характерна стадийность. На начальных этапах заболевания возникает плотный отёк кожи и подлежащих тканей. Вследствие отёчности пальцев кисть по утрам плохо сжимается в кулак. Иногда в дебюте болезни развивается диффузная гиперпигментация.
При прогрессировании заболевания возникает индурация кожи – увеличение плотности и уменьшение эластичности. Кожу с трудом можно собрать в складку. Она значительно толще, чем нормальные кожные покровы. На стадии атрофии кожа приобретает синюшно–бурый цвет за счёт гиперпигментации и диспигментации, истончается. У неё появляется характерный блеск. Кожа становится шершавой, сухой, исчезает волосяной покров. В мягких тканях могут появляться небольших размеров подкожные и внутрикожные отложения солей кальция. Если они вскрываются, выделяется творожистая масса и образуется длительно незаживающие язвы.
Поражение опорно–двигательного аппарата проявляется полиартралгиями, может развиться полиартрит с выраженным синовитом, теносиновиты. При хроническом течении системной склеродермии преобладают склерозирующие теносиновиты и поражение других тканей, расположенных вокруг суставов. Эти процессы совместно с уплотнением кожи приводят к формированию склеродактилии (локального утолщения и уплотнения кожи пальцев рук), сгибательных контрактур мелких и крупных суставов. Типичным проявлением системной склеродермии является акроостеолиз – рассасывание концевых отделов конечных фаланг кистей вследствие длительной ишемии.
Проявлением склеродермии являются следующие поражения внутренних органов:
- Гипотония пищевода;
- Эрозии и язвы пищевода;
- Поражение тонкого и толстого кишечника;
- Синдром мальабсорбции;
- Интерстициальное поражение лёгких;
- Легочная гипертензия;
- Острая или хроническая нефропатия.
При склеродермическом поражении сердца развивается фиброз с вовлечением обоих желудочков. У пациентов нарушается равновесие иммунной системы, возникают аутоиммунные нарушения с образованием антиядерных антител. Практически у всех больных выявляется антинуклеарный фактор.
Самый главный анализ крови на системную склеродермию – выявление антицентромерных антитела (АЦА), антител к топоизомеразе 1 (Scl–70) и к РНК полимеразе III. Все эти аутоантитела направлены на растворимые ядерные белки. Аутоантитела при системной склеродермии появляются уже на доклиническом этапе. Каждый больной системной склеродермией обычно имеет только один тип аутоантител, который не изменяется в процессе развития болезни.

Диагностика системной склеродермии
Ревматологи Юсуповской больницы устанавливают диагноз системная склеродермия на основании клинической картины заболевания, данных инструментальных и лабораторных исследований, которые позволяют оценить степень вовлеченности в патологический процесс внутренних органов и тяжесть лёгочной гипертензии. С этой целью использую следующие методы исследования:
- Электрокардиографию;
- Эхокардиографию;
- Пробу с шестиминутной минутной ходьбой;
- Рентгенографию и компьютерную томографию органов грудной клетки;
- Спирометрию;
- Бодиплетизмографию;
- Вентиляционно-перфузионную сцинтиграфию лёгких;
- Ангиопульмонографию.
При наличии показаний выполняют катетеризацию правых отделов сердца. Пациентам назначают клинический, биохимический, иммунологический анализ крови, коагулограмму. В общем анализе крови при системной склеродермии можно обнаружить увеличение скорости оседания эритроцитов, изменение количества гемоглобина, эритроцитов. В общем анализе мочи выявляют гипостенурию (уменьшение плотности мочи), протеинурию (белок в моче), уменьшение удельного веса мочи, цилиндры. Биохимический анализ крови включает определение уровня АлТ, АсТ, общего белка и фракций, глюкозы, креатинина, мочевины, холестерина. В крови пациента, страдающего системной склеродермией, определяется повышение титра следующих антител:
- Антинуклеарных;
- Антицентромерных;
- К топоизомеразе-1 (Scl-70).
Лечение системной склеродермии
Ревматологи при системной склеродермии назначают препараты с антифиброзным эффектом в сочетании с артериальными вазодилататорами, антиагрегантами, цитостатическими и противовоспалительными средствами. Наибольшей эффективностью из группы антифиброзных средств обладает Б-пеницилламин (купренил). Применяются нестероидные противовоспалительные препараты, глюкокортикостероиды.
Нестероидные противовоспалительные препараты назначают для лечения мышечно-суставных проявлений системной склеродермии, субфебрильной лихорадки. Глюкокортикостероиды используют по показаниям с учетом их действия на клеточный и гуморальный компоненты воспаления, а также на фибробласты.
В лечении комплексной терапии легочной гипертензии при системной склеродермии эффективна кислородотерапия, вазодилататоры и ингибиторы ангиотензинпревращающего фермента. Блокаторы кальциевых каналов расширяют сосуды, что приводит к уменьшению давления в легочной артерии. Мощным эндогенным вазодилататором является простациклин. Он также обладает антиагрегационным, цитопротективным и антипролиферативным эффектом. Для лечения больных с лёгочной гипертензией используют также внутривенно алпростадил. Лечение часто сочетают с длительным приемом блокаторов кальциевых каналов. Вазодилататоры назначают совместно с дезагрегантами и ангиопротекторами.
При хроническом течении системной склеродермии положительный эффект оказывают препараты гиалуронидазы. Их назначают в виде курсов внутримышечных или подкожных инъекций, электрофореза или аппликаций на область контрактур и индуративно изменённых тканей. При прогрессировании легочного фиброза и развитии тяжелой дыхательной недостаточности, склеродермическом почечном кризе, развитии тяжёлой сердечной недостаточности лечение проводят в отделении реанимации и интенсивной терапии.
Чтобы предотвратить развитие системной склеродермии, врачи рекомендуют избегать эмоциональных стрессов, длительного пребывания на холоде, отказаться от курения, потребления кофе и напитков, которые содержат кофеин.
Лечение пациентов системной склеродермией в Юсуповской больнице проводят врачи-ревматологи. В случае развития нарушений функций внутренних органов к лечебному процессу привлекаются специалисты других медицинских специальностей (кардиологи, нефрологи, пульмонологи, гастроэнтерологи). Тяжёлые случаи заболевания обсуждаются на заседании Экспертного Совета с участием профессоров, доцентов и врачей высшей категории. Ведущие ревматологи, специализирующиеся на лечении системных заболеваний, коллегиально определяют дальнейшую тактику ведения пациента.
Читайте также:


