Острый гематогенный остеомиелит клинические рекомендации по
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2013
Общая информация
Остеомиелит - гнойно-некротический процесс, развивающийся в кости и костном мозге, а также в окружающих их мягких тканях, вызываемый пиогенными (производящими гной) бактериями или микобактериями.


Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Чаще всего встречается острый остеомиелит. У взрослых он обычно проявляется лихорадкой и симптомами интоксикации в течение нескольких дней, а также локализованной болью в позвоночнике или конечностях. Подострый и хронический остеомиелит обычно развиваются в результате травмы или инфекции близлежащих тканей. Боль длится дольше и имеет менее четкую локализацию, чем при остром остеомиелите, а общих симптомов часто не бывает, или они выражены слабо.
Лабораторная диагностика
Дифференциальный диагноз
Лечение
Устранение очага инфекции, восстановление анатомии и функции пораженного сегмента, удаление внутренних и внешних ортопедических устройств, имплантатов, трансплантатов, секвестрнекрэктомия пораженного участка кости с замещением образовавшейся полости мягкими тканями ауто- (алло-, гетеро) костными трансплантатами, синтетическими материалами, замещение дефектов костной ткани после тотальной резекции остеомиелитического очага.
Консервативная терапия применима при негнойном (серозно-инфильтративном) остром гематогенном остеомиелите - антибиотики широкого спектра действия. Предпочтительны антибактериальные препараты 3-го и 4-го поколения из группы цефалоспоринов (цефтриаксон), аминогликозидов (амикацин) и препараты из группы фторхинолонов (офлоксацин, ципрофлоксацин, пефлоксацин). Учитывая высокую вероятность развития сепсиса, консервативную терапию целесообразно ограничить конкретным периодом, только в течение 24 часов с момента установления диагноза негнойного острого гематогенного остеомиелита.
В случаях поздней диагностики остеомиелита выраженные деструктивные изменения в костной ткани, очаги сниженного кровотока и некроза создают благоприятные условия для размножения анаэробных микроорганизмов. При этом в комплекс антибактериальной терапии дополнительно включают активные в отношении анаэробов препараты группы метронидазола (флагил, трихопол) из расчета 7,5 мг/кг 3 раза в сутки.
Противовоспалительные методы физиотерапевтического лечения остеомиелита: УВЧ-терапия, инфракрасная лазеротерапия, гипербарическая оксигенация.
При хроническом остеомиелите прогноз для жизни можно считать благоприятным, очень редко хирургические вмешательства заканчиваются летально.
Число умерших в результате осложнений хронического остеомиелита (преимущественно амилоидоза паренхиматозных органов и последствий малигнизации) тоже невелико, хотя в поздние сроки болезни амилоидоз внутренних органов встречается чаще. Выздоровление больного, полное восстановление функции опорно-двигательного аппарата всецело зависят от эффективности лечения. Можно утверждать, что только при хирургическом лечении хронического остеомиелита удается достичь выздоровления.
| Амикацин (Amikacin) |
| Линкомицин (Lincomycin) |
| Метронидазол (Metronidazole) |
| Офлоксацин (Ofloxacin) |
| Пефлоксацин (Pefloksatsina) |
| Фузидовая кислота (Fusidic acid) |
| Цефалексин (Cefalexin) |
| Цефтриаксон (Ceftriaxone) |
| Ципрофлоксацин (Ciprofloxacin) |
| (J01) Противомикробные препараты для системного применения |
Госпитализация
Информация
- Протоколы заседаний Экспертной комиссии по вопросам развития здравоохранения МЗ РК, 2013
- 1. Маргорин Е.М., Авидон Д.Б., Баиров Г.А. Оперативная хирургия детского возраста, 1960 г. - С.429 2. Мельникова В.М. Химиотерапия раневой инфекции в травматологии и ортопедии, Медицина, 1975 г. – С.163 3. Стручков В.И., Гостищев В.К. Стручков Ю.В. Руководство по гнойной хирургии, 1984 г. – С. 281 4. Стручков В.И., Гостищев В.К., Стручков Ю.В. Хирургическая инфекция, 1991 г. – С. 310 5. Цуман В.Г., Машков А.Е. Гнойно-септические осложнения острых хирругических заболеваний у детей. - Москва, 2005 г.- С. 288 6. Катько В.А. Детская хирургия, 2009 г. – С. 300
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Указание на отсутствие конфликта интересов: отсутствует.
Условия пересмотра протокола: Пересмотр протокола производится не реже, чем 1 раз в 5 лет, либо при поступлении новых данных по диагностике и лечению соответствующего заболевания, состояния или синдрома.
СМОТРЕТЬ ДРУГИЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
Год утверждения 2016
Профессиональные ассоциации:
- Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР)
Оглавление
1. Краткая информация
Остеомиелит – острое или хроническое инфекционное воспаление, охватывающее кость и окружающие ткани, с изменениями в других органах и системах организма.
- костной ткани (остит)
- костного мозга (миелит)
- надкостницы (периостит)
- окружающих мягких тканей.
- гематогенном чаще всего выделяется золотистый стафилококк,
- посттравматическом - ассоциации грамотрицательных и грамположительных микроорганизмов, реже - анаэробная микрофлора;
- хроническом - грамположительные, грамотрицательные, в 20-41% их ассоциация;
- при обширных гнойных ранах на раннем сроке преобладают грамотрицательные, в поздние сроки (свищевые формы) чаще стафилококк.
В очаге поражения костной ткани микробная обсемененность 10 б —10 8 в 1 грамме ткани.
Теории развития гематогенного остеомиелита:
- сосудистая или эмболическая (E. Lexer, 1884; А. Бобров, 1888; А. Willensky, 1934),
- аллергическая (С.М. Дерижанов, 1937),
- нервно-рефлекторная (Н. Н. Еланский, 1954; В А. Башинская 1958).
При гематогенном остеомиелите возбудители из эндогенного очага могут попадать в костную ткань по кровеносным и лимфатическим сосудам.
Посттравматический остеомиелит развивается вторично после открытых переломов, огнестрельных ранений, операций.
- острый гематогенный - 2 на 10 000 детей,
- хронический остеомиелит - 2 на 10 000 человек.
Частота поражения костей:
- нижние конечности 90% случаев
- большеберцовая - 50%
- бедренная - 30%
- малоберцовая - 12%
- плечевая - 3%
- локтевая - 3%
- лучевая - 2%.
В индустриальных странах снижение заболеваемости острым гематогенным остеомиелитом длинных костей у детей (2,9 новых случаев на 100 000) и золотистого стафилококка с 55 до 31%.
Увеличение числа пациентов с посттравматическим остеомиелитом.
У взрослых основная причина остеомиелита - переломы длинных костей.
- от 0,5-2% при оперативном лечении закрытых переломов и травмах верхней конечности;
- до 50% и выше при открытых переломах голени и бедра с обширным повреждением мягких тканей.
Частота огнестрельного остеомиелита 9-20%.
M86.0 -Острый гематогенный остеомиелит
M86.1 -Другие формы острого остеомиелита
M86.2 -Подострый остеомиелит
M86.3 -Хронический многоочаговый остеомиелит
M86.4 -Хронический остеомиелит с дренированным синусом
M86.5 -Другие хронические гематогенные остеомиелиты
M86.6 -Другой хронический остеомиелит
M86.8 -Другой остеомиелит
M86.9 -Остеомиелит неуточненный
Костная инфекция БДУ Периостит без упоминания об остеомиелите
- острый гематогенный;
- подострый;
- хронический многоочаговый;
- хронический с дренированным синусом;
- другие хронические гематогенные;
- другой хронический;
- другой остеомиелит Абсцесс Броди;
- остеомиелит неуточненный.
2. Диагностика
Диагностика не вызывает трудностей.
- случайные раны,
- операционные раны,
- гнойные осложнения, переходящие в хроническую стадию с формированием длительно незаживающих ран и свищей с гнойным отделяемым.
При сборе анамнеза анализируется динамика развития патологического процесса.
На этапе постановки диагноза:
- Наружный осмотр.
- Измерения роста и массы тела.
- Измерение уровня физического развития.
- Пальпация регионарных лимфоузлов.
- Выраженность болевого синдрома в покое, при нагрузке и пальпации.
- Ортопедический осмотр.
- Осмотр пораженного сегмента: гиперемия, отёк, мышечная атрофия, раны, свищи, трофические язвы, деформация, укорочение.
- Пальпация сегмента: очаги флюктуации, размягчения и уплотнения, болезненность, патологическая подвижность.
- Измерение сегмента: отёк, мышечная атрофия, укорочение или удлинение сегмент.
- Измерение объема движений в смежных суставах.
- Визуальный осмотр повреждения кости и мягких тканей, локализации гнойных затеков, степени распространения трофических язв, сосудистой патологии, укорочения, деформации, контрактур, псевдоартроза.
После сбора анамнеза и визуального осмотра составляется план обследования больного.
Общий анализ крови с лейкоцитарной формулой.
Общий анализ мочи.
Биохимический анализ крови:
- общий белок,
- альбумин,
- мочевина,
- креатинин,
- АЛТ,
- АСТ,
- электролиты (натрий, калий, хлор).
Пациентам с неутонченным диагнозом:
- гистологическое исследованиекостной ткани и прилежащих мягкотканых компонентов из очага воспаления;
- цитологическое исследование костного мозга.
Иммунологическое исследование.
Пересмотр морфологического материала: стекол и блоков.
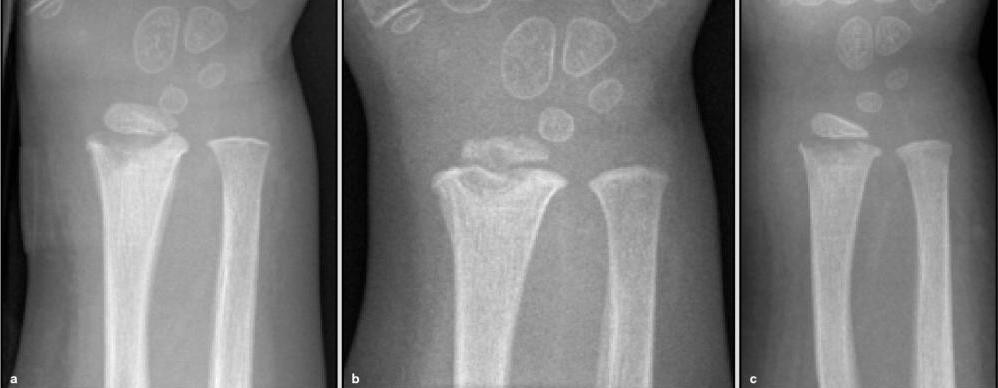
Рентгенография в двух стандартных проекциях: прямой, боковой, при необходимости, с внутренней и наружной ротацией на 45 о .
При наличии сформированных свищей фистулорентгенография с контрастом в двух проекциях.
КТ для уточнения локализации и размеров костных полостей, секвестров, сращения костных отломков.
МРТ в нативном режиме и с контрастным усилением для выявления глубоких межмышечных флегмон и затёков.
УЗИ конечностей для выявления скрытых гнойных затеков, оценка состояния сосудов.
Радиоизотопное исследование для подтверждения диагноза, определения степени местной распространенности поражения.
Рентгенангиография или КТ-ангиография при повреждениях или грубой патологии сосудов.
Регулярные бактериологические исследования отделяемого из ран и свищевых ходов.
При генерализации гнойного процесса посевы крови.
- При подозрении на рецидив или обострение заболевания повторяется комплекс диагностических мероприятий.
- При подозрении на сепсис тест на прокальцитонин.
- опухоль
- опухолеподобные заболевания
- очаги специфической инфекции.
Окончательный диагноз выставляется после патогистологического исследования.
3. Лечение
- борьба с инфекцией - антибактериальная терапия остеотропными препаратами последних генераций и, нередко, в супердозах.
- восстановление водно-электролитного баланса
- дезинтоксикация
- иммунокоррекция.
Метод управляемого чрескостного остеосинтеза аппаратом Илизарова (ЧКОСАИ):
- повышает бактерицидную активность тканей;
- купирует гнойно-воспалительный процесс;
- ортопедическая реконструкция пораженного сегмента;
- не требует массивных доз антибактериальных препаратов;
- анатомо-функциональное восстановление пораженной конечности в 97,1%.
Показания к применению ЧКОСАИ:
- хронический остеомиелит различного происхождения и любой локализации;
- сочетание остеомиелита с несросшимися переломами, ложными суставами, деформациями и дефектами костной ткани;
- сочетание остеомиелита с инфицированными имплантатами и внутрикостными конструкциями.
Противопоказания к ЧКОСАИ
- Общесоматические: острые, обострения хронических, некомпенсированные хронические заболевания.
- Инфекционные заболевания (ОРВИ, ОРЗ и т.д.);
- Психические нарушения (психозы, эпилепсия, снижение интеллекта);
- Дерматологические заболевания поврежденного сегмента (мокнущие дерматиты, нейродермиты, экзема и т.д.).
Степень потенциального риска применения методик ЧКОСАИ - класс 3, высокой степени риска.
Описание методик лечения больных хроническим остеомиелитом с использованием ЧКОСАИ см в Приложение Г.
- В период обострения противопоказаны тепловое и физиолечение.
- При ремиссии более года проводится санаторно-курортное лечение.
4. Реабилитация
При необходимости проводят долечивание послеоперационных остаточных явлений:
- недостаточной полноценности костной ткани;
- не полностью зажившей раны;
- ограничения подвижности в суставах;
- другие.
После радикального лечения реабилитация:
- физическая
- психологическая
- социальная.
Амбулаторная санации очагов дремлющей инфекции в костной ткани:
- общеукрепляющее лечение,
- ЛФК,
- массаж,
- водные процедуры,
- по показаниям - электрофорез, диатермия.
После перенесенного ОГО:
- противорецидивное лечение (электрофорез с антибиотиками, антибиотики в компрессах с димексидом),
- курс иммунизации стафилококковой вакциной,
- избегать физической нагрузки на пораженную кость до 3 месяцев и более,
- беречь от травм, инфицирования, переохлаждения,
- остерегаться общего переохлаждения, воздействия других неблагоприятных факторов.
Реабилитация детей, перенесших остеомиелит:
- двигательный режим,
- лечебная гимнастика,
- общеукрепляющее лечение,
- физиотерапевтическое лечение,
- бальнеогрязелечение,
- санаторно-курортное лечение: 6-7 ванн по 10-15 минут, далее 10-15 минут грязевые аппликации 38-40 0 С.
Диспансерное наблюдение ребенка после остеомиелита:
- острого гематогенного 2 года,
- эпифизарного 5 лет.
Контрольное обследование детей:
- в 1-й год - 1, 3, 6 и 12 месяцы,
- на 2-й год через 6 месяцев,
- с 3-го года - ежегодно.
- общие анализы крови,
- общий анализ мочи,
- белковые фракции крови,
- через 3 месяца рентгенография в двух проекциях.
При неудовлетворительных результатах направляется в специализированное отделение.
Реабилитация больных посттравматическим остеомиелитом предполагает радикальное оперативное лечение, часто многоэтапное, включающее сращение ложных суставов, устранение укорочений и исправление деформаций, ортопедическое пособие (стельки, обувь, туторы, ортезы, протезы).
Любые паллиативные операции дают временный эффект с последующим обострением.
5. Профилактика и диспансерное наблюдение
- Устранении факторов, приводящих к остеомиелиту.
- Рациональное лечение заболевания в острой стадии.
- Тщательная первичная хирургическая обработка ран при открытом переломе костей с учетом показаний и противопоказаний к металлоостеосинтезу.
- Интенсивная антимикробная терапия, раннее хирургическое лечение с периостотомией и остеоперфорацией.
- Дезинтоксикационные мероприятия, иммунная терапия, коррекция обменных процессов, хорошая иммобилизация.
Способствуют росту послеоперационных гнойных осложнений:
- расширение показаний к оперативным вмешательствам при переломах с использованием металлоконструкций;
- операция у пациента со сниженной резистентностью;
- увеличение объёма и длительности операций;
- снижение сроков стационарного лечения;
- устойчивость микрофлоры к антибиотикам.
Причины возникновения послеоперационного остеомиелита:
- Организационные – 6,3 %;
- Тактические – 8,1;
- Технические – 42,7 %;
- Санитарно-эпидемические – 31,2 %.
6. Дополнительная информация, влияющая на течение и исход заболевания
- Недостаточно радикальная обработка остеомиелитического очага.
- Несоблюдение правил асептики и антисептики во время операции и после неё.
- Большая травматизация кости и окружающих мягких тканей во время выполнения оперативного вмешательства.
- Неадекватное дренирование.
Обработка операционной раны ультразвуком и пульсирующей струёй антисептиков уменьшает число осложнений.
Осложнения при ЧКОСАИ:
- прорезывание спицами мягких тканей,
- воспаление мягких тканей вокруг спиц.
Нагноению послеоперационной раны способствует оперативный доступ через плохо кровоснабжаемые рубцово-измененные мягкие ткани.
Причины послеоперационного обострения хронического остеомиелита:
- ошибки в выборе методики остеосинтеза (закрытого или открытого),
- недостаточно полная обработка остеомиелитического очага,
- скелетирование кости на значительном протяжении,
- неэффективное дренирование послеоперационной раны,
- недостаточная жесткость фиксации костных отломков,
- неэффективность предоперационного курса антибактериальной терапии,
- наличие некомпенсированных сопутствующих заболеваний.
Специфические осложнения ЧКОСАИ:
- смещение костных отломков,
- сдавливание мягких тканей опорами аппарата,
- замедленная регенерация кости.
При возникновении специфических осложнений проводятся:
- перемонтаж аппарата с перепроведением спиц,
- нормализация темпа тракционных усилий.

- Этиология и патогенез
- Классификация болезни
- Симптомы
- Диагностические мероприятия
- Методы лечения
- Прогноз и осложнения
- Меры профилактики
Этиология и патогенез
Болезнь развивается из-за инфицирования одной или нескольких костей патогенной микрофлорой. В 80–85% случаев возбудителями выступают стафилококки.
К другим микроорганизмам, провоцирующим гнойный или гнойно-некротический воспалительный процесс в кости, относят:
- синегнойную и кишечную палочку;
- вульгарный протей;
- клебсиеллу;
- микобактерию туберкулеза или лепры;
- бледную трепонему;
- бруцеллу.
В костные структуры они попадают с током крови или из внешней среды. Источниками инфицирования могут стать:
- воспаленные миндалины;
- зубы, пораженные кариесом;
- гнойники;
- фурункулы и пр.
У детей первого года жизни гнойное воспаление костной ткани вызывают незаживающие пупочные ранки, опрелости. Если очаги хронической инфекции были у матери при беременности, возможно внутриутробное заражение.
Еще одной распространенной причиной болезни выступают открытые переломы, а также оперативные вмешательства, при которых инфекция заносится в костный мозг напрямую. Достаточно, часто микробы проникают в костную систему из очагов хронической инфекции, расположенных в соседних органах или тканях.
Определяющую роль в развитии остеомиелита играет состояние иммунной системы. Заболевание чаще всего развивается на фоне:
- перенесенных или хронических вирусных инфекций;
- переохлаждения;
- сахарного диабета и прочих эндокринных нарушений;
- онкологии;
- других патологий, истощающих ресурсы организма.
Классификация болезни
Острый остеомиелит у малышей встречается намного чаще. В ряде случаев его удается своевременно обнаружить и провести адекватную терапию. Хронический тип болезни является запущенной формой. В зависимости от путей инфицирования выделяют следующие разновидности остеомиелита:
- гематогенный – заражение через кровь;
- экзогенный – травматический, огнестрельный, одонтогенный;
- контактный – из близлежащего очага воспаления.
Гематогенный остеомиелит – самая распространенная форма болезни среди малышей. Это объясняется активным кровоснабжением опорно-двигательного аппарата в период интенсивного роста. Гнойному воспалению более подвержены трубчатые кости нижних и верхних конечностей, что тоже связано с особенностями их питания. Достаточно часто поражаются позвонки и челюсть.
Большинство остеомиелитов, возникших в раннем возрасте, входят в группу неспецифических. Под этим термином понимают развитие болезни на фоне инфицирования патогенной или условно-патогенной флорой. Специфические формы вызывают возбудители туберкулеза, сифилиса, лепры и т. п.
Атипичные типы воспаления у детей встречаются очень редко. К таким относится абсцесс Броди, склерозирующий остеомиелит Гарре и пр.
75–80% больных гематогенным полиомиелитом составляют дети. Около половины случаев приходится на возраст 6–14 лет. 30% заболевших – это младенцы до 1 года. Мальчики болеют в 2 раза чаще чем девочки, что обусловлено особенностями анатомического строения. Многие случаи развития остеомиелита у взрослых являются рецидивами гнойных воспалений, перенесенных в детстве.
Симптомы
Острое воспаление протекает с тяжелой симптоматикой. Температура чаще всего повышается до 39–40°C. У ребенка появляется лихорадка, озноб и рвота. Боль возникает на 1–2 сутки после манифестации болезни и имеет четкую локализацию. Дети постарше могут четко описать симптомы и ответить, где у них болит. Иногда гнойное воспаление костной ткани протекает без общего ухудшения самочувствия.
Отсутствие лечения на ранних стадиях приводит к прогрессированию патологического процесса. Через 1–2 недели в мягких тканях над местом инфицирования развивается флегмона (разлитое гнойное воспаление). Это приводит к усилению болевых ощущений и ухудшению общего состояния.
Если никакие меры не предпринимаются, патология прогрессирует, провоцируя развитие:
- гнойных форм артритов;
- сепсиса;
- прочих патологий.
Вскрывшиеся флегмоны образуют свищевые ходы, которые выходят наружу либо объединяют несколько органов или систем. На этом этапе болезнь переходит в хроническую форму, а состояние больного малыша улучшается.
Дальнейшее течение болезни характеризуется чередованием обострений и ремиссий. Рецидив может случиться через несколько недель или лет с момента исчезновения последних симптомов. Все зависит от состояния иммунной системы ребенка, причины болезни, выполнения рекомендации доктора и прочих факторов.
Диагностические мероприятия
Лечением остеомиелита и причин, спровоцировавших его развитие, занимаются разные специалисты. В этот список входят:
- травматологи и ортопеды;
- хирурги и нейрохирурги;
- инфекционисты;
- венерологи;
- отоларингологи;
- стоматологи и т. д.
Первые изменения в структуре костной ткани видны на рентгене спустя 2 недели с момента появления клинических признаков. Для подтверждения диагноза применяют КТ или МРТ, которые помогают оценить состояние опорно-двигательного аппарата и прилегающих тканей – мышц, суставов, внутренних органов.
Обязательно назначают общий анализ крови и мочи, а также бактериологическое исследование биоматериала из источника инфекции. При обнаружении свищей в их полость вводят контрастное вещество и делают рентгенологический снимок. Этот метод называется фистулография.
Методы лечения
Клинические рекомендации включают консервативные и хирургические методы терапии. Патогенная флора уничтожается продолжительным приемом антибиотиков, которые подбираются в зависимости от типа возбудителя. Минимальная продолжительность курса - 4 недели. В тяжелых случаях такие медикаменты принимают 4–6 месяцев.
Гнойники вскрываются и промываются антисептическими растворами. Обязательно ставится дренаж, предназначенный для оттока гноя из пораженных очагов. При запущенном инфекционном поражении иссекается часть костной ткани, иногда вместе с прилегающими суставами. В последствии таким детям показана костная пластика, эндопротезирование и другие методы. Они восстанавливают функционирование челюсти, верхних и нижних конечностей и других отделов опорно-двигательного аппарата.
Прогноз и осложнения
Инфицирование костных элементов представляет потенциальную угрозу для жизни и здоровья ребенка, поэтому ранняя диагностика играет определяющую роль в прогнозе течения болезни.
На фоне остеомиелита у малышей развивается:
- сепсис;
- перитонит;
- гнойный артрит;
- флегмона;
- образование ложных суставов;
- деформация и укорочение конечностей;
- нарушение осанки, походки;
При позвоночной локализации высок риск возникновения парезов, параличей и других неврологических нарушений.
Продолжительное гнойное воспаление чревато общим ухудшением состояния здоровья, снижением иммунитета, нарушением работы внутренних органов – почек, печени, сердца и т. д.
Меры профилактики
Остеомиелит у детей намного проще предотвратить, чем бороться с его последствиями. Для этого родителям рекомендуют:
- следить за личной гигиеной ребенка: регулярно купать, вовремя стричь ногти;
- обращать внимание на любые кожные повреждения: тщательно обрабатывать их антисептиками до полного заживления;
- своевременно посещать стоматолога: пломбировать или удалять поврежденные кариесом зубы;
- ограничить контакт со сверстниками при развитии ОРВИ, чтобы предотвратить заражение другими инфекциями;
- не проводить лечение самостоятельно: регулярно посещать педиатра и других детских специалистов;
- обеспечить благоприятную атмосферу в семье, поскольку регулярный стресс вредит иммунной системе не меньше, чем хронические заболевания;
- нормализовать питание, чтобы в организме малыша не было дефицита витаминов и других ценных веществ.
Профилактика значительно снижает вероятность развития остеомиелита у ребенка, однако не дает 100% гарантии, поскольку определенные ситуации, такие как переломы или огнестрельные ранения, можно предотвратить не всегда.
Любая форма остеомиелита чревата серьезными последствиями, развивающимися в короткие сроки или в отдаленном будущем. Игнорирование очевидных симптомов может закончиться смертью малыша.
Если патогенная микрофлора попадает в костный мозг человека, то есть большой риск, что он пострадает от недуга под названием острый гематогенный остеомиелит. Это воспаление гнойного типа, по мере развития которого поражаются все большие участки костного материала и мягких тканей. Как правило, данная патология чаще всего диагностируется у подростков или, наоборот, у пожилых людей. Нужно понимать, что такая патология крайне опасна своей острой формой и вероятными осложнениями. В некоторых случаях пациентов даже не удается спасти. Поэтому нужно знать, что собой представляет острый гематогенный остеомиелит. Это воспаление поддается лечению, но только в том случае, если пациент своевременно обратился за помощью. Но даже в таких ситуациях есть риск, что некоторые части тела уже сильно поражены.
Общая информация
Острый гематогенный остеомиелит развивается на фоне жизнедеятельности гноеродной микрофлоры. Однако главным возбудителем недуга является стафилококк. Иногда к этим микроорганизмам добавляется энтеробактерии, что еще больше усложняет диагностику и лечение.
Инфицирование происходит путем проникновения опасных микробов через кровяное русло. Это означает, что заразиться недугом можно даже через небольшую ранку на коже или слизистую оболочку. Острому гематогенному остеомиелиту больше подвержены те люди, которые страдают от частых воспалений носоглотки, гнойничковых образований на кожных покровах. Иногда встречаются ситуации, когда инфекция уже находится в организме, но просто пребывает в латентном состоянии. Встречается этот недуг и у грудничков. Как правило, в этом случае острый гематогенный остеомиелит у новорожденных появляется из-за пупочных ранок. Через них вирус легко попадает в тело малыша. В столь юном возрасте это представляет большую опасность.
Если говорить о причинах острого гематогенного остеомиелита, то нередко инфицирование провоцируется переходом гнойного процесса на костный материал и прилегающие мягкие ткани или даже внутренние органы. Например, выделяют одонтогенную форму недуга, которая может возникнуть на фоне запущенного кариеса. Встречается остеомиелит ребра, фаланги и многие другие разновидности.
Почему патология чаще диагностируется у детей
Все дело в возрастном анатомическом строении и системе кровоснабжения костного материала. У детей сеть кровеносных сосудов более развитая. Сама система кровоснабжения постоянно работает в автономном режиме. При этом многие мелкие сосуды продолжают развиваться и расти.
Полностью система кровоснабжения формируется к двум годам. До этого момента есть больший риск того, что произойдет поражение метаэпифизарной зоны. Однако не стоит расслабляться родителям более старших детей и подростков. После двух лет появляется вероятность (не такая большая, но она все же есть), что пострадает диафриз.
Причины появления патологии
Острый гематогенный остеомиелит не появляется просто так. Чаще всего врачи диагностирую заражение на фоне:
- золотистого стафилококка;
- стрептококков;
- гемофильной палочки;
- эпидермального стафилококка;
- синегнойной палочки;
- палочки Коха.
К данному недугу могут привести и сторонние проблемы. Например, лечение острого гематогенного остеомиелита может потребоваться после перелома костей, пересадки суставов, на фоне почечной недостаточности, заболеваний, ослабляющих работу иммунной системы (например, СПИД, сахарный диабет и т. д.), авитаминозов, наркомании, частых смен температурных режимов и многого другого.

Если кость поражена патогенными микроорганизмами, то лейкоциты начинают активнее двигаться по направлению к пораженной области. Это приводит к большому выделению литических ферментов, которые провоцируют процесс разложения костной ткани. Гной с большой скоростью начинает распространяться по сосудам кровеносной системы. Некротизированные костные ткани начинают отторгаться. Все это становится более чем благоприятной средой для активного размножения патогенов. Происходит острое воспаление гнойного типа, которое легко может перейти в хроническую стадию.
Разновидности недуга
Острый гематогенный остеомиелит костей вызывается попаданием вредоносных микроорганизмов в организм. При этом чаще всего поражаются:
- трубчатые кости, которые находятся в руках и ногах человека;
- костный материал верхней челюсти;
- позвоночный столб и ребра.
Существует несколько видов патологии: послеоперационный, посттравматический и огнестрельный. Как правило, патология в этом случае развивается на фоне инфицирования костей. Например, если в ходе операции или из-за полученного ранения у человека раздроблены кости, то именно в этой зоне и начинается воспалительный процесс. Постепенно поражение доходит до костного мозга, появляются гнойные полостные образования и свищи.
Также будет полезно узнать подробнее классификацию форм недуга.
Токсическая
Эту форму часто называют адинамической. В этом случае речь идет о довольно бурном течении острого гематогенного остеомиелита. Во врачебной практике даже встречались ситуации, когда у пациентов наступал эндотоксический шок. У человека сильно поднимается температура тела (может доходить до 41 °С), он теряет сознание, начинает бредить. Также такое состояние может сопровождаться рвотными позывами и довольно сильными судорогами.
Если говорить о признаках токсической формы недуга, то иногда четкой клинической картины и не наблюдается. Например, у пациента может быть одышка, однако он не придает ей сильного значения. Врачи рекомендуют не затягивать и посетить специалиста, так как нужно обследовать сердечно-сосудистую систему. Нередко после диагностических мероприятий выявляются проблемы в работе периферического кровообращения. Также пациенты могут жаловаться на пониженное давление. Если не заняться лечением, то есть риск миокардита.
Говоря о клинической картине начала острого гематогенного остеомиелита, стоит обратить внимание на внешние проявления. Нередко токсическая форма патологии проявляется в виде мелких кровоизлияний на кожных покровах. Язык становится сухим, на нем появляется неприятный коричневый налет. Пациенты жалуются на частые вздутия живота и болезненные ощущения в верхних отделах. Это может быть вызвано и увеличением печени.
Если у пациента начинают проявляться признаки тяжелого токсикоза, то выявить очаг недуга становится очень сложно. Поэтому нередко врачам приходится ждать, пока состояние пациента не стабилизируется, чтобы точно найти место концентрации вредоносных микроорганизмов.
Рассматривая классификацию острого гематогенного остеомиелита, стоит обратить внимание на то, что именно токсическая форма недуга считается наиболее опасной, так как она иногда приводит к летальному исходу. Даже если своевременно начать лечение с использованием мощных антибиотиков или провести операцию, всегда остается риск, что полностью избавиться от заражения не получится.
Септикопиемическая
Клиническая классификация острого гематогенного остеомиелита включает в себя еще одну разновидность недуга. Если речь идет о септикопиемической форме патологии, то в этом случае симптоматика будет более четкой. Но, с другой стороны, в этом случае врачам удается намного позже заметить поражения костного материала.

Данная форма острого недуга начинает проявляться с высокой температуры тела. Постепенно признаки интоксикации становятся все более выраженными. Жизненно важные органы перестают работать в должном режиме. Это приводит к тому, что человек страдает от спутанного сознания, бреда, нередко пациенты впадают в состояние эйфории.
Особое внимание стоит обратить на то, что с самых первых дней пораженные конечности начинают очень сильно болеть. Чтобы не допустить распространения гнойных процессов на другие кости, легкие, сердце и т. д., нужно незамедлительно начинать терапию.
Местная
Клиническая картина начала острого гематогенного остеомиелита этой формы отличается от предыдущих. Самыми явными признаками патологии становятся гнойные образования. Это объясняет тот факт, что данная острая форма проявляется в виде сильнейших болей в области пораженной конечности.
Местную форму довольно легко диагностировать, так как даже ребенок безошибочно покажет врачу, где именно он испытывает болевой синдром. Если говорить о рекомендациях врачей касательно диагностирования в домашних условиях, то клиническую картину можно выявить самостоятельно, если попросить ребенка согнуть конечность и попробовать некоторое время удерживать ее в одном положении. Если это вызывает сильную реакцию и острую боль, то стоит немедленно посетить врача.
Также стоит обратить внимание на показатели температуры тела. Как правило, она повышается до 38-39 °С. При этом ребенок ведет себя вяло, у него пропадает аппетит, начинают проявляться признаки интоксикации.
Главная опасность недуга в любой форме заключается в симптоматике острого гематогенного остеомиелита. Клинические рекомендации и более четкую картину течения патологии нередко можно увидеть только через несколько недель. Недуг развивается постепенно, и часто пациенты обращаются за помощью только тогда, когда они уже страдают от явных признаков интоксикации. Поэтому специалисты рекомендуют не игнорировать любые изменения в состоянии своего здоровья. Если речь идет о такой опасной патологии, то последствия могут быть плачевными.
Осложнения острого гематогенного остеомиелита
Так как при развитии данной патологии происходит довольно быстрое распространение гноя и воспалений, нужно понимать, что недуг в запущенной форме может привести к определенным последствиям. Среди них:
- Симпатический суставной гидропс. Его можно отнести к одной из разновидностей коллатерального воспаления.
- Нагноение суставов. Если гнойный узел сумеет прорваться через костный эпифиз, то тогда поражение перейдет уже на суставную сумку. Например, если остеомиелит затронул шейку бедра, то пострадает бедренный сустав. Данное осложнение считается очень серьезным. Подобное может привести к полному нарушению функционирования пораженного сустава. Единственный способ лечения такого осложнения заключается во введении сильнодействующих антибиотиков непосредственно в пораженную область.
- Поражение эпифиза кости. Чаще всего подобное осложнение встречается у маленьких детей. В этом случае речь идет о нарушении роста костей, что, безусловно, сильно повлияет на здоровье малыша и качество его жизни.
- Обширные некрозы. Подобное происходит на фоне того, что перестает образовываться новый костный материал.
- Патологические переломы. Нередко такое осложнение проявляется не сразу. Может пройти до 3 месяцев после избавления от недуга. Однако если часть кости омертвевшая, то пациенту придется столкнуться с новыми проблемами.
Диагностические мероприятия
При обнаружении первых вероятных признаков недуга стоит пройти обследование. Диагностика острого гематогенного остеомиелита должна быть произведена как можно раньше. От того, насколько быстро врач выявит патологию, зависит как скоро он назначит лечение. Как правило, для диагностических мероприятий используются не только лабораторные, но и инструментальные способы.
В первую очередь врач собирает анамнез. Нужно рассказать, когда появились первые заметные признаки недуга, насколько они интенсивны, что предшествовало первым проявлениям патологии и прочее. Лучше ничего не упускать. После беседы с врачом пациент отправляется на электрорентгенографию. Благодаря этому методу обследования удается получить четкое изображение организма человека и выявить очаг воспаления. Далее проводится термограция. Тело пациента обследуется при помощи инфракрасного излучения.
На следующем этапе диагностики выполняется пункция костей. Для этого из очага воспаления при помощи тонкой длинной иглы берется небольшое количество ткани, которая внимательно исследуется. Также может быть проведена радионуклидная диагностика. Она позволяет изучить строение пораженной кости. Процедура осуществляется путем введения специального контрастного вещества, которое позволяет получить довольно четкую клиническую картину.
При необходимости могут дополнительно быть выполнены:
- КТ. Благодаря чувствительной компьютерной обработке врач может определить четкие границы воспаленного очага.
- МРТ. Еще один способ компьютерной диагностики.
- УЗИ.
Также рекомендуется сдать кровь и мочу на анализ. Это поможет определить гемодинамику. На основе этого будет понятно, протекают ли в организме пациента воспалительные процессы.
Основные методы лечения острого гематогенного остеомиелита
Сразу стоит отметить, что данная патология очень сложно поддается терапевтическим мероприятиям. В первую очередь придется пройти продолжительный курс лечения сильными антибиотиками. Как правило, такое лечение острого гематогенного остеомиелита может длиться до 5 месяцев. Однако даже если клинические симптомы исчезли, а пациент чувствует себя намного лучше, всегда остается риск того, что недуг вернется. Поэтому важно проходить постоянные обследования, чтобы вовремя предупредить рецидив.
Многие полагают, что основной метод лечения острого гематогенного остеомиелита – хирургическое вмешательство. На самом же деле, большинство опытных специалистов отдают предпочтение комплексной терапии. Это означает, что помимо приема антибиотиков проводится санация воспалительных очагов, курс приема препаратов противовоспалительного действия и многое другое.
Нужно понимать, что антибактериальные средства обладают массой побочных эффектов. Однако без их участия невозможно говорить о полном восстановлении. В самых сложных случаях даже такая медикаментозная терапия становится бессильной. В таких ситуациях остается только провести операцию, очистить раны и произвести удаление всех отмерших тканей. После этого обязательно устанавливается дренажная система.
Если интенсивное лечение дает хорошие результаты, то после него следует физиотерапия, а также ЛФК. Такие процедуры позволяют укрепить весь организм и восстановить функции пораженных частей. Как правило, специалисты отдают предпочтение инфракрасной лазеротерапии, УВЧ, электрофорезу и другим процедурам.
Однако это не означает, что пациент должен расслабиться. Здоровый образ жизни играет не менее важную роль в процессе восстановления. Поэтому нужно отдавать предпочтение здоровому и правильному питанию. Дополнительно врач может прописать витаминные комплексы и прочие добавки, которые смогут укрепить организм.
Рекомендации по восстановлению и профилактике
Чтобы навсегда забыть об этой неприятной патологии и случайно не спровоцировать рецидив, стоит прислушаться к советам врачей, которые предлагают пройти дополнительный курс лечения в санатории или на курорте под присмотром специалистов.
О полном восстановлении после недуга можно говорить, но нужно учитывать, что это зависит от многочисленных факторов. Например, на многое влияет возраст пациента, а также стадия патологии. Чем быстрее недуг был выявлен, тем больше шансов на то, что больной сможет его побороть.
Стоит понимать, что на протяжении 2-3 лет после того, как пациент поборол болезнь, он должен быть очень осторожным. Однако и в этом случае никто не готов исключить возможность рецидива. Поэтому лучше предупредить недуг до его появления. Для этого необходимо высыпаться и отдыхать. Нельзя поддаваться стрессам или жить в неблагоприятных экологических условиях. Стоит укреплять свой иммунитет и отдавать предпочтение здоровому образу жизни.
Нужно помнить, что даже простейший кариес может спровоцировать патологию. Поэтому нужно своевременно заниматься лечением зубов. Если у пациента был диагностирован гайморит, то стоит проявить большую осторожность.
Остеомиелит представляет собой очень коварное заболевание инфекционного типа. Оно нелегко поддается лечению, поэтому лучше всего своевременно проходить обследования в поликлинике. Каждый человек должен самостоятельно следить за любыми изменениями своего состояния. При появлении первых тревожных симптомов не стоит откладывать решение проблемы. В противном случае можно проморгать опасный недуг и заполучить страшнейшие осложнения. Только своевременное адекватное лечение поможет побороть патологию, а в некоторых случаях даже спасти человеку жизнь.
Читайте также:


