Остистый отросток в ухе
Отосклероз начинает развиваться в период полового созревания. Симптомы заболевания наблюдаются к 30-40 годам. Редко бывают случаи, когда заболевают отосклерозом дети до 8 лет.
Основная причина развития отосклероза – генетическая предрасположенность к данному заболеванию. Причинами отосклероза могут служить различные инфекционные заболевания (корь), гормональные нарушения в период беременности или в период климакса, а также заболевания эндокринной системы.
Заболевание может быть спровоцировано врожденными аномалиями уха, хроническими болезнями среднего уха; болезнью Педжета (нарушение структуры костей); чрезмерными физическими и психологическими нагрузками; длительным пребыванием в обстановке с повышенным уровнем шума.
Различаются 4 стадии протекания заболевания:
- начальная;
- стадия выраженных клинических симптомов;
- терминальная стадия;
- гистологическая стадия.
Отосклероз развивается постепенно и медленно, в течение многих лет. Пик заболевания достигается к 40-ка годам.
Обнаружили перечисленные симптомы? Запись на приём
В начале развития заболевания бывает поражено только одно ухо, хуже воспринимающее низкочастотные звуки. Через 1-2 года ухудшается слух и на втором ухе. Кроме низких, человек начинает плохо воспринимать и высокочастотные звуки. Обычную речь человек слышит все хуже, а шепот не понимает вообще. Шум в ушах, как с одной, так и с двух сторон, может иметь характер свиста или гула, с разной интенсивностью и продолжительностью.
Периодически в области уха появляется чувство распирания. В более поздние периоды отосклероза, когда слух совсем ослабевает, появляются признаки неврастенического синдрома - человек замыкается в себе, раздражается, становится вялым, безучастным, нарушается сон.
По локализации заболевания различаются следующие виды отосклероза:
- фенестральный –локализуется в районе окон ушного лабиринта;
- кохлеарный –поражается костная капсула улитки уха и теряется способность проводить звук (кохлеарный неврит слухового нерва);
- смешанный –ухудшается функция восприятия и проведения звука по внутреннему уху.
По характеру протекания отосклероз может иметь активную и склеротическую форму. Они чередуются между собой.
По быстроте протекания заболевание может быть скоротечным, медленным и скачкообразным.
Диагностика отосклероза начинается с осмотра ЛОР-врачом и описания пациентом всех своих симптомов. Для более точного диагноза врач проводит отоскопию и другие обследования. С помощью отоскопии выявляются типичные для отосклероза патологические изменения в ухе: атрофированная и сухая кожа наружного уха, дефицит серы. В дополнение назначается аудиометрия; определение порога чувствительности к ультразвуку; исследование вестибулярных характеристик уха; определение снижения подвижности слуховых косточек; рентгенография и МРТ черепа.
Рекомендуем обратиться к врачу! 276-00-15
На ранних стадиях отосклероза применяются консервативные методы лечения. Назначаются специальные препараты и инъекции. В период проведения лечения постоянно контролируется уровень слуха.
Лечение большей части отосклерозов производится с помощью хирургического вмешательства. Чтобы восстановить слух проводится операция – стапедопластика (стапедотомия).
В первую очередь оперируется ухо, которое хуже слышит. Операция проводится под местной анестезией и длится около 1 часа. В ходе операции ушное стремечко частично или полностью заменяют протезом. Одномоментно можно проводить хирургическое вмешательство, только на одном ухе. Второе ухо, если оно так же поражено, можно оперировать только через полгода.
Для улучшения качества слуха может применяться фенестрация ушного лабиринта, при которой делается новое слуховое окно.
После операции ЛОР-врач проверяет слух и тампонирует ухо. Два дня после хирургического вмешательства нужно ложиться только на сторону здорового уха или на спину. Тампон извлекаются через неделю. Пациент начинает лучше слышать.
После операции в течение 2-х месяцев не рекомендуется ездить в поездах, на метро, 3 месяца следует воздержаться от подъема тяжелых вещей и в течение месяца не следует летать в самолетах. Заниматься дайвингом после операции по поводу отосклероза нельзя.
Слух восстанавливается через 3 месяца после проведения операции. Плановая проверка слуха производится через 3 месяца, полгода и 1 год после операции.
Осложнения при операциях, проводимых на ушах, возникают достаточно редко.
К возможным осложнениям относятся:
- лабиринтит – воспаление внутреннего уха;
- острый отит – воспаление среднего уха;
- лицевой парез – поражение лицевого нерва;
- менингит – воспаление мозговых оболочек;
- облитерирующий отосклероз – вовлечение в процесс овального окна ушного лабиринта;
- ушная ликворея - повреждение твердой оболочки мозга.
- односторонний отосклероз;
- наружный или средний отит;
- наличие хронических заболеваний инфекционного характера;
- инфекции верхних дыхательных путей;
- отосклеротический процесс в активной стадии.
Так как развитие отосклероза в большей степени связано с генетической предрасположенностью, специальных профилактических мер не разработано. Следует как можно меньше находиться в обстановке с повышенным уровнем шума, избегать стрессовых ситуаций и перегрузок, а также своевременно лечить воспалительные процессы органов слуха.
Лицензия Департамента Здравоохранения г. Москвы № ЛО-77-01-018291 от 25.06.2019
Отосклероз – это термин, составленный из двух латинских слов: oto – ухо, и sclerosis – аномальное затвердение тканей тела. Соответственно, отосклероз – это болезнь, вызванная аномальным ремоделированием костной капсулы в среднем ухе, что приводит к сокращению подвижности слуховых косточек и потере слуха.
Что такое отосклероз?
Ремоделирование костной ткани – это локальное рассасывание и восстановление кости. Это непрекращающийся процесс, благодаря которому ежегодно обновляется от 4% до 10% всей костной массы.
При отосклерозе ремоделирование костной капсулы является аномальным, что приводит к разрастанию костной ткани в среднем ухе. В результате, нарушается подвижность слуховых косточек, из-за чего звук не достигает внутреннего уха.
Как правило, болезнь сначала поражает одно ухо, но со временем добирается и до второго.
Отосклероз (другое название – отоспонгиоз) – достаточно распространенное заболевание, поражающее до 10% белого населения. Считается, что аномальное разрастание костной капсулы практически не встречается среди черного населения. Женщины сталкиваются с отосклерозом в два раза чаще, чем мужчины.
Причины и симптомы отосклероза
Точные причины отосклероза остаются неясными. Статистически доказано, что болезнь передается из поколения в поколение, и на сегодняшний день выделено восемь локусов, связанных с отосклерозом.
Существует версия, согласно с которой запустить развитие отосклероза может вирус кори – его РНК была обнаружена в свежих образцах пластинки стремени.
Еще одной причиной отосклероза может быть нарушенное взаимодействие между клетками иммунной системы, известными как цитокины. Исследователи полагают, что правильный баланс этих веществ обеспечивает нормальное ремоделирование костной ткани, в то время как дисбаланс приводит к чрезмерному разрастанию кости, что и является причиной отосклероза.
Существуют определенные факторы, повышающие риск развития этой болезни:
- хроническое воспаление среднего уха, в результате которого разрушаются ткани слуховых косточек. Со временем на поврежденных местах появляется фиброз, который может ограничивать передачу звука слуховыми косточками;
- период полового созревания, беременности и климакса, что позволяет допустить причастность гормонов к развитию болезни;
- врожденная фиксация стремечка;
- другие врожденные аномалии развития органов слуха.
При отосклерозе слух ухудшается очень медленно. Сначала пациент замечает, что не слышит низкочастотные звуки и шепот, а со временем состояние прогрессирует, и потеря слуха становится более заметной. В ходе осмотра врач может заметить, что пациент говорит слишком тихо – это тоже один из симптомов отосклероза, который объясняется тем, что при разрастании костной ткани внутри среднего уха пациент слышит свой голос куда громче, чем обычно.
К другим симптомам отосклероза можно отнести головокружение, нарушение баланса и шум в ушах.
Диагностика и лечение отосклероза
Первым шагом в диагностике отосклероза является исключение других состояний, способных вызвать те же симптомы. Затем врач проводит слуховые тесты для измерения чувствительность слуха и звукопроводимость среднего уха. Иногда для диагностики отосклероза используются современные методы визуализации – например, компьютерная томография органов слуха.
Лечение отосклероза осуществляется двумя способами – применение слуховых аппаратов и хирургическое вмешательство. Слуховой аппарат – это устройство, увеличивающее громкость звука, входящего в ухо, что позволяет пациентам с отосклерозом слышать все, что происходит вокруг. В отличие от операции, слуховой аппарат не несет никаких рисков.
Современные слуховые аппараты отличаются небольшими размерами, благодаря чему они совершенно незаметны.
Хирургическое вмешательство допустимо, если пациент не хочет носить слуховой аппарат, и обязательно, если потеря слуха очень значительна или быстро прогрессирует. Операция по восстановлению слуха при отосклерозе называется стапедопластикой (стапедэктомией) и может быть проведена при местном наркозе.
В ходе операции хирург извлечет поврежденную кость и заменит ее имплантатом, который будет передавать звук во внутреннее ухо. Стапедопластика доказала свою эффективность и считается одной из самых безопасных операций по восстановлению слуха. В редких случаях хирургическое лечение отосклероза может привести к потере слуха (1 случай из 100), изменению чувства вкуса (временно), сильному шуму в ушах, головокружению (временно), слабости лицевых мышц (очень редко).
Аномалии ремоделирования костной ткани является объектом активных исследований во всем мире.
Мастоидит — болезнь, с которой сталкиваются многие люди. Но далеко не каждый человек знает о том, что представляют собой сосцевидные отростки, и где они находятся. Каково строение этой части височной кости? Насколько опасно воспаление этих структур, и чем может быть вызвано заболевание? Этими вопросами интересуются многие люди.
Где находятся сосцевидные отростки?
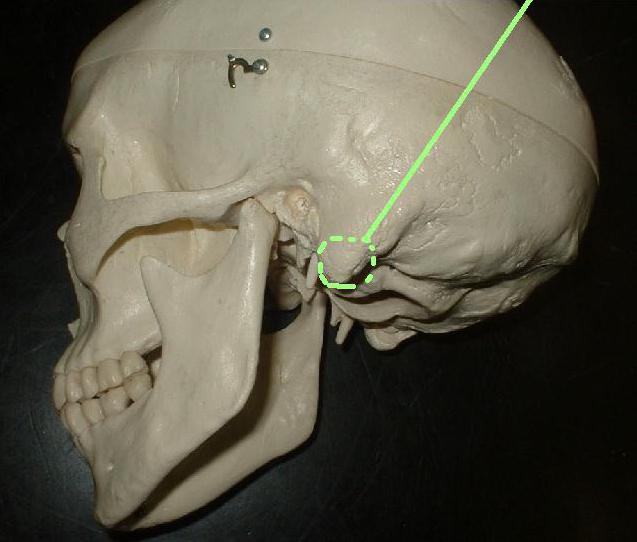
Сосцевидный отросток представляет собой нижнюю часть височной кости. Если говорить о его расположении, то он находится внизу и сзади от основной части черепа.
Сам отросток имеет форму конуса, основание которого граничит с областью вокруг средней черепной ямки. Верхушка отростка направлена вниз — в ней крепятся некоторые мышцы, в частности грудино-ключично-сосцевидная мышца. Основание конуса граничит с твердой оболочкой головного мозга (именно поэтому инфекционное воспаление данного участка столь опасно, ведь патогенные микроорганизмы могут проникать непосредственно в нервные ткани).
В подкожной клетчатке, которая покрывает эту часть височной кости, находятся лимфатические узлы и сосуды, заушная вена и артерия. Здесь же проходят ветви малого и большого ушного нервов.
Стоит отметить, что сосцевидные отростки могут иметь разную форму. У одних людей они длинные с узким снованием, у других — короткие, но с широким основанием. Эта анатомическая особенность во многом зависит от генетической наследственности.
Строение сосцевидного отростка
Как уже упоминалось, эта часть височной кости по форме напоминает конус. В современной анатомии принято выделять так называемый треугольник Шипо, который находится в передневерхней части отростка. Сзади треугольник ограничен сосцевидным гребешком, а спереди его граница проходит у задней части наружного слухового канала.
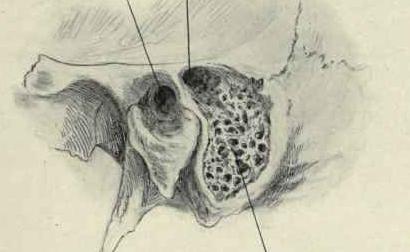
Внутренняя структура отростка чем-то напоминают пористую губку, так как здесь есть множество полых ячеек, которые представляют собой не что иное, как воздухоносные придатки барабанной полости. Количество и размер таких ячеек может быть разным и зависит от особенностей роста и развития организма (например, воспаление уха в детском возрасте оставляет свой след на структуре сосцевидного отростка).
В области треугольника Шипо находится самая большая ячейка, именуемая антрумом или пещерой. Это структура образуется в связи с тесным взаимодействием с барабанной полостью и присутствует у каждого человека (в отличие от меньших ячеек, количество которых может варьироваться).
Типы сосцевидных отростков
Как уже упоминалось, сосцевидный отросток височной кости может иметь разную внутреннюю структуру. В первый год жизни младенца происходит формирование антрума. До трех лет идет активная пневматизация внутренних тканей отростка, что сопровождается появлением полых ячеек. Кстати, этот процесс длится в течение всей жизни человека. В зависимости от количества и размеров полостей принято выделять несколько типов строения:
- Пневматические сосцевидные отростки характеризуются образованием крупных ячеек, которые заполняют всю внутреннюю часть этой костной структуры.
- При склеротическом типе внутри отростка практически нет ячеек.
- В диплоэтическом сосцевидном отростке находятся мелкие ячейки, которые содержат в себе небольшое количество костного мозга.
Стоит отметить, что чаще всего врачи обнаруживают следы смешанного формирования полостей в этой части височной кости. Опять же здесь все зависит от генетических особенностей организма, темпов развития, а также наличия травм и воспалительных заболеваний в детском и подростковом возрасте.
Воспаление сосцевидного отростка и его причины
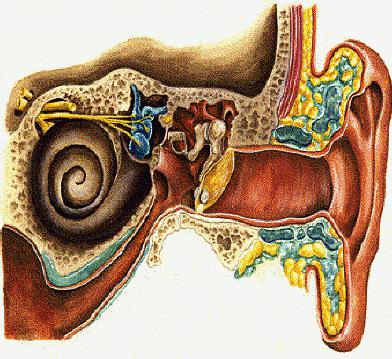
Болезнь, при которой наблюдается воспаление тканей сосцевидных отростков, называют мастоидитом. Чаще всего причиной является инфекция, причем патогенные микроорганизмы могут попадать в эту область черепа разными путями.
Чаще всего подобное заболевание развивается на фоне отитов. Инфекция попадает в сосцевидный отросток височной кости из барабанной полости или слухового прохода. В некоторых случаях воспаление развивается при непосредственной травме черепа в области виска или уха. Источником инфекции могут быть воспаленные лимфатические узлы, находящиеся в этой зоне. Гораздо реже причиной заболевания является системное заражение крови.
Основные симптомы воспаления
Основные признаки мастоидита во многом зависят от степени тяжести и стадии развития заболевания. Например, на начальных этапах отличить воспаление сосцевидного отростка от обыкновенного отита очень сложно.
Пациенты жалуются на острую, стреляющую боль в ухе. Наблюдается повышение температуры, слабость и ломота в теле, головные боли. Появляются выделения из слухового прохода.
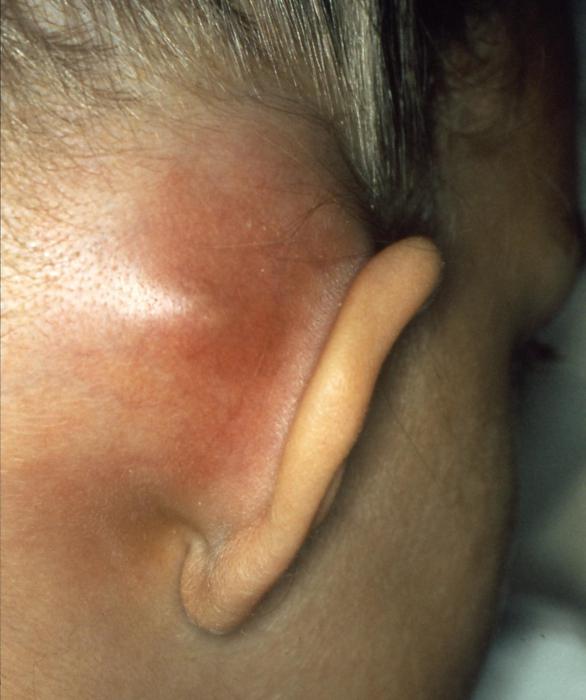
При отсутствии терапии или недостаточном лечении (например, слишком быстром прекращении приема антибиотиков) клиническая картина меняется. Сосцевидный отросток уха постепенно наполняется гноем, а под давлением разрушаются костные перегородки между ячейками. Кожа и подкожные ткани за ушной раковиной отекают и краснеют, становятся твердыми, горячими на ощупь. Ушная боль становится сильнее, а из ушного канала выделяются густые гнойные массы.
Воспаление из полостей сосцевидного отростка может распространяться под надкостницу — гной накапливается уже в слое подкожной клетчатки. Довольно часто гнойник разрывается самостоятельно, в результате чего на коже образуется свищ.
Насколько опасным может быть заболевание? Самые распространенные осложнения

Как уже упоминалось, расположен сосцевидный отросток за ухом и граничит с важными органами. Поэтому отсутствие своевременной терапии чревато опасными последствиями. Если очаг прорывается в полость среднего и внутреннего уха, развивается лабиринтит. Воспаление внутреннего уха сопровождается шумом в ушах, снижением слуха, а также поражением органа равновесия, что ведет к нарушению координации движений.
Сосцевидные отростки граничат с твердыми оболочками головного мозга. Инфекция может распространяться на нервные ткани, что приводит к развитию менингитов, энцефалитов, а иногда и абсцессов.
Опасным является проникновение инфекций в сосуды, отвечающие за кровообращение головного мозга — это чревато не только воспалением сосудистых стенок, но также образованием тромбов, закупоркой артерий и даже летальным исходом.
К осложнениям мастоидита можно отнести и поражение лицевого нерва. Ведь сосцевидный отросток за ушами находится очень близко к нервным волокнам.
Как лечат мастоидит?
Как видно, мастоидит — крайне опасное заболевание, поэтому адекватная терапия здесь просто необходима. Любое промедление и попытки самолечения могут повлечь за собой массу опасных осложнений.
Как правило, лечение проводится в условиях стационара, где у врача есть возможность постоянно наблюдать за состоянием пациента. Больным назначают внутривенное введение антибиотиков, помогающих бороться с бактериальной инфекцией. Кроме того, нужно создать условия для свободного выхода гнойных масс из слухового прохода.
Когда нужна трепанация сосцевидного отростка?

К сожалению, консервативная терапия эффективна лишь на начальных стадиях мастоидита. Если гной начал накапливаться в полостях нижней части височной кости, то хирургическое вмешательство простой необходимо. Трепанация сосцевидного отростка начинается с вскрытия костной стенки отростка. После этого хирург с помощью инструментов очищает ткани от гноя, обрабатывает их антисептиками и антибактериальными растворами. Затем устанавливается специальная дренажная система, которая обеспечивает легкое и быстрое удаление выделений, а также местное введение антибиотиков.
Средний отит может осложняться таким заболеванием как мастоидит. Воспалительный процесс затрагивает область сосцевидного отростка.
Сосцевидный отросток располагается в височной области, которая связана непосредственно с полостью среднего уха. Он выполняет функцию воздуховода и резонатора и состоит из нескольких полостей, заполненных воздухом.
Что такое мастоидит и сосцевидный отросток височной кости – определение заболевания
Мастоидит – это инфекционный воспалительный процесс, протекающий в сосцевидном отростке височной кости. Заболевание часто является осложнением острого отита среднего уха.
Воспаление сопровождается повышением температуры тела, болью уха, интоксикацией, болями и отеками в области сосцевидного отростка. Мастоидит может приводить к снижению слуха.
Течение воспаления зависит от строения сосцевидного отростка. В большинстве случаев мастоидит возникает у людей, которые имеют большие ячейки внутри отростка. Туда очень легко проникает инфекция из барабанной полости.
- По месту возникновения инфекции:
- Первичный (инфекция попадает непосредственно в полость сосцевидного отростка).
- Вторичный (осложнение воспалительного процесса, протекающего в организме).
- По характеру течения заболевания:
- Типичный (проявляются все характерные симптомы).
- Латентный (воспаление протекает без ярко выраженных признаков).
На начальном этапе (экссудативная стадия) мастоидита воспаляется слизистая оболочка и надкостница, полость наполняется гнойным содержимым. Далее (альтернативная стадия) костные перегородки разрушаются, полость заполняется грануляциями. Распространившийся везде гной начинает расплавлять заднюю пластинку. Так он попадает в область мозговых оболочек.
Причины возникновения
Основная причина мастоидита – это микробная инфекция, активно распространяющаяся в среднем ухе. В большинстве случаев заболевание вызывают пневмококки, стрептококки, стафилококки и гемофильные палочки.
Другие причины возникновения мастоидита:
- Травмы, возникающие при ударах, ранах, ушибах.
- Распространение инфекционных агентов с близлежащих лимфатических узлов (может быть спровоцирован хроническим тонзиллитом).
- Туберкулез.
- Образующиеся в области сосцевидного отростка гранулемы.
- Сепсис.
- Вторичный сифилис.
- Плохо вылеченное простудное заболевание, вследствие переросшее в отит среднего уха.
Развитию мастоидита способствуют также различные заболевания носоглотки, например, синуситы, фарингиты, изменения уха после отитов и травм, хронические заболевания, оказывающие снижающее воздействие на иммунитет, например, гепатит, сахарный диабет, артрит и так далее.
В некоторых случаях мастоидит может развиваться одновременно с гнойным отитом. Но в большинстве случаев он возникает примерно через одну-две недели.
Симптомы
Острая форма мастоидита характеризуется следующими симптомами:
- Повышенная температура;
- Общая слабость;
- Болезненные ощущения в ухе и за ушной раковиной;
- Шум в ушах и голове;
- Ухудшение слуха;
- Выделение гноя из уха.
Повышение температуры тела и слабость характерны и для острого отита, но в этом случае эти симптомы проявляются через пару недель после его начала. В зависимости от стадии мастоидита проявляются определенные признаки. Так на экссудативной стадии возникают боли в ухе, выделения гноя, головные боли, температура может повышаться до сорока градусов.
Без правильного лечения мастоидита на экссудативной стадии состояние больного ухудшается. Температура снова поднимается, гнойные выделения становятся густыми, область за ухом краснеет, появляются резкие боли в ухе и за ним.
На альтернативной стадии гной может попасть в надкостницу, под кожу и выйти наружу. Возникает свищ, из которого вытекает гнойное содержимое. Если гной прорвется во внутреннее ухо, то развивается лабиринтит. Он характеризуется головокружением, шумом в ушах, снижением слуха.
Возможные осложнения
Мастоидит может повлиять на работу лицевого нерва. В результате развиваются такие осложнения как:
- Асимметрия лица.
- Опущения края губ или глаза.
- Невозможность сомкнуть веко.
Если гной попадает во внутреннюю полость черепа, возникает сильнейшая лихорадка. При этом больной теряет сон, аппетит, его мучает тошнота и рвота.
К другим возможным осложнениям мастоидита относится воспаление мозга, скопление там жидкости, абсцесс, энцефалит. Когда микроорганизмы распространяются по крови, возникает сепсис. Частицы гноя могут проникать в область шеи, в глазные яблоки, в височную, теменную и затылочную область.
Лечение
Мастоидит очень опасен для жизни, поэтому лечить его надо незамедлительно, как только врач поставил этот диагноз.
На экссудативном этапе, когда еще не происходит разрушения кости и не нарушается отток гнойного содержимого, показано лечение лекарственными препаратами в условиях стационара. В этом случае назначаются антибиотики, которые обладают широким спектром действия, например, пенициллины или цефалоспорины, и антибиотики местного действия. Кроме того может потребоваться дренирование слуховой трубы, чтобы обеспечить наилучший отток гнойного содержимого.
Если в течение нескольких дней после начала лечения, человек не чувствует облегчения состояния (температура остается высокой, сохраняются боли в сосцевидном отростке), то врачи диагностируют альтернативную стадию мастоидита. В этом случае требуется хирургическое вмешательство.
- Внутричерепные осложнения;
- Абсцесс;
- Лабиринтит;
- Прорыв гноя через сосцевидный отросток;
- Отогенный парез и так далее.
Антромастоидотомия проводится для удаления гноя из сосцевидного отростка и дренирования барабанной полости. После операции человеку выписывают антибиотики, витамины, иммуномодуляторы, местное лечение ультрафиолетом. Рану каждый день перевязывают, удаляют из нее турунды, сушат и промывают антисептиком.
После антромастоидотомии могут возникнуть следующие осложнения:
- Течение гноя из уха.
- Изменения слухового восприятия.
- Воспаление оболочек мозга, абсцесс.
- Временное головокружение.
- Временная утрата вкусовых ощущений с одной стороны языка.
- Повреждение лицевого нерва, паралич одной стороны лица.
Народными средствами
Следует помнить, что острая форма мастоидита требует лечения в стационаре. Лечение хронической формы осуществляется с помощью антибиотиков в домашних условиях.
Лечение данного заболевания народными средствами опасно, поскольку существует высокий риск навредить жизни и здоровью больного.
После полного выздоровления можно повышать иммунитет с помощью народных средств, например, пить отвар шиповника и других лекарственных трав.
Профилактика острого воспаления в ухе
В детском возрасте сосцевидный отросток является единой полостью без каких-либо перемычек. Туда очень просто может попасть инфекция, и в результате возникнет отит среднего уха. Маленькие дети наиболее подвержены различным простудным заболеваниям, которые тоже могут послужить началом мастоидита.
У диабетиков и людей старшего возраста теряется чувствительность, поэтому не всегда можно заметить симптомы мастоидита. Именно эти группы лиц подвержены всевозможным осложнениям. Чаще всего они принимают различные обезболивающие лекарственные препараты, что делает диагностику мастоидита более сложной.
Предупредить мастоидит можно своевременной диагностикой отита среднего уха. Кроме этого к профилактическим мерам относятся:
- Правильное и своевременное лечение воспалительных заболеваний ЛОР-органов.
- Своевременное устранение всех очагов инфекции в организме.
- Повышение иммунитета.
- Правильное питание.
- Закаливание.
- Регулярные умеренные физические нагрузки.
Эта статья расскажет все за острый назофарингит.
Видео
Выводы
Мастоидит – это осложнение гнойного отита. Оно очень опасно и представляет большую угрозу для здоровья больного. Поэтому очень важно своевременно выявить, диагностировать и лечить это воспалительное заболевание сосцевидного отростка.
Помните, что в этом случае нельзя применять народные методы лечения, поскольку мастоидит быстро прогрессирует и может вызвать такие серьезные осложнения как менингит, сепсис, абсцесс и многое другое. Предотвратить развитие мастоидита поможет своевременная диагностика отита и профилактические меры, направленные на поддержание иммунитета и укрепление здоровья.
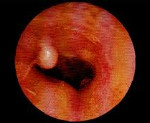
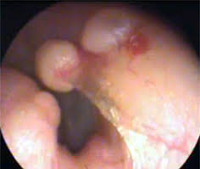
Экзостозы наружного слухового прохода – это доброкачественные костные новообразования, которые возникают на барабанной части височной кости. Клинические проявления заболевания развиваются только при их сильном разрастании; включают в себя снижение остроты слуха, шум в ушах, головную боль, реже – постепенно нарастающую локальную болезненность. В процессе диагностики используются анамнестические сведения, результаты отоскопии и аудиометрии, при необходимости – компьютерной томографии. Лечение показано только при выраженном разрастании экзостозов с появлением клинической симптоматики, заключается в хирургическом удалении образований.
МКБ-10
- Причины
- Патогенез
- Симптомы
- Осложнения
- Диагностика
- Лечение экзостозов наружного уха
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Экзостозы наружного слухового прохода – относительно редкая патология. Она наблюдается примерно у 1-1,5% всех пациентов, страдающих заболеваниями ушей. Впервые гистологическая и клиническая характеристика болезни была составлена австралийским отоларингологом, профессором Грэмом Кларком в 1979 году. Обычно экзостозы встречаются среди лиц молодого возраста, зачастую – до 20 лет. От этой патологии страдают преимущественно представители мужского пола. Соотношение заболеваемости между мужчинами и женщинами составляет 11:1. Осложнения, спровоцированные костными разрастаниями этой локализации, встречаются редко – не более чем в 5-8% случаев.

Причины
Точная этиология заболевания до конца не установлена. Тем не менее, специалисты выделяют целый ряд способствующих факторов. Существуют врожденные и приобретенные этиологические формы данной патологии. При первой из них ведущую роль играют генетические мутации, передающиеся от родителей. Вероятность возникновения спонтанной мутации у ребенка очень низкая. Приобретенный вариант заболевания способны провоцировать:
- Постоянный контакт с водой. Считается одной из наиболее распространенных причин. Согласно исследованиям, проведенным в конце 90-х годов, свыше 70% серфингистов имеют экзостозы слухового канала. Также к группе риска относятся профессиональные пловцы и люди, часто посещающие бассейн.
- Переохлаждение. Включает работу в условиях низких температур и постоянное переохлаждение, обусловленное климатическими условиями проживания. Отдельно выделяют людей, занимающихся закаливанием.
- Хронический воспалительный процесс. Гиперплазия костной ткани наружного слухового прохода может быть обусловлена постоянными воспалительными реакциями этой области: хроническим наружным отитом, продолжительным гноетечением при среднем отите, большими скоплениями ушной серы.
- Травматические повреждения. Иногда травмы области уха, сопровождающиеся переломом височной кости в барабанной части в процессе заживления приводят к избыточному образованию костной ткани и формированию экзостозов.
Патогенез
Экзостозы наружного уха являются результатом частичной гиперплазии тканей височной кости, формирующей костною часть наружного слухового канала. При врожденном варианте заболевания гиперплазия возникает на фоне расстройства процессов внутриутробного формирования плода. При приобретенном типе патологии разрастания образуются в результате нарушения работы остеобластов под влиянием этиологических факторов. Как правило, процесс симметричен и сопровождается появлением сразу нескольких образований в каждом ухе. Гистологически они представляют собой плотную костную ткань, реже – губчатую костную структуру. Экзостозы в обоих случаях характеризуются беспорядочным расположением остеонов. Иногда может происходить переход одного варианта в другой.
Симптомы
Длительное время заболевание протекает бессимптомно. Клинические проявления возникают только при значительном разрастании экзостозов и перекрытии большей части просвета слухового прохода или соприкосновении нескольких образований между собой. В первом случае постепенно развивается двухсторонняя кондуктивная тугоухость, которая сопровождается снижением остроты слуха, низкочастотным гулким шумом в ушах, усилением восприятия собственного голоса.
Иногда наблюдаются малоинтенсивные разлитые головные боли периодического или постоянного характера. Часто между несколькими экзостозными образованиями образуется углубление, заполняющееся ушной серой, частичками отслоившегося эпидермиса или гнойными массами. Это приводит к усугублению имеющихся симптомов, появлению чувства тяжести и давления внутри уха, способствует развитию воспалительного процесса. При соприкосновении двух экзостозов и их дальнейшем росте на первый план выходит прогрессирующий болевой синдром.
Осложнения
Осложнения экзостозов наружного слухового прохода преимущественно связаны с нарушением выделения ушной серы и отмерших клеток рогового шара эпидермиса. Их локальное скопление создает благоприятные условия для роста и размножения патогенной микрофлоры с дальнейшим развитием наружного острого и хронического отита. Нарушение оттока гнойных масс при остром гнойном среднем отите способствует хронизации воспаления и распространению патологического процесса на прилегающие анатомические структуры. Это становится причиной вторичных мастоидитов, артритов височно-нижнечелюстного сустава. В редких случаях развиваются внутричерепные бактериальные осложнения.
Диагностика
Для опытного отоларинголога постановка диагноза в большинстве случаев не представляет сложностей. Зачастую для этого достаточно анамнестических данных и визуального осмотра слухового прохода. При опросе пациента выясняются потенциальные этиологические факторы, среди которых важную роль играют хронические воспалительные заболевания уха и регулярное пребывание в водной среде. Для подтверждения диагноза используется:
- Отоскопия. Визуальный осмотр слухового прохода обоих ушей позволяет обнаружить на задневерхней стенке одно или несколько возвышений с широкой основой, покрытых нормальной неизмененной кожей. Реже экзостозы имеют острые края, форму шара или гриба. Поверхность обычно гладкая. При надавли вании пуговчатым зондом определяется высокая плотность, характерная для костной ткани.
- Тональная пороговая аудиометрия. Позволяет выявить и определить степень тяжести ухудшения слуха. На аудиограмме отображается поражение звукопроводящей системы в виде снижения воздушной проводимости. Костная проводимость остается в пределах возрастной нормы. Эти результаты дают возможность провести дифференциальную диагностику с сенсоневральной тугоухостью.
- Томография.КТ височных костей показана при невозможности четко дифференцировать экзостозные образования с деформацией слухового прохода другими опухолями или последствий перелома основания черепа. При компьютерной томографии определяются симметричные костные разрастания височной кости, частично перекрывающие просвет наружного уха на фоне ее нормальной общей структуры.
Лечение экзостозов наружного уха
Лечение только хирургическое - удаление экзостоза. Вопрос о целесообразности операции решается в индивидуальном порядке для каждого пациента. Экзостозы малых размеров не удаляются, больной наблюдается у отоларинголога. В ситуациях, когда образования препятствуют эвакуации гноя, ушной серы или становятся причиной нарушения слуха, показано оперативное вмешательство, которое может проводиться двумя основными способами:
- Эндоуральное удаление. Метод выбора при одиночных или имеющих тонкую ножку экзостозах. Выполняется под местной анестезией. Непосредственно удаление осуществляется при помощи долота.
- Ретроаурикулярное удаление. Показано при множественных и плоских экзостозных образованиях. Производится расширение просвета слухового канала с помощью специальных инструментов. Вмешательство проводится только под наркозом.
Прогноз и профилактика
Прогноз для выздоровления благоприятный. Полноценное лечение позволяет полностью купировать все имеющиеся симптомы и восстановить остроту слуха до прежнего уровня. Рецидивы наблюдаются редко. Специфической профилактики экзостозов наружного слухового прохода не существует. К неспецифическим превентивным мероприятиям относятся предотвращение травматизации и переохлаждения области височной кости, использование специальных берушей для плавания при посещении бассейна, своевременное лечение других заболеваний наружного и среднего уха.
Читайте также:


