Остеомиелит после снятия пластины
Блестящие исходы дает внеочаговый чрескостный остеосинтез на сегментах конечностей, не имеющих больших мышечных массивов, особенно на голени. Использование его при переломах бедренной кости, особенно в верхней трети и у тучных людей, связано с резко увеличивающейся опасностью нагноения в тканях вокруг спиц и возникновением спицевых остеомиелитов. Если же спицы аппарата должны быть проведены через заведомо инфицированные участки кости или через активно гноящиеся мягкие ткани, то это неизбежно приводит к резкому обострению уже существующего в кости воспалительного процесса или его распространению на кость из мягких тканей.
Это обычно вынуждает к снятию аппарата и переходу к другому методу лечения — как правило, к иммобилизации гипсовой повязкой. Такие смены методов лечения обычно происходят в условиях усугубления гнойного процесса и отягощения состояния больного. Все это указывает на преимущества способов лечения гнойных процессов у этой категории больных, при которых удается сохранить погружной металлический фиксатор до полной консолидации перелома.
Иллюстрацией тяжелых последствий торопливой и непродуманной смены методов лечения служит следующее наблюдение, которое также является примером задержанного нагноения (нагноение в средние сроки).
Больному С., 24 лет, в травматологическом отделении одной из московских больниц был произведен интрамедуллярный остеосинтез по поводу закрытого перелома правой бедренной кости в средней трети. Через 12 дней после операции швы сняты, констатировано первичное заживление раны, и больной выписан для амбулаторного лечения. Вскоре после выписки появились выделения из раны. Около месяца лечился амбулаторно, а затем в связи с обострением процесса повторно был госпитализирован в то же отделение.
В связи с развившимся нагноительным процессом (рост в посеве отделяемого из раны золотистого гемолитического стафилококка) больной повторно оперирован: удален интрамедуллярный штифт и наложена тазобедренная (кокситная) гипсовая повязка, еще через месяц гипсовая повязка снята и наложен аппарат Илизарова из 4 колец. Уже спустя 2 нед после наложения данного аппарата начали гноиться ткани вокруг каждого из проколов спиц. Общее состояние больного ухудшилось и он был переведен в ЦИТО в отделение раневой инфекции.
При поступлении в ЦИТО общее состояние больного тяжелое. Аппетит резко снижен, не спит из-за болей, покровы и слизистые бледны. Пульс 128 в минуту. Температура 39°С. По наружнопередней поверхности средней и верхней трети бедра — рана больших размеров с грязно-серым некротическим налетом. Несколько меньшего размера (9x5 см), но с таким же налетом — рана в области ягодицы, где производили разрез для извлечения гвоздя.
Из обеих ран — обильное гнойное отделяемое с зеленоватым оттенком и неприятным запахом. Конечность фиксирована аппаратом Илизарова. Верхние кольца аппарата интимно предлежат к коже, а доступ к спицам резко затруднен. Из каждой кожной ранки (их 8), через которые проходят спицы, при надавливании на кожу изнутри выделяется гной. Признаков воспалительной реакции со стороны окружающей ранки кожи нет.
Посевы гноя дают рост ассоциации микробов из стафилококка, синегнойной палочки и клебсиеллы.
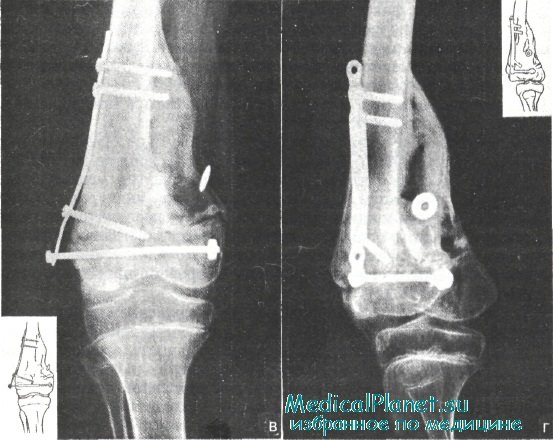
Начата активная трансфузионная терапия, проведены повторные переливания крови и кровезаменителей, белковых препаратов, низкомолекулярных декстранов. Компрессионно-дистракционный аппарат сняли и наложили мостовидную тазобедренную (кокситную) гипсовую повязку. Раны при перевязках тщательно промывали перекисью водорода и другими антисептическими растворами и вводили в них протеолитический фермент.
Последний вводили шприцем также в каждую ранку в местах проведения спиц, из которых продолжалось обильное гноетечение. При введении раствора в одну из них он обычно вытекал через несколько других, а также через основную рану на бедре. Проводили общую антибиотикотерапию — внутримышечно вводили гентамицин по 80 мг 2 раза в день, карбенициллин по 500 мг 3 раза в день.
Через 3 нед после поступления больного, когда общее состояние его улучшилось, основные показатели гомеостаза нормализовались, а раны стали очищаться от некротических налетов, предпринято первое оперативное вмешательство. Операция заключалась в радикальной хирургической обработке костного очага с удалением нескольких мелких секвестров и широкой резекции стенок костной полости (секвестрнекрэктомия), рассечении нескольких гнойных карманов в мягких тканях и тщательном удалении из них патологических грануляций. Во время операции было установлено, что идет процесс консолидации перелома с образованием костной перемычки между внутреннезадними стенками костных фрагментов.
После окончания хирургических, манипуляций рана имела вид корытообразного углубления с костным дном. После промывания, обработки ультразвуком и заполнения препаратом КФ рана дренирована двумя парами дренажных трубок и послойно ушита наглухо. Наложена тазобедренная (кокситная) гипсовая повязка.
В послеоперационном периоде проводили постоянное промывание раны через дренажи, продолжали общую антибиотикотерапию. Рана на ягодице выполнялась грануляциями, эпителизировалась по краям. Однако постепенно послеоперационная рана нагнаивалась, швы прорезались и развился рецидив процесса вследствие нагноения в резко измененных мягких тканях бедра. Из закрывшихся ранок мягких тканей в местах проведения спиц снова начал выделяться гной.
Основным возбудителем в ране оставалась синегнойная палочка. Общее состояние больного периодически улучшалось, затем вновь ухудшалось — он терял аппетит, нарушался сон. Обострение гнойного процесса в ране усиливало также боли, которые уменьшались после курсов лечения иглоукалыванием. Из общеукрепляющих средств больной получал внутрь элеутерококк. Снова начался длительный период терапевтических воздействий (внутривенные переливания крови и кровезаменителей, вливание витаминов, белковых растворов и т. д.), частых перевязок с промыванием раны, тщательного и кропотливого ухода за больным. Общее его состояние и местное течение процесса периодически настолько ухудшалось, что стоял вопрос об ампутации бедра.
Через 1,5 мес после первой операции в ЦИТО больного оперировали повторно. Рану вновь рассекли так, что в кожный разрез были включены две небольшие активно функционирующие ранки в местах проведения спиц. Обращало на себя внимание плохое состояние мягких тканей бедра — мышцы были рубцово изменены и неподатливы, кожа малоподвижна. Кость только на ограниченном участке не покрыта надкостницей и грануляциями и здесь ее резецировали. Проведены обычная обработка раны и тампонирование ее по Микуличу и наложена тазобедренная гипсовая повязка. Рана медленно выполнялась грануляциями и долго активно гноилась.
Постепенно общее состояние больного улучшилось, а рана уменьшилась и эпителизировалась по краям. Все же сформировался свищ по наружной поверхности бедра. Для его ликвидации была предпринята третья операция — иссечение свища; послеоперационную рану вели открыто по Микуличу, и она зажила вторичным натяжением. Перелом сросся, но костная мозоль слабая, в связи с чем больному изготовили ортопедический аппарат с опорой на седалищный бугор. Конечность укорочена за счет бедра на 5 см, активные движения в коленном суставе возможны в пределах 25 градусов. Проведена лечебная гимнастика для коленного сустава.
Таким образом, для ликвидации раневого гнойного процесса после интрамедуллярного остеосинтеза, предпринятого по поводу закрытого перелома бедренной кости с резким его отягощением, после удаления интрамедуллярного фиксатора и наложения компрессионно-дистракционного аппарата потребовалось более 2 лет лечения в стационаре. Существовала реальная угроза для ноги больного и даже для его жизни. Сохраненная нога укорочена, движения в коленном суставе через год после последней операции значительно ограничены.
Показания к удалению металлического фиксатора при возникновении гнойного раневого осложнения, конечно, есть. К ним следует отнести такое течение заболевания, при котором бурно развивающаяся картина воспалительного процесса связана со скоплением гнойного отделяемого в костномозговом канале и сам фиксатор мешает оттоку гноя. Другим показанием к удалению фиксатора является ситуация, когда фиксатор не выполняет своей роли — интрамедуллярный штифт значительно меньшего диаметра, чем костномозговой канал трубчатой кости; шурупы не фиксируют пластину; металлический фиксатор поломан (он превращается в бесполезное и вредное инородное тело и подлежит удалению).
Профилактика послеоперационных гнойных осложнений при хроническом остеомиелите
В этом отношении важная роль принадлежит общей антибиотикотерапии. Интраоперационная санация очагов инфекции в кости и мягких тканях не способна гарантировать стерильность в области хирургического вмешательства. Неизбежно остающаяся здесь патогенная микрофлора может стать причиной нагноения раны в ближайшие дни после операции или рецидива болезни в отдаленном периоде.
В настоящее время отказались от применения антибиотиков в период подготовки к операции, так как секвестральная коробка, секвестры, остеосклероз и рубцовое перерождение мягких тканей делают антибиотикотерапию в этот период неэффективной. Она создает условия для формирования лекарственной устойчивости микроорганизмов, что снижает ее эффективность в послеоперационном периоде.
Антибиотики вводят внутривенно за 1 ч до операции или во время вводного наркоза в суточной дозе (цефалоспорин и линкомицин). Антибиотики, проникая в здоровые мягкие ткани и кость в зоне операции, дают антибактериальный эффект во время операции и в первые часы послеоперационного периода, когда наиболее высок риск инфицирования тканей.
Общая антибиотикотерапия в послеоперационном периоде требует соблюдения определенных условий.
Вследствие длительного применения антибиотиков при остром и хроническом остеомиелите микрофлора имеет высокую лекарственную устойчивость. Препараты назначают с учетом чувствительности к ним патогенной микрофлоры.
При равных возможностях предпочтительнее применять антибиотики с повышенной тропностью к костной ткани (линкомицин, тетрациклины и т.д.).
Не следует допускать перерыва во введении антибиотиков как в течение суток, так и в период всего курса антибиотикотерапии, так как это приводит к развитию антибиотикорезистентности микрофлоры и понижает эффективность лечения.
Регулярно и повторно исследуют раневое отделяемое (из дренажей, микроирригаторов и др.) на микрофлору и определяют ее чувствительность к антибиотикам. Препараты заменяют в зависимости от полученных результатов.
Для создания высокой терапевтической концентрации антибиотиков в зоне воспаления антибиотики вводят различными путями, в том числе внутрикостно, а иногда применяют регионарное внутриартериальное введение.
Для более эффективного подавления патогенной микрофлоры одновременно применяют различные антибиотики и используют в сочетании с ними другие антимикробные препараты (сульфаниламиды, нитрофураны и др.) и иммунные препараты.
Общая антибиотикотерапия не заменяет санации костной полости через дренажи, микроирригаторы с использованием химических антисептиков.
При проведении иммунотерапии необходимо исходить из того, что у 70—80 % больных хроническим остеомиелитом обнаруживают патогенный стафилококк в виде монокультуры или в ассоциации с другими гноеродными микроорганизмами. В связи с этим главнейшим звеном иммунотерапии являются специфические антистафилококковые иммунные препараты.
В пред- и послеоперационном периодах показано применение стафилококкового анатоксина. При планировании иммунизации минимум половину инъекций включают в предоперационную подготовку. Через 4-5 дней после радикальной операции следует продолжить курс иммунизации стафилококковым анатоксином, благодаря чему возрастает титр антистафилолизинов и улучшаются показатели иммунитета.
Стафилококковый бактериофаг, лизирующий патогенные штаммы стафилококков, можно применять местно и парентерально. В предоперационном периоде ежедневно промывают свищи и через них остеомиелитические очаги, в послеоперационном периоде орошают раствором бактериофага костную полость через введенные микроирригаторы, дренажи; при нагноении делают частые перевязки и вводят в рану смоченные бактериофагом тампоны. Стафилококковый бактериофаг вводят внутримышечно 5-6 раз на курс лечения.
При остеомиелитическом процессе с явлениями сепсиса особенно показано применение средств пассивной специфической иммунизации: введение гипериммунной антистафилококковой плазмы и антистафилококкового гамма-глобулина, полиглобулина, пентаглобина, сандобулина.
Методы стабильно-функционального остеосинтеза сложны, в связи с чем ошибки и осложнения регистрируют в 3—6% случаев. Осложнения чаще всего обусловлены неправильным выбором метода лечения, недостаточным техническим оснащением, дефектами техники операции, неправильным ведением послеоперационного периода. Перечень возможных осложнений неисчерпаем, поэтому богатый опыт хирурга не должен быть основанием для самоуверенности и пренебрежения основными принципами техники.
Причины осложнений
Большинство осложнений возникает в тех случаях, когда хирург отклоняется от стандартной техники операции. После остеосинтеза могут наблюдаться нагноение раны, металлоз, остит, остеомиелит, перелом фиксаторов, рефрактуры, повреждения сосудов и нервов и другие осложнения.
- Нагноение раны мягких тканей проявляется в первые дни после операции и при правильном лечении ликвидируется в течение 3—4 нед, не оказывая влияния на конечный результат лечения.
- Металлоз возникает обычно вследствие коррозии металлов, основными причинами которой являются применение фиксаторов и инструментов из неоднородных металлов, недостаточная обработка и полировка имплантатов, нестабильность остеосинтеза и др.
- Остеит — воспалительный процесс в пределах ближайшего кортикального слоя. Если костная ткань и окружающие ее ткани хорошо снабжаются кровью, то они сопротивляются инфекции и препятствуют ее проникновению вглубь.
Обычно после удаления поверхностных костных пластин и некротизировавшихся тканей процесс переходит в стадию выздоровления.
Принципы лечения при осложнениях
Лечение заключается в дренировании раны, установке промывающего дренажа, проведении антибиотикотерапии. Остеомиелит — наиболее тяжелое осложнение, возникающее в случае проникновения инфекции в костномозговой канал. Развитие остеомиелита — одна из наиболее серьезных проблем костной хирургии, но целенаправленное и последовательное лечение, в том числе активное хирургическое, почти всегда предотвращает катастрофу. Возникновению остеомиелита способствуют нежизнеспособность костных отломков при многооскольчатых переломах, травматичность операции, наличие в организме больного очагов инфекции или внесение инфекции при травме.
При выявлении признаков инфекции целесообразно применить активную хирургическую тактику:
- в условиях операционной при хорошей анестезии снимают швы, эвакуируют гематому, иссекают некротизировавшиеся ткани, удаляют девитализированные костные отломки, оставляют промывающий дренаж, назначают антибиотики в высоких дозах.
- В качестве промывающей жидкости следует применять раствор Рингера с антибиотиками, которые подбирают в зависимости от чувствительности к ним микрофлоры. Промывание заканчивают после получения отрицательных результатов трехкратного посева промывающей жидкости. Ни в коем случае не следует удалять фиксатор, если он обеспечивает стабильность отломков.
- Перед удалением дренажа его на 1 сутки подключают к вакуумной системе.
- При лечении больного, кроме местной и противовоспалительной терапии, проводят общеукрепляющую: переливание крови, плазмы, альбумина, назначают неробол, пентоксил, ретаболил, проводят иммунизацию.
Переломы пластин и стержней наблюдаются у 0,5—1 % больных, которым был выполнен стабильно-функциональный остеосинтез.
Причинами осложнения являются:
Профилактика
Профилактика данного осложнения заключается в правильном выборе фиксатора, применении его с учетом сил растяжения, обязательном выполнении костной пластики при нестабильных переломах.
- Очень важно избегать нагрузки до консолидации перелома. Лечение осложнения заключается в удалении сломанной пластины или стержня, замене их новыми имплантатами, осуществлении декортикации и костной пластики во время реостеосинтеза.
- Повторные и новые переломы могут возникнуть после удаления пластин и винтов в тех случаях, когда пластина при жесткой фиксации принимала на себя основную нагрузку.
- При длительном оставлении такой пластины происходит ослабление (спонгиозирова-503) кортикального слоя, находящегося под пластиной, приводящее к уменьшению его прочности.
Предупредить осложнение можно с помощью ранней диагностики атрофии кортикального слоя, применения при операциях адекватного, не очень массивного имплантата, ранней функциональной нагрузки конечности, для того чтобы кость подвергалась физиологической нагрузке.
- Нестабильность фиксации наблюдается в 3—5% случаев остеосинтеза, обычно при неправильном выборе фиксатора или ошибках в технике операции. При нестабильной фиксации целесообразно выполнить реостеосинтез с заменой фиксатора или гипсовую иммобилизацию.
- Синдром переднего большеберцового нерва развивается вследствие сдавливания нерва в узком канале передней группы мышц разгибателей стопы. Переднее ложе группы мышц узкое, не способно к растяжению.
- Иногда при травме и остеосинтезе развивается отек, сдавливающий кровеносные сосуды, снабжающие кровью эту мышечную группу, в результате чего развивается асептический некроз мышц и нервов в этом ложе. Лечение заключается в немедленной фасциотомии с восстановлением кровотока.
- Синдром Зудека после стабильно-функционального остеосинтеза наблюдается редко, так как остеосинтез является основным средством профилактики данного заболевания. Предотвратить его развитие можно с помощью своевременно начатых активных движений в суставах поврежденной конечности.
- Ранее широко обсуждали вопрос об опасности возникновения жировой эмболии после интрамедуллярного остеосинтеза. В настоящее время установлено, что она чаще развивается через 3—5 дней после травмы при выполнении отсроченного остеосинтеза.
- Осложнения могут возникнуть также как следствие внешней фиксации, но они, как правило, менее тяжелые, чем развивающиеся после внутреннего остеосинтеза. Нагноение ран в области введенных в кость стержней наблюдается в 5—10% случаев, при недостаточном лечении нагноение может перейти в остеомиелит. Лечение заключается в своевременном удалении спиц и стержней, введении в рану антибиотиков, дренировании раны, при наличии секвестров показана секвестрэктомия.
- При чрескостном остеосинтезе могут наблюдаться также замедленная консолидация перелома, нарушение функции конечности, повреждение сосудов и нервов, нарушение крово- и лимфообращения, дерматиты и экзема.

Основные проявления болезни включают:
- боль;
- повышение температуры;
- отек и гиперемию на коже вокруг локального участка поврежденной костной ткани;
- асимметрию конечностей или лица;
- ухудшение общего самочувствия – интоксикацию, слабость, потливость.
Конкретные проявления остеомиелита и его диагностика зависят от места локализации воспалительного процесса. Наиболее подвержены деструкции следующие кости:
- челюсти – верхняя и нижняя;
- плечо;
- бедро;
- голень, включая обе берцовые кости;
- позвонки.
У детей процесс может распространяться на суставы в силу слабости синовиальной оболочки. Болевой синдром и интоксикация принимают резко выраженные черты, что утяжеляет течение недуга у лиц, не достигших совершеннолетия.
Основные принципы лечения остеомиелита можно представить так:
- дезинтоксикация;
- назначение антибиотиков;
- хирургическая санация очага инфекции;
- общеукрепляющая терапия;
- восстановление и реабилитация.
Лечение после перенесенного остеомиелита включает витаминотерапию, стимуляцию иммунитета, профилактические курсы антибактериального воздействия, ЛФК, массаж и симптоматическую помощь.

Антибактериальная терапия назначается всегда до хирургической санации и после нее. Главная задача антибиотиков – подавить активное размножение микроорганизмов. Вне зависимости от локализации инфекционного очага, наиболее широко применяются парентеральные внутривенные средства, но зачастую комбинируемые с принимаемыми внутрь. Для антибактериальной терапии используются следующие группы препаратов:
- цефалоспорины – цефуроксим, цефтазидим, цефтриаксон;
- гликопептиды – ванкомицин;
- полусинтетические пенициллины – амоксициллин в сочетании с клавулановой кислотой, тикарциллин;
- аминогликозиды – тобрамицин, амикацин, нетилмицин;
- фторхинолоны – левофлоксацин, ципрофлоксацин;
- производные имидазола – метронидазол;
- антибиотики других групп у отдельных категорий больных.
Выбор конкретного препарата зависит от тяжести состояния больного, а также от особенностей инфицирования. Ниже представлена таблица, иллюстрирующая возможные варианты антибактериальных сочетаний у различных категорий больных.

диффузное поражение с многочисленными очагами в костях

устойчивые формы болезни

Медикаментозное лечение наряду с антибиотиками должно включать дезинтоксикацию путем введения плазмозамещающих жидкостей, витаминотерапию, а также специфические препараты для отдельных категорий больных. При ВИЧ-инфекции обязательно параллельное проведение АРВТ (противовирусное воздействие). При отсутствии влияния на ретровирус эффект антибактериальной терапии будет незначительный даже при применении всех групп антибиотиков.
При многоочаговом диффузном остеомиелите, который распространяется гематогенным путем, показано только внутривенное и внутриартериальное введение антибиотиков. Для детей играет роль подавление воспаления, поэтому можно пренебречь некоторыми побочными реакциями препаратов и расширить круг антибактериального воздействия. Первоначально у всех категорий пациентов назначается эмпирическая терапия, направленная на подавление наиболее вероятных возбудителей. Дальнейшая коррекция осуществляется путем выявления конкретного микроорганизма, вызвавшего очаг острого или хронического воспаления. Дополнительно к медикаментам и хирургической помощи применяется физиотерапия лазером, УВЧ или диадинамическими токами.
Для облегчения страданий больного могут применяться народные средства лечения. Они не являются основными, так как без полноценной врачебной помощи больной погибнет, но способны ускорить процесс выздоровления. Для местного воздействия знахари рекомендуют следующие травы для помощи при остеомиелите:
- ромашку;
- зверобой;
- мяту;
- окопник;
- овес;
- цветки сирени.
Эти растения обладают ранозаживляющим, рассасывающим, а также противовоспалительным действием. Из них делают отвары и настойки, а затем накладывают компрессы на пораженный участок костной ткани. Удаление гноя соком алоэ при остеомиелите практикуется в народной медицине на протяжении многих лет. Столь же популярна терапия окопником, как растением с ярко выраженными обезболивающими свойствами. Проблемы, связанные с кариесом подлежат воздействию ромашкой или календулой. Они применяются в виде отвара в качестве полоскания полости рта. Однако при всех плюсах народных методов лечения, эффективность их при серьезном остеомиелите крайне недостаточная, поэтому необходима квалифицированная помощь хирурга.
Причины для удаления металлоконструкций
Показания, по которым нужно удалять имплант:
- Заживление перелома после остеосинтеза.
- Ограничение подвижности сустава, рядом с которым установлена металлоконструкция. Например, пластина на голени вблизи голеностопного сустава.
- Низкое качество металла импланта. Металлоз возможен вследствие некачественного материала изделия.
- Смещение с места установки или повреждение металлоконструкций. При контрольной рентгенографии может обнаружится репозиция импланта или его повреждение, в таком случае проводится операция по его замене.
- Воспаление, связанное с имплантом в послеоперационный период.
- Желание удалить постоперационный рубец.
- Извлечение, обоснованное лечебной методологией остеосинтеза.
- Занятия спортом, сопряженного с нагрузками. Пластина может привести к травме или повторному перелому.
- Нахождение импланта вблизи сустава из-за возможного травмирования.
- Снятие позиционного болта на лодыжке спустя 6—8 недель после установки импланта в ноге.
- Установление пластины ребенку или подростку, т. к. будет мешать росту кости.
- Наличие остеопорза. Пациенты с таким заболеванием требуют особого подхода в установке, реабилитации и снятии металлоконструкций. Ввиду особенностей заболевания, имплант на нижней конечности увеличивает риск повторного перелома.
Виды травм и их признаки
Перелом лодыжки – внутрисуставное нарушение целостности сустава, которое возникает при усиленном повороте стопы вовнутрь, опущении свода стопы, отведении ее либо к центральной оси тела, либо от нее.
При травме лодыжки необходимо действовать оперативно: оказать пострадавшему помощь, состоящую в иммобилизации ноги и доставке в клинику. Нужно узнать особенности повреждений лодыжки, чтобы не навредить человеку еще больше.
- Открытые. Характеризуются кровоточащими ранами, в которых наблюдаются костные осколки. Нога отекает и деформируется.
- Закрытые. Характеризуются синюшным цветом голени, отечностью и деформированием кости. Голень становится подвижной в необычных местах, принимает неестественные положения. При движении и надавливании по оси обычной нагрузки ноги возникают сильные болевые ощущения.
- Со смещением. Характеризуются неестественным положением стопы относительно центральной оси тела из-за нарушения целостности дельтовидной связки.
При переломах существует вероятность развития болевого шока как реакции на массивные повреждения конечностей с последующим их сдавливанием, что случается при дорожно-транспортных происшествиях, при падении тяжестей на ноги.
Это состояние опасно для жизни пострадавшего и требует немедленного введения обезболивающих, часто наркотического характера.
Переломы лодыжки различают по механизму травмы и локализации.
Повреждение локализуется относительно синдесмоза:
- Выше;
- Ниже;
- В пределах.
Синдесмозом называются твердые неподвижные сочленения костей, которые начинают двигаться при получении повреждений.
Если перелом находится ниже синдесмоза, то травма может быть:
- Изолированным разрывом связок (без перелома костей);
- Переломом медиальной лодыжки (внутренней части стопы, которая осуществляет повороты вовнутрь);
- Переломом стенки медиального канала лодыжки, расположенного позади медиальной лодыжки.
При повреждениях малоберцовой кости, которые локализуются на уровне синдесмоза, травма может быть:
- Изолированным переломом малоберцовой кости;
- Повреждением медиальной части малоберцовой кости, находящейся между задней и латеральной поверхности кости;
- Повреждением медиальной части малоберцовой кости и переломом задней латеральной лодыжки, выполняющей функции поворота стопы наружу.
Травмы, локализующиеся выше уровня синдесмоза:
- Простой перелом диафизарной части малой берцовой кости;
- Перелом диафизарной части малой берцовой кости с осколками;
- Перелом малой берцовой кости в проксимальном отделе.
Перелом лодыжки по направлению бывает:
- Пронационный. Причиной появления служит подворачивание стопы от центральной оси тела.
- Супинационный. Причиной появления служит подворачивание стопы к центральной оси тела.
- Ротационный. Причиной появления служит проворачивание голени по оси при фиксации положения стопы.
При любом типе перелома появляется отечность из-за повреждения капилляров, которые в здоровом состоянии обеспечивают обмен жидкостью между кровью и тканями. При нарушениях жидкость продолжает поступать в травмированные ткани, но выйти из них не в состоянии.
При пальпации отечные зоны продавливаются, остаются ямки в местах нажатия, которые постепенно возвращаются в исходное состояние. Хруст слышно в момент получения травмы, при пальпации.
- Двухлодыжечный перелом. Под данным термином понимают повреждения обеих лодыжек.
- Трехлодыжечный перелом. Характеризуется повреждениями медиальной и латеральной лодыжки, задней части большеберцовой кости.
В обоих случаях повреждается дельтовидная связка.
Независимо от типа повреждения лодыжки пострадавший чувствует боль, степень болезненности меняется в зависимости от сложности травмы. Наиболее болезненный – перелом с вывихом. Болевые ощущения появляется при получении повреждения, но при стрессе и адреналине болевой синдром может отсрочиться.
Сроки удаления пластины после остеосинтеза
Операция по снятию металла проще и легче переносится, чем по установке при условии своевременного проведения.
Возможные осложнения применения спиц в лечении переломов
К ним относятся:
- Продольное прорезание кожи спицей
- Миграция спицы
- Воспалительные явления в мягких тканях вокруг спицевых ран
- Спицевой остеомиелит
- Стойкий болевой синдром
Учитывая высокий результат лечения переломов с использованиям спиц, вопроса для чего вставляют спицу при переломе, если имеется столько осложнений, не возникает. Более детально посмотреть, как происходит фиксация переломов можно на имеющихся в интернете видео, в этой статье же приведены лишь примерные описания оперативных вмешательств.
В заключение хочется сказать, что лечение переломов с использованием спиц при правильном определении показаний, соблюдений правил асептики и антисептики, хорошей реабилитации, показывает хорошие функциональные результаты.
Процедура снятия металлоконструкций
Операция по удалению имплантов является несложной, при условии их корректной установки. Удаление спиц происходит под местным обезболиванием, путем скусывания и выкручивания стержней. Пластины удаляют под общей, спинальной или местной анестезией. Затем рассекается кожа, зачастую в том же месте где и первый раз, и происходит выкручивание винтов, снятие пластины. При удалении штифта устанавливающегося в трубчатые кости, например остеосинтез голени при поперечном переломе, извлекается стержень и крепежный винт. Такая операция занимает порядка 30 минут.
Проведение металлоостеосинтеза
Операция с пластиной при переломе голени со смещением проводиться в несколько этапов:
- скрытие места перелома;
- очистка места перелома от сгустков крови, мягких тканей и костных отломков, которые мешают вправлению костей;
- металлостеосинтез (установка пластины и фиксация ее шурупами);
- рентгеновский снимок для контроля;
- послойное ушивание раны;
- наложение гипсовой лангеты.
В процессе операции операционное поле промывается несколько раз, чтобы в открытые ткани не попала инфекция. Вдоль пластины укладывается резиновый или трубчатый дренаж, который позволяет выводить из раны скопившуюся кровь (предотвращение образования гематомы). На операционную рану накладывается стерильная повязка.
Цена операции зависит от сложности перелома, от выбранного наркоза, а также от вида пластины, которая будет использована.
Экстренное удаление
- аллергическая реакция — отторжение импланта организмом;
- нарушение расположения металлоконструкций;
- образование ложного сустава;
- сильное нагноение;
- несращение перелома — отсутствие костной мозоли спустя длительный период.
Что это такое
На современном этапе в травматологии используются самые разные варианты пластин. Они могут иметь различную форму, что обусловлено участком кости, куда они должны быть установлены. Существенные различия имеют отверстия, в которых винт за счет шляпки надежно фиксирует перелом.
Все пластины имеют определенные функции:
- восстановление нормальной анатомии кости;
- ускорение сращения;
- ранняя нагрузка на прооперированный участок.
Но для того, чтобы установить пластину на кость требуется большое количество инструментов. И они были разработаны, благодаря чему операция проходит быстрее.
Послеоперационный период
Реабилитация после снятия пластин протекает легче, чем при установке. Например при удалении импланта с голеностопного сустава будет ограничена подвижность 2 недели с ходьбой на костылях. Также врач может дать следующие назначения:
- физиотерапевтические процедуры;
- массаж;
- комплекс лечебной гимнастики;
- перевязки;
- снятие швов не ранее чем через 12 дней после вмешательства;
- сдача анализов мочи, крови;
- измерение давления;
- наблюдение у травматолога по месту жительства;
- прием антибиотиков, обезболивающих средств.
Ключом к успешной реабилитации являются постепенно нарастающие физические нагрузки. В случаях снятия металлоконструкций с суставов, например шурупа скрепляющего медиальную щиколотку, следует повторная разработка подвижности сочленения. Возможен повторный отек в более слабой форме, чем в первый раз. Физиотерапия играет главную роль в процессе возвращения к нормальной жизни.
Медицинская реабилитация голени
Важно начать реабилитацию как можно раньше, как только пациент сможет подниматься на ноги и на костылях доходить до физиотерапевтического отделения. Принцип восстановительного периода – реабилитация проводится непрерывно и в комплексе.
Основа реабилитации – специальная гимнастика. Специальные упражнения улучшают кровообращение, это ускоряет срастание костей, восстановление двигательного объёма суставов. Надо предупреждать гиподинамию, на фоне которой развиваются контрактуры: пневмония, тромбоэмболия и др.
Нижняя конечность
Операцию проводят при переломах костей конечностей, поэтому часто процедуру назначают для сращивания твердых тканей руки, ноги, бедра. Остеосинтез плечевой кости можно провести по методу Демьянова, используя компрессирующие пластинки, или же фиксаторы Ткаченко, Каплана-Антонова, но со съемными контракторами. Назначают манипуляцию при переломах на диафизе плечевой кости, если консервативная терапия не приносит успеха.
Другой вариант операции предусматривает лечение штифтом, который нужно ввести через проксимальный отломок. Для этого медику придется в зоне повреждения обнажить переломанную кость, найти бугорок и разрезать кожу над ним. После этого шилом делают отверстие, через которое вбивают стержень в костномозговую полость.
Если у больного диагностирован внутрисуставный перелом локтевого отростка, лучше всего провести операцию по установке металлоконструкций. Процедура проводится сразу же после травмы. Остеосинтез локтевого отростка требует фиксации отломков, но перед этой манипуляцией медику нужно будет полностью устранить смещение. Гипс пациент носит 4 и более недель, так как это место тяжело поддается лечению.
Одна из самых популярных методик проведения остеосинтеза — сращивание по Веберу. Для этого специалист использует титановую спицу (2 шт.) и проволоку, из которой делают специальную петлю. Но в большинстве случаев подвижность конечности будет ограничена навсегда.
Отдельно следует рассмотреть разные переломы дифизов костей голени. Чаще всего пациенты приходят к травматологу с проблемами большеберцевой кости. Она является самой крупной и наиболее важной для нормального функционирования нижней конечности. Раньше медики проводили длительное лечение с помощью гипса и скелетной вытяжки, но данная технология неэффективна, поэтому сейчас используют более стабильные методики.
Остеосинтез большеберцовой кости — процедура, которая позволяет сократить время реабилитации и является малоинвазивным вариантом. В случае перелома дифиза специалист установит блокируемый стержень, а внутрисуставные повреждения вылечит методом введения пластины. Аппараты внешней фиксации используются для сращивания открытых переломов.
Остеосинтез лодыжки показан при наличии большого количества раздробленных, винтообразных, ротационных, отрывных или оскольчатых переломов. Операция требует обязательного предварительного снимка рентгена, а иногда нужна томография и МРТ. Закрытый тип повреждения сращивают с помощью аппарата Илизарова и вводят спицы в поврежденное место.
Бедренная кость
Такие переломы считаются крайне серьезными, а чаще всего их диагностируют у пожилых людей. Перелом бедренной кости бывает 3 типов:
- в верхней части;
- в нижней части;
- бедренный диафиз.
В первом случае операцию проводят, если общее состояние пациента удовлетворительное и у него нет вколоченных повреждений шейки бедра. Обычно хирургическое вмешательство проводят на третьи сутки после получения травмы. Остеосинтез бедренной кости требует применения таких инструментов:
- гвоздь трехлопастный;
- винт канюлированный;
- пластина г-образная.
Перед операцией пациенту обязательно проведут скелетное вытяжение, сделают рентген. В ходе репозиции медики точно сопоставят отломки костей, после чего зафиксируют их необходимым инструментом. Техника лечения серединного перелома этой кости требует применения трехлопастного гвоздя.
В переломах второго типа операцию назначают на 6-й день после травмы, но до этого больному обязательно делают вытяжку скелета. Медики используют для сращивания стержни и пластины, аппараты, которые будут фиксировать пораженный участок внешним способом. Особенности процедуры: категорически запрещено проводить больным в тяжелом состоянии.
После такой процедуры перед пациентом встает вопрос о том, нужно ли проводить удаление пластины, ведь это еще один стресс для организма. Такая операция остро необходима, если не произошло сращивание, диагностирован ее конфликт с любой структурой сустава, что вызывает контрактуру последнего.
Другие факторы для проведения операции по удалению пластины:
- инфекционный процесс;
- миграция или перелом металлоконструкции;
- плановое пошаговое удаление как часть восстановления (этап заложен в ход всего курса лечения);
- занятия спортом;
- косметическая процедура по удалению рубца;
- остеопороз.
Читайте также:


