Остеомиелит кости в диабетиках
Диабетическая стопа - осложнение сахарного диабета, которое приводит к гнойно-деструктивным изменениям костей стопы. Работа с остеомиелитом, пожалуй, самый трудный и противоречивый аспект в лечении инфекций при диабетической стопе. Первой среди нескольких проблем является то, что медики имеют мало исследований и опыта для лечения данного заболевания. Далее, существует много доступных диагностических тестов, но они часто дают сомнительные результаты. Кроме того, наличие остеомиелита повышает вероятность хирургического вмешательства, в том числе ампутации, и антибиотикотерапии. Наконец, остеомиелит ухудшает заживление раны и влияет на рецидивы распространения инфекции.
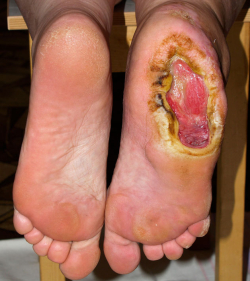
Рассмотрим остеомиелит в качестве потенциального осложнения любой глубокой или обширной трофической язвы. Подозрения на остеомиелит возникают, когда язва не заживает, по крайней мере, 6 недель после надлежащего ухода и разгрузки. Любая глубокая рана, в которой видна кость либо она может быть легко пальпирована стерильным тупым металлическим зондом, может быть осложнена остеомиелитом. Опухшие красные конечности и повышение лейкоцитов в крови также вызвает подозрение на остеомиелит. При проведении рентгенологического исследования видны разрушения кости под язвой.
Так как костная деструкция на ранних стадиях заболевания, как правило, не видна при обычной рентгенографии, нейро-остеоартропатии могут имитировать инфекции, а диагностирование остеомиелита затруднено. Характерные прогрессивные изменения на рентгенограмме видны в хронических случаях. Радиоизотопное сканирование более чувствительно к выявлению остеомиелита на ранних стадиях этого заболевания, но, к сожалению, это дорогостоящее и длительное по времени исследование. МРТ является наиболее эффективным из имеющихся в настоящее время методов визуализации. Оно дает наиболее точное изображение, а также обеспечивает надежный способ изучения глубоких инфекций мягких тканей.
Золотым стандартом для диагностики остеомиелита является гистологическое исследование воспаленных клеток и остеонекроза с образца кости (с помощью мер по минимизации загрязнения).
Если есть подозрение на остеомиелит обследование проводят ещё раз, 2-4 неделями позже. При классических изменениях, указывающих на остеомиелит (например, пробковые эрозии) и если есть небольшая вероятность в неинфекционной остеоартропатии, лечение назначается после взятия соответствующих образцов культуры. Если результатов рентгенографии не достаточно, должен быть рассмотрен один из следующих вариантов:
1. Проведение МРТ. Если результаты предполагают остеомиелит, проводят биопсию кости.
2. Эмпирическое лечение. Обеспечить лечение антибиотиками в течение 2-4 недель, а затем выполнить рентгеновский снимок снова, чтобы определить, есть ли костные изменения.
3. Биопсия. Образец костного поражения (взятый оперативно или чрезкожно) рекомендуется, если диагноз остается под вопросом после визуализации. Культуры образцов костей обеспечивают более точные микробиологические данные, чем те, что взяты из мягких тканей.
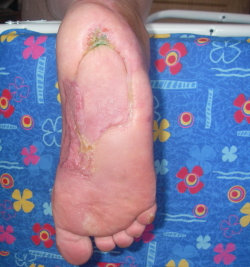
Традиционно, считается, что резекция кости при хроническом остеомиелите имеет важное значение для лечения. В последнее время некоторые оспаривают необходимость хирургической резекции. Нейропатия и снижение системных проявлений инфекции может сделать остеомиелит приемлемым для пациента, и выбор лечения тогда в пользу терапевтических методов. Однако эти осложнения диабета могут маскировать прогрессирующее разрушение костной ткани, и привести к некрозу мягких тканей и незаживающим ранам. Нередко для заживления раны может потребоваться кожная пластика местными тканями или свободными лоскутами, особенно это касается остеомиелита пяточной кости.
Эти аргументы привели к лечению остеомиелита при диабетической стопе практически без хирургического вмешательства. Опубликованные отчеты о нехирургическом лечении длительным (3-6 месяцев) курсом антибиотиков сообщили о клиническом успехе в 65% - 80% случаев. К сожалению, эти нерандомизированные серии исследований часто не указывают сложность остеомиелита и прочие факторы. Между тем, есть четыре случая, при которых подходит не хирургическое лечение:
1. Нет приемлемых хирургических целей, а радикальное лечение инфекции может вызвать неприемлемые потери функций конечности.
2. Пациент имеет ишемии, вызванные сосудистыми заболеваниями.
3. Инфекция ограничивается передней частью стопы, и есть минимальная потеря мягких тканей.
4. Хирургическое лечение несет для конкретного пациента чрезмерные риски.
При терапии остеомиелита не удается, рассмотреть несколько вопросов. Во-первых, был ли диагноз правильный? Во-вторых, есть ли остаточная некротизация или инфицирование кости? В-третьих, устранена ли реальная причина язвы? Каждый случай требует индивидуального подхода, и консультации опытного хирурга.
Целью лечения диабетической инфекции ноги является искоренение клинических признаков инфекции и предотвращение потери мягких тканей и ампутации. Факторы, связанные с неблагоприятным исходом включают признаки системной инфекции, неадекватной перфузии конечностей, остеомиелит, наличие некроза или гангрены. Рецидивы возникают у 20% -30% пациентов.
Выявление нейропатии, прежде чем наступят осложнения - это лучший способ, чтобы предотвратить инфекции. Обучение пациента важности оптимизации гликемического контроля, использование соответствующей обуви, избегание травм стоп, выполнение ежедневного самоанализа ног. Больные с тяжелой нейропатией, существенной деформацией стопы, или критической ишемией должны находиться под постоянным контролем.
Сахарный диабет сопровождается повышением глюкозы в крови. Глюкоза обладает повреждающим действием на стенки сосудов и нервные волокна.
Из-за недостаточного кровоснабжения и нарушенной иннервации в нижних конечностях развивается нейропатия, как осложнение диабета.
Характерной особенностью нейропатии является развитие плохо заживающих язв. В условиях падения иммунитета, недостатка питания тканей присоединяется инфекция. В далеко зашедших случаях она распространяется на костную ткань и возникает остеомиелит.
Причины развития остеомиелита
Нейропатия нижних конечностей с формированием диабетической стопы относится к распространенным осложнениям диабета. Возникает она как правило через 5 -7 лет от начала болезни при первом типе диабета. Второй тип сахарного диабета отличается более медленным течением и осложнения могут развиваться гораздо позже.
Главной причиной развития осложнений диабета является низкий уровень компенсации глюкозы. Это может происходить при тяжелой форме болезни или пренебрежении рекомендациями эндокринолога. Высокая концентрация глюкозы в крови, и ее резкие перепады нарушают сосудистую стенку и разрушают нервные волокна.
При понижении кровоснабжения и нервной стимуляции, ткани утрачивают чувствительность и способность восстанавливаться после травм. Любые мелкие повреждения или трещины кожи могут приводить к образованию диабетических язв. Они очень медленно заживают, часто инфицируются.
Диабетическая стопа проявляется несколькими синдромами:
- Сосудистые нарушения в мелких и крупных сосудах (ангиопатии)
- Повреждения костей и остеопороз.
- Снижение иммунитета.
- Инфицирование язв.
В зависимости от преобладаний неврологических или сосудистых нарушений выделяют нейропатическую или ишемическую форму диабетической стопы. Но это деление очень условно, так как обычно эти два фактора действуют одновременно.
Поэтому наиболее часто встречается смешанная форма.
Симптомы и диагностика остеомиелита
Диабетическая стопа может проявляться нарушением болевой или температурной чувствительности нижних конечностей, повышенной сухостью кожи, трещинами, отеками, типичной деформацией стопы. На фоне этих повреждений развиваются язвенные дефекты кожи.
Обширные инфицированные язвы с разрушением мягких тканей до кости осложняются воспалением костной ткани, надкостницы и костного мозга. При этом формирующийся остеомиелит трудно поддается медикаментозному лечению и часто приводит к необходимости ампутации нижних конечностей.
Остеомиелит может быть осложнением любой длительно существующей глубокой или большой язвы. На развитие остеомиелита указывают такие признаки:
- Язва не заживает за два месяца медикаментозного лечения.
- Рана глубокая и на дне видна кость, или ее можно определить зондом.
- Пораженная конечность отечная и красная.
- В крови уровень лейкоцитов повышен, СОЭ больше 70 мм/час.
- При проведении рентген обследования или МРТ обнаружено разрушение кости под язвой.
Основным диагностическим признаком является биопсия (исследование тканей) кости.
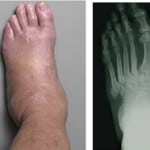
При сахарном диабете разрушение кости вызывает диабетическая остеоартропатия (стопа Шарко). Это состояние развивается при тяжелом течении диабетической нейропатии. Возникает воспалительный процесс без участия инфекции. В стадии обострения развивается односторонний отек стопы. Кожа красная, твердая и горячая, с участками воспаления.
Период острого воспаления может переходить в хроническое многолетнее течение. В суставах могут возникать вывихи, переломы, кости деформируются. Со временем болезнь может осложняться остеомиелитом.
Течение диабетической остеоартропатии проходит несколько стадий:
Лечение остеомиелита
Острая стадия остеоартропатии лечится полной разгрузкой ноги. Для этого используются ортопедические приспособления: ортезы, туторы, ортопедическая обувь.
Если этого недостаточно и язва не заживает, то рекомендуется полное ограничение движений – строгий постельный режим. Для медикаментозной терапии применяют такие группы препаратов:
- Для предотвращения разрушения костной ткани — Алендронат, Памидронат.
- Для образования новой костной ткани — анаболические стероидные гормоны (Метандростенолон, Ретаболил), препараты кальция и витамина Д3.
- Обезболивающие препараты – Анальгин, Кетанов, Налбуфин.
- Нестероидные противовоспалительные препараты – Нимесулид, Диклофенак, Ревмоксикам.
- Мочегонные средства – Фуросемид, Гипотиазид.
Есть случаи улучшения после рентгеновской терапии.
В хронической стадии назначаются витамины, препараты кальция. Разрушенная часть кости при отсутствии воспаления может быть удалена хирургическим способом. Показано ношение ортопедической обуви.
При развитии остеомиелита основной задачей является выбор дальнейшего лечения – медикаментозное или оперативное.
При хирургическом лечении показана ампутация пальца или части стопы и стимуляция заживления раны. Если после операции не развивается инфекции, то есть вероятность восстановления и возврат к активной жизни. Оперативное лечение не является гарантией от развития новых язв и полного заживления раны. В некоторых случаях проводятся повторные ампутации.
Если принято решение о консервативном лечении, то в течении шести недель назначают высокие дозы антибиотиков широкого спектра действия: Цефазолин, Клиндамицин, Меронем, Тиенам, Ципрофлоксацин. Обычно антибиотики вводятся инъекционно, но при длительной терапии возможно перейти и на таблетированные формы.
П
рименяют комбинированное лечение несколькими препаратами – Левофлоксацин + Клиндамицин, применяются также бета лактамные антибиотики – Амоксиклав, Аугментин, Трифамокс. Дополнительно антибиотики могут вводиться местно, непосредственно в рану с помощью специальных акрилатных бусин.
Терапия антибиотиками дает положительные результаты у большинства пациентов, но при сахарном диабете обычно имеется сопутствующие нарушения работы печени, что способствует частому развитию побочных эффектов такого лечения.
Главным лечебным фактором лечения любых заболеваний на фоне диабета, является компенсация повышенного сахара в крови с применением препаратов для его снижения – инсулина или таблеток.
При оперативном лечении или тяжелом течении гипергликемии, больные могут переводиться с таблеток на инсулин под контролем сахара в крови. Инсулин обладает свойством укреплять ткань кости.
Развитие остеомиелита при сахарном диабете можно предотвратить, если на протяжении всей болезни соблюдать низкоуглеводную диету, принимать медикаменты в подобранной дозе. Для того, чтобы минимизировать риск осложнений сахарного диабета нужно поддерживать уровень глюкозы в крови в таких пределах: натощак до 6,4 ммоль/ л, после еды через два часа 8,9 ммоль /л, пред сном 6,95 ммоль /л.
Уровень глюкозы измеряется ежедневно с составлением гликемического профиля. Кроме этого раз в три месяца всем больным диабетом показано определение уровня гликированного гемоглобина.
Этот показатель отражает средний уровень показателей сахара в крови за последние три месяца и более информативен для определения степени компенсации сахарного диабета. Его оптимальный уровень – до 7,5 %.
Показатели жирового обмена должны быть в пределах (измерения в ммоль/л) – холестерин – 4,8;
ЛПНП ниже 3, ЛПВП выше 1,2. При сосудистых патологиях важно не допускать поступление с едой не только простых углеводов, но и уменьшать животные жиры в рационе.
Важно также проводить осмотр и лечение повреждений кожи, чтобы предотвратить образование трофических язв при сахарном диабете. При подозрении на формирование диабетической стопы необходимо постоянное наблюдение эндокринолога, невропатолога, подолога. Видео в этой статье продолжит тему проблем с ранами при диабете.
Аннотация научной статьи по клинической медицине, автор научной работы — Привольнев Владислав Владимирович
Риск развития синдрома диабетической стопы у пациентов с сахарным диабетом в течение жизни составляет не менее 25%. Половина всех форм синдрома диабетической стопы ассоциирована с инфекцией, при этом 65% инфицированных форм синдрома диабетической стопы приходится на остеомиелит . Причем именно остеомиелит является основной причиной нетравматических ампутаций нижних конечностей в мире. Пятилетняя выживаемость после таких операций, в виду целого ряда медицинских и социальных проблем, составляет только 50%. В связи с вышесказанным ранняя и адекватная диагностика остеомиелита является крайне важной для выбора тактики ведения у таких пациентов и улучшения исходов заболевания.
Похожие темы научных работ по клинической медицине , автор научной работы — Привольнев Владислав Владимирович
Diagnosis of Osteomyelitis in Diabetic Foot Syndrome
The risk of the development of diabetic foot syndrome in diabetic patients is more than 25% during the life. Almost half of all cases of diabetic foot syndrome are associated with infections with about 65% of infections involving the bone tissues. At that osteomyelitis in particular is responsible for the vast majority of non-traumatic amputations of lower extremities throughout the world. The five-year survival rate after such operation is only about 50%. Concerning the above facts the early and adequate diagnostic of the osteomyelitis in patients with diabetic foot syndrome is of great importance for the choice of treatment approach and for the outcome, respectively.
Диагностика остеомиелита при синдроме диабетической стопы
Смоленская государственная медицинская академия, Смоленск, Россия
Риск развития синдрома диабетической стопы у пациентов с сахарным диабетом в течение жизни составляет не менее 25%. Половина всех форм синдрома диабетической стопы ассоциирована с инфекцией, при этом 65% инфицированных форм синдрома диабетической стопы приходится на остеомиелит. Причем именно остеомиелит является основной причиной нетравматических ампутаций нижних конечностей в мире. Пятилетняя выживаемость после
таких операций, в виду целого ряда медицинских и социальных проблем, составляет только 50%. В связи с вышесказанным ранняя и адекватная диагностика остеомиелита является крайне важной для выбора тактики ведения у таких пациентов и улучшения исходов заболевания.
Ключевые слова: остеомиелит, синдром диабетической стопы, диагностика
Diagnosis of Osteomyelitis in Diabetic Foot Syndrome
Smolensk State Medical Academy, Smolensk, Russia
The risk of the development of diabetic foot syndrome in diabetic patients is more than 25% during the life. Almost half of all cases of diabetic foot syndrome are associated with infections with about 65% of infections involving the bone tissues. At that osteomyelitis in particular is responsible for the vast majority of nontraumatic amputations of lower extremities throughout the world. The five-year survival rate after such operation
is only about 50%. Concerning the above facts the early and adequate diagnostic of the osteomyelitis in patients with diabetic foot syndrome is of great importance for the choice of treatment approach and for the outcome, respectively.
Key words: osteomyelitis, diabetic foot syndrome, diagnostic
Владислав Владимирович Привольнев Эл. почта: vladislav.privolnev@antibiotic.ru
Клинические ситуации, когда приходится иметь дело с остеомиелитом при синдроме диабетической стопы, часто являются крайне сложными. Имеется объективный недостаток клинических исследований по этой тематике. Среди множества доступных диагностических тестов трудно выбрать оптимальный алгоритм, между тем подтверждение диагноза остеомиелита у пациентов с инфекцией диабетической стопы сопряжено с повышением риска ампутации и существенным пролонгированием антибактериального лечения [1].
Дифференциальную диагностику остеомиелита следует проводить со стопой Шарко (диабетической остеоартропатией). Диабетическая остео-артропатия (ДОА) - неинфекционная костная деструкция вследствие тяжёлой нейропатии [2]. В острой ее фазе выявляется воспаление, остео-
пения, кальцификация артерий стоп. Типичная острая фаза проявляется несимметричным отёком стопы, локальной гипертермией, индурацией, иногда с болезненными воспалительными изменениями кожи. Острая фаза сменяется многолетним хроническим течением (табл. 1). Появляются патологические вывихи и переломы, костные специфические деформации, что в конечном итоге может привести к формированию обширных язв, инфицированию, остеомиелиту и гангрене [3].
Терапия диабетической остеоартопатии направлена на замедление процессов остеопороза, торможение костной резорбции, разгрузку стопы, применение противовоспалительных средств [4]. Основные методы лечения острой и хронической ДОА показаны в табл. 2 и 3.
Подозрение на остеомиелит должно возникать
Таблица 1. Классификация диабетической остеоартропатии
I (острая стадия)
II (подострая стадия)
III (хроническая стадия)
IV (стадия осложнений)
Отёк одной стопы, гиперемия, локальная гипертермия. При рентгенографии могут выявляться признаки остеопороза
Признаки воспаления купируются, начинается деформация стопы. При рентгенографии - остеопороз, возможна фрагментация костей стопы
Образование хронических язв стопы, при рентгенографии - хронический остеомиелит
Таблица 2. Лечение диабетической остеоартропатии в острой фазе
Методы и средства лечения
Полная разгрузка конечности
Ортезы, ортопедическая обувь, туторы, при неэффективности постельный режим
Бифосфаты: этидронат, алендронат, клодронат, памидронат.
Торможение костной резорбции
Стимуляция образования Анаболические стероиды, лактат и карбонат кальция, витамин D3 костной ткани
Вспомогательные средства НПВС, эластическое бинтование, диуретики
Рентгенотерапия В последнее время появились данные, свидетельствующие об отсутствии эффекта
Таблица 3. Лечение диабетической остеоартропатии в хронической фазе
Методы и средства лечения
Разгрузка конечности Индивидуальная ортопедическая обувь
Укрепление костной ткани Лактат и карбонат кальция, витамин D3
Хирургическое лечение Артродез, резекция костных структур, но только на фоне полного разрешения воспа-
ления и остеолиза
Послеоперационное ведение пациента
во всех случаях, когда язва не заживает в течение >6 недель, если язва имеет достаточную глубину, если в язве виден любой фрагмент костной ткани и когда при ревизии раны или свища зондом создаётся впечатление, что он достаёт костную ткань. Остеомиелит вероятен и в ситуациях выраженного отёка стопы в сочетании с высоким лейкоцитозом крови и присутствием маркёров воспаления.
МРТ не является исследованием, которое следует рекомендовать как скрининговое или в ситуациях при первичном подозрении на остеомиелит. Когда диагноз остеомиелита вероятен, для диагностики часто достаточно простой рентгенографии [7]. Если при поступлении на рентгенограмме у пациента отсутствуют убедительные данные, свидетельствующие в пользу деструкции костей, его обычно ведут как больного с инфекцией мягких тканей в течение 2 недель. При сохранении подозрений проводят повторные рентгенологические исследования через 2-4 недели [8]. Если на рентгенограмме имеются убедительные данные (эрозия кортикального слоя, периостальная реакция, сочетание остеосклероза и очагов деструкции, наличие секвестров), тогда назначают терапию как для предполагаемого остеомиелита [9]. Начать антибактериальную терапию необходимо после получения образца из костной ткани для микробиологического исследования. Если находки на рентгенограмме присутствуют, но не являются специфичными для остеомиелита, необходимо выполнить следующие шаги: 1) МРТ или, при невозможности провести МРТ, продолжить эмпирическую терапию остеомиелита до повторной рентгенографии через 2-4 недели; 2) используя описанные ниже процедуры, выполнить костную биопсию.
Костную биопсию должен выполнять подготовленный специалист. Для пациентов с тяжёлой нейропатией проводить анестезию не требуется. Для процедуры используются специальные иглы для костной биопсии (ведущие производители -Perfectum Corporation, Bard Products и др.). Если возможно, выполняется забор 2-3 образцов, по крайней мере, один - для бактериологического исследования и один - для гистологического [10]. Биопсия проводится через неинфицированную кожу. Ввиду невозможности часто повторять биопсию, с образцами следует обращаться внимательно на всех этапах исследования. Биопсия II-V пальцев стопы возможна лишь при наличии какого-либо жидкостного компонента в костной ткани или суставах [11]. Обычно биопсия выполняется в отношении среднего и проксимального отделов стоп в случае инфекций, угрожающих потерей конечности (ампутация на уровне голени, бедра) [10].
Располагая данными исследования костной ткани, необходимо определить роли консервативного и хирургического лечения. Традиционным является резекция поражённой кости в пределах неизменённой костной ткани. Наиболее распространённые ампутации I пальца с дистальной частью I плюсневой кости и трансметатарзальные ампутации стопы приводят к нарушению биомеханики стопы и обычно к повторному циклу заболевания, формированию новых язв, их инфицированию и более высокой ампутации [12]. Тяжёлая нейропатия и невыраженная клиника остеомиелита часто ведут к тому, что пациент вполне удовлетворительно себя чувствует и длительно лечится консервативно при наличии остеомиелита. С другой стороны, эти же состояния могут маскировать прогресс деструкции костной ткани и привести к ещё более высокой ампутации [13].
Все эти моменты привели к тому, что большая часть специалистов стали вести таких пациентов с минимальной хирургической активностью или даже совсем без операций [14]. Опубликованы результаты длительного консервативного лечения остеомиелита стоп у диабетиков (3-6 месяцев), которые описывают клинический успех в 65-80% случаев [15]. Однако при этом следует определить, для каких именно пациентов такой метод является адекватным.
Определено как минимум 4 состояния, при которых возможно консервативное лечение остеомиелита длительным приёмом антибиотиков: 1) радикальное лечение остеомиелита приведёт к неприемлемой потери функции конечности; 2) кроме остеомиелита у пациента имеется ишемия и невозможно выполнить реконструкцию кровотока; 3) инфекция
Таблица 4. Критерии диагностики остеомиелита и тактика ведения пациентнов
Подтверждение диагноза после обследования
Доказанный остеомиелит (нет причин сомневаться в диагнозе)
Вероятный остеомиелит (скорее - да, чем нет)

Сахарный диабет – хроническое заболевание, характеризующееся расстройством всех видов обмена веществ, в первую очередь углеводного, вследствие абсолютной либо относительной (чаще) недостаточности в организме гормона поджелудочной железы – инсулина.
Одним из осложнений диабетической стопы является остеомиелит. Остеомиелит – это воспалительный процесс кости, который локализуется в костно-мозговых полостях и нередко в периосте. Воспаление развивается в соединительной ткани, которая входит в состав кости, и в ее окружении. В самой костной ткани воспалительная реакция не развивается. В костной ткани наблюдается резорбция, некроз и новообразование кости. По происхождению остеомиелит бывает первичный и вторичный. При синдроме диабетической стопы развивается вторичный остеомиелит вследствие перехода воспалительного процесса на кость с окружающих тканей [1, 2, 8, 11, 12, 13, 14].
Цель исследования: изучить характер структурных изменений в костной ткани при остеомиелите у больных с синдромом диабетической стопы.
1. Изучить морфологические изменения при остром гнойном остеомиелите у больных с синдромом диабетической стопы на операционном материале.
2. Изучить морфологические изменения при хроническом остеомиелите у больных с синдромом диабетической стопы на операционном материале.
3. Провести сравнительный анализ характера структурных изменений костной ткани, их локализации и распространенности при синдроме диабетической стопы.
Материал и методы исследования
Исследование проведено на операционном материале у 107 больных с синдромом диабетической стопы. Для гистологического исследования брали фрагменты костей предплюсны, плюсны, фаланг пальцев, костей голени и бедра, а также окружающих мягких тканей. Кусочки мягких тканей фиксировали в 10 % нейтральном формалине в течение 10 дней, промывали в проточной воде. Кусочки костной ткани фиксировали в 10 % растворе нейтрального формалина, декальциниривали в 15 % водном растворе азотной кислоты, промывали в проточной воде, проводили через спирты возрастающей крепости и заливали парафином. С парафиновых блоков готовили срезы толщиной 5–6 мкм. Срезы окрашивали стандартными гистологическими методами.
Результаты исследования и их обсуждение
Среди 107 больных с СДС женщины составили 66 случаев (62 %), мужчины – 41 случай (38 %). По возрасту материал распределился следующим образом: от 41 до 50 лет – 5 случаев (5 %), от 51 до 60 лет – 34 случая (32 %), от 61 до 70 – 46 случаев (43 %), свыше 70 лет – 22 случая (20 %).
Анализ таблицы показал, что синдром диабетической стопы чаще всего развивается в возрасте от 50 до 70 лет. Преобладают лица женского пола.
При гистологическом исследовании операционного материала признаки остеомиелита обнаружены у 44 больных (41 %) из 107 больных. Локализация патологического процесса была разной: очаги остеомиелита обнаружены в костях предплюсны (пяточная кость, ладьевидная кость, таранная кость, клиновидные кости, кубовидная кость), в костях плюсны, фалангах пальцев. В 22 случаях (50 %) отмечалось поражение одной кости; в 14 случаях (32 %) поражение 2 или 3 костей, в 8 случаях (18 %) выявлены множественные очаги поражения костей стопы. Локализация остеомиелита представлена в таблице.
Показатели локализации очагов остеомиелита в костях нижней конечности
В костях предплюсны остеомиелит развивается вследствие проникновения микроорганизмов в губчатое вещество по коротким венам из очагов гнойного воспаления прилежащих мягких тканей. Вследствие попадания микроорганизмов непосредственно в кость остеомиелит костей предплюсны протекает остро и довольно агрессивно. В воспалительный процесс вовлекается костный мозг, гаверсовы каналы и периост. Воспаление имеет серозный или гнойный характер. При гнойном воспалении определяется очаг некроза костного мозга и костной пластинки. Некроз и разрушение костей предплюсны начинается снаружи и распространяется внутрь. Очаги некроза разной величины и формы, наблюдается резорбция костной ткани, истончение и исчезновение костных балок. Гаверсовы каналы расширены. В костномозговых полостях – отек, выраженные сосудистые нарушения в виде полнокровия, стазов, обширных кровоизлияний, диффузная инфильтрация полиморфноядерными лейкоцитами (рис. 1).
Жировая ткань подвергается некрозу, некротизированные липоциты сливаются между собой и образуют крупные капли. Для остеомиелита характерно наличие очага гнойного воспаления с наличием в центре фрагмента некротизированной костной ткани (рис. 2).
По периферии данного очага выявлена широкая зона лейкоцитарной инфильтрации, набухание и дистрофические изменения ретикулярных клеток, а также поражение кровеносных сосудов. Поражение сосудов характеризуется наличием плазматического пропитывания и фибриноидного некроза стенок, образованием тромбов и развитием тромбоваскулита. Воспалительный процесс распространяется по сосудам, по периваскулярным пространствам, а также по гаверсовым каналам. В патологический процесс вовлекается периост.
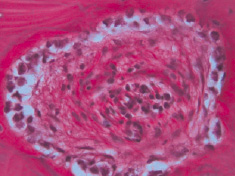
Рис. 1. Отек и воспалительная инфильтрация костно-мозговых полостей. Окраска гематоксилином и эозином. х400
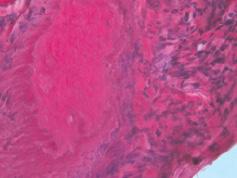
Рис. 2. Фрагмент некротизированной костной ткани. Окраска гематоксилином и эозином. х400
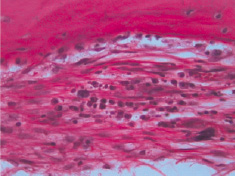
Рис. 3. Воспалительная инфильтрация периоста. Окраска гематоксилином и эозином. х400
В 17 наблюдениях выявлены субпериостальные абсцессы. Распространение воспаления по гаверсовым каналам приводит к вовлечению в патологический процесс значительной части кости или к появлению множественных абсцессов. При остеомиелите наблюдается рассасывание костной ткани, которое начинается на участке соприкосновения абсцесса с компактной пластинкой. Рассасывание кости приводит к развитию остеопороза и формированию секвестра. В 86 % случаев в нашем материале выявлен остеопороз и секвестрация. Процессы секвестрации характеризуются отграничением гнойного очага, образованием пиогенной оболочки и развитием выраженной продуктивной реакции. Отмечается пролиферация мезенхимальных клеток и формирование грануляционной ткани. Некротизированные участки костной ткани отделяются от окружающей здоровой кости. При этом происходит рассасывание костной ткани в зоне соприкосновения некротизированной и непораженной кости, что приводит к расширению гаверсовых каналов, истончению и полному рассасыванию костных балок. Одновременно наблюдается рассасывание омертвевшей костной ткани. Процессы рассасывания некротизированной ткани происходят путем пазушной или гладкой резорбции, а также за счет остеокластов. Сформированный секвестр имеет определенные размеры и форму и в дальнейшем почти не подвергается процессам резорбции.
Остеомиелит пяточной кости развивается при наличии глубоких инфицированных язв в пяточной области, характеризуется поражением кортикальной пластинки, некрозом и формированием пластинчатого секвестра. Некроз начинается на наружной поверхности кости и распространяется внутрь. Остеомиелит ладьевидной и кубовидной костей развивается вторично при наличии у больного глубокой язвы в данной области. Развивается гнойный синовиит, остеоартрит и остеомиелит.
Остеомиелит костей плюсны развивается вторично вследствие перехода воспалительного процесса из мягких тканей при флегмоне стопы или при наличии глубокой инфицированной язвы. Воспалительный процесс в костях плюсны протекает остро с деструкцией и некрозом костной ткани.
Наиболее частой локализацией являются головки плюсневых костей. В воспалительный процесс вовлекаются суставы с развитием остеоартрита и синовиита. Такой контактный остеомиелит сопровождается остеопорозом и атрофией костных балок, а также генерализацией процесса и формированием секвестров.
Остеомиелит фаланговых костей развивается как осложнение дактилита, характеризуется некрозом, деструкцией кости и секвестрацией. Гнойный воспалительный процесс может перейти на плюснево-фаланговые и межфаланговые суставы с развитием гнойного остеоартрита. Остеомиелит фаланговых костей чаще всего развивается контактным путем, носит острый характер.
Анализ операционного материала показал, что при синдроме диабетической стопы с гнойно-некротическими осложнениями чаще всего развивается острый гнойный остеомиелит – 33 случая (75 %) из 44. Хронический остеомиелит выявлен нами в 11 случаях (25 %). Эта форма остеомиелита развилась у больных с поражением плюсневых костей. Для первично-хронического остеомиелита характерно наличие одной или нескольких отграниченных, инкапсулированных, гнойных полостей с наличием секвестров. Капсулы полостей с внутренней стороны образованы грануляционной тканью, а снаружи – фиброзной тканью с перифокальной воспалительной инфильтрацией. При хроническом остеомиелите наблюдается новообразование костной ткани в костно-мозговом канале и в периосте с формированием эндоостальных остеофитов и деформацией кости. Рассасывание кости приводит к развитию остеопороза и формированию секвестра. В 86 % случаях в нашем материале выявлены остеопороз и секвестрация. Процессы секвестрации характеризуются отграничением гнойного очага, образованием пиогенной оболочки и развитием выраженной продуктивной реакции. Отмечается пролиферация мезенхимальных клеток и формирование грануляционной ткани. Некротизированные участки костной ткани отделяются от окружающей непораженной кости. При этом происходит рассасывание костной ткани в зоне соприкосновения некротизированной и непораженной кости, что приводит к расширению гаверсовых каналов, истончению и полному рассасыванию костных балок. Одновременно наблюдается рассасывание омертвевшей костной ткани. Процессы рассасывания некротизированной ткани происходят путем пазушной или гладкой резорбции, а также за счет остеокластов. Сформированный секвестр имеет определенные размеры и форму и в дальнейшем почти не подвергается процессам резорбции. При сопоставлении клинических диагнозов и гистологических заключений в 6 случаях (5,6 %) остеомиелит не был распознан до операции. У этих больных диагноз остеомиелита был поставлен лишь после гистологического исследования операционного материала. Во всех указанных случаях остеомиелит носил острый характер с поражением одной кости, реже двух костей.
При синдроме диабетической стопы развивается остеомиелит костей предплюсны, плюсны и фаланг пальцев у 62 % больных, из них поражение одной кости наблюдалось в 50 % случаев, поражение двух костей – в 32 % случаев и множественные поражения – в 18 % случаев. Наиболее часто поражались фаланги пальцев (39 % случаев). Остеомиелит развивался преимущественно у лиц 50–70 лет.
При гистологическом исследовании операционного материала в большинстве наблюдений выявлен острый гнойный остеомиелит, для которого характерно наличие очага некроза костной ткани, резорбция кости, воспалительные инфильтраты в костно-мозговых полостях и периосте, сосудистые нарушения, множественные абсцессы. Наиболее тяжелые изменения выявлены в плюсневых костях при флегмоне стопы.
Хронический остеомиелит при синдроме диабетической стопы встречается редко, характеризуется отграничением очага некроза, формированием секвестра, образованием капсулы, новообразованием костной ткани в виде эндоостальных остеофитов, атрофией и деформацией кости. В 5,6 % случаев остеомиелит был диагностирован лишь после гистологического исследования операционного материала.
Рецензенты:
Читайте также:


