Остеомиелит что это за заболевание полости рта
Самая основная причина развития заболевания – невылеченные зубы
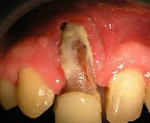
Существует несколько разновидностей остеомиелита челюсти. Но чаще всего возникает тот, который представлен на фото. Его название – одонтогенный остеомиелит. Наиболее распространенная локализация – нижняя челюсть. При одонтогенный форме инфекция проникает в кость через твердые и мягкие ткани пародонта и через разрушенные зубы. Причем, как через те зубы, которые еще можно вылечить, но человек запустил этот процесс и не посетил стоматолога вовремя. Так и через гнилые и даже депульпированные единицы, которые уже нечувствительны, являются нежизнеспособными и не подлежат восстановлению, т.е. когда показано их удаление.
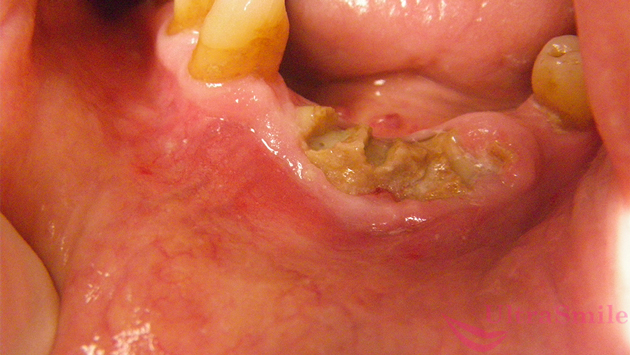
На фото изображен одонтогенный остеомиелит
Разрушенные зубы – это врата для инфекции, которая может проникнуть сначала в более глубокие ткани челюстной системы, а потом и распространиться по всему организму.
Остеомиелит может возникнуть, когда его совсем не ждешь…
Еще одна форма остеомиелита – травматический. Он возникает как осложнение после перелома челюсти, удар, падение, повреждение слизистой оболочки носа или рта.
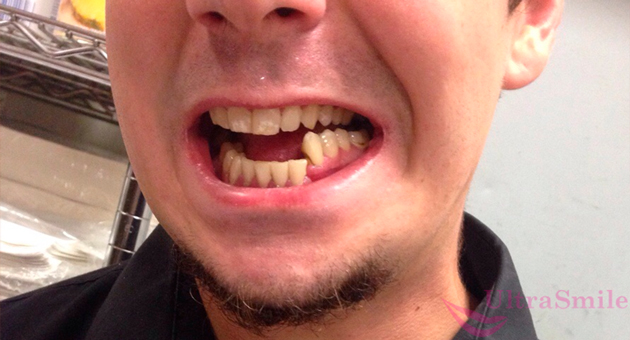
Перелом челюсти может стать причиной проблемы
B/N, отзыв со стоматологического портала gidpozubam.ru
Гематогенный остеомиелит чаще встречается у детей, и очень опасен
Гематогенная форма патологии чаще всего диагностируется у детей. Причинами заноса инфекции в кровь могут выступать пупочная инфекция, отит, поражения и гнойнички на коже. Заболевание очень опасно своими последствиями для малышей, причем, чем меньше ребенок, тем больше последствий, а развиться оно может уже на 2-8-й неделе жизни.
Такое заболевание, как остеомиелит, требует дифференциальной диагностики от периостита и периодонтита, челюстной кисты и рака челюсти.
Гематогенный остеомиелит челюсти способен поражать сразу несколько костей лицевого скелета. Также заболевание может давать свои плоды даже спустя время после излечения от него. Проявляется в гипоплазии эмали постоянных зубов, нарушении срока их прорезывания или же вообще отсутствия прорезывания и полной адентии вследствие гибели зачатков постоянных единиц. Ребенок может обрести комплекс проблем, связанный с задержкой роста челюстного скелета, патологии прикуса, анкилоз ВЧНС (ограничение функциональности и подвижности челюсти), деформации лица.
Заболевание приходится очень долго лечить
- острая: характеризуется болями во всем теле, повышением температуры до 39-40 градусов, ознобом, обширным отеком мягких тканей, подвижностью одного или нескольких зубов, расположенных в зоне воспалительного процесса, ухудшением показателей крови, выделением гноя из-под десны. Эта стадия может протекать до 10-12 дней подряд и лечится она только в стационарных условиях,
- подострая: характерные признаки острого течения патологии идут на спад, состояние пациента улучшается, но дает о себе знать деструкция костной ткани в области воспаления, и состояние общего недомогания сопровождает пациента еще около месяца,
- хроническая: это самая длительная по времени и последняя стадия развития заболевания, которая может занять от 6 месяцев до нескольких лет. При наблюдении пациента в хронической стадии всегда отмечаются визуальные изменения формы лица, их асимметрия, т.е. внешне лицо выглядит непривлекательно, а человек нередко нуждается в пластике. При осмотре полости рта выявляются свищевые ходы, через которые идет гнойное отделяемое. При хроническом деструктивном остеомиелите пациента могут ждать новые неприятности, например, может переломиться челюсть. Также в этот период времени начинают отделяться отмершие участки костной ткани.
Врачи подмечают, что в последние годы растет число форм заболевания, которое протекает без острой стадии. Поэтому те люди, которые не проходят профилактических осмотров у стоматологов, имеют все риски не сразу заметить патологии и не начать своевременного лечения
Комплекс лечебных мероприятий для того, чтобы избавиться от остеомиелита челюсти, также никому не покажется простым и приятным: удаление пораженных зубов, шинирование расшатавшихся, хирургическое вскрытие, удаление и дренирование гнойников, флегмон и абсцессов, антибиотикотерапия и физиопроцедуры. Далее в хронической стадии, когда состояние пациента стабилизировано и устойчиво, обязательно проводится хирургическое удаление отмерших участков кости при помощи такой процедуры, как секвестрэктомия. Далее требуется провести восстановление дефектов челюсти и отсутствующих зубов.
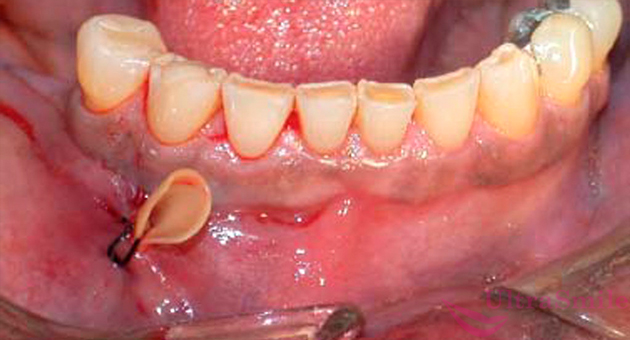
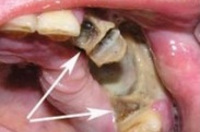
На фото показан установленный дренаж
Заболевание имеет серьезные осложнения
Прежде всего после остеомиелита на лице появляются серьезные косметические дефекты, которые порой сложно исправить без пластических операций. Также нарушается функциональность челюстно-лицевого аппарата, человек теряет зубы. Но все перечисленное – лишь отдаленные последствия, осознание которых настигнет пациента только после завершения лечебного курса и стабилизации общего состояния здоровья.
Остеомиелит верхней челюсти нередко осложняется гнойным гайморитом и гнойными выделениями из носа, а также тромбофлебитом лицевой вены. Нижней – симптомом Венсана (потеря чувствительности нижнечелюстного и подбородочного нерва вследствие распространения на тройничную ветвь нерва).
Во время лечения заболевание может осложняться интоксикацией организма, флегмоной, развитием абсцесса, тризмом и переломом челюсти, образованием ложных суставов, флебитом вен, лимфаденитом, остеопорозом. В 28% случаев происходит нарушение функции почек и сердца.
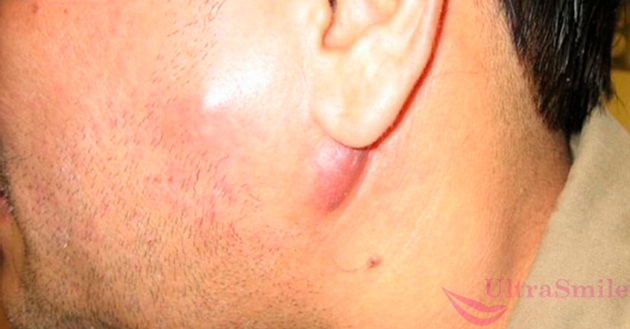
На фото показан подчелюстной лимфаденит
При неблагоприятном течении заболевания, при несвоевременном обращении к врачу, у человека может развиться менингит, легочная недостаточность, септический шок, абсцесс мозга и сепсис, приводящие к летальному исходу. При этом летальный исход по данным некоторых исследователей случается в 10% случаев у взрослых и в 30% случаев у детей, если вовремя не начато было лечение.
Профилактика остеомиелита – это совсем не сложно
Страшное заболевание, согласны с этим? Но самое главное, чтобы с ним никогда не сталкиваться, стоматологи и хирурги советуют придерживаться простых правил: вовремя лечить кариес и пульпит, удалять разрушенные зубы, которые уже нельзя восстановить, проходить профилактические осмотры и санацию полости рта. Также нужно поддерживать высокий уровень иммунитета и своевременно реагировать на сигналы организма, не запускать ОРВИ и ОРЗ, избегать ситуаций, связанных с травмами челюстно-лицевой области. Как считаете – это сложно? Ответы ждем в комментариях!
Notice: Undefined variable: post_id in /home/c/ch75405/public_html/wp-content/themes/UltraSmile/single-item.php on line 45
Notice: Undefined variable: full in /home/c/ch75405/public_html/wp-content/themes/UltraSmile/single-item.php on line 46

Остеомиелит челюсти – гнойный, инфекционно-воспалительный процесс, захватывающий все структурные компоненты челюстной кости и приводящий к остеонекрозу. Остеомиелит челюсти сопровождается общими симптомами (слабостью, подъемом температуры, ознобом) и локальными признаками (болью, ограничением открывания рта, подвижностью зубов, воспалительной инфильтрацией мягких тканей лица, образованием свищей, секвестров, абсцессов и пр.). Остеомиелит челюсти диагностируется на основании клинических и рентгенологических признаков, исследования гемограммы. Лечение остеомиелита челюсти включает противомикробную и дезинтоксикационную терапию, удаление инфицированного зуба, дренирование поднадкостничного абсцесса, секвестрэктомию.
- Классификация
- Причины остеомиелита челюсти
- Симптомы остеомиелита челюсти
- Диагностика
- Лечение остеомиелита челюсти
- Прогноз и профилактика остеомиелита челюсти
- Цены на лечение
Общие сведения
Остеомиелит челюсти - гнойно-воспалительное заболевание челюстно-лицевой области, характеризующееся инфицированием и деструктивными изменениями костной ткани челюстей. Остеомиелит челюстей занимает одно из ведущих мест в структуре хирургической стоматологии в числе одонтогенных воспалительных поражений, наряду с острым и хроническим периодонтитом, периоститом челюсти. Среди остеомиелитов различной локализации на долю остеомиелита челюстей приходится около 30% случаев. Одонтогенный остеомиелит челюсти чаще диагностируется в возрасте 20-40 лет, преимущественно у мужчин. Остеомиелит нижней челюсти развивается в 2 раза чаще, чем верхней.

Классификация
С учетом источника и механизма инфицирования остеомиелиты челюстей подразделяются на одонтогенные (связанные с патологией зубов), гематогенные (связанные с заносом инфекции из отдаленных очагов с током крови) и травматические (связанные с прямым повреждением челюстей).
По характеру клинического течения челюстное воспаление может быть острым, подострым или хроническим. В соответствии с преобладанием процессов построения или гибели костного вещества выделяют 3 клинико-рентгенологические формы хронического одонтогенного остеомиелита челюстей: продуктивную (без образования секвестров), деструктивную (с образованием секвестров) и деструктивно-продуктивную.
В зависимости от распространенности гнойно-некротического процесса остеомиелит челюсти бывает ограниченным (локализован в пределах альвеолярного отростка или тела челюсти в области 2-4 зубов) и диффузным (разлитое поражение значительной части или всей челюсти).
Причины остеомиелита челюсти
Одонтогенный (стоматогенный) остеомиелит является наиболее частой разновидностью патологии, встречающейся в 75-80% случаев. Как правило, развитие одонтогенного остеомиелита челюсти этиологически связано с запущенным кариесом, пульпитом, периодонтитом, перикоронаритом, альвеолитом, зубной гранулемой или кистой зуба. При этом проникновение инфекции в челюстную кость происходит через инфицированную пульпу и корень зуба.
Первичным источником инфекции при гематогенном остеомиелите челюсти могут выступать фурункулы и карбункулы челюстно-лицевой области, гнойный отит, тонзиллит, омфалит и пупочный сепсис новорожденных, инфекционные очаги при дифтерии, скарлатине и пр. При гематогенном распространении инфекции сначала поражается челюстная кость, а ткани зубов вовлекаются в гнойно-воспалительный процесс вторично.
Травматический остеомиелит может являться следствием перелома челюсти, огнестрельного ранения, повреждения слизистой оболочки полости носа. В этих случаях в костную ткань инфекция попадает из внешней среды. На долю травматического остеомиелита челюсти приходится 11% случаев, на гематогенный – 9%.
Патогенная микрофлора, вызывающая остеомиелит челюстей может выявляться в виде монокультур или микробных ассоциаций и представлена, главным образом, золотистым стафилококком, стрептококком группы В, кишечной палочкой, клебсиеллой, протеем, фузобактериями, синегнойной палочкой и другими возбудителями.
Определенное значение для развития остеомиелита челюсти имеет состояние общего и местного иммунитета. Остеомиелиту челюсти часто сопутствуют заболевания крови, сахарный диабет, полиартрит, ревматизм, болезни печени и почек.
Симптомы остеомиелита челюсти
Острый остеомиелит челюстной кости манифестирует внезапно, с общих симптомов. Отмечается резкий подъем температуры тела до фебрильных значений, ознобы, общая слабость, разбитость, отсутствие аппетита, нарушение сна.
При одонтогенном остеомиелите челюсти пациента беспокоит боль в области причинного зуба, являющегося источником инфекции. Боль из локальной вскоре становится разлитой, иррадиирующей в ухо, глазницу, висок. Инфицированный зуб, а также соседние с ним интактные зубы становятся подвижными; слизистая оболочка десны – отечной. Из десневых карманов нередко отделяется гнойное содержимое; изо рта больного исходит зловонный гнилостный запах. При распространении инфильтрации на мягкие ткани возникает ограничение открывания рта, боль при глотании, затруднение дыхания. Остеомиелит нижней челюсти протекает с нарушением чувствительности нижней губы (онемением, чувством покалывания, ползания мурашек), слизистой оболочки преддверия рта и кожи подбородка.
При остром остеомиелите челюсти отмечается выраженная воспалительная инфильтрация, отек и гиперемия мягких тканей, регионарный лимфаденит, за счет чего контур лица становится асимметричным. Для острого остеомиелита челюстей типично формирование субпериостальных абсцессов, околочелюстных флегмон, аденофлегмон. Диффузный остеомиелит верхней челюсти может осложняться одонтогенным гайморитом, флегмоной глазницы, тромбофлебитом ветвей лицевой вены.
При подостром течении остеомиелита челюсти улучшается общее состояние, уменьшается воспалительная инфильтрация и гноетечение, однако сохраняется и даже усиливается патологическая подвижность зубов. Хронический остеомиелит челюсти характеризуется затяжным течением и может развиваться как исход острого остеомиелита или как первично-хронический процесс.
Деструктивная форма протекает с симптомами интоксикации и лимфаденитом, на фоне которых формируются свищи с гнойным экссудатом и выбухающими грануляциями, а также крупные секвестры. Хронический деструктивный остеомиелит часто приводит к патологическому перелому челюсти. При деструктивно-продуктивной форме хронического остеомиелита образуются множественные мелкие секвестры. При продуктивной форме за счет преобладания процессов активного построения костного вещества в периосте свищи и секвестры отсутствуют; отмечается деформация челюсти, анкилоз ВНЧС, тризм, инфильтраты мягких тканей.
Диагностика
В острой фазе, ввиду отсутствия или невыраженности рентгенологических признаков остеомиелита челюстей, заболевание диагностируется стоматологом-хирургом или травматологом на основании клинических и лабораторных данных. Отклонения гемограммы при остеомиелите челюсти представлены нейтрофильным лейкоцитозом, лимфо- и эозинопенией, увеличением СОЭ. В биохимическом анализе крови в больших количествах обнаруживается С-реактивный белок, отмечается гиперглобулинемия и гипоальбуминемия; в общем анализе мочи выявляются эритроциты, цилиндры, следы белка. Для идентификации возбудителя показано проведение бактериологического посева отделяемого из очага воспаления.
В подострой и хронической фазах нарастает динамика костных изменений, выявляемая в ходе рентгенографии или томографии челюстей: обнаруживаются участки остеопороза и остеосклероза, грубоволокнистый рисунок кости, очаги секвестрации. При зондировании свищей обнаруживаются неровные контуры костных секвестров. Острый остеомиелит челюсти требует проведения дифференциальной диагностики с гнойным периоститом, острым периодонтитом, нагноившимися челюстными кистами, специфическими поражениями челюстей (туберкулезом, актиномикозом, сифилисом), опухолями челюстей.
Лечение остеомиелита челюсти
Подход к лечению остеомиелита складывается из комплекса местных и общих мероприятий. Первоочередной задачей при остеомиелите челюсти является ликвидация первичного гнойного очага: при одонтогенной форме – удаление зуба, при гематогенной – санация инфекции, при травматической – ПХО инфицированных и ПХО огнестрельных ран. Осуществляется периостотомия, эвакуация гноя, промывание костной полости антисептическими растворами, дренирование резиновым выпускником или ПВХ-трубкой. Подвижные интактные зубы подлежат лечебному шинированию.
Общие мероприятия включают дезинтоксикационную, симптоматическую, иммуномодулирующую, десенсибилизирующую терапию. Назначается массивная антибактериальная терапия цефалоспоринами, полусинтетическими пенициллинами, макролидами. Активно применяется гипербарическая оксигенация, плазмаферез, гемосорбция, лимфосорбция, аутогемотерапия, УФО крови, местные физиотерапевтические процедуры (УВЧ-терапия, ультразвуковая терапия, магнитотерапия).
При хроническом остеомиелите челюсти на основании рентгенологической картины может осуществляться секвестрэктомия - удаление секвестрировавшихся участков кости. После удаления секвестров и грануляций костную полость промывают и заполняют остеопластическими материалами направленного действия с антибиотиками. При угрозе патологических переломов проводится шинирование челюстей.
Прогноз и профилактика остеомиелита челюсти
Своевременная диагностика и правильное ведение острого остеомиелита челюсти в большинстве случаев обеспечивает выздоровление. При неблагоприятном течении остеомиелита челюсти восходящее распространение гнойного процесса может привести к развитию менингита, менингоэнцефалита, абсцесса мозга; нисходящее инфицирование – к абсцессам легкого, медиастиниту и сепсису. Подобные осложнения нередко приводят к летальному исходу.
Исходами хронического остеомиелита нередко служат патологические переломы, анкилозы ВНЧС, ложные суставы, рубцовые контрактуры жевательных мышц. Продуктивные формы хронического остеомиелита челюстей могут осложняться амилоидозом почек и сердца.
Профилактика остеомиелита челюсти предполагает своевременное терапевтическое лечение кариеса, пульпита, периодонтита; санацию гнойных очагов в организме, укрепление иммунитета, предупреждение травм челюстно-лицевой области.

В хирургической стоматологии одной из наиболее распространенных патологий считается остеомиелит челюсти — гнойно-некротический патологический процесс, поражающий костную ткань верхней или нижней челюсти. Это серьезная болезнь, которая без своевременного лечения способна привести к тяжелым последствиям. В группе риска находятся молодые мужчины до 40 лет.
Почему развивается это заболевание, как вовремя его распознать и в чем заключается лечение – рассмотрим подробнее в нашей статье.
Из-за чего возникает заболевание
Главный виновник недуга – патогенные микроорганизмы. Преимущественно это стрептококки и анаэробные бактерии, которые присутствуют в ротовой полости человека. Именно они запускают инфекционный процесс, который поражает челюсть. Но как болезнетворные бактерии попадают именно в костную ткань? Существует несколько способов:
- Запущенный кариозный процесс, который разрушил твердые ткани зуба и добрался до пульпы.
- Травма зуба – трещина, дефект пломбы, надлом. Но не каждое механическое повреждение станет очагом инфекции. Повреждение должно быть серьезным и глубоким. Сюда также относится перелом челюсти. Но в этом случае обычно причиной воспаления становится стафилококковая инфекция.
- Хронический инфекционный очаг в другом органе. Вредоносные бактерии способны пробраться к челюсти по лимфатическим узлам или кровеносным сосудам из близлежащего органа (ухо, горло, нос).
Чаще всего заболевание диагностируется на нижней челюсти, так как зубы нижнего ряда больше подвержены кариесу и различным травматическим воздействиям.
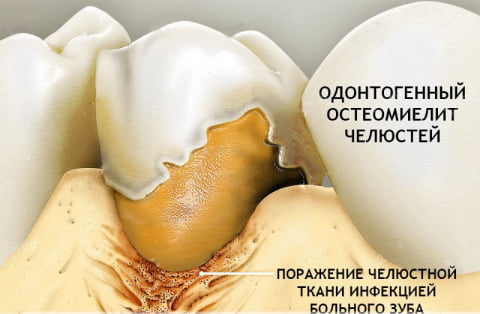
Риск развития остеомиелита возрастает при наличии иммунодефицитного состояния, а также заболеваний кровеносной системы. Это связано с тем, что у человека с такими патологиями плохо заживают раны, а организм не в состоянии противостоять инфекциям.
К другим провоцирующим болезнь факторам относят:
- курение;
- злоупотребление алкоголем;
- диабет;
- голодание или плохое питание;
- сифилис;
- курсы химиотерапии.
Если острое развитие болезни не вылечить до конца, то развивается хронический остеомиелит челюсти. Он тяжелее поддается консервативной терапии, а также чаще приводит к осложнениям.
Классификация патологии
В зависимости от способа инфекционного заражения, выделяют следующие виды:
- Гематогенный– бактерии распространяются по кровеносной системе из других инфекционных очагов. Такой путь характерен для вторичного остеомиелита верхней челюсти, который развивается на фоне другого заболевания. Это может быть скарлатина, гнойный отит, тонзиллит, заболевания гортани. Сначала инфекция поражает костную ткань челюсти, а потом только зубы и десны.
- Одонтогенный – внешний путь заражения. Причиной является инфицированная пульпа или корень зуба. К предрасполагающим факторам относят запущенные стоматологические заболевания. Это пульпит, периодонтит, наличие кистозных образований, альвеолит.
- Травматический – переломы и травмы челюстного сустава с повреждением мягких тканей и наличием отломков зубного ряда. Часто возникает из-за позднего обращения за врачебной помощью.
По течению и характеру проявления симптомов патология может быть острой, подострой и хронической. По площади распространения выделяют локальную (ограниченную) и расплывчатую (диффузную) формы.
Остеомиелит верхней челюсти: симптомы и диагностика
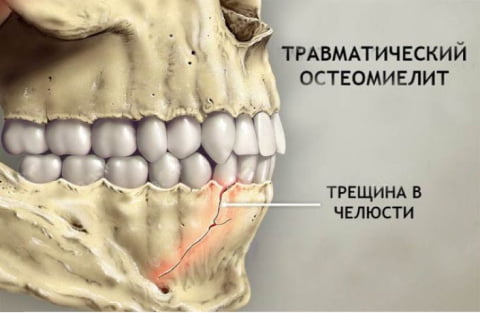
Заболевание развивается медленно. Первым симптомом вялотекущего хронического воспалительного процесса становится болевой синдром в области поврежденного зуба.
Далее присоединяются следующие проявления:
- по мере распространения инфекции боль усиливается, и охватывает область нескольких зубов или всю челюсть;
- отек и покраснение десны;
- подвижность зуба;
- локальная боль в области виска, в ухе;
- онемение подбородка;
- затрудненность процессов глотания и жевания;
- нарушения речи из-за онемения или жжения челюсти;
- гнилостный запах изо рта;
- увеличение лимфатических узлов как реакция на сильное воспаление;
- изменение формы лица (отек со стороны патологического процесса).
Симптоматика возникает постепенно при хроническом течении.
Острый остеомиелит нижней челюсти развивается резко. Сопровождается высокой температурой тела, ознобом. Если нарушается отток гнойного содержимого, то формируются гнойные абсцессы, возможно образование околочелюстных флегмон. Такие образования опасны, и требуют оперативного вмешательства. Нередко эту стоматологическую патологию путают с другим острым инфекционным заболеванием — эпидемическим паротитом (свинкой).
Важно! При резком ухудшении здоровья необходимо вызвать бригаду скорой помощи.
В среднем острый период длится 7–14 дней. Затем симптоматика стихает, и начинается подострый период. Он возникает после образования свищевого хода для выделения гноя из очага инфекции. В эту фазу общее состояние улучшается, боль становится терпимой. Но подвижность зубов не только сохраняется, но и усугубляется. Это приводит к проблемам с пережевыванием пищи и становится фактором риска для развития желудочно-кишечных заболеваний.
Подострая форма нередко переходит в хроническую с вялым течением, которое может продолжаться несколько месяцев. Исходом становится отторжение всех некротизированных участков костной ткани с образованием секвестров (фрагментов омертвевшей ткани). Они удаляются через образовавшийся свищ. Это благоприятный исход, при котором все же необходим осмотр и лечение у специалиста. Однако зачастую отток гнойного содержимого затруднен, что приводит к поражению мягких тканей, деформации челюсти и распространению гнойного процесса.
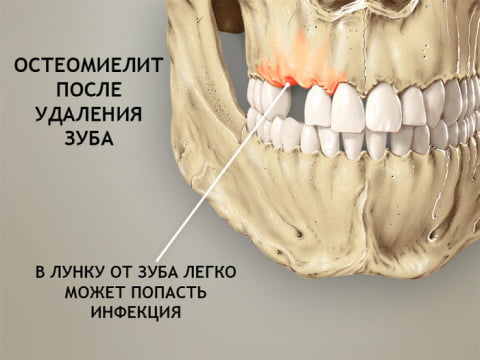
При появлении зубной боли неясного характера, а также при патологических изменениях тканей пародонта нужно обратиться к стоматологу–терапевту.
При необходимости он направит вас к узкому специалисту – ортодонту, хирургу или ортопеду.
Начальная стадия патологии может еще не визуализироваться при помощи рентгенологических методов диагностики. Поэтому используется сбор и изучение анамнеза, внешний осмотр.
Врач обращает внимание на следующие моменты:
- Степень подвижности зубов.
- Состояние слизистой оболочки ротовой полости и десен.
- Наличие болезненного синдрома при простукивании.
Так как остеомиелит – это гнойный инфекционный процесс, затрагивающий многие процессы в организме, то целесообразно назначение лабораторных общих анализов крови и мочи. Также для точного определения типа патогенного возбудителя проводится бакпосев гнойного содержимого.
При запущенной форме заболевания (хроническая или подострая стадия) изменения костной ткани уже значительны и заметны, поэтому рекомендуется рентген или компьютерная томография челюсти. Такие методы помогают увидеть образовавшиеся участки омертвевшей ткани (секвестры), а также понять насколько глубоко распространился воспалительный процесс.
При наличии свищевого хода с гнойным содержимым, берется биоматериал для лабораторного исследования. Это необходимо для исключения актиномикоза челюстно-лицевой области.
Важно! Острую форму остеомиелита необходимо дифференцировать от похожих патологий: гнойный периостит, нагноившаяся киста, острый периодонтит. Поэтому здесь важен опыт и профессионализм врача.
Прогноз и возможные осложнения
При своевременном обращении к врачу, точной диагностике и правильно подобранной терапии прогноз благоприятный.
В противном случае, патологический процесс способен распространиться по нисходящему и восходящему пути. Это грозит развитием следующих осложнений:
- Менингит
- Абсцесс головного мозга.
- Флегмона глазницы.
- Гайморит.
- Тромбофлебит лицевой вены.
- Сепсис.
- Абсцесс легкого.
- Медиастинит.
Эти состояния имеют острое начало и требуют немедленной медицинской помощи. Промедление нередко заканчивается летальным исходом для пациента.
Хроническая форма с вялотекущим воспалением негативно влияет на состояние мягких тканей и костей челюсти, и сопровождается:
- переломами,
- деформацией височно-челюстного сустава;
- образованием внутрисуставных спаек;
- формированием рубцовых контрактур жевательных мышц.
Эти патологии значительно ограничивают подвижность челюсти или приводят к ее полной неподвижности.
Методы лечения
Эффективность лечения зависит от причины возникновения болезни. Поэтому важно провести не только стоматологическое обследование пациента, а также выявить другие возможные инфекционные очаги. Для этого рекомендуется консультация узких специалистов.
- Санация ротовой полости антисептическими препаратами. Это помогает предотвратить распространение инфекционного процесса на соседние ткани и зубы. Также осуществляется удаление всех отмерших участков мягких тканей.
- Прием противовоспалительных препаратов. Цель – уменьшить общую интоксикацию. организма.
- Если имеется перелом с отломками челюсти, то необходима их срочная иммобилизация. При наличии зуба в щели перелома, проводится его удаление.
Обязательным пунктом является прием антибактериальных препаратов, независимо от причины возникновения. В редких случаях врач может рекомендовать процедуру внутрикостного промывания. Этот метод эффективен при угрозе развития осложнений, так как позволяет быстро купировать патологический процесс и предотвратить его распространение.
При наличии свища требуется оперативное вмешательство. Если на рентгене видны множественные участки отмершей костной ткани (секвестры), то проводится секвестрэктомия. Суть которой удалить все патологические ткани кости. Проводится эта процедура под местным или общим обезболиванием, это зависит от площади поражения.
При незначительной подвижности зубов требуется время для их укрепления. Зачастую после полного излечения, десны укрепляются и зубы встают на место. Но это редкий случай. Обычно зубы требуют ортодонтического лечения, которое заключается в шинировании.
После устранения основных симптомов рекомендуется физиотерапия. Также эффективен прием витаминных комплексов и иммуномодуляторов.
Основная профилактика остеомиелита заключается в своевременном обращении к стоматологу и лечении заболеваний ротовой полости. Также важно заботиться об общем здоровье – укреплять иммунитет, не запускать хронические заболевания, стараться избегать травмоопасных ситуаций.
![]()
Есть заболевание, которое сочетает воспаление, инфекционное заражение, некротирование тканей, и происходит в челюстной кости, близкой к лицевым мышцам, слизистой, коже лица, основным артериям, дыхательным путям, огромному количеству лимфоузлов. Это заболевание называется остеомиелит челюсти. Что же это за болезнь и почему она так опасна?

Заболевание из-за смежных с другими болезнями симптомов сложно поддаётся диагностике. Может привести к серьёзным болезням внутренних органов, деформированию и перелому челюсти, заражению крови и даже летальному исходу.
Вызывают остеомиелит производящие гной бактерии и микобактерии. Опасно заболевание тем, что инфекционный процесс может захватить всю кость, костный мозг, привести к некрозу, деформации, повлечь за собой множество неприятных последствий и сопутствующих заболеваний, перейти в хроническую форму.
Что такое остеомиелит челюсти?
Остеомиелит челюсти ещё называют некрозом челюсти. Это крайне опасное заболевание. Дело в том, что, в отличие от остеомиелита других костей, который вызывается всего одним видом бактерий, занесённых в кровь только через кровь (чаще всего стрептококками и стафилококками), остеомиелит челюсти отличается огромным количеством вариантов заражения и разнообразием возбудителей заболевания. Это могут быть стафилококки (золотистые и белые), пневмококки, стрептококки, кишечные палочки или тифозные.
Кроме кости, воспалиться могут окружающие её мягкие ткани — дёсны, близлежащие мышцы, слюнные железы, кожа лица. В отсутствие своевременного лечения инфекция распространяется по организму. При остеомиелите верхней челюсти воспаление может быстро перейти на глазницы, начинаются отёки. Быстро реагируют на находящееся в организме воспаление лимфоузлы. В тяжёлых случаях развиваются гнойники в мягких тканях лица.
Способов возникновения остеомиелита множество. Это могут быть затяжные или хронические инфекционные и вирусные болезни, вылеченные не до конца или проходящие с осложнениями болезни зубов, инфекции с воспалением, удаление зуба, переливание крови, тяжёлые травмы — раны и переломы. Полученные травмы могут быть не только в самой челюсти, при определённых видах заражения инфекция может проникнуть в челюсть позже.
Чаще всего остеомиелитом челюсти болеют мужчины, но опаснее всего он для маленьких детей, у которых заболевание развивается стремительно, а диагностика его затруднена. Как же диагностировать остеомиелит и начать правильное лечение? Какие виды остеомиелита челюсти встречаются?

Профилактика
Для профилактики остеомиелита прежде всего следует тщательно следить за гигиеной полости рта. Важно вовремя вылечивать заболевания верхних дыхательных путей и не получать травмы.
Если не обратиться вовремя ко врачам, болезнь может перейти в хроническую форму и дать осложнения с необратимыми изменениями организма.
Виды остеомиелита челюсти
Прежде всего — локализация. Остеомиелит челюсти может развиваться как на верхней, так и на нижней челюсти. Поскольку нижняя челюсть подвижна, она больше подвержена заражению, так что остеомиелит нижней челюсти встречается чаще. Судя по статистике, остеомиелит верхней челюсти чаще встречается у детей и сложнее поддаётся диагностике, но при правильном лечении проходит легче и быстрее.
Остеомиелит челюсти бывает диффузным и ограниченным. Ограниченный — если локализация заражения находится только на кости и в костном мозге. Если же инфекция распространяется на окружающие мягкие ткани, в кровь, то это диффузный вид заболевания.
Причиной заражения остеомиелитом становится инфекция, попадающая в кость челюсти. В этот момент в кости образуются полости, обычно заполненные гноем, которые деформируют и разрушают кость, переходят на мягкие ткани, иногда в кровь. В зависимости от бактерии, ставшей причиной заболевания, инфекционный остеомиелит делится на специфический и неспецифический. Если причиной остеомиелита челюсти стали типичные для него бактерии (стрептококки и стафилококки), то такой остеомиелит называется неспецифическим. Специфическим остеомиелит — это заражение сифилитической, актиномикотической или туберкулёзной бактериями.
Чаще всего заражение происходит из-за осложнений стоматита, альвеолита и других болезней зубов. Через поражённые ткани инфекция проникает в пульпу, через корень зуба доходит до челюсти. Также может возникнуть, если не лечить доброкачественные новообразования.

Причиной заболевания становится травма — перелом, ранения, через которые в рану проникают бактерии-возбудители инфекции. Чаще всего это травма лицевой кости.
Особо выделяют травматический остеомиелит челюсти после удаления зуба, когда не полностью удалён зубной нерв и начинается нагноение полости. Зуб может быть удалён не полностью по показаниям стоматолога.
Сюда же входит и лучевой вид остеомиелита — при поражении челюстной кости злокачественной опухолью. Может возникнуть из-за курса лучевой или химиотерапии. Иногда начинается при некорректно сделанном протезировании.
На заражение остеомиелитом могут повлиять ятрогенные причины — это ухудшение состояние человека, ненамеренно спровоцированное медиком. Много медицинских операций, которые могут занести инфекцию в челюсть — как обязательных, так и косметических. Протезирование зубов, удаление зуба, пломбирование, лечение перелома челюсти, пластические операции на лице. Риск занести инфекцию есть всегда, но важно помнить, что остеомиелит может начаться и распространиться только у людей с низким уровнем иммунитета. Поэтому крайне важно поддерживать иммунитет и заботиться о своём организме.
Возникает, когда инфекция расходится по организму через кровь, чаще всего из-за гнойных заболеваний, таких, как фурункулы и ангина. Инфекционная болезнь (скарлатина, грипп, болезни дыхательных путей и другие) тоже может дать осложнения с последующим заражением. Чаще всего развивается при хронической форме заболевания.
Иногда выделяют также аллергический остеомиелит челюсти, когда заражение начинается из-за приступа аллергии, запускающего процесс воспаления и нагноения. Но этот вид остеомиелита также напрямую зависит от иммунитета и начинается только в том случае, если организм ослаблен.
Острая форма заболевания начинается быстро, характеризуется моментальным повышением температуры до высоких показателей до сорока градусов, всеми признаками воспаления, опуханием лица. Больного трясёт от озноба, лицо его краснеет, ткани опухают, головная боль отдаётся в разных частях головы, преимущественно в виске, глазнице, щеке. Острый остеомиелит проще всего диагностировать, потому что симптоматика его самая явная. Аналогичный комплекс симптомов характерен для опухолей — доброкачественных и злокачественных, различных болей в зубах, воспаления дёсен.

Предострый остеомиелит — это следующая стадия после острого, признаки воспаления начинают исчезать, но воспалительный процесс продолжается. В этот момент необходимо продолжать лечение, иначе высок риск того, что болезнь перейдёт в хроническую стадию, самую опасную.
Первичный хронический остеомиелит сложно диагностировать, поскольку до этого у пациента не наблюдаются приступы с обострением болезни. Этот вид остеомиелита чаще всего встречается у детей, у которых в пять лет молочные зубы сменяются постоянными.
Существует особый вид остеомиелита челюсти, который называется дезморфиновым. Встречается он только у наркоманов, получающих наркотик через инъекции. При воздействии наркотика на кровоснабжение челюсть гноится, разрушается, кость становится хрупкой, легко ломается, деформируется, лицо становится ассиметричным.
Рецидивирующая мультифокальная форма, при которой в кости появляются очаги воспаления, но с отсутствием нагноения и инфекции. Болезнь сложно определить, потому что её характеризуют периоды затухания и прогресса.
Остеомиелит Гарре — на рентгеновском снимке виден остеосклероз, ткань уплотнена не очень сильно, воспаление и инфекция в кости протекают слабо. Сложно диагностировать.
Абсцесс Броди — практически никаких внешних симптомов заболевания, и именно этим оно особенно опасно, потому что сопровождается образованием гнойных областей в челюстной кости. Это заболевание — вид бактериального остеомиелита в хронической форме. В данном случае рентгеновские снимки не дадут чёткой картины заболевания, потому что на рентгене воспаление не всегда можно определить, наполненные гноем области нельзя точно диагностировать. Может начинаться не только в челюстной кости, но в любой кости в организме. Также нет характерных особенностей пациента — начаться заболевание может в любом возрасте, но чаще у лиц мужского пола и в детском возрасте.

Остеомиелит Оллье (Олле) — это вызванное стафилококком заболевание, достаточно редкая форма остеомиелита, поскольку негнойные области, образующиеся при нём, характеризуются высоким содержанием белка.
Заболевание относится к хронической форме остеомиелита. Очень редкое, практически уникальное заболевание, чаще всего встречается у подростков и детей.
Чаще всего начинается не в челюстной кости, а бедренной. Не приводит к нагноению, характеризуется высоким содержанием белка в полости. Также сложно поддаётся диагностике.
Появляющаяся боль медленно начинает нарастать, усиливаться, если организм испытывает нагрузки. Вокруг места с наполненной белком полостью появляется припухлость, которая увеличивается в размерах, иногда краснеет.
Симптомы остеомиелита
При крайне редкой форме острого остеомиелита, токсической, высокая температура вызывает спутанность и потерю сознания.
В случае, если острый остеомиелит начинается на верхней челюсти, часто воспаление переходит на щёку и глазницу. Остеомиелит верхней челюсти чаще всего бывает у детей при смене молочных зубов, и нагноение в глазнице затрудняет диагноз.
Симптомы предострого остеомиелита выражены слабее. Формируются свищи, через которые выходит гной, боль спадает, зубы над очагом воспаления становятся более подвижными. Больной человек чувствует себя лучше и считает, что болезнь уходит, в то время как воспаление продолжает усиливаться и распространяться по организму.
Хронический остеомиелит, особенно его первичную форму, ещё сложнее определить по симптомам. Делать это должен специалист с помощью анализов и рентгеновских снимков.

Особо выделяется симптоматика заболевания для детей до пяти лет. В этом возрасте молочные зубы меняются на постоянные, а дети только учатся правильно чистить зубы, поэтому велик риск возникновения стремительно развивающейся инфекции. Если заражаются молочные зубы, болезнь может распространиться и разрушить зачатки постоянных. Но при диагностике важно, чтобы врач провёл биопсию и исключил возможность злокачественного новообразования.
Как и у взрослых, у детей резко повышается температура, лицо отекает, кожа становится болезненной, приобретает розовый цвет. Лимфоузлы увеличиваются, отёк переходит на шею и может стать причиной закрытия дыхательных путей, человеку становится сложно дышать. Нагрузка при инфицировании организма переходит на кровь и внутренние органы, страдают печень и селезёнка, начинаются проблемы с почками. Болезнь может привести к осложнениям и даже летальному исходу.
Диагностика
Рентгеновское исследование не всегда сразу помогает в диагностике: кость становится более прозрачной только через четырнадцать дней. Но сразу можно увидеть воспаление и начать лечение.
Во вторую очередь собираются анализы:
- анализ крови на воспаление, белок, лейкоциты;
- анализ мочи.
Лечение
Прежде всего, после установления верного диагноза необходимо госпитализировать больного. Лучше всего выбирать большие клиники, в которых диагностика будет точнее.
Лечение остеомиелита из-за травмы или сломанного зуба следует начинать с хирургического вмешательства — устранения последствий травмы, удаления фрагментов зуба. Только после этого пациента переводят на традиционное лечение антибиотиками.
Больному назначают антибактериальную терапию, антибиотики, интоксикацию, назначают витамины и иммуностимулирующие средства, переливание плазмы и других кровезаменителей. Часто остеомиелит появляется вместе с сопутствующими болезнями или осложнениями, и в этом случае нужно лечить их в обязательном комплексе. В случае, если причиной заболевания является травма, сначала устраняют последствия травмы и только потом начинают лечение. Следует контролировать состояние внутренних органов, на которые может перейти воспаление, а также состояние крови, чтобы предотвратить возможность возникновения сепсиса.
В первую очередь снимают нагноение, останавливают распространение некроза тканей. Воспалённые кости становятся хрупкими, могут сломаться от незначительного усилия, что деформирует и обезображивает лицо, поэтому лечение начинают как можно раньше.
Для борьбы с нагноением иногда используют гемосорбцию и гипербарическую оксигенацию.
При гемосорбции кровь очищают от ядов и вредных веществ, проводя её через сорбенты, впитывающие яд и вредные вещества из крови. Гипербарическая оксигенация — это лечение в барокамере, при котором в крови повышают количество кислорода. Способ лечения помогает насыщать кислородом мягкие ткани, подверженные некрозу, проводить кислород в крови в случае начавшегося сепсиса крови и септического шока.
Сразу же назначаются антибиотики — чем раньше начать борьбу с воспалением, тем эффективнее она будет.
В дальнейшем назначается физиотерапия, продолжают курсы антибиотиков. Если симптомы пропадают, заканчивать курс лечения нельзя: болезнь может перейти в скрытую хроническую фазу и принести куда больше негативных последствий.
При деформации лица может потребоваться помощь пластического хирурга.

Последствия остеомиелита
Поражающая челюсть инфекция постепенно разрушает ткани и может привести к необратимым для организма последствиям. Лечение следует начать с появления первых признаков заболевания, даже если они нечётко выражены. К каким же последствиям может привести недолеченный остеомиелит?
Абсцесс — это гнойное воспаление тканей. Оно может развиваться в мышцах, костях, клетчатке, в органах. Возникает и как самостоятельное воспаление, и как следствие заболеваний. Когда инфекция попадает через повреждённую во время остеомиелита кожу или слизистую, организм реагирует, заключая гнойный очаг в капсулу и тем самым защищая здоровые ткани.
Контрактура — это ограничение движения суставов. Зарубцевавшаяся ткань не даёт сгибать и разгибать суставы, уменьшает подвижность мышц, кожи — в случае последствий остеомиелита это уменьшает подвижность нижней челюсти или лицевых мышц. Особенно опасна контрактура нижней челюсти, потому что в данном случае человек лишается возможности говорить, самостоятельно пережёвывать пищу.
Под этим названием проходит целый комплекс симптомов, при которых нарушаются функции дыхания, в организм не поступает достаточно кислорода. Осложнения после остеомиелита могут быть различными — отёк верхних дыхательных путей, препятствующий поступлению кислорода в лёгкие, инфекционные поражения спинного мозга (и, как следствие, паралич), болезни кровеносной системы из-за начавшегося сепсиса.
Нарушение белкового обмена, которое в результате может привести к отёкам и отказу почек. Протекает первые недели скрыто, все проявляющиеся симптомы — только слабость и быстрая утомляемость, что на фоне воспаления может быть не сильно заметно.
Менингоэнцефалит очень похож на менингит, это воспаление головного мозга, которое может вызвать паралич, если перейдёт на спинной мозг. Головная боль, озноб, рвота, тошнота — всё это начинается внезапно и развивается очень быстро. Важно вовремя диагностировать менингоэнцефалит на фоне остеомиелита и начать лечение.
Флебит — воспаление вен, нарушающее обращение крови по всей системе. Также может начаться из-за проникшей в кровеносную систему инфекции.

Одно из самых неблагоприятных для организма последствий остеомиелита. Заражение крови и тяжёлое состояние организма, при котором кислород и другие вещества не доставляются к тканям. Дети, люди со сниженным иммунитетом, пожилые люди особенно подвержены риску. Смертельный исход наступает от четверти до половины случаев болезни.
У детей остеомиелит челюсти развивается гораздо быстрее, чем у взрослых, поэтому крайне важно профилактически водить детей к стоматологу и быть особенно внимательными в возрасте 4-6 лет ребёнка при смене молочных зубов.
Заключение
Остеомиелит челюсти — самый распространённый, и он так же опасен именно из-за осложнений и последствий. Боль в зубе или небольшое нагноение на десне, отдающая в ухо или висок боль, общая слабость и высокая температура — всё это многие люди предпочитают лечить обезболивающими средствами без обращения к специалисту. Хронический первичный остеомиелит и вовсе не даёт чёткой картины, и выявить его невозможно без анализов и рентгеновского снимка. Симптомы тяжело диагностировать, потому что симптоматика остеомиелита во многом схожа с симптомами злокачественных образований, появляющихся в костях челюсти — часто их также игнорируют до последнего момента.
Остеомиелит челюсти — это фактически болезнь запущенного и ослабленного организма. Неумение следить за гигиеной полости рта, сниженный уровень иммунитета, недолеченные простудные заболевания и заболевания дыхательных путей, полученные травмы, которые вовремя не обеззаразили, заражение через наркотики, отсутствие систематического посещения стоматолога — всё это лучшие друзья появления остеомиелита челюсти.
Читайте также:


