Остеомиелит что это украина
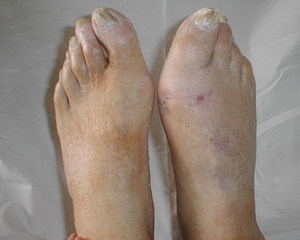
Остеомиелит – воспалительный процесс в костном мозге, как правило, захватывающий ещё и корковое вещество кости, а также надкостницу
Заболевание чаще всего бывает гнойным и сочетает в себе признаки остита (воспаление поверхностных слоёв кости) и периостита (воспаление надкостницы). Иногда заболевание ограничивается только оститом либо периоститом, не затрагивая при этом более глубокие слои кости и костномозговую ткань.
Болеют остеомиелитом люди различного возраста, от периода новорожденности (остеомиелит новорожденных) до старости. Пик заболеваемости приходится на детский возраст от 13 до 17 лет, потому что в этот период наблюдается активный рост костей. Установлено, что мужчины заболевают остеомиелитом в 3-4 раза чаще, нежели женщины.
Вызывают заболевание гноеродные микроорганизмы, среди которых стафилококки (золотистый, белый, лимонный), стрептококки, кишечная палочка, тифозная палочка Эберта, N-паратифозная, диплококк и прочие микроорганизмы (как аэробные, так и анаэробные). Источниками инфицирования могут выступать различные местные процессы и нагноения. Например, это могут быть: фурункулы, панариции, воспаления суставов, очаги кариеса зубов, воспаления придаточных пазух носа либо среднего уха, гнойные ангины, тиф, корь, оспа, дифтерия, рожа. Инфекция может проникать несколькими путями: из очага воспаления, через кровоток (гематогенный остеомиелит), через травмированную область (перелом, пломбирование канала зуба и пр.). У новорожденных и детей до 1 года остеомиелит может возникать вследствие послеродового заболевания матери.
Симптомы и разновидности остеомиелита
По развитию и характеру протекания остеомиелиты делятся на: острые и хронические. Острые остеомиелиты в свою очередь подразделяются на: подострые, острые и острейшие. Хронические виды заболевания разделяют на: первичные хронические, гнойные хронические, и возникшие после острого остеомиелита. В особую группу заболеваний входят остеомиелиты, вызванные специфическими возбудителями, например, туберкулезные остеомиелиты, сифилитические, актиномикотические и т. д.
Острый гематогенный остеомиелит обычно наблюдается в детском возрасте, причем примерно в 1/3 случаев заболевание возникает у детей в возрасте до 1 года. Чаще всего болезнь поражает длинные трубчатые кости. В других случаях болезнь поражает короткие и плоские кости. Может так же наблюдаться множественное поражение костей. Клиника заболевания имеет зависимость от возраста больного, распространенности процесса, локализации, а так же от вирулентности и вида возбудителя. При этом не последнюю роль играет состояние иммунитета больного в начальный период заболевания. Острый гематогенный остеомиелит по характеру протекания, как правило, разделяют на три формы:
При септико-пиемической форме данное заболевание обычно начинается с подъема температуры тела до значений 39-40 градусов. Интоксикация приводит к тяжелому состоянию больного. Появляется озноб, рвота, головная боль, может быть потеря сознания и даже бред. В некоторых случаях возможно появление гемолитической желтухи. Болезнь развивается довольно быстро. В первые 2 дня появляются локализованные боли, конечности больного подвергаются болевой контрактуре. При этом пассивные движения в них ограничены, а активные полностью отсутствуют. На мягких тканях довольно быстро появляются отеки. Отмечается гиперемирование кожи над участком поражения, на этом участке нередко можно заметить венозный рисунок. При этом может быть повышена местная температура. Нередко на прилегающих суставах возникает сначала серозный, а потом гнойный артрит.
Так же в первые дни может наблюдаться появление повышения концентрации калия в крови больного, и понижение содержание натрия. Кроме того, могут ухудшаться показатели неспецифических факторов иммунитета. В системе свертываемости крови могут возникать такие фазовые изменения как гиперкоагуляция, фибринолиз и гипокоагуляция. Клиника заболевания так же включает нарушение гормональной регуляции функций организма. Так же может нарушаться функции почек и антитоксические функции печени. При появлении гнойной инфекции возможно её гематогенное распространение, при котором появляются гнойные очаги различной локализации. Смертность при данной форме заболевания составляет 10-12%, так как, зачастую, организм во время правильного лечения способен самостоятельно справляться с инфекцией.
Особую опасность представляет острейший септический остеомиелит, который развивается молниеносно без предвестников, сразу же после травмы или ранения. Данная форма заболевания сопровождается повышением температуры до 40-41 градусов, увеличением печени и селезёнки, сильнейшими ознобами и быстрой потерей сознания. Смерть в таком случае наступает в первые дни заболевания. Смертность при данной форме остеомиелита составляет 30-33%, и возникает, в основном, из-за осложнений со стороны печени, почек, мозга, лёгких. Если организм справляется с инфекцией, то острейший септический остеомиелит переходит в стадию острого септического остеомиелита.
Если заболевание имеет местную форму, то могут наблюдаться симптомы, вызванные воспалительными процессами в мягких тканях и в кости. При этом общее состояние больного, как правило, удовлетворительное либо средней степени тяжести.
Гораздо реже встречается адинамическая или токсическая форма гематогенного остеомиелита, но эта форма развивается молниеносно. При этом может наблюдаться тяжелое развитие острого сепсиса. Тяжелый токсикоз развивается в течение двух суток, и может сопровождаться симптомами, схожими с симптомами протеканием менингита, среди которых: повышение температуры тела, судороги и даже потеря сознания. Если замечена локализация воспалительного процесса в расширенном конце трубчатой кости (эпифизе), то в таком случае возможно дальнейшее распространение воспалительного процесса на параартикулярные ткани и на сустав. При этом в суставе отмечается появление сначала серозной, а потом гнойной жидкости. При осмотре больного над зоной поражения может выявляться отек, местное повышение температуры тела, а также деформация ближнего сустава. При пассивном движении и ощупывании больного он чувствует резкую болезненность.
Через некоторое время на области суставов могут появиться острое гнойное воспаление жировой клетчатки. При рентгенологическом обследовании признаки такой формы остеомиелита выявляются гораздо раньше, чем при других формах. В случае обширного поражения кости часто встречаются патологические вывихи и переломы. Так же может возникать нарушение роста конечности, и даже деформация костей.
Отдельного упоминания стоит острый остеомиелит, полученный в результате огнестрельных ранений. Клиника данной формы остеомиелита в основном зависит от обширности поражения. Так же немалую роль на симптоматику заболевания оказывает степень раздробленности кости, повреждения мышц, сосудов, нервов и степень отслоения надкостницы. При остром огнестрельном остеомиелите пораженное место загрязнено микрофлорой, которая появилась благодаря обширным участкам опухания тканей и наличию многочисленных карманов. Развитие данной формы остеомиелита во многом зависит от таких факторов как состояние реактивности организма, локализация очага, а так же психический стресс. Отметим, что огнестрельный остеомиелит чаще всего появляется, если огнестрельная рана была недостаточным образом обработана хирургическим путем.
Клиника в первые недели заболевания связана в основном с нагноением раны. При нарастании изнуряющей лихорадки, общей слабости, интоксикации, а так же гипохромной анемии уже можно предполагать, что воспалительный процесс начал переходить на кость. При этом, как правило, не нарастает отек на пораженной конечности, в области раны отсутствуют скопление клеточных элементов и обильное отделение гнойных выделений. В то же время отмечается изменение внешнего вида раны. В частности стенки раны и новой соединительной ткани тускнеют, стают некротическими, и может появиться серый налет. При дальнейшем развитии воспалительный процесс переходит на раневую поверхность кости, далее распространяется под надкостницей и по костномозговому каналу. При дальнейшем развитии воспалительного процесса гнойный процесс может перейти в хроническую стадию.
Подострый гематогенный остеомиелит развивается медленно со слабо выраженными симптомами. Зачастую, фаза подострого остеомиелита начинается после благоприятного завершения острой фазы заболевания, при условии, что отсутствуют осложнения. В таком случае острая фаза протекает не более 2-3 недель, затем симптомы воспаления постепенно затихают, температура пациента снижается, спадают припухлости тканей, общее состояние улучшается. Возможны повышения температуры в вечерние часы. Остаётся свищ, который выделяет гной. Отделение костного секвестра может затягиваться до нескольких недель, или даже до нескольких месяцев.
Хронический последовательный остеомиелит обычно протекает без повышения температуры, которая может повышаться при задержках оттока гноя. Боли отсутствуют или редки, в основном по ночам или на перемену погоды. В области поражения обнаруживается припухлость и уплотнение мягких тканей. Выделение гноя из свищей имеет не постоянное количество. В случае затягивания свищей, на их месте образуются рубцы, спаянные с костью. При обострении процесса он протекает с клинической картиной острого остеомиелита, то есть с повышением температуры тела, а также с сильными болями в месте воспаления, обильными выделениями гноя из старых или вновь образованных свищей. Как правило, обострения протекают по причине не удаленных секвестров. Но так же бывают и послеоперационные обострения.
Первичные хронические остеомиелиты имеют клиническую картину подострых процессов, и протекают обычно при невысокой температуре тела, с болями в костях и уплотнением прилегающих мягких тканей. В месте поражения кость немного утолщена, появляются небольшие секвестры и гнойники у их вершин. Воспалительный процесс протекает вяло, после удаления секвестра гнойники быстро заживают, однако на их месте могут появляться новые очаги поражения с гнойниками и секвестрами.
Диагностика
Основой в диагностике остеомиелита по-прежнему остается рентген диагностика, однако ее возможности небезграничны, особенно, что касается ранних стадий заболевания, когда идет процесс нагноения ран и воспалительный процесс в мягких тканях. Хотя существует методика применения более мягких рентгеновских лучей для такой диагностики, ее применяют очень редко. Для определения и диагностирования остеомиелита на ранних стадиях в настоящее время применяют компьютерную томографию, которая позволяет так же обследовать крупные суставы, область позвоночника, оценить распространенность деструктивных изменений костной ткани, наличие секвестров. При наличии свищей в обязательном порядке проводят фистулографию.
Основным признаком остеомиелита при проведении дифференцированной диагностики является наличие остеонекрозов и секвестров. Процесс выявления остеонекрозов и секвестров достаточно сложный, и иногда требует дополнительных и повторных исследований. Дополнительным признаком заболевания является наличие периостальной реакции, мощность которой измеряется длительностью воспалительного процесса.
Рентгеноскопическим признаком остеомиелита является характерное утолщение кости, внутри которой образуются полости и секвестры. Полость кости при остеомиелите окружена зоной склероза, вследствие чего костномозговой канал значительно сужается и часто не виден на рентгеновских снимках. В данных случаях большое значение в диагностике имеет томография, которая благодаря послойному исследованию кости помогает выявить скрытые воспаления и секвестры.
Лечение заболевания
При подтверждении диагноза остеомиелита больной подлежит госпитализации. Пациенту назначается общее антибактериальное лечение в совокупности с обязательной дезинтоксикационной терапией, которая заключается в переливании препаратов крови и плазмы. В добавление к дезинтоксикационной и антибактериальной проводят иммуностимулирующую терапию и назначают витамины.
Местное лечение заключается в иммобилизации пораженной кости, хирургическом вмешательстве и проведении послеоперационной реабилитации. При нераспространенном процессе, пока он не вышел за пределы кости, проводят трепанацию кости. Для этого сверлят кость в пораженном участке отверстия и устанавливают дренажи. Если процесс запущен, проводят удаление гнойника, промывку пораженного участка и в крайних случаях удаления пораженного участка.
Основными осложнениями заболевания являются переломы, дефекты и деформации костей, анкилозы, малигнизация стенок свищей.
Прогноз заболевания зависит от возраста больного, стадии заболевания, на которой оно было диагностировано, своевременности медикаментозного и хирургического лечения. Менее благоприятный прогноз имеют престарелые пациенты с хроническим течением заболевания.
Причины
Причины остеомиелита подразумевают под собой различные инфекционные процессы, возникшие в организме и распространившиеся на костную ткань. Обычно возникновение остеомиелита происходит в период укрепления и формирования костей – до 21 года. В частности, выявляется остеомиелит у детей в возрасте от 13 до 17 лет. Тяжесть и скорость развития такой болезни как остеомиелит обуславливаются многими факторами: характером инфекции, степенью сопротивляемости организма и иммунитетом.
Гнойный остеомиелит могут спровоцировать любые гноеродный микроорганизмы. Обычно это стафилококк, стрептококк, смешанные кокковые инфекции, тифозная палочка, диплококк и многие другие микроорганизмы.
Источниками инфекции при указанной болезни могут быть местные инфекционные процессы, такие как гнойники, флегмоны, гнойные воспаления суставов, кариес, воспаления придаточных полостей носа или среднего уха, зараженные раны, ангины и прочее.
Также началом для остеомиелита могут выступать различные болезни — корь, оспа, тиф, дифтерия, скарлатина и другие.
Одновременно, инфекция может проникнуть прямо в костный мозг при травме. Это может быть перелом, операция или огнестрельное ранение. Воспаление может также распространится на кость или костный мозг с гнойного очага. В таких случаях гнойные тромбы и воспаления вен вокруг очага способствуют передаче инфекции.
Первичный хронический остеомиелит кости можно повстречать в форме костного абсцесса Броди, возбуждаемого, обычно, золотистым стафилококком. Гнойник находится в метафизе длинных костей близко к эпифизу, во многих случаях прилегает к суставу. Вокруг гнойника кость припухшая, надкостница чуть утолщена. Полость в кости устлана плотной толстой оболочкой. В полости присутствует редкий или сгустившийся гной, часто он находится под давлением.
Симптомы
Симптомы остеомиелита могут отличаться в зависимости от характера воспалительного процесса. Типичный острый гнойный остеомиелит начинается с периода предвестников (длится от 1 до 3 дней) для которого свойственны: недомогание, ломота в конечностях, головные боли и боли в мышцах.
Далее наступает внезапный озноб с температурой до 39 градусов или выше. Язык обложен, сухой, выражена общая слабость, присутствует головная боль и рвота, иногда наблюдается потеря сознания, ощущаются сильные боли в области пораженной кости, происходит нарушение двигательных функций, визуально просматривается отечность мягких тканей. После нескольких дней происходит размягчение покровов: кожа приобретает багрово-красный цвет, она отечна, вены расширены, а регионарные лимфатические железы увеличены.
При септическом остеомиелите воспаление начинается без предвестников, через некоторое время после травмы, ранения или охлаждения. Температура поднимается до 40–41 градуса и выше, человека трясет сильный озноб, он теряет сознание, печень и селезенка увеличиваются в размерах. В 30% случаев такой формы заболевания, в начальные дни после заболевания человек умирает. Смерть наступает от проблем со стороны легких, плевры, перикарда, почек, печени и мозга.
Эпифизарный остеомиелит у детей раннего возраста выявляется нервным поведением ребенка по причине болей при перевертывании, купании или осмотре. Температура повышается до 38–39 градусов. Можно увидеть припухлость в области больного эпифиза и прилегающего сустава – ребенок плохо двигает конечностью, мало ее тревожит.
Подострый гематогенный остеомиелит может наблюдаться при общем удовлетворительном самочувствии, средней болезненности пораженной части, характеризуясь обычной температурой, отсутствием озноба. Осложнения редки так же, как и смертные исходы.
Хронический последовательный остеомиелит зачастую проходит без увеличения температуры, иногда без болей или с болями по ночам, может обостряться в связи со сменой погоды. Мягкие ткани на больном участке плотны и немного отечны. При обострении заболевания температура повышается, появляются сильные боли, припухлость.
Первичные хронические остеомиелиты протекают почти как подострые. Все процессы происходят медленно. Примечательны боли в костях, их утолщение, некоторое уплотнение близлежащих мягких тканей.
Остеомиелит челюсти – это гнойный процесс, происходящий в кости и тканях, окружающих челюстной аппарат. Воспалительный процесс начинает разрастаться после попадания инфекции в костную ткань. При выявлении болезни следует обратить внимание, что человека беспокоит слабость, головная боль, плохой сон. Температура тела растет до 38 градусов, в некоторых случаях поднимается и выше. Существует несколько вариантов возникновения остеомиелита челюсти, но 2/3 случаев вызваны проникновением инфекции в кость сквозь испорченный (кариозный) зуб.
Диагностика
Диагностика остеомиелита предполагает обязательную консультацию у врача травматолога, ортопеда или хирурга и проведение таких исследований пораженной области как:
- рентгенография;
- компютерная томография;
- магнитно-резонансная томография.
Лечение
Пациенты, болеющие острым остеомиелитом, нуждаются в обязательной госпитализации. Лечение остеомиелита предполагает инъекционное введение антибиотиков и, в случае необходимости, хирургические операции по выскабливанию и очищению костной полости. При радикальных операциях проводится удаление кости. При паллиативных операциях используют секвестрэктомию – свищ удаляют и вскрывают остеомиелитический флегмон.
Что такое остеомиелит?
Остеомиелит представляет собой инфекцию кости, чаще всего вызываемую бактериями, реже другими типами патогенных микроорганизмов, часто достигающих кости через кровь. Остеомиелит может быть острым или хроническим и определяется как таковой в первую очередь на основании патологической картины ткани, а не продолжительности инфекции. Наиболее распространенной причиной остеомиелита, острого или хронического, является золотистый стафилококк как у детей, так и у взрослых.
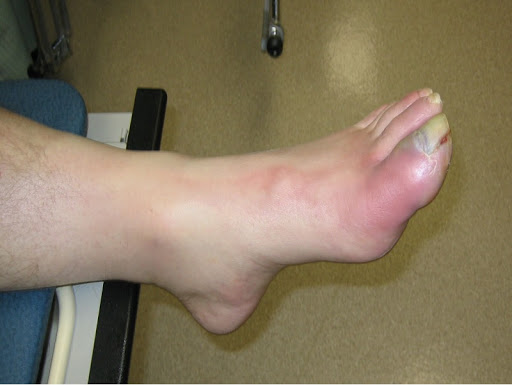
При инфицировании костной ткани часто развивается отек ее мягкой внутренней части (костного мозга). Отекшая внутренняя часть начинает давить на твердую внешнюю стенку кости, приводя к передавливанию кровеносных сосудов костного мозга, в результате чего приток крови к кости снижается или прекращается.
Без достаточного поступления крови возможно отмирание участков костной ткани. Инфекции таких отмерших участков костной ткани сложны в лечении, поскольку в эти участки не проникают естественные клетки организма, специализирующиеся на защите от инфекций, а также антибиотики.
Инфекция также может распространиться за пределы кости и привести к образованию гнойных скоплений (абсцессов) в близлежащих мягких тканях, например, мышечной ткани. Абсцессы иногда самостоятельно прорываются через кожу.
Классификация
Существует два типа остеомиелита, которые более дифференцированы по отношению к профилю, представленному костной тканью, чем по продолжительности самой инфекции:
- Острый остеомиелит, связанный с воспалительными изменениями костей, вызванными патогенными бактериями, симптомы которых обычно появляются через две недели после заражения.
- Хронический остеомиелит представляет собой некроз кости, то есть гибель части костной ткани.
Дальнейшие классификации остеомиелита основаны на предполагаемом механизме инфицирования: например, если он передается через кровь или в результате прямого проникновения бактерий в кость вследствие инфицирования прилегающих мягких тканей или открытой раны.
Причины остеомиелита
Остеомиелит вызывается различными инфекционными агентами. Когда костный мозг (мягкая ткань внутри кости) заражается, он набухает и оказывает давление на кровеносные сосуды в кости, вызывая их разрушение. Найденные микроорганизмы различаются в зависимости от возраста пациентов:
- Бактерии золотистого стафилококка (Staphylococcus aureus) являются наиболее частой причиной острого и хронического остеомиелита у взрослых и детей.
- Стрептококк группы А (пневмококк и К. kingae) являются другими двумя наиболее распространенными патогенными микроорганизмами у детей.
- Стрептококковые инфекции группы В встречаются в основном у новорожденных.
- У взрослых золотистый стафилококк является наиболее распространенным патогеном в кости, связанным с протезными инфекциями.
- Другие возможные микроорганизмы: Staphylococcus epidermidis, Pseudomonas aeroginosa, Serratia marcescens и Escherichia coli.
- Кроме того, грибковые и микобактериальные инфекции также были зарегистрированы у пациентов с остеомиелитом, но они остаются редкими и обычно встречаются у пациентов с нарушенной иммунной функцией (иммунодефицит).
- Есть редкие случаи паразитарной инфекции (эхинококкоз).
- В контексте травмы инфекция очень часто связана с несколькими микроорганизмами.
Механизм действия, который вызывает хронический остеомиелит, заключается в следующем: бактерии прилипают к кости и образуют биопленку, в которой они становятся менее чувствительными не только к иммунной системе пациента, но и к антибиотикам.
Золотистый стафилококк часто поражает госпитализированных людей, поэтому это называется внутрибольничной инфекций — микробом, который поражает больного в результате его госпитализации или посещения лечебного учреждения. Таким образом, инфекция золотистого стафилококка может заражать человека во время установки катетера, протеза или зонда.
Люди, наиболее подверженные риску острого остеомиелита, — это дети, которые чаще поражаются из-за роста областей длинных костей, которые сильно васкуляризируются и подвержены даже незначительным травмам. Более половины случаев острого гематогенного (переносимого с кровью) остеомиелита у детей приходится на пациентов в возрасте до пяти лет. Напротив, хронический остеомиелит у детей встречается очень редко.
Факторами риска, а именно предрасположенностью к остеомиелиту, являются в основном:
- диабет 2 типа;
- заболевание периферических сосудов.
По мере прогрессирования этих состояний заболеваемость хроническим остеомиелитом среди населения увеличивается.
Симптомы остеомиелита
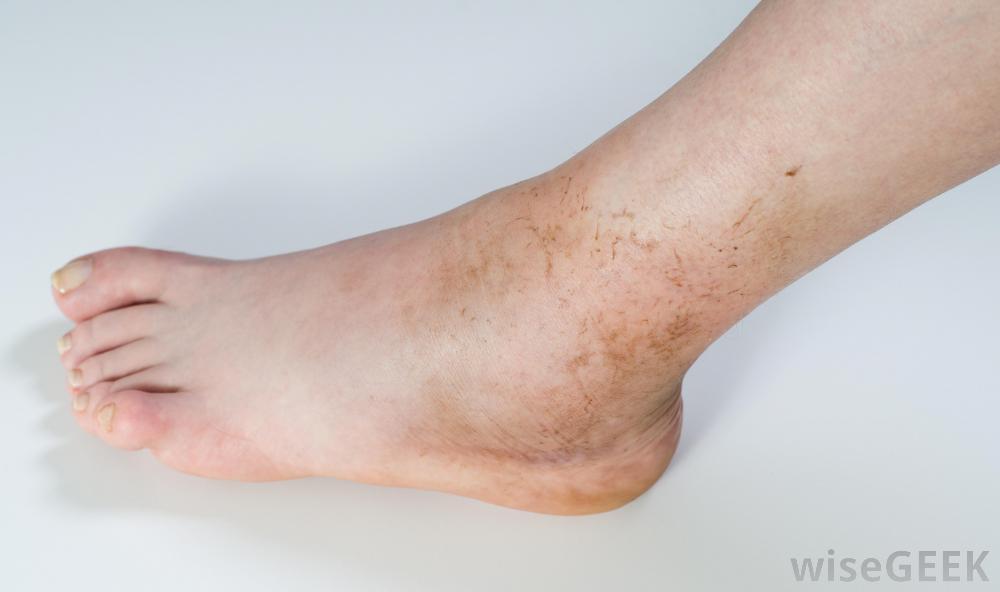
Симптомы острого остеомиелита:
- лихорадка (высокая температура);
- раздражительность;
- местная эритема (покраснение);
- отек;
- чувствительность зараженной кости.
Симптомы хронического остеомиелита:
- часто вторичный по отношению к открытым переломам;
- хроническая боль;
- плохое заживление ран;
- общее недомогание;
- иногда жар.
Симптомы остеомиелита могут быть неспецифичными, и их трудно распознать. Идентификация рассматриваемой бактериальной инфекции не всегда проста, поскольку посевы крови, позволяющие обнаружить их, оказываются положительными только в половине случаев.
Осложнения
Основные осложнения остеомиелита включают:
- Смерть кости (остеонекроз). Инфекция кости может препятствовать циркуляции крови внутри кости, что приводит к ее смерти. Для того чтобы антибиотики помогли, необходимо хирургически удалить отмершие части кости.
- Септический артрит. Иногда инфекция в костях может распространиться на близлежащие суставы.
- Плохой рост. Если остеомиелит возникает в мягких тканях, называемых ростовыми пластинами, на любом конце длинных костей рук или ног, это может повлиять на нормальный рост костей и суставов детей.
- Рак кожи. Если при остеомиелите образовалась открытая рана, которая выделяет гной, существует высокая вероятность того, что на окружающей коже появится плоскоклеточный рак.
Диагностика
Остеомиелит можно заподозрить на основании симптомов и по результатам медицинского осмотра. Например, врачи могут подозревать остеомиелит у больного со стойкой болью в определенном участке кости, сопровождающейся или не сопровождающейся лихорадкой, предъявляющего жалобы на практически постоянную усталость.
Если врачи подозревают остеомиелит, они проводят анализы крови для выявления воспаления, определяя один из следующих показателей:
- скорость оседания эритроцитов (СОЭ — анализ, который заключается в измерении скорости, с которой эритроциты оседают на дно пробирки с кровью);
- уровень С-реактивного белка (белок, циркулирующий в крови, резко повышается в случае воспаления).
Повышенные показатели СОЭ и уровня С-реактивного белка обычно указывают на наличие воспаления. Кроме того, в результатах анализа крови часто выявляют повышение количества лейкоцитов. Однако для диагностики остеомиелита результатов таких анализов крови недостаточно, хотя результаты в пределах нормы, говорящие о незначительном воспалении или полном его отсутствии, снижают вероятность остеомиелита.
Рентген позволяет обнаружить характерные признаки остеомиелита, но в ряде случаев это возможно только спустя 2–4 недели после появления первых симптомов.
В случае сомнительных результатов рентгенологического исследования или тяжелых симптомов проводится компьютерная томография (КТ) или магнитно-резонансная томография (МРТ). С помощью КТ и МРТ можно определить инфицированные участки или суставы и обнаружить инфекцию соседних тканей, например, абсцессы.
Для диагностики инфекции кости и определения микроорганизмов-возбудителей врачи могут взять на анализ образцы крови, гноя, синовиальной жидкости или самой костной ткани. Как правило, при остеомиелите позвоночника образцы костной ткани извлекают с помощью иглы или в ходе хирургического вмешательства.
Лечение остеомиелита
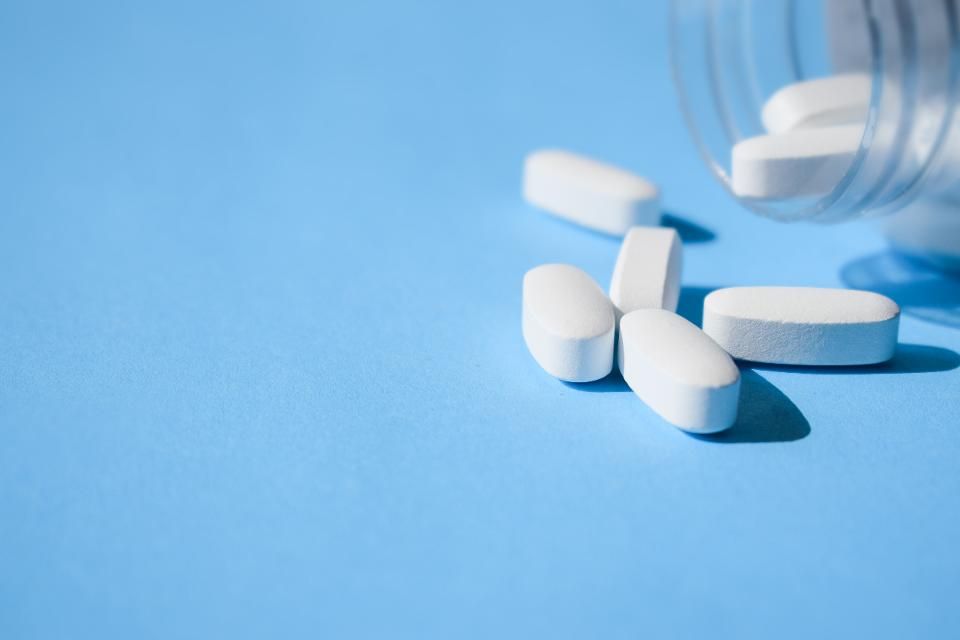
Наиболее эффективным средством лечения детей и взрослых, у которых в недавнее время была инфекция кости, распространившаяся с кровотоком, являются антибиотики. Если определить бактерию-возбудителя инфекции не представляется возможным, применяют антибиотики, эффективные в отношении золотистого стафилококка и многих других типов бактерий (антибиотики широкого спектра действия).
В зависимости от тяжести течения инфекции, антибиотики могут вводить в вену (внутривенно) в течение 4–8 недель. Затем переходят на прием антибиотиков внутрь в течение более длительного периода времени в зависимости от реакции на них пациента. Лечение некоторых больных хроническим остеомиелитом может предусматривать прием антибиотиков в течение нескольких месяцев.
Если обнаружена или подозревается грибковая инфекция, необходимо лечение противогрибковыми препаратами в течение нескольких месяцев. Если инфекция обнаружена на ранних этапах, хирургическое вмешательство обычно не требуется.
У взрослых больных с бактериальным остеомиелитом позвонков антибиотикотерапия обычно длится от 4 до 8 недель. Иногда возникает необходимость в постельном режиме, и больному может потребоваться использовать корсет. Для дренирования абсцессов или укрепления пораженных позвонков (чтобы не допустить сминания позвонков и, как следствие, поражения близлежащих нервов, позвоночного столба или кровеносных сосудов) может потребоваться хирургическое вмешательство.
Если остеомиелит развивается вследствие инфекции близлежащих мягких тканей, сложность лечения возрастает. Обычно проводится хирургическая операция для удаления отмершей ткани и кости, образовавшиеся полости заполняются здоровой кожей или другой тканью. Затем проводится лечение инфекции с помощью антибиотиков. Антибиотики широкого спектра действия необходимо принимать более 3 недель после хирургического вмешательства.
При наличии абсцесса обычно требуется хирургическое вмешательство для его удаления. Также хирургическое вмешательство показано больным со стойкой температурой и снижением массы тела.
Прогноз
При лечении клинический исход острого остеомиелита в целом хороший.
Прогноз неутешителен для людей с длительным (хроническим) заболеванием. Симптомы могут появляться и исчезать годами, даже при хирургическом вмешательстве. Может потребоваться ампутация, особенно у людей с диабетом или плохим кровообращением.
Прогноз для людей с протезной инфекцией частично зависит от:
- здоровья человека;
- типа инфекции;
- того можно ли зараженный протез удалить без проблем.
Можно ли предотвратить остеомиелит?
Самый простой способ предотвратить остеомиелит — сохранять кожу чистой. Все порезы и раны, особенно глубокие, должны быть тщательно очищены. Моте раны водой с мылом, держите их под проточной водой не менее пяти минут подряд, чтобы тщательно их промыть и удалить любую грязь.
Чтобы сохранить чистоту раны после промывки, накройте ее стерильной марлей или чистой тканью. Вы можете нанести заживляющий безрецептурный антибактериальный крем на рану, но самое главное, чтобы он был хорошо очищен. Раны должны начать заживать в течение первых 24 часов и полностью зажить в течение недели.
Рана, для заживления которой требуется больше времени и/или которая вызывает сильную боль, должна быть осмотрена специалистом.
И, как и при многих инфекциях, родители и дети должны тщательно и часто мыть руки, чтобы предотвратить распространение микробов. Дети также должны своевременно проходить необходимые вакцинации.
Читайте также:


