Осложнения при ушивании грыжи
Грыжа – заболевание, характеризующееся выходом органов и тканей из полости, в которой они располагаются, через патологические отверстия с сохранением целостности кожи. Предрасполагающими факторами являются наследственность, ожирение, недостаточное питание, беременность, истончение соединительной ткани в старости и другие причины. Единственным эффективным методом лечения грыж является хирургическая операция – герниопластика.
Строение грыжи
В составе любой грыжи можно выделить 4 основных компонента:
![]()
Грыжевой мешок – наружный слой брюшины, окружающий орган и выходящий вместе с ним за границы полости. Мешок состоит из трех сегментов: шейки, тела и дна. В воротах грыжи располагается шейка, остальные части выступают из полости.- Содержимое мешка грыжи – подвижные органы, выступающие в грыжу при натуживании.
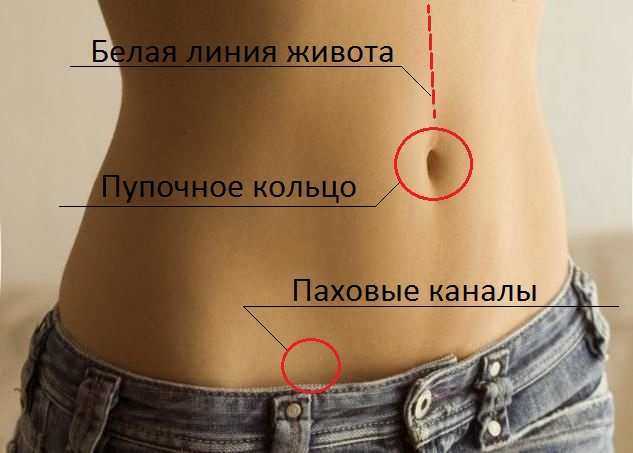
- Ворота грыжи – отверстие (слабое место) в стенке, с которого начинается грыжа. Естественными отверстиями являются паховый канал и пупочное кольцо. К патологическим отверстиям относят образованный грыжей бедренный канал.
- Грыжевые оболочки – ткани, покрывающие грыжу снаружи. Строение оболочек зависит от расположения грыжи.
Особенности локализации и строения каждого элемента грыжи необходимо учитывать при проведении операции грыжесечения.
Виды грыж
Грыжи классифицируются по разным признакам. Например, они бывают врожденные и приобретённые, вправимые, невправимые, свободные и ущемленные. По стадии развития грыжи бывают начальные, канальные и полные.
С анатомической точки зрения грыжи делятся на внутренние и наружные. Наружные (грыжи передней брюшной стенки) составляют до 75% всех случаев, из которых до 80% находятся в паховом канале, другие – в области белой линии живота и бедренном канале. Наиболее распространенные виды грыж описаны ниже.
Из-за отличий в строении пахового канала (короткий, широкий и слабо защищен мышечным корсетом) паховые грыжи чаще наблюдаются у мужчин, чем у женщин. В зависимости от места формирования и хода канала, грыжи делятся на косые, прямые, внутристеночные, околопаховые, скользящие и комбинированные.
Неосложненная паховая грыжа проявляется припухлостью в паховой области, которая увеличивается при натуживании, кашле, чихании. Возможны боли внизу живота с иррадиацией в поясницу, крестец, мошонку, нарушение стула и мочеиспускания. Пальцевое исследование грыжевого канала позволяется определить вид грыжи. Дополнительную диагностику проводят с помощью ультразвука, рентгена, лабораторных анализов.
Этот вид грыж чаще диагностируются у женщин по причине особенностей строения таза. Её воротами является бедренное кольцо, которое имеет сложное анатомическое строение и заполнено жировой тканью. Содержимое грыжи – кишечник и большой сальник.
Характерным проявлением бедренной грыжи является выпячивание чуть ниже паховой связки. У пациентов отмечаются боли в паху, которые отдают в ногу, и симптомы диспепсии.
Для диагностики проводят пальпацию места выпячивания, ультразвуковое исследование грыжи и органов брюшной полости, ирригоскопию и лабораторные тесты.
Формируется дефект белой линии живота чаще всего над пупком, реже около пупка или ниже него. Содержимое грыжи – сальник и петли тонкого кишечника. Нередко у таких пациентов обнаруживается диастаз (расхождение прямых мышц живота).
Симптомы такой грыжи похожи на признаки болезней органов желудочно-кишечного тракта (изжога, нарушения стула, отрыжка и другие). Поэтому необходимо проводить дополнительное обследование для точной диагностики.
Пупочная и околопупочная грыжа – это дефект пупочного кольца и находящихся вокруг него участков белой линии живота, при котором происходит выпячивание кишечника, большого сальника за пределы брюшной полости.
Сопровождается это тошнотой, болью в животе, которая усиливается при кашле, натуживании, видимым расширением пупочного кольца.
Данные грыжи возникают на месте рубцов, которые образовались после операций на органах брюшной полости. Способствуют несостоятельности наложенных швов воспалительные изменения в ране, сахарный диабет, несоблюдение послеоперационного режима и т.п. Чаще всего в грыжевом мешке оказываются петли тонкого кишечника и сальник.
Характеризуется вентральная грыжа появлением округлого выпячивания в области послеоперационной раны, которое увеличивается при натуживании, кашле. Таких пациентов могут также беспокоить нарушения стула и боли в животе. Опасность этих грыж заключается в том, что при их ущемлении быстро нарастают явления перитонита, что может привести к летальному исходу.
Грыжа спигелиевой линии – это дефект переднебоковой области брюшной стенки, при котором происходит выход внутренних органов живота через дефект мышечно-апоневротического слоя. Возникает он в результате травм данной области, избыточного веса и т.д.
Клинически характеризуется появлением объемного образования на передней или боковой поверхности живота. Пациента при этом беспокоят боли в области выпячивания, нарушения стула, метеоризм. Такая грыжа достаточно часто осложняется ущемлением, которое может привести к кишечной непроходимости, перитониту и даже летальному исходу.
Расхождение прямых мышц живота – это состояние, которое характеризуется увеличением расстояния между краями прямых мышц более чем на 2 см. Данное состояние является физиологическим у женщин на поздних сроках беременности и может самостоятельно разрешиться в течение года после родов.
При таких дефектах на первый план выступают трудности в выполнении физической работы, при которой необходимо напрягать мышцы пресса. Также диастаз сопровождается тошнотой и нарушением пищеварения.
Осложнения грыж
Поздно диагностированные и нелеченые грыжи увеличивают риск развития следующих осложнений:
- Ущемление грыжи. Органы, находящиеся внутри грыжевого мешка подвергаются чрезмерному сдавливанию и в них наступают тяжелые расстройства кровообращения. Например, это осложнение часто бывает при бедренной грыже. Вначале появляются симптомы кишечной непроходимости. Затем через 2-8 часов с момента ущемления наступает некроз петель кишечника. При отсутствии лечения через 8-10 часов начинается перитонит. Лечится только оперативно в экстренном порядке. Очень высока вероятность летального исхода.
- Невправимость грыжи. В грыжевом мешке постоянно находится его содержимое (органы), но кровообращение не нарушается. Основной причиной невправимости считается образование спаек при давно существующих грыжах, которые удерживают органы внутри мешка. Лечится оперативно.
- Копростаз. Развивается при попадании в грыжевой мешок толстой кишки, из-за чего нарушается ее моторика. Лечение направлено на нормализацию прохождения каловых масс по кишечнику. Применяются клизмы и диета.
- Воспаление грыжевого мешка или оболочек грыжи. Серьезное осложнение с высоким риском перитонита и летального исхода. Лечение – экстренная операция.
Лечение грыж
Единственное эффективное лечение грыж – хирургическое. Это связано с тем, что других более эффективных методов не найдено, а самоизлечение невозможно. Рекомендуется провести операцию как можно раньше, чтобы избежать серьёзных осложнений.
Вид обезболивания зависит от объема оперативного вмешательства. Используют как местную, эпидуральную, проводниковую анестезии, так и общий наркоз. В настоящее время существуют множество вариантов операций для устранения грыж, в том числе и малоинвазивная лапароскопическая герниопластика. В каждом случае способ грыжесечения подбирается индивидуально. После операции важно ограничить физические нагрузки на три месяца.
- Виды и причины появления
- Способы удаления
- Как проводится операция — удаление грыжи живота?
- Послеоперационное восстановление
- Возможные осложнения
Одна из основных операций в хирургическом стационаре – удаление грыжи живота. Она проводится как экстренно, так и в плановом порядке.
Методика операции по удалению грыжи живота зависит от давности заболевания. От наличия ущемления и того, насколько своевременно пациент обратился за медицинской помощью.
Операция представляет собой выпячивание органов брюшной полости через несуществующие в норме отверстия. Например, в околопупочной области белой линии живота.
Виды и причины появления
- склонность к запорам;
- детский или пожилой возраст;
- нарушение анатомической целостности передней брюшной стенки, из-за ранее перенесенных операций;
- тяжелый физический труд;
- мужской пол;
- склонность к повышенной массе тела;
- сильный кашель или крик;
- повторные сложные естественные роды;
- травмы.
Грыжи белой линии живота бывают врождённые и приобретённые. Они редко достигают диаметра более 10 см. Чаще они расположены над пупком и крайне редко ущемляются.
Клиническая картина проявляется болью в том органе, который попадает в грыжевой мешок. Это может быть сальник, петли тонкой кишки, мочевой пузырь.
В случае попадания в грыжевые ворота петель кишечника возникают неприятные ощущения. Это может быть жжение в петлях кишки в верхней половине живота. В детском возрасте грыжи белой линии практически не встречаются.
Способы удаления
Операция – герниопластика может проводиться следующими способами:
- ушивание дефекта в белой линии кисетным, П-образным, узловыми и другими видами швов;
- пластика собственными тканями;
- лапароскопическая операция.
Операцию лучше проводить в плановом порядке не дожидаясь осложнений. По поводу которых придётся выполнять экстренное оперативное вмешательство. Лучше всего операцию проводить в специализированных клиниках по удалению грыжи.
Подготовка к операции включает в себя следующие анализы:
- клинический анализ крови; общий анализ мочи;
- биохимический анализ крови;
- коагулограмма – анализ на свёртываемость крови и длительность кровотечения;
- определение группы крови и резус фактора;
- кровь на реакцию Вассермана, ВИЧ, гепатиты;
- рентгенография органов грудной клетки;
- ультразвуковая допплерография сосудов нижних конечностей;
- при наличии сахарного диабета показана консультация эндокринологом;
Если у больного имеется язвенная болезнь желудка или двенадцатиперстной кишки, то необходимо выполнить ФГДС.
Как проводится операция — удаление грыжи живота?
Если содержимым грыжевого мешка является предбрюшинный жир, то операция включает в себя наложение П-образных швов. Предварительно надо убедиться, что внутри грыжевых ворот находится только брюшной жир и отсутствуют петли кишечника.
При больших выпячиваниях, производится удаление грыжи белой линии живота. Операция выполняется лапароскопически и включает в себя установку сетки в область расхождения листков апоневроза.
Сетка имплантируется в том случае, когда своих местных тканей не хватает для выполнения пластики. Также, если соединительная ткань очень мягкая, рыхлая, существует опасность рецидива грыжи.
Имеются следующие преимущества использования сетки во время операции:
- Практически исключаются рецидивы грыж.
- Легче протекает послеоперационный период, меньше болей в послеоперационной ране, т. к. меньше натяжение местных тканей в зоне оперативного вмешательства.
- Возможность раньше активизировать больного, восстановление качества жизни.
- Этот способ существенно снижает длительность оперативного вмешательства.
- Значительно меньшее количество шовного материала используется в процессе операции, и, следовательно, снижается риск возникновения лигатурных свищей.
- Сетка быстро прорастает фиброзной тканью и капиллярами, не отторгается, не требуется её удаления в дальнейшем.
При расхождении прямых мышц живота сбоку от белой линии используется лапароскопия. Она позволяет сделать оперативное вмешательство менее травматичным и послеоперационный период более гладким.
Удаление грыжи живота с применением лапароскопической методики позволяет:
- выполнять эту операцию у пожилых пациентов
- или больных, страдающих тяжёлой сопутствующей соматической патологией.
Лапароскопия желательна, когда есть подозрение, что содержимое грыжевого мешка заполнено петлями кишечника и ревизию грыжи надо проводить со стороны брюшной полости.
Особенностями хирургического лечения послеоперационных грыж является необходимость выделения грыжевого мешка из спаек, образовавшихся с момента предыдущей операции.
В этой ситуации также хороший эффект даёт лапароскопия, т. к. она позволяет значительно снизить риск развития интраоперационных осложнений. Чем аккуратнее выполнена операция, меньше травматизация тканей, кровотечение. Тем меньше риск развития нагноения и возникновения рецидива грыжи.
Послеоперационное восстановление
В послеоперационном периоде необходима ранняя активизация в бандаже. Это необходимо для профилактики развития такого опасного вида осложнений как гипостатическая пневмония.
Особенности послеоперационного периода зависят от того на каком этапе заболевания выполнялась операция. Предшествовало ли оперативному вмешательству ущемление петель кишечника, а также какие имеются сопутствующие соматические заболевания.
Ношение бандажа является строго обязательным.
При неосложнённом течении послеоперационного периода, пребывание в стационаре составляет 1 сутки после операции.
Целью использования послеоперационного бандажа является:
- уменьшение болевого синдрома;
- снижение вероятности развития рецидивных грыж после операции;
- бандаж предохраняет от инфекций, раздражения кожи, способствует быстрейшему восстановлению двигательной активности.
После восстановления перистальтики кишечника постепенно расширяется диета, разрешается употребление пищи. Особенности питания подразумевают употребление здоровой пищи. Пищи богатой клетчаткой, с целью профилактики запора, заболеваний других органов желудочно-кишечного тракта.
Реабилитация после удаления грыжи протекает легче, если оперативное вмешательство выполнялось лапароскопически. При этой методике отсутствуют большие травмирующие разрезы и болевой синдром после операции менее выражен.
Процесс реабилитации включает в себя контроль над следующими основными параметрами:
- Изменение температуры 2 раза вдень утром и вечером.
- Перевязки до снятия швов и контроль за послеоперационной раной. Швы снимаются на 7-10 день после операции.
- Отказ от вождения машины в ближайшие 2 суток после операции, т. к. анестетики, которыми проводился наркоз, снижают внимание, способность управлять транспортным средством.
- Если человек занимается умственным трудом, то возвращение на работу возможно через несколько дней после операции.
- При физической работе нужна будет реабилитация в течение нескольких недель после операции, которая будет включать ЛФК, массаж.
Возможные осложнения
В послеоперационном периоде могут развиться следующие осложнения:
- нагноения;
- кровотечения;
- рецидивы грыжи;
В случае своевременно выполненной операции, выполнения назначений врача, соблюдения режима питания и двигательной активности, то вероятность развития осложнений будет минимальной.
При появлении жалоб на неприятные ощущения и дискомфорт в области средней линии живота, необходимо:
- обратиться к врачу;
- сдать анализы крови;
- выполнить УЗИ органов брюшной полости.
Своевременная диагностика и лечения позволят вовремя выполнить операцию, исключить возможность осложнений и рецидивов.
Еще некоторые подробности об этой операции, вы можете увидеть из передачи Елены Малышевой.
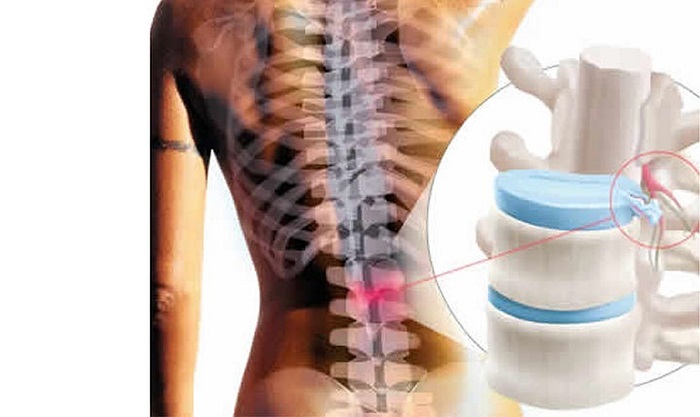
Грыжа поясничного отдела – это частое осложнение длительно протекающего без лечения остеохондроза. Дегенеративные дистрофические изменения в хрящевых тканях межпозвоночных дисков приводят к тому, что они полностью утрачивают свою работоспособность и форму. Это может привести к разным осложнениям.
Для того, чтобы разобраться в вопросе о том, какие последствия поясничной грыжи наиболее опасны для жизни и здоровья человека, предлагаем сначала разобраться с механизмом развития данной патологии. Межпозвонковая грыжа может возникать и у совершенно здорового человека при значительном механическом или физическом воздействии. Например, падение с большой высоты или экстренное торможение в автомобиле, ехавшем с огромной скоростью. Подобное воздействие может спровоцировать чрезмерное схождение тел позвонков и под влиянием силы тяжести произойдет разрыв фиброзного кольца межпозвоночного диска. Если в локации разрыва не будут находиться продольные и поперечные связки, то наружу выйдет часть пульпозного ядра.
На долю травматических грыжевых выпячиваний приходится примерно 10 – 12 % случаев. Во всех остальных этиология процесса тесным образом связана с дегенеративными дистрофическими изменениями.
Поясничный отдел позвончого столба довольно массивный. Это объяснимо тем, что именно сюда приходится максимальная амортизационная и физическая нагрузка от движения тела. Состоит из пяти позвонков, разделяемых между собой хрящевыми межпозвоночными дисками. Самая частая локализация дегенерации – межпозвоночный диск L5-D1. Это условный центр тяжести человеческого тела.
Хрящевой межпозвоночный диск выполняет несколько функций:
- защита корешковых нервов, отходящих от спинного мозга через боковые отверстия в телах позвонков;
- равномерное распределение амортизационной нагрузки, оказываемой на тело человека;
- поддержка физиологической высоты между соседними телами позвонков;
- фиксация позвонков таким образом, чтобы не происходило разрушение их суставов.
Межпозвоночный диск состоит из плотной фиброзной оболочки (кольца) и пульпозного студенистого тела (ядра). Собственной капиллярной сети кровообращения у хрящевого диска нет. Он получает жидкость, питание и кислород в ходе диффузного обмена с окружающими его тканями. Это паравертебральные мышцы и замыкательные пластинки, которые отделяют фиброзное кольцо от тел позвонков, между которыми располагается диск. Это является слабой стороной межпозвоночных дисков – при нарушении диффузного питания происходит разрушение ткани.
Остеохондроз начинает развиваться в достаточно молодом возрасте. Примерно в 20 лет заканчивает формироваться позвоночный столб и начинается процесс дегенерации дисков в крестцовом отделе. К достижению возраста 25 лет все позвонки крестца срастаются между собой. Этот отдел полностью утрачивает способность к распределению и гашению амортизационной нагрузки. Между тем, именно по боковым поверхностям крестца располагаются суставные плоскости, формирующие подвздошно-крестцовое сочленение костей. Эти суставы передают колоссальную нагрузку на позвоночник от движения тела во время ходьбы, бега, прыжков и т.д.
Все эти нагрузки оказываются на поясничный отдел позвоночника. Именно поэтому здесь часто развивается остеохондроз и возникает грыжевое выпячивание межпозвоночных дисков.
Предупредить последствия грыжи поясничного отдела можно только один способом – начать своевременно проводить комплексное лечение дегенеративного дистрофического заболевания хрящевых тканей. К сожалению в условиях городской поликлиники такую помощь вам не окажут. Рекомендуем обращаться к мануальным терапевтам, неврологам или вертебрологам. Эти специалисты смогут без применяя фармакологических средств и хирургического скальпеля помочь вам полностью восстановить здоровье позвоночного столба.
Последствия грыжи поясничного отдела позвоночника
Самое серьезное последствие поясничной грыжи позвоночника – это стеноз спинномозгового канала. На фоне этого могут оказаться парализованными ноги, кишечник и мочевой пузырь. Стеноз развивается по нескольким сценариям:
- грыжевое выпячивание пульпозного ядра происходит непосредственно в полости спинномозгового канала (при этом белки пульпозного ядра вызывают воспаление, отечность твердых оболочек, и оказывают механическое давление);
- за счет грыжи уменьшается высота диска и тела позвонков, которые он разделяет, начинают свободно смещаться относительно друг друга, тем самым перекрывая спинномозговой канал;
- при чрезмерном перенапряжении мышц поясницы на фоне выраженного корешкового синдрома происходит изменение осанки и искривление позвончого столба, что также способствует деформации спинного мозга.
Менее распространен сценарий, при котором на фоне длительного воспалительного процесса происходит медленное рубцевание тканей внутри спинномозгового канала. Чаще заболевание развивается по описанным выше процессам.
Другие последствия грыжи поясничного отдела позвоночника могут включать в себя:
- искривление позвоночго столба и изменение осанки, что влечет за собой неправильное распределение амортизационной нагрузки и быстрое разрушение всех остальных межпозвоночных дисков;
- защемление корешковых нервов, отвечающих за иннервацию внутренних органов брюшной полости;
- нарушение иннервации органов брюшной полости и малого таза влечет за собой длительные запоры, учащенное мочеиспускание, опущение внутренних органов и т.д.;
- нарушается тонус сосудистой стенки и возникают такие осложнения как варикозное расширение вен нижних конечностей, атеросклероз, облитерирующий эндартериит и т.д.;
- возникает атрофия мышечного волокна нижних конечностей, на фоне чего запускается процесс разрушения и деформации крупных суставов ног (тазобедренный, коленный, голеностопный).
Самым частым последствием межпозвоночной грыжи поясничного отдела позвоночника является её секвестрирование. Это 4-ый этап течения остеохондроза. К сожалению на нем уже можно оказать эффективную помощь только с помощью хирургической операции.
Секвестрирование межпозвоночной грыжи – это процесс отделения части пульпозного ядра или всего его полностью от фиброзного кольца. Пульпозное ядро начинает свободно скользить вдоль позвончого столба. Если это происходит внутри спинномозгового канала, то у человека быстро нарастают парезы мышц и развивается паралич нижней части тела. При курсировании секвестрированной грыжи по наружной проекции позвончого столба это вызывает сильнейшую боль и провоцирует постоянное воспаление, что чревато развитие рубцовой деформации всех мягких тканей.
Не затягивайте с лечением остеохондроза. Дегенеративное дистрофическое заболевание хрящевых тканей межпозвоночных дисков можно полностью победить на любой его стадии развития, кроме секвестрирования. И для этого не потребуется применять дорогостоящие лекарственные препараты, или ложиться на операционный стол. Простые методики мануальной терапии полностью восстанавливают здоровье позвончого столба.
Последствия удаления грыжи поясничного отдела позвоночника
Самые страшные последствия межпозвоночной грыжи поясничного отдела возникают у пациентов, которые перенесли хирургическую операцию. В ходе оперативного вмешательства обычно удаляется полностью диск или его поврежденный сегмент. Соседние тела позвонков сращиваются друг с другом. Да, это позволяет устранить боль на некоторое время. Но именно это провоцирует быструю тотальную дегенерацию всего позвоночго столба.
Примерно 75 % пациентов, перенесших операции на поясничные грыжи, испытали последствия этого спустя 2-3 года. Начинают сразу же разрушаться межпозвоночные диски в поясничном, грудном и шейном отделах. Постоянные обострения остеохондроза, выраженные неврологические проявления неблагополучия, ощущение скованности – эти и другие симптомы заставляют их жалеть о сделанной операции. К сожалению, восстановить удаленный иск уже невозможно.
Единственное, что можно порекомендовать для исключения риска развития последствий удаления грыжи поясничного отдела позвоночника, это комплексная реабилитация. Если вы перенесли подобное хирургическое вмешательство, то советуем вам подыскать клинику мануальной терапии, где работают опытные доктора. Проводить реабилитацию лучше под контролем со стороны врача вертебролога или невролога.
В курс реабилитации входят процедуры, которые позволяет максимально укрепить мышечный каркас спины и поясницы. Он возьмет на себя часть амортизационной и механической нагрузки, что позволит разгрузить межпозвоночные диски. Также будет нормализовано диффузное питание, так что все хрящевые ткани окажутся надежно защищены от разрушительного воздействия нагрузки. Повысится общий жизненный тонус организма, пациент почувствует прилив сил и энергии.
Как лечить последствия межпозвонковой грыжи поясничного отдела
Перед тем, как лечить последствия межпозвонковой грыжи поясничного отдела, необходимо провести коррекцию состояния пациента. Грыжа должна быть вправлена и при этом обязательно оказывается помощь по восстановлению высоты межпозвоночных промежутков. В противном случае вправление грыжи ничего не даст, она появится вновь.
Поэтому опытный врач мануальный терапевт сначала вправит грыжу диска, затем проведет несколько сеансов вытяжения позвончого столба.
В сочетании с лазерной вапоризацией эти процедуры дадут полностью восстановить целостность фиброзного кольца. Пациент почувствует существенное облегчение болевого синдрома, относительную свободу движения.
В дальнейшем индивидуально разрабатывается курс лечения. В него могут входить следующие процедуры:
- остеопатия позволяет эффективно улучшить ток лимфатической жидкости и капиллярной крови, снимает мышечные зажимы, стимулирует восстановление всех тканей;
- массаж купирует чрезмерное перенапряжение мышечного каркаса, восстанавливает нормальный обмен веществ в миоцитах, повышает эластичность всех мягких тканей вдоль позвоночного столба;
- лечебная гимнастика и кинезиотерапия улучшают тонус мышечного каркаса спины и поясницы, нормализуют процесс диффузного питания хрящевых тканей позвоночника;
- физиотерапия ускоряет обменные процессы и стимулирует заживление фиброзного кольца после разрыва;
- рефлексотерапия запускает действие скрытых резервов организма, направленное на регенерацию всех поврежденных тканей.
Курс лечения обычно разрабатывается индивидуально. Поэтому советуем подыскать клинику мануальной терапии по месту жительства и обратиться туда. Вам помогут справиться со всеми негативными последствиями межпозвоночной грыжи в поясничном отделе позвончого столба.
Имеются противопоказания, необходима консультация специалиста.
К осложнениям грыж относятся ущемление, копростаз, воспаление.
Ущемленная грыжа. Под ущемлением грыжи понимают внезапное сдавление содержимого грыжи в грыжевых воротах. Ущемлению может подвергнуться любой орган, находящийся в грыжевом мешке. Обычно оно наступает при значительном напряжении брюшного пресса (после поднятия тяжести, при сильном натуживании, кашле и т. д.).
При ущемлении в грыже любого органа всегда нарушаются его кровообращение и функция, в зависимости от важности ущемленного органа возникают и общие явления.
Различают следующие виды ущемления: эластическое, каловое, и то и другое одновременно.
При эластическом ущемлении повышается внутрибрюшное давление. Под влиянием этого и внезапного сокращения брюшных мышц внутренности быстро проходят через грыжевые ворота в мешок и ущемляются в грыжевом кольце после нормализации внутрибрюшного давления.
При каловом ущемлении содержимое переполненной кишки состоит из жидких масс с примесью газов, реже – из твердых. В последнем случае ущемление может присоединиться к копростазу.
Патологические изменения в ущемленном органе зависят от срока, прошедшего от начала ущемления, и степени сдавления ущемляющим кольцом.
При ущемлении кишки на месте ущемляющего кольца образуется странгуляционная борозда с резким истончением кишечной стенки на месте сдавления. Вследствие застоя кишечного содержимого приводящий отрезок кишки значительно растягивается, питание его стенки нарушается и создаются условия для венозного стаза (застоя), в результате чего происходит пропотевание плазмы как в толщу кишечной стенки, так и в просвет кишки. Это еще больше растягивает приводящий отдел кишки и затрудняет циркуляцию крови.
Сильнее, чем в приводящем отделе, выражены изменения в месте ущемленной кишечной петли. При сдавлении более податливых вен образуется венозный стаз, и кишка принимает синюшную окраску. В просвет ущемленной петли и ее стенку пропотевает плазма, увеличивая объем петли. В результате нарастающего отека сдавление сосудов брыжейки усиливается, полностью нарушая питание кишечной стенки, которая омертвевает. Сосуды брыжейки в это время могут быть тромбированы на значительном протяжении.
Чаще всего ущемление наступает у больных, страдавших грыжами, в исключительных случаях оно может наступить у лиц, ранее не замечавших у себя грыж. При ущемлении грыжи появляется сильная боль, в некоторых случаях она вызывает шок. Боль локализуется в области грыжевого выпячивания и в брюшной полости, часто сопровождается рвотой рефлекторного характера.
При объективном осмотре анатомического расположения ущемленной грыжи обнаруживается невправимое грыжевое выпячивание, болезненное при пальпации, напряженное, горячее на ощупь, дающее при перкуссии притупление, так как в грыжевом мешке находится грыжевая вода.
Наиболее трудно диагностировать пристеночные ущемления, так как они могут не нарушать продвижения содержимого по кишечнику, к тому же пристеночное ущемление иногда не дает большого грыжевого выпячивания.
Насильственное вправление ущемленной грыжи недопустимо, поскольку оно может стать мнимым. При этом возможны следующие варианты:
1) перемещение ущемленных внутренностей из одной части мешка в другую;
2) переход всего ущемленного участка вместе с грыжевым мешком в предбрюшинное пространство;
3) вправление грыжевого мешка вместе с ущемленными внутренностями в брюшную полость;
4) разрыв петель кишок в грыжевом мешке.
Во всех этих вариантах грыжевого выпячивания не наблюдается, а все симптомы кишечной странгуляции сохраняются.
Необходимо иметь в виду и ретроградное ущемление, при котором в грыжевом мешке находятся две ущемленные кишечные петли, а соединяющая их кишечная петля находится в брюшной полости и оказывается наиболее измененной.
Больных с ущемленными наружными грыжами живота следует срочно оперировать.
При операции по поводу ущемленных наружных брюшных грыж должны соблюдаться следующие условия:
1) независимо от места выхождения грыжи нельзя рассекать ущемляющее кольцо до вскрытия грыжевого мешка, так как ущемленные внутренности без ревизии могут легко ускользнуть в брюшную полость;
2) при подозрении на возможность омертвения ущемленных участков кишечника необходимо проводить ревизию данных участков путем обратного их выведения из брюшной полости;
3) при невозможности выведения кишечника из брюшной полости показана лапаротомия, при которой одновременно выясняется и наличие ретроградного ущемления;
4) особое внимание необходимо уделять рассечению ущемляющего кольца и точно представлять себе расположение прилегающих кровеносных сосудов, проходящих в брюшной стенке.
Если при ревизии установлено, что ущемленный кишечник нежизнеспособный, то его удаляют, затем проводят пластику грыжевых ворот и накладывают швы на кожу. Минимальные границы резецируемой нежизнеспособной тонкой кишки: 40 см приводящей петли и 20 см – отводящей.
После операции больного доставляют в палату на каталке, вопрос о ведении послеоперационного периода и возможности вставания решается лечащим врачом. При этом учитывается возраст больного, состояние сердечно-сосудистой системы и характер оперативного вмешательства.
Копростаз. При невправимых грыжах в кишечной петле, находящейся в грыжевом мешке, наблюдается копростаз (каловый застой).
Воспаление грыжи возникает остро, сопровождается резкими болями, рвотой, повышением температуры, напряжением и резкой болезненностью в области грыжевого мешка. Лечение – срочная операция.
При флегмоне грыжевого мешка необходимо произвести лапаротомию вдали от флегмонозного участка с наложением кишечного соустья между приводящим и отводящим концами кишки, идущими к ущемляющему кольцу. Подлежащие удалению выключенные петли кишок завязывают по концам марлевыми салфетками и достаточно прочными лигатурами. Закончив операцию в брюшной полости, вскрывают воспаленный грыжевой мешок и через разрез удаляют мертвые петли ущемленных кишок, а флегмону дренируют.
Данный текст является ознакомительным фрагментом.
Читайте также:



