Осложнение после инфекции на суставы у ребенка
Причиной заболевания суставов в детском возрасте часто становится вирусная инфекция. Артрит у детей после ОРВИ проявляется в виде воспалительного поражения суставных тканей. Развивается как осложнение после гриппа, ангины, ОРЗ. Может возникнуть в любом возрасте, особенно если присутствуют такие провокаторы, как генетическая предрасположенность, переохлаждение, нарушение иммунной защиты.

Почему болят суставы: причины развития и патогенез
Перенесенные вирусные инфекции, такие как ОРВИ и грипп, являются основными факторами, провоцирующими развитие болезни. Заболевание развивается одновременно с инфекционным процессом или сразу после него. Через 10—14 дней появляются первые признаки. Артрит после ангины или ОРВИ — вторичная патология. Предпосылками для развития могут стать:
- иммунные сбои;
- травмы;
- нарушенный обмен веществ;
- дефицит витаминов;
- хронический тонзиллит;
- наследственная особенность.
В патогенезе артрита главная роль отводится нарушению иммунного ответа. Заболевание носит иммуновоспалительный характер. На вторжение провокаторов организм реагирует пролиферацией цитотоксических Т-лимфоцитов. Они индуцируют и поддерживают воспаление в суставе за счет синтеза противовоспалительных цитокинов: простагландинов и интерлейкинов. О значении генетической предрасположенности свидетельствует ассоциация с артритогенным пептидом и присутствие HLA-B27 антигена.
Симптоматика: как не пропустить тревожные признаки?
Возможные осложнения после ОРВИ на суставы длятся в течение 2-х недель и практически полностью обратимы при правильном лечении. Малыши становятся более капризными и не совершают лишних движений. Двигаются с неохотой, мало бегают, часто присаживаются. Наблюдая за ними, внимательные мамы замечают, что карапузы себя берегут. Маленьким деткам сложно сесть на горшок. При необходимости выполнить движение в больном суставе они начинают капризничать. Сон беспокойный, малыши сильно крутятся и плачут. С утра не сразу встают на ножки.
Дети постарше жалуются на неприятные ощущения и боли в суставе. Они возникают в покое и при движениях. Облегчение приносит вынужденное положение конечности. По мере нарастания воспаления появляется хромота. Без видимой травмы ребенок начинает прихрамывать сначала на одну ногу, затем на другую. Пораженный сустав, как правило, голеностопный или коленный, изменяется в объеме. При осмотре хорошо заметна местная гиперемия и припухлость. Температура кожных покровов локально повышена. При пальпации отмечается умеренная болезненность.
При появлении любого из признаков поражения суставов нужно немедленно обращаться к детскому ревматологу.
Как обнаружить артрит после ОРВИ у детей?
В постановке диагноза одновременно участвуют несколько врачей-специалистов. Это педиатр, ревматолог, кардиолог, нефролог. Основной акцент делается на связь заболевания с перенесенной ОРВИ. В общем анализе крови выявляют повышение СОЭ и лейкоцитов. Алгоритм исследований включает комплекс следующих мероприятий:

В целях выявления проблемы ребенку делают УЗИ сочленений.
- УЗИ;
- рентгенографию;
- КТ;
- МРТ.
Достоверными подтверждающими признаками служат: сужение суставной щели, наличие воспалительного экссудата. Для дифференциации решающую роль играет диагностическая пункция сустава. Выпот исследуют на антигены, бактерии и биохимию. Окончательно диагноз подтверждают при помощи лабораторных анализов:
- биохимии крови;
- ПЦР;
- ИФА.
Эффективные и безопасные способы лечения
Комплексная терапия включает в схему медикаментозные препараты, физиотерапию, массаж, ЛФК. Основные группы лекарственных средств для лечения представлены в таблице:
Положительное и безопасное воздействие на стадии ремиссии и реабилитации оказывают: ЛФК, массаж, физиотерапия, санаторно-курортное лечение. Терапевтические техники нормализуют иммунную систему, улучшают состояние суставов. При лечении артрита физиотерапевтическими методами применяют:
- УФО;
- электрофорез;
- грязевые аппликации и компрессы;
- ЛФК;
- бальнеотерапию;
- шалфейные и бромно-рапные ванны;
- гидромассаж суставов в рапе.
Ревматологи предупреждают, что в острую фазу артрита противопоказаны процедуры массажа из-за усиления притока крови и накопления выпота.
Как предупредить артрит: надежные меры профилактики

С помощь закаливания ребенок укрепит свой иммунитет.
- избегание переохлаждений и рецидивов ОРВИ после выздоровления;
- уменьшение контакта с инфекциями;
- смазывание носовых ходов оксолиновой мазью при повышенной заболеваемости ОРВИ;
- повышение иммунитета с помощью закаливающих процедур;
- введение в рацион натуральной пищи, богатой витаминами.
Наиболее опасные осложнения
Реактивный артрит после ОРВИ — серьезная болезнь, при поздней диагностике и задержке лечения, имеющая высокий потенциал для перехода в хроническую форму. При повторных рецидивах возникает неблагоприятный прогноз — ревматоидный артрит. Опасная проблема после вирусного артрита — воспаление сердца по типу эндокардита с формированием пороков. Не меньшую угрозу представляет миокардит, ведущий к сердечной недостаточности и перерождению мышечной ткани сердца.
Реактивный артрит у детей после ОРВИ – распространённое осложнение, встречающееся у детей разного возраста. Мальчики подвержены заболеванию больше по сравнению с девочками.
Описание заболевания
Реактивный артрит негнойный – воспалительный процесс, поражающий крупные и мелкие суставы.
Часто артрит развивается после перенесённого гриппа, ангины, ОРВИ. Провоцирующий фактор – нарушение иммунной защиты, вызывающее ревматоидный артрит или туберкулёзный процесс.
Реактивный артрит, развивающийся в детском возрасте, начинается остро. Частой локализацией суставных поражений являются пяточная область, голеностопный или коленный суставы. Редко артрит поражает суставы рук.
Реактивный артрит не считается опасным состоянием, таким как ревматоидный или туберкулёзный процессы. Но не следует запускать патологическое состояние, чтобы не развивались осложнения. Суставы, поражаемые после ОРВИ, без лечения утрачивают нормальную форму, нарушается их правильное функционирование, возможна полная обездвиженность в области сустава.
У детей развиваются серьёзные проблемы после вирусного заболевания – эндокардит или миокардит. Реактивный артрит после ОРВИ – вторичная патология.
Механизм развития
Реактивный артрит в детском возрасте развивается на фоне разных нарушений иммунной системы. Немаловажна роль в развитии болезни наследственной предрасположенности.
Провоцирующий фактор – травма сустава (растяжение, вывих или ушиб).
Основная причина – перенесённый инфекционный процесс вирусного или бактериального происхождения.
Помимо ОРВИ реактивный артрит может быть вызван вирусом гриппа, быть осложнением ангины. Нарушению иммунного ответа способствуют частые простуды.
Факторы, способствующие развитию заболевания:
- Неудовлетворительные бытовые условия (постоянное нахождение в плохо проветриваемом помещении, сырость)
- Частые простуды и переохлаждения.
- Хронические психоэмоциональные стрессы.
- Плохое, несбалансированное питание, бедное витаминами и белками.
- Иммунная недостаточность.
- Перенесённый туберкулёзный процесс.
Течение заболевания
Клиническая картина видна спустя 7 -10 дней после окончания острой респираторной инфекции вирусного происхождения или стрептококковой ангины.
По клинике реактивный артрит иногда напоминает ревматоидный.
Ребёнок предъявляет жалобы на сильную боль в голеностопных суставах. Развиваются симптомы общей интоксикации — утомляемость, нарушение аппетита. Температура тела поднимается до фебрильных цифр. Поражённый сустав отекает, краснеет, становится горячим на ощупь. Увеличены лимфоузлы в паховой области.
Особенности симптомов обусловлены фактом, какой возбудитель послужил причиной развития заболевания.
Если артрит вызван урогенитальной инфекцией, клинические проявления бывают стёртыми. Помимо перечисленных жалоб ребёнок часто трёт глаза и жалуется на зуд и жжение.
Туберкулёзный процесс в средних и крупных суставах развивается медленно и имеет более стёртое течение.
Методы диагностики
Появление жалоб на выраженную боль в суставах, повышение температуры должны заставить родителей насторожиться.

Педиатр или детский ревматолог осматривает ребёнка, выясняет у родителей анамнез, назначает ряд анализов.
Лабораторно-клиническая диагностика включает следующие анализы:
- Общий анализ крови.
- Биохимическое исследование крови из вены.
- Анализ крови на ревматоидный фактор
- Анализы мочи.
- Иммунологическое исследование сыворотки крови на наличие антител к некоторым возбудителям
- При особо тяжёлых формах реактивного артрита назначается биопсия ткани поражённого сустава и рентгенологическое исследование суставов.
В общем анализе крови наблюдаются неспецифические признаки воспаления — повышение количества лейкоцитов, сдвиг в левую сторону лейкоцитарного ряда, появление большего количества молодых незрелых элементов крови, повышается скорость оседания в крови эритроцитов.
Повышение количества лейкоцитов больше, чем 9 млн в 1 мл крови свидетельствует о наличии острого воспалительного процесса. При реактивном артрите лейкоциты повышаются не слишком сильно – не более 12 млн.
Повышение скорости оседания красных кровяных телец (СОЭ) – признак наличия воспалительного процесса. Нормальная скорость оседания не должна превышать 10 – 15 мм в час.
Отмечается незначительное снижение уровня гемоглобина крови и количества эритроцитов. Цветовой показатель сохраняется нормальным.
При воспалительных процессах в суставах обнаруживают в крови биохимический показатель – С реактивный белок. Его содержание в сыворотке крови находится в прямой зависимости от интенсивности воспалительного процесса. Другие биохимические маркеры воспалительного процесса – серомукоид и сиаловые кислоты.
В клиническом анализе мочи наблюдаются признаки неспецифического воспаления — появления следов белка, кетоновых тел, как симптомов интоксикационного воздействия. Возможны изменения, вызванные действием возбудителя на почечную ткань.
Ревматоидный фактор
Ревматоидный фактор — неспецифический показатель воспалительного процесса в крови.
Лечение
Терапия реактивного артрита после ОРВИ у детей и подростков включает три направления:
- Противовоспалительное лечение — назначение нестероидных противовоспалительных средств.
- Борьба с возбудителем, послужившим основной причиной развития патологического процесса.
- Патогенетическое лечение болезненных изменений в суставах, вызванных основным состоянием.
При выраженном болевом синдроме назначаются нестероидные противовоспалительные средства – Мелоксикам, Диклофенак, Напроксен. Средства применяются внутрь и в виде гелей и бальзамов для наружного применения.
Интенсивные боли и выраженный воспалительный процесс в крупном суставе служит показанием для введения в полость сустава гормональных противовоспалительных препаратов из разряда глюкокортикоидов – метилпреднизолон, бетаметазон.
Препараты дают противовоспалительный и противоаллергический эффект. Применять их допустимо не чаще одного раза в месяц. Условие – полное отсутствие в синовиальной жидкости возбудителей. Противопоказанием к применению глюкокортикоидных препаратов служит острый туберкулёзный процесс.
Для избавления от возбудителя назначаются антибактериальные и противовирусные препараты, способствующие устранению реактивного артрита.
Терапия антибактериальными и противовирусными препаратами эффективна в острой стадии заболевания.
Патогенетические методы лечения направлены на устранение всех болезненных процессов, запущенных в организме вирусами. Такие меры необходимы, когда заболевание приобретает затяжной хронический характер. Это препараты, обладающие иммуномодулирующим действием.
Если терапия назначена вовремя и подобраны соответствующие средства, выздоровление незамедлительно. Чтобы избежать затяжного течения, необходимо обратиться на приём к детскому специалисту при первых признаках заболевания.
Появление припухлости, покраснения сустава, жалоб на боли в ногах и повышения температуры должно заставить родителей обратиться за медицинской помощью.
Период ремиссии
Терапия реактивного артрита заключает комплекс мер. Обязательно нахождение ребёнка в специализированном стационаре во время острого периода.
В период стихания клинических проявлений назначаются курсы физиотерапевтических процедур, массаж, комплексы лечебной физкультуры.
Предупреждение появления артрита
Первоочередная мера по предупреждению реактивного артрита – лечение основной инфекции. Не пытайтесь справиться с проблемой своими силами. Лечение инфекции всегда должно проводиться под контролем педиатра. Во избежание гриппа или простуды дети должны находиться в чистом, проветренном помещении, избегать переохлаждения, сквозняков, долгого нахождения в сырой одежде или обуви.
Рекомендуется с профилактической целью делать прививки против гриппа в преддверии наступления холодного сезона.
Блог практикующего врача-педиатра

На сегодняшний день боли в суставах и воспаление внутрисуставных структур после перенесенных инфекционных заболеваний все чаще встречаются и считаются одной из главных проблем детской ревматологии.
Артрит – это воспалительное заболевание, которое поражает структуры крупных суставов, чаще коленных, плечевых и тазобедренных через некоторое время после перенесенных инфекций.

В педиатрии его называют реактивный артрит.
По статистическим данным у мальчиков это осложнение регистрируется значительно чаще у девочек.
Наиболее часто болезнь диагностируется в возрасте от 8 до 14 лет.
Реактивный артрит крупных и средних суставов у детей представляет собой негнойное воспаление основных структурных элементов сустава (хрящи, синовиальную оболочку, капсулы).
При этом важно учитывать факт развития патологических изменений внутри суставов в течение месяца после перенесенного инфекционного процесса.
Реактивный артрит часто путают с инфекционным поражением суставов, который развивается в острый период инфекционного процесса, кроме того механизм возникновения данной патологии иной и не связан с непосредственным проникновением возбудителя в сустав.
Он заключается с развитием атипичной реакции иммунной системы на попадание патогенных микроорганизмов в организм ребенка.
Почему воспаляются суставы
Основной причиной возникновения признаков реактивного артрита является перенесенная инфекция – респираторные вирусные заболевания, бактериальное или вирусное поражение урогенитального тракта или пищеварительной системы.
При этом выделяют несколько основных факторов, предрасполагающих и провоцирующих возникновение реактивного артрита.
К ним относятся:
- стойкое снижение реактивности иммунной системы;
- семейная предрасположенность;
- перенесенная инфекция (урогенитальная, кишечная и вирусные заболевания).
Наследственная (семейная) предрасположенность
Возникновение и развитие воспалительного процесса в суставах у детей обусловлено наличием в крови пациентов генетических маркеров HLA-B27.
Эти компоненты способствуют:
- повышению чувствительности тканей сустава к воздействию различных возбудителей;
- быстрому распространению инфекции в организме;
- образованию специфических антител, которые усиливают повреждающее воздействие на внутрисуставные структуры.
Но при этом нужно помнить, что активность воспаления поддерживается только возбудителем инфекции.
Поэтому своевременно назначенное лечение реактивного артрита у детей вызывает подавление очага инфекции со значительным уменьшением воспалительного процесса в организме и постепенное выведение сформированных антител.

Чаще всего развитие болезни спровоцировано перенесенной инфекцией:
- респираторными и другими вирусными инфекциями (энтеровирус, аденовирус 7, возбудители герпеса, парагриппа, паротита, краснухи или цитомегаловирус);
- урогенитальными инфекциями (хламидии, уреаплазма, гарднерелла, микоплазма);
- кишечными инфекциями, вызывающими энтероколиты (эшерихии, шигеллы, иерсинии, сальмонеллы, геликобактер);
Также реактивный артрит может вызываться паразитарными инвазиями (амебиаз, лямблии, гельминтозы), клостридиями и кампилобактером.
Отдельным видом реактивного артрита считается асептическое воспаление после проведенной иммунизации (поствакцинальный реактивный артрит).
80% всех реактивных артритов вызваны хламидиями.
В организм ребенка возбудители этой инфекции попадают:
- контактно-бытовым;
- оральным путем (через грязные руки, пищу, предметы, шерсть уличных и домашних животных, птиц);
- воздушно-капельным путем при близком контакте с больными людьми.
Внутриутробное инфицирование

Достаточно часто отмечается внутриутробное инфицирование или заражение при прохождении через родовые пути инфицированной мамы.
Спровоцировать реактивный артрит суставов у детей может:
- стойкое ослабление иммунной системы;
- частые, рецидивирующие вирусные инфекции;
- интоксикации и отравления;
- функциональная нестабильность иммунологической реактивности организма ребенка (диатезы, дисметаболические нарушения);
- сочетание нескольких факторов.
Артриты коленного сустава после перенесенных респираторных и детских инфекций
Чаще всего развитие реактивного артрита у детей возникают:
- после рецидивирующего и/или тяжелого течения респираторных вирусных инфекций (гриппа, парагриппа, аденовирусной инфекции);
- на фоне детских инфекций (паротита, краснухи, кори);
- после внутриутробного инфицирования и активации цитомегаловирусной и герпетической инфекции, токсоплазмоза.
Инфицирование чаще всего происходит воздушно-капельным и контактно-бытовым путем.
Реактивный артрит после энтероколитов

Достаточно часто отмечается развитие реактивного энретоартрита. Это заболевание вызвано патогенными микроорганизмами кишечных болезней.
Они проникают в организм ребенка с поступающей пищей, воздушно-капельным и водным путем.
Признаки артрита коленного сустава проявляются в течение месяца после перенесенной бактериальной или вирусной кишечной инфекции.
Признаки заболевания
Главным симптомом заболевания — признаки воспаленного процесса в суставе или суставах, чаще в коленных, голеностопных и плечевых, реже поражаются грудинно-ключичные, пояснично-крестцовый суставы.

Процесс чаще носит односторонний характер, иногда одновременно поражается 1-2 крупных или средних суставов, реже воспаляется несколько суставных групп.
К признакам реактивного артрита у детей относятся:
- стойкая ноющая, простреливающая или тупая боль в суставе, которая усиливается в ночное время, а также при активных и пассивных движениях;
- отек, покраснение кожи в проекции сустава;
- увеличение в размерах;
- утренняя скованность сустава;
- болевой синдром усиливается при пальпации сустава и надавливании на сухожилия;
- боли в области пятки (таллалгия) при поражении коленного и голеностопного суставов.
К дополнительным симптомам относятся:
- признаки урогенитальной инфекции (боли и/или задержка мочеиспускания, выделения из влагалища или уретры);
- поражение пищеварительного тракта (понос, тошнота, рвота);
- симптомы респираторного вирусного заболевания или детских инфекций инфекции (кашель, насморк, недомогание);
- высыпания на коже;
- повышение температуры тела;
- поражение глаз (конъюнктивит, иридоциклит);
- афтозные или язвенные поражения слизистых;
- изменение волос и ногтей.
Наиболее характерным симптомокомплексом реактивного артрита, вызванного хламидийной инфекцией, является синдром Рейтера:
- Ассиметричный артрит крупных суставов;
- Конъюнктивит;
- Уретрит.
Виды реактивного артрита
Среди разновидностей данного заболевания выделяют несколько групп.
Их классификация основана на уточнении причины, вызвавшей патологический процесс:
- Урогенитальный реактивный артрит;
- Болезнь Рейтера;
- Постэнтероколический артрит
- Поствакцинальное воспаление коленного сустава.
В зависимости от длительности течения реактивного артрита выделяют:
- острый (не более 6 месяцев);
- хронический (повторное обострение воспалительного процесса наблюдается более, чем через 6 месяцев после дебюта заболевания).
Лечение реактивного артрита у детей

В большинстве случаев постинфекционное воспаление сустава возникает:
- при неправильном или несвоевременном лечении терапия заболевания, вызвавшего артрит;
- при отсутствии терапии, самолечении, особенно опасно это в случаях, если родители полностью пренебрегают правильным лечением инфекционных заболеваний у ребенка.
Терапия воспалительного процесса в коленном суставе направлена на устранении болевого синдрома и полная элиминация инфекционного агента из организма ребенка.
Дополнительно назначаются лекарственные препараты, уменьшающие аутоиммунные процессы в организме, провоцирующие дальнейшее поражение сустава.
Для устранения болевого синдрома применяются противовоспалительные препараты – НПВС и/или кортикостероиды (внутрисуставно или внутрь).
Внутрисуставное введение глюкокортикоидов назначается только при отсутствии возбудителей инфекции в оболочке или синовиальной жидкости.
Этиотропная терапия заключается в применении курса антибиотиков и/или противовирусных лекарственных средств, направлена на полное уничтожение источника инфекции (макролиды, аминогликозиды, для подростков – тетрациклины и фторхинолоны).
Антибиотики назначают в возрастных дозировках, длительностью не менее 14 дней.
Патогенетическое лечение направлено на повышение активности иммунной системы маленького пациента:
- витамины;
- иммуномодуляторы или иммуностимуляторы (ликопид, полиоксидоний, таквитин);
- растительные адаптогены.

При высокой активности аутоиммунного воспалительного процесса, подтвержденные лабораторно, назначаются иммуносупрессивные препараты (Д-пеницилламин, азатиоприн).
При симптомах интоксикации и кишечном синдроме назначаются энтеросорбенты и витаминно-минеральные комплексы.
Физиотерапевтическое лечение, парафиновые аппликации, грязевые ванны, ЛФК после устранения симптомов острого воспаления в суставе.
Прогноз для жизни и здоровья в большинстве случаев благоприятен, тяжелое рецидивирующее течение реактивного артрита наблюдается:
- при синдроме Рейтера в связи с трудностями полного излечения хламидийной инфекции;
- при наличии тяжелой сопутствующей патологии (ВИЧ-инфицирование, онкологические заболевания, первичные или вторичные иммунодефициты).
врач — педиатр Сазонова Ольга Ивановна
Острое респираторные вирусные инфекции часто проходят достаточно тяжело. После них появляются осложнения на другие органы. Происходит это через 2–3 недели, когда кажется, что пациент полностью восстановился.
Нередки случаи, что у ребенка болят ноги после ОРВИ. Локация этих ощущений может быть различна, также как причины дискомфорта. Чтобы понять, из-за чего это происходит, нужно изучить симптомы и причины заболевания.
Как связана боль в ногах с ОРВИ

Основной причиной возникновения болезненных ощущений в нижних конечностях у детей на фоне ОРВИ является полная интоксикация организма. Вирусная инфекция нарушает обмен веществ в мышцах и суставах. В них образуется избыток аммиака и молочной кислоты. Эти вещества раздражают нервные окончания, разрушают мышечные структуры на клеточном уровне, тормозят развитие двигательной активности. Из-за всего этого возникают болевые ощущения.
Интоксикация постепенно исчезает, со временем. Максимальная длительность 7–10 дней. Но при некоторых осложнениях (моно и полиартритах, миозитах и прочих) самостоятельно болевые ощущения не пройдут. В этих случаях требуется профессиональное лечение.
Симптомы
Часто случается, что во время заболевания или по пришествию его, ребенок жалуется на боли в ногах. Локализация может быть в любой части: голени, суставе, стопе. А также может болеть как одна нога, так и обе.
Дискомфорт может свидетельствовать о воспалительном процессе в мышцах или других, более серьезных заболеваниях. В некоторых случаях кроме жалоб на дискомфорт, становится больно опираться на ногу, ребенок начинает плохо ходить, хромать.
Болезненность в конечностях может быть симптомом нескольких заболеваний. К ней присоединяются:
- появление бурого окрашивания кожных покровов возле суставов;
- судороги в мышцах ног;
- отечность;
- повышение температуры.
Диагностика
Если по окончании заболевания прошло несколько дней, а болезненность не проходит, то следует обратиться к врачу.
Этим вопросом занимаются педиатр, невролог, ортопед и гематолог. Для полного составления картины назначают анализы мочи, крови, обследование с помощью ЭКГ, рентгена. Дополнительно проводят рентгенографию пораженных суставов, магниторезонансную томографию, компьютерную томографию.
Возможные осложнения
К осложнениям после ОРВИ относя болезни ног:
- миозит;
- моно и полиартриты (в том числе ревматоидный);
- бурсит;
- синовит.
Возникают они чаще в случае несвоевременно начатом лечении, перенесенном заболевании на ногах и т. д.

Данное заболевание возникает вследствие инфекционного поражения. Повреждение мышечных волокон происходит из-за развития бактериального фона, но в большинстве случаев причиной является попадание вируса. Причем поражены могут быть не только мышцы ног, но и рук, грудной клетки и прочие. Из-за воспалительных процессов ухудшается кровообращение, образуется отек и нарушается сократительная спастическая деятельность. Это приводит к сдавливанию мышечных волокон.
Различают хроническую и временную разновидность заболевания.
К болевым ощущениям присоединяются:
- повышение температуры;
- общая слабость;
- мышечный спазм в икрах;
- ограниченность в резких движениях;
- покраснение и изменение в окрашивании кожных покровов в месте поражения.
Лечение проводится только в соответствии с рекомендациями врача. Самостоятельно делать этого не следует, так как может привести к трагичным последствиям.
Цель комплексной терапии: погасить очаги воспалений, восстановить нарушенное кровоснабжение и нормальную сократительную активность мышц. Для этого применяют нестероидные противовоспалительные препараты. В тяжелых случаях используют гормональные препараты.
В дополнение, для улучшения кровообращения, снятия болевого симптома, используют разогревающие и обезболивающие мази, крема, растирания, массажи. Также часто назначают физиотерапевтические процедуры. Они благоприятно сказываются на восстановлении функциональных особенностей мышечных структур.
Артриты у детей – это группа ревматических заболеваний, различного рода происхождения, протекающие с воспалительными процессами, пагубно отражающимися на суставы.
Само респираторное заболевание не является первопричиной артрита. Но зачастую становится последствием осложнений. Данное заболевание относится к аутоиммунным, то есть повреждение клеток суставов происходит клетками собственного иммунитета человека.
Повышенная реакция может произойти и по следующим причинам:
- высокая способность к заражению и патогенность штамма гриппа, вызвавшего инфекцию;
- нарушение в работе иммунной системы;
- длительное и тяжелое течение гриппа (ОРВИ);
- проблемы с суставами, которые были еще до болезни.
Самостоятельно поставить диагноз артрита, даже зная симптомы невозможно, это делает только врач. Нужно знать симптомы, чтобы вовремя обратиться к специалистам:
- жалобы, что у ребенка на боли ног появляются через 2-2,5 недели, после перенесенного заболевания (гриппа, ОРЗ, ОРВИ);
- дискомфорт усиливается при активных движениях, в покое она утихает;
- кожа в пораженной области краснеет, обретает отечное состояние и наблюдается местное повышение температуры;
- высокая температура тела и общая вторичная интоксикация организма;
- накопление жидкости в суставе и как следствие увеличенная отечность и болевые ощущения.
При основных жалобах пациента ему назначается биохимический анализ крови на ревмопробы и маркеры воспалений.
Чаще всего у детей оказывается реактивный артрит. Его причинами являются интоксикация организма и чрезмерная активность иммунных клеток, работающих против не только вредоносных бактерий, но и распространяя свою деятельность на клетки собственного организма.
Лечение подобного заболевания проводится с помощью комплексной терапии, включающей противовирусные, противовоспалительные препараты. К медикаментозному лечению подключают физиотерапевтические процедуры, массаж, ЛФК, механотерапию. Также используют местные обезболивающие мази и крема, ношение поддерживающих устройств (корсетов). Полезна правильная двигательная активность: езда на велосипеде, плавание.
Лечение артрита у детей – довольно длительный процесс, занимающий от 3 до 12 месяцев.

Бурсит – это скопление жидкости в синовиальной сумке коленного сустава. Подобное скопление носит воспалительный характер. Возникает по многим причинам, но в данном случае – из-за попадания патогенной микрофлоры в синовиальный мешок из кровотока и начале инфекционного процесса.
Определяют бурсит следующие симптомы:
- повышенная температура;
- покраснение кожи возле пораженного участка;
- болевой синдром в колене при сгибании ноги;
- локальное повышение температуры.
Лечение бурсита главным образом основывается на снятии нагрузки и следование пассивного образа жизни. В некоторых случаях достаточно наложение эластичного бинта и обезболивания. В более тяжелых следует провести ряд физиотерапевтических процедур. Для облегчения состояния используют холодные компрессы.
Если бурсит приобрел хронический характер используют откачивание жидкости и промывание раствором антибиотика.
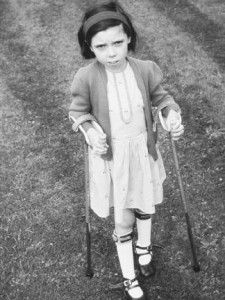
Синовит – заболевание воспалительного характера, поражающее синовиальную оболочку сустава. Локализуется в тазобедренном, коленном или голеностопном суставах. При своевременном и адекватном лечении негативные последствия данного заболевания у ребенка наблюдаться не будут. Но при отсутствии такового воспаленные суставы начинают разрушаться. Поэтому при выявлении первых симптомов заболевания следует срочно обратиться к ортопеду.
Для лечения заболевания прописывают постельный режим, чтобы воспаленный сустав мог полностью восстановиться. Для ускорения этого процесса используют ортез. Для передвижений рекомендуют использовать костыли. Также используют медикаментозную и физиотерапевтическую терапию. Для облегчения состояния применяют лечебные пункции. После выздоровления начинается восстановительный процесс и назначаются массаж и ЛФК.
Обязательно весь период поддерживать правильное питание, исключив фастфуды, сладости, острую, копченную, жирную пищу. Еда должна быть свежеприготовленной, рацион обогащен овощами и фруктами.
Лечение и профилактика
Если у ребенка болят ноги, а анализы не выявили тяжелых заболеваний, то педиатр пропишет лечение с помощью обезболивающих, противовоспалительных и жаропонижающих препаратов. Последний применяется в случае необходимости, то есть при повышении температуры (даже местной).
В дополнение используют массаж, физиотерапевтические процедуры. Чтобы очистить мышцы ног и суставы от скопившихся в них токсинов употребляют как можно больше воды, в том числе морсы, соки. В меню кроме вредностей устраняют красное мясо, заменяя его на рыбу. Очень полезны яблоки, смородина, так как они богаты пектином, восстанавливающим функции мышц и суставов.
Если ребенок жалуется, что у него болят икроножные мышцы, то консультация с педиатром и ряд обследований помогут выяснить, что у него – интоксикация организма или одно из более серьезных заболеваний, описанных выше.
Насторожить родителей должны такие симптомы:
- рвота, лихорадка;
- отек в икрах;
- хромота из-за боли в ногах, продолжающаяся длительное время;
- затруднённое дыхание, отдышка.
Для профилактики проблем и осложнений на ноги после ОРВИ следует правильно подбирать рацион питания. В него должно быть включено достаточное количество витамина С, который повышает иммунитет. Он встречается в цитрусовых, квашеной капусте, клюкве. Длительные прогулки на свежем воздухе, сон не менее 9–10 часов в день – это еще одно условие для профилактических мер.
Если начинается сезон эпидемии гриппа нужно научить ребенка придерживаться правил личной гигиены: после посещения общественных мест мыть руки, промывать нос морской водой или физраствором, как можно меньше прикасаться к своему лицу. В квартире устраивать проветривания, поддерживать температурный режим и уровень влажности.
Читайте также:


