Ортезы при переломе таранной кости
Перелом таранной кости относят к редким видам травмы, так как она надежно защищена благодаря своему расположению между берцовой, малоберцовой и пяточной костями, не соединена с мышечными тканями. Повреждение приводит к ограничению подвижности стопы и временной потере работоспособности.

Характерные симптомы травмы
При патологии развивается такая клиническая картина:
- На участках голеностопного сустава и внутренней лодыжки отекает кожа.
- Проявляется гематома.
- Стопа подвернута внутрь, пятка приподнята.
- Человек жалуется на болезненность в направлении суставной щели. Наиболее сильно выражен признак при травмировании заднего отростка. Если повреждению подверглось тело кости, страдает область ахиллова сухожилия.
- Перелом со смещением отломков приводит к выраженной деформации ступни.
- Становятся невозможными активные движения стопы, даже при пассивных возникает острая боль.
На проблему указывает и патогномоничный признак: болезненность проявляется при сгибании большого пальца, так как на сухожилии его сгибателя и подвешена таранная кость.
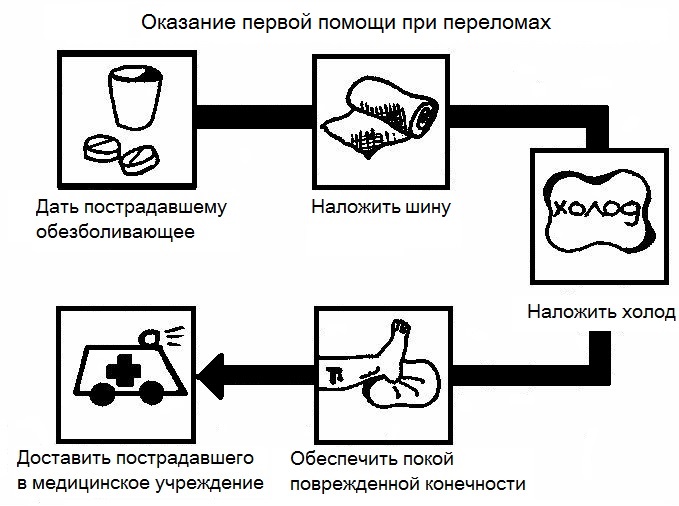
Первая помощь
При первом подозрении на травму необходимо вызвать неотложку. До приезда врача желательно облегчить состояние пострадавшего:
- Снять с травмированной конечности обувь.
- Не допускать нагрузки на ногу.
- Дать человеку обезболивающее.
- При наличии раны обработать поверхность антисептическим раствором.
- Разрешено приложить на 10–15 минут к пораженному участку холод, например, лед или смоченную в воде ткань. Это поможет снять отечность.
Медики, приехавшие по вызову, фиксируют конечность и доставляют пациента в стационарное отделение.
Лечебные мероприятия
Для терапии перелома применяют следующие методы:
- консервативный;
- хирургический.
При закрытой травме без смещения рекомендуется прибегать к традиционной медицине. Если присутствуют осложнения, открытая рана, выполняют операцию.
Схема терапии:
- При простом переломе накладывают гипс. Повязка охватывает участок от пальцев ступни до 1/3 голени.
- Фиксация длится 3 недели. По окончании срока проводят диагностику и при положительных результатах разрешают пациенту наступать на ногу. Привычная нагрузка возможна через 3 месяца.
При наличии смещения прибегают к иной программе:
- Вытягивают и резко сгибают ступню. Если отломки встали на место, закрепляют их положение.
- Повязку удаляют через 1 неделю, накладывают ортез.
- При необходимости жесткой фиксации пациент ходит с гипсом до полугода.
Когда выявляются множественные осколки, показана операция.
Чаще прибегают к одному из 3 способов:
- Остеосинтез. В процессе фиксируют осколки, используя спицы Киршнера, стягивающие винты или мини-пластины. Накладывают на участок стержневой аппарат, который удерживает конструкцию в необходимом положении до полного срастания.
- Открытое репозиционирование. Отломки совмещают вручную, выполняя крупный надрез, применяя пластины и винты.
- Артродез. В этом случае обломки измельчают и удаляют. Совмещают соседние кости. Минус процедуры заключается в том, что голеностопный сустав теряет подвижность.

После хирургии проводят антибактериальную терапию, назначают препараты, купирующие боль. Спустя 6 недель выполняют МРТ для оценки состояния травмированной части.
Реабилитация и восстановление
Необходимо учесть, что для полного сращивания таранной кости требуется не меньше 3–4 месяцев. Прибегают к таким процедурам:

- В первые 7 дней нога должна оставаться неподвижной, так как любая нагрузка провоцирует смещение отломков и неправильное срастание. Пострадавший может передвигаться, но только с использованием костылей.
- Как только гипсовую повязку снимут, нужно разработать ногу и восстановить работоспособность мышечных тканей. С этой целью выполняют ЛФК. Лечебная гимнастика практикуется ежедневно с постепенным увеличением нагрузки.
- Применяют массаж, с помощью которого убирают отечность, застой венозной крови, улучшают микроциркуляцию в зоне повреждения. Для усиления эффекта проводят процедуры с использованием эфирных масел.
- Обогащают рацион овощами и фруктами, белковыми компонентами. Особый упор делают на продукты, содержащие кальций. Этот минерал необходим для сращивания, кость заживает быстрее. При дефиците в организме данного компонента врачи рекомендуют БАД или фармакологический препарат.
- Для устранения отечности и боли назначают нестероидные противовоспалительные средства. Популярны специальные гели на их основе, оказывающие местное действие. Достаточно несколько раз в сутки смазывать чистую кожу.
- Проводят лечение ультразвуком, магнитотерапией, электрофорезом.
- Когда человек начинает ходить после травмы, желательно использовать ортез для облегчения нагрузки.
Программа реабилитации и ее сроки носят индивидуальный характер, зависит от возраста и тяжести перелома. Например, у пожилого человека восстановление займет больше времени. Но любому пациенту необходимо оберегать ступню от больших нагрузок до полного восстановления работоспособности сустава.
Возможные осложнения
Травмирование таранной кости может спровоцировать такие последствия:

- Повреждение сосудов, сдавливание осколками либо отекшими тканями. Развивается нарушение кровообращения.
- Неправильное срастание. В этом случае человек испытывает проблемы с ходьбой, так как происходит деформация ступни.
- Обездвиживание голеностопа. Часто провоцируется неправильным сращиванием.
- Повреждение нервных волокон. Оно становится одной из причин неподвижности либо ограниченности движений.
- Остеомиелит. Гнойно-некротический процесс. Через 2–3 месяца после травмы при отсутствии терапии возникает асептический некроз.
Данных проблем легко избежать, если при подозрении на перелом немедленно обратиться к травматологу.
В период лечения необходимо строго соблюдать все предписания врача. В противном случае не исключена неподвижность сустава. По статистике, около 30% пациентов после травмы вынуждены оформлять инвалидность.
Переломы и вывихи таранной кости случаются нечасто. Они обычно происходят в результате мощного воздействия, например ДТП, падения с высоты или сильного удара в область голеностопного сустава.
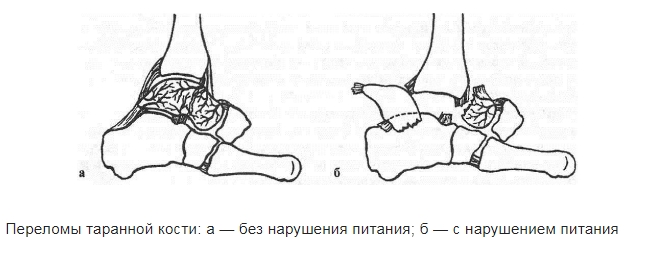
Таранная кость — это мощная опорная структура, которая несет на себе колоссальную нагрузку веса всего организма. Давление на нее больше, чем на любую другую кость скелета.
В таранной кости различают тело и головку. Головка — самая передняя часть таранной кости — отделена от тела шейкой. Тело таранной кости практически полностью покрыто суставным гиалиновым хрящом.
Таранную кость снабжают кровью несколько сосудов, входящих в нее в области шейки. При переломах эти сосуды повреждаются. Без достаточного питания таранная кость начинает разрушаться. Разрушение кости вследствие нарушения кровообращения в ней называется асептическим некрозом. Асептический некроз и последующее нарушение функции голеностопного сустава — частый исход неправильного лечения травм таранной кости.
Наиболее распространены переломы шейки, головки, тела таранной кости, повреждения хряща суставной площадки. Переломы в основном оскольчатые и со смещением. Обычно переломы сочетаются с повреждениями связок вокруг голеностопного сустава и заднего отдела стопы. Переломы таранной кости часто вызывают разрыв кожи. Такие переломы считаются открытыми и требуют незамедлительного хирургического лечения.
Пациенты часто оказываются жертвами падения с высоты, авто- и мотоаварий. Также причиной переломов могут быть выворачивающее воздействие на таранную кость при падении со сноуборда или травмы во время занятий экстремальными видами спорта.
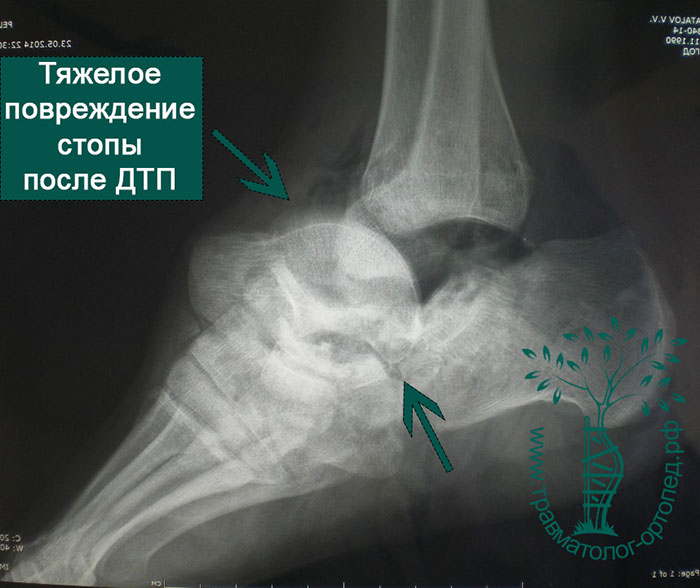
Голеностопный сустав и стопа болезненны и отечны. Если отломки таранной кости сместились, то можно заметить деформацию контуров стопы. При вывихах и подвывихах таранной кости кожа из-за деформации может натянуться, отслоиться от кости, инфицироваться и погибнуть. Чтобы избежать подобных осложнений, необходимо как можно быстрее диагностировать и устранить смещение таранной кости.
Переломы таранной кости, даже со смещением, достаточно сложны для диагностики и требуют значительного опыта у врача. Как правило, многие переломы таранной кости не всегда удается рассмотреть на первичных рентгенограммах. Компьютерная томография дает гораздо больше информации. КТ незаменима при планировании операции. По нашему мнению, КТ с 3D-моделированием должна выполняться всем пациентам без исключеня перед хирургическим вмешательством.
Также с помощью КТ и МРТ возможно выявить не видное на обычных рентгенограммах повреждение хряща таранной кости.
Тактика лечения таких переломов консервативная. Пациенту накладывается сапожок из обычного или пластикового гипса в особом положении стопы. Пластиковый гипс (полимерная повязка) в этом смысле более предпочтителен в гигиеническом плане (в нём можно мыться в ванне или принимать душ). Также полимерная повязка имеет значительно меньший вес, в отличие от классического гипса. По этой причине полимерная повязка позволяет облегчить процесс лечения у полных или ослабленных пациентов.
Нагрузка на ногу запрещается в течение 4–6 недель. Далее разрешается небольшая частичная небольшая нагрузка на стопу. Через 10–12 недель повязку снимают и доводят функцию нижней конечности до нормальных показателей.
Переломы таранной кости обычно со смещением или оскольчатые, с вовлечением голеностопного или подтаранного сустава. Иногда отломки смещены полностью.
Переломы со смещением с наличием подвывиха в смежных суставах должны быть оперированы. Во время операции производится открытая репозиция перелома и фиксация винтами.
При некоторых переломах операция на таранной кости может выполняться по малоинвазивной технологии. Для малоинвазивных операций не требуется широких разрезов кожи.
С помощью специальных инструментов и приспособлений производится закрытая репозиция перелома таранной кости. Затем производится рентгенологический контроль непосредственно в операционной и при удовлетворительном стоянии отломков выполняется фиксация спицами или стягивающими винтами через проколы кожи.
В послеоперационный период стопа переводится в возвышенное положение до спадения отека. Рекомендуется ношение ортезной повязки.
Для таранной кости характерны остеохондральные повреждения. Остеохондральными называются повреждения, при которых травмируются суставной хрящ и небольшой участок подлежащей кости. Обычно причиной остеохондральных повреждений является подвывих стопы, например при растяжении связок голеностопного сустава. Если фрагмент суставного хряща небольшой, его можно удалить артроскопическим путем. Во время артроскопического вмешательства травмированный участок таранной кости обрабатывается особым образом. Производятся перфорация кости, обработка плазмой (это требуется для стимуляции восстановления хрящевой ткани).
При переломах таранной кости нередко повреждаются мягкие ткани и кожа. Раны при открытых переломах порой бывают больших размеров. Существует риск инфицирования таких ран и кости.
Лечение такого повреждения должно быть начато незамедлительно, в экстренном порядке. Под наркозом производится хирургическая обработка раны с удалением всех нежизнеспособных тканей. В нашей клинике раны лечат новым инновационным методом отрицательного давления. После обработки к ране присоединяется специальный небольшой аппарат. С помощью данного аппарата и набора особых повязок в ране создается вакуум. Прибор постоянно эвакуирует из раны патологическое отделяемое, препятствуя ее инфицированию и нагноению. Само по себе отрицательное давление стимулирует и ускоряет заживление раны. После того как рана зажила, выполняется окончательная операция по фиксации перелома винтами.
При неправильно выполненной операции, если репозиция произведена неточно, перелом таранной кости может срастись со смещением. Неправильно сросшийся перелом таранной кости может привести к деформации суставной поверхности, ограничению движений и болевым ощущениям при опоре.
Кроме того, при нарушении техники хирургического вмешательства, а также повреждении сосудов, питающих таранную кость, может развиться асептический некроз таранной кости. Частота развития некроза зависит также от тяжести самой травмы и может варьироваться от 10 до 40%. При асептическом некрозе костная плотность тела таранной кости уменьшается. Форма таранной кости при остеонекрозе изменяется, что может повлиять на функцию всей стопы. Таранная кость уплощается (сплющивается). Иногда таранная кость при некрозе может распадаться на фрагменты.
Причиной боли и тугоподвижности после перелома таранной кости может стать и артроз подтаранного или голеностопного сустава. Он связан с повреждением суставов как непосредственно в момент травмы, так и в результате деформации при неправильном сращении таранной кости.
Обычно с болевым синдромом при артрозе можно справиться путем назначения обезболивающих препаратов. В некоторых случаях боль не позволяет вернуться к прежней нагрузке, поэтому показан артродез пораженного сустава. Артродез — это искусственное замыкание сустава, позволяющее уменьшить симптоматику при артрозе.
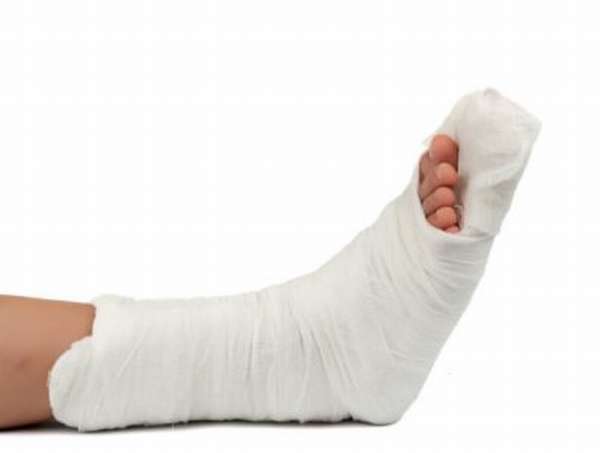
При переломах таранной кости часто возникают осложнения. Это одна из наиболее редко встречающихся травм стопы. Таранная кость – самая крупная из всех, которые входят в состав стопы, поэтому при ее повреждении часто наступает инвалидность. По статистике, около 6% травм нижних конечностей приходится именно на таранную кость. Такие травмы характеризуются сильной отечностью мягких тканей.
Анатомия
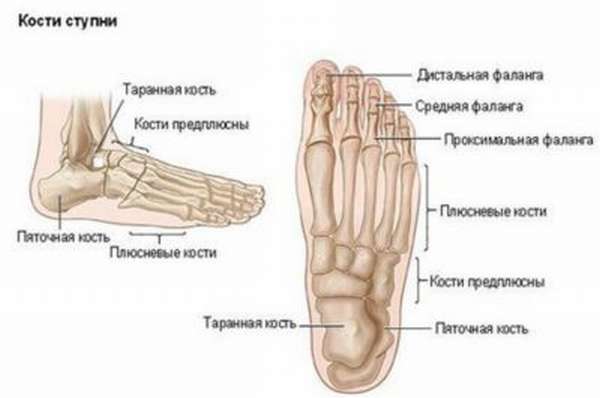
Таранная кость состоит из головки, блока и заднего отростка, или заднего края таранной кости. На нее постоянно приходится большая нагрузка, с ее помощью выполняется распределение нагрузки на кости плюсны. Поэтому повредить ее достаточно легко – резкое увеличение нагрузки может вызвать какие-либо повреждения костной целостности. Наиболее часто повреждается шейка таранной кости, реже – задний край.
У таранной кости низкая интенсивность притока крови, из-за этого восстановление осколков происходит за длительный период. Простые переломы без смещений могут приводить к некрозам тканей.
Большая половина таранной кости покрыта хрящевой тканью. По причине такого строения травмы вызывают ограниченность двигательной активности сустава и снижают подвижность ноги в целом. Правильное и своевременное лечение при таких повреждениях не всегда спасает от инвалидности.
Признаки перелома
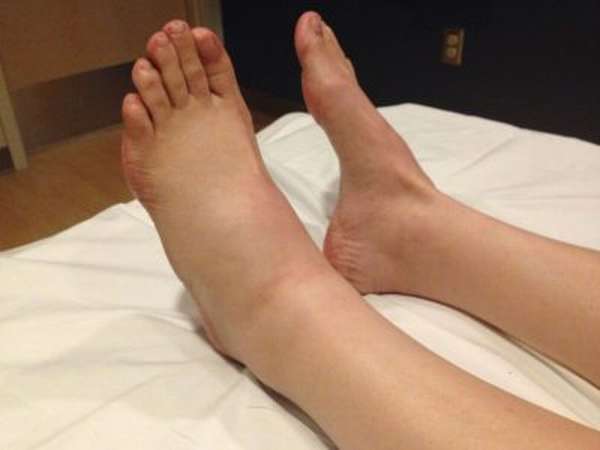
При переломе таранной кости появляется характерная симптоматика. Главный признак, который указывает на повреждение в этом месте стопы – это сильный отек мягких тканей в верхней части стопы. Сама стопа в несколько раз увеличивается в размерах. Отечность сопровождается сильной болью в голеностопном суставе. В зависимости от того, какая часть таранной кости получила повреждение, боль может быть локализована в передней или задней части стопы. Если попытаться пошевелить большим пальцем, боль усиливается.
Травмирование таранной кости приводит к функциональным нарушениям двигательной активности стопы.
Малейшая попытка опереться на ногу сопровождается ярко выраженным болезненным симптомом в голеностопе, по этой причине двигательная активность ограничена. Из-за отека стопа деформируется, такие признаки также могут указывать на переломы таранной кости со смещением. Главной ошибкой пострадавших считается то, что перелом воспринимается за сильный ушиб, и правильное лечение не начинается вовремя. В таких случаях переломы постепенно становятся застарелыми, что чревато длительным периодом реабилитации и возрастанием риска получения инвалидности.
Краевой перелом таранной кости считается наиболее простым в лечении. Часто при таких повреждениях терапия проходит без операции. Самым опасным считается среди подобных травм компрессионный перелом таранной кости. Мягкие ткани тела таранная кость при дроблении может разорвать, при этом возрастает риск появления осложнений. Если травма серьезная, осколки повреждают кожный покров и выходят наружу, образуя открытые раны.
Диагностика
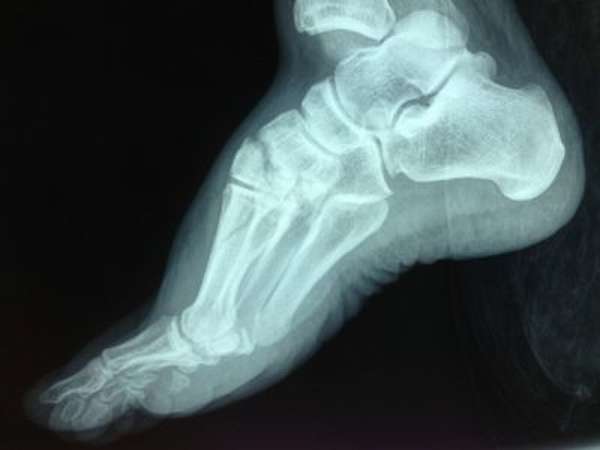
Переломы таранной кости требуют специальных диагностических мероприятий, в которые входят инструментальные методики исследований и сдача анализов. Изначально врач проводит визуальный осмотр травмированного места и пальпацию. Пальпация вызывает усиление болезненных симптомов. В обязательном порядке пострадавшего направляют на рентгенографию. Рентгеновский снимок делается в двух проекциях. При необходимости дополнительно проводится магнитно-резонансная томография и компьютерная томография. Данные методы позволяют с достаточной точностью установить тяжесть и локализацию повреждения кости. После постановки диагноза назначается необходимое лечение.
Лечение
Лечение перелома таранной кости стопы и все последующие методы терапии должен назначать исключительно врач после проведения диагностических процедур. Первая помощь при получении травмы включает в себя снятие с поврежденной нижней конечности обуви и носка. Для этого пострадавшего нужно усадить так, чтобы нагрузка на голеностоп была минимальной. К месту травмы прикладывают лед или холодный компресс, чтобы снизить отечность. При сильной болезненности можно дать травмированному человеку обезболивающее лекарство. При этом следует обязательно вызвать скорую помощь или самостоятельно транспортировать больного в больницу как можно быстрее.
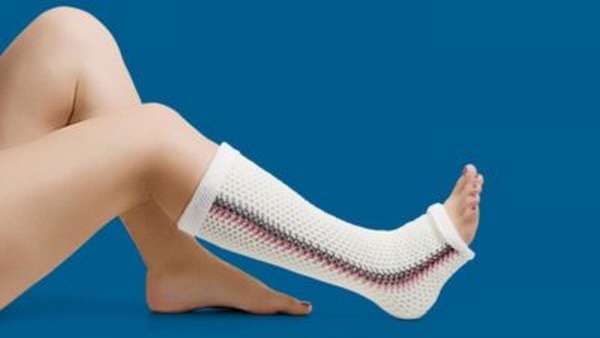
Врач, ориентируясь на тяжесть травмы, назначает консервативное или хирургическое лечение. Если полученную травму можно излечить консервативным методом, стопу обездвиживают при помощи гипсовой повязки. Гипс накладывается сразу же после постановки диагноза, и его не снимают до полного восстановления целостности кости. При легкой степени тяжести гипсовая повязка носится от двух до шести месяцев. На протяжении всего времени лечения категорически запрещено давать какие-либо физические нагрузки на ногу. На поврежденную стопу нельзя ступать, поэтому пациент пользуется костылями. При накладывании гипсового сапожка вставляют специальный механический супинатор для сохранения правильной формы стопы.
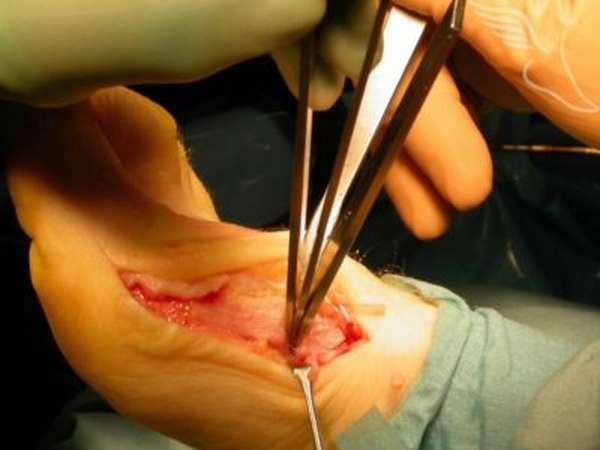
При смещении или дроблении таранной кости для восстановления правильного положения отломков применяется хирургическое вмешательство. В наше время уже существуют специальные конструкции, которые применяются для удержания отломков в правильном положении. Такой метод восстановления кости называется компрессионно-дистракционный остеосинтез. Если сломана шейка таранной кости, репозиция отломков производится вручную под местной анестезией. Далее на поврежденную ногу накладывают гипс, который снимают не ранее, чем через четыре месяца.
В случаях, когда диагностируют некроз костных тканей или полное разрушение кости, для лечения применяют артродез – искусственное соединение двух частей кости, которые образуют сустав. В особо тяжелых случаях таранную кость приходится удалять полностью. После выполнения любого вида хирургического вмешательства на поврежденную стопу обязательно накладывают иммобилизующую повязку.
Осложнения при переломе
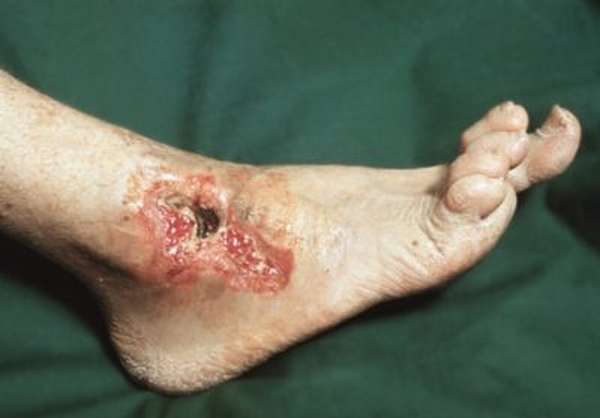
При переломе таранной кости существует высокий риск развития некроза таранной кости. Омертвение костных фрагментов происходит по причине длительного срастания, что, в свою очередь, является причиной скудного кровоснабжения в этом месте нижней конечности. Омертвение возникает чаще тогда, когда при переломе происходит травматизация мягких тканей или кожных покровов, и в открытую рану проникает инфекция. Данные осложнения сопровождаются выраженной отечностью стопы и сильной болью. Для предотвращения последствий операции и некроза во время лечения и реабилитационного периода рекомендуется использовать ортопедическую обувь.
Другим серьезным осложнением может быть нарушение функционирования сустава голеностопа. Если это состояние обнаружено своевременно, возрастает шанс полностью восстановить утраченные функции. Неблагоприятным фактором, провоцирующим различные осложнения, считается повреждение целостности сосудов, нервных окончаний и связок. Остеомиелит – одно из негативных последствий перелома таранной кости.
Восстановление
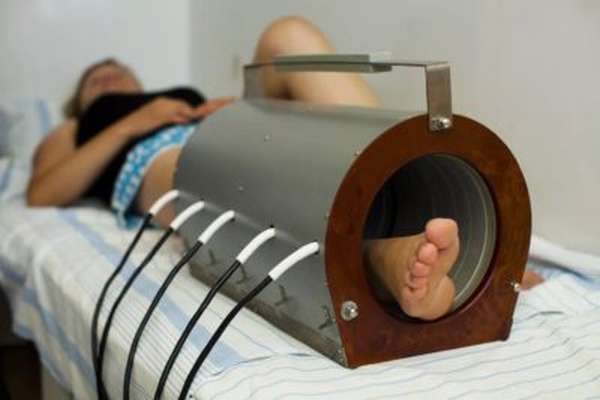
Реабилитация после перелома таранной кости подразумевает прохождение физиотерапевтических процедур. При переломе заднего отростка без смещения гипс носится около двух месяцев. Если произошло смещение или дробление кости, восстановление проходит более длительный период. Главные правила, которые нужно соблюдать при прохождении реабилитации, следующие: первые 5-7 дней рекомендуется поврежденную нижнюю конечность обеспечить покоем. Физическая нагрузка может способствовать вторичному нарушению целостности кости.
Когда гипс снимают, следует обязательно пройти терапевтический курс лечебной физкультуры, чтобы укрепить мышечный тонус и восстановить эластичность связок. Для снижения отечности и профилактики кровеносного застоя выполняется массаж ступни со специальными маслами. Немаловажную роль в выздоровлении играет ежедневный рацион. Он должен быть богат на все микро- и макроэлементы и полезные вещества, необходимые для полноценного функционирования здорового организма. Пища должна состоять из фруктов, овощей и в обязательном порядке содержать белок.
Чтобы уменьшить отек и снять болезненные симптомы, врач может назначить применение нестероидных препаратов, которые оказывают в том числе противовоспалительное воздействие. Также при необходимости могут быть назначены такие процедуры, как электрофорез, магнитотерапия или ультразвук.
Перелом костей стопы встречается нередко. Чаще всего – это перелом таранной кости, которая является связующим звеном между костями голени и стопы. Любые переломы должны быть своевременно и правильно диагностированы и пролечены, иначе неправильно сросшиеся кости могут сделать человека инвалидом на всю оставшуюся жизнь.
Немного анатомии
Основу стопы составляют небольшие и совсем мелкие кости, соединенные между собой сухожилиям и связками. Такое большое количество костей дает стопе возможность пружинить при ходьбе, то есть придает ей амортизирующие способности, а связочный аппарат прочно удерживает образованные костями суставы, не позволяя им выходить за пределы возможных движений. Все кости стопы условно делятся на кости предплюсны, плюсны и пальцев.
Задняя часть стопы называется предплюсной. Она состоит из таранной, пяточной, ладьевидной, кубовидной и трех клиновидных костей. Средняя часть стопы - плюсна образована пятью короткими трубчатыми костями, передняя – пальцы, каждый из которых состоят их трех косточек – фаланг, на первом пальце стопы - две фаланги. Стопа имеет пять продольных сводов, соответствующих пяти плюсневым костям, которые связаны между собой в виде поперечного свода.
Таранная кость – эти нижняя часть голеностопного сустава, который образуется также большеберцовой и малоберцовой костями, лодыжки которых охватывают таранную кость с боков как вилка. Снизу таранная кость соединяется с пяточной костью, спереди - с ладьевидной. Таранная кость относительно большая кость сложной формы, условно разделенная на несколько частей. Передняя часть таранной кости называется головкой, средняя – телом или блоком, а соединяющая их часть - шейкой. Сзади таранной кости расположен; задний отросток с внутренним и наружным бугорками, между которым проходит сухожилие мышцы - длинного сгибателя большого пальца стопы.
Виды и причины переломов таранной кости
Переломы таранной кости делятся на переломы шейки, тела и заднего отростка. Механизм перелома обычно непрямой. Чаще всего это происходит при падении с высоты на ноги, при резком торможении машины, если при этом ноги упираются в ее стенку или в рычаги управления и так далее. При этом может произойти компрессионный перелом, то есть сдавливание кости между окружающими ее другими костями (большеберцовой и пяточной).
Перелом шейки таранной кости происходит при резком тыльном сгибании стопы, когда нижний край большеберцовой кости, упираясь в шейку, раскалывает таранную кость на два отломка. Этот перелом может быть без смещения отломков кости или с тыльным смещением головки кости и вывихом ее тела кзади. Перелом заднего отростка таранной кости происходит при резком подошвенном сгибании стопы.
Признаки перелома таранной кости и его диагностика
При переломе таранной кости голеностопный сустав увеличивается в объеме, активные движения в нем резко ограничиваются или становятся совсем невозможными из-за резкой боли. Возможно также изменение формы верхней части стопы и голеностопного сустава. Характер деформации зависит от места перелома и степени смещения отломков кости. При осторожном прощупывании голеностопного сустава можно предположительно выявить место перелома – это наиболее болезненная часть голеностопного сустава. Боль усиливается при поколачивании по пятке.
Переломы таранной кости наиболее полно диагностируются по рентгенограммам стопы в прямой и боковой проекциях и рентгенограмме голеностопного сустава в переднезадней проекции.
Лечение переломов таранной кости
Лечение переломов таранной кости без смещения состоит из наложения гипсовой повязки до колена с моделированием сводов стопы. Гипс накладывается на 3–4 недели при переломах заднего отростка, и от 6 недель до 3–4 месяцев при переломе шейки или тела таранной кости. После снятия гипсовой повязки назначают длительную (до 4–5 месяцев) разгрузку конечности в виде ходьбы на костылях. Назначают также теплые ванны, лечебную гимнастику, массаж, ношение ортопедических стелек.
При переломах таранной кости со смещением отломков под местным обезболиванием или под наркозом производят закрытую ручную репозицию, то есть совмещение отломков кости. При невозможности проведения закрытой репозиции осуществляют открытое вправление (то есть, производится операция с нарушением кожных покровов) с последующим соединением отломков (остеосинтезом) винтом или спицами.
При переломах с вывихом тела таранной кости кзади или при компрессионных переломах часто развивается асептический некроз (омертвение костной ткани без наличия инфекции) тела таранной кости, а в последующем – артроз (вместо разрушенной кости разрастается соединительная ткань и нарушает функцию сустава) голеностопного и подтаранного суставов со стойкими болями.
При подозрении на перелом стопы нужно немедленно обратиться к врачу – в данном случае лучше перестраховаться, чем не пролечить перелом вовремя.
Таранная кость самая крупная в стопе. Ее переломы встречаются весьма редко. На данный вид повреждения приходится только 6% случаев. Из-за крупного размера кости любой ее перелом представляет собой тяжелую травму, нередко становящуюся причиной инвалидности у человека.
Что такое перелом таранной кости
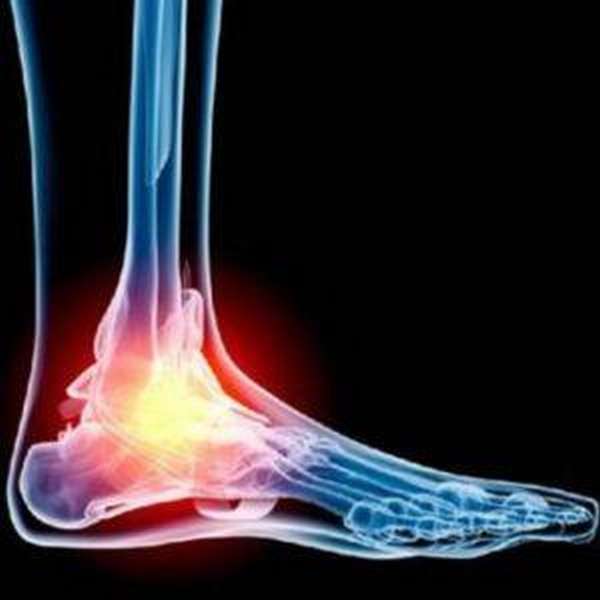
Под переломом таранной кости (фото вы можете увидеть в статье) понимается один из серьезных видов повреждений, возникающих чаще из-за избыточной нагрузки во время занятий спортом, при авариях, прыжках с высоты и падениях различных тяжестей на стопу.
Для кости характерно сложное строение. Она формирует нижний отдел голеностопного сустава. В нижней части происходит ее соединение с пяточной костью, а спереди она связывается с ладьевидной.
Поскольку для кости характерна сложная структура, то повреждение может возникнуть в различных частях. Ее элементами являются:
- головка, соединяющаяся с ладьевидной костью,
- шейка,
- средний отдел (блок), связывающийся с латеральной и медиальной лодыжками,
- задний отросток.
Большая часть кости покрывается суставным хрящом. Особенность ее строения такова, что она плохо снабжается кровью. По этой причине любое повреждение характеризуется длительной реабилитацией, плохим снабжением кислородом, из-за чего нередко возникает осложнение в виде отмирания клеток.
Как применять препарат Дона для суставов?
Узнайте, как вправить тазобедренный сустав.
Как выглядит перелом?
Характер повреждения кости позволяет выявить рентген, который проводится во всех случаях подобных травм. В зависимости от конкретного пострадавшего элемента нарушение целостности кости выглядит следующим образом:
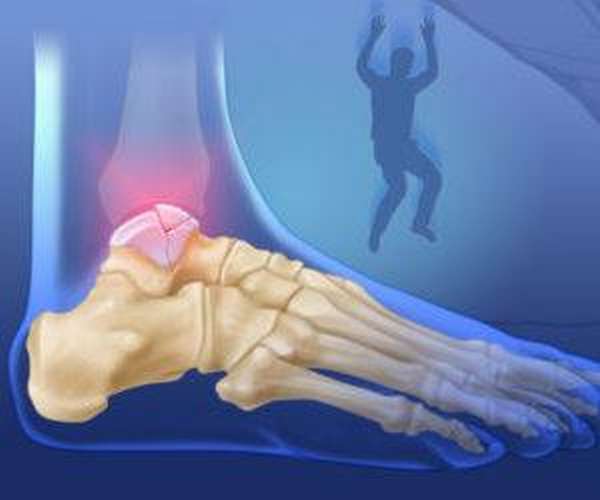
При сильном тыльном изгибе стопы происходит перелом костной шейки. Дополнительно проявляется повреждением не только голени, но даже бедра.
Возможны два варианта повреждения:
- При тыльном сгибании и нагрузке шейка вонзается в большеберцовую кость. Круговое движение становится причиной вывиха и смещения костного тела. Дополнительно может возникать повреждение медиальной лодыжки.
- Круговое движение стопы становится следствием усиленного сгибания ее подошвы.
Справка. Возможен также оскольчатый слом кости. При нем она дробится на несколько фрагментов в результате падения человека с высоты и неудачного приземления на пятки.
Виды повреждений
В зависимости от анатомического строения используется следующая классификация переломов таранной кости:
- повреждение головки,
- нарушение целостности шейки,
- повреждение средней части (костного блока),
- компрессионный перелом в виде раздробления кости на множественные осколки,
- краевое повреждение,
- перелом заднего отростка.
С учетом наличия или отсутствия нарушения целостности кожи при сломе выделяют два его вида:
- закрытый (без повреждения тканей),
- открытый (с нарушением целостности кожных покровов).
В зависимости от тяжести выделяют:
- повреждения со смещением в виде подвывиха подтаранного сустава,
- травма без смещения,
- перелом с вывихом костного тела в области голеностопа,
- травмирование с вывихом в области ладьевидно-таранного сустава.
Как лечится чрезвертельный перелом бедра?
Симптоматика
Поскольку кость располагается в центральной части стопы, то симптомы нарушения ее целостности схожи с симптоматикой повреждений других костных образований. Характерны следующие симптомы перелома таранной кости стопы:
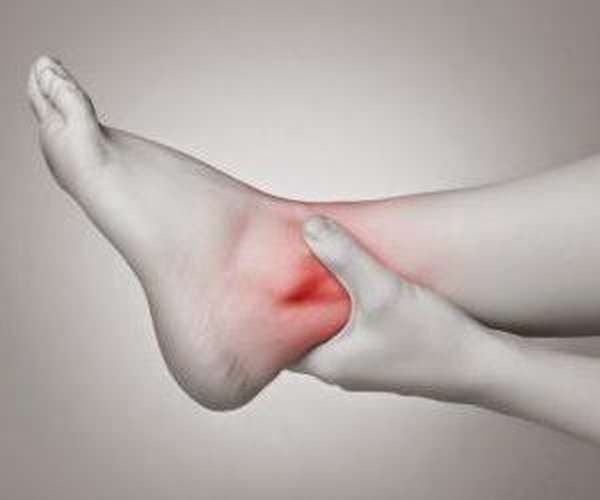
сильный отек, охватывающий заднюю поверхность стопы,
Симптомы во многом зависят от локализации перелома:
- при краевом повреждении они неявны и не отличаются сильным болевым синдромом, что часто ошибочно принимается за простой ушиб,
- при травмировании шейки заметна сильная деформация голеностопа,
- при переломе заднего отростка характерна сильная боль в ахилловом сухожилии, обостряющаяся в момент прощупывания.
Внимание! Точный диагноз о наличии слома или простого ушиба может поставить только врач после проведения необходимого рентгенологического обследования. При наличии указанной симптоматики необходимо незамедлительно обратиться в медицинское учреждение.
Лечение перелома
Во всех случаях требуется оперативное лечение переломов таранной кости, поскольку при несвоевременном оказании помощи вероятно возникновение серьезных осложнений. Само лечение зависит от характера повреждения. Сращивание подразумевает три основные методики:
- иммобилизация,
- репозиция закрытого типа,
- репозиция в открытой форме (остеосинтез).

Лечение перелома заднего отростка таранной кости чаще всего проводится в форме иммобилизации. Она подразумевает наложение на поврежденный участок повязки из гипса или полимерного материала.
Процедура проводится в случае простого повреждения при отсутствии осложнений. На дне повязки фиксируется супинатор из металла. Благодаря ей стопа находится в неподвижном положении.
При иммобилизирующей повязке больной должен держать поврежденную ногу в возвышенном положении. Так ему удастся избежать возникновения нежелательных отеков. Для уменьшения сопутствующего повреждению болевого синдрома рекомендуется прием обезболивающих препаратов.
Лечение перелома таранной кости со смещением подразумевает применение закрытой репозиции. Она предваряет наложение больному повязки и включает следующий порядок действий:
- введение анестезии,
- укладывание человека на живот и сгибание его ноги в колене,
- проведение вытяжения за пятку и одномоментное сгибание стопы,
- сопоставление костных отломков,
- наложение иммобилизирующего сапога.
Больной носит повязку на протяжении 7 недель, после чего ему заменяют ее на новую, но с которой он сможет сгибать стопу на 900.
Как лечить перелом коленной чашечки?
Узнайте, как оказать первую помощь при различных переломах.
Открытая репозиция или остеосинтез проводится в тяжелых случаях:
- неконсолидированный перелом таранной кости, при котором ее срастание значительно затруднено,
- наличие невправимых вывихов,
- травма с риском некроза,
- присутствие смещения свыше 1 см,
- наличие закрытого перелома с нарушением целостности мягких тканей,
- перелом открытого типа.
Остеосинтез может проводиться в форме:

сопоставления отломков при помощи винтов или пластин,
Сроки иммобилизации при переломе таранной кости разнятся в зависимости от его характера и выбранного метода лечения.
При простых повреждениях она составляет 1,5 месяца, после проведения закрытой репозиции —, 4 месяца, после остеосинтеза —, неделю. Обездвиживание не применяется только при одной из форм остеосинтеза, когда больному вводят спицы Киршнера и накладывается аппарат в виде стержня. За счет него нога находится в нужном положении.
Реабилитация таранной кости после перелома включает в себя:
- Обеспечение полного покоя ноге особенно в течение первой недели после наложения повязки.
- Выполнение упражнений с целью восстановления мышечного тонуса после снятия гипса. Могут делаться как обычным способом, так и в воде.
- Проведение лечебного массажа.
- Употребление продуктов, обогащенных кальцием, для ускоренного срастания костей.
- Использование местных и препаратов нестероидного типа для внутреннего приема, снимающих воспаление.
- Применение физиотерапевтических процедур в виде парафиновых аппликаций, магнитотерапии, электрофореза с «,Новокаином»,, ультразвуковой терапии.
- Ежемесячное выполнение контрольных рентген-снимков.
- Избежание серьезных нагрузок на ногу в ходе всего реабилитационного периода.
Важно! Любая программа реабилитации при подобных видах повреждений индивидуальна и подбирается с учетом особенностей конкретно взятого пациента.
Последствия повреждения

Возможны следующие последствия перелома таранной кости:
- нарушение работы сосудов, приводящее к отмиранию тканей,
- возникновение обширного отека с постоянным болевым синдромом,
- инфицирование места повреждения,
- развитие остеомиелита,
- нарушение функционирования голеностопного сустава.
Особенность! В 30% случаев травма приводит к присвоению инвалидности человеку, поскольку существенно ограничивается его трудоспособность.
Заключение
Данное повреждение является редким, но наиболее серьезным видом травм. Единственным точным методом его диагностики служит рентгенологическое обследование. При лечении могут применяться как консервативные методики в виде иммобилизации, так и хирургические способы (закрытая и открытая репозиция).
Форма терапии зависит от тяжести повреждения и сопровождается обязательной реабилитацией пациента, разработанной для него в индивидуальном порядке.
Читайте также:


