Операция при кифозе отзывы какой риск
Патологический кифоз встречается примерно у девяти процентов населения земного шара. Наиболее подвержены его развитию дети и подростки мужского пола. Оперативная коррекция при нем показана не часто, только после завершения периода активного роста позвоночника.

Причины и симптомы кифоза
Для позвоночника характерны четыре физиологических изгиба. В шейном и поясничном отделах – лордозы, в крестцовом и грудном – кифозы. Нормальный кифоз формируется к семи годам. Изгибы эти неочевидные, параметры их зависят от телосложения каждого конкретного человека.
Если патологическое искривление заметно даже неспециалисту, тогда операция при кифозе грудного отдела часто становится единственным способом преодолеть проблему.
Кифоз может быть врожденным или приобретенным в раннем детстве, после рахита. Некоторые пациенты страдают дегенеративным старческим (остеопорозным) изгибом. Иногда к нему ведут травмы позвоночника, поражения позвонков туберкулезом, онкологическим процессом. Нередко к патологии приводит сутулость, инфекционные болезни, воспалительные изменения костных тканей позвоночного столба.
- Можно ли лечебным корсетом устранить кифоз
- Домашние методы устранения кифоза
Симптоматика зависит от степени кифоза. Часто больные жалуются на усталость, боль в спине. При прогрессировании искривления формируется компенсаторный гиперлордоз поясничного или шейного отдела позвоночника.

Показания к операции при кифозе
Часто кифоз грудного отдела протекает благоприятно и положительно откликается на стандартную терапию НПВС, анальгетиками, миорелаксантами, физио- и мануальное лечение. Показаниями к операции является быстрое прогрессирование изгиба до 3, 4 степени.
Степени патологического изгиба, угол искривления:
- от 31 до 40°.
- 41-50°.
- 51-70°.
- более 70°.
На операционный стол пациента приводит неэффективность консервативного лечения, некупируемые медикаментозно боли в спине, косметический дефект в виде горба, возникновение неврологической симптоматики, грыж. Неизбежным становится хирургическое выпрямление при вовлечении в патологический процесс внутренних органов.
- отрыжка,
- низкий аппетит,
- невозможность вдохнуть полной грудью,
- ускорение частоты сердечных сокращений,
- одышка,
- колебания артериального давления.
Молодых людей с патологическим кифозом часто оперируют по поводу болезни Шейермана-Мау. Эта дорсопатия неизвестной этиологии возникает в пубертатном возрасте. Первые проявления патологии начинаются в период полового созревания. Родители замечают, что ребенок сутулится, у него изменилась осанка. На этом же этапе больной отмечает неприятные ощущения в спине после длительного пребывания в положении сидя. Иногда возникают невыраженные боли между лопатками. Постепенно подвижность позвоночника ограничивается. Со временем деформация хребта становится очевидной. Присутствует сутулость, в тяжелых случаях формируется горб. Боли становятся интенсивными, постоянными, ребенок предъявляет жалобы на тяжесть и утомляемость спины даже при минимальных нагрузках. Пик боли обычно происходит под вечер или при поднятии тяжестей. При значительном искривлении присоединяется функциональная недостаточность сердца и легких. Иногда возникает подострая или острая компрессия спинного мозга.
Терапия этого заболевания длительная, комплексная. Она включает лечебную физкультуру, массаж и физиотерапевтические процедуры. Важное значение в восстановлении нормальной осанки имеют специальные коррекционные физические упражнения. В течение первых двух-трех месяцев их практикуют каждый день, не пропуская, в последующий период – через день. Выполнение всего комплекса занимает от сорока минут до полутора часов. Необходимо запомнить, что при нерегулярных занятиях лечебный эффект существенно понижается. Иногда эти меры оказываются непродуктивными, появляется вопрос, чтобы исправлять изгиб хирургическим путем. Показаниями к операции являются:
- угол более 75°,
- стойкий болевой синдром,
- нарушение работы органов дыхания и кровообращения.
Вмешательства проводятся только после прекращения роста человека.

Принцип и этапы операции
Вся хирургия на позвоночнике принадлежит к категории сложных, масштабных операций и проводится преимущественно под общим наркозом. Иногда для достижения необходимого эффекта требуется несколько вмешательств. Операция по исправлению кифоза осуществляется с помощью пересекания кости с последующей пластикой. Способом доступа к проблемной зоне могут быть заднее, переднее или комбинированное рассечения. В ходе операции патологические позвонки разрезаются, исправляются их деформации. Затем они фиксируются в оптимальном положении. Образовавшиеся пустоты наполняются донорской костью, синтетическими трансплантантами или биологическими элементами. Конечный этап операции , транспердикулярная стабилизация позвоночника титановыми (или из никелида титана) винтами, пластинами. Этот способ эффективен в случаях тяжелого кифоза. Более щадящей методикой является кифопластика. Через малые доступы в область разрушенного позвонка вводят самораздуваемую капсулу. После принятия баллоном формы дефекта полость заполняют специальным раствором, который затвердевает и поддерживает физиологическую конфигурацию позвонка, предохраняя его от дальнейшего разрушения. Метод часто применяется хирургами после травм позвоночника, используется как операция выбора при кифотическом искривлении.
Противопоказания к хирургическому вмешательству:
- старческий возраст,
- острый онкологический процесс,
- артериальная гипертензия третьей степени,
- аритмия,
- сахарный диабет.
Исход операции и реабилитация
Риск хирургического лечения кифоза заключается в плохой приживаемости имплантантов, в повреждении нервных окончаний. Как правило, эти вмешательства проходят без осложнений, послеоперационный период протекает спокойно. Редко развивается тромбообразование или кровотечение.Возможны отдаленные последствия ввиду использования для преодоления операционного стресса анестезиологических пособий или аллергия на имплантационные материалы. Период реабилитации длится долго: от двух месяцев до полугода в зависимости от типа вмешательства. Начинается он еще в послеоперационной палате или реанимационном отделении, когда врачи в течение суток-двух отслеживают появление хирургических осложнений. В этот период активность пациента ограничивается. Важно периодически переворачивать прооперированного для профилактики пролежней. Затем постепенно человеку разрешаются движения. Показаны специальные ортопедические корсеты, подобранные строго индивидуально.
Важно организовать больному адекватную физическую реабилитацию. При ней применяются лечебная гимнастика для укрепления мышц спины, пресса, грудного отдела, физиотерапия, водолечение. ЛФК подразумевает выполнение разнообразного комплекса упражнений под контролем врача-реабилитолога. Это позволяет избежать травмирования. Занятия снимают болезненность в зоне операции, содействуют разработке суставов и поддержанию мышц в физиологически-нормальном тонусе.
На год вводятся ограничения по поднятию тяжестей, под запретом контактные виды спорта, физические упражнения, предполагающие удары, выпады, резкие повороты. Оптимальной физической нагрузкой являются плавание и ходьба. Для устранения серьезных последствий после операции на позвоночник пациентам показан массаж. Он призван снизить болезненность и нормализовать кровообращение. Реабилитолог определяет необходимый пациенту тип массажа, выбирая между классическим, аппаратным или сегментарным. Схожа по эффекту с массажными техниками рефлексотерапия. Это комплекс точечных воздействий на акупунктурные точки спины с целью активизации естественных ресурсов организма. Отмечается снижение необходимости в употреблении пациентом лекарственных средств. Могут быть назначены упражнения на тренажерах-вертикализаторах. Они предотвращают спазмирование мышц, улучшают работу кишечника, сердца и легких. На протяжении всего реабилитационного периода пациенту показано применение анальгетиков и других препаратов, назначенных врачом. Он регулярно посещает ортопеда-травматолога, вертеброневролога, проходит рентген-обследование.
- Какие виды занятий вредят здоровью при кифозе
- Усиленный патологический кифоз в грудной зоне
Патологическая кифозная деформация грудного отдела позвоночного столба – процесс непредсказуемый. Он может протекать благоприятно, не осложняя жизнь человека, не приводя его к инвалидности. Или иметь злокачественное течение с формированием косметического дефекта, изменением работы внутренних органов, проявлением тяжелых неврологических осложнений. В этом случае операция становится жизненно необходимой. Чем раньше она выполнена, тем быстрее пройдет восстановительный период, пациент вернется к обычной жизни.
Кифопластика позвоночника – миниинвазивная процедура введения костного цемента в тело разрушенного позвонка после заранее подготовленной в нем полости из раздувающегося баллона. Создание полости расправляет и приподнимает костные фрагменты до нужной высоты, приближенной к здоровым анатомическим показателям. После достижения требуемой высоты, в позвонок через тонкую рабочую канюлю вводят медицинский раствор на основе полиметилметакрилата, который через несколько минут крепко затвердевает. Акриловая смесь плотно заполняет все пустоты и поры кости, образует прочное монолитное соединение, фиксируя позвонок в заданных параметрах и защищая его от перелома в будущем.
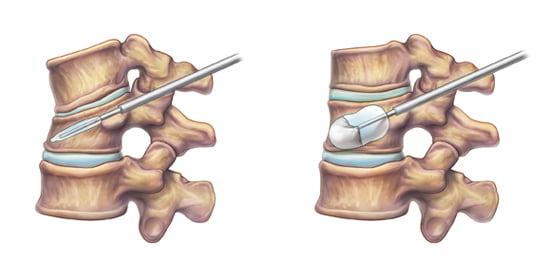
Наглядное изображение процедуры.

Исследования подтверждают высокую эффективность операции, неагрессивность и минимальную вероятность развития осложнений. Значительный спад болезненных проявлений при переломах на почве остеопороза происходит у 92% уже в ранний период. Выраженное облегчение наступает практически сразу после операции. Быстрый противоболевой эффект обусловлен нормализацией геометрии и жестким укреплением поврежденного позвонка изнутри, что устраняет его микроподвижность и связанное с этим фактором раздражение нервных корешков.
Кифопластика в Москве и России
Тогда как в зарубежной практике кифопластику используют с 2007 года, в России ее только-только начинают осваивать и применять. Поэтому сложность для наших пациентов представляет найти российскую клинику с большим опытом. Далеко за примерами ходить не нужно. В 2012 г. появилась вертебропластика в Пензе. Эта процедура, близкая кифопластике, была открыта во Франции еще в 1984 году, с 95-го года стала популярной в Европе.
Но пока до отечественной спинальной хирургии добралась самая первая методика имплантации в позвонки метилметакрилатов, потребовалась много лет. В российских больницах цена на кифопластику 1-го сегмента составляет около 130-200 тыс. рублей. А по полису ОМС практически не оказывают помощь.
Составить достоверную информацию в процентах о результатах вмешательства невозможно в принципе. Однако, исходя из того, что едва удалось найти о клинических наблюдениях специалистов за группой больных, оперировавшихся в отечественных условиях, можно сделать вывод: риски операционных последствий у нас минимум в 3 раза выше (6%-7%), чем за границей (менее 2%).
Оба вида цементной пластики успешно практикуют в Европе и США с самых истоков их открытия. На этот вид медицинской помощи в чешских медцентрах при сопровождении Artusmed цена вместе с реабилитацией не превышает 9000 евро. В Германии она начинается с 16 тыс. евро, без учета восстановительной программы.
Кифопластика и вертебропластика: что лучше?
Хирургические вмешательства выполняют на поясничных и грудных отделах, преимущественно с целью устранения дефектов костной ткани по причине остеопороза. Рассмотрим все показания, итак, прохождение вертебропластики и кифопластики рекомендуется, если диагноз показал:
- компрессионный перелом на фоне остеопороза при снижении показателей высоты тела позвонка не больше чем на 70%, сопровождающегося болью на уровне поражения;
- остеокластические разрушения позвонков при множественной миеломе, остеолитических метастазах; тотальное и субтотальное поражение позвонка гемангиомой агрессивной формы;
- сагиттальная деформация позвоночника (кифоз), ставшая следствием коллапса тел позвонков на почве остеолиза/остеопороза (рекомендована кифопластика).
Слева кифо-, справа вертебропластика.
Противопоказаниями к соответствующим разновидностям малоинвазивных спинальных операций являются:
- локальный спондилит в активной фазе;
- сильно нарушенная свертываемость крови;
- сердечно-легочные недуги в обострении;
- взрывные переломы;
- повреждения замыкательных позвонковых пластинок;
- обнаруженная линия перелома в структуре ножки дужки позвонка;
- бессимптомный перелом;
- непереносимость рентгеноконтрастных препаратов;
- аллергия на состав цементирующего средства.
Особенность манипуляций при вертебропластике – введение цемента вглубь позвонка через пункционную иглу-проводник транспедикулярно под флюорографическим контролем. Диаметр прокола равен 3-5 мм, что дает возможность осуществлять своеобразную внутрикостную инъекцию полиметилакрилата под местным наркозом в амбулаторных условиях. Цемент в позвонке застывает через 10-15 минут после введения, но пациенту разрешат вставать и ходить только через 2 часа. А еще спустя 4-5 часов при хорошем самочувствии его отпустят домой. Рана не требует наложения швов, вся процедура с момента обезболивания и до окончания сеанса длится примерно 40 минут. Результат вертебропластики – восстановление целостности костных структур, высокопрочное укрепление интересующего сегмента в полном объеме, ликвидация болевого синдрома.
Вертебропластика не способна восстановить исходную высоту позвонка и не предотвращает формирование посттравматического кифоза. Кроме того, риск экстравертебральной утечки цемента, по сравнению с кифопластикой, у нее вдвое выше. А кифопластика позволяет выполнить лечебные задачи эффективнее и снизить до минимума вероятность возникновения нежелательных осложнений.
Кифопластика – модернизированный вариант вертебропластики. Она отличается технической частью в плане возвращения нормальных анатомических параметров высоты поврежденного позвонка. Этот метод признается специалистами самым эффективным и благоразумным решением при такой частой среди пожилого контингента людей проблеме, как переломы позвоночника компрессионного вида вследствие остеопороза. Как делают кифопластику:
- Операция по большей мере проходит под общей анестезией, в порядке исключения, при необходимости может быть использовано местное анестезиологическое обеспечение.
- Под наблюдением флюорографии определяют точку доступа. Она располагается в области ножки дужки позвонка. Над ней совершают разрез, длиной до 1 см.
- Далее производят введение хирургической иглы, продвигая ее так, чтобы она расположилась в промежутке между телом деформированного позвонка и ножкой дуги.
- После в полость иглы вставляется направляющая спица, ее погружение осуществляется до соприкосновения с передней замыкательной пластиной. Иглу извлекают.
- По спице производится установка диссектора с тупым концом, после чего по нему осуществляют введение рабочей канюли, через которую будут проходить все дальнейшие манипуляции. Краевой элемент канюли должен находиться кпереди от задней хрящевой пластинки, покрывающей тело позвонка. Диссектор аккуратно удаляется.
- При помощи стилета или сверла, выполняется подготовка к внедрению баллона, а именно создание канала в самом позвонке.
- После под рентгеновским флюороскоп-контролем в сформированное ложе вводится сдутый баллон из эластичного материала. Баллонное приспособление обладает рентгеноконтрастными свойствами, поэтому оно отлично визуализируется в позвонке.
- Установленный баллон подвергают постепенному раздуванию до возвращения нормальных пропорций тела позвонка. Для нагнетания баллона используют специальный физраствор с контрастным веществом, который подается через канюлю посредством шприца. Шприц снабжен измерительной системой контроля над объемом и давлением введенной жидкости.
- По достижении положительного результата в восстановлении размеров вертикальной оси пораженного сегмента баллон, которым была образована полость, спускают и извлекают из позвонка.
- Затем специалист разводит цемент до нужной вязкости, точно в соответствии с приложенной инструкцией производителя. В полость через шприц-систему, подключенную к канюле, сразу имплантируют приготовленный ПММА костный раствор для кифопластики. Процесс тщательно отслеживается на мониторе аппарата рентгенофлюорографии в прямой и боковой проекциях.
- Кремообразную субстанцию вводят аккуратно и последовательно, начиная вводить ее сперва в отдаленные участки. По мере заполнения канюлю потихоньку продвигают к выходу. Когда укрепляющая масса покроет поверхностные участки позвонка, канюлю еще не выводят наружу. Ее извлекают исключительно после того, как раствор хорошо закрепится (через 10-20 мин.), чтобы не допустить попадания незастывшей смеси обратно в рабочий инструмент.
- В конце рану ушивают (это требуется не всегда) и накладывают асептический пластырь. Общее время операции – 1-1,5 часа.
Пациента могут выписать уже на следующий день, иногда – спустя 3 суток. Однако если доктор считает, что за состоянием организма нужно продолжить квалифицированно наблюдать, прооперированный человек остается в круглосуточном стационаре дополнительно еще на несколько суток. Как правило, самый большой срок госпитализации – 1 неделя.
Обязательно после цементирования позвоночника, независимо от примененного способа, требуется адекватная послеоперационная реабилитация. Риски возникновения осложнений и окончательные результаты лечения зависят именно от качества выполнения реабилитационной программы. Реабилитационный период обычно составляет 2 месяца.
Кифопластика при кифозе
На кифопластику при кифозе стоимость зависит от сложности клинического случая и количества пораженных позвонков. В некоторых частных медучреждениях РФ за процедуру запрашивают порядка 200 тыс. рублей. Но примите к сведению, что передовой метод, даже если вы готовы заплатить за него любую сумму, не во всех ситуациях уместен. Проблема может быть запущена до такой степени, что без открытой хирургии с установкой на позвоночник стабилизирующих металлических конструкций для исправления угла изгиба обойтись невозможно.
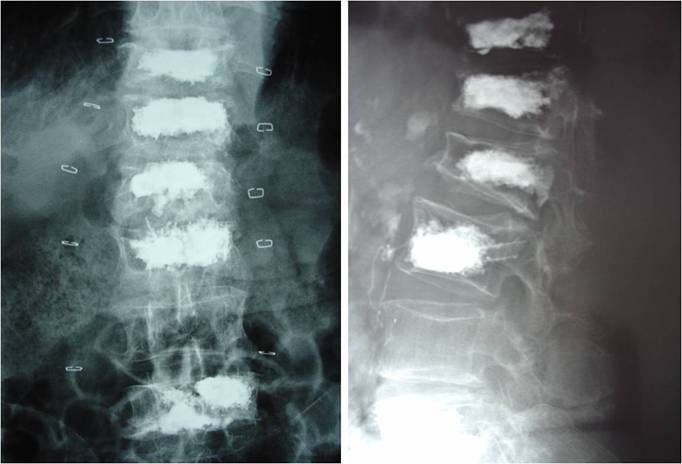
Множественное введение метилметакрилата.
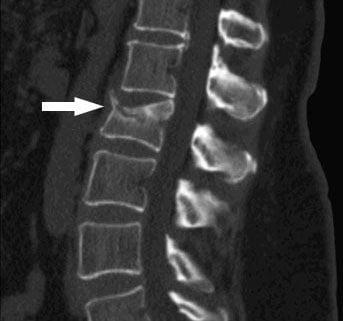
Компрессионный перелом на срезе МРТ.
Но есть одна проблема, препятствующая использованию кифопластики, в том числе и вертебропластки. При остеопорозных переломах, зачастую возникающих спонтанно и с неинтенсивной симптоматикой, пациент не спешит с визитом в медучреждение, и терапия не осуществляется годами. Еще один момент, при обращении пациента в больницу, даже с жалобами на сильную боль в спине, не каждый специалист ставит верный диагноз.
Как результат, ввиду отсутствия целенаправленных лечебных действий на раннем сроке или по причине диагностической ошибки, когда лечат совсем не ту патологию, на уровне травмы деформированный сегмент в итоге самопроизвольно фиксируется ригидным костным блоком. Стеноз, нарастающий неврологический дефицит, прогрессирующая функциональная несостоятельность позвоночника – естественное дело для такого клинического случая. К сожалению, при очень грубых и застарелых клиновидных искривлениях кифопластика бессильна. Их исправляют уже только радикально: делается корригирующая вертебротомия в комбинации со стабилизацией остеосинтезом, спондилодезом, эндофиксаторами.
Кифопластика позвоночника – хирургическое вмешательство, целью которого является восстановление нормального размера позвонков грудного и поясничного отделов, подвергшихся разрушению на фоне остеопороза . Она сопряжена с минимальным травмированием тканей и обеспечивает эффективную профилактику переломов позвонков в дальнейшем. По результатам проведенных исследований, кифопластика была признана эффективным, щадящим методом лечения остеопороза при минимальном риске развития осложнений.

Что такое кифопластика
Операция подразумевает введение специального костного цемент а внутрь разрушенного заболеванием позвонка. Предварительно внутрь него устанавливается баллон, который раздувают так, чтобы расправить и приподнять костные фрагменты до анатомически правильной высоты.
Как только будут достигнуты нормальные размер и положение позвонка через тонкую канюлю в созданную баллоном полость вводят костный цемент , основным компонентом которого выступает полиметилметакрилат. Благодаря его свойствам и кремообразной консистенции он распределяется в позвонке, заполняет даже малейшие пустоты и поры костей. В результате образуется прочный монолитный конгломерат, фиксирующий позвонок в необходимом состоянии.

Значительное улучшение состояния пациенты отмечают сразу же после проведения процедуры. Столь быстрый обезболивающий эффект обусловлен жестким укреплением поврежденного позвонка и восстановлением его геометрии. Это позволяет устранить его подвижность и, соответственно, раздражение нервных корешков.
Кифопластика позволяет избежать развития кифотической деформации и возникновения нарушений в работе внутренних органов.
Что является огромным преимуществом, в особенности для пожилых пациентов, перед вертебропластикой и безоперационными методами лечения позвоночника по компрессионному типу. Именно кифопластика практически полностью лишена риска миграции введенной акриловой массы за пределы восстановленного позвонка, что возможно при вертебропластике.
Показания к проведению
Кифопластика, впрочем, как и вертебропластика, проводятся с целью устранения дефектов костной ткани, возникающих при остеопорозе. К числу таковых относятся:
- компрессионные переломы при уменьшении высоты позвонков не более чем на 70%, вызывающие боли в области поражения;
- остеокластические процессы в позвонках, становящиеся следствием миеломы или остеолитических метастаз;
- кифоз, возникший в результате потери способности позвонков выполнять свои функции на фоне остеолиза или остеопороза .

Именно в последнем случае предпочтение всегда стараются отдавать кифопластике. Это микрохирургическое вмешательство способно восстановить естественную геометрию разрушенных позвонков и устранить причину развития сагиттальной деформации позвоночника.
Что лучше кифопластика или вертебропластика
Вертебропластика предполагает введение цемент а на основе полиметилметакрилата через пункционную иглу внутрь позвонка. Игла-проводник вводится транспедикулярно под постоянным рентген-контролем. Ее диаметр составляет от 3 до 5 мм. Поэтому процедура проводится под местной анестезией в амбулаторных условиях. Поскольку послеоперационная рана имеет незначительные размеры, она не ушивается, а лишь заклеивается стерильной повязкой.
Для застывания костного цемент а требуется примерно четверть часа, но для окончательного закрепления результата пациенту следует сохранять неподвижное положение тела на протяжении 2 часов. Только после этого он может подняться с операционного стола и ходить. Если состояние больного не вызывает подозрений у врача и не ухудшается в течение 4–5 часов, он может вернуться домой.
Вертебропластика вместе с подготовкой пациента занимает 40 минут. При ее успешном проведении достигается:
- восстановление целостности поврежденных костных структур;
- устранение болей в очаге поражения;
- прочное укрепление поврежденного позвоночно-двигательного сегмента.
Но вертебропластика не влияет на высоту разрушенного позвонка. Поэтому она не способна предотвратить развитие посттравматического кифоза в дальнейшем.
Также недостатком метода в сравнении с кифопластикой можно назвать вдвое больший риск вытекания акриловой массы за пределы прооперированного позвонка. Подобное может привести к развитию осложнений и снижению степени прочности тела позвонка.
Поскольку кифопластика лишена подобных недостатков, ее можно назвать усовершенствованным вариантом вертебропластики, но в отличие от нее, позволяет добиться близкого к полному восстановления анатомически нормальной высоты позвонка и нивелировать риск искривления позвоночника в сагиттальной плоскости.

Поэтому кифопластика считается усовершенствованным видом вертебропластики. Именно она признана спинальными хирургами наиболее эффективным и рациональным способом решения проблемы компрессионных переломов позвоночника, часто возникающих на фоне остеопороза , особенно у пожилых людей.
Техника выполнения операции
Операция проводится под общим наркозом, хотя в некоторых случаях, когда такой вид анестезии может нанести пациенту вред, ее выполнение допускается под местным анестезиологическим обеспечением. Кифопластика проводится следующим образом:

- Пациент располагается на операционном столе. С помощью рентген-аппарата нейрохирург точно определяет точку доступа в проекции ножки дужки пораженного позвонка.
- Выполняется разрез, длина которого не превышает 1 см.
- Под рентген-контролем вводится специальная полая игла так, чтобы она прошла точно между телом пораженного позвонка и ножкой дуги.
- Через иглу вводится направляющая спица до тех пор, пока она не упрется в переднюю замыкательную пластину. После этого иглу-проводник можно удалить.
- С помощью спицы устанавливается диссектор с тупым концом и рабочая канюля. Именно через эту канюлю нейрохирург будет проводить все необходимые манипуляции. Поэтому ее установке уделяют особое внимание. Ее краевой элемент должен располагаться кпереди от задней хрящевой пластинки, закрывающей тело позвонка. Как только спинальный хирург добьется этого, диссектор осторожно удаляют.
- Специальным стилетом или сверлом формируется канал в позвонке, через который в дальнейшем в него будет погружаться раздуваемый баллон из эластичного материала.
- Под рентген-контролем в созданную полость вводят сдутый баллон. Поскольку он создан из рентгенконтрастных материалов, его четко видно внутри позвонка. Это позволяет мгновенно оценить правильность установки баллона, глубину и его положение.
- К канюле присоединяется шприц с физраствором с добавлением контрастного вещества, имеющий измерительную систему контроля не только над объемом жидкости, но и давлением ее подачи. Баллон постепенно наполняют, постоянно контролируя параметры тела позвонка.
- После достижения анатомически правильной геометрии и восстановления размеров вертикальной оси деформированного позвонка баллон опорожняют и удаляют из организма.
- Готовится костный цемент . При этом важно точно соблюдать пропорции, чтобы получить акриловую массу нужной вязкости. Он сразу же вводится через подсоединенный к канюле шприц в созданную баллоном полость. С помощью рентген-аппарата тщательно контролируется весь процесс ее наполнения в прямой и боковой проекциях.
- ПММА костный раствор вводят с небольшой скоростью, постепенно заполняя отдаленные области. По мере наполнения сформированной полости рабочую канюлю продвигают к выходу, заполняя тело позвонка до конца, вплоть до того, как акриловая масса покроет его поверхность.
- Через 10–20 минут выводят рабочую канюлю. Это время необходимо для затвердения костного цемент а и устранение риска обратного его заброса в рабочий инструмент, что отрицательно повлияет на геометрию и прочность позвонка.
- При необходимости послеоперационную рану ушивают или просто закрывают асептической повязкой.

Общая длительность кифопластики составляет 1–1,5 часа. Большинство пациентов выписываются из клиники на следующий день и только иногда врачи принимают решение продлить срок госпитализации до 3 суток. В единичных случаях пациенты нуждаются в квалифицированном медицинском наблюдении на протяжении недели.

Реабилитация
Несмотря на то, что кифопластика относится к числу миниинвазивных операций, после нее пациенты обязательно нуждаются в полноценной реабилитации. Ведь эффективность и риск возникновения осложнений или нежелательных последствий напрямую зависят от правильности протекания восстановительного периода и тщательности выполнения врачебных рекомендаций.
Обычно реабилитация занимает около 2 месяцев. Существенных ограничений активности не требуется, поэтому уже через 2 часа после операции пациент может вставать и самостоятельно передвигаться. Не рекомендуется лишь поднимать тяжести, а также выполнять скручивания. Также не стоит долго сидеть. Поэтому, если работа пациента связана с продолжительным сидением, он получает больничный на 1–2 недели. Соответственно, продолжительные поездки на автомобиле также следует отложить на это время.
В некоторых случаях спинальный хирург настаивает на ношении ортопедического корсета в течение нескольких недель после операции. Также требуется регулярно заниматься ЛФК с целью укрепления мышц спины и брюшного пресса. Это позволит создать надежную опору позвоночнику и избежать развития осложнений. Когда лучше провести первое занятие и какая нагрузка не приведет к отрицательным последствиям, определяется врачом индивидуально.
Первые занятия ЛФК проводятся под контролем специалиста. Только после того, как пациент полностью освоит все упражнения и поймет, как правильно наращивать нагрузку, он может начинать ежедневно заниматься самостоятельно.
Для контроля качества проведенной операции и течения восстановительного периода пациенту назначаются контрольные осмотры и МРТ.
Противопоказания
Кифопластика, как и другие малоинвазивные хирургические вмешательства на позвоночнике, не проводится при:
- обострении хронических заболеваний сердца и легких;
- локальном спондилите в активной фазе;
- серьезных нарушениях свертываемости крови;
- взрывных переломах;
- индивидуальной повышенной чувствительности к рентгеноконтрастным препаратам или компонентам цемент ирующей акриловой массы;
- деформациях замыкательных позвонковых пластин;
- присутствии линии перелома в ножке дужки позвонка;
- бессимптомном переломе.
Кифопластика при кифозе
При кифозе или высокой вероятности его развития всегда стараются провести именно кифопластику. Но, к сожалению, даже если больной способен оплатить ее стоимость, это не всегда возможно.
В особенно запущенны случаях ни один квалифицированный нейрохирург не будет предлагать пациенту этот микрохирургический передовой метод лечения. Это обусловлено тем, что в подобных случаях устранить дефект и нормализовать состояние возможно только открытым методом с использованием стабилизирующих конструкций. Только сочетание этих техник позволит надежно исправить угол изгиба искривленного позвоночника.
Проводить кифопластику рационально только при недавнем получении компрессионного перелома, поскольку за короткий период времени костные фрагменты не успевают срастись в искаженном положении. Спинальные хирурги считают, что максимальным возрастом компрессионного перелома позвонка при остеопорозе для сохранения возможности выполнить кифопластику является 8 недель.
В течение этого периода вероятность полностью восстановить нормальное положение, форму и целостность поврежденного позвонка путем применения баллонной кифопластики максимальна. Поэтому при появлении первых симптомов больным важно сразу же обратиться к специалисту, пройти все диагностические исследования и немедленно приступить к предоперационной подготовке.

Основная сложность заключается именно в своевременности обращения больного к врачу и правильной диагностике. Поскольку остеопорозные переломы очень часто возникают спонтанно, без каких-либо существенных повреждающих факторов, и при этом сопровождаются маловыраженными симптомами, люди могут годами жить с ним в надежде, что все пройдет само.
Но даже в тех случаях, когда больные приходят в медицинское учреждение с жалобами на боли в спине, не все специалисты могут правильно определить причину их возникновения. Поэтому длительное время пациенты могут получать неправильную, чаще всего консервативную, терапию, никоим образом не помогающую исправить ситуацию. С течением времени образовавшиеся в результате перелома костные фрагменты срастаются ригидным клиновидным блоком. Это приводит к развитию:
- стеноза ;
- неуклонно прогрессирующей несостоятельности позвоночника;
- нарастающему неврологическому дефициту.

При старых и грубых клиновидных искривлениях кифопластика абсолютно неэффективна. В таких случаях нормализовать положение и форму позвонков возможно исключительно путем применения радикальных методов. Чаще всего спинальные хирурги принимают решение провести корригирующую вертебротомию и зафиксировать позвонки с помощью остеосинтеза, спондилодеза или монтажа эндофиксаторов.
Поэтому для больных, особенно пожилого возраста, важно сделать все возможное, чтобы удалось выполнить кифопластику. Ведь эта микрохирургическая процедура дает весомый шанс избежать развития посттравматического кифоза , предотвратить развитие осложнений и не столкнуться со сложностями реабилитации после открытых хирургических вмешательств.
Читайте также:


