Операция по разрыву мениска какой наркоз
Любое, даже малоинвазивное вмешательство должно сопровождаться адекватной анестезией. Артроскопия не является исключением. Но какой способ анестезиологического пособия подойдет при этой операции для конкретного человека? Это сможет определить врач-анестезиолог после оценки состояния пациента и продолжительности вмешательства.
Артроскопией называют метод малоинвазивного вмешательства для визуальной оценки состояния сустава, а также для лечения определенных патологических состояний под контролем зрения. Все это стало возможным с началом использования эндоскопов – приборов с камерой и манипуляторами, при помощи которых можно провести операцию малотравматичным путем.
Артроскопию коленного сустава можно проводить с целью диагностики, лечения, а также для совмещения этих двух целей. Преимущества этого метода хирургического вмешательства перед отрытыми операциями на суставах неоспоримы:
- метод менее травматичен;
- кровопотеря незначительная;
- реабилитация занимает меньше времени;
- возможна ранняя активность пациента.
Методом артроскопии коленного сустава можно осуществить следующие лечебные манипуляции:
Для того чтобы определиться с методом обезболивания, необходимо поставить конкретные цели артроскопии коленного сустава. Диагностическая процедура не займет много времени, поэтому и метод анестезии должен быть рассчитан на короткое время. Если же операция требует длительного отсутствия чувствительности у пациента, то стоит прибегать к методам анестезии с продолжительным периодом действия.
Артроскопия коленного сустава может быть выполнена при следующих видах анестезии:
Любой метод анестезии требует соответствующей подготовки. Если пациенту был назначен общий наркоз, то следует выполнять предписания:
- вечером перед операцией назначаются препараты успокоительного характера, ведь главная задача пациента – это хорошо отдохнуть и выспаться;
- ни в коем случае не употреблять пищу и напитки не менее 6 часов до операции. Это очень важно, так как начавшаяся рвота при попытке интубации трахеи может вызвать смертельно опасные осложнения;
- если пациенту назначены препараты против артериальной гипертензии, аритмии, инсулин или прочие средства, то их стоит принять и перед операцией, чтобы не случилось нежелательных осложнений фонового заболевания.
Для спинальной и эпидуралльной анестезии также имеются свои подготовительные мероприятия. Перед проведением этих форм анестезии выполняют внутривенное вливание жидкости для предотвращения сильного падения артериального давления. Также нельзя употреблять пищу и питье перед проведением анестезии.
Большое значение в определении метода наркоза имеют противопоказания. Общий наркоз нельзя проводить, когда у пациента имеются различные острые патологии любой системы органов, сепсис, неврологические расстройства без четкого диагноза, инфекционные и прочие заболевания. Но все эти противопоказания действуют для плановых операций, к которым, в большинстве случаев относится и артроскопия коленного сустава.
Для спинальной и эпидуральной анестезии имеются общие противопоказания. Основное из них – отказ пациента. Поэтому если пациент не желает применения спинальной или эпидуральной анестезии, то ее проводить не будут, даже при отсутствии противопоказаний по клиническим данным. Инфекции в зоне проведения укола и аллергия на анестетик также являются абсолютными противопоказаниями.
Местное и регионарное обезболивание также имеет абсолютное противопоказание – это аллергия на анестетик. Противопоказания в виде большого объема операции, недостаточности печеночных ферментов, эпилепсии являются относительными.
Артроскопия — операция для диагностики или лечения проблемных сочленений, чаще всего на колене. Наркоз при артроскопии коленного сустава — обязательное условие проведения процедуры. Выбор метода обезболивания зависит от индивидуальных особенностей человека и длительности проведения операции.

Артроскопия коленного сустава — хирургический метод вмешательства в организм человека, созданный для наименьшего травмирования больного. Во время операции возможно удаление врачом некоторых костных участков, хрящевых обломков, остеофитов и инородных тел. Это позволит вернуть сочленению возможность нормально двигаться.
Главный инструмент в работе врача — артроскоп, оснащенный видеокамерой и фонариком на конце. Вводя его в колено, доктор осматривает проблемный участок (связки, мениски) и принимает решение о дальнейших действиях. Все проводимые манипуляции обязательно сопровождаются наркозом, вид которого подбирается каждому пациенту в индивидуальном порядке.
Вернуться к оглавлению
Является наиболее простой и одновременно безвредной при выполнении. В колено делают несколько специальных уколов с анестетиком и проводят операцию. Однако по времени она занимает не больше получаса. Проведение местной анестезии подразумевает скорее диагностические методы, нежели какое-либо лечение. Следовательно, необходимость наличия специального оборудования и присутствия врача-анестезиолога отпадает. Недостаток процедуры — видимость пациентом всей проводимой операции, что вызывает страх, скованность мышц и плохое раскрытие суставной полости.
Вернуться к оглавлению
Такой метод анестезии предусматривает инъекцию анестетиком во втором и третьем районе позвоночника. Как только он подействует, доктор вводит иглой основную часть обезболивающего. Лекарство действует на спинномозговые корешки, таким образом блокируя нижние конечности на последующие 4—5 часов. Спинальный вид анестезии подходит людям, страдающим сердечными и сосудистым болезнями, а также лицам, имеющим проблемы с легкими. Во время процедуры пациент может наблюдать за происходящим через монитор. Недостаток анестезии — послеоперационные головные боли.
Вернуться к оглавлению
Обезболивание происходит благодаря блокировке нервов или даже группы нервов, которые отвечают за передачу болевого синдрома от места проведения процедуры к участку мозга, передающего пациенту боль. Врачом делается несколько уколов анестетиком на небольшом расстоянии от нерва — приблизительно несколько миллиметров. К минусам операции относят развитие нейропатии — нарушение нормальной работы нерва и его функций.
Существует также и эпидуральная анестезия. По сути, ничем не отличающаяся от проводниковой, кроме возможности продления времени обезболивания.
Вернуться к оглавлению
Рекомендуется в случаях, если необходимо сделать небольшую операцию. Приспособление позволяет не вводить пациенту трубку для дыхания, а дышать самостоятельно. Состав маски повторяет анатомию строения гортани человека. Условие к применению — пустой желудок. Из-за этого операцию нельзя проводить неподготовленному пациенту. Исключение представляют ситуации, когда необходимо немедленное введение маски для проведения воздуха.
Вернуться к оглавлению
Сложный вид обезболивания. При этом сознание пациента полностью выключается. Внутривенная анестезия включает в себя:
- анальгезию (отсутствие боли);
- амнезию;
- полную релаксацию.
Анестетики вводятся внутривенно с помощью катетера ингаляционных медикаментов, где и вдыхается газ для наркоза. Во время операции врачи регулируют дозу анестетиков, если этого требует состояние больного. К недостаткам полной анестезии относятся: вероятность развития тромбоза, иммунных нарушений, эмболии (закупоривание кровеносных сосудов) и проблемы со свертываемостью крови.
Артроскопия – это оперативное вмешательство на суставе, которое проводится с минимальным повреждением окружающих тканей. Эта операция может проводиться с диагностической или лечебной целью. При выполнении артроскопии коленного сустава, могут использоваться разные методы анестезии. Их выбор будет зависеть от состояния пациента, объема и длительности операции, наличия необходимого оборудования в операционных.
Спинальную и эпидуральную анестезию чаще всего делают при артроскопии коленного сустава. Благодаря этим двум методам, появилась возможность проводить операции на нижних конечностях без использования общего наркоза.
Артроскопия может проводится без общего наркоза
При спинальной анестезии, анестетик вводится в спинномозговой канал. Инъекция делается между 2 и 3 поясничными позвонками. Обезболивание наступает очень быстро, и через 5-10 минут можно начинать проводить артроскопию коленного сустава.
При проведении эпидуральной анестезии, анестетик не попадает в спинномозговой канал. Анестезиолог вводит его в эпидуральное пространство. В этом пространстве проходят нервные корешки, выходящие из спинного мозга. При контакте с анестетиком они на время прекращают функционировать, и наступает эффект обезболивания. Эпидуральная анестезия начинает действовать через 20-30 минут после проведенного укола.
Чаще всего при проведении артроскопии коленного сустава применяют именно спинальную анестезию. Она технически более простая, и обезболивание при ее проведении наступает быстро.
Эти виды обезболивания противопоказаны в таких случаях:
- При гнойных процессах на коже, которые расположены в месте предполагаемой инъекции.
- При выраженных деформациях позвоночника (лордоз, сколиоз). В этом случае анестезиологу сложно точно определить место для укола.
- При сниженном артериальном кровяном давлении. При гипотонии есть высокий риск развития осложнений со стороны сердечно-сосудистой и центральной нервной систем.
- Во время вирусных или бактериальных заболеваний.
- При аллергии на местные анестетики.
- Если у пациента есть мерцательная аритмия или атриовентрикулярная блокада третьей степени.
Общий наркоз при артроскопии коленного сустава проводят реже, чем спинальную анестезию.
Иногда используют общий наркоз, если, например, есть аллергия на препарат для местного обезболивания
Но все же, есть ситуации, когда его проводят:
- при аллергии на местные анестетики;
- при отказе пациента от проведения артроскопии колена без общего наркоза;
- при запланированной длительной операции, продолжительность которой превышает час;
- при наличии серьезных противопоказаний к другим методам обезболивания;
- при отсутствии специального оборудования или необходимых навыков для проведения регионарной анестезии у врача-анестезиолога.
Общий наркоз при выполнении этой операции может быть масочным или парентеральным. Какой именно его вид выбрать, решает сам врач-анестезиолог. Чаще всего проводят комбинированный общий наркоз, когда часть препаратов поступает пациенту через маску, а часть – внутривенно.
Внутривенно вводятся такие препараты:
- Кетамин;
- Пропофол;
- Калипсол;
- Тиопентал натрия;
- Оксибутират натрия.
При эндотрахеальном наркозе могут быть использованы следующие медикаменты:
- Галотан;
- Фторотан;
- Закись азота;
- Изофлюран;
- Десфлюран;
- Севофлюран.
Общий наркоз имеет большое количество противопоказаний, так как препараты, используемые при нем, влияют практически на все органы и системы. Его нельзя применять в таких ситуациях:
- Если у пациента есть острое нарушение работы печени, почек, сердечно-сосудистой системы.
- Если у больного есть аритмия, любого генеза. Например, мерцательная или желудочковая.
- При врожденных или приобретенных пороках клапанов сердца.
- При некомпенсированной бронхиальной астме в стадии обострения.
Местное обезболивание также иногда используется при данной операции на коленном суставе. Анестетик вводится прямо в полость колена, и им обкалывается кожа. Этот способ обезболивания позволяет проводить короткие операции, длительностью не более получаса. Но даже в первые полчаса пациент может ощущать дискомфорт и боль.
Местную анестезию используют для непродолжительных операций
Чаще всего местное обезболивание применяется при операциях, которые выполняют с диагностической целью, так как время их проведения короткое. Этот вид анестезии очень простой, и при ее проведении нет надобности в специальном оборудовании и присутствии анестезиолога.
Артроскопия коленного сустава может проводиться с применением общего наркоза, местной, спинальной или эпидуральной анестезии. У каждого из этих методов есть свои преимущества и недостатки. Местную анестезию можно делать без анестезиолога в амбулаторных условиях, а для общего наркоза нужна полноценная операционная и дорогостоящее оборудование. Выбор метода обезболивания зависит от длительности планируемой операции, сопутствующих заболеваний пациента и возможностей медицинского учреждения. Перед операцией больному нужно пройти полное обследование для выявления возможных противопоказаний.
Прошу помощи с выбором метода обезболивания при артроскопии коленного сустава (операция будет занимать не менее часа).
Хирург рекомендует спинальную анестезию.
Но меня останавливает то, что из-за запущенного позвоночника (остеохондроз, грыжи и т.п.) это может быть затруднительно.
К тому же слышала негативные отзывы об этом методе, в том числе — от неврологов. Есть мнения, что последствия могут проявиться даже через полгода — год.
Общая анестезия — все хорошо, но уже перенесено несколько операций под общим наркозом и боюсь как бы не было перебора.
Ухудшилась память, скорость реакции, мучает бессонница. К тому же у меня аритмия, проблемы с давлением (были случаи, когда падало вообще до 40).
Местная анестезия, по мнению хирурга, здесь вообще не вариант.
Остается проводниковая анестезия (регионарная).
Буду очень благодарна, если выскажите свое мнение на этот счет.
P.S. С анестезиологом еще не общалась, но хотелось бы понять, о чем его просить.
Последнее редактирование модератором: 27 июл 2016
Последнее редактирование модератором: 27 июл 2016
Последнее редактирование модератором: 27 июл 2016
Скажите, если они на фоне аритмии и пониженного давления, плюс низкий гемоглобин — это критично?
Скажите, если они на фоне аритмии и пониженного давления, плюс низкий гемоглобин — это критично?
В нашей клинике артроскопию мениска проводят лучшие врачи-травматологи России, выполнившие более 10000 артроскопических операций за 30 лет работы.
Для получения консультации и записи на прием, позвоните нам по телефонам: 295-50-65, 295-50-82.
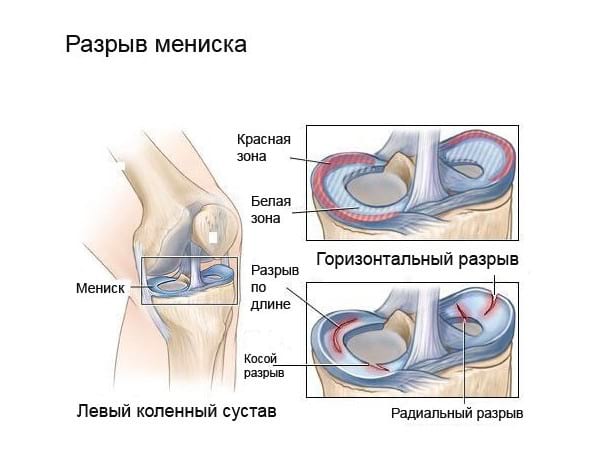
В зависимости от степени повреждения мениска выделяют частичный и полный разрыв. По направлению: горизонтальный, по длине и косой.
Артроскопия мениска – это малоинвазивная хирургическая манипуляция, часто применяемая травматологами на протяжении уже нескольких десятилетий. Этой методике отдают предпочтение благодаря низкой степени травматичности окружающих тканей, высокой эффективности, как в диагностических, так и в лечебных целях, а также благодаря возможности быстрого и легко протекающего послеоперационного восстановления.Наиболее частой локализацией для назначения оперативного лечения является колено. Частота травмирования обусловлена тем, что этот один из самых крупных суставов человека испытывает значительные нагрузки, имеет сложное строение и способен совершать движения в трех плоскостях. Помимо этого, он наиболее часто подвергается дегенеративным процессам и изменениям, в случае которых также может быть применена эндоскопическая хирургия. Таким образом, артроскопия колена - одна из лидирующих по количеству выполняемых ортопедических процедур. При этом чаще всего данная операция назначается при травмах мениска.
Строение мениска.

Синтетический коллагеновый имплант.
Мениск – это хрящеподобное образование колена серповидной формы, находящееся между поверхностями коленного сустава. Выполняет функцию амортизации, помогает равномерно распределить нагрузку между суставными поверхностями, способствует лучшему скольжению, обеспечивая свободу движения. В каждом колене расположены соответственно боковым поверхностям латеральный (обращен к наружной) и медиальный (к внутренней) мениски. Они принимают на себя большую часть нагрузки, что обуславливает их высокий риск травмирования. Из-за особенностей кровоснабжения, чем ближе к центральной зоне расположено повреждение, тем ниже вероятность полного выздоровления. Со временем, особенно у спортсменов или людей с активной физической деятельностью, происходит истончение тканей хряща, и он может впоследствии получить надрыв. Помимо этого, разрывы часто происходят при острых травмах. Как правило, наибольшая частота поражений у внутреннего мениска. Деформации нередко сопровождаются нарушениями целостности связок, так как эти анатомические образования тесно связаны.
Проявлению патологии сопутствуют следующие симптомы:
- Резкие боли, которые становятся интенсивнее при нагрузке на колене.
- Нарастание отёка.
- Внутрисуставное кровоизлияние.
- Скованность и двигательная дисфункция.
- Боль в подколенной области, резкая блокировка сустава при сгибании или разгибании.
- Появление щелчка в момент травмы и хруста во время движения.
Для чего нужна артроскопия?
При артроскопическом вмешательстве обычно используется местная анестезия
Назначается для точной диагностики локализации и степени поражения, а также проведения лечения, например, сшивания краев разрыва или резекции (частичное удаление) поврежденной хрящевой ткани. Благодаря высокому уровню развития медицины и профессионализму врачей даже при обширных разрывах стало возможно полностью сохранить функциональность коленного сустава. Но только при своевременном обращении к специалистам и не отложенной артроскопической диагностике. С учетом выполнения рекомендаций в послеоперационном периоде и прохождения необходимых реабилитационных мероприятий уже через пару месяцев пациент возвращается к прежнему активному образу жизни и тренировкам.
Преимущества артроскопической операции.
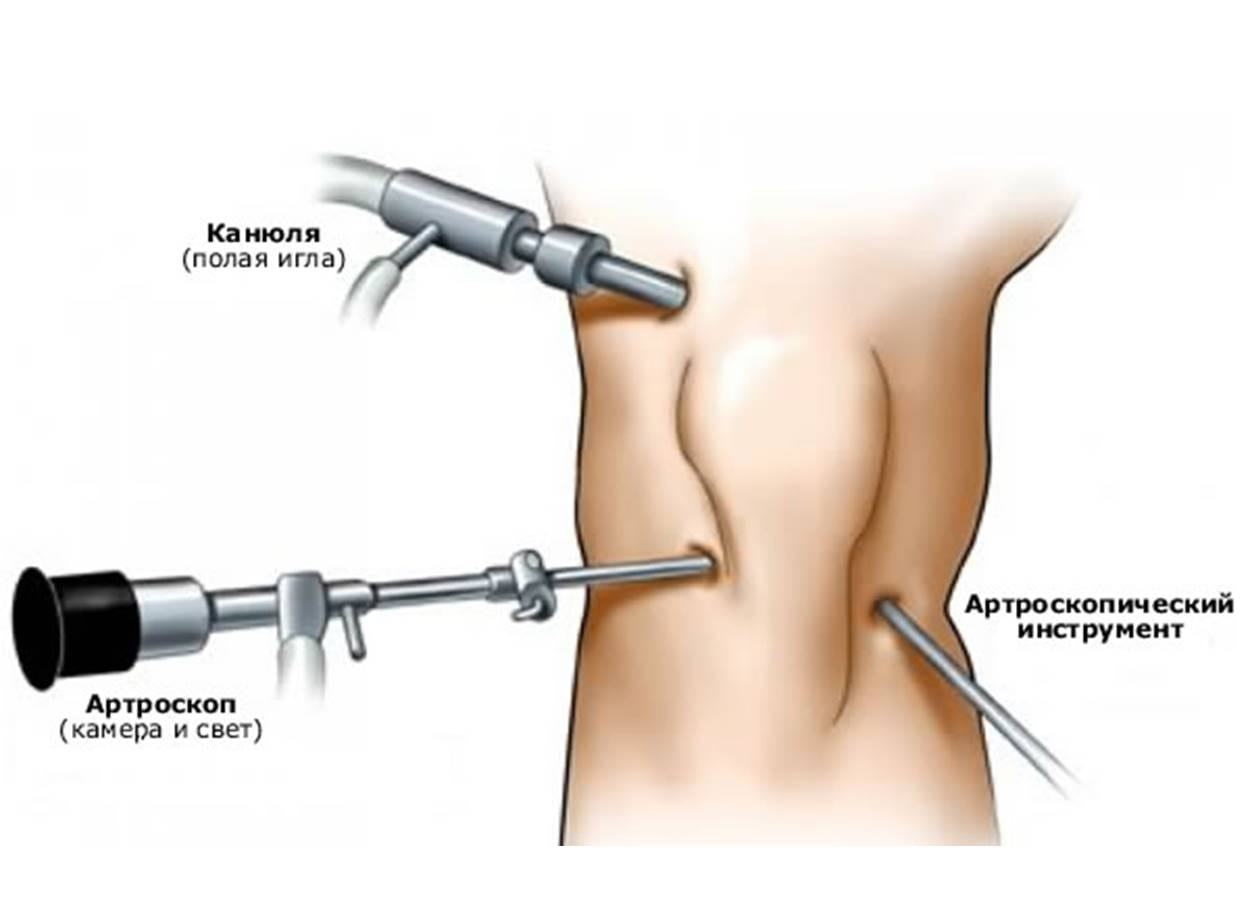
Вся операция осуществляется через несколько проколов в колене.
К значительным плюсам артроскопии мениска относятся:
- Низкий уровень травматизации (так как доступ к суставу осуществляется через небольшие отверстия).
- Снижается риск осложнений до минимального, по сравнению с классическим оперативным доступом (инфекции, кровотечения, различные ограничения движения, рубцовые образования).
- Нет необходимости в послеоперационной иммобилизации (гипс), а также – в употреблении тяжело переносимых обезболивающих лекарственных средств.
- Материальная экономия. Стоимость соизмерима с аналогичной при открытом доступе, однако денежные затраты меньше, поскольку не нужно долго находиться в стационаре.
- Местная анестезия – при артроскопии наркоз не требуется (что наиболее актуально для пациентов с патологией сердечно-сосудистой системы).
- Быстрая реабилитация.
- Остается пара маленьких следов на коже, которые едва заметны.
- Диагностика и лечебные манипуляции проводятся одновременно – в рамках одного вмешательства.
Подготовка к операции
На этапе подготовки проводится консультация у специалиста. Выявляются все важные моменты, уточняется наличие аллергических реакций. При нарушениях свертываемости крови, назначаются соответствующие лекарственные препараты. Предоперационное обследование включает консультацию терапевта, а также стандартный комплекс лабораторных анализов (клинический и биохимический анализ крови, тест на ВИЧ, анализы на гепатиты В и С, сифилис (RW), кровь на группу и резус-фактор, общий анализ мочи, а также коагулограмму). Специальной диеты не требуется, так как операция проводится под местной анестезией. Рекомендуется накануне ограничить прием тяжелой пищи. Алкоголь из рациона исключается за неделю до артроскопии.
Проведение артроскопии мениска.

Хирургические инструменты, используемые во время артроскопической операции.
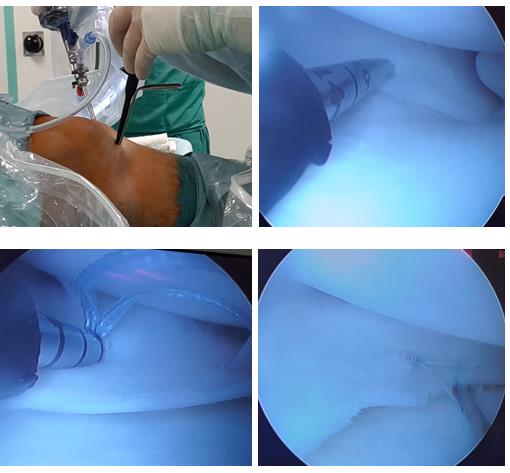
Вначале проводится соответствующая анестезия. Затем пациента укладывают так, чтобы был обеспечен удобный доступ. Хирург делает 2 или 3 небольших кожных надреза, для введения хирургических инструментов: артроскопа (узкой трубки с камерой на конце), канюлей (трубок) для промывания полости сустава, инструмента для улучшения обзора. После диагностики и получения полной картины области повреждения, выполняются нужные манипуляции. При возможности восстановить целостность мениска, разорванные края сшивают. При отрывах частей, длительном сдавливании хрящевой прослойки, проводится резекция. При этом современные оперативные технологии позволяют не затронуть и максимально сохранить здоровые ткани.
При свежей травме в области с достаточным кровообращением, а также у пациентов относительно молодого возраста наиболее возможно полное восстановление его целостности. Это также производится хирургическим способом путем ушивания разрывов во время артроскопии. При соблюдении рекомендаций специалистов, реабилитация происходит очень быстро.
Если всем тканям поврежденного мениска невозможно вернуть прежнюю функциональность, то производится их частичное удаление. Все жизнеспособные части максимально сохраняют и производят реконструкцию, стараясь придать наиболее анатомическую форму. Прохождение курса реабилитации после резекции под контролем травматологов-ортопедов и реабилитологов – ключ к успешному и скорейшему возвращению функциональности колена.
Менискэктомия производится при более тяжелых патологиях, когда другие способы лечения исключены. Современная медицина имеет достаточный опыт последующего ведения таких пациентов. Наблюдаться в такой ситуации нужно для того, чтобы в дальнейшем избежать различных осложнений, например, артроза.
Послеоперационная реабилитация
Мануальная терапия - обязательный элемент программы восстановления коленного сустава после операции.
Каждая операция подразумевает период дальнейшего восстановления. При артроскопии он короче и легче, чем при открытом операционном доступе, но важно следовать всем рекомендациям врача.
После артроскопии мениска назначается следующий комплекс мероприятий, либо некоторые из них:
- Курс лечебного массажа.
- Кинезиотерапию.
- Физиотерапевтические процедуры.
- Применение ортезов.
- Кинезиотейпирование.
- Назначается прием необходимых лекарственных препаратов.
Специалисты отделения реабилитации в СпортКлинике разрабатывают индивидуальные программы реабилитации.
Постоянное взаимодействие всех отделений нашей клиники, позволяют реабилитологам сформировать максимально эффективную программу реабилитацию, с учетом замечаний лечащих врачей-травматологов.
Операции и манипуляции
Разрыв мениска - одна из наиболее часто встречаемых внутрисуставных проблем коленного сустава.
К разрывам мениска у молодых пациентов чаще всего приводит резкое скручивание на согнутой ноге, особенно в тех случаях, когда она нагружена весом тела.
В каждом коленном суставе существуют 2 мениска, медиальный (внутренний) и латеральный (наружный) – это С-образные прокладки из плотной соединительной ткани, обеспечивающие плотное прилегание округлых мыщелков бедренной кости к плоским мыщелкам большеберцовой кости.
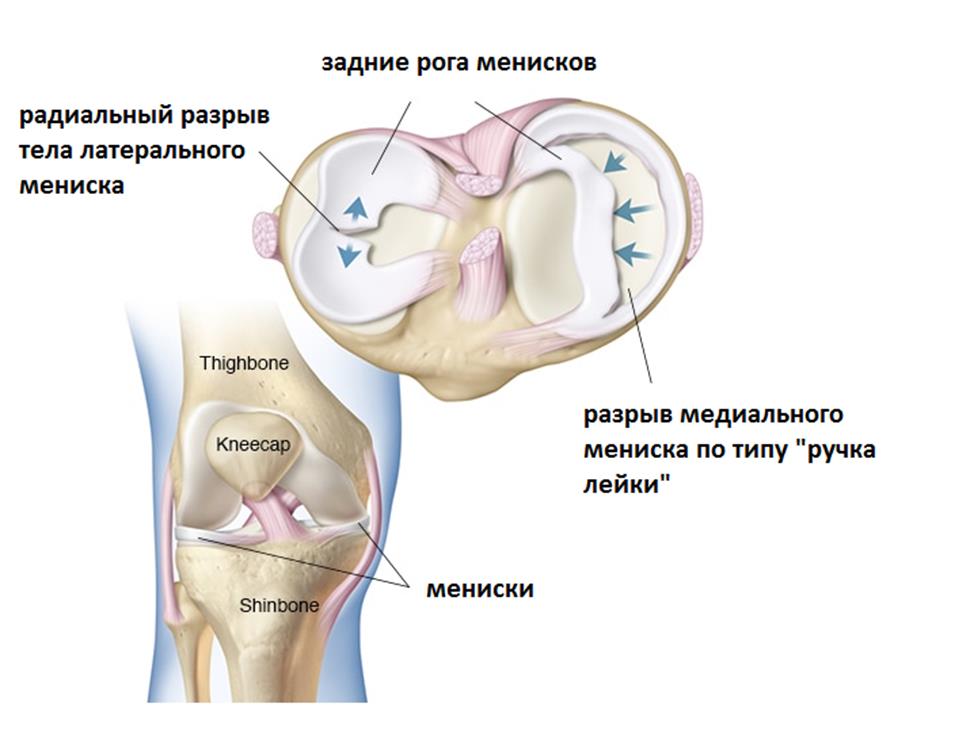
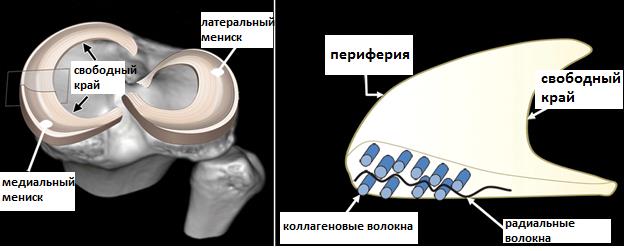
При небольших разрывах иногда достаточно небольшого периода покоя и консервативного лечения для того, чтобы облегчить или полностью убрать симптомы. В других случаях требуется хирургическое лечение.
В зависимости от морфологии повреждения мениска может потребоваться либо его резекция, то есть частичное удаление, либо шов мениска.
В настоящее время считается, что мениск нужно восстанавливать (сшивать) во всех возможных случаях, так как резекция, даже экономная, всё равно грубо нарушает естественную биомеханику коленного сустава. К сожалению не каждый разрыв мениска технически возможно сшить. Многие разрывы имеют комбинированный, раздавленный характер, и низкое качество тканей в этих случаях позволяет провести только резекцию повреждённого участка мениска.
Симптомы разрыва мениска.
Если у вас порвался мениск, вы можете испытывать следующие симптомы:
-треск, хруст в суставе.
-отёк, опухлость, ощущение распирания
-боль, в особенности при сгибании и скручивании (ротации)
-неполное разгибание коленного сустава
При всех этих симптомах необходимо обратиться к врачу травматологу-ортопеду, специализирующемуся на артроскопии коленного сустава.
Причины разрыва мениска.
Обычно мениск разрывается при резком скручивании и осевой нагрузке на полусогнутую ногу, что происходит при резком старте или наоборот внезапном торможении. Глубокие приседания и поднятие тяжестей из положения приседа может иногда приводить к разрыву мениска. Дегенеративные изменения на фоне гонартроза также могут приводить к разрыву мениска, чаще в виде расслоения и комбинированных повреждений.
Факторы риска разрыва мениска.
Занятия спортом связанные с резкими скручиваниями и поворотами на фиксированной ноге, такие как футбол, баскетбол, теннис, контактные единоборства. Риск разрыва мениска при этом увеличивается с возрастом в связи с накоплением дегенеративных изменений.
Последствия повреждения мениска.
Диагностика разрыва мениска.
Разрыв медиального мениска часто может быть выявлен во время физического осмотра. Для этого существует целый ряд диагностических тестов.
Наиболее чувствительным клиническим признаком является боль в проекции суставной щели на уровне повреждения. При высокой сенситивности, данный способ не обладает высокой специфичностью именно для разрывов мениска. Помимо пальпации суставной щели существует ряд провокационных тестов.
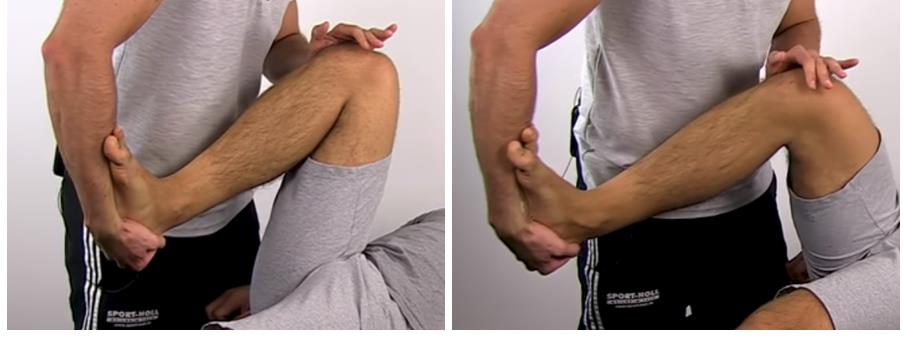
Тест Apley. Специфичность 58 %
Положение на животе. Бедро фиксируется коленом осматривающего. Осуществляется тракция за нижнюю часть голени и поочерёдно наружная и внутренняя ротация голени. При этом оценивается уровень подвижности.
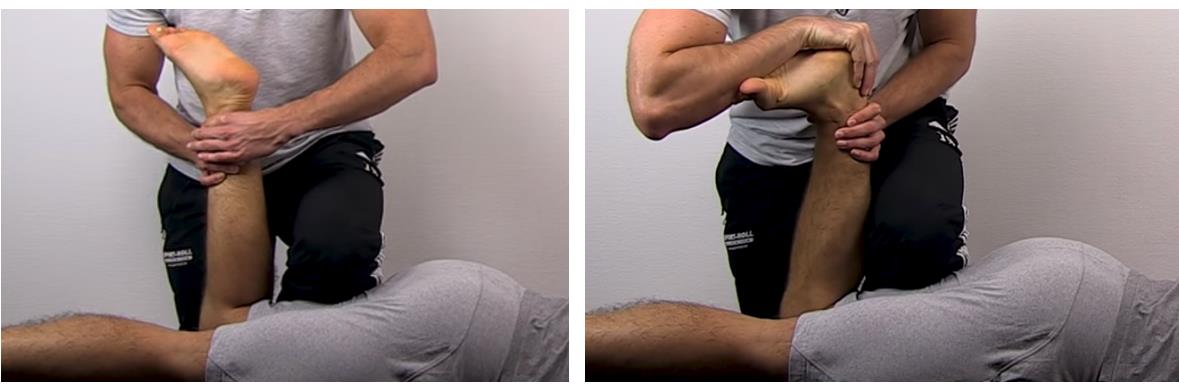
Затем тест повторяется с выполнением компрессии. При этом оценивается боль, крепитация, амплитуда движения.
Следующим тестом который мы рассмотрим будет тест Thessaly.
Сенситивность 64 % специфичность 53 %.
Пациент стоит на больной ноге согнутой в коленном суставе на 20 градусов. После чего выполняет скручивание попеременно в наружную и внутреннюю сторону, как позитивный результат расценивается при появлении боли и щелчков.
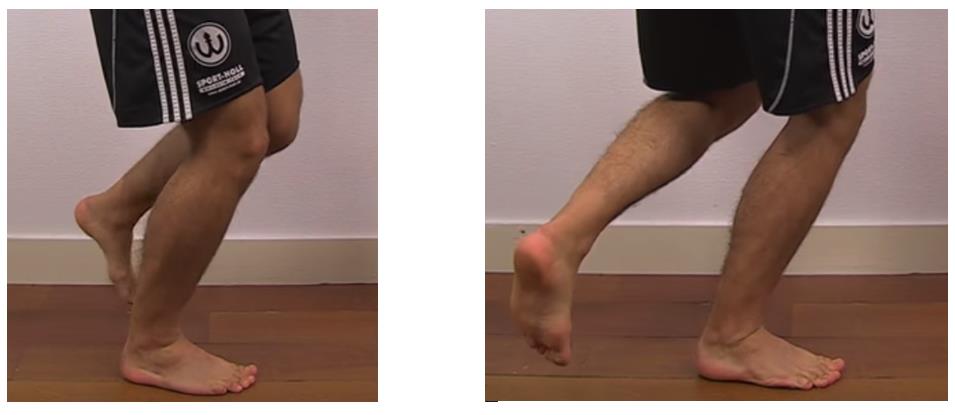
Тест McMurray's, считается более аккуратным,
его точность порядка 73 %.
Для выполнения теста Мак Мюррея пациент укладывается на спину, нога пациента фиксируется в положении ротации за стопу одной рукой, при этом на коленный сустав оказывается давление либо снаружи либо изнутри, нога разгибается. Необходимо повторить тест с различной ротацией голени и различным направлением давления на коленный сустав. Пальпируемый щелчок или клик сопровождаемый болью подтверждает диагноз разрыва мениска.
Напоминаем вам, что эти тесты носят предварительный характер, их выполнение необходимо для того чтобы заподозрить повреждение мениска. Для инструментального повреждения наиболее часто используется МРТ.
При этом можно предварительно оценить протяжённость и характер разрыва, спланировать хирургическую тактику.
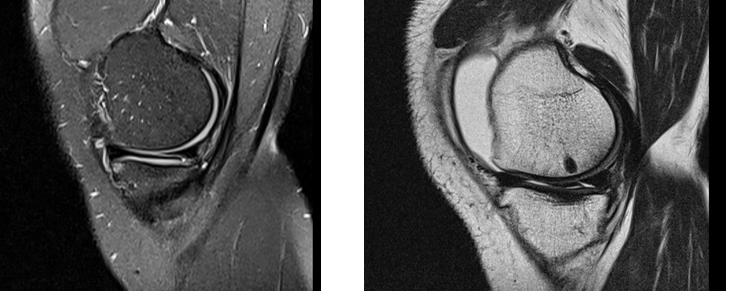
Классификация разрывов мениска.
Существует несколько основных классификаций разрывов мениска. Простая описательная классификация основана на локализации повреждения (красная\розовая\белая зоны).

В подавляющем большинстве случаев разрывы мениска носят дегенеративный характер и представляют собой раздавленные комплексные повреждения его свободного края.
Горизонтальные и комбинированные дегенеративные разрывы чаще встречаются у более возрастных пациентов и появляются без предшествующей травмы.
Лечение разрыва мениска.
Консервативное лечение используется как основный метод лечения в случае комплексных дегенеративных разрывов свободного края без механического компонента в виде блока сустава, заклинивания. Функциональный покой, разгрузка, холод местно по 30 минут 5 раз в день, приём НПВС, внутрисуставное введение препаратов гиалуроновой кислоты или богатой тромбоцитами плазмы, лечебная физкультура с методистом, зачастую дают такой же результат как артроскопическая санация, при этом без каких либо хирургических рисков.
Оперативное лечение разрыва мениска.
В большинстве случаев разрыва мениска до настоящего времени в основном выполняют его частичную или парциальную резекцию. В настоящее время эта тактика во всём мире пересматривается в пользу выполнения реконструкции или шва мениска. Резекция производится при комплексных, дегенеративных и радиальных разрывах, при всех остальных типах разрывов возможно выполнения шва мениска.
После резекции мениска в 80 % случаев улучшение наблюдается уже на следующий день после операции. В 20 % случаев болезненность и другие симптомы постепенно регрессируют на протяжении нескольких месяцев. Хорошие результаты наблюдаются в основном у молодых пациентов (младше 40 лет) в условиях отсутствия деформации конечности и признаков артрита, с повреждением одного мениска.
Шов мениска.
Лучшими кандидатами для шва мениска являются свежие разрывы в паракапсулярной (красной) зоне. Так как эта зона хорошо кровоснабжается, такие разрывы хорошо срастаются. Соответственно чем дальше от красной зоны, тем хуже кровоснабжение и тем больше риск несращения. Продольные и вертикальные разрывы срастаются лучше чем радиальные, горизонтальные и дегенеративные.
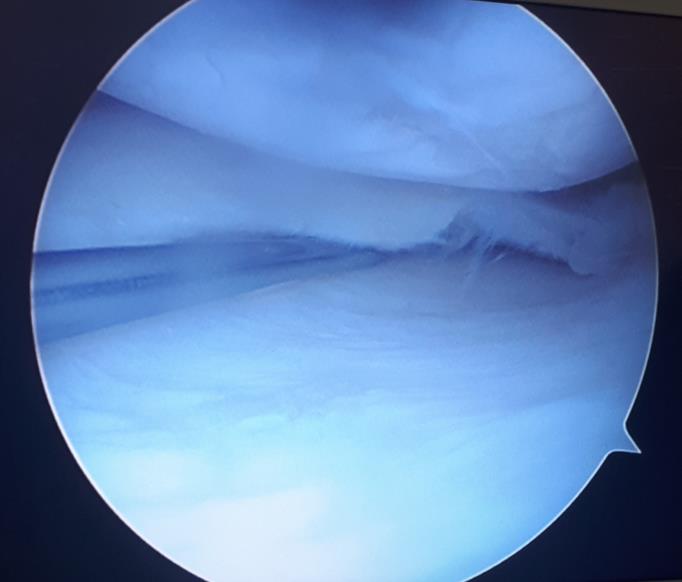
Ниже приведём пример сшивания небольшого полнослойного вертикального разрыва заднего рога медиального мениска у 18 летнего пациента нашей клиники.
На протяжении 1 года он испытывал боли и дискомфорт при выполнении приседаний, беге, скручивании на повреждённом ранее коленном суставе, выполнил МРТ и обратился к нам в клинику.
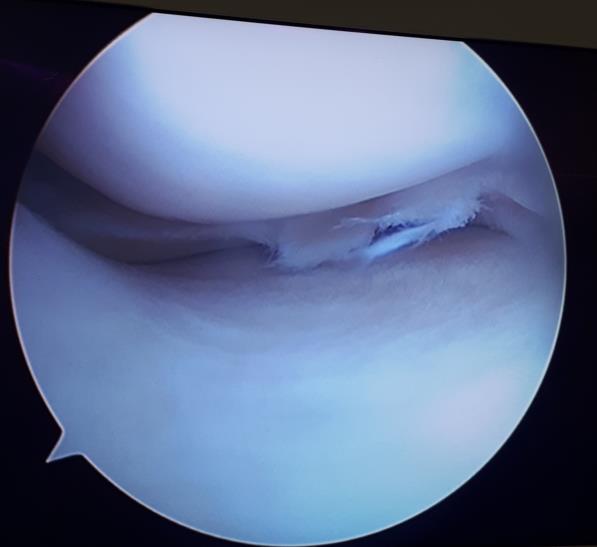
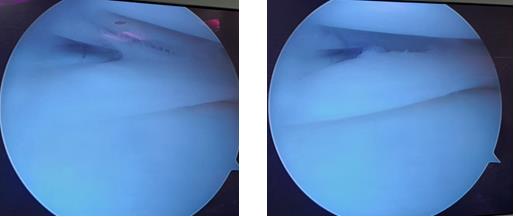
При выполнении артроскопии визуализируется вертикальный разрыв заднего рога медиального мениска.
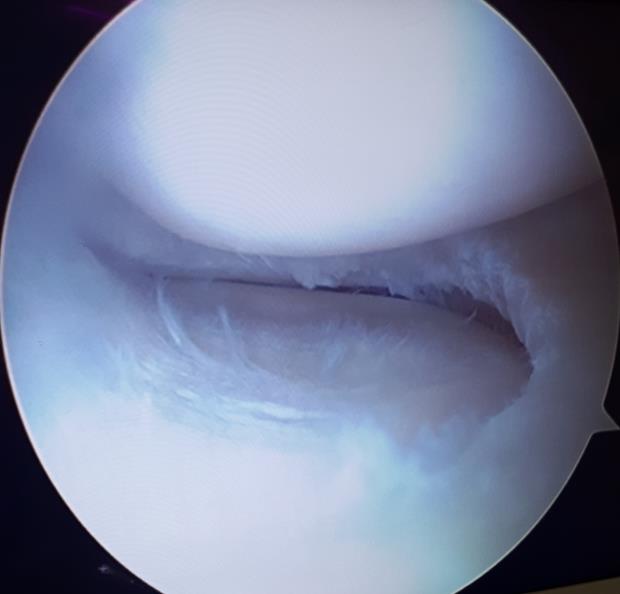
Следующим этапом производится обработка краёв разрыва при помощи специального щупа с алмазной щёткой на кончике. Благодаря этому обнажаются коллагеновые волокна которые служат хорошим субстратом для фиксации клеток, которые в дальнейшем образуют в месте разрыва рубцовую ткань.
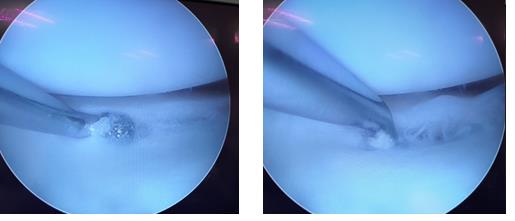
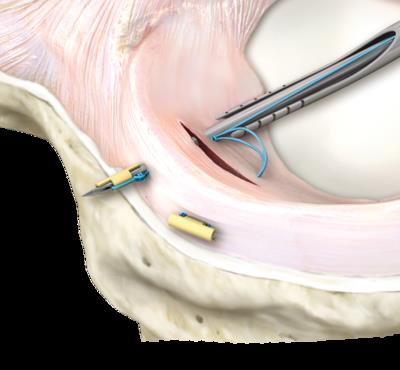
Использование такого инструментария позволяет не делать дополнительных доступов и снижает риск повреждения прилегающих к менискам сосудистых и нервных структур.
В существующей литературе описано, что мениски лучше срастаются, если одновременно выполняется пластика передней крестообразной связки. По видимому, это связано с тем что при пластике ПКС выполняются костные каналы значительного диаметра по которым внутрь сустава поступают стволовые клетки костного мозга, способствующие лучшему сращению разорванного мениска, а также более щадящая реабилитация. Опираясь на эти данные, ортопеды начали делать трефенеционные отверстия в прилежащих к разрыву мениска участках кости, а также использовать новейшие регенеративные технологии в попытке увеличить вероятность хорошего и надёжного сращения разорванного мениска. В том числе для стимуляции регенеративного потенциала возможно использование васкулярно-стромальной фракции мезенхимальных клеток жировой ткани и богатой тромбоцитами плазмы, но об этом чуть позже.
В такой ситуации после резекции изменённого участка мениска можно ожидать длительно сохраняющийся болевой синдром, синовит и прогрессирование артроза, несмотря на резекцию повреждённого участка мениска. Для того чтобы улучшить внутрисуставной гомеостаз и дать возможность хрящевой ткани адаптироваться к изменённой биомеханике сустава можно использовать внутрисуставное введение богатой тромбоцитами плазмы и стволовых клеток жировой ткани.
Современные возможности ускоренной реабилитации при разрыве мениска и других внутрисуставных повреждениях коленного сустава.
Am J Sports Med. 2017 Feb;45(2):339-346. doi: 10.1177/0363546516665809. Epub 2016 Oct 21.
Проспективное, двойное-слепое, рандомизированное сравнение результатов лечения гиалуроновой кислотой и богатой тромбоцитами плазмы.
Биология лечения остеоартрита коленного сустава.
Использование богатой тромбоцитами плазмы (БОТП) в лечении остеоартрита продемонстрировало различные результаты в рандомизированных контролируемых исследованиях в сравнении с гиалуроновой кислотой. Биологический анализ использования БОТП показал выраженный противовоспалительный эффект.
Целью исследования было оценить клинический и биологический эффект внутрисуставного введения БОТП в сравнении с гиалуроновой кислотой (ГК)
Уровень доказательности – 1.
111 пациентов с симптоматическим остеоартритом получали серию из 3 инъекций БОТП либо ГА под ультразвуковым контролем. Клинические данные собирались непосредственно перед началом лечения, и потом 4 раза в течение 1 года. Синовиальная жидкость бралась для анализа провоспалительных и противовоспалительных факторов перед началом лечения, через 12 и 24 недели после лечения. Для оценки клинического и биологического результата использовались несколько шкал: (1) Western Ontario and McMaster Universities Osteoarthritis Index (WOMAC) pain subscale; (2) International Knee Documentation Committee (IKDC) subjective knee evaluation, visual analog scale (VAS) for pain, and Lysholm knee score, а также производилась сравнительная оценка провоспалительных и противовоспалительных факторов в синовиальной жидкости.
Результаты исследования: БОТП оказалась более эффективной чем гиалуроновая кислоты по всем оценочным шкалам через 12 и 24 недели после проведенного лечения, а также достоверно имела более сильно выраженный противовоспалительный эффект за счёт снижения провоспалительных цитокинов, таких как интерлейкин 1 и фактор некроза опухоли альфа.
В другом исследовании первого уровня доказательности (Am J Sports Med. 2016 Apr;44(4):884-91. doi: 10.1177/0363546515624678. Epub 2016 Feb 1.) , проведённом FDA, главным органом регламентирующим легализацию того или иного метода лечения или лекарственного препарата в США, также была показана эффективность БОТП превышающая таковую препаратов гиалуроновой кислоты на сроках наблюдения 6 и 12 месяцев после лечения.
Ещё о применении БОТП и СВФ вы можете узнать из этой статьи.
Реабилитация после разрыва мениска
Реабилитация после разрыва мениска очень сильно варьирует в зависимости от характера и объёма операции, возраста пациента, сопутствующих повреждений коленного сустава. Так при небольшом радиальном или горизонтальном разрыве свободного края, после парциальной резекции пациент сразу же может ходить с полной нагрузкой без особых ограничений. В случае если выполнялась резекция по поводу значительного комбинированного разрыва площадью более 30% от мениска сустав может длительно адаптироваться к новой системе распределения нагрузки. В таких случаях требуется функциональный покой и разгрузка коленного сустава на протяжении нескольких недель после вмешательства. В послеоперационном периоде может потребоваться внутрисуставное введение лекарственных препаратов. Хорошо себя зарекомендовали обогащённая тромбоцитами плазма и гиалуроновая кислота.
В тех случаях когда выполняется шов мениска, осевая нагрузка лимитируется на срок до 6 недель (пациент ходит с дополнительной опорой на костыли). Для стимуляции регенерации после шва мениска также показано интраартикулярное введение богатой тромбоцитами плазмы.
Читайте также:


