Операция хелал плюсневых костей
Операция Мейсенбаха — остеотомия плюсневых костей на уровне 3 см проксимальнее плюснефаланговых суставов, дистальные фрагменты плюсневых костей в ходе операции перемещают вверх.
Дю Ври (H.L. DuVries) в 1953 году выполнил подошвенную кондилэктомию — иссечение подошвенной части головок плюсневых костей (подошвенных мыщелков). Какое осложнение может возникнуть после такой операции и почему?
Дэвидсон (M.R. Davidson) в 1969 году предложил остеоклазию (создание искусственного перелома) плюсневых костей подобно операции Мейсенбаха. На каком уровне выполняли остеоклазию? Какое осложнение может возникнуть после такой операции?
Остеоклазию выполняли на уровне дистальной шейки плюсневых костей, под углом 90° к продольной оси кости. Целью операции было создание оптимального подъема переднего отдела стопы. Уровень подъема определялся естественной подвижностью больного в послеоперационном периоде. Осложнением операции было тыльное смещение головок плюсневых костей и формирование избыточной костной мозоли в результате постоянного движения костных отломков.
Якоби (R.P. Jacoby) в 1973 году предложил для коррекции подошвенной костной мозоли выполнять V-образную остеотомию плюсневых костей с фиксацией костных отломков. Какие осложнения могут возникнуть после такой операции?
Появление болезненных подвижных образований, тыльное смещение плюсневых костей.
Коррекцию патологически удлиненных плюсневых костей проводят с помощью укорачивающей остеотомии. Какой способ операции позволяет избежать осложнений?
- Остеотомию выполняют в косом направлении до уровня головки плюсневой кости, этот способ позволяет избежать ротации дистального фрагмента.
- Остеотомию выполняют в зоне метафиза, это способствует быстрому сращению кости.
- Исключают нагрузку на поврежденную ногу до появления рентгенологических признаков консолидации, в противном случае сращение может быть замедлено.
Где выполняют разрезы кожи при операциях на плюсневых костях? Почему? Делают единичный разрез кожи кнаружи или кнутри от сухожилия разгибателей, а этом случае в зоне сухожилия не образуется рубцов, которые могут ограничить подвижность пальцев стопы. При операции на нескольких плюсневых костях разрезы делают в межплюсневых промежутках — это способствует хорошему обзору операционного поля и разрезов требуется меньше.
После остеотомии плюсневых костей с артродезом в проксимальных межфаланговых суставах выполняют фиксацию отломков спицей Киршнера. В каком положении должна проводиться фиксация, чтобы избежать послеоперационных осложнений?
При фиксации важно не допустить интерпозиции мягких тканей в межплюсневых промежутках, чтобы не спровоцировать боль и раздражение в зоне проведения спицы. Спицу Киршнера проводят через головку плюсневой кости, саму кость слегка отклоняют в подошвенную сторону: в таком положении кость максимально выпрямлена, и спица ломается реже.
Назовите наиболее частое осложнение после остеотомии II-IV плюсневых костей, выполняемой по поводу болезненных деформаций подошвы.
Согласно Хэтчеру (Hatcher) и соавт., частота рецидивов — 18%, частота смещений плюсневых костей — 39%.
Какие болезненные кожные образования чаще всего возникают на подошвенной поверхности стопы? В чем их клинические различия?
- Мозоли (натоптыши) — участки гиперкератоза кожи, расположенные в местах наибольшей нагрузки; на поверхности натоптыша видны кольцевидные линии.
- Порокератоз (porokeratosis plantaris discreta) щ мозоли на подошве стопы, связанные, как считают, с дисфункцией эккриновых потовых желез. Мозоль влажная, имеет желтый цвет, в центре расположено белесоватое ядро.
- Наследственные мозоли — возникают у детей на коже ладоней и подошвах стоп, с нагрузкой не связаны.
Каковы причины замедленного срастания плюсневых костей после хирургических вмешательств?
- Подвижность костных фрагментов в зоне остеотомии при нагрузке на плохо иммобилизированную стопу.
- Неадекватная фиксация костей, неправильный выбор уровня остеотомии.
Назовите признаки неправильного срастания плюсневой кости.
- Длительный отек
- Деформация
- Боль и тугоподвижность в плюснефаланговом суставе
Какие изменения возникают на рентгенограмме при избыточной подвижности костных фрагментов в зоне остеотомии?
При плохой фиксации зоны остеотомии возникает избыточная подвижность костных фрагментов. В результате образуется большая костная мозоль. Ткань костной мозоли соединяет костные концы и представляет собой зону избыточного и беспорядочного
">гематомы , которая служит каркасом для последующей регенерации костной ткани.
Какова тактика при неправильном срастании плюсневых костей в случае, если фиксация была адекватной?
В этом случае необходимо иммобилизировать стопу в послеоперационном сапожке в течение 1 мес. Если была выполнена цилиндрическая или нестабильная остеотомия, нагрузку на оперированную стопу разрешают не ранее, чем через 4-8 недель, и только после того, как при рентгенографии стопы в гипсе будут получены четкие признаки срастания.
Какова тактика при смещении фиксатора (шурупа), используемого для закрепления костных фрагментов при остеотомии плюсневых костей?
Необходимо удалить фиксатор, затем использовать для повторной фиксации гладкую спицу Киршнера диаметром 0,45 мм.
Каковы причины деформации пальцев после операций на плюсневых костях?
- Рубцовая контрактура
- Частичная или полная резекция головки плюсневой кости
В чем недостаток подошвенной кондилэктомии?
В результате этой операции возникает дестабилизация пальцев. Причины такого осложнения следующие: утрачивается стабилизирующая роль подошвенного апоневроза, в результате иссечения подошвенных мыщелков плюсневых костей нарушается кубическая конфигурация плюснефаланговых суставов, при этом снижается натяжение сгибательной пластинки.
- Какие осложнения развиваются после операций по поводу диафизарных переломов плюсневых костей наиболее часто?
Укорочение и угловая деформация плюсневых костей, нарушение их параболической конфигурации.
Что такое 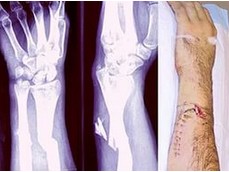
Частичное или полное разрушение кости организма человека или животного произошедшее под воздействием травмирующеего воздействия, превосходящей упругость кости.
В медицине различают травматические и патологические переломы.
- Травматические происходят под действием внешней силы на кость.
- Патологические переломы появляются при минимальном внешнем действии на кость при небольших травмах или сопутствующих заболеваниях и спонтанных воздействиях (например при патологическом разрушении костной ткани при туберкулезе или опухолевом процессе).
">перелом Джонса? Какое осложнение может возникнуть в послеоперационном периоде при неадекватном лечении?
Истинный перелом Джонса — это поперечный перелом основания V плюсневой кости, линия которого проходит на 1,5-3 см дистальнее бугристости кости. За перелом Джонса часто ошибочно принимают отрывной перелом основания V плюсневой кости. Фиксация перелома должна быть жесткой. Неадекватная фиксация ведет к замедленному сращению или несращению перелома. Такие переломы сопровождаются ин- валидизацией, медленным выздоровлением больного, в ряде случаев требуется пересадка костного трансплантата.
Что такое брахиметатарзия?
Брахиметатарзия — врожденное укорочение плюсневых костей, вызванное преждевременным заращением эпифизарной (ростковой) пластинки в результате наследственного дефекта или травмы.
Назовите наиболее частые осложнения, возникающие после хирургической коррекции брахиметатарзии.
К методам мягкотканной коррекции относят кожную пластику V-Y-образным лоскутом, а также Z-образную удлиняющую пластику сухожилий-разгибателей. Осложнения — повреждения сосудов и нервов.
Костная коррекция брахиметатарзии.
- Остеотомия плюсневой кости с пересадкой костного трансплантата. Возможные осложнения: замедленное приживление трансплантата, прогиб плюсневой кости в зоне внедрения трансплантата.
- Операцию удлинения плюсневых костей с помощью слайдовой остеотомии без трансплантации выполняют больным с легкой и средней степенью брахиметатарзии. Возможные осложнения: замедленная консолидация, несращение плюсневых костей.
- Скелетное вытяжение (дистракция) проводят с помощью специальных дистракционных аппаратов. Длительное вытяжение приводит к сосудистым нарушениям — сужению сосудов и гангрене. При избыточном удлинении плюсневых костей возникает контрактура в плюснефаланговых суставах.
Каковы причины хронических болей после артротомии при остеохондропатии головки II плюсневой кости (болезни Фрейберга [Freiberg])?
Выделяют несколько причин: недостаточно глубокая обработка (высверливание) субхондральной зоны в эрозированных участках кости, неполное вытяжение во время и после операции, недостаточное отделение сустава от сгибательной пластинки во время операции.
Какие послеоперационные осложнения могут возникнуть после удаления экзостозов (экзостозэктомии) при бурсите V пальца стопы?
- При удалении слишком малого участка костной ткани возникают рецидивы бурсита, избыточная экзостозэктомия приводит к нестабильности пятого луча.
- Непереносимость больших нагрузок, дестабилизация пятого плюснефалангового сустава.
- Перелом головки V плюсневой кости.
Какое послеоперационное осложнение может возникнуть после резекции головки V плюсневой кости по поводу бурсита V пальца?
Довольно частым осложнением такой операции является втяжение (ретракция) V пальца стопы. Протезирование V плюсневой кости, операция синдактилии предотвращают это осложнение.
В течение какого срока после проксимальной остеотомии V плюсневой кости больной должен воздержаться от нагрузок на оперированную стопу?
Нагрузку на оперированную стопу разрешают только через 6-8 нед после полного сращения кости, подтвержденного рентгенологически. В послеоперационном периоде нужно быть особенно осторожным, чтобы избежать перелома в зоне латеральной выступающей части кости.
Операция, целью которой является рассечение кости и ее дальнейшее правильное сращивание для излечения некоторых заболеваний костей конечностей, называется остеотомией. Один из ее видов, который выполняется Z-образно, носит название SCARF (Скарф).

Остеотомия этого вида — наиболее подходящая для исправления умеренных и тяжелых форм вальгусной деформации, с углом от 17˚ до 40˚. Также Скарф позволяет откорректировать разворот большого пальца ноги вокруг его продольной оси, который широко распространен при вальгусной деформации.
Благодаря проведению остеотомии по методу Скарф достигается восстановление анатомической структуры стопы и ее функций, устраняются ее деформации, что облегчает подбор обуви, а также избавляет от болей.
Как проходит операция?
Скарф подразумевает разрез кости и последующее исправление деформации, и соединение костей в правильном положении.
Операция проводится под общим наркозом или местной анестезией. Длительность ее — около 1-2 часов.
Хирург осуществляет разрез внутренней стороны ступни, начиная от основания большого пальца и завершая около начала плюсневой кости. После этого, получив доступ к кости, специальной микропилой вырезают Z-образный участок первой плюсневой косточки. Это обеспечивает отделение головки кости от ее основной части и дает возможность вернуть кость в правильное положение. Для этого головку первой плюсневой косточки смещают под нужным углом.
Фрагменты кости закрепляются при помощи специальных титановых винтов, которые обеспечивают максимальную стабильность соединения. Если эти винты не вызывают никакого дискомфорта или аллергий, то их не удаляют из тела.

В случаях, когда винты доставляют какие-либо неудобства, их удаляют после полного сращивания кости. Ту часть плюсневой кости большого пальца, которая выступает, удаляют.
Особое внимание во время операции уделяется не только костям, а и находящимся вблизи сухожилиям. Ведь для нормального функционирования стопы очень важно придать им правильное расположение.
В особо сложных случаях Скарф дополняется иными методиками для достижения наиболее качественного результата.
Возможные осложнения
Осложнения после проведения такого вида остеотомии немногочисленны и встречаются редко. Чаще всего они зависят от профессионализма хирурга, правильности техники выполнения, правильности выбора вида вмешательства, адекватном проведении послеоперационного периода и реабилитации.
- рецидив болезни;
- передаточная метатарзалгия;
- несращение кости;
- инфекционный процесс.
Противопоказания к проведению операции

Существуют и противопоказания к выполнению такого хирургического вмешательства. Это:
- выраженный остеопороз;
- ревматоидный артрит;
- пониженная регенерация кости;
- пожилой возраст;
- ожирение;
- наличие инфекционного заболевания.
Преимущества этого метода коррекции
Данная методика устранения деформации стопы имеет ряд преимуществ:
- возможность изменять положение фрагмента плюсневой кости в разных направлениях, смещая и поворачивая его;
- при необходимости позволяет удлинить или укоротить плюсневую кость;
- позволяет перемещать костные фрагменты вверх или вниз для достижения снижения нагрузок на область первого фалангового сустава стопы.
Недостатки устранения деформации стопы по методу Скарф
Существуют и некоторые недостатки и несовершенства этой методики:
- высокая травматичность и сложность проведения хирургического вмешательства;
- раскол кости во время введения фиксирующего винта;
- утрата фиксации, достигнутой при затягивании винтов, при резорбции кости в месте металлоостеосинтеза;
- необходимость удаления винтов из-за дискомфорта, аллергических реакций или миграции самих винтов.
Подготовка к операции
Обычно операция проводится планово. Пациент при поступлении в клинику должен сдать все анализы и пройти дополнительные исследования.

Так, обязательно назначаются общие анализы крови и мочи, биохимический анализ крови, определение сахара в крови, исследование на сифилис, СПИД, гепатит, проводится флюорография и рентген конечности, которая будет оперироваться. Дополнительно могут назначаться и иные анализы или обследования, в том числе и на определение аллергии на определенные лекарственные средства.
Пребывание в стационаре обычно составляет 3-5 дней, в зависимости от состояния пациента после проведения хирургического вмешательства.
Восстановительный период после операции
После проведения оперативного вмешательства пациенту необходимо пребывание в условиях стационара в течение 2-3 дней. В это время необходимо ограничить нагрузки на прооперированную ногу. Необходимо использовать костыли для передвижения, при этом 3 дня нельзя опираться на больную ногу. Также, первые 3 дня необходимо максимальное количество времени проводить в положении лежа. Прооперированную ногу при этом следует поднимать выше тела, укладывая ее на несколько подушек, сложенных одна на другую либо на иную опору.
Начиная с 4-го дня на ногу можно частично опираться. Ходить на костылях и не давать сильных нагрузок ноге следует не менее 2 недель. В течение такого же времени к месту операции нужно прикладывать холод (охлаждающий пакет), предварительно под него положив ткань или полотенце, чтобы уберечь кожу от повреждений.
После операции рекомендуется ношение специальной обуви (туфли Барука), которые обеспечивают перераспределение нагрузки при ходьбе на пятки. Перевязки ежедневно проводятся 7-10 дней, а по истечению 14-18 дней снимают швы.

По истечению 20-21 дня после проведения Скарф, стопу можно мыть под душем. В ванной можно мыть не ранее, чем полностью заживут швы. Примерно в это же время начинают проводить лечебную гимнастику для конечности.
Через 42 дня после операции делается рентгеновский снимок, на котором смотрят состояние сращивания кости. Если все прошло отлично, то разрешается ношение обычной обуви.
Сколько длится нетрудоспособность при остеотомии по методу Скарф?
Длительность нетрудоспособности зависит от успешности восстановительного процесса после операции, а также вида выполняемых работ. Людям, сидячих профессий выходить на работу обычно позволяют спустя 8 недель. Если же профессия подразумевает физический труд, то лист нетрудоспособности выписывается на 12 и более недель. А спортивные нагрузки на ногу разрешены не ранее чем через 5 месяцев после операции.
Стоимость процедуры
Данная операция проводится во многих клиниках, специализирующихся на лечении проблем позвоночника и костей. Ее стоимость варьируется от 35000 до 50000 рублей.
Прогноз лечения пациента зависит от тяжести деформации стопы, наличия сопутствующих заболеваний, возраста и иных факторов. Но в большинстве случаев он благоприятный. Важно вовремя обратиться к врачу за получением адекватной помощи.
В литературе можно найти описание более чем 400 методик оперативного лечения халлюс-вальгуса. В прошлом ортопеды боролись с вальгусной деформацией путем хирургического удаления суставных головок, что приводило к серьезному нарушению функций стопы. Поэтому сегодня врачи предпочитают делать менее травматичные операции.
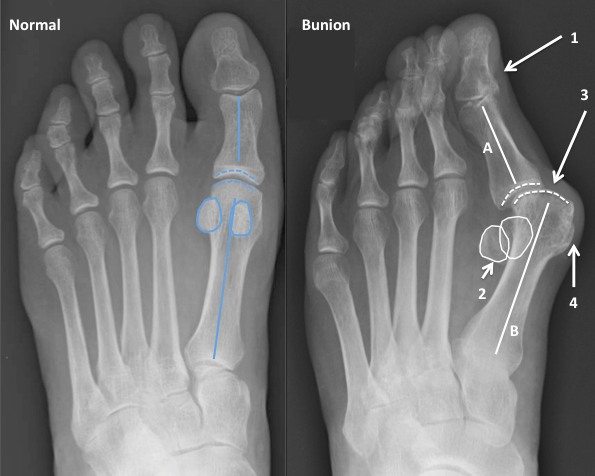
Что такое вальгусная деформация? Вначале Hallux Valgus вызывает искривление только большого пальца стопы. В результате у человека увеличивается нагрузка на головки 2-4 плюсневых костей, что ведет к молоткообразной деформации II-V пальцев. Своевременное хирургическое лечение помогает избежать этого неприятного явления.
Виды операций на стопе
Операции, которые делают при вальгусной деформации, можно условно разделить на малоинвазивные и реконструктивные. Первые менее травматичны, однако эффективны только при экзостозах и начальной деформации. Малоинвазивные хирургические вмешательства выполняют через два-три прокола размером 3-4 мм.
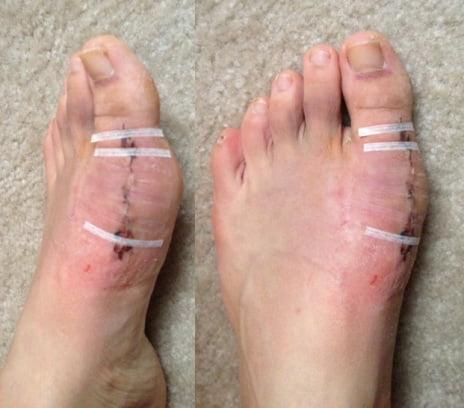
Шрам после вмешательства.
Реконструктивные вмешательства помогают справиться с выраженной вальгусной деформацией, сопровождающейся изменением положения костей стопы. Такие операции более инвазивны и сопряжены с большей травматизацией. Их выполняют через разрез длиной 2-4 см на медиальной поверхности стопы. В ходе хирургического вмешательства врач восстанавливает нормальной положение костей плюсны и фиксирует I плюсне-клиновидный сустав в правильной позиции.
Таблица 1. Виды операций.
| Особенности проведения | Показания | |
| На мягких тканях | Во время операции врач работает только с мышцами, сухожилиями и суставной сумкой. | Hallux Valgus I степени без деформации головки плюсневой кости. |
| На костях | Суть таких хирургических вмешательств заключается в подпиливании костей и/или выполнении остеотомии. | Вальгусная деформация II-III степени. |
| Комбинированные | Подразумевают одновременное удаление костных наростов и пластику связок. | Выраженный Hallux Valgus с нарушением функций стопы. |
Во время малоинвазивных операций хирург использует микроинструменты, позволяющие выполнять сложные манипуляции со связками и суставной капсулой. При необходимости он подпиливает кости с помощью микрофрез, которые отдаленно напоминают стоматологический инструментарий.
Название хирургических техник
На начальных стадиях болезни врачи стараются делать малоинвазивные операции. После них пациент быстро восстанавливается и уже через 3-4 недели возвращается к привычному образу жизни. При запущенной вальгусной деформации возникает необходимость в более сложных хирургических вмешательствах.
Давайте посмотрим, какие из них чаще всего используют в современной ортопедии.
Наиболее популярна среди всех хирургических вмешательств на мягких тканях стопы. Ее суть заключается в перемещении сухожилия m. adductor halluces на головку I плюсневой кости. Это позволяет сблизить между собой кости плюсны и восстановить нормальный мышечно-сухожильный баланс стопы.
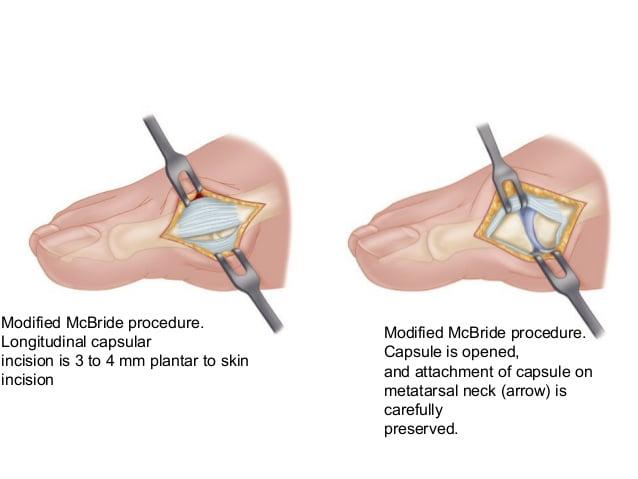
К сожалению, отводящая мышца первого пальца неспособна противодействовать постоянной нагрузке. Именно поэтому частота рецидивов после операции McBride довольно высока. Если человек не устраняет действие провоцирующих факторов – у него вскоре снова развивается Hallux Valgus. Избежать этого помогает ношение ортопедической обуви, отказ от каблуков и тяжелой физической работы.
При ярко выраженных деформациях операцию McBride дополняют остеотомией I плюсневой кости SCARF.
Относится к миниинвазивным операциям. Во время хирургического вмешательства больным выполняют поперечную остеотомию через кожный разрез длиной 1 см. После этого дистальный костный фрагмент смещают в латеральном направлении и фиксируют с помощью специальной спицы.
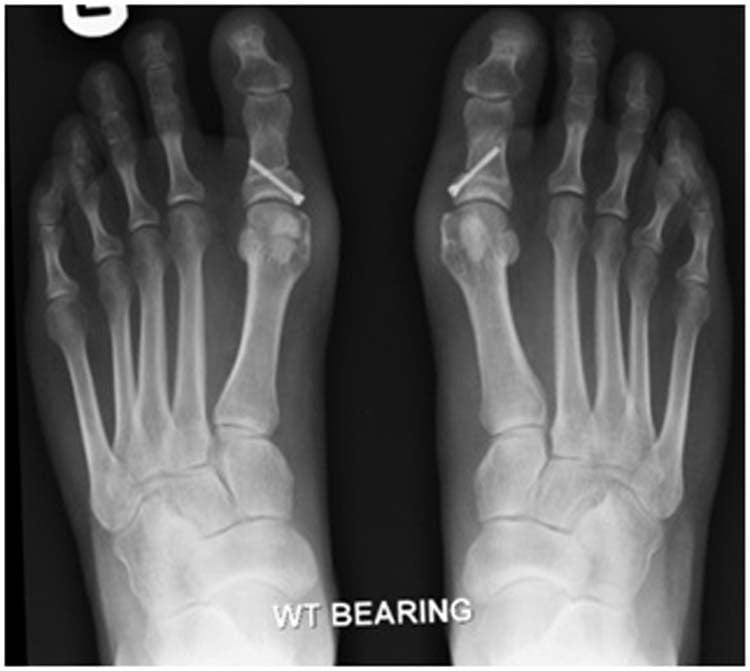
В ходе операции хирург выполняет V-образую остеотомию. Он перепиливает первую плюсневую кость в области головки, а костные фрагменты соединяет с помощью специальных титановых винтов. Поскольку фиксация очень прочная, в послеоперационном периоде пациент не нуждается в гипсовой иммобилизации.
Отметим, что Chevron-остеотомия эффективна только при незначительной деформации первого пальца стопы. В наше время в ортопедии ее используют все реже. Вместо нее большинство врачей делает Scarf-остеотомию.
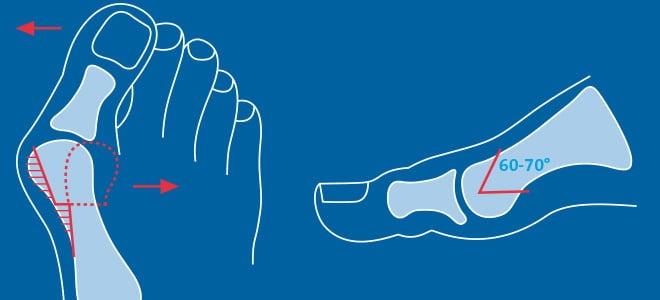
Z-образная остеотомия Scarf – это золотой стандарт лечения вальгусной деформации. Она позволяет установить головку плюсневой кости под нужным углом. В ходе хирургического вмешательства врачи также убирают деформацию суставной капсулы и меняют направление некоторых сухожилий.
Когда операции Scarf недостаточно – хирурги делают проксимальную клиновидную остеотомию или артродез.
Важно! У большинства пациентов с вальгусной деформацией врачи выявляют костную мозоль (экзостоз). Нарост локализуется на медиальной поверхности головки I плюсневой кости. Как правило, его удаляют во время всех операций, в том числе и малоинвазивных.
Не путайте спиливание костного нароста с остеотомией. Это две совершенно разные манипуляции. Цель первой – убрать косметический дефект, второй – восстановить нормальное функциональное состояние стопы. Помните, что удаление костной мозоли (операция Шеде) не в состоянии излечить вас от Hallux Valgus.
Артродез при вальгусной деформации
Артродезирование – это полное обездвиживание плюсне-клиновидного сустава путем соединения формирующих его костей. Операцию делают лицам с поперечно-распластанной деформацией и Hallux Valgus с гипермобильностью I плюсне-клиновидного сустава.
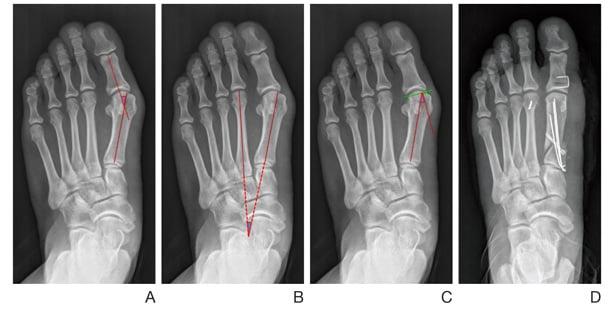
Тест для выявления патологической подвижности:
- пальцами одной руки удерживайте II-V плюсневые кости;
- второй рукой возьмите I плюсневую кость и попробуйте смещать ее в тыльно-подошвенном направлении;
- посмотрите, насколько сильно вам удалось сдвинуть ее с места;
- смещение кости более чем на один сагиттальный размер большого пальца указывает на наличие гипермобильности.
Артродез – это наиболее травматичная операция, подразумевающая полное удаление плюсне-клиновидного сустава. Ее делают только в крайнем случае, когда другие методы оказываются неэффективными.
Операция молоткообразной деформация пальцев ног
Как известно, на поздних стадиях Hallux Valgus сочетается с молоткообразной деформацией II-V пальцев. Она выглядит непривлекательно и негативно сказывается на функциях стопы. Для ее исправления используют целый ряд хирургических вмешательств.

К ним относятся:
- Закрытая редрессация. Суть методики заключается в насильственном исправлении дефекта нехирургическим путем. К сожалению, редрессация дает незначительный эффект, а после нее нередко возникают рецидивы.
- Тенотомия или транспозиция сухожилий. Операции выполняют на связках стопы. Их умелое пересечение или перемещение позволяет исправить молотообразную деформацию пальцев.
- Резекция костей. Во время хирургического вмешательства врачи иссекают основание средней или головку основной фаланги. Это позволяет избавиться от избыточной костной массы и устранить деформацию.
- Остеотомии Вейля или Уилсона. Напоминают операции Scarf и Chevron, однако выполняются на II-V плюсневых костях. Хирурги рассекают их, после чего фиксируют костные фрагменты титановыми винтами.
В лечении молоткообразной деформации наиболее эффективна остеотомия. Именно ее выполняют в самых тяжелых и запущенных случаях.
Восстановительный период
Вставать с постели пациентам разрешают уже на следующий день после операции. Первое время ходить им разрешают только в туфлях Барука.
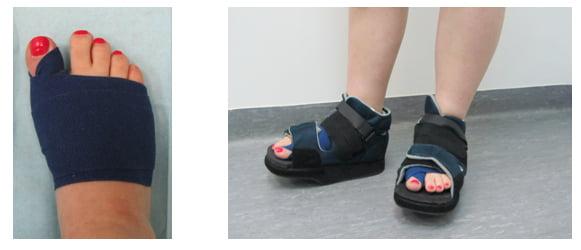
В первые дни после хирургического вмешательства больные находятся под наблюдением лечащего врача. Из стационара их выписывают на 2-3 сутки. Если во время операции человеку накладывали нерассасывающиеся швы – их снимают на 10-14 день.
Что касается обуви, пациентам требуется как минимум 3 месяца носить ортопедические стельки. Надевать каблуки можно лишь спустя полгода после хирургического вмешательства. При этом их высота не должна превышать 6 см.
Цена операции на стопе
Стоимость хирургического лечения зависит от степени деформации, вида и сложности операции, уровня медицинского учреждения и квалификации работающих там специалистов. Удаление экзостоза в Москве стоит от 40 000 до 50 000 рублей. Цены на реконструктивные операции начинаются с 70 000 рублей. Отметим, что в стоимость не входит предоперационное обследование, консультации специалистов, расходные материалы и реабилитация.
Если вы хотите прооперироваться за границей – обратите внимание на Чехию. Лечение там обойдется вам в евро включая реабилитацию. В Германии и Израиле такая же операция будет стоить гораздо дороже.
Лечение деформаций переднего отдела стопы
Позвольте прежде всего рассказать о некоторых заболеваниях, причиной которых являются различные виды деформации переднего отдела стопы и их лечении.
Познакомимся с некоторыми наиболее часто встречающимися проблемами переднего отдела стопы.
Это, например:
2.Молоткообразная деформация пальцев и боли в переднем отделе стопы, или метатарзалгия, кстати, часто напрямую связанная с Hallux Valgus.
3.Hallux Rigidus, локализованный остеоартрит большого пальца стопы. Деформация, тугоподвижность и хронические боли в области основания первого пальца.
4.Пяточная шпора, или подошвенный фасциит.
В большинстве случаев мы отдаем предпочтение консервативным методам лечения, и только при отсутствии эффекта, рассматриваются хирургические технологии.

Не стоит забывать о генетической предрасположенности, т.е. если ваша мама или бабушка имела подобные проблемы, то вероятность развития этой патологии у вас высока.

Почему отклонение первого пальца неуклонно прогрессирует?
В норме при ходьбе значительную часть нагрузки принимает первый палец стопы. Вы как бы отталкиваетесь от поверхности с опорой на первый палец. Усилия, вызванные сокращением мышц голени через сухожилие-сгибатель, передаются на ногтевую фалангу первого пальца.
НО! Если имеется ощутимая деформацмя (смотри на рисунок), то сухожилие сгибателя первого пальца становится подобно тетиве лука, т.е. натяжение увеличивает кривизну лука.
Таким образом, каждый шаг усиливает деформацию первого пальца, вызывая все большую деформацию и отклонение кнаружи.

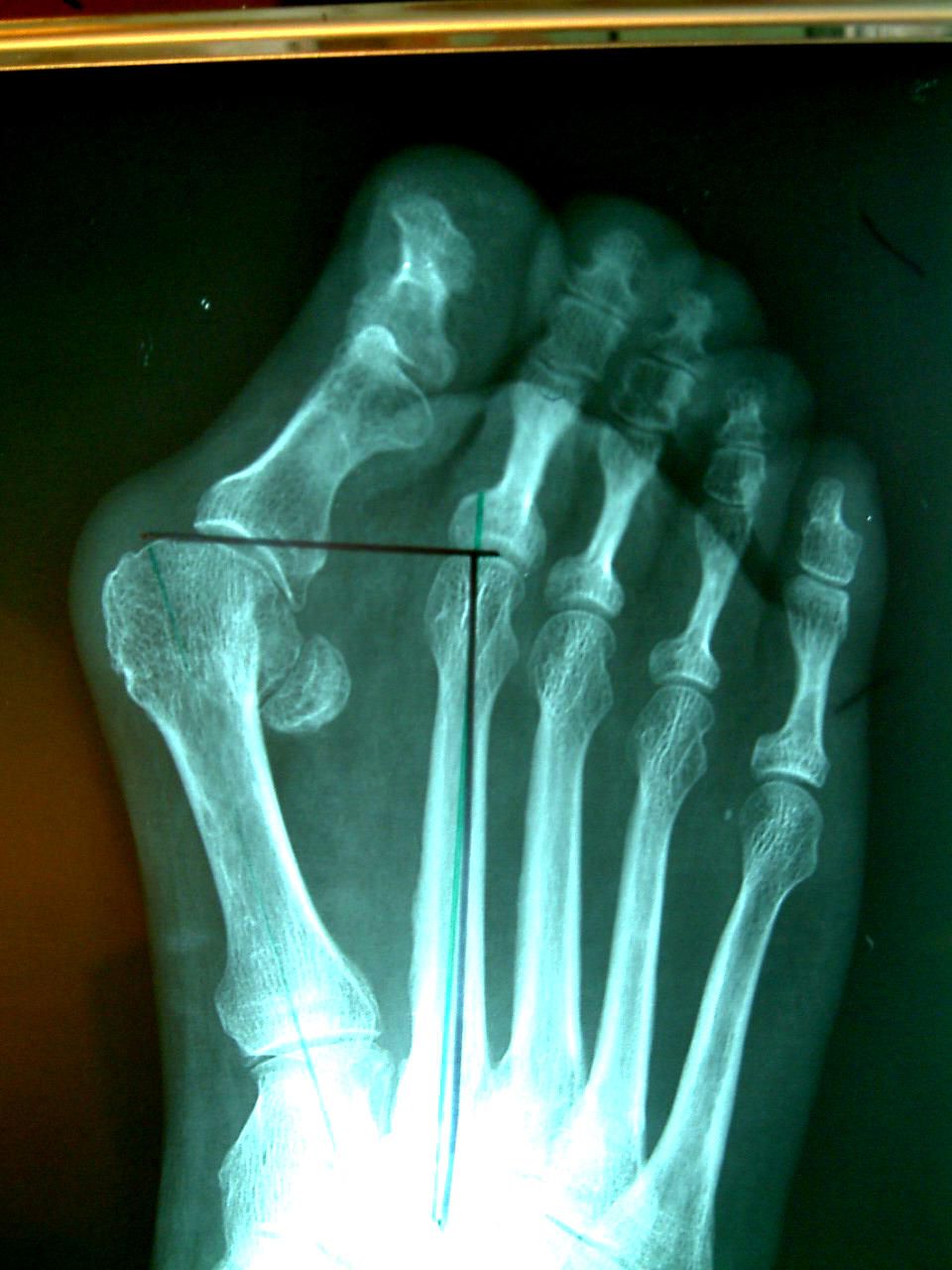
На рисунке и рентгенограмме между плюсневыми костями видна маленькая круглая косточка- сесамовидная. Она располагается в толще сухожилия сгибателя первого пальца, и в норме расположена под головкой первой плюсневой кости, но прогрессирующее отклонение первого пальца приводит к смещению этого сухожилия, а натяжение сухожилия при ходьбе увеличивает отклонение пальца.



На рисунке выше представлены виды деформаций стопы, как они видны на рентгенограммах, и то, как нагрузка распределяется по лучам (т.е. по плюсневым костям) стопы.
Рисунок А – норма. Самая массивная кость – первая плюсневая, она и снабжена сесамовидными костями для перераспределения нагрузки. Остальные плюсневые кости довольно тонкие (взгляните на свои пальцы на руках) и нагрузку весом тела выдержать не могут. Строгая система амортизации ударных нагрузок (т.е. при каждом шаге стопа амортизирует удар о поверхность земли) нарушается, возникает боль, деформация, натоптыши.
Консервативное лечение
Начинается с подбора удобной обуви, изготовления индивидуальных ортопедических стелек, лечебной физкультуры, массажа, физиотерапии.
Продвинутым трендом физиотерапевтического лечения является:
УДАРНО-ВОЛНОВАЯ ТЕРАПИЯ - особенно при выраженном болевом синдроме, связанным с метатарзалгией.
Но следует понимать, что при значительной деформации консервативные меры будут иметь только временный эффект, либо частично облегчат болевой синдром и неудобства. Поэтому в таких ситуациях показано - оперативное лечение!
Оперативное лечение





Хирургическое лечение молоткообразной деформации пальцев стопы
Хирургическое лечение молоткообразной деформации пальцев стопы и болевого синдрома, называемого метатарзалгией, сводится к двум важным целям:
Эта операция иногда сопровождает исправление деформации первого пальца.




Разумеется, объем хирургического вмешательства определяется значительно большим количеством факторов и особенностей каждого пациента.
Послеоперационный период
В послеоперационном периоде не используется гипсовая иммобилизация.
После 1-2 суток возвышенного положения стопы пациент начинает ходить с нагрузкой на конечность, используя туфли Барука -специально изготовленную ортопедическую обувь, с разгрузкой переднего отдела стопы.


Длительность применения специальной обуви зависит от индивидуальных особенностей, обычно 4 - 6 недель.
Особое значение придается постоянному самостоятельному (или с помощью родственников) занятию лечебной физкультурой, постоянным пассивным движениям в оперированных пальцах для профилактики возможной тугоподвижности.
По данным медицинской статистики 80 - 85 % оперированных с применением описанной технологии удовлетворены результатом.
Этапы лечения
• Операции плановые, т.е. проводятся в большей степени, когда более удобно пациенту (поскольку реабилитация после операции занимает 3-6 недель).
• Перед операцией необходимо сделать рентгенограммы стоп в 2 проекциях (прямая, боковая).
• С выполненными рентгенограммами необходимо посетить врача-ортопеда для клинического осмотра стоп, постановки диагноза, выбора оперативного лечения, получения исчерпывающей информации по проведению операции и реабилитации.
• Пройти стандартное предоперационное обследование (анализы крови, мочи, рентгенограмма грудной клетки, консультация терапевта).
• Операция проводится на следующий день после госпитализации.
• Анестезия: в большинстве случаев – спинальная (эпидуральная) анестезия.
• Длительность операции от 50 минут до 2 часов.
Hallux Rigidus (артроз первого плюсне-фалангового сустава)
Эта патология первого плюсне-фалангового сустава, возникающая по разным причинам, часто приносит значительный дискомфорт, особенно пациентам, ведущим активный образ жизни.
Характерной особенностью является значительное ограничение объема движений в этом суставе. Боли беспокоят при ходьбе, когда возможность необходимо-достаточного объема тыльного сгибания первого пальца существенно ограничена. Причиной такого ограничения является выраженная деформация хрящевых поверхностей сустава, краевые костные разрастания, оссификация (отложение солей) околосуставных тканей.
В начальных проявлениях этой патологии мы успешно применяем ударно-волновую терапию. Но, нередко, хирургическая помощь становится единственным эффективным решением.
Принципиально можно выделить 4 хирургические направления.
Наш клинический опыт применения артродеза в лечении Hallux Rigidus позволяет с уверенность ожидать хороших результатов.
Однако, причина боли - в перегрузке подошвенного апоневроза, который при нагрузке испытывает существенное напряжение.

Имеется значительный клинический опыт результативного лечения с применением ударно-волновой терапии, являющейся консервативным методом выбора при данной патологии.
Мы располагаем достаточным опытом хирургического лечения пяточной шпоры с применением малоинвазивной методики. Операция через прокол обычной инъекционной иглой занимает не более 10 мин, не требуется госпитализация. Пациент покидает клинику в обычной обуви, без дополнительных средств опоры.
Читайте также:


