Операция грыжа живота через сколько можно есть
- Виды и причины появления
- Способы удаления
- Как проводится операция — удаление грыжи живота?
- Послеоперационное восстановление
- Возможные осложнения
Одна из основных операций в хирургическом стационаре – удаление грыжи живота. Она проводится как экстренно, так и в плановом порядке.
Методика операции по удалению грыжи живота зависит от давности заболевания. От наличия ущемления и того, насколько своевременно пациент обратился за медицинской помощью.
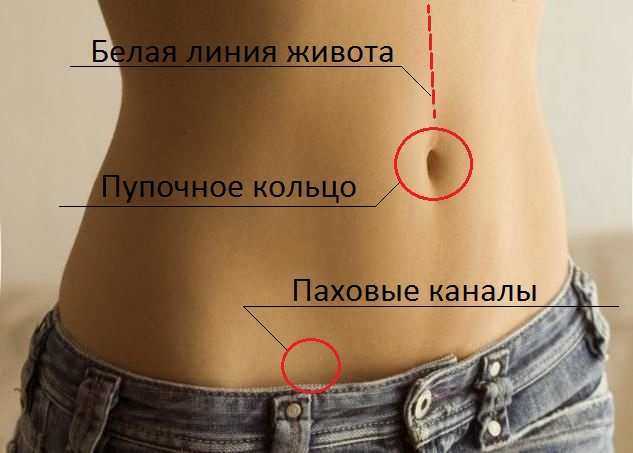
Операция представляет собой выпячивание органов брюшной полости через несуществующие в норме отверстия. Например, в околопупочной области белой линии живота.
Виды и причины появления
- склонность к запорам;
- детский или пожилой возраст;
- нарушение анатомической целостности передней брюшной стенки, из-за ранее перенесенных операций;
- тяжелый физический труд;
- мужской пол;
- склонность к повышенной массе тела;
- сильный кашель или крик;
- повторные сложные естественные роды;
- травмы.
Грыжи белой линии живота бывают врождённые и приобретённые. Они редко достигают диаметра более 10 см. Чаще они расположены над пупком и крайне редко ущемляются.
Клиническая картина проявляется болью в том органе, который попадает в грыжевой мешок. Это может быть сальник, петли тонкой кишки, мочевой пузырь.
В случае попадания в грыжевые ворота петель кишечника возникают неприятные ощущения. Это может быть жжение в петлях кишки в верхней половине живота. В детском возрасте грыжи белой линии практически не встречаются.
Способы удаления
Операция – герниопластика может проводиться следующими способами:
- ушивание дефекта в белой линии кисетным, П-образным, узловыми и другими видами швов;
- пластика собственными тканями;
- лапароскопическая операция.
Операцию лучше проводить в плановом порядке не дожидаясь осложнений. По поводу которых придётся выполнять экстренное оперативное вмешательство. Лучше всего операцию проводить в специализированных клиниках по удалению грыжи.
Подготовка к операции включает в себя следующие анализы:
- клинический анализ крови; общий анализ мочи;
- биохимический анализ крови;
- коагулограмма – анализ на свёртываемость крови и длительность кровотечения;
- определение группы крови и резус фактора;
- кровь на реакцию Вассермана, ВИЧ, гепатиты;
- рентгенография органов грудной клетки;
- ультразвуковая допплерография сосудов нижних конечностей;
- при наличии сахарного диабета показана консультация эндокринологом;
Если у больного имеется язвенная болезнь желудка или двенадцатиперстной кишки, то необходимо выполнить ФГДС.
Как проводится операция — удаление грыжи живота?
Если содержимым грыжевого мешка является предбрюшинный жир, то операция включает в себя наложение П-образных швов. Предварительно надо убедиться, что внутри грыжевых ворот находится только брюшной жир и отсутствуют петли кишечника.
При больших выпячиваниях, производится удаление грыжи белой линии живота. Операция выполняется лапароскопически и включает в себя установку сетки в область расхождения листков апоневроза.
Сетка имплантируется в том случае, когда своих местных тканей не хватает для выполнения пластики. Также, если соединительная ткань очень мягкая, рыхлая, существует опасность рецидива грыжи.
Имеются следующие преимущества использования сетки во время операции:
- Практически исключаются рецидивы грыж.
- Легче протекает послеоперационный период, меньше болей в послеоперационной ране, т. к. меньше натяжение местных тканей в зоне оперативного вмешательства.
- Возможность раньше активизировать больного, восстановление качества жизни.
- Этот способ существенно снижает длительность оперативного вмешательства.
- Значительно меньшее количество шовного материала используется в процессе операции, и, следовательно, снижается риск возникновения лигатурных свищей.
- Сетка быстро прорастает фиброзной тканью и капиллярами, не отторгается, не требуется её удаления в дальнейшем.
При расхождении прямых мышц живота сбоку от белой линии используется лапароскопия. Она позволяет сделать оперативное вмешательство менее травматичным и послеоперационный период более гладким.
Удаление грыжи живота с применением лапароскопической методики позволяет:
- выполнять эту операцию у пожилых пациентов
- или больных, страдающих тяжёлой сопутствующей соматической патологией.
Лапароскопия желательна, когда есть подозрение, что содержимое грыжевого мешка заполнено петлями кишечника и ревизию грыжи надо проводить со стороны брюшной полости.
Особенностями хирургического лечения послеоперационных грыж является необходимость выделения грыжевого мешка из спаек, образовавшихся с момента предыдущей операции.
В этой ситуации также хороший эффект даёт лапароскопия, т. к. она позволяет значительно снизить риск развития интраоперационных осложнений. Чем аккуратнее выполнена операция, меньше травматизация тканей, кровотечение. Тем меньше риск развития нагноения и возникновения рецидива грыжи.
Послеоперационное восстановление
В послеоперационном периоде необходима ранняя активизация в бандаже. Это необходимо для профилактики развития такого опасного вида осложнений как гипостатическая пневмония.
Особенности послеоперационного периода зависят от того на каком этапе заболевания выполнялась операция. Предшествовало ли оперативному вмешательству ущемление петель кишечника, а также какие имеются сопутствующие соматические заболевания.
Ношение бандажа является строго обязательным.
При неосложнённом течении послеоперационного периода, пребывание в стационаре составляет 1 сутки после операции.
Целью использования послеоперационного бандажа является:
- уменьшение болевого синдрома;
- снижение вероятности развития рецидивных грыж после операции;
- бандаж предохраняет от инфекций, раздражения кожи, способствует быстрейшему восстановлению двигательной активности.
После восстановления перистальтики кишечника постепенно расширяется диета, разрешается употребление пищи. Особенности питания подразумевают употребление здоровой пищи. Пищи богатой клетчаткой, с целью профилактики запора, заболеваний других органов желудочно-кишечного тракта.
Реабилитация после удаления грыжи протекает легче, если оперативное вмешательство выполнялось лапароскопически. При этой методике отсутствуют большие травмирующие разрезы и болевой синдром после операции менее выражен.
Процесс реабилитации включает в себя контроль над следующими основными параметрами:
- Изменение температуры 2 раза вдень утром и вечером.
- Перевязки до снятия швов и контроль за послеоперационной раной. Швы снимаются на 7-10 день после операции.
- Отказ от вождения машины в ближайшие 2 суток после операции, т. к. анестетики, которыми проводился наркоз, снижают внимание, способность управлять транспортным средством.
- Если человек занимается умственным трудом, то возвращение на работу возможно через несколько дней после операции.
- При физической работе нужна будет реабилитация в течение нескольких недель после операции, которая будет включать ЛФК, массаж.
Возможные осложнения
В послеоперационном периоде могут развиться следующие осложнения:
- нагноения;
- кровотечения;
- рецидивы грыжи;
В случае своевременно выполненной операции, выполнения назначений врача, соблюдения режима питания и двигательной активности, то вероятность развития осложнений будет минимальной.
При появлении жалоб на неприятные ощущения и дискомфорт в области средней линии живота, необходимо:
- обратиться к врачу;
- сдать анализы крови;
- выполнить УЗИ органов брюшной полости.
Своевременная диагностика и лечения позволят вовремя выполнить операцию, исключить возможность осложнений и рецидивов.
Еще некоторые подробности об этой операции, вы можете увидеть из передачи Елены Малышевой.
Наши эксперты – заведующий кафедрой факультетской хирургии № 1 МГМСУ, профессор Олег Луцевич, кандидат медицинских наук Юрий Прохоров, доцент медицинской академии имени И. М. Сеченова, кандидат медицинских наук Сергей Гордеев.
На грани жизни и смерти
Коварный орган
Желчный пузырь в организме играет вспомогательную роль: в нем отстаивается желчь, которая при употреблении человеком жирной пищи поступает оттуда и помогает усваивать съеденные шашлыки или копченую колбасу. Но по разным обстоятельствам в этом органе могут образовываться камни.
К сожалению, нет ни одного другого, кроме хирургического, способа борьбы с этой болезнью. И лечение препаратами желчных кислот, и введение в желчный пузырь (через прокол) специальных химических веществ, и дробление камней ультразвуком (литотрипсия) не приводят к излечению. Даже если в желчном пузыре завелся всего один камешек – это означает, что орган уже никогда не сможет справляться со своей функцией как прежде. Поэтому основной метод лечения холецистита на сегодня – это операция по удалению всего желчного пузыря (холецистэктомия).
Грозный сценарий
Если к воспалению добавляются микробы – возникает острый холецистит, который требует срочного оперативного лечения. Особенно опасно, если камень закупоривает желчный проток. При этом возникают желтуха, озноб, боли – это следствие быстрого разрушения печени. Камни могут преградить отток секрета из поджелудочной железы, отчего происходит смертельно опасный недуг – острый панкреатит. Это означает только одно: пациент опоздал с операцией.
Без шрамов и боли
Удаление по существу уже бесполезного желчного пузыря – холецистэктомия – сегодня проводится максимально щадящим способом, с помощью лапароскопии, всего через 3–4 прокола на теле. Через считаные часы после операции больной уже может встать, а спустя 2 дня отправляется домой. При этом болей он не испытывает, шрамов после вмешательства не остается – лишь еле заметные следы от проколов. Никаких ограничений после операции тоже не предусматривается.
Конечно, объедаться жирными блюдами и упиваться алкоголем не стоит, но это не полезно не только для прооперированных, но и для всех остальных людей. Качество жизни больных после холецистэктомии ничуть не страдает – просто желчь уже не отстаивается в пузыре, а напрямую проступает в двенадцатиперстную кишку.
Опасная брешь
Другая распространенная хирургическая проблема – грыжа. Это дефект, а проще говоря, дырка на передней брюшной стенке, через которую под кожу вываливаются внутренние органы. По статистике, этим недугом страдают 4 человека из тысячи. У мужчин чаще возникают паховые грыжи, у женщин – пупочные. У людей любого пола могут появиться послеоперационные грыжи. Они-то и являются самыми распространенными – возникают у трети пациентов, перенесших операции на органах брюшной полости.
Как известно, брюшная стенка состоит из мышц, которые в норме поддерживают внутренние органы, не давая им выпячиваться наружу. Но стоит этому естественному каркасу ослабнуть, как перед человеком встает угроза грыжи. Заболевание провоцируют врожденные аномалии брюшной стенки, слабость соединительной ткани, травмы (во время операций), чрезмерные физические нагрузки. Кроме того, причиной грыж часто является повышение внутрибрюшного давления при ожирении, беременности и заболеваниях толстой кишки, особенно тех, что сопровождаются запором. Не последнюю роль играет и наследственная предрасположенность.
Не ущемляйте себя
Единственный выход при ущемлении– немедленная операция. Однако летальность после такого экстренного вмешательства в 5–6 раз выше, чем при плановой хирургии. Поэтому лучше не ждать опасной развязки и прооперировать грыжу вовремя. Чем раньше это будет сделано, тем лучше будут результаты, в том числе и отдаленные.
Имплантацию сетчатых протезов можно проводить всем пациентам старше 16–18 лет. Даже сахарный диабет не является противопоказанием для этого метода – просто такие пациенты нуждаются в более тщательной предоперационной подготовке.
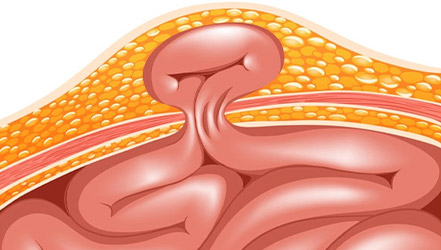
Это патология, при которой участок внутренних органов выходит из полости, которую он занимает. Он может выпячиваться во внутреннюю полость, под кожу или в пространство между мышцами [3] . Вследствие этого заболевания внутренние органы частично смещаются, однако их целостность не нарушается.
Это опасная патология достаточно распространена, ею страдают около 20% людей. В зону риска входят дошкольники и люди старше 50 лет, причем мужчины больше чем женщины подвержены данному заболеванию.
Грыжи различают в зависимости от места их образования:
- 1 Паховая. Эту форму диагностируют у 66% пациентов. Как правило, у женщин она встречается редко. У мужчин паховый канал более широкий, поэтому повышенное внутрибрюшное давление часто провоцирует грыжу. В свою очередь паховая грыжа может быть прямой и косой. Косая грыжа формируется под кожей и проходит через паховый канал, может носить врожденный характер. Прямая грыжа обычно определяется с 2-х сторон. Эта форма грыжи может быть только приобретенной;
- 2 Бедренная. Бедренным грыжам подвержены женщины после 40 лет. В возрасте от 40 до 60 лет у женщин ослабевает и увеличивается в размерах бедренное кольцо. Бедренная грыжа формируется постепенно, при этом часть кишечника через бедренный канал выходит за границы брюшной стенки;
- 3 Пупочная. Эта форма чаще всего развивается у женщин, которые рожали несколько раз, в этом случае в качестве содержимого грыжевого мешка, который локализуется в районе пупочного кольца, может быть желудок, тонкая или толстая кишка;
- 4 Грыжа белой линии живота. Белую линию живота представляют волокна сухожилий. Если грыжа не выступает через отверстия и щели волокон, тогда она считается скрытой. Чаще всего этот вид грыжи развивается у пациентов с язвенной болезнью, холециститом или раком желудка;
- 5 Послеоперационная. Локализуется в районе рубца, который сформировался после операции. Послеоперационная грыжа возникает у 31% лиц, перенесших хирургическое вмешательство на органах брюшной полости.
В процессе эволюции у человека из мышц и сухожильных волокон сформировался эластичный каркас, который фиксирует внутренние органы и противодействует внутрибрюшному давлению. Грыжа образуется в результате дефектов эластичного каркаса, которые могут спровоцировать следующие факторы:
- нарушение эластичность тканей мышц в результате истощения организма или старости;
- внезапное повышение внутрибрюшного давления;
- нагноения в области передней брюшной стенки;
- ожирение;
- вынашивание ребенка;
- врожденные патологии в брюшной стенке;
- нездоровое питание и неправильный образ жизни;
- поднимание тяжестей;
- хронические заболевания дыхательных путей;
- продолжительные запоры;
- частый, неконтролируемый плач у грудных детей;
- травмы брюшной полости;
- многочисленные роды;
- генетическая предрасположенность;
- воспаление шва после хирургического вмешательства;
- низкий иммунитет;
- ошибки хирурга в ходе операции;
- быстрое похудение;
- частое чихание во время аллергии.
Несмотря на то, что все виды грыжи имеют свои характерные признаки, существует и общая симптоматика:
- 1 боль при кашле или во время физической нагрузки;
- 2 тошнота и позывы на рвоту;
- 3 шаровидное выпячивание внутренних органов, которое можно рассмотреть снаружи визуально, особенно в положении стоя и сидя. Когда больной занимает лежачее положение, то выпячивание исчезает;
- 4 затрудненное или учащенное мочеиспускание;
- 5 боль в области паха или живота;
- 6 дискомфорт во время ходьбы;
- 7 чувство тяжести в области брюшной полости.
Самое опасное и распространенное осложнение грыжи – это ущемление. Его может спровоцировать сильное напряжение мышц живота, при котором сдавливается содержимое грыжевого мешка. Ущемление также могут вызвать рубцовые перетяжки.
При ущемлении тонкой кишки скапливаются каловые массы, нарушается кровообращение, кишка истончается, что чревато кишечной непроходимостью. При зажатии любого органа, который находится в грыжевом мешке, нарушается кровообращение, и орган не может нормально функционировать.
Несвоевременное лечение грыжи может привести к тяжелым последствиям:
- невправляемой грыже;
- застою каловых масс в кишечнике;
- кровотечению;
- перитониту;
- интоксикации организма;
- почечной недостаточности;
- воспалению соседних внутренних органов.
Необходимо избегать ожирения, а если вы планируете похудеть, то старайтесь это делать постепенно, а не стремительно терять вес.
Во время вынашивания ребенка и после родов женщинам нужно носить бандаж, дозировано заниматься фитнесом, не допускать запоров и вовремя лечить кашель.
У новорожденных детей важно правильно ухаживать за пупком в первую неделю после родов, необходимо избегать слишком тугого пеленания и не подбрасывать малыша в вверх. Для профилактики появления пупочной грыжи у грудных детей следует не допускать переедания, следить за стулом и 2-3 раза в день укладывать малыша на живот для тренировки мышц брюшного пресса.
Пациентам, которые перенесли операцию на органах брюшной полости необходимо избегать резких поворотов и наклонов туловища в сторону, в течении месяца после хирургического вмешательства носить бандаж и не стараться не поднимать тяжелые предметы.
Используя бандаж или внешние повязки можно лишь ненадолго приостановить развитие грыжи. Любую грыжу можно вылечить только при помощи хирургического вмешательства. Причем каждый вид грыжи требует своего способа лечения.
От пупочной грыжи можно избавиться с помощью лапароскопии. Лапароскопическую герниопластику проводят под местной анестезией. Хирург рассекает грыжевой мешок и укладывает на место выпяченный орган. После этого взрослым людям ставят сетчатый имплант, а детям ушивают кольцо пупка.
Альтернативным вариантом хирургии может стать лазерная вапоризация. Эта методика дает возможность устранить выпячивание без традиционной операции. Преимуществом данного способа считается отсутствие больших разрезов и рубцов и быстрое восстановление.
Современная герниология включает много методик грыжесечения и каждая из них имеет свои недостатки и преимущества. Способ операции выбирает врач, ориентируясь на тяжесть заболевания, возраст больного и индивидуальную непереносимость материалов.
Полезные продукты при грыже
В целях профилактики грыжи режим питания должен быть ориентирован на предотвращение развития запоров.
После операции необходимо придерживаться диетического питания. Нужно отдать предпочтение перетертым супам, кашам, нежирным бульонам, вареным яйцам. До проведения операции и во время реабилитационного периода до еды нужно принимать ложку растительного масла или 2 ложки овсянки, этот нехитрый способ поможет нормализовать работу кишечника.
После еды лучше не ложиться спать, рекомендуется прогуляться по улице или сделать что-то по дому. Диетологи рекомендуют употреблять пищу небольшими порциями через одинаковые промежутки времени 6 раз в день. От твердой пищи следует отказаться или в процессе приготовления довести твердые продукты до мягкого состояния. В течение дня необходимо пить негазированную щелочную минеральную воду, которая снижает кислотность.
- 1 некрепкие бульоны;
- 2 кисломолочные продукты;
- 3 каши, за исключением рисовой и манной;
- 4 груши и малина;
- 5 рыба;
- 6 сыр тофу;
- 7 нетвердые фрукты и овощи;
- 8 фруктовые желе;
- 9 яйца вареные всмятку;
- 10 компоты;
- 11 морепродукты;
- 12 постное мясо.
Больным грыжей в дооперационный период следует укреплять организм и стараться задерживать развитие грыжи с помощью следующих народных средств:
- приготовить отвар из молодой дубовой коры. Для этого 20 г сырья залить 200 мл кипятка, варить 5 минут, остудить, отфильтровать и пить по 1 ст.л. трижды в день;
- ежедневно пить желудевый кофе с добавлением меда;
- в качестве спазмолитического средства хорошо зарекомендовал себя сок из листьев белладонны, который можно заменить порошком или настойкой. Дозы должны быть минимальные, так как растение ядовито [1] ;
- отвар из травы гладкого грыжника отлично снимает болевой синдром, возникший при подъеме тяжестей. Для этого 50 г свежего сырья заливают литром кипятка, настаивают и пьют 4 рада в день по 1/ стакана;
- в качестве наружного средства хорошие результаты показали хвойные ванны. Также можно делать из теплого отвара сосновых прутьев согревающие обертывания туловища;
- при пупочной грыже у детей полезно туловищное обертывание из отвара сенной трухи;
- развести уксус с водой в пропорции 1:1 и полученным раствором проводить быстрое обмывание тела [2] ;
- хорошего лечебного эффекта можно достичь при помощи компресса из квашеной капусты, листья капусты или ткань, смоченную в рассоле нужно прикладывать к месту выпячивания и держать в течение 20-30 минут.
В послеоперационный период необходимо полностью исключить из рациона следующие продукты:
- алкогольные напитки, крепкий чай и кофе;
- сладости;
- кислую, жирную, копченую, соленую пищу;
- крепкие бульоны;
- жирные сорта рыбы и мяса;
- пряные соусы и приправы;
- газированные напитки;
- сало и маргарин;
- фастфуд;
- полуфабрикаты;
- грибы.
По возможности ограничить употребление таких продуктов:
- горох и другие бобовые растения;
- хлебобулочные изделия;
- виноград;
- все виды капусты;
- свести к минимуму употребление соли.
Запрещено использование любых материалов без нашего предварительного письменного согласия.
Администрация не несет ответственности за попытку применения любого рецепта, совета или диеты, а также не гарантирует, что указанная информация поможет и не навредит лично Вам. Будьте благоразумны и всегда консультируйтесь с соответствующим врачом!
Когда органы брюшной полости выпячиваются наружу из отверстия ее стенки во внутренние пустоты – это грыжа живота. Со временем аномалия увеличивается, что может привести к защемлению. Результат – некроз тканей и смерть. Не допустить этого поможет удаление вентральной грыжи.
Классификация грыж белой линии живота
Выпячивание внутренних органов происходит из-за неспособности стенок живота удерживать внутрибрюшное давление. Причины абдоминальной грыжи:
- Предрасполагающие факторы: генетическая предрасположенность, изменения в брюшной стенке, связанные с беременностью, физической нагрузкой, плохим питанием.
- Производящие факторы – способствуют росту внутрибрюшного давления или его резким колебаниям. Среди причин – поднятие груза, частый крик у младенцев, кашель при хронических патологиях легких, длительные запоры, проблемы с испражнением.
Эти факторы часто сочетаются друг с другом, и от их взаимодействия зависит месторасположение и характер выпуклости. Аномалия состоит из нескольких частей:
- Ворота – отверстия, через которые выходят органы. Выделяют естественные (пупочное кольцо) или приобретенные щели (слабые места).
- Мешок – часть оболочки брюшной полости, которая растянулась и под влиянием сильного давления вышла через ворота.
- Содержимое – органы брюшной полости, оказавшиеся в мешке. Это могут быть петли кишки, сальник, аппендицит и т. д.
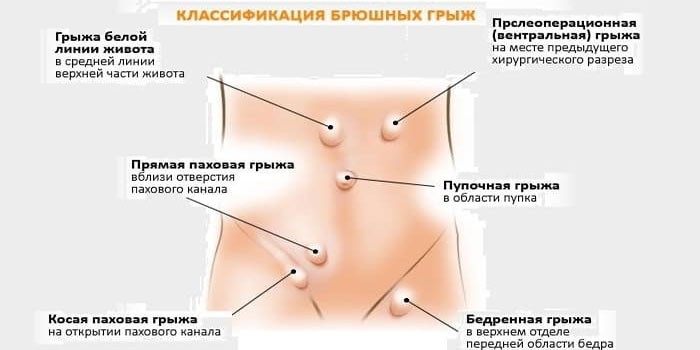
У взрослых и детей выделяют несколько видов вентральных грыж:
- бедренную – выпячивание через бедренное кольцо;
- пупочную – органы брюшины выходят через пупочное кольцо;
- паховую – внутренности выходят в паховый канал.
Эта часть тела являет собой пластину, образованную переплетенными сухожилиями. Она разделяет прямые мышцы живота. Свое название пластина получила из-за цвета ткани (в ней мало кровеносных сосудов).
Проходит белая линия по центру живота, от мечевидного отростка грудины через пупок до лобка. В норме ее ширина выше пупка – 1–2,5 см, ниже сужается до 0,2 см. Линия может расшириться до 10–12 см, если прямые мышцы под воздействием давления разойдутся. В результате органы брюшной полости выходят наружу. Выделяют три вида грыж белой линии живота:
- надпупочная (80% случаев);
- околопупочная (параумбиликальная);
- ниже пупка – в этой части белая линия отличается особой прочностью, поэтому выпячивание происходит редко.
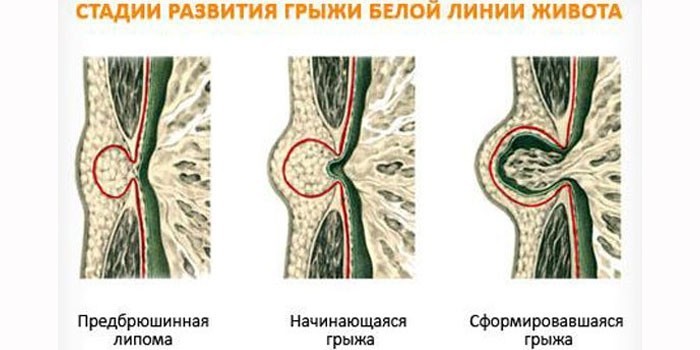
Выделяют три этапа формирования грыжи:
- Предбрюшинная липома – мешок отсутствует.
- Формирование аномалии.
- Полностью сформированное образование.
Грыжи белой линии живота редко достигают крупных размеров. Их формирование часто останавливается на первом этапе.
Когда проводится операция по удалению грыжи
Единственный эффективный способ лечения – хирургическое вмешательство. Даже если образование вправляемо и не доставляет неудобств, врач рекомендует удалить его как можно скорее, чтобы не подвергать жизнь ненужному риску.
Исключение – возраст до пяти лет, когда аномалия может исчезнуть самостоятельно, одновременно с ростом организма. Это относится только к неврожденному выпячиванию. Эмбриональные патологии (возникают у плода до образования брюшной стенки) удаляют в первый день жизни малыша из-за большого риска некроза тканей. Операцию не назначают, когда ребенок нежизнеспособен.
При небольших размерах выпячивание доставляет неудобства во время ходьбы, при выполнении физических действий. Патология склонна к росту. Если сначала выпуклость можно вернуть в брюшную область легким надавливанием, со временем образуются спайки или происходит срастание органов в грыжевом мешке. Из-за этого она становится невправляемой.
В этом состоянии выпуклость нельзя вправить в брюшную полость, из-за чего начинается некроз тканей. Это приводит к застоям в органе, кровотечению, интоксикации, нарушению сердечно-сосудистой и дыхательной систем. Пациента скрючивает от боли, он почти не может пошевелиться, если ему срочно не оказать помощь – умрет.
Еще одно осложнение – непроходимость кишечника. Патология развивается, если в грыжевой мешок попала часть толстой кишки, что привело к застою каловых масс. Больной ощущает сокращение стенок кишечника, но не в состоянии опорожниться. Появляется сильная боль, тошнота, рвота.
Как удаляют грыжу на животе
При отсутствии осложнений и противопоказаний врач назначает плановое удаление. Экстренное медицинское вмешательство проводится в таких ситуациях:
- защемление;
- непроходимость кишечника;
- эмбриональные (врожденные) выпячивания.
Перед плановой операцией пациенту необходимо сдать следующие анализы:
- исследование мочи;
- общий и биохимический анализы крови;
- УЗИ брюшной полости;
- рентген желудка или ЭГДС (глотание зонда);
- флюорографию;
- электрокардиограмму.
За 2 недели до удаления грыжи живота нельзя принимать ацетилсалициловую кислоту (аспирин) и другие лекарства, разжижающие кровь: они увеличивают риск кровотечения. Перед визитом в клинику надо помыться, побрить живот и лобок, иначе это сделает медсестра.
Продолжительность хирургического вмешательства зависит от размера, степени развития аномалии, наличия осложнений. В тяжелых случаях операция по удалению грыжи белой линии живота может затянуться на несколько часов. Средние сроки такие:
- плановое удаление – от 30 до 120 мин.;
- срочная операция, когда произошло защемление – 60–150 мин.;
- удаление послеоперационной грыжи на животе (рецидивной) – от 60 до 180 мин.
Методы осуществления вмешательства
Удаление патологического выпячивания называют герниорафией. Проводят операцию под местной анестезией (обрабатывают зону вокруг пупка) или проводниковой (укол в вену). Для лечения применяют один из двух методов:
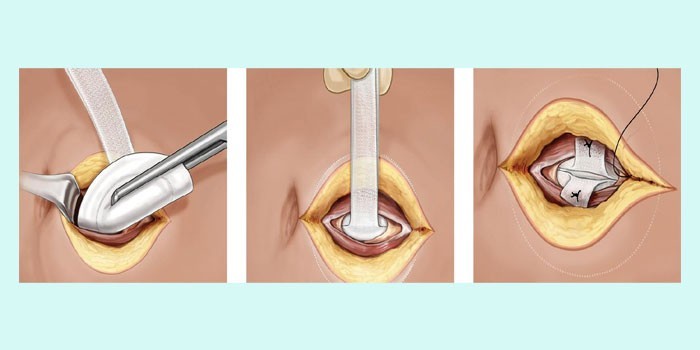
После прикрепления сетчатого имплантата к брюшине отсутствует натяжение, а вместе с ним – лишнее давление, из-за которого оперируемый участок может прорваться. Вокруг заплатки постепенно нарастают ткани тела, которые со временем укрепляются и не допускают выпячивания.
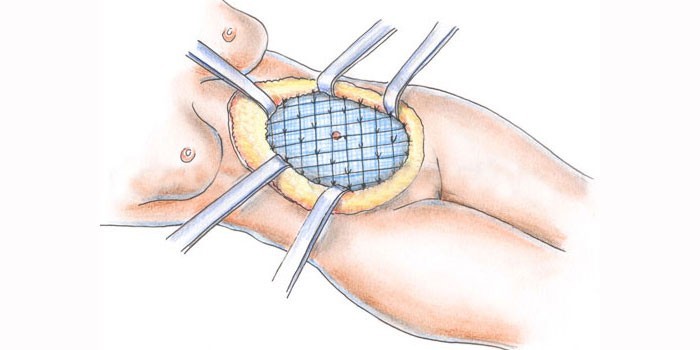
Щадящей операцией является лапароскопия. Она собрала хорошие отзывы у пациентов и врачей. Хирург делает три разреза. В отверстие около пупка вводит лапароскоп – тонкий инструмент с лампой, линзами (увеличение до 40 раз), видеокамерой. Затем наполняет брюшную полость углекислым газом, чтобы создать место для оперативного вмешательства. В результате живот напоминает воздушный шар.
Удаление паховой грыжи у мужчин происходит следующим образом:
- Осматривают брюшную полость, мешок, устанавливают вид и форму выпячивания, после чего выбирается метод удаления выпуклости.
- Ножницами дугообразно рассекается брюшина, огибая паховые ямки.
- Выпятившиеся внутренние органы возвращаются в брюшную полость.
- Грыжевой мешок отделяется от семенного канатика.
- Сетка обрезается по нужной форме, после чего ею закрывают ворота и фиксируют.
Если выпячивание крупных размеров, применяют комбинированный вариант. Органы вправляются, а грыжевой мешок удаляется через кожный разрез, сетка устанавливается лапароскопическим доступом. Иногда одновременно с выпячиванием надо удалить желчный пузырь. В этом случае грыжу удаляют открытым способом, пузырь – лапароскопически.
- низкая травматичность;
- минимальная болезненность;
- короткие сроки пребывания в стационаре (не дольше недели);
- быстрая реабилитация;
- отсутствия боли, рубцов.
Минус лапароскопии – операция по силам только опытному хирурга. Из-за ограниченного диапазона врачу сложно выполнять манипуляции. Это влияет на ловкость хирурга и его маневренность. Из-за того, что врач работает инструментами, а не руками, он не может точно определить силу, с которой надавливает на ткань. Затрудняет работу отсутствие тактильных ощущений, что затрудняет диагностику и влияет на точность наложения швов.
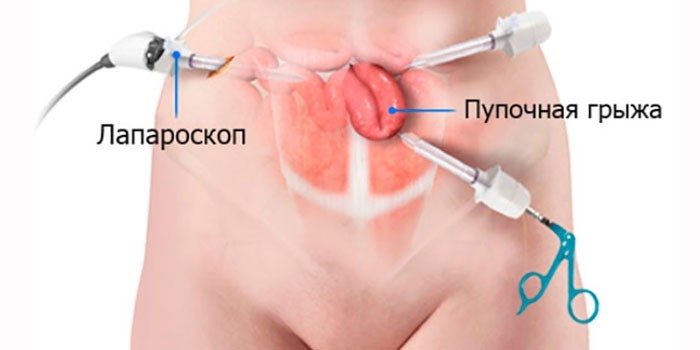
Методику применяют при эмбриональных выпячиваниях. После наркоза хирург разрезает ткани, вскрывает грыжевой мешок, возвращает его содержимое в брюшную полость. Если внутри оказалась печень, для ее вправления врач делает дополнительный разрез. В мешке могут оказаться нерассосавшиеся эмбриональные органы (аллантоис, кишечный проток). В этом случае врач их удаляет. Затем резецирует грыжевые оболочки и послойно зашивает брюшную стенку.
Реабилитационный период
При неосложненных формах и плановых операциях осложнения возникают редко, восстановление протекает легко. Несколько дней после удаления выпячивания больной может ощущать дискомфорт и боль. Сила их проявления зависит от здоровья пациента, размеров грыжи, метода операции.
При необходимости врач назначает обезболивающее. Регулярно оправляться помогут легкие слабительные средства: отвары сены или крушины.
Пребывание в стационаре составляет от 3 до 5 дней. Врачи старой школы рекомендуют две недели лежать в постели, но современная медицина с этим не соглашается. Исследования показали, что ранняя двигательная активность пациента предупреждает риск образования тромбов, пневмоний и других проблем со стороны сердечно-сосудистой систем. По этой причине повороты в постели разрешаются на 2 день, на третий можно вставать и понемногу ходить.
Легочная или сердечно-сосудистая недостаточность может возникнуть у пожилых или у пациентов с гигантскими грыжами. Чтобы не допустить осложнений, больные должны дышать увлажненным кислородом и ложиться так: голова была выше ног. В сложных ситуациях может понадобиться искусственная вентиляция легких.
Реабилитационный период тяжело протекает у пациентов с ущемлением, которые были оперированы в срочном порядке. Для предупреждения гнойного воспаления назначают:
- ношение плотного бандажа;
- курс антибиотиков;
- ежедневные перевязки, осмотр раны;
- физиотерапию.
На работу можно выходить через 1,5 мес. после удаления грыжи живота. Если работа связана с тяжелым трудом, ее надо сменить или перевестись на другую должность.

Принимать пищу можно на второй день после операции. Рекомендуется дробное питание, по 5–6 раз в день в течение двух недель. Употреблять надо продукты, которые легко перевариваются и не вызывают вздутия. Это снизит давление на кишечник и на оперируемую зону.
На протяжении суток надо съедать не больше 90 г белков, 300–350 г углеводов, 70 г жиров. Предпочтение отдавать полужидкой или жидкой пище, паровым блюдам:
- супу с мелкой вермишелью;
- рыбе, куриным котлетам на пару;
- отварной индюшатине;
- картофельному пюре;
- гречке;
- нежирному творогу со сметаной;
- рисовой каше на молоке;
- яйцам всмятку;
- салатам из свежих овощей без майонеза;
- некрепкому чаю с медом и молоком;
- киселю;
- запаренным кипятком сухофруктам.
Список запрещенных продуктов:
- консервированные, жареные овощи;
- грибы;
- фасоль, горох;
- сырые лук и чеснок;
- домашнее молоко;
- жареное мясо и рыба;
- свежие булочки;
- мороженое и холодные блюда;
- спиртное, кофе;
- абрикосы, груши, сливы.

Противопоказания к хирургическому вмешательству
Патологическое выпячивание не удаляют в следующих ситуациях:
- детский возраст до 5 лет (неврожденная грыжа);
- инфекция в активной стадии (грипп, простуда и т. д.);
- неизлечимые болезни (онкология);
- вторая половина беременности;
- проблемы со сворачиваемостью крови;
- инфаркт или инсульт;
- проблемы в работе сердечно-сосудистой, дыхательной систем;
- гигантские грыжи у людей после 70 лет;
- цирроз с осложнениями;
- варикозное расширение вен пищевода;
- диабет, когда отсутствует эффект от введения инсулина;
- тяжелая почечная недостаточность.
В государственных и некоторых частных больницах Москвы операцию по удалению грыжи делают бесплатно за счет средств ОМС (обязательного медицинского страхования). Надо обратиться в клинику, предоставив:
- направление из государственной больницы от лечащего врача;
- паспорт;
- полис ОМС;
- СНИЛС (страховой номер индивидуального лицевого счета);
- результаты обследований.
Стоимость операции в платных клиниках зависит от размера выпуклости, осложнений, методов диагностики, вида оперативного вмешательства. Большое значение имеет качество выбранных материалов, квалификация хирурга. В приватной клинике необходимо оплатить консультацию хирурга, анестезиолога, анализы. Средние цены в Москве:
- удаление пупочной грыжи – от 20 тыс. р.;
- паховой – от 35 тыс. р.;
- белой линии живота – от 30 тыс. р.;
- рецидивной – от 35 тыс. р.
Видео
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Читайте также:


