Операции процко вальгусная деформация
В литературе можно найти описание более чем 400 методик оперативного лечения халлюс-вальгуса. В прошлом ортопеды боролись с вальгусной деформацией путем хирургического удаления суставных головок, что приводило к серьезному нарушению функций стопы. Поэтому сегодня врачи предпочитают делать менее травматичные операции.
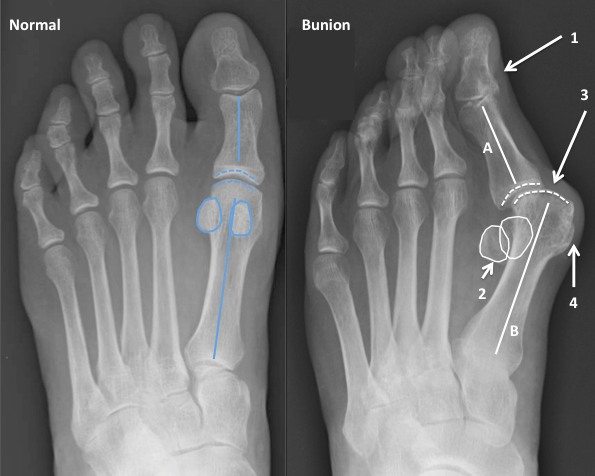
Что такое вальгусная деформация? Вначале Hallux Valgus вызывает искривление только большого пальца стопы. В результате у человека увеличивается нагрузка на головки 2-4 плюсневых костей, что ведет к молоткообразной деформации II-V пальцев. Своевременное хирургическое лечение помогает избежать этого неприятного явления.
Виды операций на стопе
Операции, которые делают при вальгусной деформации, можно условно разделить на малоинвазивные и реконструктивные. Первые менее травматичны, однако эффективны только при экзостозах и начальной деформации. Малоинвазивные хирургические вмешательства выполняют через два-три прокола размером 3-4 мм.
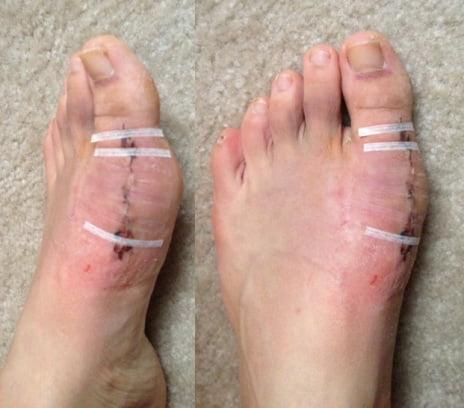
Шрам после вмешательства.
Реконструктивные вмешательства помогают справиться с выраженной вальгусной деформацией, сопровождающейся изменением положения костей стопы. Такие операции более инвазивны и сопряжены с большей травматизацией. Их выполняют через разрез длиной 2-4 см на медиальной поверхности стопы. В ходе хирургического вмешательства врач восстанавливает нормальной положение костей плюсны и фиксирует I плюсне-клиновидный сустав в правильной позиции.
Таблица 1. Виды операций.
| Особенности проведения | Показания | |
| На мягких тканях | Во время операции врач работает только с мышцами, сухожилиями и суставной сумкой. | Hallux Valgus I степени без деформации головки плюсневой кости. |
| На костях | Суть таких хирургических вмешательств заключается в подпиливании костей и/или выполнении остеотомии. | Вальгусная деформация II-III степени. |
| Комбинированные | Подразумевают одновременное удаление костных наростов и пластику связок. | Выраженный Hallux Valgus с нарушением функций стопы. |
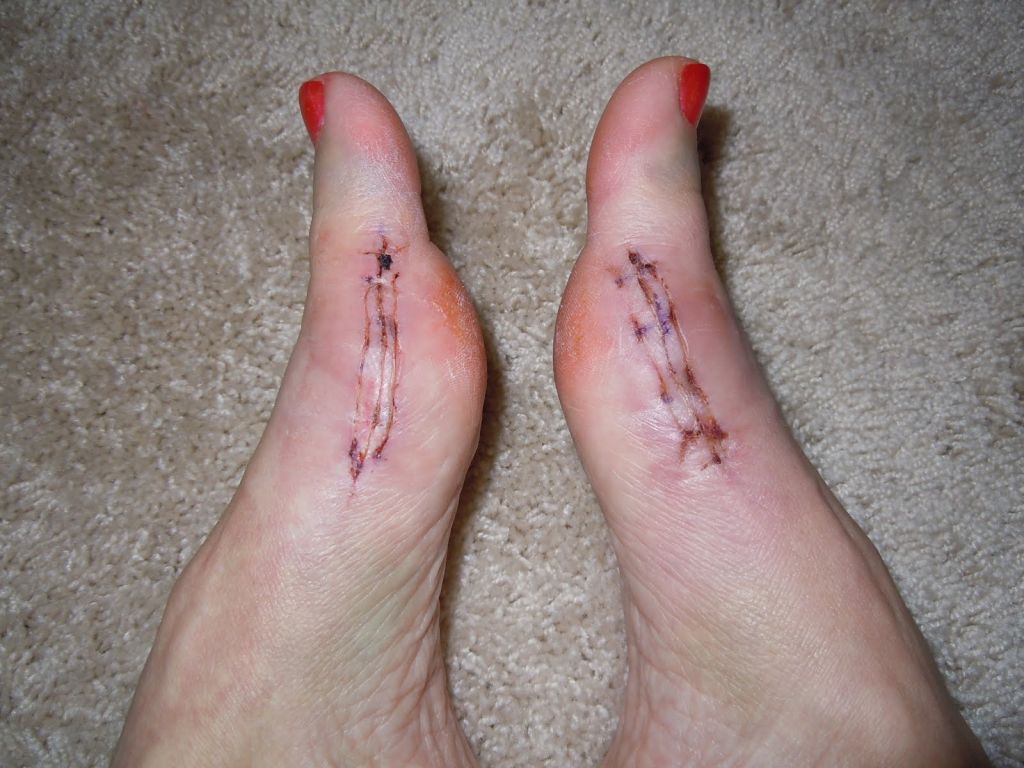
Во время малоинвазивных операций хирург использует микроинструменты, позволяющие выполнять сложные манипуляции со связками и суставной капсулой. При необходимости он подпиливает кости с помощью микрофрез, которые отдаленно напоминают стоматологический инструментарий.
Название хирургических техник
На начальных стадиях болезни врачи стараются делать малоинвазивные операции. После них пациент быстро восстанавливается и уже через 3-4 недели возвращается к привычному образу жизни. При запущенной вальгусной деформации возникает необходимость в более сложных хирургических вмешательствах.
Давайте посмотрим, какие из них чаще всего используют в современной ортопедии.
Наиболее популярна среди всех хирургических вмешательств на мягких тканях стопы. Ее суть заключается в перемещении сухожилия m. adductor halluces на головку I плюсневой кости. Это позволяет сблизить между собой кости плюсны и восстановить нормальный мышечно-сухожильный баланс стопы.
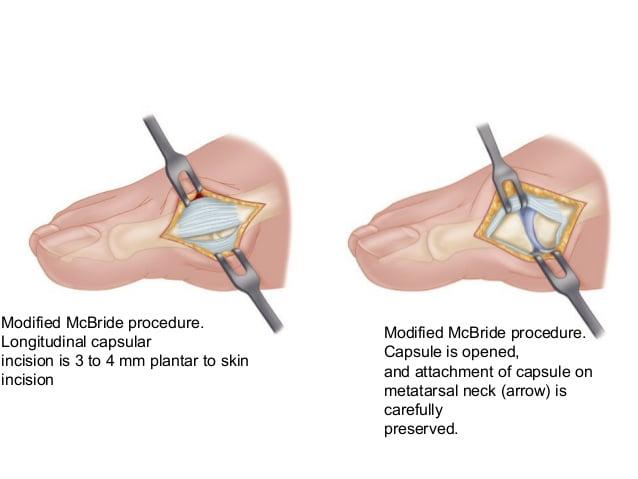
К сожалению, отводящая мышца первого пальца неспособна противодействовать постоянной нагрузке. Именно поэтому частота рецидивов после операции McBride довольно высока. Если человек не устраняет действие провоцирующих факторов – у него вскоре снова развивается Hallux Valgus. Избежать этого помогает ношение ортопедической обуви, отказ от каблуков и тяжелой физической работы.
При ярко выраженных деформациях операцию McBride дополняют остеотомией I плюсневой кости SCARF.
Относится к миниинвазивным операциям. Во время хирургического вмешательства больным выполняют поперечную остеотомию через кожный разрез длиной 1 см. После этого дистальный костный фрагмент смещают в латеральном направлении и фиксируют с помощью специальной спицы.
В ходе операции хирург выполняет V-образую остеотомию. Он перепиливает первую плюсневую кость в области головки, а костные фрагменты соединяет с помощью специальных титановых винтов. Поскольку фиксация очень прочная, в послеоперационном периоде пациент не нуждается в гипсовой иммобилизации.
Отметим, что Chevron-остеотомия эффективна только при незначительной деформации первого пальца стопы. В наше время в ортопедии ее используют все реже. Вместо нее большинство врачей делает Scarf-остеотомию.
Z-образная остеотомия Scarf – это золотой стандарт лечения вальгусной деформации. Она позволяет установить головку плюсневой кости под нужным углом. В ходе хирургического вмешательства врачи также убирают деформацию суставной капсулы и меняют направление некоторых сухожилий.
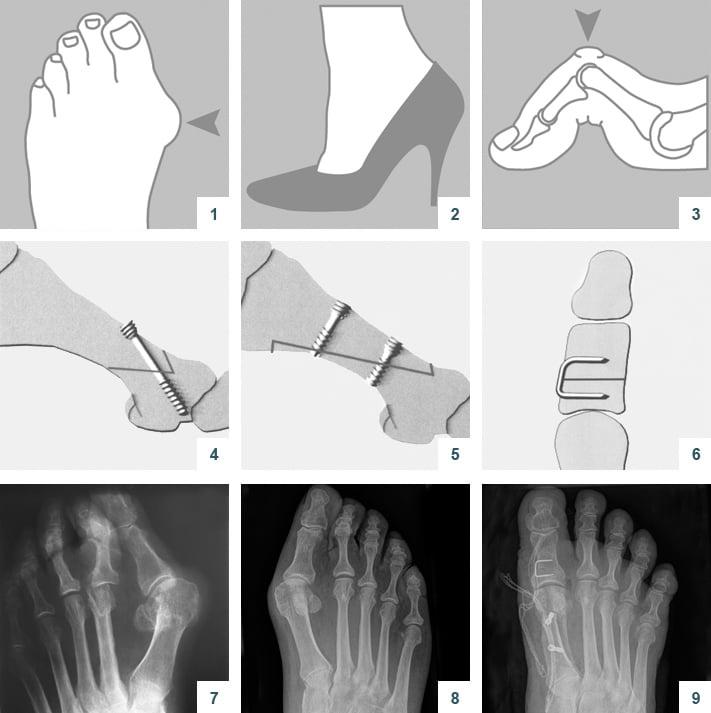
Когда операции Scarf недостаточно – хирурги делают проксимальную клиновидную остеотомию или артродез.
Важно! У большинства пациентов с вальгусной деформацией врачи выявляют костную мозоль (экзостоз). Нарост локализуется на медиальной поверхности головки I плюсневой кости. Как правило, его удаляют во время всех операций, в том числе и малоинвазивных.
Не путайте спиливание костного нароста с остеотомией. Это две совершенно разные манипуляции. Цель первой – убрать косметический дефект, второй – восстановить нормальное функциональное состояние стопы. Помните, что удаление костной мозоли (операция Шеде) не в состоянии излечить вас от Hallux Valgus.
Артродез при вальгусной деформации
Артродезирование – это полное обездвиживание плюсне-клиновидного сустава путем соединения формирующих его костей. Операцию делают лицам с поперечно-распластанной деформацией и Hallux Valgus с гипермобильностью I плюсне-клиновидного сустава.
Тест для выявления патологической подвижности:
- пальцами одной руки удерживайте II-V плюсневые кости;
- второй рукой возьмите I плюсневую кость и попробуйте смещать ее в тыльно-подошвенном направлении;
- посмотрите, насколько сильно вам удалось сдвинуть ее с места;
- смещение кости более чем на один сагиттальный размер большого пальца указывает на наличие гипермобильности.
Артродез – это наиболее травматичная операция, подразумевающая полное удаление плюсне-клиновидного сустава. Ее делают только в крайнем случае, когда другие методы оказываются неэффективными.
Операция молоткообразной деформация пальцев ног
Как известно, на поздних стадиях Hallux Valgus сочетается с молоткообразной деформацией II-V пальцев. Она выглядит непривлекательно и негативно сказывается на функциях стопы. Для ее исправления используют целый ряд хирургических вмешательств.

К ним относятся:
- Закрытая редрессация. Суть методики заключается в насильственном исправлении дефекта нехирургическим путем. К сожалению, редрессация дает незначительный эффект, а после нее нередко возникают рецидивы.
- Тенотомия или транспозиция сухожилий. Операции выполняют на связках стопы. Их умелое пересечение или перемещение позволяет исправить молотообразную деформацию пальцев.
- Резекция костей. Во время хирургического вмешательства врачи иссекают основание средней или головку основной фаланги. Это позволяет избавиться от избыточной костной массы и устранить деформацию.
- Остеотомии Вейля или Уилсона. Напоминают операции Scarf и Chevron, однако выполняются на II-V плюсневых костях. Хирурги рассекают их, после чего фиксируют костные фрагменты титановыми винтами.
В лечении молоткообразной деформации наиболее эффективна остеотомия. Именно ее выполняют в самых тяжелых и запущенных случаях.
Восстановительный период
Вставать с постели пациентам разрешают уже на следующий день после операции. Первое время ходить им разрешают только в туфлях Барука.
В первые дни после хирургического вмешательства больные находятся под наблюдением лечащего врача. Из стационара их выписывают на 2-3 сутки. Если во время операции человеку накладывали нерассасывающиеся швы – их снимают на 10-14 день.
Что касается обуви, пациентам требуется как минимум 3 месяца носить ортопедические стельки. Надевать каблуки можно лишь спустя полгода после хирургического вмешательства. При этом их высота не должна превышать 6 см.
Цена операции на стопе
Стоимость хирургического лечения зависит от степени деформации, вида и сложности операции, уровня медицинского учреждения и квалификации работающих там специалистов. Удаление экзостоза в Москве стоит от 40 000 до 50 000 рублей. Цены на реконструктивные операции начинаются с 70 000 рублей. Отметим, что в стоимость не входит предоперационное обследование, консультации специалистов, расходные материалы и реабилитация.
Если вы хотите прооперироваться за границей – обратите внимание на Чехию. Лечение там обойдется вам в евро включая реабилитацию. В Германии и Израиле такая же операция будет стоить гораздо дороже.

- Форум
- Пластика
- Хирурги
- Клиники
- Результаты
- Новости
- Ринопластика
- Маммопластика
- Омоложение
- Липосакция и липофилинг
- Абдоминопластика
- Ортогнатические операции
- Реконструкции
- Пластика лица
- Пластика тела
- Рассказы пациентов
- Косметология
- Реабилитация
- Аппаратная косметология
- Инвазивная косметология
- Проблемная кожа
- Старение кожи
- Уход за лицом и телом
- Стоматология
- Медицина
- Консультации
- Пластических хирургов
- Косметологов-реабилитологов
- Эстетических стоматологов
- Акции
- Магазин
- Главная
- Медицина
- Вальгусная деформация стопы
О вальгусной деформации стопы и операции по ее устранению рассказывает врач травматолог-ортопед, к.м.н. Макинян Левон Гагикович.
Причины вальгусной деформации
Настоящая причина вальгусной деформации стопы - генетическая предрасположенность. Неудобная обувь и высокие каблуки могут стать катализатором и ускорить процесс, но не являются первопричиной заболевания.
Чем выше каблук, тем быстрее прогрессирует деформация. Она разовьется, даже если носить удобную обувь без каблука, но гораздо медленнее. Если взять двух генетически предрасположенных к вальгусной деформации близнецов, из которых один активно занимается спортом и носит каблуки, а другой нет, то деформация возникнет у обоих. Только у первого к 20-25 годам, а у другого - годам к 35-40.
Бывает врожденная деформация, когда человек уже рождается с вальгусным отклонением. А бывает приобретенная, развившаяся на фоне повышенной эластичности и слабости связочного аппарата. Повышенная эластичность у балерин, гимнастов. И у большинства из них плосковальгусная деформация и шишки на ногах. Чем больше спортивных и танцевальных нагрузок, тем сильнее деформируются стопы.
Другие факторы, усиливающие вальгусную деформацию: лишний вес, изменение гормонального фона, дисплазия соединительной ткани. Влияют и системные заболевания: ревматоидный артрит, подагра.
Можно ли избавиться от шишек самостоятельно?
Ношение специальных приспособлений и некоторые физические упражнения могут приостановить развитие, но устранить деформацию им не по силам. Межпальцевые вкладыши я назначаю после операции, чтобы капсула заросла в правильном положении. И то не всем, избирательно.
Почему не работают физические нагрузки. Шишка и искривление появляются не от того, что первый палец отклоняется. А от того, что первая плюсневая кость отклоняется внутрь и выталкивает палец наружу, а мышца, отводящая первый палец, усиливает этот процесс. Получается механизм двойного рычага. Чем длиннее плюсневая кость, тем быстрее отклонится палец. Поэтому только отведение пальца в правильную позицию ничего не решает. Человек старается поставить палец в нормальное положение, но первая плюсневая кость остается отклоненной, поэтому результата от воздействия на палец не будет.
Попытки стянуть стопу (забинтовать и т. п.) и тем попытаться вернуть кости в правильное положение тоже не работают. Потому, что между первой и второй плюсневыми костями нет связки, а есть поперечная мышца, которая связывает головки первой и пятой плюсневых костей. Но так как эта мышца слабая, она растягивается. При операции Мак Брайда выполняют пересечение сухожилия этой мышцы, прошивают ее и фиксируют через канал в головке первой плюсневой кости, или проводят ее за головкой к медиальной поверхности, то есть получается стяжка у основания первой головки плюсневой кости. Но отдельно это операция не столько эффективна, как в сочетании с остеотомией. Мы делали много подобных операций, и со временем пришли к выводу, что эффективнее пересекать кости и соединять их в правильном положении.
Методика операции и выбор фиксаторов
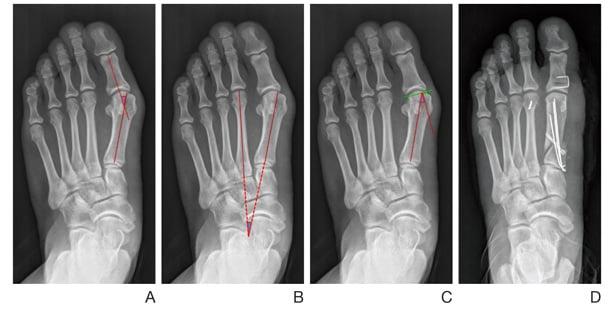
Методика операции выбирается исходя из клинического случая. Один из факторов - длина плюсневой кости. Если эта кость длинная, нужно укоротить ее до определенной нормы, тогда уйдет нагрузка с сустава, снизится риск развития артроза, а деформация не будет прогрессировать. Можно выполнять различные виды остеотомии, в зависимости от угла отклонения первой плюсневой кости и угла халюкс вальгус. Эти два угла и определяют степень деформации.
Методик много: шевронная остеотомия, L- образная остеотомия, некоторые виды проксимальной остеотомии первой плюсневой кости, скарф. Какую бы мы не выбрали, самое важное - чтобы после операции отломки кости были стабильны относительно друг друга.
Вариантов фиксаторов несколько. Мы используем импортные титановые качественные винты Герберта. Винт стягивает и прочно фиксирует отломки между собой, конструкция получается стабильной. За счет этого отломки можно нагружать в специальной обуви без использования гипсовых повязок.
При начальных стадиях деформации для выполнения остеотомии и фиксации отломков нам достаточно разреза 3-5 см. Современные хирургические инструменты очень высокого класса и позволяют это осуществить. Но не только возможности хирурга влияют на результат, а и технические возможности, оснащение клиники.
Винты остаются внутри кости, мы их не удаляем. Когда кость срослась, от удаления винта деформация не возвратится. Зачем пациенту дополнительная операция?
Также есть малоинвазивные операции, которые выполняются через проколы. Сроки восстановления после таких операций те же. Кость срастается с одной скоростью, независимо от того, как она была сломана. Это заложено природой, а не ортопедом.
Можно оставить кость и без фиксации, такие методики есть. Можно использовать специальные пластины для фиксации. Но, по моему мнению, золотой стандарт на данном этапе развития современной ортопедии – это винты Герберта или мини-пластины.
Я очень часто оперирую шишки и с внешней стороны стопы, у основания мизинцев. Так я сужаю стопы: пациенту проще подобрать обувь, а стопа выглядит более узкой.
Деформированные пальцы тоже можно исправить. Во всех пальцах, кроме первого, в качестве фиксаторов чаще всего используются спицы. Спицы фиксируют через фаланги пальцев и затем удаляют после сращения отломков. На пальцах рецидивов практически не бывает – разве что если спицу удалили слишком рано, когда кость еще не срослась.
Реабилитация
В палате человек пребывает от 1 до 5 дней. Вся реабилитация занимает 4-6 недель.
После операции человек может ходить уже на следующий день. Можно и в тот же день, но, как правило, после операции хочется полежать, поспать, в вертикальном положении может закружиться голова. В первое время пациент может чувствовать себя неуверенно на ногах, кому-то удобнее пользоваться поддержкой родственников или тростью.
Через 2 недели можно выходить на работу в офисе, если пациента будут отвозить на автомобиле туда/обратно. В общественном транспорте ездить пока опасно.
Если работа на ногах, приступать к ней можно через 5-6 недель. Пациенту могут наступить на ногу, а на фоне повышенных нагрузок выше вероятность смещения отломков. Если раны еще не зажили, то и риски возможного инфицирования выше, а их нужно минимизировать.
Ноги после операции лучше почаще держать на возвышении, чтобы улучшать отток крови. Боли, особенно в первые дни, бывают. Но это временный фактор.
Во время всего периода реабилитации нужно носить специальную обувь. Кость срастается за 4-6 недель, и до окончания заживления ходить без специальной обуви рискованно, можно сместить кость. Нарушение режима реабилитации может привести к рецидиву деформации.
! Если у пациента остеопороз, то даже если операция выполнена великолепно, нужно соблюдать крайнюю осторожность. При остеопорозе происходит снижение минеральной плотности кости, то есть кость становится хрупкой, поэтому риск смещения и нового перелома очень высок.
Обнаружить остеопороз можно только на операции, при распиле. На уровне шейки бедра может быть качественная, хорошая кость, на уровне позвонков тоже. А в стопе - выраженный остеопороз. Стопа находится дальше всего от сердца и хуже всего кровоснабжается.
После завершения реабилитации пациенты полностью возвращаются к нормальной жизни. Рожают, носят каблуки, занимаются спортом и пр.
В нашей практике рецидивов меньше одного процента, даже 0,5%. Предохраняет от этого совокупность факторов:
3. Дисциплина пациента.
Возможны рецидивы, если нерационально выбрана методика, или методика выполнена не по канонам. Выполняли, например, Scarf, но не довели отломки до определенных позиций.
К сожалению, до сих пор бывает, что в ходе операции просто стесывают область первого фалангового сустава, головку первой плюсневой кости, то есть срезают шишку. Что может привести не просто к рецидиву, а к усилению деформации. Кость отклоняется сильнее и быстрее.
Если у специалиста большое число пациентов с рецидивами, тогда можно сказать, что причина в его компетенции. А единичные случаи встречаются в практике любого хирурга в мире.
Нет универсальной методики, идеальной для всех пациентов. Методик и их комбинаций сотни, выбор делают в зависимости от клинического случая.
Рецидив зависит и от пациента. Нарушение послеоперационного режима – тоже фактор влияния. Пациенты и свадьбы играют, и на работу ходят, и в отпуск уезжают, плавают, гуляют, носят каблуки. Если чувствуют себя хорошо, могут позволить себе чрезмерную нагрузку. Недооценивают важность послеоперационного периода. Такая активность может привести к смещению отломков, что впоследствии снова приведет к развитию деформации.
Чем старше пациент, тем хуже качество кости, сильнее степень деформации, и тем сложнее проходит реабилитация. Операция на ранней стадии пройдет легче. Я оперирую пациентов возраста от 16 лет и старше. Однако возраст не является фактором для развития рецидива.
Не является публичной офертой. Имеются противопоказания. Перед использованием необходима консультация специалиста.
Лечение плоско вальгусной стопы – это сложный, трудоемкий процесс. Вылечить болезнь самостоятельно домашними методами, без консультаций со специалистом невозможно. Для оценки состояния и подбора необходимого метода терапии данной патологии необходимо диагностическое исследование.

Механизм развития дефекта
Плоское вальгусное искривление стопы – ортопедическая деформация, которая проявляется еще в детском возрасте (код по МКБ-10: М21). Причиной подобного явления является наследственный фактор, тяжелые формы плоскостопия, чрезмерная масса тела, рахит, повреждения голеностопа, другие болезни опорно-двигательного аппарата.
Внешне болезнь проявляется опущением свода стопы и отклонением подошвы. Ступня выворачивается наружу, косточка голеностопа стремится к внутренней части. При сведении ног, ось по виду напоминает букву Х.
Начальные стадии заболевания заметны еще в раннем возрасте, когда малыш учится ходить. В таком случае наблюдается быстрая утомляемость, болезненность. Отклонение не превышает предела в 15 градусов. Лечение на первой стадии болезни заключается в коррекции постановки ступни. При своевременном обращении к врачу, исправить положение ног достаточно просто. На второй стадии деформации угол отклонения достигает 20 градусов. На третьей – деформация не превышает 30°. Угол отклонения более 30 градусов диагностируется на 4 стадии патологического заболевания.
Клинические рекомендации при плосковальгусной стопе
В соответствии с клиническими рекомендациями Минздрава и исследовательского ортопедического института Турнера от 27.09.2013 для установки диагноза плоско-вальгусная деформация стопы применяют методы исследования – сбор анамнеза, неврологическое исследование, диагностика сосудов, дерматологическая оценка, визуализация суставов голеностопа, лабораторные исследования.
Клинические рекомендации по подбору методов лечения при плосковальгусной деформации стоп:
- ортопедические вкладыши и стельки;
- ортезные конструкции;
- тейпы;
- туторы;
- ортезы;
- специализированная ортопедическая обувь;
- лечебные физиологические комплексы занятий;
- массажи стоп;
- посещение остеопата;
- физиотерапевтические методы лечения для устранения симптоматики болезни.
Радикальное вмешательство назначается для пациентов с 2-4 стадией заболевания. На последнем этапе деформации проводят полную реконструкцию голеностопного сустава. На первой стадии искривления операция для выравнивания плоско вальгусной стопы возможна исключительно при отсутствии эффективности консервативного лечения, проводившегося более 3 месяцев.
Методы лечения плосковальгусной деформации
Лечение вальгуса, в большинстве случаев, состоит из комплекса мероприятий консервативного характера. Если заболевание диагностировано в раннем возрасте, использование коррекционных приспособлений помогает полностью избавиться от патологии. Продолжительность терапии напрямую зависит от степени деформации, возраста пациента и наличия сопутствующих ортопедических отклонений. Применение хирургии необходимо при выраженных искривлениях, влияющих на общие физические возможности человека, при отсутствии эффекта от использования физиотерапии.

На начальной стадии плоковальгусной деформации в качестве оперативного вмешательства применяют синовектомию. Процедура представляет собой полное или частичное удаление синовиальной оболочки сустава. Может быть использована медиализирующая остеотомия пятки, подразумевающая коррекцию проблемного участка, с возвращением его в нормальное положение. Хирургия при первой степени вальгуса показана исключительно при отсутствии изменений от консервативной терапии.
Хирургическое вмешательство на начале 2 стадии болезни подбирается в зависимости от выраженности изменений в положении ступни и характера искривления. При мягких формах деформации проводят пересадку сухожилий. Используется медиализирующая остеотомия, позволяет нормализовать положение сесамовидной кости. Во время установки необходимого положения пяты, связки и сухожилия растягиваются, позволяя сохранить нормальную двигательную функцию. Вместо остеотомии, используют артроэрез, который дает аналогичные результаты. Чтобы исправить нарушения в среднем отделе ступни применяют артродез таранно-ладьевидного и плюсне-предплюсневого сустава.
Поздняя 2 стадия требует костного удлинения пятки и проведения артродеза пяточно-кубовидного сустава с использование трансплантантов. Может потребоваться остеотомия и закрепление сухожилий большеберцовой мышцы.
На третьей стадии болезни выполняют комплекс хирургических методик, включающий трехсуставной артродез с использованием ауто- и аллоимплантантов, медиализирующей остеотомии пяточной кости. Хирург ортопед подбирает оптимальное положение ноги, которое поможет человеку частично и полностью вернуться к полноценной жизни. Необходимо выставить точный угол положения ступни, чтобы не получить варусное искривление. Операция на 3 стадии деформации не может гарантировать полную работоспособность искривленного ранее сустава. Затруднения будут возникать при хождении по неровным поверхностям и занятиях спортом.
Операция на 4 стадии болезни предполагает полную реконструкцию голеностопного сустава с внедрением трансплантатов. Проводится комплекс восстанавливающих операций. Приоритетом является уменьшение искривления ступни до стабильного состояния. Пациенту не могут гарантировать полное восстановление конечности.

Консервативное лечение включает в себя использование коррекционных приспособлений, проведение лечебных массажей, физкультуры, гимнастики, выполнение специальных процедур, проведение физиотерапевтических манипуляций.
Терапия при помощи ортопедических приспособлений подразумевает использование специальных конструкций:
- Ортезы – ортопедическая система, которая устанавливается на ногу пациента. Имеет жесткий высокий задник, специальную анатомическую подошву. Крепление осуществляется при помощи ремней стяжек.
- Туторы – внешне схожи с ортезами. Имеют мягкую дышащую основу. Используются для лечения, в послеоперационный период.
- Ортопедическая обувь – наиболее эффективное средство исправления стопы, особенно в детском возрасте. Конструкция обуви разрабатывается специально с учетом анатомически правильного положения ступни. Ортоботинки имеют надежный твердый задник, каблук Томаса, супинаторы.
- Тейпы – ленты, выполненные из эластичных материалов. Внешне приспособление напоминает обычный пластырь. Их необходимо правильно закреплять на стопе, сложно осуществить без предварительной консультации специалиста. Тейпы активно используют спортсмены для предотвращения травм и растяжек.
- Ортопедические стельки или полустельки – приспособление, подходящее для ежедневного ношения практически в любой обуви. Стелька разработана специально, учитывая проблемы пациентов с плоскостопием. На поверхности корректора присутствуют специальные супинаторы, накладки, обеспечивающие анатомически правильное положение стопы.
Доктор Комаровский дает советы и помогает избавиться от детского плоскостопия.
Результат лечения плосковальгусной стопы
После проведения комплексного лечения консервативным или радикальным методом наблюдаются положительные результаты. Чем меньше возраст пациента и выраженность симптомов, тем быстрее заметен результат проведенной работы.
У детей младшего возраста патология вылечивается полностью. Людям старшего возраста, с сильными деформациями, может потребоваться год на восстановление.
Коррекционные консервативные мероприятия по исправлению свода помогают выровнять положение подошвы, за счет влияния фиксаторов и правильных равномерных нагрузок при выполнении ЛФК. При серьезных искривлениях, мешающих передвижению, потребуется хирургическое вмешательство.
Хирургия позволяет увидеть положительные результаты достаточно быстро. После процедур реконструкции суставов, ступня принимает правильную форму. Период заживления довольно долгий. Пациенту нужно некоторое время не наступать на оперированную ногу. На следующем этапе необходима нагрузка, начинаются занятия по разработке стопы.
Возможные осложнения
После хирургического вмешательства при лечении вальгусной стопы возможно развитие осложнений:
- инфекционное заражение мягких тканей;
- тромбообразования в глубоких венах;
- асептическое омертвление плюсневой головки;
- воспалительные процессы;
- ограничения функциональности стопы;
- нарушения нервных связок;
- отеки, аллергические реакции;
- онемение конечностей.
Осложнения возникают достаточно редко. В большинстве случаев, операция проходит успешно, пациент чувствует себя хорошо. Чтобы предотвратить вероятность развития непредвиденных последствий операции, следует обращаться только к высококвалифицированным специалистам. Противопоказанием к операции является сахарный диабет, острые инфекционные состояния, гнойные очаги.
Лечение плосковальгусной стопы – процесс трудоемкий и ответственный. Чтобы терапевтические мероприятия оказали необходимое действие, человеку следует серьезно относиться к рекомендациям доктора, следовать условиям, использовать необходимые приспособления. Чем раньше начнется актуальное лечение, тем больше шансов на успех процедуры.
Читайте также:


