Омепразол при воспалении суставов

Краткая характеристика
Лекарство способно не только улучшить самочувствие пациента, но и в несколько раз снизить риск возврата недуга или же возникновения его осложнений. Препарат очень быстро начинает действовать в организме. Благоприятный эффект наблюдается спустя 30 минут после приема лекарства. При этом продолжается терапевтическое воздействие данного средства на протяжении 1 суток.
Состав препарата
- Капсулы (по 20 мг активного вещества).
- Лиофилизат для изготовления раствора (каждый флакон содержит 40 мг). Это лекарство предназначено для внутривенного ввода.
Действующим веществом данного медикамента является компонент омепразол. Именно он обеспечивает фармакологическое воздействие на организм.
Кроме того, в средстве находятся дополнительные компоненты, такие как:
- сахар;
- маннитол;
- титана диоксид;
- тальк;
- кальция карбонат;
- динатрия гидрофосфат.
Показания к назначению
Основное применение медикамент находит в комплексной терапии следующих патологий:
- язвы желудка;
- гиперацидный гастрит;
- язвы двенадцатиперстной кишки;
- рефлюкс-эзофагит;
- острый, хронический бульбит;
- гастроэзофагеальный рефлюксный недуг;
- острый, хронический дуоденит;
- диафрагмальная грыжа пищеводного отверстия;
- гастринома;
- некоторые разновидности опухолей поджелудочной.
Поэтому такое средство может быть рекомендовано:
- в послеоперационный период;
- пациентам, перенесшим острые кишечные инфекции;
- людям, готовящимся к операциям на полости двенадцатиперстной кишки и желудка.

Дозировки лекарства
- Язвенное заболевание в острой стадии. На протяжении 2 месяцев пациент должен ежедневно вечером принимать по 60 мг.
- Язвенный недуг: поддерживающая терапия. В течение 2 недель больному рекомендовано употреблять по 20 мг лекарства утром. Затем делается перерыв в терапии на 30 дней.
- Гастрит, гастринома. Ежедневно, утром и вечером, следует принимать по 30 мг. Такое лечение продолжается до полного устранения негативной симптоматики. Минимальная длительность терапии – 10 дней.
- Изжога при гастроэзофагеальном рефлюксном заболевании. После возникновения приступа пациент должен употребить 20 мг лекарства. Повторный прием может быть осуществлен только при повторении симптоматики.
- Инфицирование Helicobacter pylori. Утром и вечером на протяжении 4 недель больному следует принимать по 40 мг лекарства.
В качестве альтернативы прием капсул может быть заменен внутривенным введением препарата. Однако принимать подобные решения может только врач.
Побочные эффекты
Во время терапии иногда наблюдаются следующие побочные эффекты:
- Органы пищеварения: боль в животе, диарея, рвота, тошнота, запор, метеоризм, стоматит, нарушение вкуса, сбой в функционировании печени, иногда гепатит.
- Нервная система: головная боль, возбуждение, бессонница, сонливость, головокружение, депрессия, парестезия, галлюцинация. В некоторых случаях - энцефалопатия.
- Опорно-двигательный аппарат: миалгия, мышечная слабость, артралгия.
- Система кроветворения: тромбоцитопения, лейкопения, крайне редко – панцитопения, агранулоцитоз.
- Кожные покровы: зуд, фотосенсибилизация, алопеция, мультиформная эритема.
- Аллергические реакции: ангионевротический отек, крапивница, бронхоспазм, анафилактический шок, интерстициальный нефрит.
Кроме того, лекарство может спровоцировать следующие неприятные явления:
- гипомагниемия;
- периферические отеки;
- нарушения зрения;
- усиление потоотделения;
- гинекомастия;
- лихорадка;
- желудочные кисты (крайне редко).
Следует учитывать, что высокие дозы или длительное употребление медикамента повышают риск возникновения переломов костей.
Противопоказания к использованию
Инструкция приводит следующий перечень противопоказаний:
- Беременность, лактационный период. Исследований, отрицающих либо подтверждающих проникновение действующего вещества через плаценту или в грудное молоко, не было. Поэтому в этот важный период следует воздержаться от употребления лекарства.
- Индивидуальная непереносимость.
- Дети до 12 лет.
- Тяжелая форма печеночной, почечной недостаточности.
Передозировка лекарством
Лекарство отличается низкой токсичностью. Если пациент употребляет в сутки не более 13 капсул, то медикамент не вызывает отравления. Неприятная симптоматика может возникать у людей, у которых диагностируется печеночная недостаточность в тяжелой форме.
О передозировке лекарством сигнализируют следующие признаки:
- спутанность сознания;
- сонливость;
- нечеткость зрения;
- ощущение сухости во рту;
- головная боль;
- тахикардия;
- тошнота;
- аритмия.
Специфического антидота, устраняющего все неприятные симптомы, не существует. Пациенту рекомендуется отказаться от лекарства. Для устранения вышеописанных признаков применяется симптоматическая и поддерживающая терапия.
Стоимость медикамента
Поэтому ниже приведена средняя стоимость лекарств:
Аналоги препарата
Фармакологами разработано множество эффективных средств, способных заменить оригинальные лекарство. Однако крайне нежелательно осуществлять подбор самостоятельно. Поскольку высок риск развития нежелательных последствий.
- препараты, обладающие тем же активным веществом, что и оригинальное средство;
- медикаменты, обеспечивающие сходное воздействие на организм.
Рассмотрим, какие медикаменты относятся к 1 и 2 категории.
К препаратам, обладающим одним и тем же действующим веществом, относят:
Лекарства, отличающиеся сходным механизмом воздействия:
Это вопрос, который часто мучает пациентов. Следует заметить, что оба препарата обладают одним и тем же активным веществом. Таким образом, единственное отличие между лекарствами заключается во вспомогательных ингредиентах.
Чтобы понять, насколько они эффективны, необходимо обратиться к отзывам пациентов. Больные утверждают, что оба лекарства прекрасно переносятся организмом и обеспечивают благоприятный результат при кислотозависимых болезнях.
Таким образом, можно заключить, что и оригинальное лекарство, и его аналог являются достаточно эффективными противоязвенными препаратами.
Одно из поражений соединительной ткани – ревматоидный артрит (РА). Это системное заболевание, которое известно давно, но даже за многовековой опыт изучения патологии многие нюансы о ней остаются неизвестными. Самым главным объектом дискуссий до сих пор остается этиология. Эрозивно-деструктивный процесс ежегодно выявляют у 0.5-1% людей планеты. Поскольку течение воспаления сопровождается изнурительными симптомами, необходимо медикаментозно добиться его ремиссии. Только врач назначает лечение ревматоидного артрита: препараты подбирают с учетом возраста пациента, стадии заболевания, поражений других органов.
Симптоматика
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРИТА существует. " Читать далее.
Предопределяющая роль в развитии ревматоидного артрита принадлежит наследственной предрасположенности. К группе риска относятся люди, перенесшие инфекцию в виде герпеса или гепатита. Провоцирующим фактором развития болезни признаны такие состояния, как переохлаждение, пребывание в стрессовой среде и другие факторы, предполагающие пагубное воздействие на иммунитет.
В целом, интенсивность проявления патологии зависит от таких факторов, как локализация очага воспаления, вероятность развития осложнений и степень наличия таковых.
Когда ревматоидный артрит находится в латентной стадии, отмечаются:
- Повышенная утомляемость и слабость, вынуждающие пациента больше отдыхать, чем осуществлять двигательную активность.
- Беспричинное снижение массы тела.
- Необъяснимое повышение общей температуры тела.
- Миалгия разной локализации.
Сложность заболевания заключается в том, что оно поражает не только суставную ткань, но и другие органы и системы. Это особенно тяжело переносить пациентам, которые и без того претерпевают хронические патологии.
Патология имеет бурное течение:
- отек синовиальных сумок сопровождается интенсивным болевым синдромом, покраснением тканей над пораженными суставами. Из-за припухлости пациент не может разжать пальцы, сжать их в кулак. Болезненность возрастает при перемене погоды;
- заболевание отличается симметричностью проявлений: как только происходит поражение суставов одной руки, на второй начинаются аналогичные изменения;
- оказывается пагубное воздействие на органы пищеварительного тракта. Больной не замечает специфических признаков: в 95% клинических случаев его беспокоят лишь общие нарушения состояния пищеварения. Чаще – снижение аппетита, повышенное газообразование, тянущая болезненность в подвздошной области;
- наблюдаются неврологические расстройства: возникает раздражительность, панические атаки, спонтанные и частые перемены настроения, психологическая уязвимость. Нарушается сон, что связано с постоянной болезненностью пораженных суставов. Из-за недосыпания возникают проблемы с запоминанием и способностью концентрировать внимание. Поэтому, назначая препараты при ревматоидном артрите, специалист учитывает перечисленные проявления. Общие назначения дополняются лекарственными средствами группы транквилизаторов и снотворных, чтобы пациент мог полноценно отдохнуть, восстановиться.
Поражение крупных суставов (голеностопных, коленных, плечевых, локтевых) происходит отсроченно, к тому времени патология уже достигает поздней стадии развития. Чаще этот период занимает несколько недель или даже месяцев.
Лечение медикаментами
Очень важно начинать устранение ревматоидного артрита на начальной стадии его развития, когда возникают первые симптомы проблемного состояния суставов. В этом случае появляется больше шансов на быстрое выздоровление.
Врач назначает следующие виды лекарственных средств:
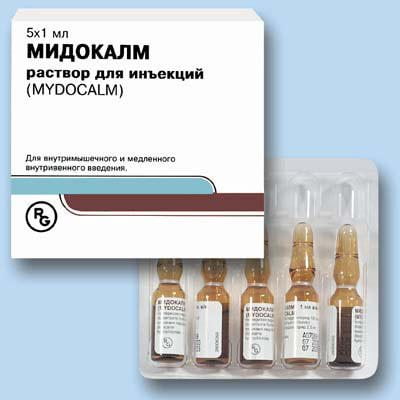
- Миорелаксанты – для расслабления мышечного гипертонуса. Устранив перенапряжение, удастся сократить, а затем и полностью купировать болевые ощущения. Представителями лекарств группы миорелаксантов являются Мидокалм, Седуксен.
![]()
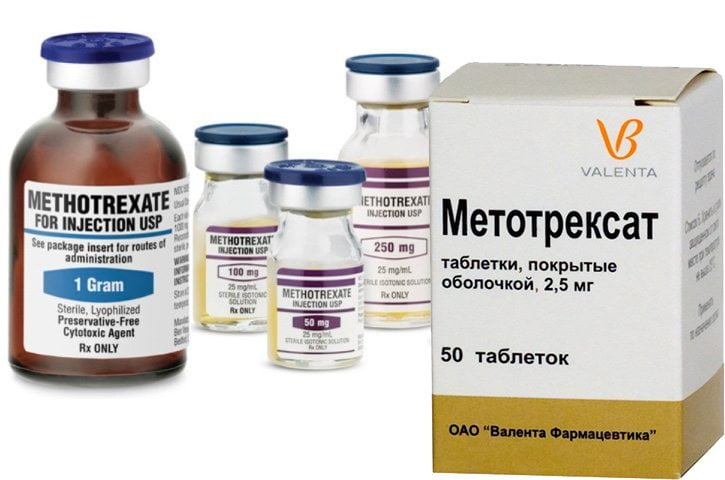
- Цитостатики. Препараты обладают свойством подавлять иммунитет, поскольку именно на основании сопротивляемости организма развивается ревматоидный артрит. Данной группой препаратов онкологи лечат злокачественные опухоли. Вероятность развития побочных эффектов минимальна: лишь у 15% пациентов возникают трудности с опорожнением кишечника и высыпания на коже.
![]()
- Широко применяют препараты золота при ревматоидном артрите. Пациент принимает соли золота внутрь. Эффективность ауротерапии сравнима только с применением средства Метотрексат. Длительное применение солей золота существенно замедляет появление кист внутри суставов у пациентов с серопозитивным ревматоидным артритом. Улучшается общее состояние костного рельефа, повышается уровень минерализации ткани. Известны случаи, когда кости восстановились даже при ранее имеющихся дефектах. Под благотворным воздействием солей золота особенно быстро заживают повреждения мелких суставов.
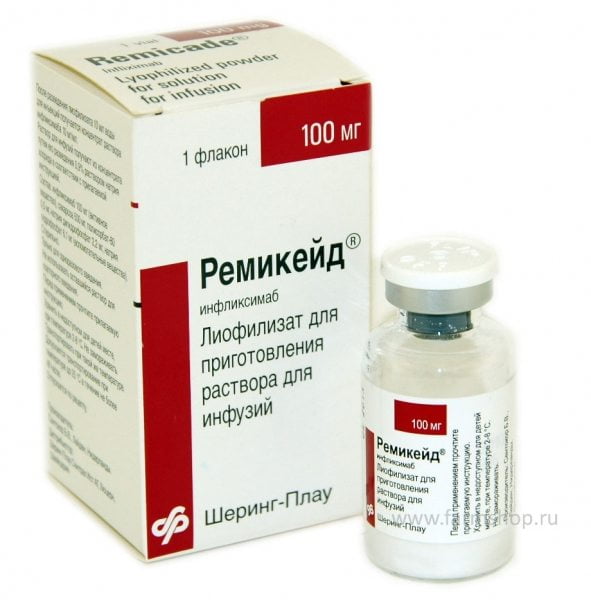
- Лечение ревматоидного артрита препаратами нового поколения предполагает назначение средства Ремикейд. Препарат относится к группе цитостатиков, характеризуется способностью очень быстро обеспечивать терапевтический эффект. Это дорогое лекарственное средство (вне зависимости от страны проживания). Главное показание для назначения препарата Ремикейд – необходимость быстро купировать тяжелую форму РА. Лекарство представляет собой настоящее спасение для людей, страдающих ревматоидным артритом, но имеющих непереносимость НПВС и гормонов.
![]()
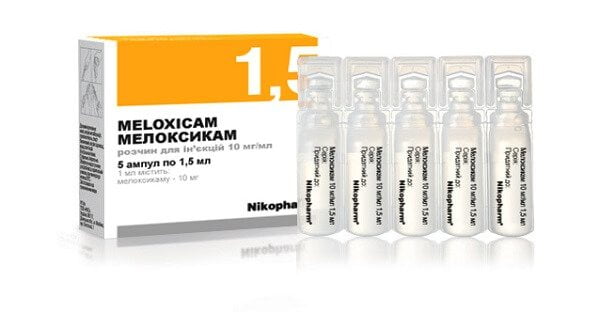
- Селективные ингибиторы ЦОГ 2. Препараты этой группы практически не обезболивают, но качественно подавляют воспалительный процесс, протекающий в суставах. По своим фармакологическим особенностям они угнетают фермент, провоцирующий появление воспаления и способствующий его развитию. Самыми эффективными представителями этой группы признаны Мелоксикам (Мовалис), который пациент должен получать из расчета 8.5-16 мг/день, Пироксикам – по 40-45 мг/день и Рофекоксиб – 13.5 мг/день.
![]()
Перечисленные медикаментозные средства характеризуются минимальной вероятностью побочных реакций и обладают целенаправленным видом воздействия. Назначение указанных средств оправдано при наличии заболеваний пищеварительного тракта. Особенности применения лекарственных препаратов этой группы — такие же, как у всех НПВС.
Если у вас есть индивидуальная непереносимость определенных лекарственных средств, нужно изначально сообщить об этом врачу. Даже если ухудшение самочувствия возникло в то время, когда вы уже получаете лечение ревматоидного артрита, новое терапевтическое назначение врача будет не менее эффективным, но без ущерба для здоровья.
На протяжении проводимого лечения врач ориентируется на показатели контрольного лабораторного исследования.
Обезболивание
Доминирующий признак РА — боль в суставах. Неприятное ощущение возникает среди ночи, пробуждает ото сна. Поэтому первостепенная задача при заболевании – купирование болевого синдрома. Врач назначает НПВС при ревматоидном артрите; начинают обычно с Диклофенака. Его свойства оптимальны для купирования признаков заболевания в период рецидива.
Диклофенак обеспечивает следующие реакции:
- сокращает степень проявления болевых ощущений;
- минимизирует отек проблемного участка тела;
- снижает местную гиперемию.
Для достижения положительной динамики нужно придерживаться главного правила – максимальная дозировка препарата не должна превышать 150 мг/день (для взрослого пациента весом до 80 кг вне зависимости от его половой принадлежности).
Для применения всех нестероидных средств существуют такие основы:
- Лекарственные препараты указанной группы обладают накопительным эффектом: не нужно ожидать облегчения самочувствия в первый час после введения раствора. Средний срок, через который отмечаются первые улучшения – 3-4 сутки применения препарата, не раньше.
- Отсутствие терапевтического эффекта по истечении 4 суток говорит о том, что выбранный препарат – слабый в данном клиническом случае, его необходимо заменить более мощным в анальгетическом плане.
- Для предупреждения развития осложнений со стороны пищеварительного тракта и сердца нежелательно применять сочетание из 2 препаратов рассматриваемой группы.
- Инъекции Диклофенака, Ибупрофена или любого другого НПВС проводят только после того, как пациент принял пищу – активные компоненты указанных лекарств сильно раздражают слизистый покров желудка.
Главное осложнение использования НПВП связано с состоянием ЖКТ пациента. Не желая усугубить его, рекомендуется ограничить введение нестероидных средств. Жалобы на боли в желудке, тошноту или рвоту должны послужить основанием для отмены назначения. Обезболивающий эффект по шкале приоритетов менее важен, чем развитие эрозивного гастрита, язвенной болезни желудка или 12-перстной кишки, которыми опасны НПВП. Свести угрозу развития осложнений к минимуму позволит одновременное назначение с НПВС гастропротекторов, защищающих целостность и общее состояние слизистой оболочки желудка. Самым распространенным представителем этой группы является Омепразол – его назначают в дозировке 20 мг.
Проведение гормонотерапии
Чтобы предотвратить развитие патологии и расширение воспалительного спектра, назначают проведение активной гормональной терапии. Положительно зарекомендовали себя кортикостероиды. Гормоны имеют натуральное или искусственное происхождение. Они участвуют в метаболических процессах всех видов.
Даже "запущенный" АРТРИТ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Востребованность и важность включения гормонов в общий набор лекарств от ревматоидного артрита объясняется их способностью повышать иммунитет до уровня, достаточного для борьбы с системной патологией. Ценится противовоспалительная активность указанных средств.
Гормоны назначают не только отдельно от общего комплекса терапии, но и в качестве дополнения таковой, когда нет ожидаемого эффекта от применения противовоспалительных лекарственных средств нестероидной группы. Кортикостероиды ликвидируют основную симптоматику болезни, купируют процесс поражения внутренних органов.
В клинической практике востребован препарат Преднизолон при ревматоидном артрите. Его назначают из расчета 15-20 мг/день, остальные глюкокортикоиды приравниваются к нему в эквивалентной дозе. К примеру, 5 мг Преднизолона равен 4мг Метилпреднизолона или 0,75 мг Триамцинолона.
Планируя проведение гормонотерапии, врач учитывает:
- показатели артериального давления больного (гипертония или высокая предрасположенность к таковой – прямое противопоказание к назначению гормонов);
- состояние иммунитета;
- содержание электролитов в крови (концентрацию ионов калия, кальция, натрия, хлора удается выявить только лабораторным способом);
- возраст, пол и вес пациента.
Во избежание побочных эффектов, которые свойственны некорректному применению гормонов, нужно соблюдать основные принципы их использования и фармакокинетические особенности:
- Схема применения гормонов предполагает ежедневное нарастание дозировки. Начинать применение Преднизолона нужно с незначительной дозировки, а подобрав оптимальную терапевтическую дозу для конкретного клинического случая, придерживаться ее.
- Вечерний объем гормонов не должен превышать утренний.
- Достигнув терапевтического эффекта, допустимо незначительно снизить кратность приема глюкокортикоидов. Сокращают применение гормонов до 1 раза в 6-7 дней, а затем полностью отменяют лекарственное средство.
Гормональные лекарства от ревматоидного артрита эффективны с точки зрения обезболивающего свойства, способности купирования воспалительного процесса. Однако на протяжении всего периода их применения нужно контролировать самочувствие пациента. В частности, мониторировать уровень артериального давления, поскольку этот жизненный показатель под влиянием гормональной терапии возрастает.
Выраженный регресс симптомов неврологического происхождения, быстрое купирование боли, расширение возможностей двигательной активности пораженных суставов, улучшение динамики физического состояния пациента создают положительное клиническое впечатление от проведенного лечения.
Лечение Пентоксифиллином
Пентоксифиллин (ПФ) – востребованное медикаментозное средство для лечения ревматоидного артрита. Лекарственный препарат имеет синтетическое происхождение. Является производным веществом Метилксантина (МТ). Препарат активно применяется при стойком нарушении периферического кровообращения. Ценится способность лекарственного средства улучшать реологические свойства крови, одновременно вызывая вазодилатацию.
До настоящего времени среди специалистов присутствовали дискуссии относительно целесообразности применения ПФ и МТ. Однако у пациентов в группе применения ПФ суставная болезненность и величина СОЭ были немного меньше, чем в группе МТ. Существенных различий по исходным параметрам между группами пациентов, получавших различные варианты терапии, не установлено.
ПФ применяют только в форме раствора для инъекций – таблетки при ревматоидном артрите менее эффективны. Таблетированные средства характеризуются накопительным эффектом и купируют главные признаки не сразу, а при рассматриваемом заболевании необходимо устранить изнурительную болезненность в минимальные сроки.
Ревматоидный артрит (РА) – достаточно распространенное ревматическое заболевание. Течение патологии на всех этапах сопровождается упорным развитием, сложно поддающимся коррекции и устранению. Опасность системного заболевания заключается в том, что при запускании оно приводит человека к инвалидности. Этот факт в сочетании со статистикой отягощений на фоне и вследствие ревматизма должны послужить серьезным основанием для обращения к врачу.
Не нужно дожидаться развития осложнений, перехода воспаления в хроническую форму – посетите врача при наличии отека и скованности в суставах.
Спектр препаратов, применяемых для лечения РА, ограничен, поэтому оправдан активный поиск новых средств, способных подавлять ревматоидное воспаление. Исследователи отметили, что ПФ снижает активность болезни при РА (симптомы воспаления, число припухших и болезненных суставов).
Длительность лечения Пентоксифиллином при ревматизме составляет не менее 1 месяца. Терапевтический эффект от применения ПФ неоспорим, но в 15% из 100 улучшение может быть отсрочено. Положительная динамика в состоянии пациента (базисный эффект) наступает только при условии применения ПФ длительностью не менее 6 месяцев.
Пентоксифиллин известен не только положительным воздействием на суставы: препарат предполагает вероятность развития побочных эффектов.
Таблица побочных эффектов и изменения показателей лабораторного исследования крови пациентов, принимающих Пентоксифиллин
| Длительность применения средства | Физические осложнения | Изменения лабораторных показателей крови |
| 35 пациентов принимали препарат одновременно с нестероидными средствами на протяжении 14 дней, что позволило визуализировать следующие явления: | Повышенная потливость – у 1 пациента. Чувство прилива жара – у 11. Алопеция – у 1. Кожные высыпания – у 1. Стоматит – у 1. Развитие периферических отеков – у 1 пациента. Гастралгия возникла у 1 больного | В биохимическом анализе крови удалось выявить снижение C-реактивного белка. Клинический анализ крови отражает сниженную скорость оседания эритроцитов (СОЭ). Однако через 6 месяцев терапевтического курса оцениваемые результаты соответствовали исходным данным |
| 30 пациентов принимали препарат отдельно от нестероидных средств на протяжении 21 дня, что позволило визуализировать следующие явления: | Боль в правом подреберье возникла у 2 пациентов. Нарушение вкуса беспокоило 1 больного. Диспепсические расстройства (тошнота, рвота) возникали у 5 человек. Сердцебиение учащалось у 2 пациентов. Головная боль и головокружение возникали у 2 человек | Уменьшение болевого синдрома происходит только при условии применения ПФ вместе с МТ и только на протяжении курса длительностью 3 месяца |
Суммируем проведенные наблюдения: в группе больных, получавших ПФ не в составе комплексной терапии, достоверно не улучшился ни один показатель за весь период наблюдения.
Заключение
Ревматоидный артрит – это серьезное заболевание. Оно не несет угрозы для жизни, как онкологические новообразования, но изнурительная симптоматика и постепенное поражение внутренних органов на фоне ослабленного иммунитета разрушительны для здоровья. Категорически противопоказано проводить терапию по собственному усмотрению.
Даже самое эффективное лекарство от ревматоидного артрита не поможет, если его назначал не врач. Ликвидировать патологию удается не во всех случаях – качественные препараты, которые принимались пациентом по схеме, установленной специалистом, позволяют достичь ремиссии. Однако первое уменьшение болезненности в суставах и минимальное улучшение самочувствия не должны послужить поводом для прекращения лечения – пройдите курс полностью!
Нестероидные противовоспалительные средства (НПВС) – одна из наиболее востребованных групп препаратов. При регулярном применении этих препаратов часто развиваются повреждения верхних отделов желудочно-кишечного тракта – эрозивно-язвенные поражения, прободения желудка и двенадцатиперстной кишки, желудочные кровотечения. Омез при приёме НПВС предотвращает развитие гастропатий.
При наличии двух и более факторов риска частота осложнений терапии НПВС возрастает. В этом случае врачи Юсуповской больницы применяют одновременно две профилактические тактики (используют селективные ингибиторы ЦОГ-2 и ингибиторы протонной помпы).

Как принимать Омез с НПВС
Серьёзную проблему представляет применение нестероидных противовоспалительных средств у пациентов с факторами риска повреждения верхних отделов ЖКТ. Рефлюкс-эзофагит, обострение язвенной болезни, эрозивный гастродуоденит являются противопоказаниями к применению НПВС. Однако выраженность болевого синдрома нередко заставляет проводить противовоспалительную терапию и у таких больных.
К факторам риска относят:
- эрозивно-язвенные поражения желудка и двенадцатиперстной кишки;
- кровотечения из органов пищеварительной системы в прошлом;
- в возраст старше 65 лет;
- использование больших доз или одновременный приём разных НПВС;
- необходимость комбинации НПВС с глюкокортикоидами;
- сопутствующая антикоагулянтная терапия;
- курение;
- женский пол;
- обсеменение желудка Хеликобактер Пилори.
При наличии факторов риска профессора и врачи высшей категории Юсуповской больницы обсуждают тактику ведения пациентов на заседании экспертного совета. НПВС назначают только после всестороннего обследования пациента с помощью современной диагностической аппаратуры ведущих европейских, японских и американских фирм.
Пациентам меняют нестероидные противовоспалительные препараты. При наличии факторов риска развития гастропатий используют селективные ингибиторы циклооксигеназы (ЦОГ)-2. Этот изофермент накапливается только в очаге воспаления, в то время как изофермент ЦОГ-1 присутствует во многих тканях и обеспечивает защиту клеток слизистой оболочки пищеварительного тракта. Лечение ингибиторами ЦОГ-2 не исключает полностью возможности появления побочных эффектов со стороны желудка и двенадцатиперстной кишки.
Защитными свойствами в отношении органов желудочно-кишечного тракта обладает мизопростол. При назначении препарата в комбинации с неселективным НПВС риск возникновения язвенных осложнений сокращается в 2 раза. Врачи проводят профилактическое лечение гастропатий ингибиторами протонной помпы, к которым относится Омез.
Омез врачи Юсуповской больницы назначают пациентам, которые принимают НПВС. 1 капсула препарата содержит 10мг омепразола и вспомогательные ингредиенты. Основное действующее вещество снижает секрецию желудочного сока. Омез является специфическим ингибитором протонной помпы. Омепразол – это слабое основание, которое концентрируется и превращается в активную форму в кислой среде внутриклеточных канальцев клеток желудка, продуцирующих соляную кислоту. Она угнетает кислотный насос, благодаря чему происходит угнетение секреции соляной кислоты.
Как принимать Омез при приёме НПВС? При приёме 20мг омепразола происходит быстрое и эффективное угнетение дневной и ночной продукции желудочного сока. Омез принимают внутрь 1 раз в сутки, запивая небольшим количеством воды. Приём препарата одновременно с пищей не влияет на его эффективность. У больных с тяжёлой печеночной недостаточностью Омез назначают в суточной дозе, не превышающей 20 мг. Длительность приёма курсовой дозы должна быть не менее четырёх недель, а при больших размерах и локализации язв в желудке – от 8 до 12 недель.
Омез оказывает побочное действие на органы пищеварительной системы. Он может вызывать:
- диарею или запор;
- тошноту, рвоту;
- метеоризм;
- сухость во рту;
- боль в животе;
- нарушения вкуса;
- преходящее повышение уровня печеночных ферментов в плазме.
Пациентов при приёме препарата омез может беспокоить головная боль, головокружение, возбуждение, сонливость или бессонница, парестезии (покалывание в конечностях), развиться депрессия или галлюцинации. Со стороны костно-мышечной системы наблюдается мышечная слабость, миалгия, боль в суставах. Омез влияет на систему кроветворения. У некоторых пациентов отмечается снижение количества лейкоцитов и тромбоцитов в периферической крови, агранулоцитоз (снижение уровня лейкоцитов менее 1×109/л) за счёт гранулоцитов и моноцитов, а также панцитопения (резкое снижение количества всех клеток системы крови – эритроцитов, тромбоцитов, лейкоцитов).
Могут возникнуть реакции кожных покровов (зуд, фотосенсибилизация, мультиформная эритема, облысение) и аллергические проявления (крапивница, бронхоспазм, ангионевротический отек, интерстициальный нефрит и анафилактический шок). Побочные реакции возникают редко и носят обратимый характер.
Противопоказанием к назначению омез является беременность и период лактации, детский возраст, повышенная чувствительность к препарату.
Риск поражение органов пищеварения
НПВС-гастропатия – это эрозивно-язвенные поражения гастродуоденальной области, которые возникают при применении нестероидных противовоспалительных средств и имеют характерную клинико-эндоскопическую картину. Они имеют следующие особенности:
- множественный характер;
- малосимптомное течение;
- локализация в антральном отделе;
- высокий риск развития желудочно-кишечных кровотечений;
- отсутствие воспалительного вала вокруг язвы,
- относительно быстрое заживление после отмены НПВС.
Эрозии и язвы слизистой оболочки желудка возникают у 10–30% пациентов, длительно принимающих НПВС. При длительном, более 6 недель, использовании НПВС гастропатии и дуоденопатии формируются у 70% пациентов. Изменения слизистой оболочки желудка и двенадцатиперстной кишки нередко носят рецидивирующий характер. Они сопровождаются минимальными субъективными ощущениями или протекают с полным отсутствием клинических проявлений. В этом случае эндоскопические признаки поражения органов пищеварения врачи Юсуповской больницы находят при профилактическом проведении эзофагогастродуоденоскопии.
В формировании как НПВС-гастропатии существенное значение имеет нарушение равновесия между факторами агрессии и защиты слизистой оболочки желудка. При этом НПВС оказывают влияние на все уровни защитного кишечного барьера – преэпителиальный, эпителиальный и постэпителиальный. Причиной развития НПВС-гастропатий является:
- локальное раздражение слизистой оболочки желудка и последующее образование язвы;
- угнетение продукции простагландинов и продуктов их обмена, защищающих клетки слизистой оболочки желудка;
- нарушение кровотока в слизистой оболочке на фоне предшествующего повреждения внутреннего слоя сосудов после приёма НПВС.
В механизме язвообразующего действия НПВС важную роль играет поражение гидрофобного слоя на поверхности слизистой оболочки желудка, обеднение состава фосфолипидов и снижение секреции компонентов желудочной слизи. При приёме НПВС нарушается кровообращение в подслизистом слое желудочно-кишечного тракта и создаётся дополнительный риск повреждения слизистой оболочки желудка и 12-перстной кишки. Изменение баланса защитных и агрессивных сред желудка приводит к формированию язв и развитию осложнений. Вероятность развития язв и эрозий органов пищеварения возрастает у пациентов, инфицированных Хеликобактер Пилори. По этой причине врачи Юсуповской больницы перед началом приёма НПВС назначают пациентам, у которых выявлен этот микроорганизм, препараты, уничтожающие его, а во время лечении – ингибиторы протонной помпы (Омез).
Профилактика гастропатий
Врачи Юсуповской больницы для профилактики поражений пищеварительного тракта, вызванных НПВС, всем пациентам, у которых ранее подтверждена пептическая язва, при приёме НПВП необходимо назначают профилактическое лечение. При наличии двух факторов риска (иными, чем пептическая язва в анамнезе), профилактическую терапию проводят всем пациентам. Если больные принимают неселективные НПВП, профилактическое лечение проводят при наличии одного фактора риска.
У пациентов с низкими показателями относительного риска перед началом проведения терапии НПВС отдают предпочтение селективным ингибиторам ЦОГ-2, выполняют тестирование на наличие инфекции Хеликобактер Пилори (с помощью быстрого уреазного теста, дыхательного теста, морфологического метода или определения антител Хеликобактер Пилори в крови). При положительных результатах теста назначают блокатор протонного насоса, кларитромицин, амоксициллин или применяют схемы квадротерапии (блокатор протонного насоса, препараты висмута, тетрациклин, метронидазол).
Пациентам с высоким риском возникновения НПВС-гастропатии применяют лечение селективными ингибиторами ЦОГ-2. В случае подтверждения наличия инфекции проводят терапию, направленную на уничтожение Хеликобактер Пилори с последующим приёмом блокатора протонного насоса – Омез на всё время применения НПВС. При развитии поражения слизистой желудка и необходимости продолжения терапии НПВС отменяют ацетилсалициловую кислоту и другие неселективные НПВС или заменяют селективными ингибиторами ЦОГ-2. Если это возможно, то после перевода пациента на приём селективных ингибиторов ЦОГ-2 назначают блокаторы протонного насоса (Омез) в стандартных дозах курсом от 4 до 8 недель.
Если отменить аспирин и неселективные НПВС не представляется возможным, лечение эрозивно-язвенных поражений осуществляют на фоне их продолжающегося приёма. При этом назначают постоянную поддерживающую терапию стандартными или двойными дозами блокаторов протонного насоса, при обнаружении инфекции проводят терапию, направленную на уничтожение Хеликобактер Пилори.
Читайте также: