Окситоцин для лечения мышц
Уколы окситоцина выпускаются в форме стеклянных ампул объемом 1,5 или 10 мл, упакованных в картонную пачку. Раствор предназначен для введения внутривенно или внутримышечно. Помимо лекарства, упаковка содержит подробную инструкцию и пилочку-скарификатор для безопасного вскрытия ампул.
Окситоцин не имеет ни цвета, ни выраженного запаха и является стерильным.
Состав
В 1 мл содержимого ампулы находится 5 МЕ действующего вещества, а также хлорбутанолгидрат и дистиллированная вода для инъекций.
Фармакологическое действие
Окситоцин является гормоном, который в человеческом организме вырабатывается гипоталамусом. Через гипоталамогипофизарный тракт по аксонам нейронов он следует в заднюю часть гипофиза, где накапливается и хранится.

Окситоцин состоит преимущественно из белков и предназначен для стимуляции мышц матки к сокращениям на поздних сроках вынашивания плода и в течение всего процесса родов. Гормон регулирует организм во время родов, поведение и реакции женщин во время беременности и некоторое время после родоразрешения.
Благодаря развитию науки сегодня окситоцин синтезирован искусственным путем. Синтетический гормон воздействует только на чувствительные к нему рецепторы матки, так как не содержит примесей других активных веществ. В отличие от природного окситоцина, искусственные заменители свободны от белков и подходят для применения внутривенно, не вызывают анафилактические реакции.
Принцип действия препарата опирается на взаимодействие с клетками миометрия: стимулируется проницаемость оболочки для ионов калия, повышается скорость реакций. Если ставить уколы окситоцин после родов, то матка сокращается чаще и интенсивнее. Увеличивается секреция грудного молока, организм вырабатывает больше пролактина. Препарат не меняет артериальное и внутричерепное давление.
Если лекарство вводится внутривенно, то его действие проявляется постепенно, снижаясь в течение часа. Внутримышечное введение вызывает эффект спустя 2-5 минут, который длится до 3 часов. Сила воздействия на организм человека индивидуальна, зависит от плотности рецепторов в мускулатуре матки. Лекарство быстро всасывается в кровь через слизистые оболочки.
Связь с протеинами — примерно 30%. Т ½ 1-6 минут, это время сокращается в третьем триместре беременности и во время кормления грудью. Окситоцин перерабатывается в печени и почках.
Показания и противопоказания
Применение Окситоцина назначают для:
- прерывания беременности;
- усиления родовой деятельности;
- профилактики и купирования маточных кровотечений;
- сокращения матки после кесарева сечения;
- восстановления нормального размера матки после естественных родов;
- выработки молока в период лактации;
- предотвращения задержки крови и частей плаценты в полости матки после родов;
- сокращения стенок матки после медицинских абортов и выкидышей;
- облегчения симптомов предменструального синдрома у женщин (отеки, увеличение веса, боли).

Применение раствора Окситоцина помогает улучшить психическое состояние женщин. У пациентов, которые получали терапию в форме назального спрея, снижался вес, уменьшался аппетит. Либидо и потенция при этом, наоборот повышались. Ввести внутримышечно в домашних условиях окситоцин невозможно. Применение лекарственного средства возможно только в стационаре, поэтому в аптеке лекарство можно купить только в ампулах для уколов и капельниц.
Перед назначением или приемом Окситоцина важно ознакомиться с противопоказаниями, так как их игнорирование может стать причиной тяжелых осложнений, вплоть до летального исхода.
Лекарственное средство противопоказано:
- при индивидуальной непереносимости компонентов;
- при выраженной гипертонии;
- если в анамнезе имеются заболевания сердечно-сосудистой системы;
- при угрозе разрыва стенок матки;
- если таз роженицы уже, чем головка плода;
- когда плод занимает в утробе неправильное положение;
- при наличии рубцов на матке, которые могут быть разрушены в условиях интенсивной родовой деятельности;
- если путем УЗИ установлено предлежание плаценты;
- когда процесс родов требует оперативного вмешательства;
- при гипоксии плода;
- если у женщины после родов или выкидыша развился сепсис.
Уколы окситоцин, как и введение препарата с помощью капельницы, должны проводиться только медицинским работником под наблюдением врача. Бесконтрольное использование лекарства опасно для жизни.
Инструкция по применению уколов окситоцин
Перед применением Окситоцина проводят тест-реакцию на индивидуальную переносимость. Это делают для оценки реакции плода и плаценты.
Для капельницы окситоцин разбавляют с 500 мл глюкозы (5%) или NaCl (0,9%). Количество действующего вещества в растворе зависит от целей применения. Так, при стимуляции родовой деятельности рекомендуется использовать 10 МЕ (скорость инфузии 3мл/ч) или 30 МЕ (скорость инфузии 1мл/ч). Те же дозы применяют при атонии матки.
Введение раствора начинают с 0,001-0,002 МЕ/мин, а затем через каждые полчаса скорость постепенно увеличивают, контролируя состояние роженицы и плода (сердцебиение, продолжительность схваток и интервал между ними). Прекращают инфузию при достижении активной родовой деятельности, когда регистрируется до 4 схваток в 10 минутном интервале. Сигналом для немедленного прекращения капельницы являются признаки гипоксии плода или гиперактивность маточной мускулатуры.
Установлено, что введение синтетического гормона со скоростью 0,006 МЕ/мин позволяет добиться такой концентрации окситоцина в плазме крови, которая наблюдается при родах в естественных условиях. В большинстве случаев максимальная необходимая скорость инфузии составляет 0,012 МЕ/мин, но врачи поднимают ее до 0,02 МЕ/мин, если в малых дозах препарат не подействовал. Британские научные издания отмечают, что безопасной может считаться дневная доза, не превышающая 5 МЕ вещества.
После операции кесарева сечения с удалением последа роженице немедленно ставят укол в вену с содержанием 5 МЕ окситоцина.
Для предотвращения кровотечений при низком давлении в матке внутривенно вводят укол раствора окситоцина. Если необходимо остановить уже развившееся кровотечение, то используют от 5 МЕ до 10 МЕ гормона. В тяжелых случаях используют до 30 МЕ активного вещества, вводят его методом инфузии со скоростью, предотвращающей атонию маточных стенок. Альтернативным путем считается введение по 5-9 МЕ 3 дозами в день на протяжении 3 суток с равными интервалами внутримышечно. Укол шприцом умеренно болючий, поэтому при внутримышечном введении может быть разбавлен лидокаином.

Запрещено вводить окситоцин внутривенной инъекцией стремительно, так как это резко снижает артериальное давление и может спровоцировать аритмию и нарушение дыхания.
С целью абортирования нежизнеспособного плода используют 5 МЕ активного вещества, который вводят внутривенно или с помощью капельницы со скоростью 0,02-0,05 МЕ/мин.
В большинстве случаев рекомендуется использовать внутривенное введение препарата методом инфузии, соблюдая безопасную скорость, контролируя состояние пациентки и плода. Ответственный врач во время процедуры должен наблюдать за сердцебиением плода и роженицы, интенсивностью маточных сокращений, артериальным давлением.
В некоторых случаях рекомендуется соблюдать дополнительные меры предосторожности:
- если установлено несоответствие размера головки плода и таза роженицы;
- при гипертензии, которая развилась во время беременности;
- при наличии в анамнезе нарушений нормальной работы сердечно-сосудистой системы;
- во время родов поздней беременности;
- при наличии рубцов в нижнем сегменте матки;
- если плод умер внутри матки или околоплодные воды загрязнены меконием (существует риск развития эмболии).
Если околоплодные воды вызвали острую интоксикацию и гипонатриемию, то пациентке противопоказано введение больших объемов жидкости.
Когда назначается длительный курс окситоцина, общий объем раствора для капельниц уменьшают и используют растворы, содержащие в составе не глюкозу в качестве вспомогательного вещества, а электролиты.
Среди побочных действий синтетического гормона окситоцина выделяют:
- тошноту, рвотные позывы;
- нарушения сердечного ритма;
- аллергические реакции;
- гипертензию;
- антидиуретический эффект;
- отслойку плаценты, разрыв матки в результате развития чрезмерной интенсивности родовой деятельности;
- снижение количества фибриногена у плода;
- субарахноидальное кровоизлияние;
- неонатальные осложнения, в том числе желтуху новорожденного.

Передозировка препаратом провоцирует чрезмерно интенсивные сокращения матки, которые приводят к разрыву стенок органа. У новорожденного часто наблюдаются послеродовые травмы различного характера. Если обнаружено превышение доз гормона, врач немедленно прекращает его введение и назначает диуретики.
Лекарственные взаимодействия
Одновременное применение симпатомиметиков и инъекционного окситоцина вызывает спазмы сосудов. С осторожностью следует сочетать гормон с Циклопропаном или Фторотаном, так как эти лекарства вместе способны влиять на артериальное давление. Такой же эффект вызывает одновременный прием окситоцина с ингибиторами МАО. Ослабить действие препарата способен наркоз, который подается в форме ингаляции.
Условия отпуска из аптек
Ампулы окситоцина отпускаются из аптек по рецепту врачу. В Москве и Московской области средняя цена на упаковку раствора для инъекций составляет 35 рублей. На стоимость влияет производитель, форма выпуска и количество ампул в пачке.
Сроки и условия хранения
При соблюдении правил хранения окситоцин остается годным в течение 2 лет с момента выпуска. Температура воздуха в месте хранения должна находиться в пределах от -4 до +15°С. Информация о дате выпуска указана с внешней стороны дна стеклянной ампулы.
Аналоги (кратко)
Наиболее распространенными аналогами окситоцина считаются:
- Окситоцин-Ферейн;
- Окситоцин-Рихтер;
- Окситоцин-МЭ3
- Питоцин;
- Синтоцинон.
Подобранные лекарственные средства нельзя считать эквивалентными, так как они могут отличаться фармакокинетикой, терапевтическим воздействием и спектром побочных действий, противопоказаний.
Источник:
Клиническая фармакология по Гудману и Гилману, том 4.
Редактор: профессор А.Г. Гилман Изд.: Практика, 2006 год.
Содержание
- 1 Окситоцин
- 1.1 Психотропное действие
- 1.2 Лечение анорексии
- 1.3 Секреция окситоцина
- 2 Физиологические эффекты окситоцина
- 2.1 Матка
- 2.2 Молочные железы
- 3 Механизм действия окситоцина
- 4 Применение окситоцина
- 4.1 Родовозбуждение
- 4.2 Стимуляция родовой деятельности
- 4.3 Блокаторы окситоциновых рецепторов
- 5 Перспективы применения окситоцина
- 6 Источники
Окситоцин [ править | править код ]
Окситоцин (Oxytocin) — это пептидный гормон нейрогипофиза, который по структуре напоминает антидиуретический гормон (АДГ). Оба гормона — нонапептиды, различающиеся всего двумя аминокислотными остатками (окситоцин содержит Иле3 и Лей8).
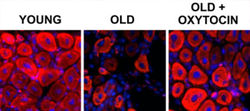
Новое исследование 2014 года, опубликованное в журнале Nature Communications [1] продемонстрировало, что окситоцин наряду с уже известными эффектами (усиление материнского инстинкта и социальных связей) играет ключевую роль в восстановлении мышечной ткани. Окситоцин рассматривается как высокопотенциальное средство для лечения возрастной атрофии мышц. Недавно FDA одобрила исследования окситоцина на людях в качестве средства против старения.
Окситоцин при определенных обстоятельствах косвенно препятствует выделению адренокортикотропного гормона и кортизола, и в некоторых ситуациях может рассматриваться и антагонистом вазопрессина [2] .
Окситоцин помогает в лечении анорексии, как утверждает автор исследования - профессор Janet Treasure. Статья опубликована в научном журнале Psychoneuroendocrinology.
Сообщается, что ученые применили окситоцин для лечения анорексии у нескольких девушек. После двух недель применения гормона у них пропало отвращение к еде, а спустя месяц их фактически полностью излечили от анорексии.
Окситоцин образуется в нейронах паравентрикулярных ядер и в меньшем количестве — в нейронах супраоптического ядра. Он синтезируется в виде большой молекулы-предшественника, которая быстро расщепляется с образованием окситоцина и нейрофизина I. В секреторных гранулах оба фрагмента образуют комплекс, который секретируется из нервных окончаний, расположенных преимущественно в нейрогипофизе. Помимо нейрогипофиза окситоцинергические нейроны проецируются в другие области гипоталамуса, ствол и спинной мозг. Они участвуют в регуляции деятельности вегетативной нервной системы. Окситоцин синтезируется не только в ЦНС, но и в лютеиновых клетках яичника, в матке и плодных оболочках.
Секреция окситоцина усиливается в ответ на раздражение шейки матки, влагалища и сосков. Зарегистрировать повышение уровня окситоцина во время родов довольно трудно, поскольку он выделяется импульсно и быстро разрушается цистинил-аминопептидазой крови. Тем не менее наиболее заметное увеличение секреции окситоцина отмечается во время второго периода родов в ответ на растяжение шейки матки и влагалища. Эстрадиол стимулирует секрецию окситоцина, а пептидный гормон яичников релаксин ее подавляет. Факторы, влияющие на секрецию АДГ, влияют и на секрецию окситоцина, но в меньшей степени. Так, употребление алкоголя подавляет секрецию окситоцина, а боль, обезвоживание, кровотечение и гиповолемия, наоборот, стимулируют. Периферическое действие окситоцина вряд ли имеет какое-либо приспособительное значение при этих состояниях, однако, возможно, он участвуете центральных механизмах регуляции АД. Тем не менее терапевтические дозы окситоцина могут подавлять выведение воды почками, что при неосторожном его применении иногда приводит к водной интоксикации.
Физиологические эффекты окситоцина [ править | править код ]
Окситоцин стимулирует частоту и силу сокращений матки. Однако это действие сильно зависит от эстрогенов, поэтому незрелая матка слабо реагирует на окситоцин. В лабораторных условиях прогестерон подавляет действие окситоцина, и, возможно, снижение уровня прогестерона к концу беременности играет значительную роль в инициации родов. Для первых двух триместров беременности характерна очень низкая сократительная активность матки. В III триместре сократительная активность постепенно возрастает, завершаясь резким подъемом — родами. Чувствительность матки к окситоцину коррелирует с ее спонтанной сократительной активностью. Введением окситоцина можно достичь начала или усиления регулярных схваток на любом сроке, но в начале беременности для этого требуются намного большие дозы. Во второй половине беременности, в основном в последние 9 нед, чувствительность матки к окситоцину возрастает в 8 раз; при этом плотность окситоцино-вых рецепторов на клетках миометрия к началу родов становится в 30 раз выше, чем на ранних сроках беременности. Трудности с определением уровня окситоцина в крови, а также тот факт, что нарушение секреции этого гормона не влияет на течение беременности и родов, позволил поставить под сомнение физиологическую роль окситоцина в регуляции родов. Однако в защиту этой роли говорит то, что блокатор окситоциновых рецепторов атосибан оказался эффективен для профилактики преждевременных родов (см. ниже).
Окситоцин играет важную роль в выделении молока. Секретируясь в ответ на механическое раздражение сосков, в том числе при сосании, он вызывает сокращение миоэпителиальных клеток, окружающих альвеолы молочной железы. В результате молоко по млечным протокам поступает в млечные синусы, откуда его высасывает ребенок.
Механизм действия окситоцина [ править | править код ]
Окситоцин связывается с рецептором, сопряженным с G-белком; этот рецептор близок по строению к V1а- и V2-рецепторам АДГ. В миометрии эти рецепторы сопряжены с белками Gq и G11, которые активируют фосфолипазу С, расщепляющую ФИФ2 с образованием ИФ3. Последний высвобождает кальций из внутриклеточных депо, что ведет к изменению проницаемости мембраны, ее деполяризации и открыванию потенциалзависимых кальциевых каналов.
Во время беременности плотность рецепторов на миометрии может меняться, однако на поздних сроках число рецепторов значительно увеличивается, что сопровождается заметным повышением чувствительности миометрия к окситоцину. Впрочем, возможно, увеличение плотности рецепторов важно не столько для начала родов, сколько для сокращения матки после родов. Помимо этого окситоцин увеличивает продукцию простагландинов, что также способствует сокращению матки.
Применение окситоцина [ править | править код ]
Средства, стимулирующие сократительную активность матки, чаще всего используют для родовозбуждения и стимуляции родовой деятельности (Dudley, 1997). Родовозбуждение проводят тогда, когда риск продолжающейся беременности для матери или плода превышает риск, связанный с родовозбуждением и самими родами. Такая ситуация возникает, например, при преждевременном излитии околоплодных вод, аллоиммунизации, внутриутробной задержке развития, плацентарной недостаточности (например, при сахарном диабете, преэклампсии и эклампсии). Перед началом родовозбуждения необходимо убедиться в зрелости легких плода (отношение лецитина к сфингомиелину в околоплодных водах больше 2) и отсутствии таких противопоказаний, как аномалии положения и предлежания плода, гипоксия плода, патология плаценты и рубец на матке.
Окситоцин — лучшее средство для родовозбуждения. Его обычно вводят в/в в виде разбавленного раствора (обычно 10 мед/мл), желательно с помощью инфузионно-го насоса. Хотя вопрос об оптимальной схеме введения окситоцина остается спорным, обычно начинают со скорости инфузии 1 мед/мин, увеличивая скорость не более чем на 1 мед/мин каждые 30—40 мин. Некоторые авторы рекомендуют более активный подход: начинать со скорости инфузии 6 мед/мин и увеличивать на 2 мед/мин (не более) каждые 20 мин. В некоторых клинических испытаниях такой подход позволял снизить число кесаревых сечений. Если роды не начинаются при скорости инфузии 30—40 мед/мин, вряд ли они начнутся и при более высоких скоростях. Для поддержания схваток уже после начала родов дозу можно несколько снизить.
При родовозбуждении необходимо следить за ЧСС матери и плода, АД матери и сократительной активностью матки; врач должен быть готов оказать помощь. При появлении признаков гиперстимуляции (слишком частые схватки или длительное напряжение матки) инфузию окситоцина следует немедленно прекратить. Т1/2 окситоцина при в/в введении составляет всего около 3 мин, поэтому симптомы гиперстимуляции должны исчезнуть через несколько минут после прекращения инфузии. Из-за сходства с АДГ окситоцин в высоких дозах оказывает антидиуретическое действие. При скорости инфузии 20 мед/мин и более снижается выведение воды почками. В этих условиях введение большого объема жидкостей, особенно гипотонических (например, 5% глюкозы), может вызвать водную интоксикацию, приводящую к судорогам, коме и даже смерти. За счет сосудорасширяющего действия окситоцин может вызвать артериальную гипотонию и рефлекторную тахикардию. Глубокая анестезия, препятствуя рефлекторной тахикардии, может усиливать артериальную гипотонию.
В большинстве случаев при нормальном течении родов использовать окситоцин не следует, поскольку это ведет к гиперстимуляции матки, небезопасной для матери и плода. При слабой родовой деятельности, чаще всего возникающей у первородящих, опытный акушер может успешно применить окситоцин. При этом скорость инфузии обычно не превышает 10 мед/мин; скорость инфузии больше 20 мед/мин редко бывает эффективной, если не действенны более низкие скорости. Осложнениями гиперстимуляции матки могут быть травматические повреждения у матери и плода из-за форсированного изгнания плода при неполном раскрытии шейки, разрыв матки, а также гипоксия плода вследствие нарушения плацентарного кровотока. Наиболее эффективен окситоцин в первом периоде родов при затяжной фазе медленного раскрытия шейки матки, а также при остановке раскрытия шейки матки и остановке продвижения плода. Рефлекторный выброс окситоцина во втором периоде родов может снижаться При эпидуральной анестезии; в этой ситуации течение родов можно ускорить осторожным введением окситоцина. Третий период родов и ранний послеродовой период. После рождения ребенка, а также после искусственного аборта матка должна сократиться, что сильно снижает риск массивного кровотечения. Для поддержания сокращений и тонуса матки сразу после родов часто назначают окситоцин. Обычно 20 мед окситоцина растворяют в 1 л инфузионного раствора и вводят в/в со скоростью 10 мл/мин в течение нескольких минут до сокращения матки. После этого скорость введения снижают до 1—2 мл/мин и вводят препарат до перевода родильницы в послеродовое отделение. При неэффективности окситоцина и в отсутствие артериальной гипертонии можно использоватъ алкалоиды спорыньи — эргометрин или метилэргометрин (гл. 11). Стрессовый тест с введением окситоцина. Этот тест используют для оценки состояния плода при высоком риске осложнений у матери и плода (например, при сахарном диабете или артериальной гипертонии). Окситоцин вводят в/в со скоростью 0,5 мед/мин, затем скорость введения постепенно увеличивают до появления 3 схваток за 10 мин. Одновременно определяют, сопровождаются ли схватки изменением ЧСС плода, поскольку известно, что ЧСС изменяется при гипоксии. С помощью этого теста можно оценить резервные возможности плаценты, необходимые для продолжения беременности.
Пептидные аналоги окситоцина, конкурирующие с ним за рецепторы, теоретически можно использовать для профилактики преждевременных родов (Goodwin and Zograbyan, 1998). Наиболее изученный препарат этой группы — атосибан. В клинических испытаниях он значительно снижал частоту схваток при преждевременных родах, однако атосибан, возможно, небезопасен для новорожденных, а потому его применение не одобрено ФДА.
Перспективы применения окситоцина [ править | править код ]
За последние годы мы стали значительно лучше понимать, как регулируется секреция гормонов аденогипофиза. Открытие и подробное изучение новых регуляторов секреции гормонов аденогипофиза неизбежно приведет к разработке и новых средств для лечения нарушений этой секреции. Так, описание особого рецептора стимуляторов секреции СТГ и идентификация вероятного эндогенного лиганда этого рецептора (Kojima et al., 1999) открывают новые возможности влияния на секрецию СТГ. Обнаружение пяти типов соматостатиновых рецепторов и получение избирательных стимуляторов отдельных типов этих рецепторов, вероятно, позволит создать более эффективные препараты, обладающие меньшими побочными эффектами. Открытие способности соматостатиновых и дофаминовых рецепторов к образованию функционально более активных гетеродимеров (Roche-ville et al., 2000) может дать новые способы воздействия на секрецию СТГ или пролактина.
Успехи в области пептидного синтеза и генной инженерии позволили получить различные аналоги гормонов, которые теперь применяют в клинике при дефиците или избытке гормонов гипоталамуса и гипофиза. Хотя преимущества рекомбинантных гонадотропных гормонов перед натуральными пока не продемонстрированы, кажется очевидным, что рекомбинантные гормоны поручат все более широкое применение. Понимание структурно-функциональных особенностей гормонов гипофиза позволит создать новые эффективные препараты. Так, выявление подробностей взаимодействия СТГ с его рецептором позволило методом направленного мутагенеза создать пегвисомант — синтетический аналог СТГ, обладающий свойствами чистого антагониста СТГ. Можно надеяться, что подобными методами удастся получить модифицированные формы и других гормонов.
При нарушении родовой деятельности, для предупреждения маточных кровотечений, усиления лактации после рождения ребенка, при болезненном менструальном синдроме применяют препарат Окситоцин. Уколы делают строго под врачебным контролем, чтобы избежать тяжелых осложнений.
Важно знать особенности воздействия на организм матери и плода, понимать, какие реакции возможны при передозировке, проведении инъекций без учета противопоказаний. Информация о гормональном средстве поможет женщинам понять механизм действия Окситоцина и возможные последствия бесконтрольного применения препарата.
Состав и форма выпуска

Активный компонент синтетический гормон окситоцин, сходный с природным пептидом задней доли гипофиза (в 1 мл гормонального средства содержится 5 МЕ действующего вещества).
Дополнительные компоненты:
- вода для инъекций,
- хлорбутанолгидрат.
В упаковке находится 5 либо 10 ампул, объем прозрачной жидкости в каждой емкости 1 мл.
Препарат относится к фармакологической группе Гормоны задней доли гипофиза. Раствор предназначен для введения в шейку либо стенку матки и в/в, применения интраназально (закапывание состава в нос).
Действие
После внутримышечного или внутривенного введения окситоцин активно всасывается, проникает в матку. Препарат проявляет вазопрессиноподобное, лактотропное и легкое антидиуретическое действие.
Узнайте о характерных симптомах и эффективных методах лечения острого панкреатита поджелудочной железы.
Как снизить сахар в крови у ребенка при повышенных показателях? Ответ прочтите в этой статье.
Гормон окситоцин:
- активизирует сокращение гладкой мускулатуры матки,
- повышает тонус миометрия и его сократительную активность,
- уменьшает способность к сокращению клеток эпителия, облегчает продвижение молока в период лактации в синусы и крупные протоки молочных желез,
- не влияет на сокращение стенок кишечника и мочевого пузыря.
Скорость проявления эффекта от использования гормонального средства зависит от способа введения: при внутримышечном применении спустя 12 минуты, период воздействия до получаса, интраназально на протяжении трех-четырех минут. При капельном введении активное влияние действующего вещества проявляется менее чем через минуту после начала инфузии.
Показания к использованию
Внутривенные и внутримышечные инъекции Окситоцина назначают беременным и роженицам:

- для начала и стимуляции оптимальной родовой деятельности на фоне резус-конфликта матери и плода,
- в случае срочных родов,
- при внутриутробной гибели плода,
- при слабых сокращениях матки.
Другие показания к применению Окситоцина:
- низкий уровень лактации после рождения ребенка,
- профилактика кровотечений после проведения аборта на разных сроках беременности,
- для активизации сокращений матки, чтобы удалить послед после кесарева сечения,
- для скорейшего возращения матки в привычное физиологическое состояние после родов,
- при тяжелых признаках предменструального синдрома: резкий набор веса, ярко выраженная отечность, боль в области яичников и матки.
Противопоказания
Неправильное применение уколов Окситоцина может вызвать тяжелые последствия для организма, вплоть до летального исхода. Важно учесть ограничения, оценить риск побочных реакций в зависимости от состояния матери и плода.
Гормон Окситоцин в ампулах не назначают в следующих ситуациях:
- артериальная гипертензия,
- косое либо поперечное положение плода,
- развитие преэклампсической токсемии,
- предлежание плаценты,
- в области шейки матки развивается инвазивная карцинома,
- крупный плод,
- излишняя чувствительность к окситоцину,
- матка растянута после многочисленных родов,
- тяжелые патологии сосудистой сети, сердечной мышцы,
- на матке есть рубцы после хирургического лечения либо кесаревого сечения,
- узкий таз,
- подозрение на отслойку плаценты,
- внутриутробное кислородное голодание плода,
- повышен риск разрыва матки.
Инструкция по применению
Дозировку и метод введения раствора Окситоцина врачи подбирают индивидуально. Частоту инъекций определяют с учетом состояния пациентки.
Основные правила:

- для стимуляции родовой деятельности. Внутримышечные инъекции, от 0,5 до 2 МЕ гормона, повторное введение с интервалом от 30 минут до часа при слабом действии гормонального средства,
- для индукции родов. Внутривенные инфузии. Предварительно 2 ампулы гормонального средства разводят в 1 л раствора декстрозы 5%. Начальная скорость инфузии от 5 до 8 капель за минуту, постепенно скорость повышают в зависимости от степени активизации родовой деятельности (максимум, до 40 капель за 60 секунд). Обязательно контролировать сердечные сокращения у плода и активность мышц матки,
- при лечении незавершенного либо неизбежного аборта раствор Окситоцина вводят внутривенно капельным путем. Для процедуры соединяют раствор декстрозы концентрации 5% (500 мл) с 10 МЕ гормона. Оптимальная скорость введения препарата от 20 до 40 капель в течение 60 секунд,
- для предупреждения мастита при застойных явлениях на фоне лактации пациентка получает внутримышечно 2 МЕ гормонального препарата,
- для удаления последа после проведения кесарева сечения в стенку матки делают укол Окситоцина, разовая доза от 3 до 5 МЕ активного вещества,
- для снижения риска гипотонических кровотечений из матки назначают в/м инъекции 2 либо 3 раза в сутки на протяжении двух-трех дней. Оптимальное количество гормона от 3 до 5 МЕ. В период лечения опасных маточных кровотечений длительность терапии составляет трое суток, количество окситоцина от 5 до 8 МЕ, частота в/м введения дважды-трижды за день,
- при тяжелом предменструальном синдроме назначают интраназальное применение гормонального средства. Закапывать раствор в нос нужно с 20 дня менструального цикла по 1 день очередного ежемесячного кровотечения.
Для снижения риска рефлекторной тахикардии и падения показателей АД требуется медленное струйное введение раствора во время инфузии со скоростью от 0,012 до 0,02 МЕ/мин. При подтверждении оптимальной родовой деятельности важно постепенно уменьшить скорость внутривенного введения.
Важно! Уколы окситоцина применяют строго по показаниям, но при индивидуальной чувствительности либо сочетании негативных факторов возможны отрицательные реакции. Препарат, стимулирующий сокращения матки, разрешено применять только в условиях стационара под постоянным врачебным контролем.
Побочные эффекты
Возможные побочные эффекты у матери:
- головная боль, головокружение,
- задержка жидкости в организме, тошнота, рвотные позывы,
- повышения уровня тромбоцитов,
- анафилактический шок при избыточной сенсибилизации организма,
- брадикардия, аритмия, снижением либо повышение АД, желудочковая экстрасистолия,
- маточные спазмы, гипертонус матки и разрыв матки,
- смерть в период родов,
- кровоизлияние в зоне малого таза.

Осложнения у новорожденного либо плода:
- синусовая брадикардия, учащение сердцебиения, аритмия, экстрасистолия,
- кровоизлияние в область сетчатки глаза,
- асфиксия, при отсутствии своевременной помощи гибель плода,
- поражение мозга и ЦНС,
- желтуха новорожденных.
Бесконтрольное применение препарата Окситоцин может привести к опасным осложнениям. Инъекции, инфузии проводят только в условиях стационара. Важно контролировать состояние матери и плода, показали АД, сердечный ритм, сократительную способность матки.
Передозировка
Избыток окситоцина опасен для здоровья и жизни: развиваются тяжелые побочные реакции:
- судороги,
- гипоксия,
- родовые травмы,
- разрыв матки,
- гиперкапния,
- тетанус матки,
- брадикардия плода,
- асфиксия и гибель плода,
- тяжелое послеродовое кровотечение,
- резкое замедление сердцебиения у плода.
Узнайте о норме теста на толерантность к глюкозе, а также о причинах сбоя в обмене веществ.
Тиреоглобулин повышен: что это значит у женщин и на какие патологии указывает? Ответ прочтите по этому адресу.
Лечение:
- немедленная отмена уколов на основе окситоцина,
- быстрое снижение введения жидкости,
- проведение форсированного диуреза,
- введение гипертонического раствора (хлорида натрия),
- стабилизация водно-электролитного баланса,
- постоянный врачебный контроль.
Лекарственное взаимодействие
Важные нюансы:

- сочетание с Циклопропаном и Галопаном может привести к гипотензии,
- при одновременном применении с ингибиторами МАО существует высокая вероятность повышения артериального давления,
- сочетание Окситоцина с симпатомиметическими аминами повышает прессорный эффект от применения ионотропных лекарств, связывающих pt-рецепторы миокарда.
Категорически запрещено сочетать Окситоцин в уколах с алкоголем и спиртосодержащими составами.
Стоимость
Цена Окситоцина зависит от количества ампул и фармацевтической компании. Венгерский препарат (производитель Гедеон-Рихтер) цена 85 рублей за 5 ампул, российское средство (Московский эндокринный завод) 45 рублей за 10 ампул.
Хранить препарат на нижней полке либо дверце холодильника при температуре от +2 С до +15 С. Замораживать лекарство запрещено. Ампулы с гормональным составом не должны попасть к детям. Раствор для инъекций Окситоцин годен на протяжении трех лет.
Аналоги
Многие женщины оставляют положительные отзывы об окситоцине, если гормон применяли для стимуляции правильной родовой деятельности. Нередко требуется повторная инъекция, если схватки недостаточно интенсивные. Важно, чтобы медики учитывали противопоказания для снижения риска побочных реакций, в том числе, опасных для жизни женщины и плода.
При слабой родовой деятельности, застойных явлениях в груди при лактации, плохом сокращении матки после аборта или родов медики рекомендуют уколы препарата Окситоцин. Гормональное средство успешно применяют при тяжелых проявлениях предменструального синдрома, для профилактики гипотонических кровотечений из матки. Аналог природного гормона оказывает активное воздействие на элементы репродуктивной системы, дает положительный результат без серьезных осложнений для организма. При неправильном применении Окситоцина возможны опасные побочные реакции.
Видео о том, кому и для чего назначается гормон Окситоцин в уколах:
Читайте также:




