Очаг патологической гиперфиксации седалищной кости
Какой из лучевых методов диагностики костных метастазов при РПЖ является наиболее точным и объективным? Какие дополнительные методы можно использовать в случае затруднения диагностики метастазов? Cреди лучевых методов (рентгено-, остеосцинти-, томограф
Cреди лучевых методов (рентгено-, остеосцинти-, томографии), широко используемых в современной урологической практике для ранней диагностики локализации и стадии течения метастатического процесса в костях, остеосцинтиграфия (ОСГ) в силу своей высокой чувствительности занимает приоритетное положение [3]. Невысокая специфичность данного метода значительно возрастает при дополнительном использовании других инструментальных методов (КТ, УЗИ, МРТ и т. д.), особенно при диагностировании смешанных и остеолитических очагов метастазов, а также когда визуальные рентгенологические признаки метастатического процесса отсутствуют [3].
Нами проведен ретроспективный анализ 8500 сканограмм больных (в возрасте 60-82 лет), полученных в отделении радиоизотопной диагностики ГВКГ им. Н. Н. Бурденко (1990-1998 годы). Из них изучено 450 (подробно 45) больных с подозрением на РПЖ (или с установленным раком простаты в анамнезе).
Все больные с РПЖ (в возрасте 60-82 лет) были разделены на четыре группы:
- Больные с подозрением на РПЖ, которым выполнена ОСГ.
- Больные c неинформативной картиной РПЖ на сканограммах, которые кроме ТР УЗИ и биопсии, подвергались МРТ для уточнения характера процесса.
- Больные с РПЖ, которым требуется уточнение стадии метастатического процесса и его характера.
- Больные, которым провели одновременное комплексное инструментальное обследование по схеме: ОСГ+МРТ+Ro-графия+ТР УЗИ +ПРИ+ ПСА (основная группа) .
В исследуемые группы не включали пациентов с болезнью Педжета, лимфогранулематозом, лейкозом, мраморной болезнью, а также консолидирующими переломами, воспалительными и врожденными деструктивными процессами в костях, симулирующих картину метастатического РПЖ. По показаниям выполняли ТР УЗИ, пункционную биопсию, пальцевое ректальное исследование предстательной железы (ПРИ), проводили серологическое определение уровня сывороточного общего простатспецифического антигена и применяли гистологические методы. Уровень накопления РФП в костной ткани 30% относили к гиперфиксации, патогномоничной для ракового метастатического поражения костей. При наличии метастазов в симметричных отделах скелета (ребра, лопатки, кости таза и др.) уровень фиксации индикатора в данной зоне сравнивали с этим показателем в противоположной (симметричной) зоне (например, 6-е правое ребро — 6-е левое ребро и т. д.). При наличии несимметричных зон (тела позвонков и др.) степень накопления РФП сравнивали с ниже- или вышележащей зоной (позвонком).
 |
| Рисунок 1. При остеосцинтиграфии определяются очаги гиперфиксации РПФ в Th 6-12, L 1-2 позвонках, в углах обеих лопаток, в пояснично-крестцовом сочленении справа, в крыльях таза больше слева спереди, в ребрах |
Статистическая обработка материала осуществлялась стандартными методами. Были получены следующие результаты. Теоретической основой работы послужили широко известные данные о физико-химических особенностях метаболизма фосфатных комплексов, меченных Тс-99m РФП [6]. Данный индикатор интенсивно диффундирует из кровеносного русла и накапливается в остеобластах, а также в матрице вновь формирующейся остеоидной ткани в мета- и эпифизарных участках трубчатых костей, характеризующихся высоким уровнем васкуляризации и активности костного мозга [2, 3, 8].
 |
| Рисунок 2. На сцинтиграммах костей скелета сохраняются множественные очаги гиперфиксации РПФ, более интенсивные по сравнению с предыдущим обследованием |
У больных четвертой группы (n=8) было проведено комплексное инструментальное обследование (ОСГ, МРТ, Rо-графия); подобный алгоритм оказался наиболее эффективным из всех подходов.
Полученные нами данные свидетельствуют о том, что ОСГ скелета позволяет выявить метастатические очаги на 6-12 месяцев раньше, чем это возможно при использовании обычного рентгенологического метода, что соответствовало результатам, полученным другими учеными [7, 9]. Объясняется этот факт тем, что введенные внутривенно радиоактивные атомы Р легко включаются в Са-Р-обмен в раннем периоде формирования неоостеоида. Остеобластическая стадия морфогенеза костного метастаза РПЖ характеризовалась активизированными остеобластами, продукцией атипичного остеоидного вещества, выраженным сосудистым компонентом и комплексами иммунных и раковых клеток. На макроуровне эти процессы были представлены сцинтиграфически признаками костной (остеобластической) перестройки, рентгенологически — признаками костной деструкции (остеолизиса). Практически важной особенностью ОСГ скелета является полная визуализация всего скелета, что недостижимо при использовании рентгенографии. При отсутствии сцинтиграфических признаков РПЖ наиболее эффективные результаты получены у четвертой группы больных. Совпадение данных ЛТ (ОСГ, Ro-графии) и цитогистологических методов исследований составило 70-80%. Совпадения по различным стадиям РПЖ колебались от 65 до 95%, что было связано со степенью злокачественности раковых клеток, их индуктирующим влиянием на остеобласты, активностью остеогенных деструктивно-репаративных и протекторных стромогенных процессов в метастатических очагах, а также гормональным фоном и характером оперативного вмешательства [3, 5, 6]. Точность ранней диагностики метастатической формы РПЖ достигала 80-95% при одновременном с ОСГ изучении сывороточной ПСА, что также отражено в литературе [1].
| Ранняя диагностика локализации и характера метастазов в костях при раке предстательной железы (РПЖ) с помощью лучевых методов — актуальная проблема современной онкоурологии [4, 6, 8]. Гематогенные метастатические очаги в костях при раке предстательной железы (РПЖ) встречаются в 50-70% случаев, а по данным сцинтиграфии (ОСГ) — в 12-62% (при отсутствии рентгенологических признаков) [3] |
1. Вуд Мари Э., Банн Пол А. Секреты гематологии и онкологии /Под ред. Токарева Ю. Н., Бухни А. Е.. М.: Бинон, 1997.
2. Линденбратен Л. Д., Наумов Л. Б. Медицинская рентгенология. М.: Медицина, 1984.
3. Портной А. С., Гродзовская Ф. Л. Рак и аденома предстательной железы. Л.: Медицина, 1984. 272. С. 159-162.
4. Руководство по урологии. В 3-х т. /Под ред. Лопаткина Н. А.. М.: Медицина, 1998.
5. Рукавишников В. А., Сальвицкий Б. Н. К вопросу лучевой диагностики злокачественных новообразований костей // Специализированная медицинская помощь и современные проблемы ее интеграции. Тез. докл. науч. конф. 11.12.1986. ГВКГ им. Н. Н. Бурденко, М. 1986. С. 408-409.
6. Савченко Т., Мечев Д., Романенко В. Руководство по ядерной медицине. Вища школа, Киев, 1991. С. 480-489.
7. Harada K., Tanahashi Y., Igari D., Numata I., Orikasa S. Clinical evaluation of inside echo patterns in gray scale prostatic echography /J. Urology 1980. 124, № 2. Р. 216-220.
8. McKillop J. H., Fogelman I. Benign and malignant bone disease // British Nuclear Medicine Society. 1991. Р. 30-53.
9. Signori G. B., Marini F., Perego S., Valente R. Scintigrafia ossea e puntato midollare nella valutazione del carcinoma prostatico /Urologia (Treviso). 1979. 46, № 3. P. 359-363.
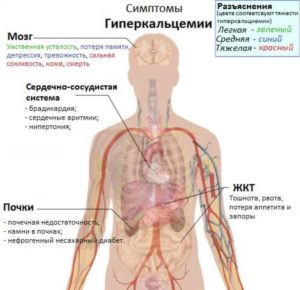
Метастазы в костях — явление вторичного ракового заболевания, при котором раковые клетки мигрируют в костные ткани и образуют злокачественные опухоли. Метастазирование происходит на поздних стадиях развития рака и сопровождается болью, повышением уровня кальция в плазме крови, нарушением кровотока и переломами.
- Причины
- Симптомы
- Гиперкальциемия
- Патологические переломы
- Спинномозговая компрессия
- Виды
- Остеобластический
- Остеолитический
- Диагностика
- Лечение
- Операция
- Химиотерапия
- Лечение бисфосфонатами
- Иммунотерапия
- Сколько живут с метастазами в костях
- Профилактика
- Видео: Метастазы в костях
- Анонимные отзывы
Причины
Появление mts (метастазов) в костях обусловлено распространением раковых клеток по кровеносным сосудам из первично пораженного органа в костные ткани, развиваясь в злокачественные опухоли. Чаще всего раковые клетки мигрируют из первично пораженных щитовидной, предстательной и молочной желез, легких, почек, а также при Саркомах, лимфомах и лимфоме Ходжкина. Реже встречаются метастазы из шейки матки, яичников, ЖКТ и мягких тканей и очень редко из других органов. Наиболее частую локализацию имеют метастазы в кости с обильным кровоснабжением: кости таза, рук, ног, грудной клетки, позвоночник, череп, костный мозг и в ребрах. Не редко метастазы обнаруживаются в тазобедренном суставе, плечевом и коленном суставах. При раке груди у женщин, при раке щитовидной железы, почек и легких метастазы могут пойти в мечевидный отросток, тело и рукоятку грудины, а также в подвздошную кость, ребра, тазовые, тазобедренные кости и кости плеча.
Опухоли нарушают работу остеобластов и остеокластов — больших многоядерных клеток, ответственных за регуляцию строения и разрушения костных тканей в процессе клеточного обновления.
Хирургическое вмешательство, патологические переломы и прочие осложнения метастазирования могут вызвать хилостаз (застой лимфы), что приводит к отекам. Метастазы в костях могут причинять сильные боли, например, при меланоме позвоночника или опухоли седалищной кости, которая может сдавливать нерв.
Ведущие клиники в Израиле



Симптомы
Основные симптомы вызывают гиперкальциемия, патологические переломы и спинномозговая компрессия. Также отмечается повышенная температура из-за активного метаболического процесса и ускоренного деления клеток.
У трети пациентов метастазы в костях вызывают гиперкальциемию. Кальций, входящий в состав костей, при эрозии кости высвобождается и попадает в кровь. Гиперкальциемия вызывает ряд симптомов:
Нервная система:
- Нестабильность психики;
- Заторможенность;
- Депрессия;
- Расстройство умственной деятельности.
Сердечно-сосудистая система:
- Понижение давления;
![]()
- Аритмия.
ЖКТ:
- Отсутствие аппетита;
- Тошнота;
- Рвота;
- Язвенные образования.
Мочевыделительная система:
- Увеличенное образование мочи;
- Почечная недостаточность;
- Интоксикация.
Пораженный метастазами участок кости становится хрупким из-за сбоя в работе остеобластов и остеокластов, что приводит к патологическим переломам. Патологические переломы появляются, если повреждено более половины внешнего костного слоя. Перелом может спровоцировать несильный удар или же очевидная причина может вовсе отсутствовать. От метастатических поражений чаще всего страдают бедренные кости, грудной и поясничный отдел позвоночника.
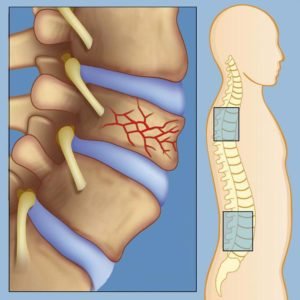
До 5% пациентов с mts в позвоночнике подвергаются развитию спинномозговой компрессии, из которых в более половины случаев метастазы обнаруживаются в грудном позвоночном отделе. Разрастающаяся опухоль или обломки кости от перелома могут сдавливать спинной мозг, что приводит к зачастую необратимому параличу, если вовремя не обнаружить нарушение. В случае уже развившегося паралича лишь одному из десяти пациентов удается восстановить двигательную функцию.
Если компрессии способствовало постепенное увеличение опухоли, то признаки сдавливания спинного мозга бывают долго не замечены, в отличие от случая, когда к компрессии приводит сдвинувшийся обломок позвонка.
Остеобласты и остеокласты — основные клетки, участвующие в нормальном обновлении костных тканей. При метастазах в костях нарушается аллостаз (способность организма реагировать на нетипичные изменения и осуществлять гомеостаз – саморегуляцию), из-за чего клетки начинают работать с патологическим уклоном, организм не справляется с регуляцией клеточных процессов и в костях возникает субтотальное поражение.
Остеобласты — это строительные клетки скелета, которые заполняют собой пустые участки, производят межклеточное вещество (матрикс) и превращаются в клетки костной ткани (остеоциты). Если из-за метастазов в костях происходит сбой работы остеобластов, то в костях образовываются остеосклеротические очаги (иначе склеротические, т. е. уплотнения) — такие нарушения называются остеобластическими или бластическими, а образование уплотнений остеобластическим процессом.
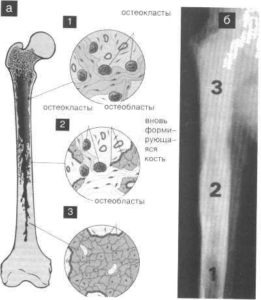
Остеолитическими называют нарушения в костях, при которых происходит деструкция костной ткани. Что это такое? Остеокласты разрушают костную ткань, чтобы дать возможность образоваться новым костным клеткам. Сбой в их работе приводит к неконтролируемому разрушительному процессу, при котором образуются отверстия в костях. Кости становятся хрупкими и ломкими, легко ломаются и трескаются.
Редко встречаются метастазы в костях, приведшие к одному единственному типу повреждения и проявление повреждений чаще всего смешанного типа, с признаками как уплотнения тканей на отдельных участках, так и разрушения.
Диагностика
Чтобы проверить наличие метастазов, существует ряд процедур для диагностики на разных стадиях развития заболевания:
- Сцинтиграфия — обследование путем ввода радиоактивных изотопов для получения двумерного изображения, где проявляются пораженные участки, которые выглядят как белые пятна. Помогает узнать о присутствии метастазов на раннем этапе их развития;
- Рентгенография — позволяет выявить характер поражения, заметный только на поздних стадиях;
- Компьютерная или магниторезонансная томография дают трехмерное изображение скелета;
- Биохимическое исследование крови для проверки уровня кальция в плазме крови и диагностики гиперкальциемии;
- Биопсия — позволяет точно определить злокачественность новообразований и поставить окончательный диагноз.
Лечение
Лечение назначается врачом-онкологом на основании данных анализа крови, локализации первичных и вторичных раковых образований, стадии разрушения и разновидности поражения костей (остеобластические и остеолитические лечатся по-разному). Основное направление лечения заключается в устранении тяжелых осложнений для улучшения качества жизни пациента. Если болят позвоночник и кости, то прибегают к обезболиванию. Как лечить метастазы онколог определяет после всех необходимых диагностических процедур.
Лечение заключается в применении медикаментозных средств, таких как гормональные препараты, бисфосфонаты, препараты для повышения иммунитета и процедуры местного воздействия: облучение и хирургические операции. Чтобы снять боли, назначают обезболивающие. К народным средствам относятся отвары трав, припарки, в том числе народные средства от боли, например, мазь из корня окопника, которой лечат, нанося на больное место.
Оперативное вмешательство производится в случае, если пошли тяжелые осложнения, такие как перелом, спинномозговая компрессия, потеря подвижности конечностей или паралич. Оперативным путем удаляются опухолевидные образования. Если необходимо восстановить структуру костей, устанавливаются поддерживающие штифты и пластины. Операцию показано делать при благоприятной картине заболевания и хорошем общем состоянии пациента. В иной ситуации рекомендуется для поддержки костей использовать приспособления для фиксации.
Для проведения операции остеосинтеза (сращения костей посредством сплавов металла) рекомендуется использовать титан, чтобы избежать металлоза – окисления металла и проникновения его частиц в мышечную ткань. При сильной деформации кости после удаления опухоли в некоторых клиниках пластический хирург проводит пластическую операцию на кость или эндопротезирование суставов.
Химиотерапия и лучевая терапия назначаются для уничтожения раковых клеток, предупреждения дальнейшего развития метастазов. Курс химии и облучения подготавливает пациента к операции и поддерживает после нее. Лучевой терапией называется просвечивание ионизирующим излучением, которое разрушает раковые клетки, либо введение препаратов стронций-89 или самарий-153. Постлучевые осложнения требуют реабилитации по окончанию курса.
Бисфосфонатные препараты оказывают значительную помощь в замедлении секундарных изменений (вторичных раковых образований) в целом и разрушения костей в частности, подавляя неконтролируемую работу остеобластов и обеспечивая баланс между разрушительным и восстановительным процессом.
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную смету на лечение.
Общеизвестно, что злокачественные опухоли, особенно рак легкого, молочной железы, предстательной железы, почек, часто метастазируют в кости (Г.П. Беспалов, 1962). В связи с ростом возможностей лечебного воздействия на метастатические опухоли, в современной клинической онкологии резко возросла актуальность се ранней визуализации. Причем особенно важно выявление моно- или полиоссальности подобного опухолевого поражения в связи с тем, что лечебная так гика в таких ситуациях при некоторых формах рака может быть прямо противоположной: от радикальной терапии до симптоматической.
Более того, после проведения специальной противоопухолевой терапии возникает необходимость в ее оценке.
Диагностика первичных и метастатических опухолей костей представляет большие трудности. Применяемые с этой целью рентгенологические методы (рентгенография, томография) позволяют поставить диагноз в случаях, где имеет место выраженная деструкция костной ткани. Причем очаги деструкции менее 1,5-2,0 см, расположенные в губчатом веществе, почти не выявляются. Как показали экспериментальные данные Babojanth (1947), для рентгенологического выявления костных поражений необходимо, чтобы костная ткань потеряла 30-50% кальция.
Поэтому рентгенологические методы позволяют диагностировать метастатические опухоли при выраженных клинических их проявлениях: при умеренных и сильных болях в кости, появлении припухлости, увеличении объема костной ткани, патологических переломах.
В торакальном отделении республиканского онкологического диспансера такая стадия развития метастатической опухоли выявлена у 20 больных раком легкого, из них у 15 после радикального хирургического лечения. У остальных: у 3 выявлено до установления первичного очага в легком и у 2- одновременно. У 10 больных диагностированы вторичные опухоли после хирургического и лучевого лечения рака пищевода.
Наблюдались 15 больных с раком молочной железы, предстательной железы, почек. Всего выявлено метастазирование в кости у 45 больных. Чаще метастазы при раках этих органов локализуются в грудном и поясничном отделах позвоночника и в ребрах. Обследование у части пациентов с известным по рентгенологическим данным очагом поражения подтверждается сцинтиграфически. Однако иногда при выраженном клиническом синдроме до выявления первичного очага опухоли, вторичный опухолевый процесс рентгенологическим методом не выявляется, и интерпретируется врачами как остеохондроз позвоночника, неврит, периостит и т.д. Так, к примеру:
У больного П., 53 лет, появились сильные боли в поясничном отделе позвоночника, похудание, кашель. Госпитализирован в неврологическое отделение с диагнозом: Поясничный остеохондроз. Обследован, проведены клинические и биохимические анализы, рентгенография и ЯМР-томография. Заключение: Поясничный остеохондроз с грыжами диска L-4, L-5, S-1. На рентгенограмме костно-десгруктивных изменений нет. Пояснично-крестцовый выраженный остеохондроз с деформирующим спондило-артрозом, особенно в области L-5, S-1. После проведенного лечения почувствовал улучшение и выписан с диагнозом: Поясничный остеохондроз с грыжами дисков. Однако, в связи с усилением болей больной снова госпитализирован с жалобами на кровохарканье, температуру, кашель.
При аускультации слева дыхание ослаблено на уровне 1-2 ребер, здесь же притупление перкуторного звука. На рентгенограмме ателектаз верхней доли, при бронхоскопии -верхнедолевой бронх обтурирован зкзофитной опухолью. Биопсия: мелкоклеточный рак. При остеосцинтиграфии - признаки очагового поражения костной системы: один очаг в первом поясничном позвонке, второй очаг - в левом крестцово-подвздошном сочленении. Выписан с диагнозом: Центральный рак левого верхнедолевого бронха с метастазами в позвоночник. Однако наличие болей после излечения первичного очага не является обязательным признаком опухолевого поражения костей. В нашей клинической практике наблюдалась картина, когда рентгенологическая картина свидетельствует о метастатическом поражении, а остеосцинтиграфия дает отрицательное заключение. Таких ложноположительных рентгенологических заключений было 5. Одно из этих наблюдений:
Больная Ш., 43 года, находится на диспансерном учете в онкологическом диспансере с 1994 года с диагнозом: Bl. mammae dextrae. Оперирована в Иркутске- мастэктомия справа. На рентгенограмме грудного отдела позвоночника снижение высоты тела Th-6 справа, не определяются дужки Th-6-7 справа. Заключение: Метастазы в позвоночник на уровне Th 6-7? Проведена остеосциптиграфия: очаговых изменений не выявлено. Дальнейший клинический мониторинг' за состоянием больной убедил в правомерности заключения гго сцинтиг рамме.
В отличие от рентгенологических исследований, остеосциптиграфия позволяет выявить "немые" вторичные опухоли. Пренебрежение последним методом диагностики ведет к вг.гбору неправильной тактики лечения. Об этом свидетельствует следующее нанге наблюдение.
Больной К., 56 лет, три года ггазад подвергся радикальному вмешательству по поводу рака пищевода. Месяц ггазад появились боли в области 6 - ребра. Рентгенологическое исследование показало остеолигический очаг в этой области. Резекция этого ребра. Однако отсутствие явного улучшения диктовало заподозрить метастатические поражения и в друтих областях скелета. Проведенная остеосцинтиграфия показала гиперфиксацию РФП в костях ребер, позвоночника, т.е. наличие множественных метастазов.
Частота выявления метастатических очагов, не обнаруженных рентгенологически (рентгенонегативных), достигает 50%. При этом на остеосцинтиграммах метастатические очаги в скелете диагностируются раньше на 3-12 месяцев, а иногда на 3 года, чем на рентгенограммах (Bessler,1974). Наши исследования позволяют присоединиться к этому мнению.
Анализ наших данных позволяет сказать, что радионуклидная диагностика метастатических очагов опухолей в кости представляет собой простой, неинвазивный и информативный метод, обладающий высокой чувствительностью. В Радиодиагностическом центре республики это достигнуто благодаря 3 обстоятельствам:
1. Использование генераторного радионуклида технеция - 99m (Тс-99m), обладающего хорошими физическими и радиационное гигиеническими свойствами. Короткий период полураспада и монохроматическое у- излучение с энергией 140 КЭВ является оптимальным для остеосцинтиграфии. Обследование пациента с известным по рентгенологическим данным очагом поражения- проводится сцинтиграфия данного участка с захватом здоровой ткани. Исследование костной системы проводится на гамма-камерах со столом для сцинтиграфия всего тела с перфотехом Тс-99гл. Индивидуальные величины активности для каждого больного варьируют в зависимости от массы его тела и составляют 50-80 мкКи на килограмм массы тела.
Сцинтиграфия производится через 3-4 часа после инъекции препарата. Через 3 часа больного укладывают на процедурный стол и производят сцинтиграфию. Эффективный период полувыведения РФП из организма равен 5 часам. Низкие лучевые нагрузки позволяют многократно вводить РФП в короткие промежутки времени с целью изучения динамики исследуемого процесса, эффективности лучевой терапии.
2. Наличие современной радиологической системы - гаммы-камеры, сопряженной со специализированным компьютером для обработки радионуклидной информации.
3. Наличие высококвалифицированных радиодиагностов, работающих на таких аппаратах. Таким образом, выявленная нами высокая разрешаемость остеосцинтиграфии по сравнению с рентгенологическим методом исследования: более ранняя визуализация костных метастазов, возможность полиоссальности поражения и прослеживания эффективности лечения диктует более широкое внедрение этого метода в клиническую практику онколога.

Радионуклидная семиотика изменений в скелете складывается из следующих симптомов и их сочетания:
- деформация частей скелета и отдельных костей: пластические, посттравматические деформации, расширение границ изображения костей;
- гиперфиксация РФП в скелете, отдельных костях и их участках;
- гипофиксация РФП в скелете, отдельных костях и их участках;
- отсутствие захвата РФП костями и их участками.
Пластические деформации костей возникают при метаболических остеопатиях. Посттравматические деформации разнообразны и обусловлены механизмом, лежащим в основе травмы. Расширение границ изображения кости может быть обусловлено разрастанием костной ткани различного происхождения либо замещением костной ткани иной быстро растущей тканью.
Гиперфиксация РФП, как было упомянуто, соответствует высокому уровню метаболической активности кости. Гиперфиксации РФП могут соответствовать в рентгенологическом изображении как остеосклеротические, так и остеодеструктивные, без малейших признаков костеобразования, поражения. Такое расхождение объясняют тем, что радионуклидные изображения отражают интенсивность процессов продукции новой кости независимо от их соотношений с резорбцией костной ткани. В то же время для выявления остеосклероза при рентгенографии и КТ необходимы два условия: достаточный прирост костного матрикса в результате преобладания костеобразовательного процесса над рассасыванием костной ткани и минерализация вновь образованного матрикса. Если остеосцинтиграфия отражает скорее патофизиологию перестройки костной ткани, то рентгенография — патоморфологию. Такое преимущество радионуклидного метода в то же время оборачивается невозможностью отличать остеолитические поражения от остеосклеротических, что доступно рентгенографии при условии минерализации избыточно продуцируемого матрикса.
Низкое включение РФП в скелете в целом наблюдают крайне редко:
- при тотальном метастатическом поражении костей в фазе истощения защитных ресурсов костной ткани;
- при остеолизе, спонтанном и имеющем известные причины;
- при ишемии с последующим асептическим некрозом костной ткани (сниженное включение РФП в кости или полное его отсутствие);
- при распаде тканей в злокачественном очаге (отсутствие субстрата, захватывающего РФП, при этом по периферии очага распада часто имеется зона повышенной остеогенной активности, что в радионуклидной картине представлено каймой гиперфиксации РФП).
Первичные опухоли скелета
Эффективность обнаружения первичных опухолей костей (сарком) определяют, как следует из механизма захвата РФП, остеогенной активностью опухоли.
Остеогенную саркому визуализируют на сцинтиграмме в виде очага интенсивной гомогенной гиперфиксации РФП. Предполагают, что такая радионуклидная картина должна соответствовать остеопластическому типу опухоли. Однако это деление условно, поскольку в любом очаге остеогенной саркомы обязательно происходит неопластическое костеобразование, и, как правило, опухоль, рентгенологически признанная остеокластической, на сцинтиграмме также отображается очагом интенсивной гиперфиксации РФП. В большинстве клинических ситуаций быстро растущая опухоль сопровождается деформацией кости за счет расширения ее границ. За одно исследование можно обнаружить метастазы опухоли в любом отделе скелета, а также выявить косвенные признаки поражения легких и плеврального выпота в виде участков внекостного захвата РФП умеренной интенсивности в проекции легких и плевральной полости.
Хондросаркома практически не включает РФП, но окружена каймой умеренно повышенного реактивного костеобразования. Очаги хондросаркомы, первичные и метастатические, визуализируют в виде участков неправильной формы, иногда с негомогенным распределением РФП внутри очага. Первичная диагностика опухоли осуществляется рентгенологически, но для обнаружения метастазов в кости радионуклидный метод незаменим.
При остальных видах сарком (саркома Юинга, лимфома, ангиосаркома) радионуклидная визуализация не является методом выбора, поскольку предоставляет лишь косвенную информацию о наличии или отсутствии реакции окружающей опухоль костной ткани.
Простые костные кисты характеризуются нормальным или сниженным захватом РФП, но после патологического перелома отмечается гиперфиксация в области кисты.
Миеломная болезнь
При генерализованной миеломе радионуклидным методом выявляют меньше половины очагов поражения, обнаруживаемых рентгенологически. Очаги, расположенные в плоских костях (свод черепа, ребра), иногда сопровождаются реактивным костеобразованием с гиперфиксацией РФП, но в губчатых костях миеломатозные очаги не обнаруживаются. Остеосцинтиграфия может быть подспорьем в диагностике солитарной плазмоцитомы, так как при наличии на рентгенограмме участка явной деструкции кости при остеосцинтиграфии явных аномалий в распределении РФП не выявляется. Такое сочетание радионуклидных и рентгенологических признаков характерно для данной формы миеломы. Для наблюдения за пациентами с миеломой в процессе лечения используют рентгенодиагностику и МРТ.
Метастатические опухоли костей
Распознавание метастазов опухолей в кости является одним из главных показаний к остеосцинтиграфии. Неспецифичность метода в обнаружении костных метастазов перекрывается высокой чувствительностью (86-92%), позволяющей рано (раньше, чем рентгенография) и полноценно визуализировать злокачественные очаги во всех костях. Метод используют также для динамического контроля, выявляя прогрессирование заболевания и способствуя оценке эффективности химио- и лучевой терапии.
Чувствительность и специфичность МРТ выше, по крайней мере, планарной остеосцинтиграфии, но в настоящее время остеосцинтиграфия остается методом выбора при скрининге, тогда как МРТ используют как дополнительный метод. Имеются сообщения о том, что чувствительность позитронно-эмиссионной томографии (ПЭТ) сходна с МРТ и выше, чем чувствительность остеосцинтиграфии при остеолитических, но ниже при остеобластических метастазах.
Однако не все выявляемые при сцинтиграфии очаговые изменения в костях у онкологических больных являются метастатическими. Для метастазов типичны множественные очаги гиперфиксации РФП в аксиальном скелете и проксимальных отделах конечностей с беспорядочным распределением. Множественные метастазы встречают примерно в 90% случаев, а одиночный очаг не более чем в 18% случаев. Очаговое поражение, ограниченное костями конечностей, особенно дистальнее коленного и локтевого суставов, редко бывает метастатическим.
Прогрессированию заболевания соответствует появление новых очагов, увеличение размеров ранее выявленных и повышение захвата РФП в окружающей костной ткани, а также появление в ранее гомогенном очаге участков, лишенных РФП, что отображает распад. Дальнейшее развитие заболевания может привести к тотально высокому включению препарата в костях, что часто наблюдают при раке предстательной железы. Ближе к терминальной стадии болезни включение РФП диффузно снижается вследствие истощения остеогенной потенции костной ткани. В редких случаях, при метастазах рака легкого и агрессивных анапластических опухолях, с самого начала отмечают гипофиксацию РФП.
При успешном лечении метастазов в первые 3 мес можно наблюдать парадоксальное увеличение количества и интенсивности очагов гиперфиксации, что объясняется повышенным накоплением РФП во вновь образующейся костной ткани в процессе заживления очагов поражения. Достоверно оценить эффективность лучевой терапии, как показывает опыт, можно через 3-4 мес по окончании курса, а эффективность химиотерапии — через 3-4 нед после предыдущего курса лечения. Столь мобильный ответ радионуклидного исследования делает его незаменимым для выбора схемы лечения. Репаративные изменения под влиянием лечения проявляются на сцинтиграммах в идеальном случае полным исчезновением очаговых изменений в костях либо при меньшей эффективности лечения уменьшением размеров очагов в сочетании со снижением включения препарата в них.
Остеосцинтиграфия нашла применение в прослеживании результатов системной радиотерапии, в частности, с использованием таких b-излучателей, как хлорид стронция-89. По данным сцинтиграфии возможно выявить положительную динамику метастазов рака предстательной железы уже через 3 мес после лечения.
Вследствие пассивной диффузии РФП из кровеносного русла может быть обнаружен мягкотканный компонент при поражении кости или паранеопластические изменения в костях — периостоз Пьер Мари-Бамбергера, чаще при раке легких.
Метаболические остеопатии
Как следует из механизма захвата радионуклидов, остеосцинтиграфия играет важную роль в распознавании метаболических остеопатий с интенсивной перестройкой ткани: первичного и вторичного гиперпаратиреоза, а также болезни Педжета. Эти данные, как и возможности метода при травматических повреждениях костей и асептических некрозах, приведены в соответствующих главах.
Воспалительные заболевания скелета
Гнойный остеомиелит. Сцинтиграфию используют для подтверждения клинического подозрения на острый остеомиелит. Патологические изменения в кости выявляют раньше, чем при рентгенографии, и, хотя они неспецифичны (сходная картина может быть при травме или опухоли), трехфазная сцинтиграфия помогает при клинической картине острого воспаления отличить остеомиелит от целлюлита. При целлюлите наблюдают гиперфиксацию РФП в ранних фазах исследования и ее отсутствие или только слабо повышенное включение в статических изображениях. В то же время при остеомиелите интенсивная гиперфиксация РФП отмечается во всех трех фазах исследования, и в ее формировании участвуют не только реактивное повышение костеобразования в окружающей костной ткани, но и воспаления (пассивная диффузия РФП вследствие повышения проницаемости стенок сосудов). В ранней фазе сцинтиграфии могут выявляться участки сниженного захвата РФП или даже его отсутствия, что позволяет заподозрить ишемию и септический остеонекроз. При хроническом остеомиелите сцинтиграфию используют главным образом для своевременного выявления обострений, но даже в неактивной стадии может сохраняться гиперфиксация РФП.
Неспецифический спондилит. Распространенность зоны гиперфиксации РФП может свидетельствовать о характерном для этого заболевания вовлечении в процесс межпозвоночных дисков и соседних позвонков. Иногда удается выявить дополнительные очаги гнойного воспаления костей. Сходную ситуацию наблюдают при диагностике туберкулезного спондилита.
Артрит. В острой стадии артрита отмечают диффузно повышенный кровоток вокруг сустава и повышенный захват РФП в параартикулярных отделах костей также за счет повышенного кровотока. При деструктивных артритах гиперфиксация РФП добавляется за счет вклада костных эрозий и реактивного костеобразования. Отличить инфекционный артрит от неинфекционного при остеосцинтиграфии нельзя, хотя любой моноартрит рассматривают как инфекционный, если не доказана иная природа. При артрозах наблюдают скорее не диффузное, а неравномерное очаговое накопление РФП в области сустава.
Ревматические заболевания
Болезнь Бехтерева. Радионуклидный метод позволяет уверенно обнаружить болезнь на стадии сакроилеита. Артроз крестцово-подвздошных сочленений не сопровождается столь интенсивной гиперфиксацией РФП. При вовлечении в процесс связок позвоночника на сцинтиграмме исчезает изображение в норме лишенных РФП межпозвоночных пространств, причем максимум включения РФП наблюдают именно в этих участках. Метод рано и точно позволяет обнаружить поражение периферических суставов, что сопровождается интенсивной гиперфиксацией РФП в субхондральных отделах костей.
Артропатии при коллагенозах, псориазе, синдроме Рейтера. Остеосцинтиграфия может лишь подтвердить воспалительный характер изменений в суставах при указанных заболеваниях и определить распространенность болезни.
Дегенеративно-дистрофические заболевания
Типичное изображение суставов при артрозах, когда имеется повышенное включение РФП в суставных отделах костей, важно лишь с точки зрения дифференциальной диагностики, как правило, с метастатическими поражениями костей либо метаболическими заболеваниями.
Другие применения остеосцинтиграфии
Радионуклидный метод рано и точно определяет жизнеспособность репонированных фрагментов кости после оперативного вмешательства при оскольчатых переломах. Отсутствию перфузии и метаболизма в костном фрагменте соответствует отсутствие РФП в этом участке.
Трехфазная сцинтиграфия помогает оценить состоятельность первичного эндопротезирования и репротезирования суставов. Разболтанность эндопротеза характеризуется в сцинтиграфической картине нормальным кровотоком при повышенном накоплении индикатора вблизи протеза, а также очаговым включением РФП в зоне нестабильности.
Ошибки радионуклидной визуализации скелета
Все ошибочные диагностические выводы можно разделить на две группы: ложноположительные (признание патологических изменений в их отсутствие) и ложноотрицательные (пропуск патологических изменений). Все ошибки в конечном счете являются интерпретационными, но, анализируя их источники, можно разделить их на группы.
Технологические ошибки. Ошибки приготовления РФП. Фосфатные и фосфонатные соединения, поставляемые в виде коммерческих тест-наборов, представляют собой сухой порошок, во флакон с которым добавляют элюат технеция-99m. При этом необходимо соблюдать соответствие объема и радиоактивности метки, а также не допускать в процессе приготовления РФП попадания воздуха во флакон. Часть имеющихся в носителе ионов олова, предназначенных для стабилизации конечного продукта, в присутствии кислорода воздуха соединяется с технецием-99т в химической форме пертехнетата. При поступлении в кровь соединение превращается в коллоид, который затем избирательно накапливается в ретикулоэндотелиальной системе печени, мешает распознаванию костных аномалий и может привести к ложноположительным заключениям.
Ошибки процедуры исследования. Радиоактивность, необходимая для достоверной диагностики, нормируется объемом костной ткани, толщиной мягких тканей, экранирующих кости, интервалом времени от момента введения РФП и началом исследования. Соответственно, необходимо строго соблюдать эмпирически установленный расчет активности, в основе которого лежит масса тела пациента.
Недостаток РФП может привести к потере визуализации патологических очагов, а избыток — к их скрадыванию общим высоким захватом препарата в костях.
При исследовании в слишком ранние сроки (обоснование оптимальных сроков начала диагностической процедуры приведено выше) изображение патологических очагов может быть утрачено на мягкотканном фоне высокой интенсивности (ложноотрицательные результаты). Ошибки визуализации, связанные с неверной настройкой диагностической аппаратуры, как правило, очевидны и легко исправимы в процессе исследования.
Ошибки интерпретации сцинтиграмм. В случае безошибочного приготовления РФП и процедуры исследования источником ложноположительных результатов может быть внекостный захват РФП с суперпозицией участка на изображение кости. Внекостный захват РФП наблюдают при воспалительных процессах (абсцесс, тромбофлебит), травмах с наличием гематом, различного происхождения мягкотканных обызвествлениях и оссификатах. Если сбор анамнестических данных, осмотр пациента, оценка его клинического состояния недостаточны для интерпретации полученной радионуклидной картины, исследование в дополнительных проекциях (сагиттальных, под углом) позволяет избежать ложноположительных заключений.
Возможны также ложноположительные результаты сцинтиграфии за счет задержки мочи в почечных чашечках, когда их изображение накладывается на нижние ребра, загрязнения одежды пациента радиоактивной мочой, аксессуаров одежды и украшений (пряжки, пуговицы, серьги и т.д.), протезы молочной железы и зубов.
Читайте также: