Общий наркоз при ревматоидном артрите
Богданов А.А. FRCA, DEAA
Ревматоидный артрит – системное хроническое воспалительное заболевание, поражающее до 3% взрослого населения. Это заболевание является одним из основных показаний для хирургического лечения (эндопротезирования) крупных суставов (тазобедренного, коленного). А это означает, что такие больные все чаще встречаются в операционных. Задачей анестезиолога является максимальное снижение операционного риска путем тщательного предоперационного обследования, правильного выбора анестезии, адекватного обезболивания и коррекции водно-электролитных нарушений в послеоперационном периоде.
В данной статье будут освещены аспекты ревматоидного артрита, оказывающее влияние на выбор и проведение анестезии, предоперационную подготовку, ведение послеоперационного периода.
Этиология и иммунология
Этиологические факторы, вовлеченные в развитие ревматоидного артрита, долгое время оставались предметом для дискуссии. В настоящее время нет никаких сомнений, что существует прямая генетическая предрасположенность к этому заболеванию. Была обнаружена прямая связь ревматоидного артрита с человеческим антигеном лейкоцитов (HLA)-DR4, расположенного на коротком колене 6 хромосомы. Эта область хромосомы кодирует продукцию белков, вовлеченный в иммунный ответ через систему Т-лимфоцитов, а конкретно – фракцию CD4+ Т-хелперов. При угнетении функциональной активности этой группы клеток в течении ревматоидного артрита наступает стойкая ремиссия.
Роль факторов окружающей среды все еще остается недостаточно выясненной. Выявление подвида ревматоидного артрита, вызываемого микроорганизмами привело к появлению еще и инфекционной теории ревматоидного артрита.
Ревматоидный фактор
Ревматоидный артрит часто ассоциируется с наличием в плазме пациента определенной группы протеинов, обладающих способностью связываться с гамма-глобулином IgM. Классический ревматоидный фактор – это IgM, наличие которого связывают с увеличением частоты васкулитов и ревматоидных узелков, вовлечением в ревматоидный процесс метатарзофалангеальных сочленений стопы, метакарпофалангеальных суставов большого и указательного пальцев. Вопрос о том, играют ли аномальные иммуноглобулины активную роль в патогенезе ревматоидного артрита или просто являются маркерами активного процесса остается пока нерешенным.
Ювенильный хронический артрит (болезньСтиллса)
Хронический артрит молодого возраста большинством авторов рассматривается как заболевание, отличающееся от взрослого ревматоидного артрита с точки зрения начала и прогрессирования заболевания. Клиническими проявлениями ювенильного ревматоидного артрита является целый ряд симптомов, включая резкие подъемы температуры, макулопапулярную сыпь, генерализованную лимфоаденопатию, сплено- и гепатомегалию. В дальнейшем развивается более или менее выраженное вовлечение в процесс суставов в виде полиартрита. Существуют серьезные различия между взрослым и ювенильным артритом с точки зрения симптоматики. Так например, вовлечение глаз при ювенильном артрите достигает 90% в виде иридоциклита, реактивный амилоидоз в детском возрасте достигает 8%. Однако общее течение ювенильного артрита достаточно благоприятное, до 50% детей достигают полной ремиссии.
Предоперационное обследование
Задачей предоперационного обследования при ревматоидном артрите является оценка стадии развития болезни, что позволяет значительно снизить риск операции и анестезии. Следует обращать внимание на системные проявления заболевания, вовлечение в процесс различных групп суставов, а также детализировать медикаментозное лечение заболевания, так как различные препараты могут по разному влиять на выбор анестезии и ведение послеоперационного периода.
Поражение суставов : ревматоидный артрит характеризуется деструктивным синовитом, в основном поражающим мелкие суставы кистей, стоп, а также локтевые, голеностопные, темпоромандибулярные (нижнечелюстные) суставы. В течение первых двух месяцев болезни появляются признаки эндотелиального повреждения сосудов в сочетании с их тромбозом и воспалительной облитерацией, отеком и сосудистым стазом. Хроническая стадия характеризуется лимфоцитарной периваскулярной инфильтрацией синовиальной оболочки. Пролиферация синовиальной оболочки приводит к образованию узелков, в конце концов заполняющих сустав, что приводит к его деформации и анкилозу, так как со временем эти узелки подвергаются фиброзу и кальцификации.
Воспаление периартикулярных мягких тканей, развивающееся параллельно с изменениями сустава, при водит к развитию отека и сопровождается болью при движении. Ограничение подвижности сустава и фиксация его в положении сгибания во избежание растяжения капсулы сустава (боль) приводит к постепенному развитию деформации самого сустава, контрактурам мышц и сухожилий, развитию нестабильности сустава с подвывихами его. Таким образом изменения в суставах могут оказать влияние на проведение анестезии следующим образом :
1. Наличие деформаций может осложнить необходимость придания больному определенного положения на операционном столе, затруднить или сделать невозможным использование региональных методик и венозный доступ.
2. Вследствие деформации вес тела может распределяться необычным образом, что требует дополнительных мер по предотвращению повреждения мягких тканей.
3. Вовлечение в ревматоидный процесс суставов шеи и нижней челюсти может существенно затруднить (или сделать невозможным при помощи обычных методов) поддержание проходимости верхних дыхательных путей. Поэтому необходимо оценить степень функциональных нарушений суставов шейного отдела позвоночника, нижней челюсти перед тем, как начинать анестезию.
Шейный отдел позвоночника : исследования рентгеновских снимков позволяют сделать заключение, что при ревматоидном артрите шейный отдел позвоночника вовлекается в процесс в 80% случаев. При этом до 30% больных могут иметь нестабильность этого отдела, что клинически проявляется болью в области проекции соответствующих спинальных сегментов (атланто-аксиальный отдел для верхних шейных и субокципитальных сегментов, С3 и С4 – боковые поверхности шеи и ключицы, дельтовидная область для С5 и С6) вестибулярными и визуальными нарушениями, что предполагает недостаточность в бассейне вертебральной артерии; сенсорными и моторными нарушениями вследствие миелопатии. В редких случая возможно вовлечение шейного отдела симпатической нервной системы, что проявляется ипсилатеральным покраснением лица и мидриазом. Рентгенограмма шейного отдела позвоночника, по мнению ряда авторов, абсолютно необходима в предоперационном периоде, однако нестабильность в шейном отделе позвоночника может быть абсолютно асимптоматичной.
Передний подвывих на уровне первого шейного позвонка может быть диагностирован при рентгенографии шейного отдела позвоночника, когда расстояние между серединой задней поверхности арки аксиса и передней поверхностью одонтоидного отростка превышает 4 мм у больного старше 45 лет, и 3 мм – у больных более старшего возраста. Позвоночный канал наиболее широк на этом уровне, что делает механическое сдавление нервной ткани менее вероятным, чем при субаксиальном подвывихе. Субаксиальный подвывих можно диагностировать при наличии отклонения от прямой линии задних поверхностей двух смежных позвонков более чем на 2 мм. Кроме этого, при помощи рентгенографии можно диагностировать некоторые другие изменения : остеопороз, сужение межпозвоночных дисков, эрозию межпозвоночных суставов, эрозию или облитерацию апофизеальных суставов, нарушения структуры позвонков. Фиксированные сгибательные деформации обычно встречаются в нижнем отделе шейного отдела позвоночника, что затрудняет или делает невозможной обычную прямую ларингоскопию.
Темпоромандибулярный (нижнечелюстной) сустав: нарушение подвижности в этом суставе обычно сочетается с фиксацией шейного отдела позвоночника и клинически проявляется как односторонний или двусторонний артрит сустава нижней челюсти с нарушениями подвижности в нем, что клинически проявляется как ограничение открытия рта. Такие нарушения наиболее часто проявляются при ювенильном хроническом артрите, часто в сочетании с гипоплазией нижней челюсти. У больных с подобными нарушениями наблюдается повышенная частота обструкции верхних дыхательных путей в положении на спине.
Нарушение функции крико-аретеноидных суставов : вовлечение суставов ларингеальных структур по некоторым данным встречается примерно в 75% случаев ревматоидного артрита. Чаще всего они асимптоматичны, но двустороннее поражение крикоаретениодных суставов может проявляться как чувство полноты в глотке, дисфагия, диспноэ при физической нагрузке, в редких случаях – как стридор и нарушение проходимости верхних дыхательных путей. Наличие таких признаков требует повышенной настороженности в послеоперационном периоде для раннего обнаружения признаков обструкции верхних дыхательных путей после экстубации. В выраженных случаях может потребоваться предоперационная трахеостомия.
Системные нарушения
Сердечно-сосудистая система : частота поражения сердечно-сосудистой системы расценивается как 35% от числа всех больных. Доминирует в этом списке перикардит. Чаще всего он асимптоматичен (до 45%), но в некоторых случаях может вызвать сдавливающий перикардит или тампонаду сердца. Прямое вовлечение миокарда либо в виде диффузного интерстициального миокардита, либо в виде гранулематозного поражения редко приводит к существенным клиническим симптомам. Однако наличие гранулематозных очагов в сердечной мышце может привести к нарушению проводимости или к поражениям клапанного аппарата сердца. Чаще всего поражается митральный клапан, за ним – аортальный, трикуспидальный и клапан легочной артерии.
Системный васкулит выявляется нечасто; при этом определяются высокие титры ревматоидного фактора и болезнь приводит к серьезным деформациям конечностей. Системный васкулит может проявляться в виде дистального артериита с кровоизлияниями, гангреной, кожными изъязвлениями или нарушениями кровоснабжения внутренних органов, снабжаемых пораженными сосудами. Во многих случаях единственным признаком васкулита легкой степени может быть дистальная сенсорная нейропатия. Наличие же множественных мононевритов должно насторожить анестезиолога как признак выраженного системного васкулита, сопровождающегося зачастую плохим прогнозом.
Система гемопоэза : у большинства больных ревматоидным артритом обнаруживается умеренно выраженная нормо- или гипохромная анемия, хорошо коррелирующая с СОЭ и степенью активности заболевания. Гемоглобин редко снижается ниже 10 г/дл при отсутствии других источников кровопотери. Анемия является результатом неэффективного эритропоэза с нарушением захвата железа эритробластами. Уровень эритропоэтина плазмы у больных ревматоидным артритом снижен, равно как и уровень железа и железосвязывающая емкость плазмы.
Повышенное количество тромбоцитов и нейтрофильных лейкоцитов обычно связано с развитием заболевания, однако медикаментозная терапия может вызвать депрессию различных ростков крови.
Гепаторенальная система : субклинические нарушения функции почек являются обычным явлением у больных с серопозитивным ревматоидным артритом. Это проявляется в виде протеинурии, нарушения концентрационной функции почек, снижения скорости гломерулярной фильтрации. Гистологически эти нарушения выглядят как интерстициальный нефрит, амилоидоз. Однако поражения почек в результате медикаментозной терапии ревматоидного артрита – гораздо более серьезная проблема.
Гепатомегалия встречается примерно у 11% больных. Клиническое значение печеночных изменений не совсем ясно. Функция печени чаще всего не нарушена и только изменения некоторых печеночных ферментов позволяют говорить об изменениях со стороны печени.
Краткое резюме : патологические изменения при ревматоидном артрите оказывают влияние на следующие аспекты анестезии :
потенциальная трудная интубация вследствие вовлечения в процесс челюстно-мандибулярных суставов
нарушение суставного аппарата шеи приводит к повышению риска повреждения спинного мозга и еще более затрудняет интубацию трахеи
вовлечение в процесс крикоаретениодных суставов диктует необходимость повышенной настороженности с точки зрения поддержания проходимости верхних дыхательных путей в послеоперационном периоде
хотя поражение сердечно-сосудистой системы при ревматоидном артрите редко достигает серьезной степени, необходима детальная оценка кардио-васкулярного статуса больного
при оценке системы дыхания следует обращать внимание на признаки фиброза легких, наличие выпота в плевральной полости, состояние кислотно-щелочного равновесия
анемия – обычная находка у больных ревматоидным артритом. Следует иметь это ввиду и не допускать чрезмерного (меньше 10 г/л) снижения уровня гемоглобина.
Медикаментозная терапия
Медикаментозная терапия ревматоидного артрита может быть разделена на две группы : группа препаратов, вызывающих симптоматическое облегчение, и препараты, модифицирующие течение самого заболевания. К первой группе относятся нестероидные противовоспалительные препараты и кортикостероиды. Ко второй – такие препараты, как антималярийные, препараты золота, сульфасалазин, антиметаболиты (азатиоприн, метотрексат, пенициллиамин, циклоспорин). Анестезиолог должен быть знаком с фармакологией этих препаратов, так как они могут серьезно повлиять на ход анестезии и послеоперационного периода.
Нестероидные противовоспалительные препараты : наиболее часто встречающийся побочные эффекты препаратов этой группы – развитие гастритических изменений в слизистой желудка, во многих случаях – вплоть до язвы и кровотечения. Кроме того реально нарушение функции почек. Все эти осложнения связаны с основным механизмом действия этой группы препаратов – ингибиция циклогеназы. Наиболее подвержены риску развития побочных эффектов пожилые больные, больные получающие стероиды, а также те, у которых имеются указания на заболевания желудка (гастрит, язва). Если есть необходимость в применении лекарств этой группы у больных повышенного риска, то необходимо использовать препараты, защищающие слизистую желудка – блокаторы Н2 гистаминовых рецепторов.
Нарушение функции почек в связи с нестероидными противовоспалительными препаратами возникает в основном при гипоперфузии почек, когда простагландины начинают играть важную роль в регуляции внутрипочечного кровотока. Поэтому важно поддерживать адекватный водный баланс у таких больных.
Кортикостероиды : развитие синдрома Кушинга в ответ на введение экзогенных стероидов хорошо известно. Также хорошо изучено влияние экзогенных стероидов на гипоталамо-гипофизарно-надпочниковую ось. Однако продолжаются дебаты по поводу заместительной терапии стероидами у больных, подвергающихся оперативному вмешательству на фоне длительного приема кортикостероидов. Обычный ответ надпочечников на хирургическую травму может быть симулирован внутривенным введением 100 мг гидрокортизона с последующим внутримышечным введением 100 мг каждые 6 часов в течение 3 послеоперационных дней. Такой режим считается приемлемым для небольших хирургических вмешательств. Что касается крупных операций, то ряд авторов предлагает альтернативный режим, заключающийся во внутривенном введении 25 мг гидрокортизона во время вводного наркоза с последующей внутривенной инфузией 100 мг препарата во время операции и затем – 100 мг в течение 24 часов после операции. Убедительных доказательств в пользу одного или другого режима пока нет.
Антималярийные препараты : для модификации ревматоидного процесса широко используется хлороквин. Побочные эффекты этого препарата обратимы и прекращаются с прекращением приема. Исключение составляет ретинопатия, которая связана с отложением 4-аминохинолонов в сетчатке, что в большей степени отражает высокую применяемую дозировку, нежели влияние самого препарата. В редких случаях может наблюдаться нейромиопатия и кардиомиопатия.
Препараты золота : побочные эффекты при лечении препаратами золота возникают примерно у 40% больных, но только у 11% побочные эффекты достаточно серьезны, чтобы прекратить прием. Чаще всего встречается протеинурия, нефротический синдром как результат мембранозной гломерулярной нефропатии вследствие избыточной почечной экскреции парентеральных препаратов золота. Выведение энтеральных форм происходит в основном через кишечник, так что побочные эффекты в этом случае в основном связаны с желудочно-кишечным трактом. В некоторых случаях может наблюдаться тромбоцитопения и агранулоцитоз. Некоторые другие побочные эффекты, представляющие интерес для анестезиолога – гепатит, пневмонит. В редких случаях бывает гипотензия, тошнота, рвота.
Сульфасалазин : хотя этот препарат был введен в клиническую практику давно, его применение для лечения ревматоидного артрита началось сравнительно недавно. Наиболее часто встречающиеся побочные эффекты связаны с желудочно-кишечным трактом и носят преходящий характер. Однако описан целый ряд более серьезных гематологических нарушений – нейтропения, лейкопения, тромбоцитопения, анемия. Кроме того, были описаны такие явления, как эозинофильные инфильтраты в легких, фиброзный альвеолит.
Антиметаболиты и иммуномодулянты : сюда относятся препараты, которые стали применяться в клинической практике сравнительно недавно – пенициламин, азатиоприн, метотрексат, циклоспорин. Для лечения ревматоидного артрита они применяются в наиболее тяжелых случаев, однако были описаны весьма положительные результаты при их применении. Перечень побочных эффектов этих препаратов велик. Наиболее часто встречаются нарушения со стороны желудочно-кишечного тракта в виде тошноты, рвоты, анорексии. Были описаны также случаи гепатита, панкреатита. Наиболее серьезные осложнения связаны с поражениями системы кроветворения. В легких случаях это проявляется как умеренно выраженная анемия или небольшое снижение количества отдельных клеток крови, в тяжелых – вплоть до панцитопении с выраженным нарушением функции костного мозга.
Предоперационное обследование
Набор конкретных тестов зависит от состояния больного, степени поражения внутренних органов, а также от методик и рекомендаций, принятых в каждом конкретном госпитале.
Таблица 1. Предоперационное обследование больных с ревматоидным артритом
С годами здоровье человека ухудшается. Некоторые заболевания появляются еще в юности и сохраняются на всю жизнь, другие же характерны только для стариков. Нередким спутником пожилых людей становится артрит. Заболевание довольно болезненное. Итак, какие подобрать обезболивающее при артрите?

Прежде всего
Прежде чем проанализировать состояние рынка обезболивающих при артрите в России, надо учесть один момент. Медики дружно утверждают, что боль – это основательный тревожный сигнал, сообщающий о развитии серьезных негативных процессов в организме. В идеале здоровые люди не должны ощущать боль, поэтому ее появлением нельзя пренебрегать. Однако и самостоятельно ослаблять ее обезболивающими, как это любят делать многие люди, также не надо.
Артрит - слишком серьезная болезнь, чтобы экспериментировать со своим здоровьем и использовать любые из анальгетиков. Боль, потеря мобильности, инвалидность, осложнения – причин, которые могут привести на больничную койку, много. Поэтому какие обезболивающие при артрите подойдут, решать должен врач.
Анальгетик не лечит болезнь
Нужно знать одно: анальгетик без дополнительных веществ, каким бы новейшим и безвредным для организма он ни являлся, как правило, не может ликвидировать причины боли (то есть самого артрита), а только на время заглушает болевые ощущения.
Если боль почувствовалась неожиданно, имеет стабильный характер и не позволяет без затруднений браться за текущие дела, нужно как можно скорее записаться на прием к врачу. Принимать обезболивающие можно только по рецепту специалиста и после тщательного изучения симптомов.
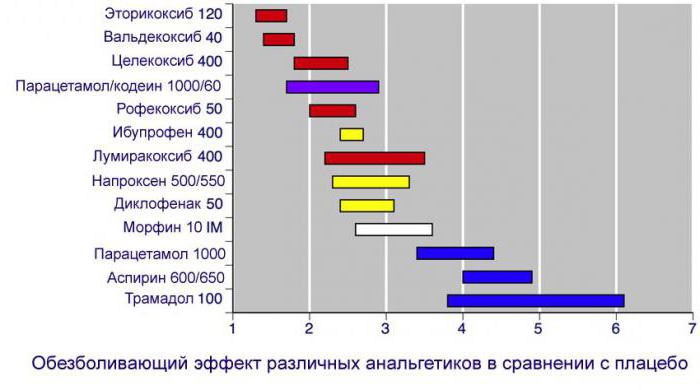
Картинка выше отражает эффективность некоторых лекарств у больных артритом. Данные взяты из сравнения лекарственных препаратов с плацебо.
Артрит
Артрит – это болезнь суставов, а их у человека великое множество. Болезнь, как правило, начинает развиваться с возрастом. Любой пожилой мужчина расскажет о методике лечения артритов. Совсем недавно этот недуг был связан, прежде всего, со стариками. Считалось: вышел на пенсию – получил в придачу артрит. Как бы пенсионеры ни пользовались народной медициной, сколько бы ни делились наблюдениями и опытом, сколько бы ни знакомили друг друга с методиками лечения, эффективнее способа, чем курс лечения у врача, до сих пор не существует. Тем более что многие заболевания суставов хорошо изучены, для борьбы с ними найдены хорошие обезболивающие лекарства.
Перед курсом лечения надо записаться на прием к специалисту, врач определит вид артрита. При ревматоидном артрите лечение проходит несколько по-другому, чем при остальных. Врач при рекомендации обезболивающего будет учитывать возраст больного, переносимость лекарства, опасность появления осложнений и другие индивидуальные характеристики организма.
Характеристика методик
При лечении артрита, а тем более при выборе анальгетиков, возникает много тонкостей. Учитывая, что при терапии обычно берут обезболивающее при артрите, надо помнить, что ревматоидный обезболивают по-другому, чем артрит, порожденный инфекциями.
Не стоит затягивать с адекватным лечением. Ревматоидный артрит у стариков появляется все чаще, не надо переносить боль, затягивать с приемом у специалиста.
Немного о медикаментах
Анальгетики обычно выписываются для локализации, смягчения пароксизмов боли, они не проявляют себя как препараты для лечения болезни, если в состав не добавляются другие лекарственные вещества. Поэтому когда вы принимаете только обезболивающие, но не лечите само заболевание, острая стадия артрита быстро перейдет в хроническую. И сражаться с болью придется постоянно, без обезболивающих препаратов станет невозможно обойтись.

В отличие от многих других болезней, артрит нельзя вылечить самостоятельно, хотя пациент немного должен понимать в номенклатуре обезболивающих препаратов при артрите. Ведь окончательным показателем эффективности медикаментов считается состояние больного. Когда препарат не купирует боль, от него необходимо отказаться, пусть и лекарство широко рекламируется в СМИ и принималось по совету лечащего врача.
Механизм воздействия
Не все лекарства обладают одинаковым воздействием и осуществляют одинаковые функции при приеме. Так, одни обезболивающие при артрите, к которым относится "Парацетамол", содержит жаропонижающие элементы. А вот другие препараты, такие как "Диклофенак", при наружном применении неудовлетворительно проходят в ткани суставов, не действуют на область болезни. Лекарства, к которым причисляется "Анальгин", оказывая обезболивающее действие, не лечат само воспаление.
При противодействии боли в суставах самую серьезную помощь оказывают лекарства, локализующие боль и одновременно ликвидирующие воспаление. Нередко используются нестероидные противовоспалительные препараты, или НПВП. К таким лекарствам относятся, например, "Экотрин", "Вольтарен", "Адвил", "Мотрин" и другие.
При избрании метода лечения следует помнить, что стоит применять не только препараты в таблетках. Эффект оказывают лекарства в других формах.
Меры предосторожности при приеме НПВП
НПВП постоянно показывает прекрасные результаты в противоборстве со всеми видами артрита, ведь в отличие от анальгетиков, он не только заглушает боль, но и лечит саму болезнь. Однако этот препарат можно использовать с изрядными ограничениями:
- подобные медикаменты нельзя применять больным с язвой желудка, желудочными кровотечениями в предшествующем этапе, многочисленными болезнями внутренних органов;
- применение всех НПВП связано с опасностью появления тромбов, возникновением сердечных болезней или инсульта; особенно опасно использование лекарств больными с поражением сердечно-сосудистой системы;
- НПВП не могут применяться больными, которые перед курсом лечения перенесли операцию коронарного шунтирования;
- использование лекарств НПВП может привести к неожиданному кровотечению в ЖКТ; чтобы избежать такого развития событий, необходимо постоянно сдавать анализы для проверки воздействия препарата.
Обезболивающие таблетки от артрита
Средства, заглушающие боль от артрита, в зависимости от их элементов и формы, способны выражать как частное анальгезирующее воздействие на область тела, так и общее – на всю нервную структуру, в том числе и на мозг.
В ходе обезболивания при артритах различных видов часто назначают медикаменты. В частности, существуют таблетки-обезболивающие при ревматоидном артрите. Действенные лекарства за непродолжительный промежуток времени способны унять боль без появления побочных явлений и признаков. Эффективные обезболивающие при ревматоидном артрите - болезнь-модифицирующие антиревматические препараты, БМАРП.
Ограничения БМАРП
Хотя БМАРП обладают различными механизмами действия, позитивный результат всегда получается равный – развитие болезни или прекращается, или тормозится. Применение: БМАРП дает возможность остановить развитие болезни суставов.
К лекарствам такого типа причисляются медикаменты "Имуран", "Арава", "Цитоксан" и другие.
БМАРП нередко предлагаются больным, у которых развивается опасность необратимого повреждения суставов. Эти лекарства применяются при большинстве видов артрита.
Ведущее преимущество БМАРП состоит в том, что даже при продолжительном использовании они не способствуют привыканию и появлению тяжелых побочных результатов. Большим изъяном этих препаратов является медленное действие. Именно из-за этого при лечении болезни БАРМП нередко используются в комбинации с остальными препаратами, имеющими более быстрое воздействие на организм.
Использование БМАРП
Принимая препарат, важно учитывать:
- эти лекарства работают довольно медленно, в некоторых случаях для наступления первых явных результатов нужно много времени – десятки дней лечения;
- перед началом приема БМАРП непременно скажите лечащему врачу об инфекциях, если они есть; если в процессе лечения появляются симптомы инфекционных недомоганий, необходимо сообщить об этом врачу;
- нельзя использовать эти препараты больным с повышенным давлением, болезнями печени и почек, а также после прививок.
Модификаторы биологического ответа
Назначаются при артрите также модификаторы биологического ответа ("Актемра", "Симпони" и другие). Такие лекарства стимулируют естественную реакцию организма на заболевание. Применение таких медикаментов (как, впрочем, и многих других препаратов) несет определенные риски.
Типы обезболивающих при обычном артрите
Кроме того, из числа анальгетиков выделяют обезболивающие таблетки при артрите на базе ацетаминофена, опиоидные препараты и комбинированные лекарства.
Первые средства (в частности, "Тайленол") можно применить для уменьшения несильной боли и неприятных ощущений, дискомфорта. Остальные лекарства врачи предлагают при серьезных болях. Это сильные обезболивающие при артрите, но с множеством побочных действий.

Обезболивающие препараты при артрите: правила приема
Применяя анальгетики, пациенты должны знать нехитрые правила:
- Нельзя сразу останавливать прием лекарств – это может привести к появлению сильных побочных последствий. Следует постепенно уменьшать дозировку до полной отмены.
- После первого приема опиоидного анальгетика не садитесь за управление машиной и не делайте иных действий, требующих усиленного внимания. Лекарство по-разному влияет на людей: у кого-то уменьшается скорость реакции, появляются сонливость и несильное головокружение.
- Если больной ощущает дискомфорт при использовании таблеток, можно попробовать применить обезболивающее в иной форме, в частности в виде мази. Активные элементы проникнут в район боли через кожу.
Мазь – это еще одно эффективное средство для больного организма. Обезболивающая мазь при артрите полезна, но требует выполнения определенных инструкций. Нужно понимать, что эти наружные средства, как и другие обезболивающие препараты, не ликвидируют артриты. Однако как анальгетик они хорошо выполняют свои функции:
- убирают боль;
- освобождают спазмолитические пароксизмы в мышцах, расположенных около больного сустава;
- усиливают поток крови в тканях, находящихся вокруг сустава, одновременно согревая больные артритом участки.
Мази очень многофункциональны и эффективны. Такие лекарства могут использоваться как обезболивающее и при артрите, и при артрозе.
Мази при ревматоидном артрите
Итак, эти средства при артрите тоже могут помочь от боли. Какие обезболивающие мази при артрите существуют? Эта болезнь бывает нескольких видов, поражая суставы разных частей тела. Соответственно, терапевтические мази тоже носят узконаправленный характер. Из-за этого нужно выбирать лекарства, нацеленные на уменьшение боли, ослабление процесса разрушения в суставах колена и других частях тела.
Общее для всех мазей состоит в том, что их надо использовать на протяжении существенного периода, а еще лучше - постоянно. Самые популярные, массовые мази с доказанным позитивным эффектом:
- "Диклофенак" в виде геля - необходимо втирать в больной артритом сустав по 3-4 раза в день;
- хондропротекторные мази, которые врачи нередко рекомендуют пациентам, достаточно эффективно снимают боль и обладают другими лечебными функциями.

Смягчение боли при болезни коленного состава
Обезболивающее при артрите коленного сустава рассмотрим отдельно. При воспалении мази нередко являются эффективным средством. Ликвидируя боль, такие лекарства способствуют укреплению двигательной способности ног. Наиболее полезно использовать мази, имеющие в своем составе желчь, такие как "Бишофит", "Димексид". Препараты в такой форме в ходе лечения полезны в любой период развития болезни. Мази, причисленные к перечню НПВП, можно использовать для ликвидации боли до посещения поликлиники.
Читайте также:


