Образование кости из хрящевой ткани

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
К соединительным тканям относятся также хрящевая и костная ткани, из которых построен скелет тела человека. Эти ткани называют скелетными. Органы, построенные из этих тканей, выполняют функции опоры, движения, защиты. Они также участвуют в минеральном обмене.
Хрящевая ткань (textus cartilaginus) образует суставные хрящи, межпозвоночные диски, хрящи гортани, трахеи, бронхов, наружного носа. Состоит хрящевая ткань из хрящевых клеток (хондробластов и хондроцитов) и плотного, упругого межклеточного вещества.
Хрящевая ткань содержит около 70-80 % воды, 10-15 % органических веществ, 4-7 % солей. Около 50-70 % сухого вещества хрящевой ткани - это коллаген. Межклеточное вещество (матрикс), вырабатываемое хрящевыми клетками, состоит из комплексных соединений, в которые входят протеогликаны. гиалуроновая кислота, молекулы гликозаминогликанов. В хрящевой ткани присутствуют клетки двух типов: хондробласты (от греч. chondros - хрящ) и хондроциты.
Хондробласты - это молодые, способные к митотическому делению округлые или овоидные клетки. Они продуцируют компоненты межклеточного вещества хряща: протеогликаны, гликопротеины, коллаген, эластин. Цитолемма хондробластов образует множество микроворсинок. Цитоплазма богата РНК, хорошо развитой эндоплазматической сетью (зернистой и незернистой), комплексом Гольджи, митохондриями, лизосомами, гранулами гликогена. Ядро хондробласта, богатое активным хроматином, имеет 1-2 ядрышка.
Хондроциты - это зрелые крупные клетки хрящевой ткани. Они округлые, овальные или полигональные, с отростками, развитыми органеллами. Хондроциты располагаются в полостях - лакунах, окружены межклеточным веществом. Если в лакуне одна клетка, то такая лакуна называется первичной. Чаще всего клетки располагаются в виде изогенных групп (2-3 клетки), занимающих полость вторичной лакуны. Стенки лакуны состоят из двух слоев: наружного, образованного коллагеновыми волокнами, и внутреннего, состоящего из агрегатов протеогликанов, которые входят в контакт с гликокаликсом хрящевых клеток.
Структурной и функциональной единицей хрящей является хондрон, образованный клеткой или изогенной группой клеток, околоклеточным матриксом и капсулой лакуны.
В соответствии с особенностями строения хрящевой ткани различают три вида хряща: гиалиновый, волокьистый и эластический хрящ.
Гиалиновый хрящ (от греч. hyalos - стекло) имеет голубоватый цвет. В его основном веществе располагаются тонкие коллагеновые волокна. Хрящевые клетки имеют разнообразные форму и строение в зависимости от степени дифференцировки и места расположения их в хряще. Хондроциты образуют изогенные группы. Из гиалинового хряща построены суставные, реберные хрящи и большинство хрящей гортани.
Волокнистый хрящ, в основном веществе которого содержится большое количество толстых коллагеновых волокон, обладает повышенной прочностью. Клетки, расположенные между коллагеновыми волокнами, имеют вытянутую форму, у них длинное палочковидное ядро и узкий ободок базофильной цитоплазмы. Из волокнистого хряща построены фиброзные кольца межпозвоночных дисков, внутрисуставные диски и мениски. Этим хрящом покрыты суставные поверхности височно-нижнечелюстного и грудино-ключичного суставов.
Эластический хрящ отличается упругостью, гибкостью. В матриксе эластического хряща наряду с коллагеновыми содержится большое количество сложно переплетающихся эластических волокон. Округлые хондроциты расположены в лакунах. Из эластического хряща построены надгортанник, клиновидные и рожковидные хрящи гортани, голосовой отросток черпаловидных хрящей, хрящ ушной раковины, хрящевая часть слуховой трубы.
Костная ткань (textus ossei) отличается особыми механическими свойствами. Она состоит из костных клеток, замурованных в костное основное вещество, содержащее коллагеновые волокна и пропитанное неорганическими соединениями. Различают три типа костных клеток: остеобласты, остеоциты и остеокласты.
Остеобласты - это отростчатые молодые костные клетки многоугольной, кубической формы. Остеобласты богаты элементами зернистой эндоплазматической сети, рибосомами, хорошо развитым комплексом Гольджи и резко базофильной цитоплазмой. Они залегают в поверхностных слоях кости. Округлое или овальное ядро их богато хроматином и содержит одно крупное ядрышко, обычно расположенное на периферии. Остеобласты окружены тонкими коллагеновыми микрофибриллами. Вещества, синтезируемые остеобластами, выделяются через всю их поверхность в различных направлениях, что приводит к образованию стенок лакун, в которых эти клетки залегают. Остеобласты синтезируют компоненты межклеточного вещества <коллаген - это компонент протеогликана). В промежутках между волокнами располагается аморфное вещество - остеоидная ткань, или предкость, которая затем кальцифицируется. Органический матрикс кости содержит кристаллы гидроксиапатита и аморфный фосфат кальция, элементы которых поступают в костную ткань из крови через тканевую жидкость.
Остеоциты - это зрелые многоотростчатые веретенообразные костные клетки с крупным округлым ядром, в котором четко видно ядрышко. Количество органелл невелико: митохондрии, элементы зернистой эндоплазматической сети и комплекс Гольджи. Остеоциты располагаются в лакунах, однако тела клеток окружены тонким слоем так называемой костной жидкости (тканевой) и не соприкасаются непосредственно с кальцинированным матриксом (стенками лакуны). Очень длинные (до 50 мкм) отростки остеоцитов, богатые актиноподобны-ми микрофиламентами, проходят в костных канальцах. Отростки также отделены от кальцинированного матрикса пространством шириной около 0,1 мкм, в котором циркулирует тканевая (костная) жидкость. За счет этой жидкости осуществляется питание (трофика) остеоцитов. Расстояние между каждым остеоцитом и ближайшим кровеносным капилляром не превышает 100-200 мкм.
Остеокласты - это крупные многоядерные (5-100 ядер) клетки моноцитарного происхождения, размером до 190 мкм. Эти клетки разрушают кость и хрящ, осуществляют резорбцию костной ткани в процессе ее физиологической и репаративной регенерации. Ядра остеокластов богаты хроматином и имеют хорошо видимые ядрышки. В цитоплазме содержится множество митохондрий, элементов зернистой эндоплазматической сети и комплекса Гольджи, свободных рибосом, различных функциональных форм лизосом. Остеокласты имеют многочисленные ворсинкообразные цитоплазматические отростки. Таких отростков особенно много на поверхности, прилежащей к разрушаемой кости. Это гофрированная, или щеточная, каемка, увеличивающая площадь соприкосновения остеокласта с костью. Отростки остеокластов также имеют микроворсинки, между которыми находятся кристаллы гидроксиапатита. Эти кристаллы обнаруживаются в фаголизосомах остеокластов, где они разрушаются. Деятельность остеокластов зависит от уровня паратиреоидного гормона, увеличение синтеза и секреции которого приводит к активации функции остеокластов и разрушению кости.
Различают два типа костной ткани - ретикулофиброзную (грубоволокнистую) и пластинчатую. Грубоволокнистая костная ткань имеется у зародыша. У взрослого человека она располагается в зонах прикрепления сухожилий к костям, в швах черепа после их зарастания. Грубоволокнистая костная ткань содержит толстые неупорядоченные пучки коллагеновых волокон, между которыми находится аморфное вещество.
Пластинчатая костная ткань образована костными пластинками толщиной от 4 до 15 мкм, которые состоят из остеоцитов, основного вещества, тонких коллагеновых волокон. Волокна (коллаген I типа), участвующие в образовании костных пластинок, лежат параллельно друг другу и ориентированы в определенном направлении. При этом волокна соседних пластинок разнонаправленные и перекрещиваются почти под прямым углом, что обеспечивает большую прочность кости.

[1], [2], [3], [4], [5], [6], [7], [8], [9]
Развитие костной ткани на месте хряща протекает несколько сложнее, чем остеогистогенез, совершающийся непосредственно в мезенхиме. В этом случае развитию костной ткани предшествует образование хрящевой модели трубчатой кости, выполняющей опорную функцию на докостной стадии формирования скелета. Исходными клетками являются камбиальные клетки надхрящницы — адвентициальные. При подрастании к надхрящнице кровеносных сосудов и улучшении условий трофики и оксигенации эти клетки дифференцируются не в хондробласты, а в остеобласты, вырабатывающие межклеточное вещество ретикулофиброзной костной ткани. Они образуют подобие костной манжетки, окружающей хрящевую модель будущей трубчатой кости. Так возникает перихондральная костная ткань и надкостница. Окруженные костной тканью хрящевые клетки, утратившие связь с источником питания, подвергаются дегенерации. В возникшие полости дегенерирующего хряща из надкостницы врастают кровеносные сосуды с расположенными вокруг них камбиальными клетками. Некоторые из них превращаются в остеобласты, обусловливающие энхондральное развитие ретикулофиброзной костной ткани. Клетки, которые замуровываются в межклеточное вещество, дифференцируются в остеоциты, а периферически расположенные клетки — остеобласты — размножаются и продолжают синтез и секрецию компонентов межклеточного вещества. Все эти процессы первоначально протекают в середине хрящевой модели трубчатой кости (диафизе) и распространяются в проксимальном и дистальном направлениях.
В зоне контакта хрящевой и костной тканей можно выделить зоны неизмененного хряща, размножающихся хондроцитов, формирующих клеточные колонки, зону дегенерации и замещения хряща костной тканью. Зона размножающихся хрящевых клеток определяет зону роста будущей кости и важна для формирования вектора роста кости.
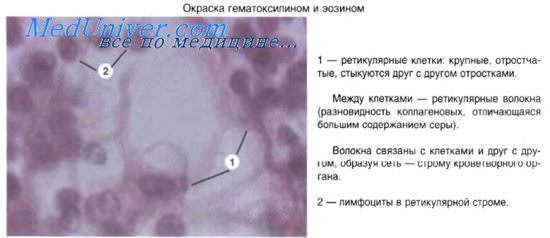
Одновременно с формированием ретикулофиброзной костной ткани, содержащей остеобласты и остеоциты, возникает другой гистогенетический тип клеток — остеокласты. Это крупные многоядерные (до 20-100 ядер) клетки размером до 100 мкм в диаметре являются производными стволовой кроветворной клетки. Цитоплазма остеокластов оксифильна со слабо развитой эндоплазматической сетью. Хорошо развит комплекс Гольджи. В цитоплазме много лизосом, содержащих кислую фосфатазу, коллагеназу, карбоангидразу и другие ферменты. Особенно много лизосом в той части цитоплазмы остеокластов, которая обращена к разрушаемой ткани. На этой поверхности имеются многочисленные выросты цитоплазмы, образующие подобие "щеточной (гофрированной) каемки". Остеокласты специализированы на "внеклеточной работе" лизосом: гидролитические ферменты из них выходят и резорбируют межклеточное вещество. Методами микрокиносъемки показано, что остеокласты подвергают деминерализации и разрушению оссеиновые волокна и аморфное вещество, а затем макрофаги фагоцитируют остатки органического субстрата. Остеокласты разрушают хрящевую ткань и ретикулофиброзную костную ткань, формируя каналы для врастающих сосудов и проникновения остеобластов.
Последующие стадии гистогенеза складываются из процессов новообразования костной ткани, ее разрушения остеокластами и перестройки — ремоделирования. Важным фактором гистогенеза пластинчатой костной ткани, входящей в состав трубчатой кости, является вектор роста кости. Он определяет направление движения остеокластов, следовательно, формирования каналов и врастание в них кровеносных сосудов (по вектору роста). Кровеносный сосуд, в свою очередь, определяет упорядоченное (концентрическое) расположение остеобластов вокруг себя. При этом остеобласты синтезируют межклеточное вещество, оссеиновые волокна которого упорядоченно (параллельно) располагаются возле остеобласта и при минерализации формируют костную пластинку, толщиной 3-10 мкм. Соседняя костная пластинка содержит оссеиновые фибриллы, которые располагаются под углом по отношению к первым.
На протяжении гистогенеза и всей возрастной динамики костной ткани в ней происходит непрерывная перестройка благодаря согласованной деятельности остеобластов и остеоцитов, образующих межклеточное вещество, а также остеокластов, разрушающих костную ткань, что необходимо для процессов ее самообновления. Так происходит смена генераций костных пластинок и формирующихся структурно-функциональных единиц — остеонов, достигается упорядоченность расположения последних, следовательно, высокая механическая прочность костной ткани и кости как органа (см. кость).
Дентиноидная костная ткань отличается отсутствием тел костных клеток в толще межклеточного вещества. Дентин — это вещество, состоящее из коллагеновых волокон и основного аморфного вещества, пропитанного минеральными солями. Образующие дентин зуба клетки — одонтобласты (точнее — их ядросодержащая часть) — расположены вне дентина в пульпе зуба. Дентин пронизан дентинными канальцами, в которых проходят отростки одонтобластов. Сходное строение имеет цемент зуба.
Ретикулофиброзная (грубоволокнистая) костная ткань характеризуется беспорядочным расположением оссеиновых фибрилл в виде толстых, плотных пучков волокон и основного аморфного вещества. Такая костная ткань образует кости в зародышевом и раннем постнатальном периодах. У взрослого человека она сохраняется лишь на месте прикрепления сухожилии к кости, в зарастающих швах черепа, а также в составе тканевого регенерата на месте переломов костей.
Пластинчатая костная ткань отличается упорядоченным расположением оссеиновых фибрилл в составе костных пластинок. Последние образуют расположенные один за другим слои пропитанного солями кальция фибрилл, образованных остеобластами. Слои имеют толщину от 3-7 до нескольких сотен микрометров. Каждая костная пластинка состоит из параллельно ориентированных тонких оссеиновых (коллагеновых) волокон (коллаген 1-го типа). Но коллагеновые волокна двух прилежащих друг к другу костных пластинок ориентированы под разными углами. Костная пластинка соединяется с соседней пластинкой коллагеновыми фибриллами. Так создается прочная волокнистая основа кости. Костные пластинки располагаются концентрически вокруг сосудов, то есть формируют остеоны — структурно-функциональные единицы пластинчатой кости как органа. Кроме этого существуют наружные и внутренние окружающие и вставочные пластинки трубчатой кости (см. ниже).
Регенерация. В регенерации костной ткани участвуют детерминированные остеогенные элементы в составе надкостницы, механоциты костного мозга, которые размножаются и дифференцируются в остеобласты. Продуцируя межклеточное вещество, остеобласты дифференцируются в остеоциты и образуют ретикулофиброзную костную ткань. Кроме того, адвентициальные клетки волокнистой соединительной ткани надкостницы также принимают участие в регенерации костной ткани. Однако дифференцировка их во многом зависит от микроокружения, внетканевых и внеорганных факторов (например, от репозиции отломков, неподвижности отломков, оксигенации места перелома и др.).
Дифференцировка адвентициальных клеток возможна в трех направлениях: остеогенном, хондрогенном, фибробластическом. Этим определяется соотношение различных видов тканей в регенерате. При преимущественно остеобластическом гистогенезе формируется ретикулофиброзная костная ткань, которая постепенно ремоделируется с образованием костной ткани, напоминающей по своему строению пластинчатую.
М. К. МИХАИЛОВ, Г. И. ВОЛОДИНА, Е. К. ЛАРЮКОВА
Учебное пособие подготовлено кафедрами рентгенологии (зав. кафедрой — проф. М. К. Михайлов) и рентгенологии-радиологии (зав кафедрой — проф. Г. И. Володина) Казанского государственного института усовершенствования врачей.
Доброкачественные опухоли из хрящевой ткани
Хондрома. Хондромы, как указывает С. А. Рейнберг, наблюдаются преимущественно в детском и юношеском возрасте По данным Т. П. Виноградовой, возраст больных различен с преобладанием со второго по четвертое десятилетие жизни. Из 52 наблюдаемых нами больных хондромой большая часть пациентов, была в возрасте 30—40 лет. Преобладание какого-либо пола среди больных не отмечается. В большинстве случаев поражаются короткие трубчатые кости кисти (примерно в 70% случаев), реже — стоп, затем кости таза, отростки позвонков, грудина. Длинные трубчатые кости поражаются весьма редко. В длинных трубчатых костях хондрома локализуется в метаэпифизарных концах. По данным И. Г. Лагуновой (1962), в среднем и пожилом возрасте хондрома в длинных трубчатых костях располагается в метафизе, распространяясь в эпифиз или диафиз. В наших наблюдениях превалировала метаэпифизарная локализация хондром. В детском возрасте хондромы в длинных трубчатых костях, как правило, поражают метафиз. В коротких трубчатых костях кисти и стопы хондромы чаще бывают множественными, причем отмечается двустороннее поражение. В плоских костях, и особенно в длинных трубчатых костях, наблюдаются солитарные хондромы. Суставы, как правило, не изменены. Но при больших размерах опухоли наступает выраженная деформация костей, механически препятствующих движениям в суставах.
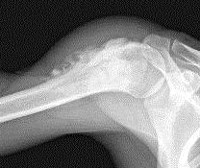
Рентгенологическая картина энхондром довольно характерна. Определяются округлой и овальной формы очаги деструкции костной ткани. Эти очаги деструкции располагаются или центрально, вызывая вздутие кости, или эксцентрично. На хрящевом фоне могут выделяться одиночные костные перемычки и вкрапления извести. В ряде случаев эти известковые вкрапления бывают множественными, сливаются между собою, и как бы заполняют весь хрящевой фон (очаг деструкции). Кортикальный слой неравномерно истончен, местами утолщен, не прерывается. В длинных трубчатых костях очаг деструкции, располагаясь в метаэпифизарном отделе, вызывает умеренное вздутие кости. Истонченный кортикальный слой, как правило, имеет ровные контуры. Возможна булавовидная деформация пораженного отдела кости. Вследствие поражения эпифизарных хрящей у детей может наблюдаться торможение роста кости в длину. Наблюдаются патологические переломы пораженной кости.
Первичные хондромы костей могут озлокачествляться, чаще озлокачествляются хондромы таза и длинных трубчатых костей. Наиболее опасными в смысле озлокачествления являются энхондромы с преобладанием обызвествлений (3 тип хондром по И. Г. Лагуновой). Наблюдаются также озлокачествления хондром ребер. Существует мнение, что хондромы коротких трубчатых костей кисти не озлокачествляются, хотя они имеют менее зрелое строение, чем хондромы таза. Однако мы наблюдали в двух случаях озлокачествление хондром костей кисти.
Экхондрома наблюдается в любом отделе скелета, чаще — локализуется в костях таза. Опухоль растет экзофитно, от кости и в ряде случаев достигает больших размеров. Форма опухоли может быть самой разнообразной. Экхондромы представляют собою скопление хрящевых масс, связанных с костью основанием различной ширины и формы. Наружные границы опухоли определяются с трудом в случаях мало выраженного обызвествления экхондромы. Чаще обызвествления рассеяны по всей массе опухоли или сливаются в крупные конгломераты. В других случаях в опухоли преобладает окостенение. Контуры опухоли становятся более четкими, и на рентгенограммах определяется пятнисто-сетчатый рисунок, причем окостенение более выражено в основании опухоли. Несмотря на разнообразие рентгенологической картины, диагностика экхондромы не представляется трудной, и лишь в редких случаях их приходится отличать от обызвествленной гематомы или оссифицирующего миозита.
Опухоли костей – группа злокачественных и доброкачественных новообразований, возникающих из костной либо хрящевой ткани. Чаще в эту группу относят первичные опухоли, но ряд исследователей называет опухолями костей и вторичные процессы, которые развиваются в костях при метастазировании злокачественных новообразований, расположенных в других органах. Для уточнения диагноза используется рентгенография, КТ, МРТ, УЗИ, радионуклидные методы и биопсия тканей. Лечение доброкачественных и первичных злокачественных опухолей костей обычно оперативное. При метастазах чаще используются консервативные методики.
МКБ-10




- Доброкачественные опухоли костей
- Остеома
- Остеоид-остеома
- Остеобластома
- Остеохондрома
- Хондрома
- Злокачественные опухоли костей
- Остеогенная саркома
- Хондросаркома
- Саркома Юинга
- Цены на лечение
Общие сведения
Опухоли костей – злокачественное или доброкачественное перерождение костной либо хрящевой ткани. Первичные злокачественные новообразования костей встречаются редко и составляют около 0,2-1% от общего числа опухолей. Вторичные (метастатические) костные опухоли являются распространенным осложнением других злокачественных новообразований, например, рака легких или рака молочной железы. У детей чаще выявляются первичные опухоли костей, у взрослых – вторичные.
Доброкачественные опухоли костей обнаруживаются реже злокачественных. Большинство новообразований локализуется в области трубчатых костей (в 40-70% случаев). Нижние конечности поражаются вдвое чаще верхних. Проксимальная локализация считается прогностически неблагоприятным признаком – такие опухоли протекают более злокачественно и сопровождаются частыми рецидивами. Первый пик заболеваемости приходится на 10-40 лет (в этом периоде чаще развивается саркома Юинга и остеосаркома), второй – на возраст после 60 лет (чаще возникают фибросаркомы, ретикулосаркомы и хондросаркомы). Лечением доброкачественных опухолей костей занимаются ортопеды, травматологи и онкологи, злокачественных – только онкологи.


Доброкачественные опухоли костей
Одна из самых благоприятно текущих доброкачественных опухолей костей. Представляет собой нормальную губчатую или компактную кость с элементами перестройки. Чаще остеома выявляется в подростковом и юношеском возрасте. Растет очень медленно, может годами протекать бессимптомно. Обычно локализуется в костях черепа (компактная остеома), плечевых и бедренных костях (смешанные и губчатые остеомы). Единственная опасная локализация – на внутренней пластинке костей черепа, поскольку опухоль может сдавливать мозг, вызывая повышение внутричерепного давления, эпиприпадки, расстройства памяти и головные боли.
Представляет собой неподвижное, гладкое, плотное безболезненное образование. На рентгенограмме костей черепа компактная остеома отображается в виде овального или округлого плотного гомогенного образования с широким основанием, четкими границами и ровными контурами. На рентгенограммах трубчатых костей губчатые и смешанные остеомы выявляются, как образования, имеющие гомогенную структуру и четкие контуры. Лечение – удаление остеомы в сочетании с резекцией прилегающей пластинки. При бессимптомном течении возможно динамическое наблюдение.
Опухоль кости, состоящая из остеоида, а также незрелой костной ткани. Характерны малые размеры, хорошо заметная зона реактивного костеобразования и четкие границы. Чаще выявляется у молодых мужчин и локализуется в трубчатых костях нижних конечностей, реже – в области плечевых костей, таза, костей запястья и фаланг пальцев. Как правило, проявляется резкими болями, в отдельных случаях возможно бессимптомное течение. На рентгенограммах выявляется в виде овального или округлого дефекта с четкими контурами, окруженного зоной склерозированной ткани. Лечение – резекция вместе с очагом склероза. Прогноз благоприятный.

Опухоль кости, по строению похожая на остеоид-остеому, но отличающаяся от нее большими размерами. Обычно поражает позвоночник, бедренную, большеберцовую и тазовые кости. Проявляется выраженным болевым синдромом. В случае поверхностного расположения может выявляться атрофия, гиперемия и отек мягких тканей. Рентгенологически определяется овальный или округлый участок остеолиза с нечеткими контурами, окруженный зоной незначительного перифокального склероза. Лечение – резекция вместе со склерозированным участком, расположенным вокруг опухоли. При полном удалении прогноз благоприятный.
Другое название этой опухоли - "костно-хрящевой экзостоз", локализуется в зоне хряща длинных трубчатых костей. Состоит из костной основы, покрытой хрящевым покровом. В 30% случаев остеохондрома выявляется в области колена. Может развиваться в проксимальной части плечевой кости, головке малоберцовой кости, позвоночнике и костях таза. Из-за расположения вблизи сустава нередко становится причиной реактивного артрита, нарушения функции конечности. При проведении рентгенографии выявляется четко очерченная бугристая опухоль с негомогенной структурой на широкой ножке. Лечение – резекция, при образовании значительного дефекта – костная пластика. При множественных экзостозах ведется динамическое наблюдение, операция показана при быстром росте или сдавлении соседних анатомических образований. Прогноз благоприятный.

Доброкачественная опухоль кости, развивающаяся из хрящевой ткани. Может быть одиночной либо множественной. Локализуется хондрома в костях стопы и кисти, реже – в ребрах и трубчатых костях. Может располагаться в костномозговом канале (энхондрома) или по наружной поверхности костей (экхондрома). Озлокачествляется в 5-8% случаев. Обычно течет бессимптомно, возможны неинтенсивные боли. На рентгеновских снимках определяется округлый либо овальный очаг деструкции с четкими контурами. Отмечается неравномерное расширение кости, у детей возможна деформация и отставание роста сегмента конечности. Лечение хирургическое: резекция (при необходимости с эндопротезированием или костной пластикой), при поражении костей стопы и кисти иногда требуется ампутация пальцев. Прогноз благоприятный.
Злокачественные опухоли костей

Опухоль кости, возникающая из костной ткани, склонная к бурному течению, быстрому образованию метастазов. Развивается преимущественно в возрасте 10-30 лет, мужчины страдают вдвое чаще женщин. Обычно локализуется в метаэпифизах костей нижних конечностей, в 50% случаев поражает бедро, затем следуют большеберцовая, малоберцовая, плечевая, локтевая кости, кости плечевого пояса и таза. На начальных стадиях проявляется тупыми неясными болями. Затем метаэпифизарный конец кости утолщается, ткани становятся пастозными, образуется видимая венозная сеть, формируются контрактуры, боли усиливаются, становятся невыносимыми.
На рентгенограммах бедра, голени и других пораженных костей на начальных стадиях выявляется очаг остеопороза со смазанными контурами. В последующем образуется дефект костной ткани, определяется веретенообразное вздутие надкостницы и игольчатый периостит. Лечение – оперативное удаление опухоли. Раньше применяли ампутации и экзартикуляции, теперь чаще выполняют органосохраняющие операции на фоне пред- и послеоперационной химиотерапии. Дефект кости замещают аллопротезом, имплантатом из металла или пластика. Пятилетняя выживаемость – примерно 70% при локализованных опухолях.
Злокачественная опухоль кости, образующаяся из хрящевой ткани. Встречается редко, как правило – у пожилых мужчин. Обычно локализуется в ребрах, костях плечевого пояса, костях таза и проксимальных отделах костей нижних конечностей. В 10-15% образованию хондросаркомы предшествуют экхондромы, энхондромы, остеохондроматоз, солитарные остеохондромы, болезнь Педжета и болезнь Олье.
Проявляется интенсивными болями, затруднением движений в прилегающем суставе и отечностью мягких тканей. При расположении в позвонках развивается пояснично-крестцовый радикулит. Течение обычно медленное. На рентгенограммах обнаруживается очаг деструкции. Кортикальный слой разрушен, периостальные наложения выражены нерезко, имеют вид спикул или козырька. Для уточнения диагноза могут назначаться МРТ, КТ, остеосцинтиграфия, открытая и проникающая игольчатая биопсия. Лечение чаще комплексное – химиохирургическое или радиохирургическое.
Третья по распространенности злокачественная опухоль кости. Чаще поражает дистальные отделы длинных трубчатых костей нижних конечностей, реже выявляется в области костей плечевого пояса, ребер, таза и позвоночника. Описана в 1921 году Джеймсом Юингом. Обычно диагностируется у подростков, мальчики страдают в полтора раза чаще девочек. Является чрезвычайно агрессивной опухолью – еще на этапе постановки диагноза у половины больных обнаруживаются метастазы, выявляемые при помощи обычных методов исследования. Частота микрометастазирования еще выше.
На ранних стадиях проявляется неясными болями, усиливающимися по ночам и не стихающими в покое. В последующем болевой синдром становится интенсивным, нарушает сон, препятствует повседневной активности, вызывает ограничение движений. На поздних стадиях возможны патологические переломы. Характерны также общие симптомы: снижение аппетита, кахексия, повышение температуры, анемия. При осмотре выявляется расширение подкожных вен, пастозность мягких тканей, местная гипертермия и гиперемия.
Для уточнения диагноза может назначаться рентгенография, КТ, МРТ, позитронно-эмиссионная томография, ангиография, остеосцинтиграфия, УЗИ, трепанобиопсия, биопсия опухоли, молекулярно-генетическое и иммуногистохимическое исследования. На рентгеновских снимках определяется зона с участками деструкции и остеосклероза. Кортикальный слой нечеткий, расслоен и разволокнен. Выявляется игольчатый периостит и выраженный мягкотканный компонент с однородной структурой.
Лечение – многокомпонентная химиотерапия, лучевая терапия, при возможности осуществляется радикальное удаление опухоли (включая мягкотканный компонент), при этом в последние годы часто применяются органосохраняющие операции. При невозможности удалить новообразование полностью выполняется нерадикальное вмешательство. Все операции проводятся на фоне пред- и послеоперационной лучевой и химиотерапии. Пятилетняя выживаемость при саркоме Юинга – около 50%.
Читайте также:


