Нижнечелюстной сустав и жжение в языке
Кости черепа человека соединены между собой практически неподвижно. И лишь одно сочленение в лицевой части обладает большим объемом движений. Это височно-нижнечелюстной сустав. Благодаря его работе человек может открывать рот, есть, говорить, зевать. Строение сустава достаточно сложное. Образован он хрящевой и костной частями, связками, мышцами.
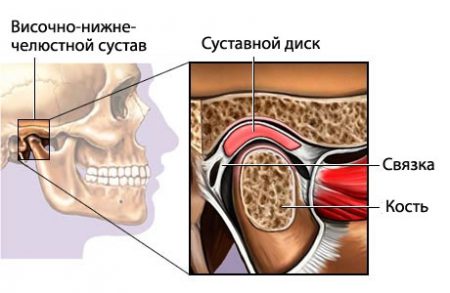
Строение, функции сочленения
В образовании височно-нижнечелюстного сустава участвуют височные кости и нижняя челюсть. Ее головка соприкасается с ямкой и бугорком височных костей. Укрепляется сочленение суставной капсулой, развитыми связками и мышцами. Для наибольшей подвижности в его состав входит специальное образование – суставной диск.
К особой характеристике височно-нижнечелюстного сустава относят его парность и комбинированность – движения в парных сочленениях синхронизированы.
Сложная анатомия делает возможными движения в трех различных направлениях:
- горизонтальном;
- вертикальном;
- назад и вперед.
Основная функция этого сочленения – обеспечение подвижности нижней челюсти.
Жалобы при поражении сочленения

Месторасположение височно-нижнечелюстного сустава и его анатомия приводят к разнообразию жалоб при заболевании:
- Болевой синдром. Боль в челюстном суставе может отмечаться в покое или только при открывании рта, жевании. По характеру она бывает ноющей и острой. Часто встречается стреляющий вид боли, особенно при воспалении челюстного сустава. Иногда пациенты отмечают и другие симптомы – боль в области уха или головы.
- Нарушения движений в суставе. Эти симптомы могут проявляться по-разному в зависимости от болезни. Часто наблюдаются затруднения при открывании и закрывании рта – тугоподвижность сустава. Также нередко можно услышать, что сустав щелкает при движении. Хруст около уха отмечается при развитии дегенеративных процессов в сочленении. Двигательная дисфункция височно-нижнечелюстного сустава приводит к затруднениям при жевании, разговоре.
- Отек. Воспалительные процессы в этой части головы сопровождаются припухлостью. Анатомия височно-нижнечелюстной области такова, что отек виден невооруженным взглядом. Иногда он достигает области уха. Пальпация при осмотре может быть болезненной. При выраженном воспалении кожа над суставом краснеет, местно может повышаться температура.
- Жалобы со стороны других органов. Тесная взаимосвязь височно-нижнечелюстного сочленения с другими структурами головы и шеи приводит к возникновению специфических жалоб. К ним можно отнести снижение слуха, заложенность уха из-за отека евстахиевой трубы, жжение в полости рта и языка, ощущение сухости во рту.
- Бруксизм. Иногда родственники пациентов отмечают, что те сильно скрежещут зубами во сне. Это носит название бруксизм. Если же скрежет, особенно приступообразный, отмечается и в период бодрствования, это называется бруксоманией и тоже говорит о заболевании нижнечелюстного сустава. Причины бруксизма – чрезмерное напряжение мускулатуры, а иногда и воспаление челюстного сустава.
Болезни нижнечелюстного сустава
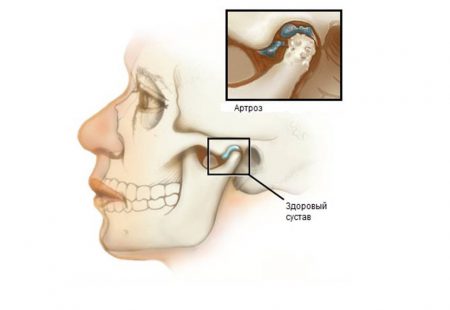
Заболевания височно-нижнечелюстного сустава встречаются нередко и в любой возрастной группе. Для пожилых пациентов характерны дегенеративно-дистрофические патологии – артрозы, деформирующие остеоартрозы, анкилозы. Но могут наблюдаться и артриты.
В молодом и среднем возрасте преимущественно встречаются подвывих, вывих сочленения и его воспаление. То, что сустав образован не только костями и связками, но и мышцами, приводит к развитию отдельной группы болезней – нервно-мышечных.
В детском возрасте заболевания этих парных суставов из-за особенностей их строения также многообразны. Даже незначительная дисфункция височно-нижнечелюстного сустава у детей может приводить к серьезным проблемам при жевании, открывании рта, разговоре в дальнейшем.
Артроз – это хроническая болезнь, в основе которой лежат дистрофические изменения сочленения. Постепенному разрушению подвергаются его хрящевая, костная и соединительно-тканная части, при помощи которых сустав образован.
Причинами развития артрозов могут служить перенесенные воспалительные процессы или травмы в области рта и уха, отсутствие зубов в течение длительного времени.
Часто к развитию суставных дистрофических изменений приводят неправильно подобранные зубные протезы. Иногда пациенты указывают на связь с перенесенным гриппом или ангиной.
Основными симптомами артроза становятся тупая боль и тугоподвижность. Часто отмечается жалоба на то, что сустав щелкает или хрустит. При тяжелых формах заболевания может наблюдаться смещение нижней челюсти в сторону поражения. Там же заметны углубление носогубных складок, выраженные мимические морщины около рта.
Артриты характерны для молодых пациентов и средней возрастной группы. Это воспалительный процесс в челюстной области. В отличие от артроза он обычно начинается резко, с выраженными симптомами – сильными болями в челюсти и области уха, рта. При движениях челюстью боль усиливается. Если артрит гнойного характера, то в пораженной области можно будет заметить припухлость с покраснением. Может быть болезненной пальпация точек выхода лицевого нерва, самого сочленения и козелка уха.
Гнойные артриты тяжело переносятся из-за повышения общей температуры и выраженного недомогания, симптомов интоксикации.Движения в суставе резко нарушены, вплоть до их отсутствия.
Воспалительные процессы, особенно гнойные, всегда имеют четкую причину возникновения. В височно-нижнечелюстной сустав инфекция обычно попадает из среднего уха, воспаленных слюнных желез или костей черепа при остеомиелите.
Артриты по своему течению бывают и хроническими. В этом случае жалобы заболевшего не будут отличаться от таковых при артрозе. Но для хронических артритов характерны периоды обострения с резким ухудшением состояния и функции сустава.

Синдром болевой дисфункции нижнечелюстного сустава относится к нервно-мышечным заболеваниям. Встречается он чаще в молодом и среднем возрасте.
Пациенты отмечают, как щелкает поврежденный нижнечелюстной сустав. Щелканье носит практически постоянный характер. Кроме этого, для синдрома болевой дисфункции характерны и боли в жевательной мускулатуре. Могут наблюдаться приступы лицевой и головной боли, невралгии, повышение тонуса мышц.
Именно из-за гипертонуса мускулатуры (крыловидной мышцы) при этом синдроме возникает ощущение, что поврежденный сустав щелкает.
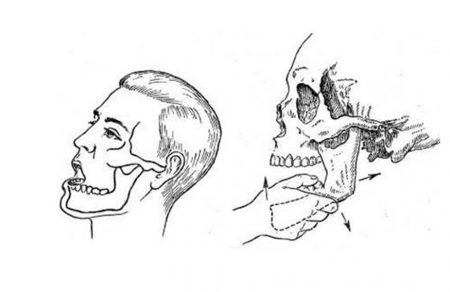
Вывих нижней челюсти – очень неприятное состояние. Движения челюстью блокируются. Рот человека при нижнечелюстном вывихе открыт. Самостоятельно закрыть его невозможно. Отмечается слюнотечение, речь становится невнятной.
Если попытаться закрыть рот или вправить вывих самостоятельно, возникает резкая боль.
Кроме острых, бывают и хронические вывихи нижней челюсти. Их еще называют привычными. С привычным вывихом человек может справиться и самостоятельно. Но постоянное их возникновение (при кашле, зевоте, кусании) действует угнетающе на психику.
Причины острых и хронических вывихов:
- Травмы этой области.
- Воспалительные и дегенеративные процессы.
- Нервно-мышечные нарушения лицевого сегмента.
- Врожденные пороки нервной системы.
Кроме нижней челюсти, вывихнуться может нижнечелюстной диск. Этот процесс сопровождается резкой болью и полной блокадой сочленения. Вывихи диска наиболее тяжело диагностируются.
Подвывих нижнечелюстного сустава – это неполное смещение нижнечелюстной головки за верхнюю часть суставного бугорка. Самопроизвольного вправления обычно не происходит. Нижнечелюстной подвывих может быть одно – или двусторонним, острым и привычным.
Симптомы подвывиха не настолько тяжелые, как в случае вывиха. Обычно челюсть фиксируется при резком открывании рта, при жевании, травме. Подвывих можно вправить самому, если делать это аккуратно, не прикладывать слишком усилий.
Подвывих чаще бывает привычным и распространен у женщин, что объясняется особенностями их анатомии.
У людей с привычным подвывихом можно услышать, как щелкает сустав при движении рта.
Заболевания височно-нижнечелюстного сустава у детей имеют свои особенности. Учитывая анатомию и физиологию детского возраста, патологию нижнечелюстного сустава можно разделить на две группы:
- Первично-костная. Она связаны с родовой травмой, пороками развития костей черепа.
- Функциональная. Длительное нарушение функции приводит к ее утрате во взрослом возрасте.
У девочек-подростков в возрасте 13–14 лет может встречаться привычный подвывих нижней челюсти. Обычно этому предшествуют ощущения, что сустав щелкает, которые отмечаются на протяжении нескольких лет.
Кроме подвывиха и вывиха, в детском возрасте могут возникать артрозы и артриты нижнечелюстного сустава.
Диагностика
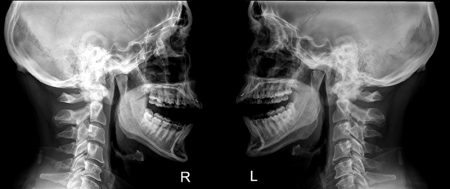
Обследование при болезнях височно-нижнечелюстной области проводит врач-стоматолог. Это сочленение доступно осмотру и пальпации. Во время ощупывания сустава определяются точки наибольшей болезненности, смещение суставных элементов, их тугоподвижность или избыточная мобильность.
Вспомогательным методом обследования является аускультация – выслушивание при помощи фонендоскопа. При дегенеративных поражениях, разрушении кости или хряща, подвывихах врач может услышать щелчки, хруст, крепитацию (звук, похожий на шуршание бумаги).
При нарушении выработки синовиальной жидкости фонендоскопом отчетливо будет слышаться звук трения суставных поверхностей.
Подтверждается диагноз при проведении рентгенографии или артрографии. Магнитно-резонансная томография и артроскопия височно-нижнечелюстного сочленения – более информативные методы исследования. Применяется и компьютерная томография этой области.
Лечение

В лечении заболеваний височно-нижнечелюстного сустава используются разнообразные методы. К ним относятся:
- Противовоспалительная и хондропротективная терапия.
- Антибактериальное лечение.
- Ортопедическая коррекция.
- Хирургическое вмешательство.
- Физиотерапевтическое воздействие.
Консервативное лечение артрозов височно-нижнечелюстной области включает в себя медикаментозные и физиотерапевтические методы.
Из лекарственных средств чаще применяются противовоспалительные и хондропротективные препараты, анальгетики. Дополняется такое лечение гимнастикой нижней челюсти, фонофорезом, гальванизацией, массаж.
Но основным методом лечения остается ортопедическое. Его основной задачей является снижение нагрузки на пораженную область. Оперативные методы используются реже.

Острые гнойные артриты лечатся с обязательным применением антибактериальных препаратов. Вначале используются антибиотики широкого спектра действия с избирательным накоплением в костной ткани – группа линкомицина. При их неэффективности выполняется бактериальный посев, и лечение назначается с учетом чувствительности возбудителей к антибиотикам.
Антибактериальная терапия дополняется противовоспалительными препаратами и анальгетиками. В случае сильного воспаления применяют гормональную терапию.
Хронические артриты в стадии обострения лечатся как острые.
Учитывая, что в основе развития этого синдрома лежит спазм и повышенный тонус жевательной мускулатуры, из лекарственных средств широко применяются миорелаксанты (препараты, расслабляющие мышцы).
В случае сильной боли назначаются анальгетики с противовоспалительными средствами.
При синдроме болевой дисфункции важным является и ортодонтическое лечение – коррекция неправильного прикуса. При необходимости проводится фиксация нижней челюсти. Хорошо помогает при синдроме височно-нижнечелюстного сустава и физиотерапевтическое лечение – тепловые процедуры.
Если нужного результата не достигают консервативными методами, лечить синдром болевой дисфункции начинают с использованием оперативной коррекции пораженного суставного диска.
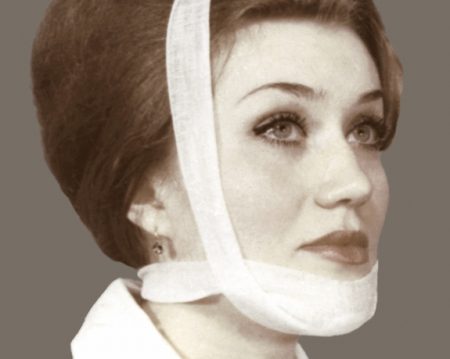
В случае острой патологии вывих или подвывих вправляется, подвижность сустава ограничивается шиной или при помощи пращевидной повязки. Обычно иммобилизация (обездвиживание) требуется в течение двух недель. В случае привычного вывиха основную роль играет правильное открывание рта. Для этого используются несъемные или съемные ограничители открывания.
Дополняется лечение лекарственными средствами и физиотерапевтическими методами. Наилучший эффект достигается при оперативном вмешательстве – фиксации или перемещении суставного диска, укреплении связок сочленения.
Особенности анатомии нижнечелюстного сустава требуют комплексной терапии. Лечить эту патологию нужно не только медикаментозными средствами, но и при помощи хирургической и ортопедической коррекции, которая дополняется методами физиотерапии и ЛФК.
Мышечно-суставные дисфункции следует отличать от невралгий и невритов тройничного нерва, невралгии крылонебного узла (синдром Слудера), языкоглоточного нерва (синдром Сикарда), оромандибулярной дистонии.
В отличие от невралгии тройничного нерва лицевые боли при мышеч-но-суставной дисфункции не имеют приступообразного характера, не усиливаются при дотрагивании до лица. Типичная невралгия характеризуется жесточайшими приступообразными болями, длящимися не более 1—2 мин. В паузах между приступами боли отсутствуют. Боли локализуются в зоне соответствующей ветви тройничного нерва, чаще третьей и второй. Боли рвущие, сверлящие, провоцируются жеванием, умыванием, сопровождаются вегетативными расстройствами: покраснением конъюнктивы глаз, лица, слюно- и слезотечением, нередко тоническими и клонически-ми судорогами лицевых мышц. Синдром Сикарда характеризуется приступами болей в области угла нижней челюсти, корня языка, зева, миндалин, где располагаются курковые (триггерные) зоны. Боли распространяются на горло и ухо, предушную область. Имеется повышенная чувствительность к горькому. Боли усиливаются при глотании, разговоре, жевании.
Неврит тройничного нерва характеризуется постоянными, различной интенсивности болями, расстройствами чувствительности в зоне иннервации пораженной ветви. Чаще поражаются нижние лу-ночковые ветви в результате сложных удалений зуба (третьего моляра, второго премоляра) или травмирования нерва иглой во время анестезии.
При невритах на коже лица выявляются участки онемения, расстройства чувствительности. Могут наблюдаться боль в челюсти, онемение, парестезия десен, расстройство чувствительности передних двух третей языка, глоссалгия.
Лицевые боли сосудистого генеза наблюдаются при височном артериите, синдроме наружной челюстной артерии.
Височный артериит встречается чаще у лиц пожилого возраста. Характерны потеря массы тела, общая слабость, сильные одно- или двусторонние поверхностные боли в висках, иррадиирующие в затылок. Эти боли усиливаются при жевании, сходны с болями при заболеваниях и дисфункциях ВНЧС. Однако при височном артериите наблюдаются гемипарезы, понижение зрения, припухлость в височной области, субфебрильная температура, повышенная СОЭ, лейкоцитоз, эозинофилия. Во время приступа боли соответствующая артерия расширена, увеличена ее пульсация, прикосновение к артерии вызывает боль. Болевые пароксизмы длятся часами, сутками. Сосудистые точки на лице, соответствующие пораженной артерии, болезненны.
Основным признаком лицевой мигрени являются односторонние приступы головной боли (чаще лобно-височная область) с иррадиацией в глаз. Характерна фаза про-дромы: слабость, зевота, тяжесть в голове, потеря зрения. Приступ болей продолжается от нескольких часов до 3 сут.
Лицевая мигрень развивается в возрасте 12—30 лет, для нее характерна семейная предрасположенность; чаще болеют женщины. Характерна болезненность сосудистой точки у верхневнутреннего угла глазницы (точка Гринштейна).
Для сосудистых прозопалгий характерны изменение глазного дна, разлитой возвышенный дермографизм, бледность, отечность лица.
Точки Балле безболезненны, курковых зон нет.
При синдроме Ханта (невралгия промежуточного нерва, синдром коленчатого узла) наблюдаются жгучие лицевые боли, высыпания на коже наружного слухового прохода, барабанной перепонке и частично на ушной раковине, парез лицевого нерва. Боли иррадиируют в затылок, нос и верхнюю челюсть.
Проблема дифференциальной диагностики обостряется в связи с тем, что постоянные болевые ощущения приводят к депрессивному состоянию психики, что в свою очередь усиливает спазм жевательных мышц.
Лицевые боли могут быть при некоторых заболеваниях внутренних органов. Так, например, при стенокардии и сердечно-сосудистых заболеваниях больные, не предъявляя жалоб на боли в сердце, обращаются по поводу левосторонних болей в зубах и в области угла нижней челюсти. Эти боли могут сочетаться с болями в шее, плече, левой руке. Характерны изменения ЭКГ и по-
ложительный эффект валидола и нитроглицерина.
Артрогенные лицевые боли следует отличать от лицевых болей, ото-, рино- и офтальмогенных. При острых и хронических отитах боли локализуются в глубине уха, в височной и височно-лобной области. При заболевании придаточных пазух носа лицевые боли сочетаются с затруднением носового дыхания, отмечаются хроническое течение с сезонными обострениями, рентгенологические изменения. Офтальмогенные боли в области лица наблюдаются при нарушениях рефракции и повышении внутриглазного давления. В первом случае характерна связь лицевых болей с напряжением зрения. Боли локализуются в области глаз, распространяются на висок, темя. Они устраняются коррекцией рефракции.
Отологические симптомы при мышечно-суставной дисфункции следует отличать от острых и хронических отитов, при которых имеются характерная картина при отоскопии и нарушение проходимости евстахиевых (слуховых) труб. Евста-хиит воспалительного характера отличается от такового при заболевании сустава тем, что в первом случае в анамнезе имеются острые воспаления верхних дыхательных путей, воспалительные процессы в среднем ухе и носоглотке.
Глоссалгию при заболеваниях сустава следует дифференцировать с глоссалгией, обусловленной гальванизмом, непереносимостью акриловой пластмассы, невритом третьей ветви тройничного нерва. Глоссалгия при гальванизме сопровождается металлическим привкусом в рту, снижением и извращением вкусовой чувствительности, особенно на кислое. Микротоки превышают 10 микроампер.
Особенно часто явления гальванизма наблюдаются при наличии следующих гальванических пар в полости рта: нержавеющая сталь — амальгама (особенно медная), нержавеющая сталь — золото.
При непереносимости акриловой пластмассы пациента беспокоит жжение слизистой оболочки неба под протезом. Жжение языка, щек, губ выражено значительно слабее. Для этой формы глоссалгии и стомалгии характерны положительная проба на экспозицию (уменьшение глоссалгии после снятия протеза), положительная спиртовая проба (уменьшение глоссалгии после двухсуточной выдержки протеза в 40° спирте), а также изменения слизистой оболочки в области протезного поля — гиперемия, анемия, очаги кровоточивости на фоне анемичной ткани.
Глоссалгию при суставной патологии следует дифференцировать с глоссалгией при неврите третьей ветви тройничного нерва, невралгией языкоглоточного нерва, невритом и невралгией язычного нерва, механической травмой языка зубом, протезом. Следует помнить, что неврит третьей ветви тройничного нерва характеризуется снижением электровозбудимости зубов соответствующей половины нижней челюсти, всех видов чувствительности языка и слизистой оболочки альвеолярных отростков нижней челюсти, реже наблюдается повышение болевой чувствительности с гиперпатическим оттенком.
Следует отметить, что вышеназванные стоматоневрологические симптомы могут быть при артрозе и мышечно-суставных дисфункциях. В этих случаях необходимо выявить и устранить окклюзионные нарушения, проводить исследования и лечение совместно с невропатологом, терапевтом, а при необходимости и с психиатром, оториноларингологом и офтальмологом.
Заболевания ВНЧС нужно отличать от синдрома удлиненного шиловидного отростка — стилалгии, характеризующейся болью при глотании, дисфагией, болезненной пальпацией отростка в тонзиллярной ямке, иррадиацией боли в челюсти, глаз, ухо, зубы, ВНЧС. Боль бывает односторонней даже при двустороннем удлинении шиловидного отростка. На ортопантомограмме шиловидный отросток определяется латерально и книзу от головки ВНЧС и латерально от края ветви нижней челюсти (его длина может быть от 2,5 до 5 см). Причина удлинения шиловидного отростка — кальцификация связок, прикрепляющихся к шиловидному отростку, что ведет к травме, дегенеративным и воспалительным изменениями окружающих тканей. При удлинении шиловидного отростка часто не бывает выраженных клинических проявлений, однако нередко наблюдаются три симптома: боль в горле, усиливающаяся при глотании, болезненная пальпация шиловидного отростка через тонзиллярную ямку и удлинение шиловидного отростка на рентгенограмме.
Лечение стилалгии хирургическое с помощью внутри- и внеротового доступа.
Бруксизм и мышечно-суставную дисфункцию нужно дифференцировать с оромандибулярной дистонией, особенно на начальных стадиях заболевания. Оромандибулярная дистония бывает трех типов: лицевой тип, нарушение закрывания рта и нарушение открывания рта. Лицевой тип характеризуется поражением мимических мышц и жалобами на эстетику лица. При спазме мышц, опускающих нижнюю челюсть, наблюдается одновременное расслабление мышц, поднимающих нижнюю челюсть. В этом случае нарушаются закрывание рта, речь, наблюдаются гипермобильность суставных головок, непроизвольные движения нижней челюсти в стороны. При спазме мышц, поднимающих нижнюю челюсть, затруднено открывание рта, отмечаются стертость и скрип зубов, боль в области ВНЧС.
Лечение оромандибулярной дистонии, так же как цервикальной (спастическая кривошея) и краниальной дистонии (блефароспазм), гемифациального спазма, гиперкинетических морщин лица, проводит невропатолог ботулотоксином. Ботулотоксин А блокирует нервно-мышечную передачу в поперечнополосатых и гладких мышцах путем торможения высвобождения ацетилхолина из пресинаптических окончаний. В результате наступают обратная химическая денервация и расслабление инъецированных мышц.
Перед употреблением препарат растворяют в изотоническом растворе натрия хлорида и используют в течение 4—8 ч. Раствор вводят через стандартный инсулиновый шприц непосредственно в напряженные мышцы. Миорелаксирующий эффект наступает через 7— 14 дней после инъекции (в зависимости от размера мышцы) и сохраняется в течение 4—6 мес. Для достижения устойчивого терапевтического эффекта рекомендуются повторные введения ботулотоксина [Голубев В.Л., 1982; Орлова О.Р., Яхно Н.Н., 2001].
Симптоматика таких дистоний такова, что пациенты сначала обращаются к стоматологу. Здесь опасность в том, что жалобы либо игнорируют, либо путают с проявлениями бруксизма и мышечно-суставной дисфункции, либо их полностью относят к компетенции психиатра. Задача стоматолога направить больного к соответствующему специалисту (невропатологу).
Приводим наблюдения из практики.
Проведено полное неврологическое обследование. Обнаружена арахноида-льная киста левой височной области. Поставлен диагноз: болезнь Паркинсона и назначен нейролептик тетрабеназин (нитоман). Наступило улучшение. Пациентка отвергла лечение в неврологическом стационаре. Обратилась к стоматологу, скрыла неврологический диагноз.
Стоматолог посчитал причиной жалоб амальгамовые пломбы, которые он заменил на керамические вкладки. Наблюдалось кратковременное улучшение.
В связи с тем что керамическая облицовка протезов скололась, пациентка обратилась к другому врачу, который сделал пластмассовую облицовку цельнолитых протезов. Из-за усиления парафункций стерлась и откололась вскоре и эта облицовка.
Ухудшение общего состояния пациентка связывала с чисто стоматологическими действиями.
В неврологической клинике назначен клоназепам (ривотрил) на ночь, инъекции ботулотоксина (botox) в разные участки собственно жевательных, височных мышц. Через неделю наступило значительное уменьшение спазма мышц.
Дальнейшее лечение проводилось в неврологическом стационаре.
Объективно: имеющиеся мостовидные протезы удовлетворительные, нет оснований для их замены. При физиологическом покое нижней челюсти подчелюстная область слева и боковые поверхности языка ритмически поднимаются (ротационные движения языка вокруг его продольной оси).
Диагноз (совместно с невропатологом): миофасциальный болевой синдром медиальных крыловидных и над-подъязычных мышц с двух сторон с элементами соматизированных психогенных нарушений, парафункции жевательных мышц, бруксизм.
Рекомендовано принимать амитриптилин по 0,01 г 3 раза в сутки в течение 1,5 мес, баклофен по 0,01 г 2 раза в сутки в течение 2 нед, глицин по 0,1 г 2 раза в день и 4 таблетки на ночь (под язык), проводить гимнастику в режиме постизометрической релаксации, использовать метод биологической обратной связи для жевательных мышц, занятия с психологом и психотерапевтом.
Пациентке предложено стационарное лечение в условиях клинического отделения реабилитационной мионеврологии. От стационарного лечения она отказалась.
Невропатолог поставил диагноз: краниальная дистония с синдромом оро-мандибулярной дистонии (В.Л. Голубев).
Термин дисфункция – нарушение в работе органа или систем органов. Такое определение этого понятия в медицине. Дисфункция ВНЧС – это, соответственно, нарушение функциональности височно-нижнечелюстного сустава.
Развившись по одной из многих возможных причин, проблема причиняет существенный дискомфорт больному, сопровождаясь болевыми ощущениями. Это значительно влияет на жизнедеятельность человека, снижая качество его жизни.
Что такое ВНЧС
Височно-нижнечелюстного сустава, далее ВНЧС, играет важную роль в организме человека. Именно он отвечает за возможность совершать вертикальные и горизонтальные движения нижней челюстью. Благодаря этому человек может нормально питаться, воспроизводить речевые звуки и глотать.
Височно-нижнечелюстной сустав также является одним из наиболее используемых (по приблизительным оценкам функция ВНЧС используется не менее одного раза в минуту).
Соединяя нижнюю челюсть с верхней, ВНЧС – один из самых сложных суставов в человеческом организме. Центральный элемент височно-нижнечелюстного сустава – суставной диск. Он обладает овальной формой и удерживается на месте благодаря системе связок. Во время вертикальных движений, осуществляемых нижней челюстью, суставной диск, благодаря своим свойствам, обеспечивает необходимую амортизацию.
Синдром дисфункции височно-нижнечелюстного сустава обозначает нарушения в функциональности этого сустава. При этом могут возникать трудности с раскрытием и закрытием рта, пережевыванием пищи, речью.
Болезнь ВНЧС также часто сопровождается болевыми ощущениями, распространяемыми на разные участки головы и неприятными звуками, образующимися при движениях нижней челюстью.
Проблема достаточно распространена среди населения. По разным статистическим данным от двадцати пяти до семидесяти пяти процентов пациентов, обращающихся к стоматологу, страдают той или иной формой дисфункции ВНЧС. Часто патология диагностируется у детей (приблизительно у 14–29 процентов лиц младшей возрастной группы). На сегодняшний день только в Соединенных Штатах Америки от дисфункции ВНЧС страдает не менее семидесяти пяти миллионов человек.
Заболевание занимает первое место среди патологий, поражающих челюсти. Приблизительно восемьдесят процентов подобных болезней припадают именно на дисфункцию ВНЧС. В медицинских кругах получило распространение обозначение данного заболевания как синдрома Костена. Именно Джемс Костен впервые описал мышечно-суставную дисфункцию височно-нижнечелюстного сустава в 1934 году. Данную проблему также называют:
- болевой дисфункцией;
- миоартропатией ВНЧС;
- дисфункцией челюсти.
Причины развития дисфункции ВНЧС. Этиология и патогенез
Существует большое количество причин, провоцирующих проявление дисфункции височно-нижнечелюстного сустава. Одним из самых частых факторов является стресс, приводящий к перегрузке суставов из-за специфических моделей поведения. Также часто проблема возникает из-за неквалифицированных действий стоматологов или других врачей, специализирующихся на терапии челюстей.
К примеру, заболевание может развиться вследствие неправильно установленной пломбы. Из-за подобного возможно нарушение симметрии работы ВНЧС, вследствие чего возникают односторонние перегрузки с последующим смещением дисков и возникновением дисфункции. Подобная проблема может развиться и при использовании протезов неподходящей конструкции.
- окклюзионно-артикуляционную;
- миогенную;
- психогенную.
В соответствии с ними, причинами возникновения болезни могут служить проблемы в работе зубов/челюстей, мышц или изменения центральной нервной системы. Исходя из окклюзионно-артикуляционной теории, заболевание может быть спровоцировано:
- неровными зубами (из-за чего возникает неправильный прикус);
- отсутствием некоторых или всех зубов;
- травмами челюстей, полученными вследствие ударов, аварий, падений и прочих факторов;
- патологическим стиранием зубов;
- специфическими заболеваниями челюстей (спровоцировать развитие дисфункции ВНЧС может, к примеру, артрит);
- аномалиями зубов и челюстей;
- неправильным взаиморасположением челюстей.
Вызвать развитие болезни могут также следующие нарушения, связанные с неправильной работой челюстных мышц:
В основе психогенной теории лежит предположение о взаимосвязи между изменением деятельности центральной нервной системы и возникновением дисфункции. Из-за нервно-психического и физического напряжения нарушаются функции мускулатуры и кинематика суставов. Стресс, как причина развития патологии, выделяется именно с точки зрения этой теории.
Большинство же специалистов видит причину развития проблемы в комплексном взаимодействии трех факторов: нарушении прикуса, пространственного взаимоотношения элементов сустава и тонуса жевательных мышц.
Но основным фактором, который делает возможным потенциальное развитие заболевания, является анатомическое несоответствие в размерах между суставной головкой и суставной ямкой.
Основные функции
Сочленение выполняет множество функций:
- движение челюстью вперед-назад и в разные стороны;
- пережевывание;
- формирование речи.
Симптомы дисфункции височно-нижнечелюстного сустава . Клиническая картина
Большое количество симптомов, свойственных заболеванию, затрудняет его диагностику. В некоторых случаях больному приходится обращаться к специалистам разных профилей. Симптоматика заболевания включает в себя разные факторы: от болезненных ощущений и неприятных звуков, до потери слуха.
Выделяют следующие симптомы заболевания:
- Щелчки в ВНЧС. Наиболее часто встречающийся симптом. Звуки, похожие на щелканье, могут возникать во время жевания пищи, разговора или простых движений челюстями. В некоторых случаях громкость таких звуков достаточно высока (их могут услышать сторонние люди, находящиеся рядом). Часто щелчки сопровождаются болевыми ощущениями, но не всегда. Если звук возникает из-за смещения диска, боль будет чувствоваться не только в месте расположения сустава, но и в шее, голове.
- Головные боли. Встречается также часто, как и сторонние звуки. Боль распространяется на виски, затылок, иногда плечи. Смещение диска – одна из причин болевых ощущений (в данном случае дискомфорт может ощущаться в области лба). Интенсивность болей может быть такой высокой, что их можно спутать с мигренью.
- Блокирование сустава. Тут подразумевается неравномерность движения в суставе. Если открыть рот можно только перемещая нижней челюстью в разные стороны вплоть до специфического щелчка, развился этот симптом.
- Изменение прикуса. Из-за смещения диска наблюдается его несоответствие костям. В связи с этим возникает неправильная зубная окклюзия.
- Воспалительные симптомы, характерные для артритов. Они заключаются в суставных болях, отеках тканей, окружающих ВНЧС, увеличении температуры тела больного, общей слабости и недомогании.
- Нарушения, связанные с ушами. ВНЧС находится близко к ушным раковинам. Вследствие этого нарушения в височно-нижнечелюстном суставе могут воздействовать на уши больного, вызывая болевые ощущения, потерю слуха или приглушенность звуков. Именно благодаря такой взаимосвязи было впервые обнаружено и описано это заболевание.
- Повышение чувствительности зубов. Смещение диска приводит к повышению чувствительности зубов. Подобное явление может также вызываться скрежетанием зубов и стискиванием челюстей. Симптом часто является причиной неправильного стоматологического диагноза с последующим ненужным лечением или удалением зубов. Это одна из сложностей диагностики нарушений функции височно-нижнечелюстного сустава.
Существует также ряд других симптомов, по которым можно предположить наличие нарушений в ВНЧС. Часто проблема сопровождается болевыми ощущениями в лопатках. В некоторых случаях больной ощущает головокружения, имеет проблемы со сном и аппетитом. Развитие депрессивного состояния также может быть обусловлено данным заболеванием.
Артрит
Артрит – воспаление хрящевых тканей сустава с возможной их атрофией. Более подвержены заболеванию люди пожилого возраста, уже имеющие ревматоидный артрит других суставов. Также причиной артрита могут выступать травмы, инфекции (как осложнение гриппа или хронического тонзиллита), стоматологические заболевания. Усугубляющие факторы – хронические болезни и сниженный иммунитет. На ранней стадии артрит протекает без видимых симптомов.
Первый признак, при наличии которого уже стоит обратиться к врачу, — это онемение нижней челюсти по утрам. За ним появляются и другие симптомы – ноющая (или острая) боль, посторонние звуки при движении челюсти (хруст, щелканье). Если же артрит стал результатом травмы, он проявит себя сразу после повреждения отеками и сильной болью, постепенно распространяющейся на шею, голову, уши, язык.
Если человек подозревает у себя артрит ВНЧС, проблемы и решения их следует незамедлительно обсудить с врачом, не допуская дальнейшего развития болезни. Главный принцип в лечении – обеспечение неподвижности сустава, фиксация челюсти с помощью пращевидной повязки. При артрите любой этиологии прописывают анаболики. Лечение инфекционной формы невозможно без антибиотиков и иммунностимуляторов. При травматическом артрите необходимо снять отеки и наладить кровообращение.
Диагностика дисфункции ВНЧС
Разнообразие симптомов затрудняет диагностику. В некоторых случаях, не имея возможности установить точную причину проявления данных признаков, больной обращается к не тем врачам.
Диагностика дисфункции ВНЧС проводится путем взаимодействия двух специалистов: стоматолога, невролога.
В первую очередь доктор расспросит больного о его жалобах, соберет анализ, проведет пальпацию суставов и оценит функциональность нижней челюсти. Вне зависимости от результатов первичного осмотра, при возникновении подозрения о дисфункции будут сняты слепки, на основании которых изготовятся диагностические модели челюстей.
Оценить состояние сустава на основании поверхностного осмотра невозможно. Поэтому больного могут направить на:
- Рентгенографию.
- КТ.
- Ортопантомографию.
- УЗИ.
- МРТ.
- Допплерографию.
- Реоартрографию.
- Электромиографию.
Конкретные назначения будут зависеть от подозрений врача. Для исключения болезней со схожей симптоматикой, обязательным является определение состояния височно-нижнечелюстного сустава. Это поможет избежать неправильной терапии и даст возможность составить оптимальный курс лечения.
Классификация патологий
Дисфункция ВНЧС протекает по-разному. В зависимости от преобладающего симптома можно выделить два варианта:
- Мышечно-фасциальная боль – самый частый симптом дисфункции ВНЧС, который включает боль в жевательных мышцах. Фасция – соединительнотканная оболочка, окружающая мышечные волокна.
- Внутренние нарушения в суставе – включают дислокацию внутрисуставного диска, вывих ВНЧС, повреждение отростков нижней челюсти. На первый план выходит нарушение функции сустава – блокирование (заклинивание) челюсти при открывании рта.
Лечение дисфункции ВНЧС
Поскольку существует большое количество нарушений, связанных с функциональностью височно-нижнечелюстного сустава, тактика лечения зависит от конкретного диагноза.
Но при любом заболевании в первую очередь больной должен уменьшить нагрузку на ВНЧС. Ограничения касаются приема пищи, речи, движений нижней челюстью.
Часто заболевание сопровождается болевым синдромом. В таком случае необходимо принять меры по его ликвидации. Для этого специалист может назначить больному:
- НПВС (Ксефокам, Кеторол);
- ботулинотерапию;
- седативные препараты;
- антидепрессанты.
Кроме медикаментозной терапии возможно использование массажей, физиотерапии, миогимнастики.
Важной частью лечения является уменьшение напряженности жевательной мускулатуры. Для этого применяется БОС-терапия, психотерапия.
Меры стоматолога будут зависеть от фактора, послужившего причиной развития заболевания. Он может предпринять действия по устранению неправильных пломб и протезов, шлифованию отдельных зубов.
В некоторых случаях необходимо проводить коррекцию прикуса, что делается при помощи брекет-систем.
Существуют также специальные шины, исправляющие окклюзию. Они надеваются на нижние зубы. Длительность использования таких средств определяет врач, но обычно курс лечения составляет от трех до шести месяцев. Устройство не только положительно сказывается на прикусе, но также снимает болевой эффект.
Довольно редко приходится прибегать к хирургическому вмешательству (артроцентез, артроскопия). Подобная необходимость возникает в случае низкой эффективности консервативной терапии.
Читайте также:


