Нервно-психические нарушения при ревматизме
Ревматизм относится к группе коллагенозов, т. е. заболеваний, характеризующихся поражением системы соединительнотканных образований. Нередко, а по мнению В. В. Михеевэ (1949) почти во всех случаях, заболевание сопровождается патологическим процессом в мелких и средних сосудах (рев- моваскулиты) и оболочках головного мозга, вторичными дистрофическими изменениями в нервных клетках коры головного мозга и подкорковых ганглиев, а также пролиферацией нейроглии (А. П. Авцын, В. К. Белецкий, 1939; В.В.Михеев, 1949, 1960; М. Б. Цукер, 1972, и др.). Психические нарушения при нейроревматизме в детском возрасте условно подразделяют на расстройства цри ревматической (или ма-> лой) хорее и нехореических формах церебрального ревматизма.
характерна для психических нарушений, при ревматизме.
Двигательные расстройства выступают на первый план, выражаясь в виде быстрых, стремительных, неритмичных и раз-, нородных насильственных движений с большим размахом, с участием не только дистальных, но и проксимальных отде«? лов конечностей. Насильственные движения делают невоз* можным выполнение любых целенаправленных действий. Речь становится неясной, смазанной. Характерна также мы*
шечная гипотония (М. Б, Цукер, 1978). Сенсорные расстройства проявляются общей гиперестезией, особенно к громким звукам, яркому свету. Характерны также различные эмоциональные расстройства: лабильность настроения с быстрым* переходом от приподнятого настроения к плачу, депрессивно- дистимический сдвиг настроения с подавленностью и плаксивостью, изредка апатико-адииамическое состояние с безучастностью и резким снижением побуждений.
На фоне описанных нарушений, чаще у подростков, могут возникать х р р е и ч е с к и с психоз ы. По мнению Н. Stutte (1960), они наблюдаются не более чем у 3% больных хореей, их можно условно разделить на острые и затяжные. При острых психозах преобладают делириозиые, делириозно-оней- роидные и сновидные состояния (Г. Е. Сухарева, 1955, 1974; К. А. Вангенгейм, 1962) с обильными галлюцинациями, псевдогаллюцинациями и образными представлениями фантастического содержания. Настроение изменчиво — от тревожно-депрессивного до эйфорического. Возможны эпизоды ка- татоноподобного субступора и возбуждения. При более остром начале .заболевания описаны аментивные состояния с тревогой, страхом, хаотическим двигательным возбуждением,, отрывочными устрашающими галлюцинациями,^идеями гибе- vrn (Т. А. Невзорова, 1977).
.расторможением примитивных влечении, а также стоикие вяло-апатические состояния.
При нехореических формах нейроревматиз-
м а основой психических нарушений является церебрастени-
ческое состояние с разнообразными неврозоподобными расстройствами (Т. П. Симеон, 1952; Г. Е. Сухарева, 1955, 1974; В. Я. Деянов, 1962; Г. И. Цилюрик, 1967; Т. А. Невзорова, 1977). Для ревматической церебрастении при этом, так же как и в случаях хореи, характерна триада двигательных, сенсорных и эмоциональных расстройств, выделенная Г. Е. Сухаревой (1955). Двигательные расстройства проявляются сочетанием замедленности, инертности, вялости движений, их затрудненной переключаемости с общим беспокойством, склонностью к разнообразным гиперкинезам (тикоподобньш,
хореиформным и др.). Сенсорные нарушения выступают, с Ъдной стороны, в форме элементарных расстройств восприятия— двоения предметов, жалоб на появление сетки, тумана, цветных полос, шариков перед глазами, а с другой стороны, в виде нарушений сенсорного синтеза (так называемых психосенсорных расстройств), т. е. нарушений восприятия формы,
величины предметов, расстояния между ними, расстройств схемы тела. Эмоциональные нарушения выражаются немотивированными колебаниями настроения, подавленностью с оттенком тревоги, раздражительностью, недовольством, плаксивостью. Нередко отмечается монотонный, нудный плач, длящийся часами (В. Я. Деянов, 1962).
Характерны также расстройства сна (упорная бессонница, поверхностный сон), повышенная отвлекаемость, трудности сосредоточения в связи с ослаблением активного внимания, снижение интеллектуальной продуктивности, особенно заметное в процессе школьных занятий. Всегда наблюдаются разнообразные вегетативные расстройства (гипергидроз, нарушения сосудистого тонуса, головные болй и т. п.). У подростков нередко встречаются более очерченные гипоталамические синдромы с относительно стойкими или приступообразными расстройствами (В. С. Мальцина, 1961; М. Б. Цукер, 1972). Выделяются различные варианты церебрастенического со
стояния: астено-адинамическии, отличающийся замедленностью темпа движений, речи и мышления, заторможенностью; астено-гипердинамический с двигательной расторможенностью
и склонностью к гиперкинезам, чаще встречающийся у детей дошкольного и младшего школьного возраста; астено-апати- ческий с вялостью, пассивностью, внешним безразличием к окружающему,, а также астено-депрессивный, который наблюдается в случаях более затяжного течения заболевания (Г. И. Цилюрик, 1967). На фоне деребрастенического состояния часто возникают разнообразные неврозоподобные расстройства: страхи ипохондрического содержания, сенестопа- тии, расстройства сна в форме сноговорений, снохождений, ночных страхов, истероформные двигательные припадки с выразительными движениями и отдельными судорогами, мо- носимптомные моторные и вегетативные нарушения (тики,, ночной энурез) (Г. И. Цилюрик, 1965; Г. Е. Сухарева, 1974).
При более длительном непрерывно-рецидивирующем течении ревматического процесса, как правило, развивается пси- хоорганический синдром с интеллектуальной недостаточностью, снижением памяти, эйфорическим фоном настроения или склонностью к дисфориям, психопатоподобными нарушениями поведения, обусловленными повышенной аффективной- возбудимостью, агрессивностью, эмоционально-волевой неустойчивостью, растормаживаиием примитивных влечений.. Сравнительно нередко (до 10%, по данным Г. Е. Сухаревой) при затяжном течении нейроревматизма встречается эпилеп- тиформный синдром с судорожными припадками, а также- вазовегетативными и психомоторными пароксизмами, сочетающимися с кратковременными сумеречными состояниями сознания. При длительном течении нейроревматизма описываются также случаи ипохондрического развития личности е фиксацией внимания на состоянии здоровья, склонностьш предъявлять многочисленные жалобы, разнообразными сене- стопатиями, тревожными опасениями возможного ухудшения здоровья и т. п. (Т. А. Невзорова, 1977).
Более редкой группой психических расстройств, свойственных преимущественно подросткам (В. Я. Деянов, 1962) и на«
блюдающихся при длительном активном течении ревматизма с периодическими обострениями чаще при наличии сформированного порока сердца (Е. А. Осипова, 1946; В. Я. Деянов,, 1962, Г. И. Цилюрик, 1965), являются ревматические психозы. Они могут быть условно подразделены на острые
и затяжные. Острые психозы характеризуются преобладанием синдромов помрачения сознания — делириозного, делириозно* онейроидного, сумеречного. Чаще расстройства сознания сочетаются с тревожно-депрессивным настроением, однако возможны кратковременные эпизоды эйфорического и даже ги« поманиакального состояния. Как правило, наблюдаются яркие зрительные и слуховые галлюцинации, разнообразные* расстройства сенсорного синтеза, расстройства психомоторики в виде чередований двигательного возбуждения и заторможенности или даже субступора. Весьма характерна выраженная изменчивость, динамичность психических расстройств. По выходе из такого психоза наступает длительное церебра* стеническое состояние. Затяжные психозы при подостром и непрерывно-рецидивирующем течении ревматизма часто име ют две фазы — острую, отличающуюся синдромами помрачения сознания с психомоторными расстройствами, тревогой, страхом, и протрагированную, в которой наиболее часты тревожно-депрессивные и депрессивно-ипохондрические состояния, протекающие в основном на фоне ясного сознания, но с возможостью кратковременных эпизодов расстроенного сознания с делириозно-онейроидными и сумеречными состояниями.
Затяжные ревматические психозы нуждаются в отграничении от шизофрении. Для дифференциальной диагностики имеют значения эпизоды расстройств сознания в начале и на протяжении психоза, наличие выраженного церебрастенического фона, ярких расстройств сенсорного синтеза, склонность к явлениям вербального галлюциноза, неразвернутость бредовых идей, отсутствие истинного аутизма, а также соответствующие данные неврологического обследования (гиперки- незы, изменчивые расстройства со стороны черепно-мозговой
Иннервации, выраженные вегетативно-диэнцефальные расстройства, головные боли, головокружения, повышенное давление ликвора) и соматические изменения, включая сдвиги в картине крови, положительные иммунологические пробы на ревматизм и др.
Клинические и патоморфологические исследования различных авторов подтвердили, что при ревматизме не существует изолированного поражения того или иного органа или системы, а формирование клинического синдрома зависит от преобладания поражения их на определенном этапе развития болезни. Это в полной мере относится к нервно-психическим нарушениям у больных ревматизмом. Тем не менее, признавая общность различных клинических проявлений ревматизма, для более полного представления о многообразии этих нарушений, патогенетических механизмов развития болезни и для удобства изложения предложен ряд классификаций. Лучшей клинической классификацией Н. Д. Стражеско считал такую, которая отвечает современному уровню развития медицинской науки, достаточно полно охватывает клинические формы болезни и, рационально группируя их, помогает правильной диагностике, оценке клинического течения и выбору рациональной терапии. А. А. Колтыпин подчеркивал, что в основе классификации должны лежать клинические формы; место же их в рядах классификации можно обосновать пониманием патогенеза данной формы.
Поскольку представление о ревматическом поражении нервной системы у детей и подростков в течение длительного времени ограничивалось, в основном, малой хореей, это нашло отражение и в соответствующих классификациях. Так, в классификации нейроинфекций, предложенной М. С. Маргулисом, ревматизм был представлен только малой хореей. То же относится к классификации ревматизма как у детей, так и у взрослых, где также фигурировала лишь эта форма мозговой патологии. М. Модель и Т. П. Симеон в предложенной ими классификации уже различали хореические формы поражения нервной системы у детей и ревматические энцефалиты с тремя другими нехореическими синдромами: синдромом нарушении сенсорного синтеза, синдромом приступообразных нарушении сознания и переходную между хореическим и нехореическим энцефалитом. Е. А. Блей, наряду с различными клиническими вариантами малой хореи, выделила также хореический энцефалит с психотическими расстройствами и острым течением и хореический энцефалит с непрерывно рецидивирующим течением.
Однако каждая классификация, являясь определенной схемой, представляет собой лишь некоторый этап, на котором суммируются накопленные научные знания и опыт, с течением времени и по мере накопления новых фактов требует изменения.
Ряд авторов отмечают, что до сих пор нет общепринятой классификации ревматических поражений нервной системы. По мнению Д. И. Пронива, это нередко способствует установлению различных диагнозов у одного и того же больного разными, а то и однопрофильными специалистами.
Изучение особенностей клиники и течения ревматизма, проведенное на протяжении последних 20 лет в ряде клиник и поликлинических условиях, позволило нам представить классификацию нервно-психических нарушений у больных ревматизмом.
Нервно-психические нарушения, являющиеся одним из наиболее ранних проявлений активности ревматического процесса, разделены в классификации на две группы. Следует отличать изменения нервной системы при ревматизме от ревматических поражений нервной системы. То, что мы называем изменениями нервной системы при ревматизме, представляет собой неспецифическую реакцию этой системы на патологический процесс, который локализуется вне ее основных элементов; эта реакция проявляется преходящими, чаще нестойкими нарушениями высшей нервной деятельности, вегетативного отдела нервной системы и неврологическими микросимптомами. В основе этих изменений лежит общее инфекционно-аллергическое воздействие патологического процесса на нервную систему и, в первую очередь, на наиболее чувствительные и динамичные ее отделы - кору головного мозга и вегетативные образования. Изменения нервной системы, особенно в остром периоде ревматизма с преимущественным поражением сердца или суставов, в той или иной степени наблюдаются у всех больных как в детском возрасте, так и у взрослых. Во внеприступном периоде ревматизма частота их уменьшается.
Ревматические поражения нервной системы - это разнообразные клинические симптомокомплексы, обусловленные непосредственным (функциональным или органическим, диффузным или очаговым) поражением нервной системы со всеми характерными для ревматизма особенностями - волнообразным течением, полиморфностью и изменчивостью клинических симптомов, и т. п. Локализация и характер поражения мозга, активность ревматического процесса определяют своеобразие клинической формы нейроревматизма. Они могут быть первым проявлением ревматизма, возникать одновременно или спустя некоторое время после очередного обострения болезни.
Различая изменения нервной системы при ревматизме и ревматические поражения нервной системы, мы тем самым подчеркиваем чаще преходящий, нерезко выраженный характер первых и четкую очерченность, а нередко и стойкий характер вторых. Если к первым мы относим изменения нервной системы, являющиеся всего лишь своеобразным отражением развивающегося в организме патологического процесса, то ко вторым - все клинические синдромы, обусловленные поражением нервной системы, при котором неврологические симптомы в большинстве случаев являются ведущими, а изменения сердца или суставов еще нерезко выражены или оттеснены нервно-психическими нарушениями на второй план. Тем не менее четкой грани между этими двумя группами не существует.
Наряду с первичным инфекционно-аллергическим поражением нервной системы существуют клинические формы, в патогенетических механизмах возникновения которых ведущее место принадлежит вторичным или кардиогенным факторам. Сердечно-сосудистая недостаточность, нарушение ритма сердечных сокращений (брадиаритмия, мерцательная аритмия или тахикардия) приводят к нарастанию гипоксии мозга, сосудистой церебральной недостаточности, что и проявляется рядом нервно-психических расстройств. К ним следует отнести нарушения мозгового кровообращения, включающие эмболию в мозговые сосуды, венозные гемодинамические расстройства, отек мозга, эпилептиформные припадки (в том числе так называемую сердечную эпилепсию) и некоторые другие симптомокомплексы, а также психические нарушения у больных с сердечно-сосудистой декомпенсацией. Условно к этой группе могут быть также отнесены и осложнения нервной системы, возникающие при операциях на сердце с применением искусственного кровообращения. Деление нервно-психических нарушений на хореические и нехореические формы отражает эволюцию нейроревматизма, изменение представлений о ревматическом поражении нервной системы и, обращая внимание врачей на клиническое многообразие нехореических форм, определяет их терапевтическую направленность. В приведенной классификации подчеркивается, что в настоящее время малая хорея в ее типичном проявлении уже не является основной формой нейроревматизма. В отдельную группу выделены психические нарушения (астенический синдром, церебрастения, психозы), которые могут наблюдаться как самостоятельно, так и при хореических и нехореических формах.
Выделение А. И. Нестеровым трех степеней активности (I, II, III) целесообразно и практически необходимо при определении степени активности процесса у больных ревматизмом с нервно-психическими нарушениями в основном для дифференцированного их лечения. В классификации нашло отражение острое, подострое, затяжное, непрерывно рецидивирующее и латентное течение ревматического процесса, хотя существование двух последних в рамках ревматизма некоторыми авторами оспаривается. Несмотря па существование определенной зависимости между характером течения и степенью активности ревматического процесса, их не следует смешивать с темпом возникновения и развития нервно-психических нарушений, как частным, в ряде случаев кратковременным эпизодом в клинической картине болезни.
В неактивной фазе ревматизма наблюдаются остаточные явления и последствия нервно-психических нарушений в виде функциональных или органических признаков поражения нервной системы.
Таким образом, в предложенной классификации, по сравнению с существующими, выделены изменения нервной системы при ревматизме и ревматические поражения нервной системы (хореические и нехореические), которые, в свою очередь, по патогенетическому принципу разделены на первичные и вторичные (кардиогенные). В ней сделана попытка отразить характер течения нейроревматизма в зависимости от темпа его развития и активности ревматического процесса. Как и любая другая, настоящая классификация - только схема с многообразными клиническими проявлениями нейроревматизма, и не претендует на законченность. Тем не менее, она может оказаться полезной в практической деятельности врача - для диагностики, оценки течения и выбора рациональной терапии нервно-психических нарушений у больных ревматизмом.
В патогенезе нервно-психических нарушений у больных ревматизмом существует ряд неясных и спорных вопросов. Большинство исследователей рассматривают его в общем плане механизма развития ревматического процесса. Основное значение придается инфекционно-аллергическим факторам, воздействующим на нервную систему больного.
Ведущая роль в патогенезе ревматизма принадлежит прогрессирующей дезорганизации соединительнотканных образований мозга и, в первую очередь, изменениям церебральных сосудов. Поражение последних, наряду с изменениями мягких мозговых оболочек, стромы сосудистых сплетений по типу фибриноидного набухания коллагеновых структур с пролиферацией клеток эндотелия и другими изменениями, лежит в основе большинства различных форм ревматического поражения нервной системы. Определенная роль отводится развитию дисциркуляторно-дистрофических процессов в нервной паренхиме вследствие гипоксии, наступающей в результате сердечнососудистой недостаточности и токсико-инфекционных воздействий на организм больного.
Ревматические поражения нервной системы, по данным Ю. М. Веркутис и собственных наблюдений, чаще встречаются в детском и юношеском возрасте и относительно реже - у взрослых, хотя течение ревматизма у них по темпу развития мозговой патологии может быть более тяжелым. Это находит объяснение в возрастных особенностях растущего организма, в изменениях гормональной и нервной регуляции, в повышении реактивности соединительной ткани у детей. Если частота первичных ревматических поражений нервной системы в различных возрастных группах колеблется от 5 до 45%, то вторичные церебральные расстройства возникают значительно реже. Количество их, особенно в последние годы, уменьшилось, наряду с уменьшением количества случаев ревматизма, протекающих с выраженными признаками сердечнососудистой недостаточности. Среди детей и подростков, наблюдаемых нами, они встречались всего у 1,4%.
Формирование клинических синдромов ревматизма находится в определенной зависимости от возрастных особенностей организма. Поражение нервной системы у больных ревматизмом идет в направлении от более молодых функционально-структурных в онтофилогенетическом ряду систем к более старым и более устойчивым к болезнетворным факторам образованиям. При этом поражения последних нередко более тяжелые, иногда даже фатальные. Так, гиперкинетические формы чаще проявляются в детском возрасте, в период формирования и дифференциации сложных двигательных актов, установления новых связей между корой и нижележащими образованиями. Для подростков и лиц молодого возраста, особенно девушек, более характерно поражение диэнцефально-стволовых структур мозга, обусловленных рядом нейроэндокринных сдвигов. У взрослых значительно чаще, нежели у подростков и детей, наблюдаются сосудистые церебральные нарушения. Безусловно, эти клинические особенности в зависимости от возраста только схематически отображают общие закономерности патологического процесса с обилием различных отклонений.
Взаимоотношения между хроническим тонзиллитом и изменениями нервной системы сложны, во многом неясны и требуют дальнейших комплексных исследований. Следует признать неправильной точку зрения Л. Г. Небратенко, не устанавливающей различий в патогенезе нервно-психических нарушений у детей, больных ангиной, хроническим тонзиллитом и ревматизмом. Вряд ли есть основание говорить о существовании тонзиллогенных менингитов, энцефалитов, органических базальных менингоэнцефалитов и других воспалительных заболеваний нервной системы.
По-видимому, наличием хронического тонзиллита в стадии компенсации и субкомпенсации могут быть обусловлены главным образом функциональные, преходящие изменения вегетативной нервной системы, высшей нервной деятельности и т. п.. Те церебральные нарушения, которые возникают после ангины и связываются с ней или с обострением хронического декомпенсированного тонзиллита (особенно при длительном течении болезни), то есть в стадии тонзиллогенной интоксикации, трудно, а порой и невозможно отличить от предревматического состояния или обострения вяло текущего ревматизма с преимущественной локализацией процесса в центральной нервной системе. Подтверждением этого предположения являются случаи перехода так называемого тонзилло-церебрального синдрома в нейроревматизм, описанные Э. А. Лудянским, И. П. Каплан, А. Г. Пановым и Е. Г. Рябковой, а также результаты наших исследований. Отдаленные наблюдения, свидетельствующие о затяжном течении процесса у большинства детей и подростков с различными клиническими формами ревматизма после проведенной у 2/3 из них тонзиллэктомии, вряд ли могут быть убедительным доказательством тонзиллогенного происхождения неврологических нарушений.
Следовательно, патогенез ревматических поражений нервной системы представляется сложным, зависящим от сочетания многих факторов, часть из которых до сих пор остается для нас неизвестной. Дальнейшее изучение патогенеза ревматизма и систематизация наших представлений о взаимоотношении нервной системы с различными клиническими проявлениями болезни внесут много ценного в изучение этой важной проблемы клинической медицины.

Ревматизм — поражающее сердечнососудистую систему инфекционно-аллергическое заболевание. В основе болезни лежат изменения соединительной ткани в виде ее отека и нарушения структуры.
Вовлечение в патологический процесс сердечной мышцы и сосудов головного мозга является причиной нарушений нервной системы. Характер неврологических расстройств может быть различным и определяется степенью нарушения мозгового кровообращения и его преимущественной локализацией.
В ранних стадиях болезни наблюдаются церебрастенические нарушения. Отмечаются повышенная возбудимость и впечатлительность. Дети не способны к длительному напряжению. Отмечаются повышенная утомляемость и быстрая истощаемость. Больные жалуются на головную боль, плохой сон, головокружение, плохой аппетит. Дети становятся плаксивыми и раздражительными, плохо переносят громкие звуки и яркий свет. Снижается успеваемость в школе.
К другим наблюдаемым при ревматизме неврологическим нарушениям относятся сенсорные расстройства. Наиболее часто они проявляются в виде расстройств зрительных восприятий. Дети жалуются на двоение предметов, изменение их формы, величины, появление сетки или тумана перед глазами. Реже нарушается восприятие собственного тела.
У детей с тревожно-мнительными чертами характера могут возникать навязчивые страхи — фобии. К другим невротическим проявлениям у больных ревматизмом относятся истерические проявления. Их появлению способствует повышенная внушаемость больных. Под влиянием отрицательных эмоций, чаще всего обиды из-за невыполненного желания, у них отмечаются приступы резкого снижения тонуса мышц, сопровождающиеся избыточными движениями, смехом или плачем. Иногда эти приступы возникают в связи с желанием привлечь к себе внимание персонала или других людей.
При более тяжелых формах нейроревматизма могут наблюдаться эпилептиформные припадки.
Судороги носят различный характер и часто сочетаются с истерическими проявлениями.
Одной из частых форм ревматических заболеваний нервной системы является малая хорея.
Незаметные сначала нарушения становятся все более отчетливыми и очевидными. Насильственные движения могут возникать в любых группах мышц. Больной все время находится в движении.
При выраженных гиперкинезах он не может сохранять равновесие и вынужден лежать. Речь становится смазанной, взрывчатой, теряет плавность; в тяжелых случаях она полностью отсутствует.
Из-за сокращений жевательных и глоточных мышц нарушается процесс еды. Иногда насильственные движения наблюдаются только в одной половине тела (гемихорея). При, малой хорее одновременно могут сокращаться одна или несколько действующих однозначно мышц; никогда не сокращаются одновременно противоположные по функции мышцы. Это приводит к тому, что в любой стадии развития хореические гиперкинезы всегда носят характер отдельных беспорядочных движений. Эти гиперкинезы отличаются сложностью и никогда не повторяют обычные двигательные стереотипы, например, такие, как почесывание, мигание глазами, шмыгание носом и др. Гиперкинезы усиливаются при волнении, во сне исчезают. В ранней стадии заболевания существует несколько способов выявления гиперкинеза. Больного просят спокойно стоять в позе Ромберга. Потом предлагают закрыть глаза, открыть рот, высунуть язык, соединить пальцы правой и левой руки и т. д.
В неврологическом статусе (кроме насильственных движений) отмечается снижение мышечного тонуса, снижение или повышение сухожильных рефлексов. Вследствие нарушения обычных ритмов движения возникает картина координаторных расстройств. Наблюдаются изменения высших корковых функций, особенно памяти на текущие события. Эмоциональные нарушения весьма характерны для малой хореи. Иногда они возникают задолго до развития гиперкинеза.
Больные становятся капризными, злыми, раздражительными, проявляют немотивированное упрямство, отдаляются от сверстников. Иногда наблюдается резко выраженное психическое возбуждение.
На высоте болезни могут наблюдаться хореические психозы, характеризующиеся возбуждением, тревогой, страхом, нарушением ориентировки, галлюцинациями (чаще устрашающего характера), эйфорией, сменяющейся апатией, вялостью и подавленностью. Длительность психозов вариабельна. Психозы свойственны также нехореическим формам ревматизма.
Течение малой хореи доброкачественное, однако возможны рецидивы, возникающие при обострении хронического тонзиллита и новых атаках ревматизма.
Диагноз малой хореи ставят в том случае, если обнаруживают характерные для ревматизма специфические иммунологические и биохимические изменения, ревматическое поражение сердца, воспалительные сдвиги в формуле крови.
При нарушениях функций нервной системы проводят активную противоревматическую терапию в сочетании с лечением очагов хронической инфекции и, кроме того, применяют средства, уменьшающие гиперкинезы.
Дети, перенесшие ревматическое поражение нервной системы, находятся под диспансерным наблюдением. В нашей стране имеется широкая сеть специализированных учреждений (институты, поликлиники, отделения больниц, санатории), в которых осуществляют лечение и профилактику ревматизма. Успехи в лечении этого заболевания позволили значительно снизить частоту и тяжесть нарушений нервной системы.
Важную роль в адаптации таких детей играют педагоги. Учителям массовой школы необходимо изыскать способы индивидуального подхода к детям, которые перенесли ревматизм. Этим детям целесообразно предоставлять дополнительный выходной день. Кроме того, надо уменьшить объем письменных работ и давать на их выполнение сравнительно большее время. При оценке письменных работ не следует акцентировать внимание на особенностях почерка.
Нейроревматизм — ревматический процесс в тканях центральной и периферической нервной системы. Проявляется симптоматикой энцефалита, менингита, миелита, арахноидита, радикулита, неврита. Ведущая клиническая форма — малая хорея. Нейроревматизм диагностируется неврологом и ревматологом с учётом данных лабораторных исследований, электроэнцефалографии, КТ/МРТ церебральных структур, исследования ликвора. Лечение включает терапию ревматизма, противоотёчные средства, психотропные, противоэпилептические, антигиперкинетические препараты.

- Причины нейроревматизма
- Патогенез
- Классификация
- Симптомы нейроревматизма
- Осложнения
- Диагностика
- Лечение нейроревматизма
- Прогноз и профилактика
- Цены на лечение
Общие сведения

Причины нейроревматизма
Этиологическим фактором возникновения ревматизма выступает инфекционный процесс, обусловленный β-гемолитическим стрептококком (ангина, острый пиелонефрит, фарингит). В своей структуре возбудитель имеет антигены, сходные с отдельными элементами соединительной ткани организма человека. В отдельных случаях выработка антител к стрептококку сопровождается сбоем в работе иммунной системы, приводящим к продуцированию аутоантител к компонентам собственной соединительной ткани. Развивается аутоиммунное воспаление с вовлечением стенок сосудов, сердечных клапанов, внутрисуставных и околосуставных тканей, нервных структур.
Ревматизм возникает у 0,3-3% переболевших стрептококковой инфекцией. Предрасполагающими факторами выступают:
- Молодой возраст — пик заболеваемости приходится на период 7-15 лет.
- Дисфункция иммунной системы с наклонностью к аутоиммунным процессам.
- Отягощённая наследственность — наличие ревматизма у ближайших родственников
- Женский пол — женщины заболевают в 3 раза чаще мужчин.
Патогенез
Нейроревматизм с поражением периферической НС связан с продукцией антител к соединительнотканным элементам спинальных корешков и нервных стволов. Ревматическое поражение ЦНС обусловлено церебральным васкулитом, воспалительными изменениями мозговых тканей. Васкулит характеризуется утолщением сосудистых стенок, периваскулярным отёком, диапедезными кровоизлияниями, микротромбированием. Поражение сосудов приводит к затруднению венозного оттока, ишемии тканей мозга. Одновременно наблюдаются воспалительные изменения в мозговых оболочках (утолщение, повышенное кровенаполнение, геморрагии), подкорковых структурах (глиоз, дегенеративные процессы), мозговом веществе, диэнцефальной области. Особенности клинической картины зависят от преимущественного вовлечения того или иного отдела головного мозга. В подавляющем числе случаев нейроревматизм протекает с поражением подкорковых узлов (полосатого тела, хвостатого ядра), клинически проявляющемся симптомами малой хореи.
Классификация
Классифицирование ревматических поражений НС основано на их клиникоморфологических особенностях. Иногда наблюдаются комбинации различных вариантов нейроревматизма с преобладанием одного из компонентов. В соответствии с классификацией выделяют две формы заболевания – с поражением периферической и центральной нервной системы.
Нейроревматизм с поражением ЦНС:
- Энцефалит — диффузное мелкоочаговое воспаление церебральных тканей сочетается с участками размягчения. При преимущественной локализации процесса в полосатом теле развивается самая часто встречающаяся форма нейроревматизма — малая хорея. Преимущественное поражение диэнцефальной области обуславливает возникновение ревматического диэнцефалита.
- Менингит — ревматическое воспаление церебральных оболочек.
- Арахноидит — воспалительные изменения подпаутинной оболочки с образованием спаек, арахноидальных кист.
- Миелит — воспалительные процессы в веществе спинного мозга.
- Эпилептиформный синдром — развивающиеся на фоне ревматизма приступы эпилепсии.
Нейроревматизм с поражением периферической НС:
- Радикулит — аутоиммунное воспаление в области спинномозгового корешка. Может носить множественный характер.
- Неврит — воспаление ствола одного (мононеврит) или нескольких (полиневрит) периферических нервов.
Симптомы нейроревматизма
Клинические проявления полиморфны, зависят от формы патологии. Возникают преимущественно после перенесённой атаки ревматизма. При латентном течении ревматического процесса нейроревматизм может выступать дебютом заболевания.
Ревматический энцефалит манифестирует психоэмоциональными симптомами: раздражительностью, плаксивостью, обидчивостью. Из общемозговых проявлений на первый план выходит головная боль. Затем присоединяются гиперкинезы, которые могут носить характер тиков, хореи, миоклоний, торсионной дистонии. В классическом варианте заболевание характеризуется симптоматикой малой хореи: быстрым хореическим гиперкинезом в мышцах конечностей, мимической мускулатуре с мышечной дистонией, психическими нарушениями, вегетативными симптомами, дискоординацией. Диэнцефалит протекает с гипертермическим синдромом, полидипсией, артериальной гипертензией, гипергидрозом, расстройством ритма сон/бодрствование, нарушениями эмоциональной сферы (страхами, ипохондрией, истерией).
Ревматический менингит проявляется выраженной головной болью, повышенной восприимчивостью к внешним раздражителям, менингеальным синдромом. Арахноидит сопровождается нарушением оттока цереброспинальной жидкости, повышением интракраниального давления с распирающей головной болью, тошнотой, чувством давления на глазные яблоки, зрительными нарушениями, мозжечковой атаксией. Клиника миелита зависит от места поражения спинного мозга, включает центральные и периферические парезы, расстройства чувствительности, нарушения тазовых функций.
Эпилептиформный синдром отличается атипичностью эпилептических пароксизмов, преобладанием малых приступов (абсансов, акинетических пароксизмов). Характерны изменения психики (возбуждение, сумеречное состояние сознания, галлюцинаторный синдром), автоматизмы. В отличие от истинной эпилепсии некоторые пациенты способны чувствовать приближающийся приступ, что позволяет им избежать внезапных падений, травм. Эпилептические эпизоды редки, возникают раз в 2-3 месяца, учащение наблюдается на фоне ухудшения соматического состояния.
Нейроревматизм с поражением спинальных корешков манифестирует корешковым синдромом. Отмечаются боли в позвоночнике и по ходу корешка, выпадения чувствительности, слабость мышечных групп, иннервацию которых обеспечивает поражённый спинномозговой нерв. Вовлечение в ревматический процесс периферического нерва проявляется болью, парестезиями, онемением, мышечной слабостью и гипотонусом. Указанные симптомы локализуются в зоне иннервации поражённого ревматизмом нерва, при множественном характере процесса охватывают несколько областей.
Осложнения
В тяжёлых случаях нейроревматизм осложняется отёком головного мозга. Воспаление при энцефалите, менингоэнцефалите, энцефаломиелите сопровождается экссудативным процессом, приводящим к отёку и набуханию мозгового вещества. Ведущий симптом — прогрессирующее расстройство сознания, приводящее к коме. Без оказания срочной медицинской помощи происходит сдавление церебрального ствола с расположенными в нём витальными центрами, отвечающими за регуляцию дыхания и сердечно-сосудистой деятельности. Возникает парадоксальное дыхание, резкая гипотензия, нарушения сердечного ритма. Возможен летальный исход.
Диагностика
Полиморфизм симптоматики делает нейроревматизм сложным в диагностическом плане заболеванием. Постановка диагноза упрощается при указании в анамнезе на наличие у пациента ревматизма. Диагностические мероприятия включают:
- Осмотр невролога. В 90% случаев нейроревматизм сопровождается нарушениями произвольных движений, рефлекторной сферы, тонуса мышц. Могут отмечаться сенсорные расстройства, признаки вегетативной дисфункции, психические изменения. При невритах и радикулитах определяются болевые точки, зоны гипестезии.
- Люмбальную пункцию. У половины пациентов отмечается повышенное давление ликвора. Исследование цереброспинальной жидкости (ликвора) не обнаруживает явных отклонений, что позволяет исключить острую нейроинфекцию.
- Электроэнцефалографию. Выявляет диффузные изменения в виде дезорганизации ритма, понижения/повышения амплитуды альфа-ритма. Если нейроревматизм протекает с эпилептиформным синдромом, отмечается повышенная эпилептическая активность.
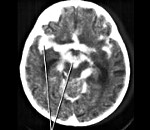
- МРТ/КТ головного мозга. Могут не выявлять патологических изменений, позволяют исключить объёмные образования (кисты, абсцессы, церебральные опухоли). Более информативна МРТ головного мозга с контрастированием, визуализирующая воспалительные очаги по накоплению контраста.
- Консультацию ревматолога. Необходима для диагностики ревматического процесса, его стадии, степени активности. Включает оценку состояния сердца.
- Лабораторную диагностику ревматизма. Проводится клинический анализ крови, определение в крови ревматоидного фактора, С-реактивного белка, АСЛ-О, антистрептокиназы, баночная проба.
В зависимости от клинической формы нейроревматизм приходится дифференцировать от бактериального менингита, клещевого энцефалита, инфекционного миелита, опухолевых процессов в ЦНС, хореи Гентингтона, идиопатической эпилепсии.
Лечение нейроревматизма
Терапия осуществляется преимущественно в стационаре. Пациенту показан постельный режим с большим количеством сна. Рекомендована богатая белками и витаминами пища с ограничением потребляемой жидкости, соли. Основу медикаментозного лечения составляет противоревматическая терапия, на фоне которой проводятся мероприятия по купированию возникшей неврологической симптоматики, психических нарушений. Фармакотерапия включает:
- Антиревматическое лечение: нестероидные противовоспалительные, глюкокортикостероиды, антибактериальные препараты (бициллин). Назначения зависят от активности и стадии ревматизма.
- Дегидратационная терапия. Проводится мочегонными (ацетазоламидом, фуросемидом). Направлена на снижение интракраниального давления, профилактику отёка мозга.
- Купирование гиперкинезов при малой хорее осуществляется хлорпромазином, при других гиперкинезах — бензодиазепинами, холинолитиками. Препарат и доза подбираются индивидуально.
- Витаминотерапию: витамины группы В, аскорбиновую кислоту, рутин.
- Психотропные препараты: нейролептики (галоперидол), транквилизаторы (диазепам), антидепрессанты (амитриптилин), седативные. Показаны при психических нарушениях.
- Антиконвульсанты: препараты вальпроевой кислоты, карбамазепин, фенобарбитал, клоназепам. Назначаются при эпилептиформном синдроме.
Прогноз и профилактика
Исход зависит от своевременности и успешности лечения основного заболевания — ревматизма. На фоне терапии продолжительность малой хореи обычно варьирует в пределах 1-3 мес. При ангине, ОРВИ, беременности возможны рецидивы. Отсутствие специфического лечения чревато усугублением поражений ЦНС, имеет неблагоприятный прогноз. К мерам, способным предупредить нейроревматизм, относятся ранее выявление и корректное лечение первичных форм ревматизма, проведение медикаментозной профилактики рецидивов. В целях вторичной профилактики пациент должен наблюдаться у ревматолога.
Читайте также:


