Некроз мягких тканей ягодицы после укола
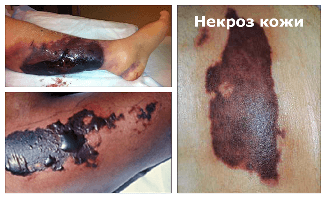
Некроз кожи – это патологический процесс, означающий гибель части ткани в живом организме. Происходит набухание, денатурация и коагуляция цитоплазматических белков и разрушение клеток. Причинами некроза кожи является нарушение кровообращения и воздействие патогенных бактерий или вирусов. По этиологии классифицируются на травматический, токсигенный, трофоневротический и ишемический некрозы.
Учитывая структурно-функциональные особенности органов и тканей, разделяют клинико-морфологические формы некроза:
· Коагуляционный некроз (сухой)
· Колликвационный некроз (влажный)
Причиной гибели ткани кожи могут быть физические или химические травмы, аллергические реакции, нарушения иннервации. Постинфекционные некрозы кожи и подкожной клетчатки, пролежни – это весьма серьезные, крайне неприятные состояния. Пролежни появляются в результате постоянного давления, нарушения кровообращения и влияния нервной системы на питание и обмен веществ в организме, сухости кожи, при недостаточном уходе за лежачим больным, анемии и т. д.
Появление некрозов после уколов объясняется введением очень больших доз медикамента, после которого развивается рефлекторный артериолоспазм, а затем тканевая гипоксия. Чтобы предупредить развитие постинъекционных некрозов кожи, следует вводить одновременно с лекарственным препаратом раствор новокаина и прикладывать на область укола холод.
Онемение, отсутствие чувствительности, бледность кожных покровов, а затем синюшность, почернение кожи или появление темно-зелёного оттенка, общее ухудшение состояния, учащение пульса, подъем температуры, гиперемия и отечность – первые признаки некроза кожи. Если есть быстрое развитие системных проявлений и приём антибиотиков не эффективен, то это тоже признак наличия некротизирующей инфекции. Сильная боль в коже над очагом поражения предупреждает о развитии гангрены.
Тщательная подготовка перед операцией, применение современных методов обеспечивают значительное снижение количества случаев некроза кожи, но все же, каким бы тщательным ни было соблюдение норм стерильности в группу риска по осложнению после операции входят пациенты, страдающие сахарным диабетом, гипертонической болезнью, курильщики. Первые признаки некроза наблюдаются через 2-3 дня после операции.
Проявляется это краевым некрозом по ходу шва. Обнаружив изменения необходимо сохранить корочку покрывающую поверхность раны (струп) как можно дольше, до образования под ней грануляций. В случае более глубокого некроза ткани, когда расходится шов, производят некрэктомию, т. е. очищение краев раны при помощи ферментных гелей и мазей, после затягивания раны накладывают вторичные швы.
Причинами формирования некроза участка кожи после операции может быть нехватка кровяного питания, значительная отслойки тканей или натяжения на участках швов, инфицирование, развивающееся в результате образования гематомы.
Некротизирующие инфекции кожи вызываются различными микроорганизмами с аэробными и анаэробными свойствами. Заболевание возникает при проникновении группы данных возбудителей в подкожную клетчатку. Их взаимодействие приводит к некрозу кожи. Бактериальная гангрена, вызывается микроаэрофильным негемолитическим стрептококком, а стрептококковая гангрена провоцируется токсигенными штаммами БГСА.
Быстро прогрессирующая инфекция, сопровождается симптомами тяжелой интоксикации. Кожа человека может поражаться некротизирующим инфекциям после укуса насекомых, после легких травм, при возникновении лекарственных реакций, нарушения стерильности инъекции, при парапроктите (перианальные абсцессы) и при многих других факторах. На сегодняшний день компьютерная томография достоверно подтверждает наличие инфекции вызывающей некроз кожи.
Биопсия и аспирационная биопсия позволяет установить диагноз при оценке гистологических изменений. Лечение пациентов с некрозом кожи должно проводиться под наблюдением врачей – инфекциониста, реаниматолога и хирурга. Обязательно проводится внутривенная терапия пенициллином, клиндамицином и гентамицином. Подбираются антибиотики в соответствии с результатами микробиологического исследования. И проводится инфузионная терапия и стабилизирование гемодинамики.
Например, при бактериальной гангрене наблюдается медленное развитие, поэтому её лечат как инфекционную форму гангрены. Лечение назначают консервативное, но пораженные некрозом ткани кожи обязательно удаляются хирургическим путем. Залог успешного лечения некроза кожи – ранняя диагностика, интенсивное лечение медикаментами и хирургическое вмешательство.

Эксперт-редактор: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".
После укола могут наблюдаться осложнения, если:
- Нарушены правила асептики. Последствия: инфильтрат, абсцесс, сепсис, сывороточный гепатит, СПИД
- Неправильный выбор места инъекции. Последствия: плохо рассасывающиеся инфильтраты, повреждения надкостницы (периостит), сосудов (некроз, эмболия), нервов (паралич, неврит)
- Неправильная техника выполнения инъекции. Последствия: поломка иглы, воздушная или медикаментозная эмболия, аллергические реакции, некроз тканей, гематома
Рассмотрим более подробно эти виды осложнений.
Инфильтрат — наиболее распространенное осложнение после подкожной и внутримышечной инъекций. Чаще всего инфильтрат возникает, если:
а) инъекция выполнена тупой иглой;
б) для внутримышечной инъекции используется короткая игла, предназначенная для внутрикожных или подкожных инъекций. Неточный выбор места инъекции, частые инъекции в одно и то же место, нарушение правил асептики также являются причиной появления инфильтратов.
Абсцесс — гнойное воспаление мягких тканей с образованием полости, заполненной гноем. Причины образования абсцессов те же, что и инфильтратов. При этом происходит инфицирование мягких тканей в результате нарушения правил асептики.
Поломка иглы во время инъекции возможна при использовании старых изношенных игл, а также при резком сокращении мышц ягодицы во время внутримышечной инъекции.
Медикаментозная эмболия может произойти при инъекции масляных растворов подкожно или внутримышечно (внутривенно масляные растворы не вводят!) и попадании иглы в сосуд. Масло, оказавшись в артерии, закупорит ее и это приведет к нарушению питания окружающих тканей, их некрозу. Признаки некроза: усиливающиеся боли в области инъекции, отек, покраснение или красно-синюшное окрашивание кожи, повышение местной и общей температуры. Если масло окажется в вене, то с током крови оно попадет в легочные сосуды. Симптомы эмболии легочных сосудов: внезапный приступ удушья, кашель, посинение верхней половины туловища (цианоз), чувство стеснения в груди.
Воздушная эмболия при внутривенных инъекциях является таким же грозным осложнением, как и масляная. Признаки эмболии те же, но появляются они очень быстро, в течение минуты.
Повреждение нервных стволов может произойти при внутримышечных и внутривенных инъекциях, либо механически (при неправильном выборе места инъекции), либо химически, когда депо лекарственного средства оказывается рядом с нервом, а также при закупорке сосуда, питающего нерв. Тяжесть осложнения может быть различна — от неврита до паралича конечности.
Тромбофлебит — воспаление вены с образованием в ней тромба — наблюдается при частых венопункциях одной и той же вены, или при использовании тупых игл. Признаками тромбофлебита являются боль, гиперемия кожи и образование инфильтрата по ходу вены. Температура может быть субфебрильной.
Гематома также может возникнуть во время неумелой пункции вены: под кожей при этом появляется багровое пятно, так как игла проколола обе стенки вены и кровь проникла в ткани. В этом случае пункцию вены следует прекратить и прижать ее на несколько минут ватой со спиртом. Необходимую внутривенную инъекцию в этом случае делают в другую вену, а на область гематомы кладут местный согревающий компресс.
Аллергические реакции на введение того или иного лекарственного средства путем инъекции могут протекать в виде крапивницы, острого насморка, острого конъюнктивита, отека Квинке, возникающие нередко через 20—30 мин. после введения препарата. Самая грозная форма аллергической реакции — анафилактический шок.
Анафилактический шок развивается в течение нескольких секунд или минут с момента введения лекарственного препарата. Чем быстрее развивается шок, тем хуже прогноз.
Основные симптомы анафилактического шока: ощущение жара в теле, чувство стеснения в груди, удушье, головокружение, головная боль, беспокойство, резкая слабость, снижение артериального давления, нарушения сердечного ритма. В тяжелых случаях к этим признакам присоединяются симптомы колллшш, а смерть может наступить через несколько минут после появления первых симптомов анафилактического шока. Лечебные мероприятия при анафилактическом шоке должны проводиться немедленно по выявлении ощущения жара в теле.
Отдаленными осложнениями, которые возникают через два—четыре месяца после инъекции, являются вирусный гепатит В, Д, С, а также ВИЧ-инфекция.
Вирусы парентеральных гепатитов в значительной концентрации содержатся в крови и сперме; в меньшей концентрации находятся в слюне, моче, желчи и других секретах, как у пациентов, страдающих гепатитом, так и у здоровых вирусоносителей. Способом передачи вируса могут быть переливания крови и кровезаменителей, лечебно-диагностические манипуляции, при которых происходит нарушение кожных и слизистых оболочек.
По данным В.П. Венцела (1990), на первом месте среди способов передачи вирусного гепатита В отмечаются уколы иглой или повреждения острыми инструментами (88%). Причем эти случаи, как правило, обусловлены небрежным отношением к использованным иглам и повторным их использованием. Передача возбудителя может происходить также через руки лица, производящего манипуляцию и имеющего кровоточащие бородавки и другие заболевания рук, сопровождающиеся экссудативными проявлениями.
Высокая вероятность заражения обусловлена:
- высокой устойчивостью вируса во внешней среде;
- длительностью инкубационного периода (шести месяцев и более);
- большим числом бессимптомных носителей.
Для того чтобы защитить себя от инфицирования ВИЧ, следует каждого пациента рассматривать как потенциального ВИЧ-инфицированного, поскольку даже отрицательный результат исследования сыворотки крови пациента на наличие антител к ВИЧ может оказаться ложноотрицательным. Это объясняется тем, что существует бессимптомный период от 3 недель до 6 месяцев, в течение которого антитела в сыворотке крови ВИЧ-инфицированного человека не определяются.
Понравилась статья? Поделись ссылкой
Каждый хоть раз в жизни испытывал на себе то неприятное чувство, когда врач говорит, что без уколов не обойтись. Приходится готовить место для укола и, сцепив зубы, терпеть, пока медсестра не закончит процедуру. Да, процедура неприятная, но в большинстве случаев жизненно необходимая. Не всегда она проходит так, как хотелось бы. Иногда могут возникать осложнения, к таким и относится постинъекционный абсцесс.
Причины развития заболевания
В чем причина осложнения и можно ли его избежать? Так как укол – это проникновение через природные барьеры человека, он, как и любые другие вмешательства в мягкие ткани, может стать причиной возникновения абсцесса ягодицы. Самая распространенная причина – несоблюдение норм стерильности:
- Плохо обработаны руки медсестры.
- Через шприцы, вату или раствор, который ввели.
- Плохо обработанная кожа пациента, которую, к слову, должны обрабатывать до и после проведения инъекции.
Также существуют и другие факторы:
- Неправильное использование препарата. Так, если лекарственное средство должно использоваться для внутривенных или подкожных инъекций, но ошибочно было введено в ягодицу, то лекарство полностью не рассасывается. На месте укола образуется инфильтрат.
- Неправильная техника выполнения манипуляции. В основном сюда относится выбор слишком маленькой иглы или неполное введение в мышцу.
- Длительное лечение пациента, в результате чего в мышцу вводится слишком много лишней жидкости.
- Абсцесс ягодицы возникает и в результате введения раздражающих препаратов, таких как антибиотики или сульфат магния.
- Абсцесс наблюдается у людей, склонных к ожирению и имеющих внушительный слой подкожного жира.
- Пролежни.
- Повышенный аллергостатус. Абсцесс может развиться в результате аллергической реакции.
- Гнойные инфекции кожи тоже могут стать причиной нагноения.
- Абсцесс после укола в ягодицу может возникнуть и на фоне сниженного иммунитета, особенно у пожилых людей и истощенных разнообразными болезнями.
- Наличие аутоиммунных заболеваний.

Лечение
Для того чтобы определиться с методом лечения, нужно установить тяжесть осложнения, а также выявить возбудителя, который высеивают из содержимого, отделяемого из раны. Для более эффективного лечения подбирают антибиотик, который лучше всего справляется с возбудителем. Также прописывают антибактериальные средства и обезболивающие. Но только терапии медицинскими препаратами для лечения абсцесса ягодицы будет недостаточно. Хирург посоветует вскрыть гнойник и очистить рану от гноя. Иначе возможно обширное поражение тканей с последующим некрозом тканей и слизистых. Только комплексное лечение даст желаемый результат.
Лечение на разных этапах отличается друг от друга. Их лучше рассматривать отдельно. Этап образования инфильтрата:
- Первое, что нужно сделать, – прекратить лечение препаратом и сразу приступить к лечению воспаленной области.
- Очень эффективными являются физиопроцедуры и введение в место воспаления протеолитических ферментов.
- Обязательно нужно следить за динамикой развития гнойника. Если через 4 часа не видно улучшения, то больного оформляют в стационар для хирургического лечения.
Внешние проявления абсцесса
Глубина поражения может быть разной, поэтому визуально определить наличие воспаления иногда невозможно. При надавливании на область скопления гноя больной чувствует сильную боль. Различают местные симптомы и общие.

К местным относят:
- Покраснение ягодицы в месте укола.
- Припухлость.
- Ощущение боли при надавливании, в дальнейшем и без надавливания.
- В месте воспаления кожа горячая.
- Если положить пальцы на воспаленную область и легонько нажать одной их частью, то другая из-за наличия жидкости в ягодице приподнимется.
- На более запущенных стадиях наблюдается образование свищей, инфекция захватывает все большие территории.
Общее состояние больного
- Плохой аппетит.
- Повышенная потливость.
- Повышение общей температуры тела.
- Быстрая утомляемость.
- Слабость в организме.
Абсцесс после укола на ягодице, лечение которого может затянуться, возникает не сразу. А это значит, что время протекания осложнений можно значительно уменьшить. Для этого важно распознать проблему на стадии инфильтрации. Общее состояние больного во многом зависит от степени и размера области поражения. Чем сильнее – тем токсинов в крови больше.
Особенности протекания заболевания при осложнениях
Абсцесс ягодицы, фото которого не вызывает приятных ощущений, может привести к серьезным проблемам. Отличительная его черта – наличие инфильтрационной капсулы. Поэтому воспалительный процесс не распространяется, а находится приблизительно в одном месте. Но если абсцесс от укола на ягодице не лечить, то капсула под напором большого количества гноя прорывается, и содержимое распространяется по тканям. На фоне этого может развиться флегмона или свищевой ход. Они, в свою очередь, могут спровоцировать сепсис и остеомиелит.
Диагностика
Как правило, врачу достаточно одного осмотра пациента, чтобы поставить правильный диагноз. Для уточнения масштабов поражения организма назначаются ОАК, ОАМ, биохимический анализ мочи и посев на микрофлору. При хронических проявлениях назначают УЗИ, смотрят локализацию и степень поражения тканей.
Лечение
Не стоит заниматься самостоятельным врачеванием, оно может сильно навредить, и тогда лечение абсцесса ягодицы может затянуться надолго и иметь плачевные последствия. Наилучшим методом лечения является хирургический, при котором абсцесс вскрывается, и содержимое капсулы отсасывается вакуумным аспиратором.
При наложении шва обязательно оставляют дренажи для лучшего промывания пораженной области. Для этой процедуры используют протеолитические ферменты. Это позволяет не только вымывать гной, но и предотвратить возможные новые очаги воспаления.
Профилактика
Покажут всю серьезность абсцесса после укола в ягодицу фото, которые находятся в свободном доступе. Поэтому не стоит запускать и доводить до такого состояния, ведь болезнь можно предотвратить, нужно лишь придерживаться простых правил. Также одним из неприятных моментов, который появляется после лечения абсцесса ягодицы, считается косметический дефект. После прорывания остается некрасивый рубец. В результате деформации жирового слоя на коже видна впадина. А значит, не стоит затягивать с походом к врачу, и нужно сделать это как можно быстрее.
- Очень важно соблюдать правила введения медицинских препаратов. Всегда стоит учитывать скорость введения лекарственного средства, совместимость и соотношение в шприце.
- Обязательное соблюдение техники ввода инъекции. Иголку нужно вводить полностью, чтобы она проникла в мышцу.
- После укола медсестра должна сделать легкий массаж места проникновения, чтобы лекарство лучше рассосалось.
- Никогда не стоит вводить препарат в одно место несколько раз подряд. Лучше чередовать одну сторону с другой.

- Не стоит забывать о таких важных понятиях, как антисептика и асептика. Весь медицинский персонал обязан обеззараживать руки необходимыми для этого составами. Кожу больного также нужно обрабатывать до и после введения укола. Для инъекции используется только стерильный и одноразовый расходный материал.
- Правильный выбор места укола. Если пациенту по каким-либо причинам невозможно сделать правильный укол в ягодицу, то лучше искать другое, подходящее для этого место. Это касается и людей с ожирением, у которых не так-то и просто найти подходящий участок.
Если проводится хирургическое лечение, то пациент должен находиться под присмотром врача не меньше двух недель. Прогноз выздоровления чаще всего зависит от наличия осложнений и общего протекания болезни. Стоит учитывать возраст больного и состояние его иммунной системы. Реабилитационные мероприятия направлены на возобновление нормальной мышечной активности. Отдельное внимание стоит уделить восстановлению кожных покровов. Обязательно нужно посвятить время мероприятиям, которые направлены на возобновление привычной работоспособности и нормального самочувствия.

- Виды инъекций
- Роль медсестры в профилактике постинъекционных осложнений
- Несоблюдения правил асептики
- Неправильный выбор места для укола
- Неправильная техника выполнения укола
Виды инъекций
Постинъекционные осложнения (ПИО), как видно из названия, это осложнения возникающие после инъекции (укола). А что такое инъекция? Википедия нам говорит, что инъекция, это способ введения в организм различных растворов (к примеру, лекарственных средств) с помощью шприца и пустотелой иглы. В зависимости от того, куда именно нужно доставить этот самый раствор, существуют несколько видов инъекций:
- подкожная;
- внутримышечная;
- внитуривенная;
- внутрикостная;
- внутрикожная;
- внутриартериальная;
Роль медсестры в профилактике постинъекционных осложнений
Согласно недавно проведенному опросу, большая часть пациентов, особенно старшего поколения, предпочитают инъекции или капельницы, как один из способов введения лекарственных средств в организм. То есть, люди не знают или недооценивают риск возникновения постинъекционных осложнений.
Роль медицинской сестры состоит не только в том, что бы правильно выполнить саму инъекцию, с соблюдением всех правил асептики, но и дать необходимую консультацию по профилактике ПИО. Многие медсестры этим просто пренебрегают. По завершении процедуры, необходимо сделать соответствующую запись в журнале.
Осложнения, которые могут возникать после инъекций (уколов) делятся на 3 группы по фактору их возникновения:
Несоблюдения правил асептики
Асептика — недопущение попадания в открытую рану различных микроорганизмов.
Постинъекционный инфильтрат — возникает, как правило, после подкожных и внутримышечных уколов. Причиной развития может

неправильно поставленный укол может вызвать множество проблем
Также причиной возникновения постинъекционного инфильтрата может стать неправильное определение места для выполнения укола , введение лекарства в места предыдущих уколов или слишком быстрое введение лекарства.
Нарушение стерильности при проведении инъекции является причиной №1 для развития постинъекционного инфильтрата.
Абсцесс – образование внутри мягких тканей воспаленной полости с гнойным содержимым. Причина возникновения постинъекционного абсцесса та же, что и при инфильтратах, только с обязательным присоединением инфекции.

Возникновение и развитие абсцесса
Чаще всего инъекцию делают именно в ягодичные мышцы. Соответственно для уменьшения шанса появления абсцесса следует учитывать ряд факторов:
- Не колите дважды в одну и ту же точку, обязательно меняйте стороны. Каждая инъекция и так является своего рода микротравмой для мышцы. Многократные инъекции в одну точку могут вызвать постинъекционный абсцесс даже при полном соблюдении правил асептики.
- Количество препарата, рекомендованное для одной инъекции, при повторном уколе в ту же точку может привести к некрозу тканей.
- Слабый иммунитет больного и нарушения в кровоснабжении тканей тоже могут привести к абсцессу
Флегмона — острое разлитое гнойное воспаление клетчаточных пространств; в отличие от абсцесса, не имеет чётких границ. Существует несколько типов: подкожная, подфасциальная, межмышечная, забрюшинная, околопочечная (паранефрит), околопрямокишечная (парапроктит), клетчатки средостения, флегмоны стопы, кисти и др.
Причина возникновения — попадание в клетчатку болезнетворных бактерий через поврежденную кожу или из расположенных рядом очагов инфекции (фурункул, кариес зубов, нагноившиеся лимфоузлы и т. д.); иногда заносятся с током крови (гематогенно) из расположенных вдали очагов.
Гепатиты В и С, ВИЧ – самые неприятные и долго не проявляющиеся последствия, которые можно получить во время инъекции с нарушением правил асептики. К счастью, современные возможности использования одноразовых шприцев сводят к минимуму риск заражения через уколы.
Более подробную информацию о видах инфильтратов и способах их лечения можно прочитать в статье «Что такое инфильтрат. Виды и лечение«.
Неправильный выбор места для укола
Повреждение нервных окончаний – чаще возникает при внутримышечных инъекциях, если место укола выбрано выше допустимого, ближе к пояснице. Напомним, что для оптимального внутримышечного укола следует выбирать верхний наружный квадрант ягодицы. Раздражение нервного ствола иглой либо введенным лекарством может привести к сильным люмбалгиям (сильные боли в области поясницы) и ишиалгиям и даже к невритам и параличам.
Повреждение надкостницы – может встретиться, когда для внутримышечного укола в бедро выбирают слишком длинную иглу.
Повреждение сосудов иглой либо лекарством, которое раздражает стенки сосуда.
Неправильная техника выполнения укола
Поломка иглы – возникает из-за нарушения техники внутримышечного укола (выполнение укола стоя и/или без предупреждения), что приводит к резкому спазму ягодичных мышц. Некачественные иглы могут быть как сопутствующим, так и отдельным фактором. Отсутствие опыта выполнения внутримышечных инъекций тоже следует учитывать.
Масляная или воздушная эмболия – в обоих случаях возникает из-за попадания масляного лекарственного раствора или воздуха из шприца в вену. Профилактикой такого грозного осложнения является проверка на предмет попадания иглой в сосуд (слегка оттянуть поршень и убедится, что в шприце нет крови).
Образование тромбов – данное осложнение возникает при длительном использовании одной и той же вены для введения лекарственного средства.
Некроз тканей после укола. По сути, некроз, это процесс отмирания клеток. Согласитесь, очень неприятное явление. Образуется при различных повреждениях клеток организма, при несоблюдении осторожности во время пункции вены и введении раздражающих лекарственных средств помимо вен (подкожно, внутримышечно). Обязательно следует проверять наличие иглы в вене при введении хлористого (10% раствора хлорида кальция).
Гематома происходит из-за сквозного прокалывания вены, благодаря чему кровь поступает в окружающие ткани. Устранить гематому можно теплым компрессом.
Из-за слишком быстрого ввода лекарства может возникнуть головокружение и нарушения в ритме сердца.
Аллергические реакции (крапивница, отек Квинке вплоть до анафилактического шока) возникают в результате невыясненного аллергического анамнеза у пациента. Появляются, как правило, через 30 минут после ведения лекарственного средства, но могут быть и раньше и немедленно после укола. Основными правилами профилактики этого осложнения являются: выяснение аллергоанамнеза перед уколом, особенно перед первым и наблюдение за пациентом в течение первых 30 минут после инъекции, если препарат был введён впервые в жизни.
Кроме этих трех факторов, постинъекционные осложнения классифицируются по срокам их появления:
- немедленные – возникают в первые сутки после укола (аллергическая реакция);
- краткосрочные – срок появления от нескольких дней до недели (инфильтрат);
- отсроченные – могут появиться даже через несколько месяцев (гепатит, ВИЧ).
Как правило, уколы выполняют в мед. учреждениях, и в основном этим занимаются медсестры, соответственно, для профилактики постинъекционных осложнений, медсестра должна соблюдать ряд правил:
- Быть внимательной при подготовке лекарства для укола. Каждый пациент должен получать только то лекарство, которое прописал врач.
- Соблюдать правила асептики и антисептики.
- Соблюдать правила введения лекарств.
- Соблюдать технику выполнения инъекции.
- Легкий массаж области инъекции способствует лучшему рассасыванию лекарства
- Не допускать введения лекарства в одну и ту же точку.
Почти 80% случаев возникновения ПИО приходятся на инъекции, поставленные вне медицинских учреждений и неквалифицированными исполнителями. В частности, уколы на дому.
Тема постинъекционных осложнений, как правило, не поднимается в профессиональной среде.
Изобретение одноразовых шприцев существенно снизило количество осложнений после инъекций, связанное с нарушениями асептики и антисептики, что несколько притупило бдительность врачей
Кроме того, владельцы животных, которые учатся делать инъекции своим питомцам самостоятельно, тоже не всегда осведомлены о тонкостях этой процедуры, а научить их некому.

Вот список тех осложнений, которые встречались в ветеринарной практике моей и моих коллег:
- Инфильтрат в месте инъекции
- Постинъекционнная саркома кошек
- Абсцесс/флегмона в месте инъекции
- Некроз окружающих тканей
- Флебит
- Парафлебит
- Аллергическая реакция в месте введения
- Пирогенная реакция
- Аллергическая реакция системная
- Воздушная эмболия сосуда
- Жировая эмболия сосуда
Ниже мы разберём каждый из упомянутых в этом списке видов осложнений. Но, для начала, мы рекомендуем вам изучить общие правила введения лекарственных веществ, с облюдение которых существенно снижает вероятность возникновения любого постинъекционного осложнения.
- При нарушениях правил асептики и антисептики чаще всего наблюдаются следующие осложнения: воспалительный инфильтрат в месте инъекции, абсцесс и флебит.
- При попадании раздражающих веществ в рыхлую соединительную ткань: воспалительный инфильтрат, стерильный абсцесс/флегмона, парафлебит или некроз тканей, а также постинъекционная саркома мягких тканей (особенно у кошек).
- При попадании холодных веществ в ткани (особенно при использовании биопрепаратов, масляных растворов и суспензий): инфильтраты и постинъекционная саркома мягких тканей (особенно у кошек).
- При нарушении техники извлечения иглы при введении раздражающих веществ и попадании этих веществ в толщу кожи: некроз кожи вокруг инъекционного канала, воспалительный инфильтрат.

- При использовании просроченных или некачественных препаратов, а также при наличии индивидуальной чувствительности к препарату: аллергическая реакция в месте введения или системная, эозинофильный инфильтрат или пирогенная реакция.
- При использовании препаратов, не предназначенных для внутрисосудистого введения или при нарушении техники внутрисосудистого введения препаратов: флебит, парафлебит, воздушная или жировая эмболия сосудов.
Таким образом, если у специалиста, выполняющего инъекции, возникает большое количество постинъекционных осложнений, необходимо срочно выполнить анализ техники производимых инъекций для выявления источника осложнений.
Инфильтрат в месте инъекции может возникнуть в результате самых разных причин.
- Если вводимое вещество обладает раздражающими свойствами (гипертонический раствор, избыточная кислотность или щелочность реакции и т.п.), то в ответ на введение такого вещества возникает воспалительная реакция.
- Если при введении лекарственного вещества в зону инъекции попадают микроорганизмы, то в качестве ответной реакции на их внедрение возникает воспалительный процесс.
- Если при введении лекарственного вещества на него возникает аллергическая реакция, то одним из её компонентов выступает воспалительная реакция в месте введения.
Воспалительная реакция проявляется усилением кровообращения в области введения препарата, выпотом жидкой части крови – серозного экссудата и выходом из кровеносных сосудов клеток иммунной защиты: нейтрофильных лейкоцитов, эозинофилов, лимфоцитов.
В обычной ситуации, даже если небольшая воспалительная реакция на введение лекарственного вещества присутствует, то это сопровождается выпотом серозного экссудата и выходом незначительного количества клеток. Этот выпот разбавляет введенный препарат, а усиленное кровообращение в месте реакции способствует быстрому всасыванию содержимого инфильтрата в кровь. Такой инфильтрат носит название серозного и быстро рассасывается.

Но бывает, что воспалительная реакция на введение препарата идет не так, как должно. Стадия выпота серозного экссудата и яркого усиления кровообращения сокращается, а воспалительные клетки выходят в большем количестве и дольше, чем это идёт при обычной воспалительной реакции.
- Такое происходит, например, когда реакции организма ослаблены или извращены в результате болезни или стресса.
- Такое происходит, когда вы вводите холодный препарат. В результате введения холодного препарата происходит реактивный спазм сосудов и быстрого рассасывания вводимого препарата не происходит.
- Такое происходит тогда, когда доза вводимого в одно место препарата на масляной основе или в виде суспензии превышает возможности ткани по быстрому усвоению этого препарата.
- Такое происходит тогда, когда сильное раздражение от введенного препарата вызывает гибель окружающих клеток и нарушение кровообращения в зоне введения.
Наиболее сильная воспалительная реакция наблюдается тогда, когда в рыхлую соединительную ткань (подкожную, околососудистую или межмышечную жировую клетчатку) попадает вещество, предназначенное для внутримышечного или внутривенного введения. Обильная капиллярная сеть, большие пространства между клетками и множество элементов соединительной ткани создаёт возможности для быстрого развития воспалительной реакции.
Но если реакции организма ослаблены, то яркого усиления кровообращения не происходит, а выход клеток лейкоцитарного ряда может растягиваться надолго. А вслед за лейкоцитами в зоне воспалительного инфильтрата начинают усиленно размножаться клетки соединительной ткани, надолго оставляя уплотнение в зоне воспалительной реакции.
Признаки асептического инфильтрата:
- уплотнение в месте инъекции, которое растёт в течение 2-3 суток, а затем начинает постепенно уменьшаться и рассасываться
- умеренная болезненность в зоне уплотнения
- при внутримышечном введении — незначительное нарушение функции конечности (хромота), которая постепенно проходит
- температура тела, как правило, в норме или слабо повышена,
- изменений аппетита и жажды обычно не наблюдается (разве что у особо чувствительных пациентов)
- нет чёткой границы между уплотнением и окружающими тканями уже к концу 4-5 суток

Не используйте для подкожного введения препараты, обладающие раздражающим действием. Используйте внутримышечное введение (кровообращение в мышцах сильнее, а элементов соединительной ткани меньше) или внутривенное введение (если это возможно, и обязательно в разведении) таких препаратов.
Грейте вводимые препараты. Это уменьшит раздражение окружающих тканей, предотвратит спазм капилляров и мелких сосудов в месте введения лекарства и ускорит рассасывание вводимого препарата.
Если инфильтрат не сопровождается зудом и не растет в размерах, то с 3-5 дня после его образования для ускорения его рассасывания можно применять сухое тепло. Самый простой способ применения сухого тепла – это использование песка или крупной соли. Их можно греть на сковороде или в микроволновой печи и насыпать в тканный мешочек или просто в носок. Применять такую грелку следует по 15-20 минут несколько раз в день. Сухое тепло активизирует кровообращение и способствует скорому рассасыванию инфильтрата.

В этом случае стоит взять из области инфильтрата пункцию на цитологический анализ. По результатам этого анализа животному будет рекомендовано необходимое лечение.
Если раздражение настолько сильное, что это вызывает гибель множества клеток в месте введения препарата или в область введения заносятся возбудители инфекции, то в ответ на это развивается гнойный воспалительный процесс.
Если этот процесс ограничен прочной демаркационной линией из нейтрофилов и гистиоцитов и не распространяется в окружающие ткани, то образуется абсцесс. Если же зона воспаления ограничивается только окружающими плотными тканями (кожей, фасциями), то такое воспаление носит название флегмоны – разлитого гнойного воспаления.
Признаки флегмоны и абсцесса на месте инъекции:
В любом случае гнойное воспаление (абсцесс или флегмона) отличается большей болезненностью и большими системными реакциями, чем асептический инфильтрат, который мы описывали выше.
- Строго соблюдайте правила асептики и антисептики. Мойте руки перед подготовкой к введению лекарств.
- Не применяйте один шприц для последовательного введения нескольких лекарств.
- Используйте стерильные препараты, не храните открытые ампулы. Если лекарство из одной ампулы планируется разделить на несколько инъекций, то лекарство сразу надо набрать в несколько шприцев и хранить их закрытыми в холодильнике.
- Иглы от шприцев держите в колпачке до самого момента инъекции, не трогайте инъекционные иглы руками.
- Место инъекции при внутримышечных и подкожных инъекциях обрабатывать антисептиком не обязательно, но развести руками или выстричь загрязненную шерсть в месте инъекции очень желательно. При внутривенных, внутриартериальных и внутрикостных инъекциях обработка места инъекции обязательна.
Осуществлять такое лечение должен врач в зависимости от стадии гнойного воспаления. На начальных стадиях это могут быть новокаиновые блокады или другие методы физиотерапии, на более поздних – вскрытие и дренирование гнойной полости.
Читайте также:


