Некроз кожных покровов вплоть до мышечного слоя с проникновением в мышцу
Для большинства людей развитие пролежней у лежачих больных означает бескрайнее страдание и боль пациентов и бесконечниые муки ухаживающих родственников. Статистические данные о частоте развития этого осложнения в больницах Российской Федерации практически отсутствуют.
По данным английских авторов, в медико-профилактических учреждениях пролежни образуются у 15-20% пациентов.
По результатам исследования, проведенного в США, около 17% всех госпитализированных пациентов находятся в группе риска по развитию пролежней или уже имеют их. Причем оценочная стоимость лечения данного осложнения у одного пациента составляет от 5000 до 40000 долларов США.
Помимо экономических (прямых медицинских и немедицинских) затрат, связанных с лечением, нужно учитывать и нематериальные затраты: тяжелые физические и моральные страдания, которые испытывают пациенты и их близкие.
Причины возникновения пролежней
Чтобы эффективно бороться с пролежневыми язвами, нужно понять, почему они возникают.
- Давление в области костных выступов (более 1-2 ч) приводит к обструкции сосудов, сдавлению нервов и мягких тканей. В тканях над костными выступами нарушаются микроциркуляция и трофика, развивается гипоксия с последующим развитием пролежней.
- Повреждение мягких тканей от трения возникает при перемещении пациента, когда кожные покровы тесно соприкасаются с грубой поверхностью. Трение приводит к травме как кожи, так и более глубоких мягких тканей.
- истощение;
- старческий возраст;
- ограниченная подвижность;
- недержание мочи и/или кала;
- неврологические расстройства (сенсорные, двигательные);
- истонченная кожа;
- кома;
- плохой гигиенический уход;
- неправильная техника перемещения пациента в кровати.
Места возникновения пролежней:
Есть определенные места появления пролежней: в положение на спине (что чаще всего) таковыми являются затылок, лопатки, крестец и пятки. А в положении пациента на боку - это боковая поверхность бедер в проекции тазобедренных суставов, височная область и уши.
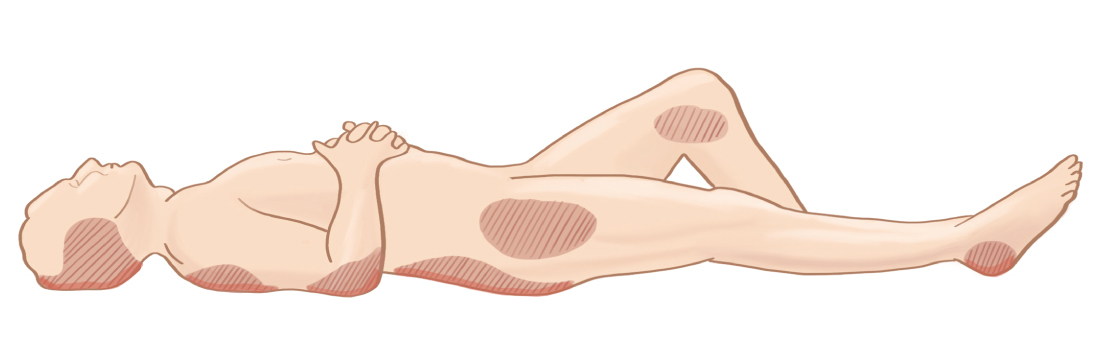
Основные места появления пролежней
Клиническая картина и стадии развития пролежней
Поражения кожи и мягких тканей проявляются по-разному, в зависимости от степени развития пролежней. Очень важно понимать, какая стадия в каждом конкретном случае. Понимать, когда мы проводим профилактику, а когда начинаем лечение.
Консультация врача при этом необходима. Ведь именно от стадии развития пролежня зависит наше лечение.
- Следует менять положение тела пациента каждые 2 часа.
- Не следует допускать чрезмерного увлажнения или сухости кожи: при чрезмерном увлажнении – подсушивать, используя присыпки без талька, при сухости – увлажнять кремом, применяя для этого различные профессиональные (косметические) средства, медицинские крема от пролежней с увлажняющими и защитными свойствами для ухода за кожей.
- Мытье кожи нужно проводить без трения и кускового мыла, используя для этого профессиональные (космецевтические) средства, медицинские изделия для ухода за кожей, например, моющий лосьон, пена, гидрофильное масло и др.
- Необходимо тщательно высушивать кожу после мытья промокающими движениями, уделяя особое внимание кожным складкам и проблемным зонам.
- В случае проведения массажа нельзя подвергать участки зон риска трению.
- Массаж всего тела, в т. ч. около участков риска (в радиусе не менее 5 см от костного выступа), следует проводить после обильного нанесения увлажняющего крема на кожу.
- Рекомендуется использование защитного аэрозоля "Силессе" на проблемных участках.
Стадии развития пролежней: лечение
Если пролежень все-таки развился, в зависимости от стадии необходимо проводить его лечение.
характеризуется появлением бледного участка кожи или устойчивой гиперемией кожи, не проходящей после прекращения давления; кожные покровы не нарушены.
- для дезинфекции раствор Октенисепт;
- для защиты и восстановления пострадавших участков кожного покрова АкваКолл с ионами серебра (F), ЛикоСорб;
- фиксация повязки от прлежня дышащим пластырем на нетканой основе Optimelle Roll или сетчатым бинтом Optimelle Light.
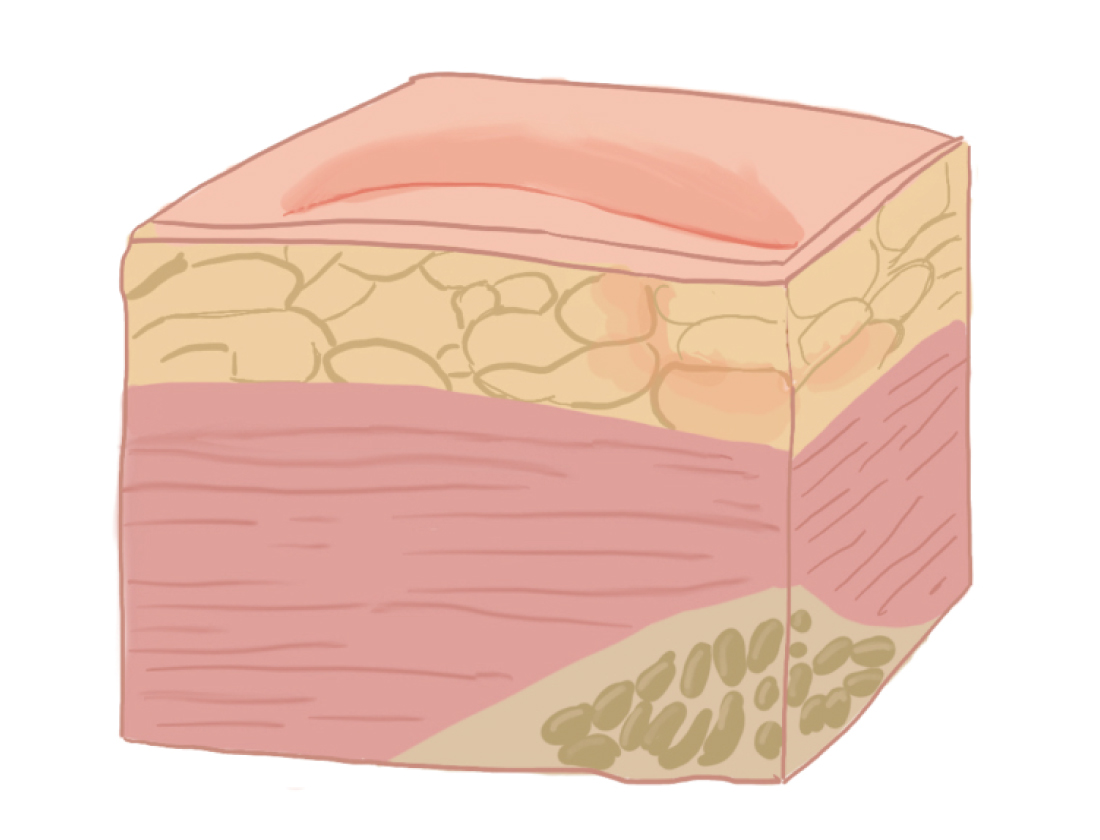
I стадия пролежня
появляется синюшно-красный цвет кожи, с четкими границами; стойкая гиперемия кожи; отслойка эпидермиса; поверхностное (неглубокое) нарушение целостности кожных покровов (поверхностная язва, которая клинически проявляется в виде потертости, пузыря или плоского кратера) с распространением на подкожную клетчатку.
- для дезинфекции раствор Октенисепт;
- для защиты и восстановления пострадавших участков кожного покрова АкваКолл с ионами серебра (B), ЛикоСорб;
- фиксация повязки дышащим пластырем на нетканой основе Optimelle Roll или сетчатым бинтом Optimelle Light.
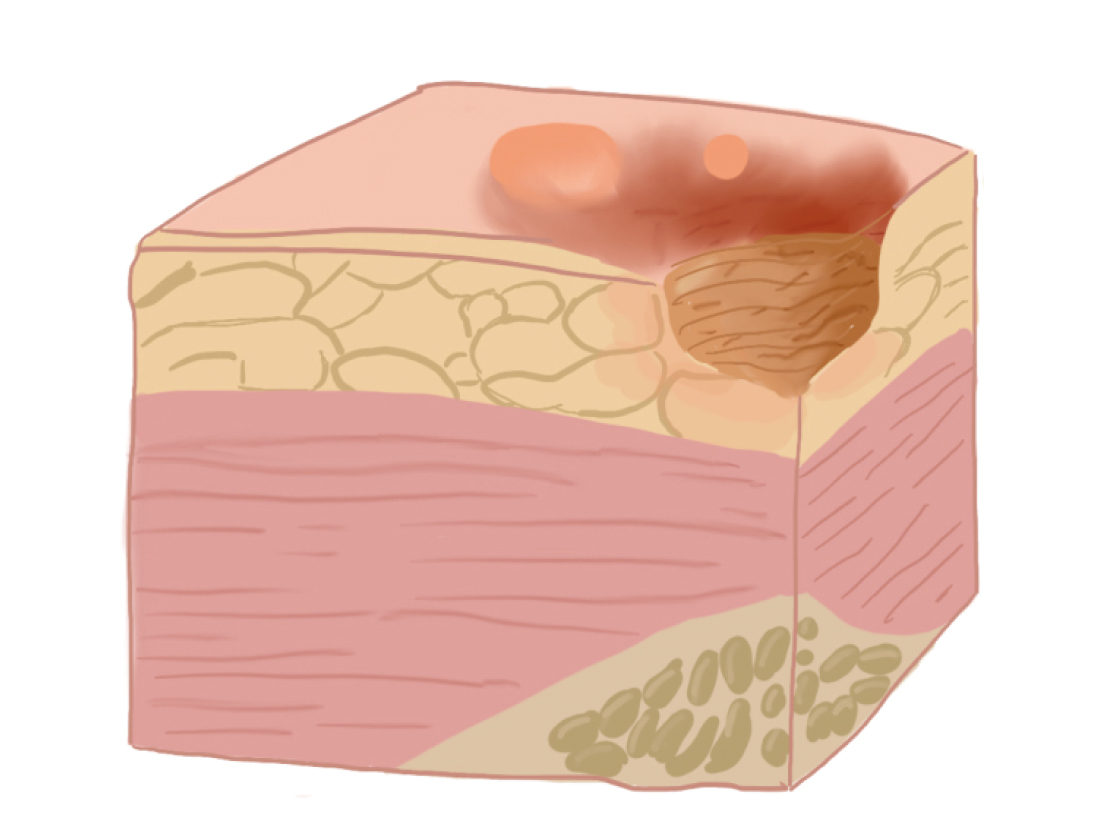
II стадия пролежня
возникает разрушение (некроз) кожных покровов вплоть до мышечного слоя с проникновением в мышцу; могут быть жидкие выделения из раны.
- для дезинфекции раствор Октенисепт,
- для отграничения некротизированных тканей - бактерицидные повязки с повидон-йодом ПовиТекс и/или ТайдиСорб Пови;
- для очищения раны от некротизированных тканей - гидрогель ДжеллеСорб с ионами серебра в тубе;
- после очищения раны - промывание раствором Пронтосан или Октенисепт;
- для поверхностных ран в зависимости от степени экссудации используются бактерицидные повязки ЛикоСорб с ионами серебра, ПовиТекс с повидон-йодом, ГексоТекс с хлоргексидином;
- для глубоких ран с образованием карманов - тампонирование ленточными (тампонадными) повязками с альгинатами АльгоДжелль с ионами серебра, АкваДжелль с ионами серебра или ЛикоСорб с ионами серебра*;
- наложение вторичной абсорбирующей повязки ТайдиСорб;
- фиксация повязки дышащим пластырем на нетканой основе Optimelle Roll или сетчатым бинтом Optimelle Light.
Рекомендовано лечение под контролем хирурга.
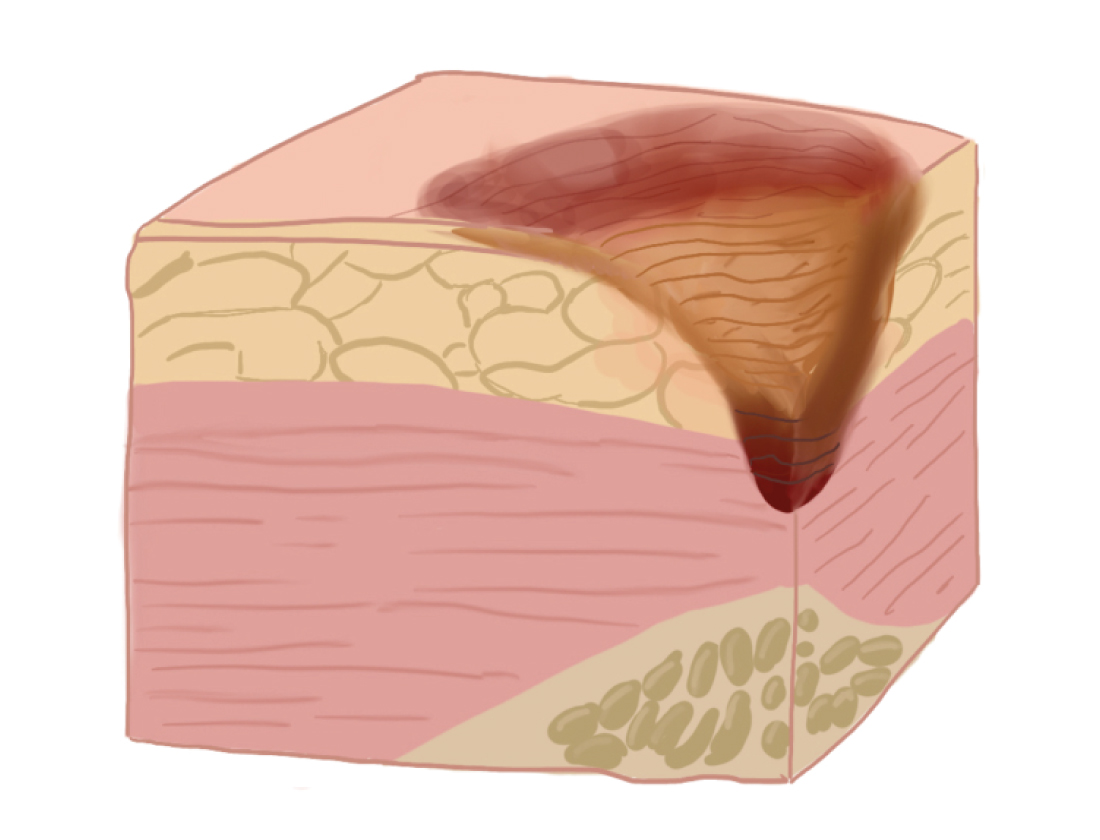
III стадия пролежня
характеризуется глубоким поражением (некрозом) всех мягких тканей; появляется полость, в которой видны сухожилия и/или костные образования.
- для дезинфекции раствор Октенисепт,
- для отграничения некротизированных тканей - бактерицидные повязки с повидон-йодом ПовиТекс и/или ТайдиСорб Пови;
- для очищения раны от некротизированных тканей - гидрогель ДжеллеСорб с ионами серебра в тубе;
- после очищения раны - промывание раствором Пронтосан или Октенисепт;
- для поверхностных ран в зависимости от степени экссудации используются бактерицидные повязки ЛикоСорб с ионами серебра, ПовиТекс с повидон-йодом, ГексоТекс с хлоргексидином;
- для глубоких ран с образованием карманов - тампонирование ленточными (тампонадными) повязками с альгинатами АльгоДжелль с ионами серебра, АкваДжелль с ионами серебра или ЛикоСорб с ионами серебра*;
- наложение вторичной абсорбирующей повязки ТайдиСорб;
- фиксация повязки дышащим пластырем на нетканой основе Optimelle Roll или сетчатым бинтом Optimelle Light.
Рекомендовано лечение под контролем хирурга.
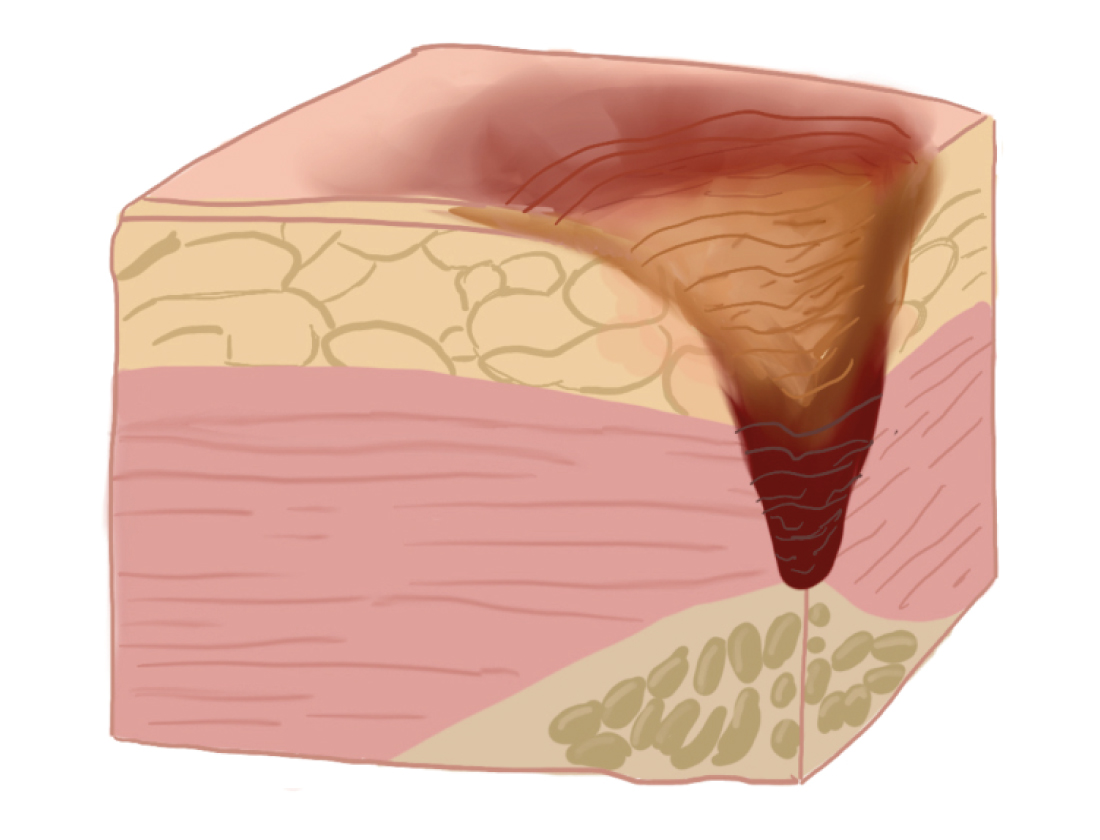
IV стадия пролежня
* Использование тампонадных повязок проводится только в условиях стационара.
3) кожные покровы не нарушены, остойчивая гиперемия, не проходящая после давления
4) поражение всех мягких тканей, (сухожилия, вплоть до кости)
5) лёгкая гиперемия, проходящая после массажа
52. ОПРЕЛОСТИ МОГУТ РАЗВИВАТЬСЯ
3) в паховых складках
53. ДЛЯ ЧЕТВЁРТОЙ СТЕПЕНИ ОБРАЗОВАНИЯ ПРОЛЕЖНЕЙ ХАРАКТЕРНО
1) поверхностное (неглубокое) нарушение целостности кожных покровов с распространением на подкожную клетчатку, стойкая гиперемия, отслойки эпидермиса
Нарушение кожных покровов вплоть до мышечного слоя с проникновением в мышцу, пролежень выглядит как рана, могут быть жидкие выделения
3) кожные покровы не нарушены, остойчивая гиперемия, не проходящая поело давления
4) поражение всех мягких тканей, (сухожилия, вплоть до кости)
5) лёгкая гиперемия, проходящая после массажа
54. МЕСТА ОБРАЗОВАНИЯ ПРОЛЕЖНЕЙ НА РАННЕМ СТАДИИ НЕОБХОДИМО ОБРАБОТАТЬ
1) 0,5% раствором хлорамина
2) 3% раствором перекиси водорода
Раствором камфорного спирта
5) физ. раствором
55. ДЛЯ ПРЕДУПРЕЖДЕНИЯ ПРОВИСАНИЯ СТОПЫ ПАЦИЕНТА В ПОЛОЖЕНИИ ФАУЛЕРА УПОР ДЛЯ СТОП СТАВИТСЯ ПОД УГЛОМ (В ГРАД)
2) 90°
56. ДЛЯ ВТОРОЙ СТЕПЕНИ ПРОЛЕЖНЕЙ ХАРАКТЕРНО
Поверхностное (неглубокое) нарушение целостности кожных покровов с распространением на подкожную клетчатку, стойкая гиперемия, отслойка эпидермиса
2) нарушение кожных покровов вплоть до мышечного слоя с проникновением в мышцу, пролежень выглядит как рана, могут быть жидкие выделения
3) кожные покровы не нарушены, остойчивая гиперемия, не проходящая после давления
4) поражение всех мягких тканей, (сухожилия, вплоть до кости)
5) лёгкая гиперемия, проходящая после массажа
57. ДЛЯ ПРОФИЛАКТИКИ ПРОЛЕЖНЕЙ КОЖНЫЙ ПОКРОВ ПАЦИЕНТА В ПОТЕНЦИАЛЬНЫХ МЕСТАХ ОБРАЗОВАНИЯ ПРОЛЕЖНЕЙ НЕОБХОДИМО ЕЖЕДНЕВНО ПРОТИРАТЬ
1) 3% раствором перекиси водорода;
2) 0,5% раствором хлорамина;
Раствором камфорного спирта
4) теплой водой с нейтральным жидким мылом
5) стерильным физ. раствором
58. ОБРАЗОВАНИЮ ПРОЛЕЖНЕЙ В БОЛЬШЕЙ СТЕПЕНИ СПОСОБСТВУЕТ
Длительное лежание в одном положении и плохой уход за кожей пациента
2) лихорадка и плохой уход
3) тяжёлое состояние пациента
4) плохой уход за кожей пациента
5) тяжелое заболевание пациента
59. ПОЛОЖЕНИЕ ФАУЛЕРА – ЭТО ПОЛОЖЕНИЕ
1) полулежа, полусидя
5) промежуточное положение лежа на боку и лежа на животе
60. ПОЛОЖЕНИЕ, ПРИ КОТОРОМ ПАЦИЕНТ НЕ МОЖЕТ САМОСТОЯТЕЛЬНО ПОВОРАЧИВАТЬСЯ НАЗЫВАЕТСЯ
1) пассивным
61. ФАКТОРАМИ, СПОСОБСТВУЮЩИМИ ОБРАЗОВАНИЮ ПРОЛЕЖНЕЙ ЯВЛЯЕТСЯ ВСЕ ПЕРЕЧИСЛЕННОЕ, КРОМЕ
1) наличие в постели влаги, складок
Повышенное содержание белка в пище
3) сахарный диабет
4) травмы позвоночника
5) вынужденное положение
62. ПОДКЛАДНОЙ КРУГ, ИСПОЛЬЗУЕМЫЙ ДЛЯ ПРОФИЛАКТИКИ ПРОЛЕЖНЕЙ У ТЯЖЕЛОБОЛЬНОГО НЕЛЬЗЯ НАДУВАТЬ СЛИШКОМ СИЛЬНО ПОТОМУ, ЧТО
1) он быстро выйдет из строя
2) ему трудно будет придать в постели устойчивое положение
Он должен менять свою форму при движениях больного
4) он будет оказывать слишком сильное давление на мягкие ткани
63. В НАЧАЛЬНОЙ СТАДИИ ОБРАЗОВАНИЯ ПРОЛЕЖНЕЙ НЕОБХОДИМО ПРЕДПРИНЯТЬ СЛЕДУЮЩИЕ ДЕЙСТВИЯ
Усилить все профилактические мероприятия (содержание постели, смена положения больного, тщательный туалет кожи)
2) использовать различные биологически активные мази
3) провести хирургическое лечение
4) назначить физиопроцедуры на пораженную область (УВЧ, УФО)
5) обработать пораженные участки 1 %* раствором бриллиантового зеленого, крепким раствором марганцевокислого калия, 5-10 % раствором йода
Зондовые манипуляции
1. В КАЧЕСТВЕ ЭНТЕРАЛЬНОГО РАЗДРАЖИТЕЛЯ СЕКРЕЦИИ ПРИ ИССЛЕДОВАНИИ СЕКРЕТОРНОЙ ФУНКЦИИ ЖЕЛУДКА ПО МЕТОДУ ЛЕПОРСКОГО ИСПОЛЬЗУЕТСЯ
1) 0,1% раствор гистамина
2) 0,1% раствор атропина
3) 33% раствор магния сульфата
Мл капустного отвара
2. РАССТОЯНИЕ, НА КОТОРОЕ НЕОБХОДИМО ВВЕСТИ ЗОНД ПАЦИЕНТУ ДЛЯ ПРОМЫВАНИЯ ЖЕЛУДКА, ОПРЕДЕЛЯЕТСЯ ПО ФОРМУЛЕ
1) рост в см - 1/2 роста
Рост в см - 100 см
3) рост в см - 50 см
4) рост в см - 80 см
3. ДУОДЕНАЛЬНОЕ ЗОНДИРОВАНИЕ ПОЗВОЛЯЕТ ИССЛЕДОВАТЬ
Настоящие и потенциальные проблемы тяжелобольного и обездвиженного пациента
Нарушение двигательной активности может повлечь за собой тяжёлые последствия для пациента, вплоть до смертельного исхода!
Потенциальные проблемы тяжелобольных и обездвиженных пациентов:
1. риск нарушений целостности кожи: пролежни, опрелости, инфицирование ран;
2. риск развития воспалительных изменений в полости рта;
3. риск изменений со стороны опорно-двигательного аппарата: гипотрофия мышц и контрактуры суставов;
4. риск дыхательных нарушений: застойные явления в легких с возможным развитием пневмонии;
5. риск изменений в сердечно-сосудистой системе: гипотония, ортостатический коллапс;
6. риск нарушений со стороны мочевыделительной системы: уроинфекция, образование конкрементов;
7. риск атонических запоров и метеоризма;
8. риск обезвоживания;
9. риск падений и травм при перемещениях;
10. риск нарушения сна;
11. риск дефицита общения.
Вероятность возникновения таких проблем значительно выше у пациентов пожилого возраста!
РИСК НАРУШЕНИЙ ЦЕЛОСТНОСТИ КОЖИ
Пролежни и опрелости
Кожа пациента должна быть чистой и целостной, чтобы нормально функционировать. Для этого необходимо ежедневно проводить ее утренний и вечерний туалет. Способствуют загрязнению кожи выделения сальных и потовых желез, роговые чешуйки, пыль, особенно в подмышечных впадинах, в складках кожи под молочными железами у женщин. Кожа промежности дополнительно загрязняется выделениями из мочеполовых органов и кишечника. Загрязнения кожи вызывают ощущение зуда, зуд ведет к расчесам, что в свою очередь способствует проникновению вглубь кожи микроорганизмов, находящихся на ее поверхности.
Пациента следует мыть в ванне или под душем не реже 1 раза в неделю. Если это невозможно по ряду причин, то помимо ежедневного умывания, подмывания, мытья рук перед каждым приемом пищи и после туалета необходимо ежедневно мыть больного по частям. После мытья следует насухо вытирать кожу.
При некачественном уходе за кожей у тяжелобольных возможно образование опрелостей, пролежней, инфицирование ран.
ПРОЛЕЖНИ
Пролежни– дистрофические, язвенно-некротические изменения кожи, подкожной клетчатки и других мягких тканей, развивающиеся вследствие их длительного сдавливания, сдвига или трения из-за нарушения местного кровообращения и нервной трофики.
Три основных фактора риска, приводящих к образованию пролежней.
Первый фактор – давление.
Вследствие давления тела происходит сдавливание тканей (кожи, мышц) между поверхностью, на которую она опирается, и выступами костей. Это сдавливание уязвимых тканей еще более усиливается под действием тяжелого постельного белья, плотных повязок или одежды человека, в том числе обувью пациентов сидящих неподвижно.
Стадии пролежней
| 1 стадия - пятна | устойчивая гиперемия кожи, не проходящая после прекращения давления (эритема кожи, не исчезает в течение 30 минут после перемены положения тела); целостность кожи не нарушена |
| 2 стадия - пузыря | стойкая гиперемия кожи; отслойка эпидермиса; поверхностное (неглубокое) нарушение целостности кожных покровов (некроз) с распространением на подкожную клетчатку. (поверхностный дефект кожи (поражение эпидермиса, иногда с захватом дермы); может проявляться в виде пузыря на фоне эритемы) |
| 3 стадия - язв | разрушение (некроз) кожных покровов вплоть до мышечного слоя с проникновением в мышцу; формирование язвы с жидкими выделениями |
| 4 стадия | поражение (некроз) всех мягких тканей вплоть до кости; наличие полости, в которой видны сухожилия и/или костные образования |
Стадии опрелостей
| Стадия | Признаки | Сестринские вмешательства |
| 1 стадия -эритема | гиперемия, болезненность | · обмыть кожу теплой водой с мылом или антисептическим водным раствором; · тщательно осушить; · нанести детский крем или стерильное масло |
| 2 стадия -мокнутие | на фоне гиперемии – жидкое прозрачное отделяемое | · обмыть кожу теплой водой с мылом или антисептическим водным раствором; · тщательно осушить; · нанести на кожу тальк или подсушивающие пасты (Лассара, цинковая) · проложить кожные складки стерильными салфетками; |
| 3 стадия -эрозия | нарушение целостности кожи | · использование заживляющих мазей (ируксол, солкосерил, облепиховое масло); · УФО с последующей аэрацией; · стерильные повязки (прокладки) |
Профилактика опрелостей:
1. Поддержание оптимальной температуры в палате – не выше +22 0 С, проветривание.
2. Использовать чистое, сухое х/б белье.
3. Регулярный туалет кожи тёплой водой с осмотром, подмывание после каждого мочеиспускания и дефекации.
4. Обработка кожных складок.
5. Своевременная смена влажного загрязненного белья.
6. Воздушные ванны для складок кожи, прокладки между пальцами ног или рук.
7. При недержании мочи и /или кала применять памперсы (смена каждые 4 часа и/или после каждого акта дефекации).
РИСК ДЫХАТЕЛЬНЫХ НАРУШЕНИЙ
ОРТОСТАТИЧЕСКАЯ ГИПОТЕНЗИЯ
Постуральный рефлекс (ортостатический коллапс) – появление головокружения, шума в ушах, сердцебиения, иногда потеря сознания при перемене положения тела, вследствие нарушений в работе сердца и сосудов.
Это состояние сопровождается выраженной бледностью, мраморностью кожных покровов, иногда легким акроцианозом, слабостью, сонливостью, зевотой, нежеланием говорить, двигаться. Больные могут жаловаться на головокружение, головную боль, шум в ушах, тошноту. Сознание при коллапсе сохранено, но снижается температура тела, появляются или усиливаются одышка и сердцебиение, нарушается сердечный ритм.
Сестринские вмешательства:
1. Информировать пациента о возможных последствиях резкой перемены положения тела.
2. Следить за постепенным расширением режима двигательной активности.
3. Научить пациента постепенному изменению положения тела.
4. Обеспечить пациента средствами опоры.
ТРОМБОЭМБОЛИЯ
При длительной иммобилизации (обездвиженности) больных возникает опасность тромбофлебитов, которые могут осложниться тромбоэмболией легочной артерии, мозговых или периферических сосудов.
Тромбофлебиты нередко возникают у больных, находящихся в критическом состоянии, страдающих ожирением, выраженной хронической сердечной недостаточностью, варикозным расширением или тромбофлебитом нижних или верхних конечностей в анамнезе.
Факторы, способствующие образованию тромбов: замедление тока крови по сосуду (атеросклероз, эндартериит, варикозное расширение вен и др.), изменения в свертывающей системе крови (сахарный диабет, гипертоническая болезнь, ревматизм, сыпной тиф), нарушения целостности внутренней оболочки сосуда (травмы, после операций, кровотечения), длительная обездвиженность.
Для профилактики тромбофлебитов у обездвиженных пациентов необходимо:
· Обеспечить приподнятое положение нижних конечностей (положение Тренделенбурга)
· Использовать компрессионный трикотаж
· По назначению врача применять антиагреганты или гирудотерапию
Сестринские вмешательства
1. Проводить термометрию, оценку общего состояния, осматривать мочу и по назначению врача собирать ее на исследование;
2. Следить за сбалансированным питанием и достаточным употреблением жидкости (не менее 1,5л в сутки);
3. Регулярно проводить туалет наружных половых органов;
4. Регулярно проводить смену памперсов, нательного и постельного белья;
5. Обучать пациента и ухаживающих за ним членов семьи правильной технике подмывания;
6. Обеспечить достаточно времени для мочеиспускания;
7. Осуществлять правильный уход за постоянным катетером;
8. Наблюдать за правильным расположением дренажного мешка и трубки, соединяющей мешок с катетером;
9. Своевременно опорожнять (менять) дренажный мешок.
РИСК ОБЕЗВОЖИВАНИЯ
Обезвоживание организма — патологическое состояние организма, вызванное уменьшением количества воды в нём ниже физиологической нормы, сопровождающееся нарушениями метаболизма. Причиной обезвоживания могут быть различные заболевания или состояния, в том числе связанные со значительными потерями воды (потоотделение, рвота, диурез, диарея), либо недостаточное поступление воды в организм.
Необратимые изменения в организме наступают при потере 10% от общего количества воды в организме, а потеря 20—25% воды является смертельной
Симптомы обезвоживания
- повышение температура тела
- тахикардия, артериальная гипотензия
- сухость языка с коричневым налетом
- желтушное окрашивание (иктеричность) склер и кожи
- снижение количества и повышение концентрации отделяемой мочи
- мышечная слабость,адинамия и апатия
- снижение или отсутствие сухожильных рефлексов, подергивание мышц
Сестринские вмешательства:
1. Проинформировать пациента о необходимости достаточного употребления жидкости;
2. Поощрять пациента употреблять жидкости не менее 2л в сутки небольшими глоткам, делая 3-5 глотков через каждые 20-30 минут;
3. Обеспечить пациента стаканом с чистой водой, находящимся в доступном месте;
4. Постоянно предлагать прием жидкости пациенту, согласовывать с ним напитки;
5. Поощрять пациента пить жидкость во время еды;
6. Вести наблюдение за общим состоянием пациента, состоянием кожи и слизистых, за стулом и количеством отделяемой мочи.
7. Осуществлять уход за кожей и полостью рта
9. РИСК ТРАВМ И ПАДЕНИЙ
Падение пациента, являющееся наиболее частой причиной травм. Проведя обследование пациента, сестра должна выявить пациентов с высоким риском несчастных случаев.
Высокими факторами риска являются:
- возраст старше 65 лет;
- имеющиеся случаи падения в прошлом;
- имеющиеся физиологические проблемы:
- нарушения зрения, слуха;
- ограничение двигательной активности;
- нарушение равновесия, шаткость при ходьбе;
- общая слабость вследствие болезни, истощения;
- частый жидкий стул (диарея);
- имеющиеся психологические проблемы: спутанность сознания, психологический стресс (эмоциональный шок);
- имеющиеся побочные эффекты лекарственной терапии: прием диуретиков, транквилизаторов, седативных, снотворных препаратов и анальгетиков;
- ортостатическая реакция, сопровождающаяся головокружением, при переходе пациента из положения лежа в положение сидя или стоя;
- увеличение времени реакции: неспособность пациента быстро принимать решение в случае возникновения опасности падения;
Методы снижения риска падений у пациентов:
· размещать пациентов с высоким риском падений и других травм в палатах, находящихся недалеко от сестринского поста;
· обеспечить пациентов средствами связи с сестринским постом. Научить их пользоваться ими. Быстро отвечать на каждый вызов.
· привести кровать в максимально низкое положение;
· в палате включать ночное освещение;
· как можно чаще навещать таких пациентов, помогать их передвижениям, в соответствии с назначенным режимом двигательной активности;
· обеспечить своевременное кормление, осуществление физиологических отправлений, выполнение гигиенических процедур;
· все предметы первой необходимости расположить в местах, легко ему доступных;
· использовать мебель, оснащенную специальными поручнями и защитными ограждениями, а так же приспособления, облегчающие передвижения: (ходунки, трости, костыли, каталки);
· пациенты, страдающие головокружением, слабостью, нуждаются в обязательном сопровождении;
· при перемещении пациента необходимо соблюдать правила биомеханики;
· при перемещении пациента с кровати на каталку или кресло-каталку, в случае отсутствия у них тормоза, следует соблюдать особую осторожность, выполнять эту манипуляцию вдвоем с помощником;
Снижение риска возможных трав у пациентов обеспечивается путем особой конструкции лестниц, расположением кабинетов, использованием специальных покрытий для пола, перил вдоль стен палат и коридоров, современного санитарно-технического оборудования и даже особой окраски помещений, лестниц и коридоров в современных ЛПУ.
10. РИСК НАРУШЕНИЙ СНА
Профилактика нарушения сна, сестринские вмешательства:
1. Выяснить причину нарушений сна (если это возможно)
2. Обеспечить обезболивание
3. Соблюдать распорядок дня,ограничить дневной сон
4. Организовать досуг
5. Поощрять выполнять физические упражнения (если это возможно)
6. Обеспечить свежий воздух и оптимальную температуру в помещении
7. Обеспечить комфортное состояние постели, одежды
8. Обеспечить тишину и приглушенный свет
9. Исключить обильный приём пищи и жидкости перед сном, приём кофе и крепкого чая
10. Обеспечить опорожнение кишечника и мочевого пузыря
11. РИСК ДЕФИЦИТА ОБЩЕНИЯ
Человек – существо социальное, а значит, нуждается в постоянном общении. Однако, попадая в определённые жизненные ситуации, мы способны испытывать дефицит общения.
Пациент остается один на один со своей болезнью, а все медицинские мероприятия затрагивают биологическую сторону болезни, но не социальную и психологическую. Качество жизни такого человека существенно меняется. Он вынужден постоянно подвергаться различным медицинским процедурам, принимать лекарства. При этом он не может работать, а иногда и двигаться, выполнять самые простые, обычные действия - например, принять ванну, он нуждается в постороннем уходе, зависит от других, периодически испытывает боль.
Многие люди при тяжелой болезни ощущают депрессию, у них возникает чувство одиночества, безнадежности, портится характер. Резко меняется и сужается круг общения. С тяжелобольным общаться нелегко, а часто и сами больные не хотят, чтобы другие видели их состояние, боятся жалости. Они не знают, о чем говорить со здоровыми людьми, а те тоже не находят с ними общих тем для разговоров. Как правило, пациент поддерживает отношения только с самыми близкими и врачами, иногда с другими больными, товарищами по несчастью, обсуждая с ними особенности своей болезни.
Сестринские вмешательства:
1. Создать благоприятные условия для общения.
2. Ежедневно разговаривать с пациентом (в т.ч. при выполнении манипуляций), интересоваться состоянием здоровья, семьей, обсуждать фильм, книгу и т.д.
3. При общении очень важно правильно подбирать слова, избегать резких категоричных фраз, следить за своей мимикой.
5. Способствовать общению с другими пациентами, которые находятся в адекватном психологическом состоянии.
6. Провести беседу с родственниками. Рассказать об особенностях состояния близкого человека, обсудить возможные обстоятельства дискомфорта, а также ситуации, которые могут доставить радость.
Настоящие и потенциальные проблемы тяжелобольного и обездвиженного пациента
Нарушение двигательной активности может повлечь за собой тяжёлые последствия для пациента, вплоть до смертельного исхода!
Потенциальные проблемы тяжелобольных и обездвиженных пациентов:
1. риск нарушений целостности кожи: пролежни, опрелости, инфицирование ран;
2. риск развития воспалительных изменений в полости рта;
3. риск изменений со стороны опорно-двигательного аппарата: гипотрофия мышц и контрактуры суставов;
4. риск дыхательных нарушений: застойные явления в легких с возможным развитием пневмонии;
5. риск изменений в сердечно-сосудистой системе: гипотония, ортостатический коллапс;
6. риск нарушений со стороны мочевыделительной системы: уроинфекция, образование конкрементов;
7. риск атонических запоров и метеоризма;
8. риск обезвоживания;
9. риск падений и травм при перемещениях;
10. риск нарушения сна;
11. риск дефицита общения.
Вероятность возникновения таких проблем значительно выше у пациентов пожилого возраста!
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.

Папиллярные узоры пальцев рук - маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.

инновационный подход к лечению сложных ран
Причины и механизм развития пролежней
Пролежни (decubitu) – это дистрофические, язвенно-некротические изменения кожи, подкожной клетчатки и других мягких тканей, развивающиеся вследствие их длительного сдавления, нарушения местного кровообращения и нервной трофики.
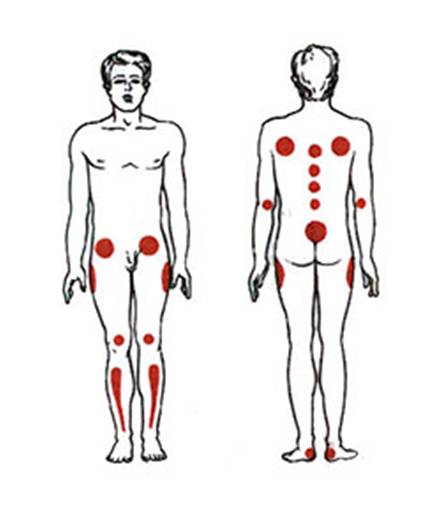
Место образования пролежней зависит от положения больного, наиболее частые места их локализации:
- в положении на спине:затылок, лопатки, локти, крестец, пятки;
- в положении сидя:лопатки, седалищные бугры, стопы ног;
- в положении на животе:ребра, гребни подвздошных костей, колени, пальцы ног с тыльной стороны;
- в положении на боку:область тазобедренного сустава (область большого вертела).
В зависимости от преобладания одного из этих факторов пролежни делят на экзогенные и эндогенные.
Экзогенные пролежни. В возникновении экзогенных пролежней основную роль играет фактор длительного и интенсивного сдавливания мягких тканей (особенно в тех местах, где близко расположены костные выступы: в области лодыжек, бугра пяточной кости, мыщелков и вертелов бедренной кости и т.п.) между костью и каким-либо внешним предметом (поверхность матраца, гипсовая повязка, шина и т.д.).
Эндогенные пролежни. В возникновении эндогенных пролежней главную роль играет фактор ослабления организма, глубокого нарушения его основных жизненных функций и трофики тканей (истощенные тяжелобольные, нередко страдающих сахарным диабетом, вынужденные в течение длительного времени лежать в постели неподвижно).
Эндогенные нейротрофические пролежни возникают у больных с органическими нарушениями нервной системы (контузия спинного мозга, кровоизлияние в мозг и т.д.). Основную роль в возникновении этого вида пролежней играют резкие нейротрофические расстройства.
1 стадия: устойчивое покраснение кожи, не проходящая после прекращения давления; кожные покровы не нарушены.
Почему у здоровых людей никогда не бывает пролежней? - Они могут свободно двигаться, перемешать тяжесть своего тела при ходьбе, сидя, лежа и даже во сне.
У больных, долгое время находящихся в постели или кресле, часто появляются пролежни. В чем же причина?
Тончайшие капилляры кожи при оказании на них давления перекрываются. В обычных условиях здоровая кожа имеет розовый цвет за счет крови, текущей по сосудам. Возьмем пустой стеклянный стакан, сильно сожмем его и посмотрим сквозь прозрачные стенки на пальцы. Там, где пальцы давят на стенки стакана, видны бледные участки ишемии, вызванные остановкой кровообращения. Теперь поставим стакан. Кончики пальцев сразу розовеют, так как движение крови возобновится.
Какое отношение имеет нарушение движения крови в капиллярах к риску возникновения пролежней? Чтобы ответить на этот вопрос, рассмотрим еще один пример. Когда мы лежим на спине, большая часть давления ноги приходится на пятку (одно из наиболее типичных мест развития пролежней). Вся тяжесть ложится на небольшую поверхность кожи, находящуюся непосредственно под костью. Положите свои пальцы под пятку лежащего человека, Вы почувствуете тяжесть, сконцентрированную в этом месте. Этого давления достаточно, чтобы пережать кровеносные сосуды между костью пятки и поверхностью кожи и остановить движение крови. Если пятка в таком положении находится довольно долго, недостаточное кровоснабжение приводит к гибели части клеток, и развивается пролежень.
Пролежни появляются там, где выступающие части костей вжимают мягкие ткани в поверхность кровати или кресла. Под костными выступами давление веса тела концентрируется на небольшом участке поверхности кожи, обусловливая сильное сдавливание кровеносных сосудов и блокируя кровоток.
Если движение крови блокировано надолго, то значительное количество клеток отмирает. В течение нескольких дней мертвые клетки распадаются, и образуется язва – пролежень.
Схожие процессы в тканях происходят и в положении сидя, только кроме давления на ткани действуют еще и силы сдвига.
Нарушение подвижности, сдавливание тканей и сосудов, смещение кожных покровов относятся к механическим факторам образования пролежней. Однако существует и ряд физиологических факторов: сопутствующие инфекции, анемия, неполноценное питание и снижение массы тела, поражение спинного мозга и периферических нервов. Пролежни возникают обычно при сочетанном воздействии этих факторов.
Профилактика и лечение пролежней в настоящее время является серьезной медико-социальной проблемой. Особая трудность заключается в том, что из-за сложного патогенеза пролежневого процесса, используемые лекарственные средства часто бывают мало эффективны.
Их применение не устраняет главную причину возникновения пролежней - недостаточное кровоснабжение кожи, подкожной клетчатки и мягких тканей.
В связи с серьезностью проблемы и большим количеством пациентов, страдающих пролежнями, ученые-фармакологи ведут активный поиск высокоэффективных лекарственнх средств для местного лечения трофических нарушений кожного покрова (Гошадзе К.А., 2008).
Читайте также:


