Неконсолидированный перелом таранной кости что это такое
Что представляет собой консолидированный перелом? Об этом мы поведаем в рассматриваемой статье. Также вы узнаете о том, как происходит срастание переломов, почему восстановление пациента может замедлиться и как происходит лечение травм.
Основная информация
Консолидированный перелом - такой диагноз ставят многим пациентам, получившим травму. Но далеко не все больные знают, что означает это заключение.
Увидев такое странное словосочетание в своей медицинской книжке, большинство людей находятся в полном недоумении. Чаще всего этот термин ассоциируется с какой-либо серьезной патологией. Однако перелом консолидированный не представляет собой ничего страшного.
Что такое перелом?
Хирург, травматолог – это те специалисты, к которым обращаются люди с переломом кости.
Перелом – частичное или же полное нарушение целостности костных тканей, которое возникло при нагрузке, в несколько раз превышающей прочность поврежденного участка скелета. Такое патологическое состояние может возникать не только из-за получения травмы, но и в результате различных болезней, которые сопровождаются значительными изменениями в прочностных свойствах костей.
Обратившись в бесплатный или платный травмпункт, пациент с травмой сразу же получает лечение. Оно зависит от степени тяжести перелома, которая, в свою очередь, обусловлена размерами сломанных костей, а также их числом.
Следует особо отметить, что множественные переломы трубчатых костей (крупных) очень часто приводят к травматическому шоку и развитию сильной кровопотери. Однако, вовремя обратившись в бесплатный или платный травмпункт, таких патологий можно избежать. Кстати, больные после получения подобных травм восстанавливаются очень медленно. Их период выздоровления может занять несколько месяцев.
Консолидированный перелом - что такое?
Так что это - консолидированный перелом? Специалисты утверждают, что это медицинский термин, который обозначает уже сросшийся перелом с образованием костной мозоли.
Идеальное и полное срастание травмированного скелета происходит в следующих случаях:
- при хорошей фиксации сломанных костей;
- при полном и идеальном сопоставлении костных отломков;
- при восстановлении кровообращения в зоне повреждения костей;
- при восстановлении или сохранении иннервации в зоне повреждения костных тканей.
Вторичное срастание
Вторичное срастание переломов с образованием хрящевой мозоли происходит при:
- неполном сопоставлении частей костных отломков;
- плохой фиксации перелома;
- относительной подвижности костных фрагментов;
- несвоевременной иммобилизации;
- нарушении кровообращения, а также иннервации в зоне перелома кости.
Почему перелом не срастается?
Хирург, травматолог – именно эти специалисты могут ответить на вопрос о том, почему в некоторых случаях перелом кости не срастается. Согласно их мнению, такое явление имеет несколько причин. Представим их прямо сейчас:
- нарушение иммобилизации кости (поврежденной), а также смещение ее элементов относительно друг друга;
- неполное или неправильное сопоставление костных фрагментов;
- нарушение иннервации в области перелома и местного кровообращения.
Травматолог на дом выезжает лишь в крайне тяжелых случаях. При этом очень важно, чтобы специалист был грамотным. Ведь при серьезных переломах необходимо так совместить поврежденные костные ткани, чтобы произошла их полная консолидация. Однако следует отметить, что такое срастание зависит не только от квалификации доктора. Ведь в процесс регенерации должны быть включены и все слои костных тканей (например, эндоост, периост и гаверсовы каналы).
Нельзя не сказать и о том, что совместно с естественными физиологическими процессами восстановления целостности скелета также происходит рассасывание посттравматической гематомы. Кстати, костная мозоль при регенерации имеет вид небольшого веретенообразного утолщения.
Периоды образования и слои костной мозоли
Консолидированный перелом ребер и других частей скелета – довольно распространенное явление. В процессе восстановления костей образуется костная мозоль.
Такая регенерация проходит в три периода:
- развитие воспаления (асептического) в месте перелома;
- процесс костеобразования;
- перестройка костной мозоли.
Таким образом, в месте травмы у человека происходит интенсивное размножение клеток гаверсовых каналов и эндооста, а также соединительной ткани и надкостницы. Этот процесс приводит к тому, что на участке перелома образуется костная мозоль. Она состоит их четырех слоев:
- параоссальный;
- интермедиарный;
- периостальный;
- эндостальный.
Спустя 5-6 дней после непосредственного получения травмы дефект между костными отломками начинает заполняться фибробластами, клетками остеобластов и мелкими сосудами, которые образуют собой остеоидную ткань.
Также следует отметить, что выделяются 3 стадии образования костной мозоли. К ним относят:
- фиброзную;
- хрящевую;
- костную.
Как долго образуется костная мозоль?
Формирование костной мозоли – довольно длительный процесс. Сроки ее образования таковы:
- Первичная (длится 4-5 недель).
- Вторичная (спустя 5-6 недель).
Следует также отметить, что мозоль в месте перелома подвергается перестройке в течение нескольких лет. Происходит это вследствие того, что остеобласты способствуют рассасыванию концов костных отломков, фрагментов и осколков, а также ликвидируют избыточное образование мозольного вещества.
В том случае если травматолог, на дом вызванный, а также сам пациент создали все оптимальные условия для срастания костных элементов, то происходит консолидация перелома (в течение нескольких недель или месяцев).
Как долго срастаются кости? Согласно утверждениям специалистов, чем старше человек, тем хуже происходит его восстановление. Например, перелом шейки бедра может приковать старика к постели, спровоцировав такие осложнения, как застойная пневмония, тромбоэмболия легочной артерии, пролежни и прочие.
Почему замедляется консолидация?
Далеко не всегда и не у всех людей костные переломы срастаются быстро и без каких-либо последствий. В некоторых случаях консолидация травмированного участка значительно замедляется. С чем связано такое явление?
К общим причинам замедленного срастания костей относят следующие:
- сахарный диабет, тонкие кости, нарушение рабаты паращитовидных желез;
- пожилой возраст, женский пол, киста яичника, неправильное питание;
- истощение, многоплодная беременность, стрессы;
- низкий рост, прием некоторых лекарственных средств, дисменорея;
- онкология, курение, удаленные яичники, трансплантация внутренних органов и прочее.
Что касается местных причин, то к ним относят:
- попадание инфекции в рану;
- нарушение кровообращения;
- сильное размозжение мягких тканей при травме;
- множественные переломы;
- попадание инородных предметов в рану;
- интерпозиция тканей и прочее.
Лечение переломов
Что делать при переломе и как добиться быстрого срастания костей? В первую очередь необходимо обратиться к доктору. При смещении костей врач должен их вправить и зафиксировать в этом положении посредством наложения гипса.
Что делать при переломе, кроме обращения в травмпункт? Чтобы перелом срастался быстрее, специалисты рекомендуют принимать анаболические гормоны и мумие. Также допустимо физиолечение и воздействие на травму электромагнитным полем.
Последствия неправильного лечения
Консолидированный перелом - это наилучший исход травмы человека. Однако следует отметить, что при отсутствии должного лечения консолидация может не произойти или замедлиться.
Специалисты утверждают, что признаками медленного срастания костной ткани являются следующие состояния:
- подвижность (патологическая) костей в месте перелома;
- сильные боли в области повреждения;
- щель между костными отломками, заметная при рентгенологическом обследовании.
Также следует отметить, что в детском возрасте процесс восстановления и регенерации поврежденной костной ткани происходит быстрее и легче, нежели у пожилых и взрослых людей. Очень часто неправильное срастание скелета приводит к образованию ложного сустава. Такие сочленения могут породить ряд серьезных проблем со здоровьем, а также причинять эстетический дискомфорт.
Переломы и вывихи таранной кости случаются нечасто. Они обычно происходят в результате мощного воздействия, например ДТП, падения с высоты или сильного удара в область голеностопного сустава.
Таранная кость — это мощная опорная структура, которая несет на себе колоссальную нагрузку веса всего организма. Давление на нее больше, чем на любую другую кость скелета.
В таранной кости различают тело и головку. Головка — самая передняя часть таранной кости — отделена от тела шейкой. Тело таранной кости практически полностью покрыто суставным гиалиновым хрящом.
Таранную кость снабжают кровью несколько сосудов, входящих в нее в области шейки. При переломах эти сосуды повреждаются. Без достаточного питания таранная кость начинает разрушаться. Разрушение кости вследствие нарушения кровообращения в ней называется асептическим некрозом. Асептический некроз и последующее нарушение функции голеностопного сустава — частый исход неправильного лечения травм таранной кости.
Наиболее распространены переломы шейки, головки, тела таранной кости, повреждения хряща суставной площадки. Переломы в основном оскольчатые и со смещением. Обычно переломы сочетаются с повреждениями связок вокруг голеностопного сустава и заднего отдела стопы. Переломы таранной кости часто вызывают разрыв кожи. Такие переломы считаются открытыми и требуют незамедлительного хирургического лечения.
Пациенты часто оказываются жертвами падения с высоты, авто- и мотоаварий. Также причиной переломов могут быть выворачивающее воздействие на таранную кость при падении со сноуборда или травмы во время занятий экстремальными видами спорта.
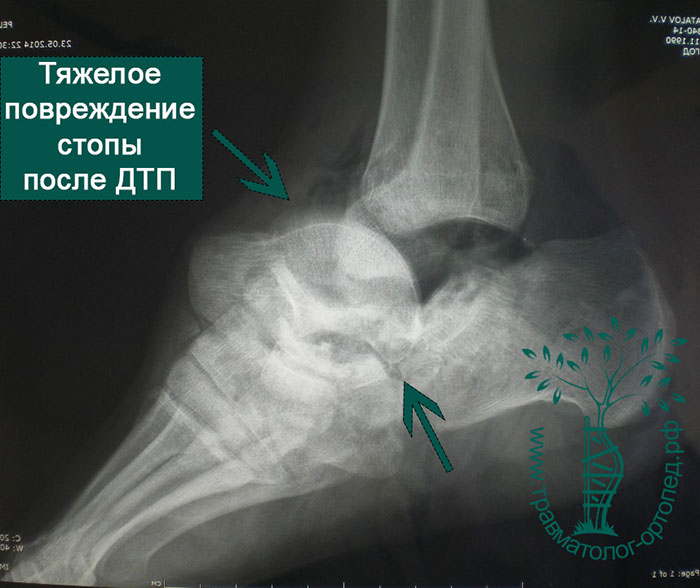
Голеностопный сустав и стопа болезненны и отечны. Если отломки таранной кости сместились, то можно заметить деформацию контуров стопы. При вывихах и подвывихах таранной кости кожа из-за деформации может натянуться, отслоиться от кости, инфицироваться и погибнуть. Чтобы избежать подобных осложнений, необходимо как можно быстрее диагностировать и устранить смещение таранной кости.
Переломы таранной кости, даже со смещением, достаточно сложны для диагностики и требуют значительного опыта у врача. Как правило, многие переломы таранной кости не всегда удается рассмотреть на первичных рентгенограммах. Компьютерная томография дает гораздо больше информации. КТ незаменима при планировании операции. По нашему мнению, КТ с 3D-моделированием должна выполняться всем пациентам без исключеня перед хирургическим вмешательством.
Также с помощью КТ и МРТ возможно выявить не видное на обычных рентгенограммах повреждение хряща таранной кости.
Тактика лечения таких переломов консервативная. Пациенту накладывается сапожок из обычного или пластикового гипса в особом положении стопы. Пластиковый гипс (полимерная повязка) в этом смысле более предпочтителен в гигиеническом плане (в нём можно мыться в ванне или принимать душ). Также полимерная повязка имеет значительно меньший вес, в отличие от классического гипса. По этой причине полимерная повязка позволяет облегчить процесс лечения у полных или ослабленных пациентов.
Нагрузка на ногу запрещается в течение 4–6 недель. Далее разрешается небольшая частичная небольшая нагрузка на стопу. Через 10–12 недель повязку снимают и доводят функцию нижней конечности до нормальных показателей.
Переломы таранной кости обычно со смещением или оскольчатые, с вовлечением голеностопного или подтаранного сустава. Иногда отломки смещены полностью.
Переломы со смещением с наличием подвывиха в смежных суставах должны быть оперированы. Во время операции производится открытая репозиция перелома и фиксация винтами.
При некоторых переломах операция на таранной кости может выполняться по малоинвазивной технологии. Для малоинвазивных операций не требуется широких разрезов кожи.
С помощью специальных инструментов и приспособлений производится закрытая репозиция перелома таранной кости. Затем производится рентгенологический контроль непосредственно в операционной и при удовлетворительном стоянии отломков выполняется фиксация спицами или стягивающими винтами через проколы кожи.
В послеоперационный период стопа переводится в возвышенное положение до спадения отека. Рекомендуется ношение ортезной повязки.
Для таранной кости характерны остеохондральные повреждения. Остеохондральными называются повреждения, при которых травмируются суставной хрящ и небольшой участок подлежащей кости. Обычно причиной остеохондральных повреждений является подвывих стопы, например при растяжении связок голеностопного сустава. Если фрагмент суставного хряща небольшой, его можно удалить артроскопическим путем. Во время артроскопического вмешательства травмированный участок таранной кости обрабатывается особым образом. Производятся перфорация кости, обработка плазмой (это требуется для стимуляции восстановления хрящевой ткани).
При переломах таранной кости нередко повреждаются мягкие ткани и кожа. Раны при открытых переломах порой бывают больших размеров. Существует риск инфицирования таких ран и кости.
Лечение такого повреждения должно быть начато незамедлительно, в экстренном порядке. Под наркозом производится хирургическая обработка раны с удалением всех нежизнеспособных тканей. В нашей клинике раны лечат новым инновационным методом отрицательного давления. После обработки к ране присоединяется специальный небольшой аппарат. С помощью данного аппарата и набора особых повязок в ране создается вакуум. Прибор постоянно эвакуирует из раны патологическое отделяемое, препятствуя ее инфицированию и нагноению. Само по себе отрицательное давление стимулирует и ускоряет заживление раны. После того как рана зажила, выполняется окончательная операция по фиксации перелома винтами.
При неправильно выполненной операции, если репозиция произведена неточно, перелом таранной кости может срастись со смещением. Неправильно сросшийся перелом таранной кости может привести к деформации суставной поверхности, ограничению движений и болевым ощущениям при опоре.
Кроме того, при нарушении техники хирургического вмешательства, а также повреждении сосудов, питающих таранную кость, может развиться асептический некроз таранной кости. Частота развития некроза зависит также от тяжести самой травмы и может варьироваться от 10 до 40%. При асептическом некрозе костная плотность тела таранной кости уменьшается. Форма таранной кости при остеонекрозе изменяется, что может повлиять на функцию всей стопы. Таранная кость уплощается (сплющивается). Иногда таранная кость при некрозе может распадаться на фрагменты.
Причиной боли и тугоподвижности после перелома таранной кости может стать и артроз подтаранного или голеностопного сустава. Он связан с повреждением суставов как непосредственно в момент травмы, так и в результате деформации при неправильном сращении таранной кости.
Обычно с болевым синдромом при артрозе можно справиться путем назначения обезболивающих препаратов. В некоторых случаях боль не позволяет вернуться к прежней нагрузке, поэтому показан артродез пораженного сустава. Артродез — это искусственное замыкание сустава, позволяющее уменьшить симптоматику при артрозе.
Таранная кость самая крупная в стопе. Ее переломы встречаются весьма редко. На данный вид повреждения приходится только 6% случаев. Из-за крупного размера кости любой ее перелом представляет собой тяжелую травму, нередко становящуюся причиной инвалидности у человека.
Что такое перелом таранной кости
Под переломом таранной кости (фото вы можете увидеть в статье) понимается один из серьезных видов повреждений, возникающих чаще из-за избыточной нагрузки во время занятий спортом, при авариях, прыжках с высоты и падениях различных тяжестей на стопу.
Для кости характерно сложное строение. Она формирует нижний отдел голеностопного сустава. В нижней части происходит ее соединение с пяточной костью, а спереди она связывается с ладьевидной.
Поскольку для кости характерна сложная структура, то повреждение может возникнуть в различных частях. Ее элементами являются:
- головка, соединяющаяся с ладьевидной костью,
- шейка,
- средний отдел (блок), связывающийся с латеральной и медиальной лодыжками,
- задний отросток.
Большая часть кости покрывается суставным хрящом. Особенность ее строения такова, что она плохо снабжается кровью. По этой причине любое повреждение характеризуется длительной реабилитацией, плохим снабжением кислородом, из-за чего нередко возникает осложнение в виде отмирания клеток.
Как применять препарат Дона для суставов?
Узнайте, как вправить тазобедренный сустав.
Как выглядит перелом?
Характер повреждения кости позволяет выявить рентген, который проводится во всех случаях подобных травм. В зависимости от конкретного пострадавшего элемента нарушение целостности кости выглядит следующим образом:
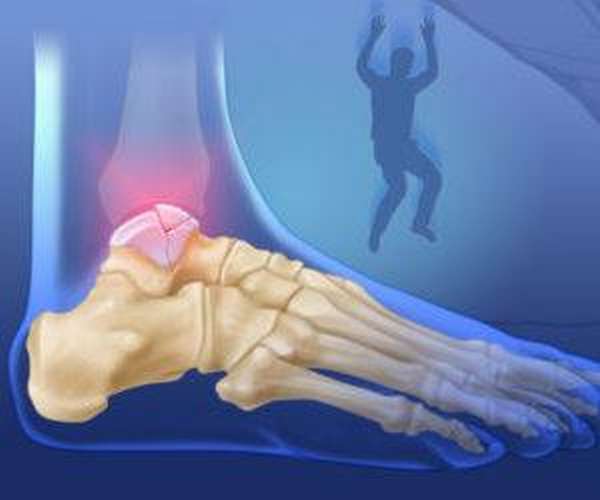
При сильном тыльном изгибе стопы происходит перелом костной шейки. Дополнительно проявляется повреждением не только голени, но даже бедра.
Возможны два варианта повреждения:
- При тыльном сгибании и нагрузке шейка вонзается в большеберцовую кость. Круговое движение становится причиной вывиха и смещения костного тела. Дополнительно может возникать повреждение медиальной лодыжки.
- Круговое движение стопы становится следствием усиленного сгибания ее подошвы.
Справка. Возможен также оскольчатый слом кости. При нем она дробится на несколько фрагментов в результате падения человека с высоты и неудачного приземления на пятки.
Виды повреждений
В зависимости от анатомического строения используется следующая классификация переломов таранной кости:
- повреждение головки,
- нарушение целостности шейки,
- повреждение средней части (костного блока),
- компрессионный перелом в виде раздробления кости на множественные осколки,
- краевое повреждение,
- перелом заднего отростка.
С учетом наличия или отсутствия нарушения целостности кожи при сломе выделяют два его вида:
- закрытый (без повреждения тканей),
- открытый (с нарушением целостности кожных покровов).
В зависимости от тяжести выделяют:
- повреждения со смещением в виде подвывиха подтаранного сустава,
- травма без смещения,
- перелом с вывихом костного тела в области голеностопа,
- травмирование с вывихом в области ладьевидно-таранного сустава.
Как лечится чрезвертельный перелом бедра?
Симптоматика
Поскольку кость располагается в центральной части стопы, то симптомы нарушения ее целостности схожи с симптоматикой повреждений других костных образований. Характерны следующие симптомы перелома таранной кости стопы:
сильный отек, охватывающий заднюю поверхность стопы,
Симптомы во многом зависят от локализации перелома:
- при краевом повреждении они неявны и не отличаются сильным болевым синдромом, что часто ошибочно принимается за простой ушиб,
- при травмировании шейки заметна сильная деформация голеностопа,
- при переломе заднего отростка характерна сильная боль в ахилловом сухожилии, обостряющаяся в момент прощупывания.
Внимание! Точный диагноз о наличии слома или простого ушиба может поставить только врач после проведения необходимого рентгенологического обследования. При наличии указанной симптоматики необходимо незамедлительно обратиться в медицинское учреждение.
Лечение перелома
Во всех случаях требуется оперативное лечение переломов таранной кости, поскольку при несвоевременном оказании помощи вероятно возникновение серьезных осложнений. Само лечение зависит от характера повреждения. Сращивание подразумевает три основные методики:
- иммобилизация,
- репозиция закрытого типа,
- репозиция в открытой форме (остеосинтез).

Лечение перелома заднего отростка таранной кости чаще всего проводится в форме иммобилизации. Она подразумевает наложение на поврежденный участок повязки из гипса или полимерного материала.
Процедура проводится в случае простого повреждения при отсутствии осложнений. На дне повязки фиксируется супинатор из металла. Благодаря ей стопа находится в неподвижном положении.
При иммобилизирующей повязке больной должен держать поврежденную ногу в возвышенном положении. Так ему удастся избежать возникновения нежелательных отеков. Для уменьшения сопутствующего повреждению болевого синдрома рекомендуется прием обезболивающих препаратов.
Лечение перелома таранной кости со смещением подразумевает применение закрытой репозиции. Она предваряет наложение больному повязки и включает следующий порядок действий:
- введение анестезии,
- укладывание человека на живот и сгибание его ноги в колене,
- проведение вытяжения за пятку и одномоментное сгибание стопы,
- сопоставление костных отломков,
- наложение иммобилизирующего сапога.
Больной носит повязку на протяжении 7 недель, после чего ему заменяют ее на новую, но с которой он сможет сгибать стопу на 900.
Как лечить перелом коленной чашечки?
Узнайте, как оказать первую помощь при различных переломах.
Открытая репозиция или остеосинтез проводится в тяжелых случаях:
- неконсолидированный перелом таранной кости, при котором ее срастание значительно затруднено,
- наличие невправимых вывихов,
- травма с риском некроза,
- присутствие смещения свыше 1 см,
- наличие закрытого перелома с нарушением целостности мягких тканей,
- перелом открытого типа.
Остеосинтез может проводиться в форме:

сопоставления отломков при помощи винтов или пластин,
Сроки иммобилизации при переломе таранной кости разнятся в зависимости от его характера и выбранного метода лечения.
При простых повреждениях она составляет 1,5 месяца, после проведения закрытой репозиции —, 4 месяца, после остеосинтеза —, неделю. Обездвиживание не применяется только при одной из форм остеосинтеза, когда больному вводят спицы Киршнера и накладывается аппарат в виде стержня. За счет него нога находится в нужном положении.
Реабилитация таранной кости после перелома включает в себя:
- Обеспечение полного покоя ноге особенно в течение первой недели после наложения повязки.
- Выполнение упражнений с целью восстановления мышечного тонуса после снятия гипса. Могут делаться как обычным способом, так и в воде.
- Проведение лечебного массажа.
- Употребление продуктов, обогащенных кальцием, для ускоренного срастания костей.
- Использование местных и препаратов нестероидного типа для внутреннего приема, снимающих воспаление.
- Применение физиотерапевтических процедур в виде парафиновых аппликаций, магнитотерапии, электрофореза с «,Новокаином»,, ультразвуковой терапии.
- Ежемесячное выполнение контрольных рентген-снимков.
- Избежание серьезных нагрузок на ногу в ходе всего реабилитационного периода.
Важно! Любая программа реабилитации при подобных видах повреждений индивидуальна и подбирается с учетом особенностей конкретно взятого пациента.
Последствия повреждения

Возможны следующие последствия перелома таранной кости:
- нарушение работы сосудов, приводящее к отмиранию тканей,
- возникновение обширного отека с постоянным болевым синдромом,
- инфицирование места повреждения,
- развитие остеомиелита,
- нарушение функционирования голеностопного сустава.
Особенность! В 30% случаев травма приводит к присвоению инвалидности человеку, поскольку существенно ограничивается его трудоспособность.
Заключение
Данное повреждение является редким, но наиболее серьезным видом травм. Единственным точным методом его диагностики служит рентгенологическое обследование. При лечении могут применяться как консервативные методики в виде иммобилизации, так и хирургические способы (закрытая и открытая репозиция).
Форма терапии зависит от тяжести повреждения и сопровождается обязательной реабилитацией пациента, разработанной для него в индивидуальном порядке.
Травматические повреждения нижних конечностей встречаются у людей разного возраста и характеризуются развитием симптомов различной степени тяжести. Перелом заднего отростка таранной кости и других частей данного образования, приводит к появлению выраженных клинических проявлений. Жалобы пациента связаны с болевым синдромом и нарушением подвижности стопы.
Диагностика повреждения не представляет серьезных трудностей для врача и основывается на внешнем осмотре и использовании рентгенологических методов обследования. Терапия перелома подбирается доктором в зависимости от тяжести состояния больного, а также наличия у него показаний и противопоказаний к отдельным методам лечения.
О травме
Кости стопы образуют сложную систему, обеспечивающую подвижность ног человека. Таранная кость располагается в области голеностопного сустава и состоит из ряда анатомических частей: тела, головки, шейки и заднего отростка. Тело и шейка наиболее часто подвергаются переломам, а место заднего отростка травмируется редко.

Переломы данного костного образования характерны для спортсменов и дорожно-транспортных происшествий. Помимо этого, частыми причинами получения подобной травмы, являются падения с высоты, удары тяжелыми предметами или хронические ударные нагрузки у танцоров.
Механизмы подобной травмы следующие:
- высокая осевая нагрузка, сопровождающаяся тыльным сгибанием в голеностопе;
- ротация стопы, вызванная выраженным подошвенным сгибанием в голеностопе;
На фото обычно хорошо видно, как выглядит подобная травма. Стопа в области голеностопного сустава отечна, возможны кровоподтеки, переходящие вверх по голени. Само суставное сочленение имеет видоизмененную форму, сниженную амплитуду движения.
Разновидности травмы
В клинической практике используется несколько классификаций переломов таранной кости. У каждого пациента обязательно устанавливается та часть костного образования, которая была непосредственно повреждена: головка, шейка, задний отросток или тело.
Помимо этого, травматолог обязательно указывает классификацию с учетом дополнительных повреждений:
- смещение костных обломков отсутствует;
- смещение обломков, приводящее к подвывиху подтаранного сустава;
- формирование вывиха частей таранной кости;
- наличие вывиха таранно-ладьевидного сочленения.
Указанная классификация играет важную роль в выборе правильной тактики лечения, так как развитие этих повреждений в стопе требует проведения дополнительных процедур. Все переломы кости также подразделяются на закрытые и открытые, что определяется отсутствием или наличием повреждения кожи, соответственно.
Клинические проявления
Жалобы при получении травмы могут отличаться у отдельных пациентов. Однако врачи-травматологи выделяют основные симптомы перелома таранной кости стопы:
- болевые ощущения различной степени выраженности в голеностопном сочленении. Интенсивность боли усиливается при попытках сгибания или разгибания большого пальца;
- область вокруг сустава отечна, в первую очередь, по тыльной стороне ноги;
- в связи с отеком, объем голени в области лодыжек и стопы увеличен;
- попытки встать на поврежденную стопу приводят к резкому усилению болевого синдрома;
- если имеет место смещение костных отломков, голеностоп может иметь нехарактерную форму;
- при пальпации области голеностопа, доктор слышит хруст (крепитацию), а также прощупывает отдельные части кости.

Помимо общих симптомов травматического повреждения, в зависимости от места перелома, у больного могут наблюдаться специфические клинические признаки:
- сильный болевой синдром в месте прикрепления ахиллова сухожилия, который усиливается при сгибании и разгибании стопы, характерно для перелома заднего отростка;
- если стопа у пациента согнута в сторону подошвы, а голеностоп имеет деформированную форму, то у больного, скорее всего, наблюдается нарушение целостности шейки кости;
- краевые переломы сопровождаются невыраженными клиническими симптомами, в том числе, болью, что может затруднить постановку точного диагноза и к ошибочному диагностированию ушиба.
Важно. Сложность анатомического строения стопы и наличие большого числа костных образований приводит к тому, что у пациентов в 60% случаев имеются переломы и других костей (медиальная и латеральная лодыжка, пяточная кость и пр.).
Подбор терапии
Для терапии переломов используется несколько терапевтических подходов: проведение закрытой репозиции, остеосинтеза и иммобилизации.

Нижняя часть повязки, контактирующая с землей, укрепляется металлическим супинатором.
Пациенту при этом рекомендуется стараться держать ногу в возвышенном положении для предотвращения усиления отечного и болевого синдрома.
Сроки иммобилизации при переломе таранной кости отличается у отдельных пациентов.
При отсутствии осложнений и положительных результатах контрольного рентгенологического исследования, повязка может быть снята через 6 недель.
Если на рентгеновском снимке через этот промежуток времени наблюдается неконсолидированный перелом таранной кости, т.е. сращения костных отломков не произошло, то срок иммобилизации увеличивают.
При наличии осложнений травмы терапевтические подходы отличаются. Так, лечение перелома таранной кости со смещением осуществляется с проведением закрытого сопоставления костных отломков. Подобная закрытая репозиция выполняется при проведении местного наркоза.
При наличии серьезного смещения отломков (от 1 см), нарушения целостности кожного покрова, дополнительных подвывихов и вывихов в суставных сочленениях, а также в ситуациях, когда закрытая репозиция не возможна, проводят оперативное лечение перелома таранной кости. Рекомендуется осуществлять хирургическое вмешательство не позднее 8 часов от момента получения травмы.
Хирургические операции выполняются по различным методикам:
- использование стержневого устройства, удерживающего спицы, по типу аппарата Илизарова позволяет закрепить костные отломки относительно друг друга, контролируя расстояние между ними;
- при классическом остеосинтезе для сопоставления отломков применяются стягивающие винты или мини-пластины;
- если выполнить реконструкцию кости не удается в связи с раздроблением ее на мелкие части или при развитии выраженного некроза костной ткани, то хирурги в таких случаях проводят артродез. Подобное вмешательство заключается в полном удалении поврежденных образований с соединением оставшихся целыми костей стопы. Необходимо отметить, что подвижность голеностопа при операции существенно снижается.
По завершению любого вида оперативного вмешательства, на стопу и голеностопный сустав накладывается фиксирующая повязка. Если у пациента использовался стержневой аппарат, то он сам выполняет функцию иммобилизации ноги.
Важным моментом в современном лечении травматических повреждений стопы, является ранняя и комплексная реабилитация таранной кости после перелома. Все пациенты должны получать обезболивающие средства, антибактериальные препараты, а место перелома следует регулярно обрабатывать антисептиками.
Реабилитация обязательно включает в себя проведение самомассажа и лечебного массажа, лфк низкой степени интенсивности, а также физиотерапевтические процедуры (лекарственный электрофорез, использование озокеритовых, парафиновых повязок и других подходов).
Возможные последствия

При попытках самостоятельного лечения и позднем обращении за медицинской помощью, возможно развитие негативных последствий перелома таранной кости:
- хронические болевые ощущения в области стопы;
- нарушение целостности хрящевых образований, сосудистого русла и нервных структур;
- некротические изменения в костной ткани, вплоть до развития остеомиелита;
- артрозы суставов стопы, приводящие к нарушению функций суставных сочленений.
Развитие любых осложнений может стать причиной утраты работоспособности, вплоть до выставления степени инвалидности.
Заключение
Доктора хорошо знают, что такое перелом таранной кости и к каким последствиям он может привести. В связи с этим, при любой травме стопы и возникновении боли с отеком мягких тканей, следует обращаться за профессиональной медицинской помощью.
Раннее выявление патологии позволяет подобрать эффективное лечение перелома заднего отростка таранной кости и других ее частей, а также предупредить развитие негативных последствий травмы.
Читайте также:


