Мышечный синдром при беременности
Ишиас, также известный как пояснично-крестцовый корешковый синдром, вызывается раздражением седалищного нерва, который начинается в поясничном или нижнем отделе позвоночника и заканчивается пятками и ступнями. От 50 до 80 процентов беременных женщин испытывают боли в спине. Ишиалгия при беременности может часто вызывать боль в ягодицах и бедрах, которая отдает в бедро или даже ступню. Сидение или стояние в течение долгого времени может усугубить проблему. К распространенным процедурам лечения ишиаса при беременности относятся перинатальный массаж, хиропрактика и самостоятельные упражнения на растяжку.

Причины ишиаса во время беременности
Седалищная боль, как правило, вызывается проблемами поясничного отдела позвоночника, такими как выпячивание или грыжа межпозвоночного диска. Она также может быть вызвана изменениями костей, такими как сужение (стеноз) позвоночного канала, остеоартрит, дегенеративное заболевание межпозвоночных дисков или другое состояние, влияющее на позвоночник, называемое спондилолистез. Эти ситуации могут оказывать давление на седалищный нерв, вызывая симптомы.
Защемление седалищного нерва при беременности из-за грыжи межпозвоночного диска не распространено. Но, похожие на ишиас симптомы достаточно распространены во время беременности. Фактически, от 50 до 80 процентов женщин имеют боль в спине во время беременности.
Симптомы ишиаса также могут быть вызваны напряжением мышц и нестабильными позвонками. Боль в области тазовой кости, проблемы с крестцово-подвздошным суставом и состояние, называемое синдром грушевидной мышцы, которое является проблемой с одной из мышц ягодиц – распространенные причины седалищной боли во время беременности. Это связано с увеличением гормонов беременности, таких как релаксин, которые могут вызывать ослабление и растягивание связок, особенно в области таза.
Вес вашего ребенка также может усугубить проблемы с крестцово-подвздошным суставом или синдром грушевидной мышцы, поскольку он оказывает дополнительное давление на ваш таз и тазобедренные суставы. Иногда положение вашего ребенка может увеличить давление на ваш седалищный нерв.
Симптомы ишиаса при беременности
Воспаление седалищного нерва при беременности может вызывать следующие симптомы:
- периодическая или постоянная боль в одной ягодице или ноге;
- боль вдоль седалищного нерва, иррадиирующая от ягодиц в бедро и ступню;
- резкая, стреляющая или жгучая боль;
- онемение, колики или слабость в пораженной ноге или ступне;
- трудности в ходьбе, стоянии или сидении.
Всегда звоните своему врачу, если вы обеспокоены болью.
Лечение ишиаса при беременности
Защемление седалищного нерва у беременных лечат с помощью массажа, хиропрактики и физической терапии. Самостоятельное лечение седалищного нерва при беременности включает упражнения, которые помогают растянуть мышцы ног, ягодиц и бедра, чтобы уменьшить давление на седалищный нерв. Некоторые люди также находят полезными такие упражнения, как плавание. Это связано с тем, что вода помогает поддерживать вес вашего ребенка.
Попробуйте эти пять физических упражнений на растяжку, которые помогут вам облегчить боль в суставах и дискомфорт во время беременности.
Грушевидная мышца находится глубоко в ягодицах. Когда она сжата, это может раздражать седалищный нерв. Это сидячее упражнение на растяжение поможет снять напряжение в мышцах, и может помочь уменьшить боль в седалищном нерве.
Необходимое оборудование: нет.
Целевая мышца: грушевидная.
- Сядьте на стул, ноги поставьте на пол.
- Если затронута ваша левая сторона, положите левую лодыжку на правое колено.
- Сохраняйте спину прямой, наклонитесь вперед, пока не почувствуете, что ваши ягодичные мышцы растягиваются.
- Удерживайте положение 30 секунд. Повторяйте в течение дня.
Это упражнение помогает растянуть мышцы спины, ягодиц и задней части ног.
Необходимое оборудование: стол или стул со спинкой.
Целевые мышцы: нижняя часть спины, ягодичные мышцы, подколенные сухожилия.
- Стоя лицом к столу (стулу), поставьте ноги немного шире, чем ваши бедра.
- Наклонитесь вперед, положив руки на стол (спинку стула). Держите руки прямо и сделайте так, чтобы спина была плоской.
- Сделайте так, чтобы ваши бедра были как можно дальше от стола (спинки стула), пока не почувствуете приятное растяжение в нижней части спины и задней части ног.
- Вы также можете вращать бедрами в стороны, чтобы увеличить растяжку в нижней части спины и бедер.
- Удерживайте это положение в течение от 30 секунд до 1 минуты. Повторите два раза в день.
Эта популярная поза йоги помогает уменьшить боль, возникающую в результате защемления нерва при беременности. Небольшие изменения помогают практиковать это упражнение во время беременности с комфортом.
Необходимое оборудование: свернутое полотенце или блок для йоги.
Целевые мышцы: мышцы-вращатели бедра и мышцы-сгибатели бедра.
- Встаньте на четвереньки на пол.
- Сдвиньте правое колено вперед, чтобы оно было между вашими руками.
- Сдвиньте левую ногу назад и распрямите ее по всей длине.
- Поместите свернутое в рулон полотенце или блок для йоги под правое бедро. Это облегчит растяжку и даст место для вашего живота.
- Наклонитесь над правой ногой. Медленно опуститесь на землю, положив подушку под голову и руки для поддержки.
- Удерживайте 1 минуту. Повторите упражнение, поменяв ноги. Повторяйте несколько раз в течение дня.
Мышцы-сгибатели бедра – это мышцы вдоль передней части бедра, которые помогают двигать ногу вперед во время движения, например, во время ходьбы. Во время беременности у многих женщин эти мышцы находятся в напряжении. Это может повлиять на тазовое выравнивание и осанку, вызывая боль.
Необходимое оборудование: нет.
Целевые мышцы: сгибатели бедра.
- Станьте на четвереньки.
- Поставьте одну ногу перед вами таким образом, чтобы ваше бедро и колено находились под углом 90 градусов.
- Сдвиньте свой вес вперед, пока не почувствуете растяжение в передней части спины бедра и ноги.
- Удерживайте в течение 30 секунд, затем повторите, используя другую ногу.
Пенный ролик – недорогая штука, которую вы можете использовать для массажа мышц. Это отличный способ успокоить и расслабить напряженные мышцы, которые могут способствовать увеличению боли при ущемлении седалищного нерва во время беременности. Ролик действует как мини-массажер для напряженных мышц и соединительной ткани.
Необходимое оборудование: пенный ролик.
Целевые мышцы: подколенные сухожилия, икроножные мышцы, ягодицы, грушевидная мышца.
Следующие шаги при защемлении нерва в ноге или пояснице
Будущая мама может испытывать боль и неприятный дискомфорт, когда болит седалищный нерв при беременности, что также расстраивает и вызывает дополнительный стресс. Упражнения при защемлении седалищного нерва при беременности могут облегчить боль, уменьшая мышечное напряжение и увеличивая подвижность в бедрах, нижней части спины и ногах. Боль может ухудшаться, если вы сидите или стоите в течение длительных периодов времени. Поэтому обязательно меняйте свои позиции в течение дня.
Слушайте свое тело и прекратите действия, которые вызывают боль в тазобедренном суставе. Всегда разговаривайте со своим врачом, прежде чем начинать тренировку. Если у вас есть какие-либо симптомы, такие как головокружение, головные боли или кровотечение, прекратите делать упражнения от боли в спине и получите медицинскую помощь.
Эта статья была полезна для вас? Поделитесь ей с другими!

Спазмы внизу живота при беременности явление достаточно распространенное. Когда спазмы не сильно тревожат женщину, повода для паники не должно быть. Легкие спазмы, как показала медицинская практика, самостоятельно стихают, не переходя в более серьезные мышечные сокращения.
Другое дело, если спазмы вызывают болевой синдром, необходимо срочно посетить женский кабинет либо вызвать бригаду Скорой медицинской помощи. Проблем со спазмами в животе очень редко бывает у беременных, постоянно находящихся под контролем врача.
Спазмы при беременности чаще беспокоят женщин, ранее имевших проблемы с вынашиванием плода, выкидышами и зачатием ребенка. Следует считаться с теорией, которая указывает на повторение негативных явлений при беременности. Врач женской консультации постоянно работает с беременной, настраивая её на спокойствие, оптимизм, чтобы облегчить процесс вынашивания ребенка.
- Спазмы в животе при беременности
- Спазм кишечника при беременности
- Желудочные спазмы при беременности
- Спазмы и судороги мышц нижних конечностей
- Мышечные спазмы внизу живота при беременности
- Мышечный спазм матки при беременности
- Спазматические боли при беременности
- Спазмы на ранних сроках беременности
- Как лечить спазм при беременности
Спазмы в животе при беременности
Известно, что беременность, вынашивание ребенка сопровождаются значительными изменениями в организме женщины, порой доставляя дискомфорт, неудобства. На этой почве возможно развитие спазмов в животе при беременности. Они проявляются на фоне каких-то физиологических отклонений либо нарушений гормонального фона.
Спазмы внизу живота происходят при сокращении гладкой, поперечно-полосатой мускулатуры. Во многих случаях поводов для тревоги не должно быть, поскольку это вполне естественное явление.
Врачи утверждают, что спазмы мышц матки на раннем сроке беременности не требуют никакого вмешательства. Постепенное увеличение матки в объеме приводит к дискомфорту из-за растягивания её мышц.
Когда происходит перестройка гормонального фона, увеличивается эластичность связок, которые поддерживают матку. Изменяются позиции размещения органов в брюшной полости.
У тех беременных, которые незадолго до зачатия имели болезненные критические дни, сохраняется дискомфорт в животе еще несколько месяцев. Пройдет пара месяцев, и неудобства прекратятся.
Чувство дискомфорта начинается во время резких поворотов тела, при быстром вставании с постели. Перенапряжение мышц живота провоцирует возникновение судорог. В таких случаях беременной рекомендуют не напрягаться, отдохнуть несколько часов.
Во второй половине беременности из-за растяжения связок, давления растущего плода на прилегающие органы может появиться тянущаяся боль в животе.
Преодолеть дискомфорт в таких случаях помогает ношение специального бандажа. Его надевают в лежачем положении, размещают внизу живота, чтобы уменьшить нагрузку с вертикальных мышц при вставании. Ношение правильно подобранного бандажа не приносит никаких неудобств.

Происхождение спазма кишечника при беременности объясняется перемещением оплодотворенной яйцеклетки в полость матки. Такие симптомы выражены незначительно через несколько дней после зачатия.
Спазмы кишечника с болевым синдромом могут быть следствием гормональной перестройки организма беременной. При более поздних сроках беременности кишечные спазмы обусловлены давлением постепенно увеличивающего в размерах плода на соседние органы.
При частых повторениях спазмов кишечника с ярко выраженным болевым синдромом рекомендуется обратиться в медицинское учреждение. В некоторых случаях определенное облегчение дает теплая грелка, но не стоит увлекаться этим способом при сильно большом животе и острых болях.
Весь период беременности нужно следить за правильным рационом питания. Беременной при сильных спазмах кишечника врач назначает детский препарат Эспумизан или Но-шпу.

Спазмы в желудке при беременности возникают из-за разных причин. Приводим некоторые из них:
- Рост матки. Увеличиваясь в объеме матка, создаёт давление на органы брюшной полости, вызывая боли в них.
- Увеличение количества гормона прогестерона в крови. Гормон снижает тонус тонкого и толстого кишечника, способствуя тем самым возникновению тошноты, метеоризма, изжоги.
- Чревоугодничество. Большое количество съеденной пищи способствует увеличению напряжения мышц живота из-за запора и недостаточного пищеварения.
- Бактериальные, вирусные инфекции. Симптомы заболевания провоцируют спазматические боли в желудке.
- Гастрит острый или хронический. Воспаленная слизистая оболочка желудка вызывает нарушение работы всего желудочно-кишечного тракта. Острая форма гастрита выражается лихорадкой, диареей (поносом) и рвотой. При хронической форме заболевания у беременной нет аппетита, у неё тошнота, тяжесть в желудке.
Спазмы и судороги мышц нижних конечностей

Судороги мышц ног со спазмами возникают при нарушении обмена кальция и фосфора. Те же симптомы имеют место при сдавливании увеличенной в размерах маткой прилегающих крупных нервов.
Другие причины: физическая перегрузка организма, длительное пребывание на ногах. Если судороги и спазмы стали часто повторяться, врач назначает анализы крови с последующей коррекцией фосфорно-кальциевого обмена.
Когда имеет место дефицит кальция, беременной дают препараты, содержащие кальций.
Другие рекомендации беременной при спазмах в мышцах ног:
- Не допускать подъема, перемещения тяжестей.
- Уменьшить количество времени нахождения в стоячем положении.
- Ограничить максимально физические нагрузки, не допуская переутомления организма.
- Исключить из суточного рациона, гречку, рыбу, овсяную крупу, бобовые культуры.
Мышечные спазмы внизу живота при беременности

Спазмы внизу живота при беременности довольно часто тревожат женщину. Появлению таких симптомов способствуют несколько причин. В основном это выраженное растяжение связок, поддерживающих весь период беременности растущую матку.
Спазмы усиливаются, когда роженица чихает, кашляет, встает или садится, переворачивается лежа с одного бока на другой. Такие же спазмы возникают при функциональной патологии органов пищеварительного тракта беременной женщины.
Спазмы с кишечной коликой выражаются резкой болью в нижней области живота из-за скопления газов в отделах кишечника. Улучшить состояние беременной поможет изменение рациона питания. Следует подключить продукты, содержащие клетчатку: орехи, крупы, отрубной хлеб, овощи, фрукты.
В конце беременности спазмы внизу живота обусловлены шевелением плода. При отеках нижних конечностей ограничивают потребление жидкости, что поможет избавиться от дискомфорта.
Когда появляются первые спазмы внизу живота при беременности? Они могут возникнуть через неделю после зачатия. Это период перемещения оплодотворенной яйцеклетки на стенки матки.
Такое физиологическое явление происходит в процессе гормональной перестройки организма. Увеличиваясь в размере матка, вызывает усиленный синтез гормона прогестерона. Таким образом, организм готовится к вынашиванию будущего ребенка.
При этом роженица ощущает тупую боль внизу живота, бывает изредка незначительное кровотечение. Порой спазмы в нижней части живота вызывают позывы к мочеиспусканию. Объяснение здесь такое: растущий плод сдавливает мочевой пузырь, вызывая некоторый дискомфорт.
Через определенный промежуток времени спазматические приступы прекращаются, если беременная регулярно отдыхает и заботится о своём здоровье. Однако в тех случаях, когда спазмы в нижней части живота не прекращаются, усиливаются с иррадиацией в область поясницы, сопровождаются кровянистыми выделениями, женщина должна как можно быстрее явиться в женскую консультацию.
Спазмы матки при беременности не могут служить причиной выкидыша или преждевременных родов. Однако следует обратиться к врачу для уточнения причины развития этого дискомфорта и проведения лечения по медицинским показаниям.
Первые спазмы матки отмечаются и во втором триместре. Но ближе к родам спазмы матки с болями в животе бывают все чаще. Медики утверждают, что в основном спазмы матки связаны с ее увеличением в объеме.
Со временем плод увеличивается в утробе матери вместе с ростом матки, подвижный ребенок своими толчками напоминает спазмы. Этого бояться не следует из-за отсутствия каких-либо угроз вынашивания.
Боль спазмами при беременности далеко не всегда приводят к выкидышу, хотя выяснить причину неприятных ощущений нужно обязательно. Поставить точный диагноз следует при глубоком обследовании в медицинском учреждении матери и ребенка.
Такие боли возможны из-за нарушений функции кишечника, метеоризма, увеличения размеров матки. Или проявляются в виде ложных схваток. Постоянное повторение болевого синдрома, сопровождающегося выделениями, кровотечением служит поводом для немедленной госпитализации беременной.
В первом триместре беременности, если гинеколог отмечает не опасные спазмы, они могут продолжаться без последствий до середины срока беременности.
Спазмы при беременности на её ранних сроках очень схожи с болями, происходящими в период месячных кровотечений. Такое стечение обстоятельств частенько приводит женщину к заблуждению: она думает, что приближаются критические дни.
Подобные схватки происходят на фоне гормональных изменений в организме, связанных с зачатием. Они могут изредка сопровождаться кровотечением. Женщина должна пройти тест на беременность, когда обнаружила у себя спазмы во время задержки менструации.
Как лечить спазм при беременности
Врачи женской консультации рекомендуют беременным всегда иметь при себе таблетки Папаверина и Но-шпы. Эти спазмолитические препараты легко снимают болезненные спазмы гладких мышц внутренних органов (матки, желудка, кишечника, почек) во время беременности.
Снимая спазмы гладкой мускулатуры, указанные препараты не оказывают воздействия на центральную нервную систему.
Выводы. Спазмы в животе при беременности не всегда являются поводом для паники, но регулярное посещение женской консультации поможет беременной вынашивать и родить здорового ребенка без всяких последствий.
Анатомия
Таз — это часть скелета, обеспечивающая прикрепление нижних конечностей к туловищу. У женщин таз шире и ниже, чем у мужчин, что делает его более подходящим для размещения плода как во время беременности, так и при родах. Он защищает и поддерживает внутренние органы, обеспечивает прикрепление мышц и перенос веса с туловища к ногам в положении стоя и к седалищным буграм в положении сидя.
Анатомия поперечного сечения женского таза показывает пять костей: две тазовые кости, крестец, копчик и две бедренные кости. Каждая тазовая кость образована слиянием трех костей: подвздошной, лобковой и седалищной. Крестец и копчик также состоят из нескольких более мелких костей. Крестец состоит из слияния пяти крестцовых позвонков (S1-S5), а копчик — из слияния четырех копчиковых позвонков. Бедренная кость сочленяется с тазовой костью посредством тазобедренного сустава.
Суставы таза поддерживаются одними из самых сильных связок в теле, которые становятся более расслабленными во время беременности, что приводит к увеличению их подвижности и к менее эффективной передаче нагрузки через таз. Выход из полости малого таза имеет более узкий поперечный диаметр по сравнению с входом. Выход из полости малого таза образован копчиком, крестцово-бугорными связками, ветвями седалищных костей, седалищными буграми, нижними ветвями лобковых костей и лобковым симфизом.
Четыре пары брюшных мышц образуют переднюю и боковую брюшные стенки (их еще называют брюшным корсетом). Поперечная мышца живота расположена под внутренней и наружной косыми мышцами живота, а также под прямой мышцей живота, которая располагается по центру и наиболее поверхностно. Внутренняя косая мышца живота, наружная косая мышца живота и поперечная мышца живота соединяются посередине по белой линии живота.
Основной функцией прямой мышцы живота является сгибание поясничного отдела позвоночника, в то время как косые мышцы обеспечивают его латерофлексию и ротацию.
Мышцы спины включают квадратную мышцу поясницы, широчайшую мышцу спины, заднюю нижнюю зубчатую мышцу, мышцу, разгибающую позвоночник, межостистые мышцы и поперечно-остистые мышцы позвоночника.
Мышцы, которые имеют отношение к бедренной кости, можно разделить на три секции: переднюю, медиальную и заднюю. Передний компартмент включает подвздошно-поясничную мышцу, квадратную мышцу бедра, портняжную и гребенчатую мышцы. Медиальная часть состоит из большой приводящей мышцы, длинной приводящей, короткой приводящей, наружной запирательной и тонкой мышц. Задний отдел состоит из двуглавой мышцы бедра, полусухожильной и полуперепончатой мышц. Мышцы ягодичного отдела — это большая, средняя и малая ягодичные мышцы, напрягатель широкой фасции бедра, а также грушевидная мышца, верхняя и нижняя близнецовые мышцы, внутренняя запирательная мышца.
Тазовое дно включает в себя мышцу поднимающую задний проход, луковично-губчатую мышцу и глубокие поперечные мышцы промежности. Читайте также статью: Анатомия тазового дна.
Органы женской репродуктивной системы, располагающиеся в малом тазу, подразделяются на внутренние и наружные половые органы. Внутренние органы включают матку, маточные трубы, яичники и влагалище. К наружным половым органам относится лобок, клитор, большие и малые половые губы и бартолиновы железы.
Изменения мышечно-скелетной системы
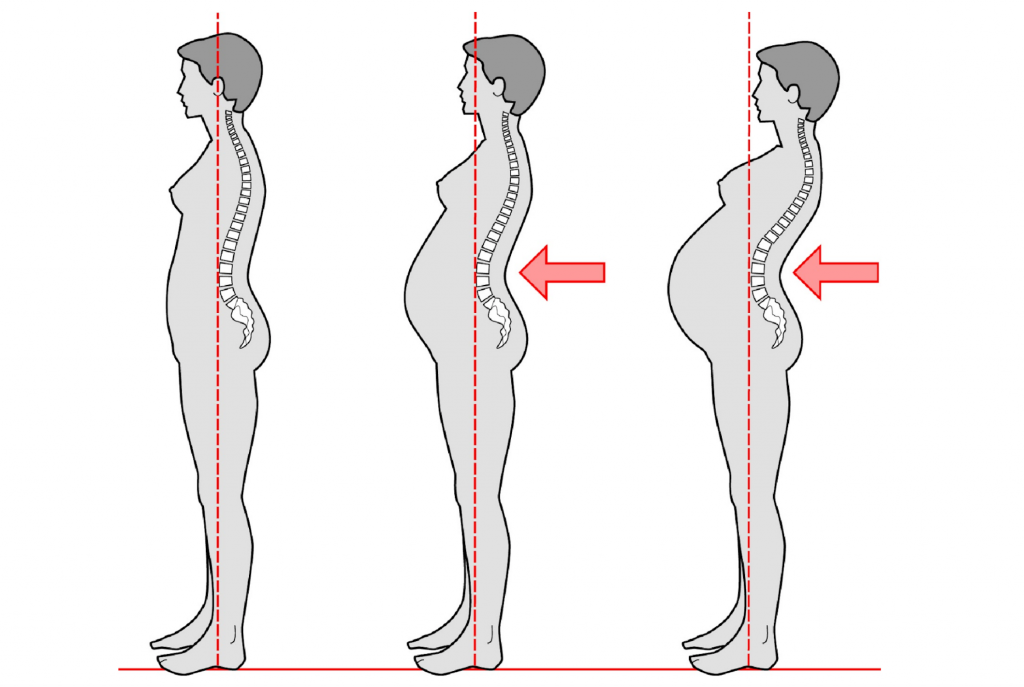
Общее равновесие позвоночника и таза изменяется с течением беременности, но все еще существуют разногласия относительно точного характера любой связанной с беременностью постуральной адаптации. При наборе веса, увеличении объема крови и вентральном росте плода центр тяжести больше не проходит через стопы, и женщинам, приходится наклоняться назад, чтобы достичь равновесия, что приводит к дезорганизации изгибов позвоночника.
Наблюдаемые позы могут включать уменьшение поясничного лордоза, увеличение как поясничного лордоза, так и грудного кифоза или уплощение грудо-поясничного перехода позвоночника. Также будут наблюдаться компенсаторные изменения осанки в грудном и шейном отделах позвоночника, и это в сочетании с увеличением веса молочных желез может привести к смещению плечевого пояса и грудного отдела позвоночника кзади, а также увеличению шейного лордоза.
Измененные уровня релаксина, эстрогена и прогестерона во время беременности приводят к изменению метаболизма коллагена и повышению гибкости и растяжимости соединительной ткани. Следовательно, связки расслабляются, что сопровождается снижением пассивной стабилизации суставов. Особенно подвержены изменениям лобковый симфиз и крестцово-подвздошные суставы. Слабость связок может сохраняться в течение шести месяцев после родов. Биомеханические изменения позвоночника и суставов таза могут приводить к увеличению истинной конъюгаты, увеличению пояснично-крестцового угла, наклону безымянных костей кпереди, а также наклону лобкового симфиза вниз и кпереди.
В норме зазор лонного сочленения составляет 4–5 мм, а во время беременности он может увеличиваться на 3 мм. Расслабление суставов таза начинается на 10 неделе беременности, а в норму они приходят лишь через 4-12 недель после родов. Крестцово-копчиковые суставы также расслабляются.
К последнему триместру беременности абдукторы и экстензоры бедра, а также подошвенные сгибатели стопы увеличивают свою мощность во время ходьбы, что сопровождается увеличением нагрузки на тазобедренные суставы в 2.8 раза, особенно при работе стоя за столом. По мере того, как матка поднимается по направлению к диафрагме, грудная клетка расширяется латерально и ее диаметр может увеличиваться на 10-15 см.
Во время беременности увеличение матки приводит к удлинению мышц брюшного пресса и расхождению прямых мышц живота по белой линии.
Уменьшение пассивной стабилизации суставов изменяет афферентный вход от их механорецепторов и, вероятно, влияет на вовлечение двигательных нейронов. Снижение силы мышц и, следовательно, активного компонента стабилизации суставов может быть результатом изменения работы мышечного веретена, что особенно актуально для мышц тазового пояса.
Эти изменения могут привести к слабому рекрутированию мышц, отвечающих за стабильность таза (в частности, больших и средних ягодичных мышц), что часто сопровождается нарушением паттерна ходьбы и болью в поясничном-крестцовой области.
Изменения других систем организма
Сердце во многом приспосабливается к возрастающей нагрузке, которая возникает во время беременности. Сердечный выброс увеличивается на ранних сроках и достигает пика в третьем триместре, обычно это на 30-50% выше исходного уровня. Эстроген способствует увеличению сердечного выброса, увеличивая преднагрузку и ударный объем, в основном за счет увеличения общего объема крови (который увеличивается на 40–50%). Частота сердечных сокращений увеличивается, но обычно не превышает 100 ударов в минуту. Общее системное сосудистое сопротивление снижается на 20% вследствие вторичного сосудорасширяющего действия прогестерона. В целом, систолическое и диастолическое артериальное давление падает на 10–15 мм. рт. cт. в первом триместре, а затем возвращается к исходному уровню во второй половине беременности. Все эти сердечно-сосудистые адаптации могут привести к таким жалобам, как сердцебиение, снижение толерантности к физической нагрузке и головокружение.
Во время беременности изменяются как белковый, так и углеводный обмены. Откладывается один килограмм дополнительного белка, причем половина направляется на потребности плода и рост плаценты, а другая половина расходуется на сократительные белки матки, железистую ткань молочной железы, белок плазмы крови и гемоглобин.
Повышенная потребность в питательных веществах обусловлена ростом плода и отложением жира. Эти изменения вызваны стероидными гормонами, лактогеном и кортизолом. Беременные женщины нуждаются в увеличении калорийности пищи. За весь период беременности прибавка в весе может достигать 9,1 — 13,6 кг.
Беременная женщина может испытывать увеличение размеров почек и мочеточников из-за увеличения сосудистой системы и объема крови. Также могут развиваться физиологический гидронефроз и гидроуретер, что является нормальным процессом.
Проблемы во время беременности
- Дисфункция мышц тазового дна.
- Дисфункция лобкового симфиза.
- Боли в области ребер.
- Боли в спине.
- Компрессионная невропатия.
- Туннельный синдром запястья.
- Мышечные спазмы.
- Утренняя тошнота.
- Отеки.
Противопоказания к упражнениям
Если вы думаете о регулярных занятиях, то необходимо проконсультироваться с лечащим врачом.
Следует избегать занятий контактными видами спорта и занятий, которые несут в себе высокий риск падения или травмы живота. Также следует избегать подводного плавания.
Самостоятельно регулируйте уровень интенсивности и продолжительность тренировок. Важно сохранять низкую ударную активность. Носите подходящую обувь, чтобы снизить нагрузку на мышечно-скелетную систему. Принимайте достаточное количество жидкости для предотвращения обезвоживания и избегайте упражнений во время жаркой и влажной погоды, или если присутствует гипертермия. Разогрев и охлаждение должны осуществляться в течение не менее пяти минут. Не прибегайте к растяжке (из-за эффектов релаксина).
Обратитесь за советом по конкретным упражнениям (например, для мышц тазового дна). Избегайте баллистических упражнений, глубоких приседаний, перекрестных шагов и быстрых изменений направления. Не занимайтесь в положении лежа на спине после 16 недель беременности, чтобы избежать аорто-кавальной компрессии. Ешьте по аппетиту, без ограничений калорийности. Чтобы избежать перетренированности, работайте в направлении смежной нагрузки; заканчивайте тренировки до того момента, как наступит усталость.
Женщины, не привыкшие к регулярным занятиям спортом, должны быть информированы о следующем:
- не начинать программу упражнений до тех пор, пока срок беременности не превысит 13 недель;
- рассмотреть возможность начать с упражнений с малой нагрузкой, таких как занятия в бассейне для беременных;
- начинать с простых и базовых упражнений, постепенно переходя к более сложным (под наблюдением квалифицированного специалиста).
- Сердечно-сосудистые и респираторные заболевания, заболевания почек или щитовидной железы.
- Диабет (1 типа, если не контролируется).
- Выкидыш или преждевременны родов в анамнезе, задержка роста плода, цервикальная некомпетентность.
- Артериальная гипертензия, вагинальное кровотечение, снижение подвижности плода, анемия, ягодичное предлежание плода, предлежание плаценты.
Всем женщинам следует немедленно прекратить физические упражнения и обратиться к врачу, если у них появились:
- боль в животе;
- кровотечение из влагалища;
- одышка, головокружение, слабость, сильная головная боль, сердцебиение или тахикардия;
- боли в области таза, что также может привести к затруднениям при ходьбе.
Читайте также:


