Можно ли делать прививки детям с реактивным артритом
Пациенты с воспалительными аутоиммунными заболеваниями всегда в группе риска по инфекциям. Отчасти потому что вынуждены пить иммунносупрессоры, отчасти из-за дисфункции иммунитета. Остается вопрос: можно ли делать прививки при ревматоидном артрите и прочих ему подобных болезней иммунной системы?
Эта статья написана по материалам обзорного материала ученых Гарвардской медицинской школы.
Почему важно вакцинироваться при ревматоидном артрите
Несмотря на то, что многие заболевания контролируются путем массовой вакцинации, очень многие пациенты с аутоиммунными заболеваниями стараются её избегать. Например, в этом международном исследовании среди 3920 больных РА более половины никогда не прививались от сезонного гриппа и пневмококковой инфекции. Лишь менее трети прошли вакцинацию должным образом.
Почему же при ревматоидном артрите так важно вакцинироваться? Все объясняется сниженной иммунной функцией.
В условиях пандемии коронавирусной инфекции COVID-2019 это особенно актуально. Вакцинация станет вашим шансом перенести болезнь без серьезных последствий.
Исследования, которые непосредственно оценивают эффективность прививок для больных с РА, ограничены. Но несмотря на это, данных достаточно, чтобы сделать вывод об их пользе и оправданности.
Какие вакцины рекомендуются при ревматоидном артрите?
Как правило, пациентам с аутоиммунными заболеваниями нужно выбирать время между курсами иммунодепрессантов для прививок. При этом врачебные стандарты предписывают выбирать инактивированные (неживые) вакцины.
К таковым относятся:
13-валентная пневмококковая вакцина (PCV13), за которой примерно через 8 недель следует 23-валентная вакцина (PPSV23);
Любые обязательные живые вакцины (например, против кори или ветряной оспы) в идеале должны быть введены за 4 недели до начала курса иммунодепрессантов. Тем не менее, могут быть сделаны некоторые исключения для пациентов со слабой иммуносупрессией в случае прививки от ветрянки.
Как ставить прививки при ревматоидном артрите
Чтобы вакцина сработала максимально эффективно, ставить её следует за несколько недель до приема сильнодействующих лекарств. Это повысит вероятность развития иммунного ответа. В частности, противоопухолевый препарат ритуксимаб существенно снижает гуморальный иммунитет – любая вакцина в сочетании с ним будет бесполезной.
Некоторые исследования полагают, что временное удержание иммуносупрессии может усилить ответ на прививку, однако, нельзя утверждать с уверенностью, что это повлечет за собой клиническую пользу.
Совместимость с лекарствами
Большинство пациентов с ревматоидным артритом принимают обычные синтетические противоревматические препараты в сочетании с глюкокортикостероидами. Все они в той или иной степени будут снижать иммунный ответ на прививки.
В целом, наибольший эффект дает ритуксимаб, на втором месте метотрексат, на третьем – абатацепт.
Ингибиторы фактора некроза опухоли, как правило, не влияют на иммунную реакцию – за исключением прививки против гепатита B.
Лучше всего изучена совместимость вакцин против гриппа и пневмококка и лекарств от РА. Девять клинических исследований показали , что в целом эффективность вакцин не слишком страдает при приеме метотрексата, тоцилизумаба, тофацитиниба.
Так или иначе, если вы вынуждены принимать любые антиревматоидные препараты, соблюдайте сроки вакцинации, о которых было сказано выше.
Пациенты с ревматоидным артритом находятся в группе риска по любым вирусным и бактериальным инфекциям. Степень опасности зависит от того, насколько тяжелы симптомы основного заболевания. Однозначно: прививки при ревматоидном артрите делать не только можно, но и нужно.
-
Выбирайте инактивированные вакцины;
Соблюдайте сроки между курсами иммуннодепрессантов (от 2 до 4 недель);
Не ставьте прививки в период обострения болезни;
Обязательно проконсультируйтесь со своим ревматологом насчет схем вакцинации и своих индивидуальных противопоказаний.
Прививки при артрите предупреждают летальный исход при патологиях соединительной ткани. Больные полиартритом в 1,5 раза чаще сталкиваются с инфекционными заболеваниями и осложнениями: остеомиелитом, пневмонией.

Особенности заболевания
Прививки при ревматоидном артрите назначают для укрепления иммунитета и борьбы с опасными инфекционными процессами. Введение вакцины нередко провоцирует обострение воспаления.
Развитию ревматических процессов способствуют неспецифические факторы:
- травмы;
- инфекции;
- роды;
- аборты;
- генетическая предрасположенность.
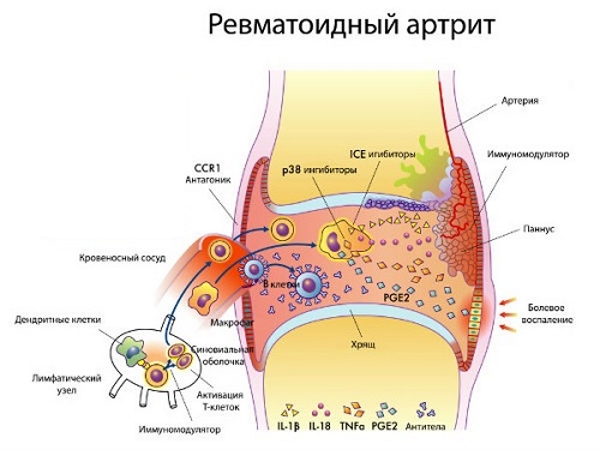
В процессе развития РА (ревматоидного артрита) активизируются Т–лимфоциты (Т–хелперы). В иммунном процессе принимают участие цитокины, интрелейкин–1 (ИЛ–1), интерлейкин–6 (ИЛ–6).
При ревматоидном артрите клетки иммунной системы атакуют суставную ткань.
У пациента появляются следующие симптомы:
- скованность в суставах в утреннее время;
- появление жидкости в околосуставной сумке;
- припухлость лучезапястных соединений;
- симметричность поражения суставов.

При анализе крови на артрит появляется ревматоидный фактор
Появляются ревматоидные специфические образования–узелки. Они располагаются рядом с локтевым суставом. Характерный признак болезни — положительный ревматоидный фактор (РФ), на рентгенограмме определяют нарушения, характерные для РА.
Припухлость во многих суставах носит устойчивый характер, усиливается при осмотре. Хроническая форма РА сопровождается поражением всех видов соединений, что приводит к обездвиженности пациента.
Ревматоидный артрит — системное заболевание.
У пациента наблюдается:
- полинейропатия;
- васкулит;
- онемение;
- жжение;
- зябкость;
- повышение кожной чувствительности;
- двигательные нарушения.
Нередко появляются невриты, язвы в нижней части голени, дигитальный артериит. Врач диагностирует у больного плеврит или перикардит, узелковую патологию легких (синдром Каплана).
В запущенных случаях развивается ревматоидное поражение сердца:
- порок;
- нарушение AV–проводимости.
У больного может появиться лимфаденопатия, увеличивается в размерах селезенка, возникает лихорадка.
Если болезнь запущена, развивается синдром Шегрена:
- сухой кератоконъюнктивит;
- воспаление слюнных желез.
Амилоидоз почек (осложнение РА) приводит к появлению ХПН.
Причины летального исхода при РА: инфаркт миокарда, ишемический инсульт.
Является ли артрит противопоказанием для вакцинации?
Ставить от дифтерии прививку разрешено при соблюдении следующего правила: вакцинацию назначают через 1 месяц после начала ремиссии. Перед проведением процедуры пациенту вводят дозу иммуносупрессивного препарата.
Ревакцинацию осуществляют медикаментом АДС–М. Детям рекомендуют после введения вакцины принимать общеукрепляющие средства.
Осложнения после прививки от дифтерии:
- развитие реактивного артрита и васкулита;
- кардиогенный шок.
Нередко у детей повышается температура до +38˚С. Некоторым пациентам делают прививку АДС–М на фоне лечения НПВП, Метотрексатом, Преднизолоном, Делагилом.

Перед началом вакцинации детей с ревматизмом проводят противовоспалительное лечение в течение 15 суток. Прививка от гриппа необходима пациентам с ревматическими процессами, т. к. у них инфекция протекает тяжело и дети часто умирают от гриппа.
Прививку делают в период ремиссии. Пациенту назначают иммуносупрессивные препараты (Метотрексат, анти–TNF–лечение, кортикостероиды).
Укол делают в/м в дозе 0,5 мл. Одновременно вакцинации подвергаются родственники, окружающие больного.
У пациента с ревматическим заболеванием часто обостряется артрит, васкулит после прививки от гриппа.
Лечение иммуносупрессивными средствами является противопоказание к введению необходимого вещества, вакцинация не проводится, если пациент получал лечение Преднизолоном в дозе 2 мг/кг или курс терапии превышал 7 суток.
Больному не ставят прививку от кори на фоне лечения препаратами:
- Метотрексат;
- Азатиоприн;
- Циклоспорин А;
- Циклофосфамид;
- Хлорамбуцил.
Необходимо ввести вакцину всем членам семьи больного. После прививки от кори дети получают НПВП, Метотрексат в дозе 5–12,5 мг в течение 7 суток, Сульфасалазин, Купренил, но обострения суставного синдрома не наблюдается.

Вакцину против эпидемического паротита вводят на фоне лечения Метотрексатом в дозе 12,5 мг, Сульфасалазином в количестве 1 г в сутки. Дети вакцинируются в период ремиссии и во время приема НПВП. У них имеются защитные титры антител.
После вакцинации у пациентов с ювенальным артритом, получавшим лечение Метотрексатом и Этанерцептом, не возникло ни одного случая заболевания корью. У пациентов, привитых против гриппа, смертность снизилась на 48%.

Вакцина против ревматоидного артрита
Прививка от ревматоидного артрита способна восстановить иммунную систему. Ученые воспользовались дендритными клетками, соединив их с противовоспалительными препаратами и пептидом больного сустава. Полученный состав вводили в кровеносное русло больным артритом.
Дендритные клетки позволяют иммунитету распознавать белки, а затем запускать Т–лимфоциты для атаки болезнетворного агента.
Т–клеточная вакцинация затратна по времени. Методика может применяться для терапии аутоиммунных процессов (диабета I типа, рассеянного склероза).
Иммунизация больных ревматоидным артритом предусматривала введение Т–клеточной вакцины п/к 6 раз в течение 12 месяцев. У многих пациентов улучшалось состояние здоровья.
Суставы меньше опухали у 73,3% больных, исчезла болезненность у 55,3% пациентов. В сыворотке крови не обнаружили маркеры воспаления, восстановились показатели СОЭ, С–реактивного белка, ревматоидного фактора.
В состав биологически активного вещества входили синовиальные Т-лимфоциты. Состав вакцины определяли CD 4+Т–регуляторные и CD8+цитотоксичные Т–клетки.
После прививки возрастал уровень экспрессии в CD4+T–клетках.
Вакцина против артрита необходима пациентам, страдающим болезнью Крона, аутоиммунными заболеваниями, раком. Ревматоидный артрит — хроническое заболевание, сопровождающееся обострением и периодом ремиссии. Не все пациенты могут пройти курс Т–клеточной вакцинации.
Выделена поливалентная Т–клеточная система, состоящая из клеток иммунной памяти, отвечающих за формирование аутоиммунного процесса.
Этот вариант прививки эффективен у пациентов, страдающих следующей патологией:
- болезнь Бехтерева;
- неспецифический язвенный колит;
- васкулиты.
Если защитные силы организма ослаблены, Т–клеточная прививка не сможет запустить реакции, уничтожающие аутоиммунные лейкоциты.
Пациент готовится заранее для проведения процедуры.
В процесс индивидуальной подготовки входят:
- лечение хронических заболеваний;
- курс гемокоррекции, снижающий количество иммуносупрессивных препаратов или предусматривающий полный отказ от их применения.

Любые медикаменты уменьшают эффект от Т–клеточной вакцины. Подготовительный процесс включает такие процедуры:
- криоплазмаферез;
- экстракорпоральное антибактериальное лечение;
- иммунофармакотерапию (соединение лейкоцитарной массы и иммуномодуляторов) для увеличения противовирусной защиты и устранения аутоиммунного воспаления.
Заключение
Вакцинация при ревматическом артрите предотвращает летальный исход в случае развития инфекционных болезней.
В ревматологии введены в практику генно–инженерные медикаменты, которые вызывают нарастание риска развития болезни. Пациенты с артритом восприимчивы к инфекционным заболеваниям, факторами риска являются интерлейкины 1 и 6, В и Т–лимфоциты.
26–валентная вакцина, содержащая эпитиопы М-протеинов штаммов бета-гемолитического стрептококка, не взаимодействует с антигенами организма человека. Вакцинация способна защитить больного от стрептококковых штаммов вида А, вызывающих некротический фасцит.
Вакцина против гриппа у пациентов с РА дает хороший результат, обострения заболевания не обнаружено.
Назначение живых вакцин пациентам с полиартритом противопоказано.
Вакцинацию против гриппа проводят за 4 недели до начала лечения генно-инженерными биологическими препаратами.
У ребёнка (1 год 4 месяца) ни с того ни с сего развился артрит. Поражены палец на руке и колено. Ангинами и т. п. не болела. Единственный раз поднималась температура после прививки.
Мог ли артрит стать последствием прививки? Кто-нибудь сталкивался с артритом у детей в столь раннем возрасте? Какой прогноз?

![]()

Комментарии пользователей
![]()
![]()
вы колите метотриксат?
![]()
![]()
вы где наблюдаетесь?
![]()
![]()
сейчас нам дали направление в областную — посмотрим что там скажут. в центре здоровье надо пройти генетика чтоб определиться между метотрексатом илисульфасалозилом. уж оч боюсь этих уколов. вот и хочу услышать мнение еще одного специалиста.
![]()
![]()
пока пьем два раза в день — нимулид по 2.5 мг
![]()
![]()
вам какое лечение назначили?
![]()
![]()
у нас после привиок АКДС Привинар и капли полиэмилит в 1.5 — поставили ювенильный артрит,
хотят лечить метотрексатом!

![]()
![]()
У моей дочки Юра но не после прививки. Пьём метотрексат, побочек нет на него. Не бойтесь мтх бойтесь осложнений от артрита без терапии. Здоровья девочке
![]()
У нас реактивный артрит тазобедренного сустава у сына, после прививки туда в ногу АДС-М… Концов не найти. Врачебная этика. Никто не говорит официально, что это от нее. Делали в школе, месяц назад. Синяк до сих пор на этом месте
![]()
Здравствуйте, Екатерина, как ваш сын, как нога? У нас тоже артрит, хотелось узнать как вы боритесь с этой болезнью, есть улучшение?

![]()
После ревакцинации АКДС в 6 лет у меня отказали ноги, лежала в больнице несколько месяцев, на ноги было больно встать… Диагноз: полиартрит… хорошо, что всё хорошо закончилось.

![]()
Ну вот и пожалуйста.


![]()
Мог… а у нас хоб после 3 акдс развился. И это капец. Иммунолог-пульмоноолог сказала :" да. Это из за прививки в том числе".



![]()
Да. ХРОНИЧЕСКИЙ. Пред астмовое состояние.



![]()
Вот и ставь после этого то, что советуют медики… а с дочей ставила прививки?
![]()
у меня подруга ярая прививочница. она не вжизззззь не скажет, что такое проявилось после прививки у ее ребенка. они и пробы сдавали и чтото еще. но им сказали вы вирусным переболели, а это осложнение. у двух двух знакомых у детей такое наблюдалось. но явление временное было. как осложнение после вирусного заболевания., в диагнозе что то такое написано, на словах как проявление артрита.
Аннотация научной статьи по клинической медицине, автор научной работы — Костинов М.П., Тарасова А.А.
Освещены особенности вакцинации детей с ревматическими заболеваниями . Показано, каким образом схема иммунизации может быть изменена в зависимости от патологии и возраста ребенка.
Похожие темы научных работ по клинической медицине , автор научной работы — Костинов М.П., Тарасова А.А.
Vaccination of Children with Rheumatic Diseases
Recommendations highlighted features vaccination of children with rheumatic diseases . It is shown how the immunization scheme may be changed according to the pathology and the age of the child.
вакцинация детей с ревматическими заболеваниями1
М.П. Костинов (vaccinums@gmail.com), А.А. Тарасова
Освещены особенности вакцинации детей с ревматическими заболеваниями. Показано, каким образом схема иммунизации может быть изменена в зависимости от патологии и возраста ребенка. Ключевые слова: иммунизация, дети с ревматическими заболеваниями
Vaccination of children with Rheumatic Diseases
М.P. Ustinov (vaccinums@gmail.com), А.А. Таrasova
I.I. Mechnikov Research Institute of Vaccines and Sera of Russian Academy of Sciences, Moscow Abstract
Recommendations highlighted features vaccination of children with rheumatic diseases. It is shown how the immunization scheme may be changed according to the pathology and the age of the child. Key words: immunization, children with rheumatic diseases
вакцинация против дифтерии и столбняка
• Вакцинацию проводят в период не менее 1 месяца клинико-лабораторной ремиссии при активности процесса 0 - 1 на фоне поддерживающих доз иммуносупрессивной терапии.
• Ревакцинируют препаратом АДС-М осуществляют в установленные в Календаре профилактических прививок сроки.
• Детям, не получающим иммуносупрессивную терапию, назначают противорецидивные нестероидные противовоспалительные средства за 10 - 15 дней до вакцинации и в течение 30 -40 дней после нее.
• Детям, получающим курсовую базисную иммуносупрессивную терапию, для профилактики интеркуррентных респираторно-вирусных инфекций в поствакцинальном периоде целесообразно назначать общеукрепляющие и противовирусные препараты.
В литературе описаны единичные случаи развития реактивного артрита и васкулита с кар-диоваскулярным шоком после введения диф-терийно-столбнячного анатоксина [8, 9]. После вакцинации существует возможность обострения ревматической патологии, поэтому даже за рубежом многие пациенты остаются непривитыми, в том числе против дифтерии и столбняка [10]. В то же время в подавляющем большинстве случаев иммунизация против дифтерии и столбняка пациентов с ювенильным ревматоидным артритом (ЮРА) и системной красной волчанкой (СКВ) не вызывала обострений [11 - 15].
Поствакцинальный период после введения АДС-М анатоксина детям с ревматическими заболеваниями в 77% случаев протекал без особенностей. В 23% случаев наблюдали развитие общих реакций слабой и средней интенсивности с повышением температуры до 37,5 - 38 оС. Местные реакции выявлялись в течение 5 дней после прививки у 8,6% детей. Присоединение интеркуррент-ных заболеваний отмечено у 25,7% пациентов. Обострение основного заболевания наблюдалось лишь у одного ребенка (2,9%) с непрерывно рецидивирующим течением ревматоидного увеита на 3 -й день после вакцинации [13, 16].
Были выявлены некоторые различия в частоте возникновения необычных явлений в поствакцинальном периоде в зависимости от нозологической формы. У детей со склеродермией достоверно чаще (в 66,7% случаев), чем у остальных детей с ревматическими заболеваниями (13,8%, р Не можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Иммунизация против полиомиелита вакциной ОПВ пациентов с СКВ должна осуществляться с особой осторожностью после рассмотрения возможных рисков.
Изучение прививочного анамнеза и карт индивидуального развития 136 детей, страдающих ревматическими заболеваниями, показало, что на фоне развившегося заболевания 27 детей продолжали вакцинировать против полиомиелита. Из них только 2 ребенка получали ИПВ, остальные - ОПВ. В большинстве случаев вакцинация проводилась на фоне терапии нестероидными противовоспалительными средствами в периоде ремиссии; ИПВ -на фоне метатрексата в дозе 5 - 12,5 мг в неделю. По данным изученной документации, ухудшения в состоянии пациентов в течение 1 месяца после прививки не выявлено ни в одном случае [7].
вакцинация против кори, эпидемического паротита и краснухи
• Противопоказанием к применениию живых аттенуированных вакцин являются не сами ревматические заболевания, а терапия иммуносу-прессивными препаратами, поэтому при решении вопроса о вакцинации в настоящее время ориентируются на сроки проведения иммуносупрессивной терапии.
• Вакцинация противопоказана на фоне проведения иммуносупрессивной терапии в дозе 2 мг/ кг в сутки в пересчете на преднизолон, если она проводилась больше недели, или 1 мг/кг в сутки более 1 месяца, а также на фоне лечения цито-статиками (метотрексат, азатиоприн, циклоспорин А, циклофосамид, хлорамбуцил) вследствие риска возможной вирусной репликации. Вакцинацию против кори, эпидемического паротита и краснухи можно проводить через 3 месяца после окончания иммуносупрессивной терапии в период клинико-лабораторной ремиссии при условии минимальной активности процесса.
• Лица из семейного окружения пациентов должно быть привиты против кори, эпидемического паротита и краснухи.
У детей связь развития суставного синдрома с вакцинацией против краснухи не установлена. Большинство проявлений выражены умеренно и самостоятельно проходят в течение 1 - 5 дней без развития какой-либо формы хронического артрита [47].
Связь развития суставного синдрома с вакцинацией против краснухи не установлена, но считается доказанным развитие суставного синдрома при краснушной инфекции и в периоде ремиссии
после окончания иммуносупрессивной терапии, поэтому вакцинация против краснухи может быть проведена. В литературе не описано ни одного случая ухудшения течения ревматических заболеваний после иммунизации живыми препаратами, в отличие от других заболеваний, при которых также назначается иммуносупрессивная терапия.
Изучение прививочного анамнеза 137 детей с ревматическими заболеваниями показало, что на фоне заболевания получили прививки против кори 28 детей. Чаще всего вакцинация проводилась при назначении НПВП, до постановки диагноза, но при болезненности в суставах либо после отмены МТ. В процессе проведения иммуно-супрессивной терапии (метотрексат в дозе от 5 до 12,5 мг в неделю, сульфасалазин, купренил) прививали 6 детей. Обострения суставного синдрома не зафиксированы [7].
Из группы однократно вакцинированных против эпидемического паротита 2 ребенка прививались после постановки диагноза на фоне им-муносупрессивной терапии (метотрексат в дозе 12,5 мг в неделю, сульфасалазин в дозе 1 г в день). Из числа вакцинированных двукратно 12 детей (41,4%) прививались уже на фоне развившейся патологии в периоде ремиссии, чаще всего во время приема только нестероидных противовоспалительных препаратов, 1 ребенок - при поддерживающей дозе метотрексата 5 мг в неделю и 2 ребенка - при лечении плаквенилом и де-лагилом. Обострение ревматических заболеваний не зарегистрировано ни в одном случае. Все дети имели защитные титры антител [7].
Если различные исследования показывают наличие или отсутствие роли вирусов краснухи в развитии заболеваний суставов, то вирусы кори и паротита в качестве возможных этиологических агентов не рассматриваются. В связи с этим в отношении каждого пациента должны быть сопоставлены риск возможного обострения заболевания после указанных инфекций и вероятность их возникновения после вакцинации [52, 53]. Особенно тщательно нужно решать вопрос об иммунизации против краснухи девочек, у которых впоследствии во время беременности у плода может развиться врожденная краснушная инфекция или синдром врожденной краснухи.
Клиническая эффективность вакцинации пациентов с ювенильным идиопатическим артритом, в том числе получающих только метотрексат и метотрексат в сочетании с этанерцептом, после ревакцинации показала, что ни в одном случае не было зарегистрировано заболевания корью, эпидемическим паротитом и краснухой [50, 51].
вакцинация против гемофильной инфекции типа Ь
Иммунизация проводится в период клинико-ла-бораторной ремиссии, длящейся не менее 1 месяца в соответствии с общими рекомендациями по применению инактивированных вакцин (при необходимости - в любом возрасте).
Вакцинация пациентов с ЮРА и страдающих СКВ против гемофильной инфекции типа Ь (не усиливает проявления заболевания [15, 20].
вакцинация против гриппа
• Пациенты с ревматическими заболеваниями по сравнению с популяцией чаще болеют гриппом и умирают от респираторных инфекций. Вследствие этого вакцинацию против гриппа таких пациентов рекомендуется включать в стандарты оказания медицинской помощи и иммунизационные программы.
• Рекомендуется ежегодная вакцинация против гриппа.
• Вакцинацию против гриппа осуществляют во время клинико-лабораторной ремиссии при активности процесса 0 - 1 на фоне поддерживающих доз иммуносупрессивной терапии (метотрексат, анти-TNF-терапия и/или кортикостерои-ды и т.д. ).
• Иммунизацию проводят расщепленными и субъединичными вакцинами внутримышечно в область дельтовидной мышцы в дозе 0,5 мл однократно.
• Вакцины против гриппа можно вводить в один день с другими препаратами в рамках Национального календаря профилактических прививок (за исключением БЦЖ), а также одновременно с вакцинами против пневмококковой инфекции. Вакцины вводят в разные участки тела.
• Рекомендуется вакцинировать против гриппа лиц из домашнего окружения пациентов, получающих иммуносупрессивную терапию.
• Пациенты с иммуносупрессией должны в течение 7 дней избегать контактов с лицами, привитыми живыми вакцинами против гриппа [21].
Исследования последних лет, направленные на изучение эффективности и безопасности вакцинации против гриппа пациентов с ревматическими заболеваниями, получающих иммуносупрессивную терапию, показали отсутствие обострений артрита, васкулита, СКВ [7, 22 - 41]. Десятилетнее наблюдение за 713 872 пациентами, получающими иммуносупрессивную терапию и привитыми против гриппа, показало снижение числа госпитализаций на 27% и смертности на 48% [42].
Продолжение в следующем номере Список литературы можно получить
Читайте также:


